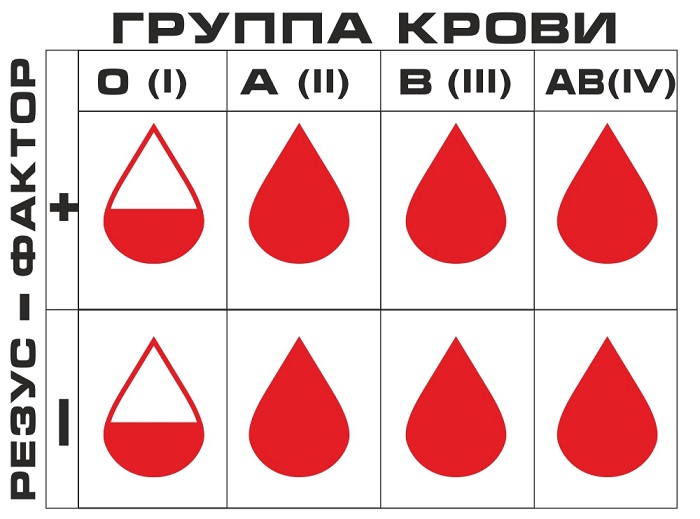
Калиевая интоксикация при переливании крови
При массивных гемотрансфузиях уровень лимонной кислоты в плазме может достигнуть 100 мг% и выше и вызывать тяжелую токсическую реакцию, обусловленную снижением уровня ионизированного кальция. Так, при обменном переливании 500—600 мл крови новорожденный в течение часа гемотрансфузии может получить до 600 мг цитрата, что клинически проявится тремором мышц и заметным увеличением на ЭКГ зубца ST.
Гипокальциемия развивается при трансфузиях больших доз и/или при быстром переливании плазмы или крови, содержащих цитрат натрия. Имеется обратная зависимость между скоростью внутривенного введения с кровью консервирующего раствора и кумулятивным количеством цитрата, которое вызывает осложнение со стороны сердечной деятельности. Признаки цитратной интоксикации у взрослых пациентов развиваются при трансфузиях 1 л консервированной крови за 10—12 мин.
Цитрат натрия связывает в кровяном русле свободный кальций, вызывая гипокальциемию. Если трансфузия крови или плазмы производится со скоростью 50 мл/мин содержание свободного кальция реципиента меняется незначительно, тогда как при увеличении скорости трансфузии в три раза (150 мл/мин), содержание свободного кальция снижается максимально до 0,6 ммоль и возвращается к норме сразу после прекращения переливания. Это связано с быстрой мобилизацией кальция из эндогенных депо и метаболизмом цитрата в печени. В связи с большой ролью паренхиматозных органов в утилизации цитрата, особое внимание следует проявлять к больным циррозом печени, активным гепатитом, хронической почечной недостаточностью, D-авитаминозом, панкреатитом, токсико-инфекционным шоком. С осторожностью следует использовать кровь и плазму при постреанимационном состоянии, длительной терапии кортикостероидными гормонами и цитостатиками, так как в этих случаях высок риск цитратной интоксикации.
При приготовлении компонентов крови — эритроцитарной массы (ЭМ) и плазмы — 80 % цитрата остается в плазме. В плазме консервированной крови содержится примерно 1 мг% цитрата.
Цитратная интоксикация может быть спровоцирована не только отсутствием в кровотоке ионизированного кальция, но и другими факторами: снижением рН и повышением концентрации калия.
У больных с высоким риском предрасположенности к цитратной интоксикации, в частности, у пациентов с заболеваниями печени, целесообразно использовать эритроцитарную массу, а еще лучше отмытые донорские эритроциты.
В пользу использования при гемотрансфузиях компонентов крови говорит и тот факт, что при переливании консервированной крови может наблюдаться комбинированный эффект цитрата, калия и аммиака.
Цитратную интоксикацию достаточно легко предупредить или значительно ослабить ее проявления назначением 10 %-ного р-ра глюконата кальция (10 мл на каждый литр цитратной крови). При трансфузии больших объемов с высокой скоростью (500 мл/мин) целесообразно вводить 10 мл 10 %-ного р-ра глюконата кальция до и после каждых 500 мл крови.

Калиевая интоксикация
В норме содержание ионов калия в плазме доходит до 5,5 ммоль/л, а уровень в 7 ммоль/л считается опасным для человека. В длительно хранившейся донорской крови из-за разрушения эритроцитов увеличивается содержание калия (гиперкалиемия). Опасность гиперкалиемии возникает при массивных переливаниях, вызывающих резкое повышение содержания калия в крови реципиента.
Гиперкалиемия достаточно просто диагностируется при исследовании крови. Клинически гиперкалиемия проявляется апатией (после кратковременного периода возбуждения), сонливостью, вялостью, судорожным подергиванием мьшщ, вплоть до развития вялых параличей, падением АД, брадикардией, аритмией, нарушением дыхания, вплоть до остановки, атонией кишечника. При концентрации в плазме калия до 8 ммоль/л типичные ЭКГ-признаки гиперкалемии: нарушения внутрисердечной проводимости (расширение зубца Р), возможна синоаурикулярная блокада (снижение зубца R, углубление и уширение зубца S). При гиперкалиемии (свыше 8 ммоль/л) нарушается внутрижелудочковая проводимость (расширение комплекса QRS), развивается желудочковая тахикардия, переходящая в асистолию. На ЭКГ появляются высокие остроконечные зубцы Т с узким основанием.
Дифференциальный диагноз калиевой интоксикации следует проводить при метаболическом ацидозе, почечной недостаточности, дефиците минералокортикоидов.
Профилактика гиперкалемии заключается прежде всего в своевременном выявлении больных с потенциальной гипокальциемией и в переливании свежей крови или ЭМ. Скорость гемотрансфузии должна быть не более 50—70 мл/мин. Необходимо профилактическое введение растворов кальция (глюконат, хлорид кальция — 10 мл на каждые 0,5 л плазмы или крови).
Лечение гиперкалиемии:
• отмена всех препаратов, содержащих калий, в том числе калийсберегающих;
• внутривенные вливания 5 мл 10 %-го р-ра хлорида или глюконата кальция и хлорида натрия после трансфузии каждых 500 мл цитратной крови;
• внутривенное введение 20—40 %-го р-ра глюкозы (100—200 мл) с инсулином (1 ЕД на 5 г глюкозы);
• не содержащие калий кровезаменители (дисоль или физиологический раствор хлорида натрия);
• назначение диеты с низким содержанием белка.
Посттрансфузионные реакции при переливании крови, их профилактика и лечение.
Препараты крови, показания к их применению
Компоненты крови, показания к их применению.
Эритроцитная масса (эритроциты и неболь-шое кол-во консерванта и стабилизатора);
Эритроцитная взвесь (эритроцитная масса в ресуспендирующем растворе – эритронаф или эритроцифонит );
Размороженные и отмытые эритроциты;
Плазма (нативная, сухая, свежезаморожен-ная);
Повышение онкотического давления крови;
2. Повышение ОЦК;
3. Повышение содержания белка в крови;
4. Дезинтоксикационное действие;
5. Стимулирование диуреза.
В целях профилактики пирогенных и аллергических реакций у больных с изосенсибилизацией к антигенам HLA, лейкоцитарным или тромбоцитарным антигенам необходимо использовать отмытые донорские эритроциты, концентраты тромбоцитов, лейкоцитную массу, подобранные с учетом специфичности антител у реципиента. Пациентам, сенсибилизированным множественными гемотрансфузиями, рекомендуется проводить перед переливанием медикаментозную антигистаминную премедикацию препаратами, предупреждающими проявление аллергических реакций.
Профилактика гемотрансфузионных реакций включает:
1) строгое выполнение всех требований и условий по заготовке, хранению и переливанию консервированной крови, ее компонентов и препаратов;
2) применение систем одноразового использования;
3) тщательный сбор трансфузионного и акушерского анамнеза:
• количество предшествующих трансфузий;
• интервал между ними;
• вид трансфузионного раствора;
• через сколько времени после трансфузии была реакция и ее характер (повышение температуры на 0,5—2,0 °С, мышечные боли, удушье, отеки, кожная сыпь, одышка);
• признаки посттрансфузионного гемолитического осложнения (желтушность кожи и слизистых, темный цвет мочи, боли в пояснице, животе, за грудиной);
• количество беременностей, родов, ранних выкидышей, антенатальной гибели плода, гемолитической болезни новорожденных;
4) определение групповой и резус-принадлежности врачом и в лаборатории. Скрининг антител в лаборатории;
5) определение показания для применения донорской крови и ее компонентов;
6) проведение контрольных исследований групп крови больного и донора. Постановка проб на совместимость.
Во время трансфузии:.
1) трансфузии (за исключением экстренных) должны производиться капельным методом или со скоростью 500 мл/ч;
2) биологическая проба;
3) во время гемотрансфузии за больным устанавливается наблюдение со стороны врача или среднего медицинского персонала для своевременного выявления клинических проявлений посттрансфузионных реакций или осложнений.
1) наблюдение за больным в течение 24 ч после трансфузии:
• на протяжении первых 2 ч после окончания переливания регистрируют температуру тела и артериальное давление;
• каждый час: объем, цвет первой порции мочи, суточный диурез. Возникшую посттрансфузионную реакцию или осложнение врач записывает в историю болезни/родов;
2) мешок или флакон с остатком (не менее 10 мл) гемотрансфузионной среды с этикеткой хранят 48 ч, а пробирку с кровью больного, взятую до переливания, хранят в течение 7 дней в холодильнике при +2—6 °С;
3) каждая трансфузия записывается в:
• журнал регистрации переливания трансфузионных сред, форма 009/у (приказ МЗ СССР № 1030 от 04.10.80);
• историю болезни/родов в виде протокола или в листке регистрации переливания трансфузионных сред, форма 005/у (приказ МЗ СССР № 1030 от 04.10.80).
Посттрансфузионные реакции. Трансфузионная терапия в подавляющем большинстве случаев не сопровождается реакциями. Однако у некоторых больных во время или вскоре после трансфузии развиваются реактивные проявления, которые в отличие от осложнений не сопровождаются серьезными и длительными нарушениями функции органов и систем, встречаются у 1 —3 % больных. При возникновении реакций и осложнений врач, проводящий гемотрансфузию, обязан немедленно прекратить переливание, не удаляя иглу из вены.
Больных, у которых возникли посттрансфузионные реакции, должны обязательно наблюдать врач и фельдшер и необходимо своевременно лечить. В зависимости от причины возникновения и клинических проявлений различают пирогенные, аллергические и анафилактические реакции.
Пирогенные реакции. Такие реакции обычно начинаются через 20 — 30 мин после трансфузии и продолжаются от нескольких минут до нескольких часов. Они проявляются в основном общим недомоганием, лихорадкой и ознобом. При тяжелых реакциях температура тела повышается более чем на 2 °С, появляются потрясающий озноб, цианоз губ, сильная головная боль.
Легкие реакции обычно проходят без лечения. При средних и тяжелых реакциях больного необходимо согреть, накрыв теплым одеялом, под ноги положить грелку, дать выпить крепкий горячий чай или кофе. При высокой гипертермии вводятся гипосенси-билизирующие, жаропонижающие препараты, литические смеси, промедол.
Аллергические реакции. Эти реакции появляются спустя несколько минут от начала трансфузии. В клинической картине преобладают симптомы аллергического характера: одышка, удушье, тошнота, рвота. Появляются зуд кожи, крапивница, отеки Квинке. В крови обнаруживается лейкоцитоз с эозинофилией. Указанные симптомы могут сочетаться с общими признаками лихорадочного состояния.
Для лечения применяются антигистаминные, гипосенсибили-зирующие средства, при необходимости — промедол, глюкокортикоиды, сердечно-сосудистые средства.
Анафилактические реакции. В редких случаях гемотрансфузии могут явиться причиной развития реакций анафилактического типа. Клиническая картина характеризуется острыми вазомоторными расстройствами: беспокойством больного, покраснением лица, цианозом, удушьем, эритематозной сыпью; учащается пульс, АД снижается. Часто реактивные проявления быстро купируются.
Иногда может развиться тяжелое осложнение — анафилактический шок, требующий немедленной интенсивной терапии. Течение анафилактического шока острое. Он развивается во время трансфузии или в первые минуты после нее. Больные беспокойны, жалуются на затрудненное дыхание. Кожные покровы обычно гиперемированы. Появляются цианоз слизистых оболочек, акроцианоз, выступает холодный пот. Дыхание шумное, свистящее, слышное на расстоянии (бронхоспазм). Артериальное давление очень низкое или не определяется аускультативным методом, тоны сердца глухие, и легких при перкуссии выслушивается коробочный оттенок перкуторного тона, при аускультации — свистящие сухие хрипы. Может развиться отек легких с клокочущим дыханием, кашлем с выделением пенистой розовой мокроты. При этом выслушиваются разнокалиберные влажные хрипы над всей поверхностью легких.
Проводится полная противошоковая терапия. Применяются кортикостероиды внутривенно, реополиглюкин, сердечно-сосудистые, антигистаминные средства, проводится купирование бронхо- и ларингоспазма. Острый отек гортани с асфиксией служит показанием к срочной трахеостомии. При нарастании процесса и прогрессировании дыхательной недостаточности больного переводят на искусственную вентиляцию легких (ИВЛ). При судорогах проводится противосудорожная терапия. Корректируют водно-электролитные нарушения и стимулируют диурез. При необходимости проводят реанимационные мероприятия в полном объеме.
Посттрансфузионные осложнения. В отличие от посттрансфузионных реакций посттрансфузионные осложнения представляют опасность для жизни больного, так как нарушается деятельность жизненно важных органов и систем. Осложнения могут быть связаны с несовместимостью по системе АВ0 или резус-фактору, недоброкачественностью перелитых компонентов крови, состоянием организма реципиента, неучтенными противопоказаниями к гемотрансфузии, техническими погрешностями при выполнении гемотрансфузии. В профилактике посттрансфузионных осложнений ведущая роль принадлежит организационным мероприятиям, тщательному соблюдению соответствующих инструкций и приказов.
Осложнения, связанные с переливанием несовместимых компонентов крови. Чаще всего первым и грозным признаком наступившего осложнения является гемотрансфузионный шок. Он может развиться уже во время проведения биологической пробы, во время трансфузии или в ближайшие минуты и часы после нее. Наиболее ранний и характерный признак гемотрансфузионного шока — остро наступающее расстройство кровообращения и дыхания. В отличие от несовместимости по системе АВО резус-несовместимость характеризуется поздним проявлением симптомов и стертостью клинической картины шока. Также реактивные проявления и симптомы шока бывают выражены незначительно при переливании несовместимой крови больным, находящимся под наркозом, получающим глюкокортикоидные гормоны или лучевую терапию.
Длительность шока в большинстве случаев превышает 1 ч. Нередко в первые часы или даже сутки после трансфузии единственным симптомом несовместимости перелитой крови является острый внутрисосудистый гемолиз, который проявляется симптомами гемолитической желтухи и в среднем продолжается 1 — 2 сут, в тяжелых случаях до 3 —6 сут. степень гемолиза нарастает с увеличением дозы перелитой несовместимой крови.
Особенно выражен гемолиз при переливании резус-несовместимой крови.
Наряду с симптомами шока и острого гемолиза, к характерным признакам гемотрансфузионного осложнения относится серьезное нарушение в свертывающей системе крови — ДВС-синдром.
Наступающие в результате переливания несовместимой крови шок, острый гемолиз, ишемия почек приводят к развитию острой почечной недостаточности. Если купируются явления гемотрансфузионного шока, вслед за кратковременным периодом относительно спокойного состояния больного с 1 — 2-х суток заболевания уже выявляются нарушения функции почек. Наступает олигурический, а затем — анурический период острой почечной недостаточности. Длительность олигоанурического периода варьирует от 3 до 30 сут и более, чаще 9—15 сут. Затем в течение 2 — 3 недель диурез восстанавливается.
Лечение гемотрансфузионного шока начинается немедленно после установления диагноза. Оно должно быть направлено на решение двух задач: 1) терапия гемотрансфузионного шока; 2) терапия и профилактика органных поражений, прежде всего почек и ДВС-синдрома.
Полностью меняется система для вливания. Порядок введения, выбор и дозировки лекарственных средств зависят от тяжести шока и расписаны в специальных методических указаниях.
Очень эффективно проведение неотложного плазмафереза с удалением не менее 1,3—1,8 л плазмы, содержащей патологические вещества. При необходимости плазмаферез повторяют через 8— 12 ч. Возмещение объема удаленной плазмы проводится переливаниями альбумина, свежезамороженной плазмы и кристаллоидных растворов.
Проводится профилактика и лечение нарушений свертывания крови и острой почечной недостаточности.
Посттрансфузионные осложнения, вызванные недоброкачественностью перелитой крови. Бактериальное загрязнение. Инфицирование компонента крови может произойти на любом этапе технологического процесса, а также в лечебном учреждении при нарушениях требований асептики и антисептики.
При переливании инфицированного компонента крови развивается бактериальный шок с быстрым летальным исходом. В других случаях наблюдаются явления тяжелого токсикоза. Бактериальный шок проявляется развитием у больного резчайшего озноба, высокой температуры, тахикардии, тяжелой гипотонии, цианоза, судорог. Отмечаются возбуждение, затемнение сознания, рвота, непроизвольная дефекация.
Данное осложнение возможно лишь при грубейших нарушениях организации гемотрансфузии в отделении и правил хранения компонентов крови. У всех больных развивается шок и острый внутрисосудистый гемолиз. В дальнейшем возникают токсический гепатит и острая почечная недостаточность.
Нарушение температурного режима хранения компонентов крови. Переливание перегретых компонентов крови происходит чаще всего в результате применения неправильных методов согревания компонентов крови перед переливанием, размораживания плазмы, а также при несоблюдении температурного режима хранения компонентов крови. При этом наблюдаются денатурация белков и гемолиз эритроцитов. Развивается шок с явлениями резкой интоксикации, развитием ДВС-синдрома и острой почечной недостаточности.
Тромбоэмболия. Из-за отрыва венозного тромба и попадания его в артериальное русло (головной мозг, легкие, почки) возникает тромбоэмболия. Сгустки крови могут попасть в вену больного из-за переливания через систему без фильтра. Острые нарушения сердечной деятельности. При быстром вливании больших объемов жидкостей на фоне сердечной слабости могут проявляться острые нарушения сердечной деятельности. О них свидетельствуют симптомы острой сердечной недостаточности — сердечная астма, отек легких, инфаркт миокарда.
Калиевая и цитратная интоксикации. При переливании больших объемов цельной консервированной крови, стабилизированной нитратными гемоконсервантами, возникает калиевая и цитратная интоксикация. Для профилактики достаточно ввести 10 мл 10 % раствора СаС12 на каждые 500 мл консервированной крови.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Переливание крови – это безопасный метод терапии при соблюдении некоторых условий, нарушение их провоцирует осложнения и посттрансфузионные реакции. К ним ведут следующие ошибки: несоблюдение правил консервации крови, неправильное определение группы крови, неверная техника, непринятие во внимания противопоказаний к трансфузии. Таким образом, чтобы не допустить при переливании крови осложнений и реакций, следует неукоснительно выполнять определенный свод правил.
Показания к переливанию крови
Показания к этой манипуляции определяются целью, которую надо достичь: повышение активности свертывания крови при ее потерях, восполнение недостающего объема циркулирующей крови. К жизненным показаниям относятся:
- шок;
- кровотечение острого характера;
- анемия в тяжелой степени;
- травматичные оперативные вмешательства.
К иным показаниям относятся:
- интоксикации;
- патология крови;
- гнойно-воспалительные процессы.
Противопоказания
Среди противопоказаний выделяют такие недуги:
- септический эндокардит;
- гипертония третьей стадии;
- отек легких;
- гломерулонефрит в острой форме;
- нарушение сердечной деятельности;
- общий амилоидоз;
- бронхиальная астма;
- нарушение мозгового кровообращения;
- аллергия;
- тяжелая почечная недостаточность;
- тромбоэмболическая болезнь.
Анализируя противопоказания, особое внимание надо обратить на аллерго- и трансфузиологический анамнез. Однако при жизненных (абсолютных) показаниях к трансфузии кровь переливают, несмотря на наличие противопоказаний.
Алгоритм процедуры переливания
Для того чтобы избежать ошибок и осложнений при переливании крови, следует соблюдать следующую последовательность действий при проведении этой процедуры:
- Подготовка пациента к ней заключается в определении группы крови и резус-фактора, а также выявлении противопоказаний.
- За двое суток берут общий анализ крови.
- Непосредственно перед переливанием индивиду следует помочиться и опорожнить кишечник.
- Проводят процедуру натощак или после неплотного завтрака.
- Выбирают способ переливания и трансфузионную среду.
- Определяют пригодность крови и ее компонентов. Проверяют срок годности, целостность упаковки, условий хранения.
- Делают определение группы крови донора и реципиента, которое называется контрольным.
- Проводят проверку на совместимость.
- При необходимости определяют совместимость по резус-фактору.
- Готовят одноразовую систему для переливания.
- Проводят трансфузию, после введения 20 мл переливание останавливают и берут пробу на биологическую совместимость.
- Наблюдают за переливанием.
- После завершения процедуры делают запись в медицинских документах.
Классификация осложнений при переливании крови
Согласно систематизации, разработанной институтом гематологии и переливания крови все осложнения делятся на группы, в зависимости от факторов, которые их спровоцировали:
- переливание крови несовместимой по резус-фактору и группе;
- массивные гемотрансфузии;
- погрешности в технике переливания;
- перенесение возбудителей инфекции;
- посттрансфузионные метаболические нарушения;
- трансфузия некачественной крови и ее компонентов.
Классификация посттрансфузионных осложнений
Среди посттрансфузионных осложнений, связанных с переливанием крови, выделяют следующие:
- Гемотрансфузионный шок, причиной которого является переливание неподходящей крови. Это очень опасное осложнение и по степени тяжести бывает легким, средней тяжести, тяжелым. Определяющее значение имеет скорость введения и количество перелитой несовместимой крови.
- Посттрансфузионный шок – возникает при переливании совместимой в групповом отношении крови.
- Перенос инфекции вместе с кровью донора.
- Осложнения, возникающие вследствие ошибок, допущенных в технике переливания крови.

В настоящее время почти сведен к нулю риск развития гемотрансфузионного и посттрансфузионного шока. Добиться этого удалось правильной организацией процесса при переливании.
Симптомы посттрансфузионного шока
Симптомы осложнения после переливания крови проявляются уже после введения 30-50 мл. Клиническая картина выглядит следующим образом:
- звон в ушах;
- снижение давления;
- неприятные ощущения в области поясницы;
- стеснение в груди;
- головная боль;
- одышка;
- сильный болевой синдром в животе и усиливающиеся боли в поясничном отделе позвоночника;
- пациент кричит от боли;
- потеря сознания с непроизвольной дефекацией и мочеиспусканием;
- цианоз губ;
- частый пульс;
- резкое покраснение, а далее побледнение лица.
В редких случаях через десять-двадцать минут после переливания крови при осложнении такого характера может наступить летальный исход. Зачастую боли стихают, работа сердечной деятельности улучшается, сознание возвращается. В следующем периоде шока наблюдается:
- лейкопения, которая сменяется лейкоцитозом;
- желтуха мало выражена, может отсутствовать;
- повышение температуры до 40 и выше градусов;
- гемоглобинемия;
- нарушение работы почек, которое прогрессирует;
- олигурия сменяется анурией и в случае отсутствия принятия своевременных мер наступает гибель.
Для этого периода характерна медленно возникающая олигурия и выраженные изменения в урине – появление белка, увеличение удельного веса, цилиндра и эритроцитов. Легкая степень посттрансфузионного шока от предыдущих отличается медленным течением и довольно поздним проявлением симптомов.
Терапия при первых признаках гемотрансфузионного шока
При таком осложнении переливания крови рекомендуется сразу прервать процедуру и срочно начать усиленную терапию, используя следующие средства:
В случае отсутствия эффекта от проводимой фармакотерапии острой почечной недостаточности, а также нарастания аутоинтоксикации (уремии) показана гемосорбция (удаление из кровотока токсических веществ), гемодиализ.
Бактериально-токсический шок
Такое осложнение при переливании крови и кровезаменителей встречается довольно редко. Провокатором его является зараженная в процессе заготовки и хранения кровь. Проявляется осложнение в период проведения трансфузии или спустя тридцать-шестьдесят минут после нее. Симптомы:
- сильный озноб;
- резкий скачок давления вниз;
- возбуждение;
- повышение температуры;
- потеря сознания;
- нитевидный пульс;
- недержание кала и урины.
Кровь, которую не успели перелить, направляют на бакисследование, при подтверждении диагноза начинают терапию. Для этого применяют препараты, оказывающие дезинтоксикационное, противошоковое и антибактериальное действие. Кроме того, используют цефалоспориновые и аминогликозидные антибактериальные средства, кровезаменители, электролиты, анальгетики, дезинтоксиканты, антикоагулянты и сосудосуживающие медикаменты.
Тромбоэмболия
Такое осложнение после переливания крови спровоцировано тромбами, которые оторвались из пораженной вены в результате переливания или кровяными сгустками крови, возникшими при ее неправильном хранении. Тромбы, закупоривая сосуды, провоцируют инфаркт (ишемию) легкого. У индивида появляется:
- боль в груди;
- сухой по типу кашель в дальнейшем переходит во влажный с выделением кровянистой мокроты.
На рентгеновском снимке видно очаговое воспаление легких. При появлении начальных признаков:
Массивная гемотрансфузия
Если за небольшой промежуток (менее 24 часов) вливается кровь в объеме два или три литра, то такая манипуляция носит название массивной гемотрансфузии. В этом случае используется кровь от разных доноров, что совместно с ее длительным периодом хранения провоцирует возникновение синдрома массивной гемотрансфузии. Кроме того, на возникновение такого серьезного осложнения при переливании крови влияют и другие причины:
- попадание нитрата натрия и продуктов распада крови в больших количествах;
- негативное воздействие охлажденной крови;
- большой объем жидкости, поступившей в кровяное русло, перегружает сердечно-сосудистую систему.
Острое расширение сердца
Способствует появлению такого состояния довольно быстрое поступление большого объема консервированной крови при струйном введении или путем нагнетания давления. Симптомы этого осложнения при переливании крови проявляются:
- появлением болевого синдрома в правом подреберье;
- цианозом;
- одышкой;
- увеличением пульса;
- снижением цифр артериального и увеличением венозного давления.
Калиевая и нитратная интоксикация
При переливании консервированной крови, которая хранилась более десяти суток, в довольно большом объеме, может развиться калиевая интоксикация тяжелой формы, ведущая к остановке деятельности сердца. Для профилактики осложнений при переливании крови рекомендуется использовать ту, которая хранилась не более пяти суток, а также применять красные кровяные тельца, отмытые и размороженные.
Состояние нитратной интоксикации возникает при проведении массивной трансфузии. Доза 0,3 г/кг признана токсичной. Тяжелое отравление развивается в результате накопления у реципиента нитрата натрия и вступления его в химическую реакцию с ионами кальция, находящимися в крови. Проявляется интоксикация следующими симптомами:
- низким давлением;
- судорогами;
- увеличением пульса;
- аритмией;
- дрожанием.
Воздушная эмболия
Возникает такое осложнение при:
- нарушении техники переливания крови;
- неверном заполнении медицинского изделия для трансфузии, в результате в ней присутствует воздух;
- преждевременное завершение переливания крови под давлением.
Воздушные пузыри, попав в вену, далее проникают в правую половину сердечной мышцы и затем закупоривают ствол или ветви легочной артерии. Поступления двух или трех кубических сантиметров воздуха в вену вполне достаточно, чтобы возникла эмболия. Клинические проявления:
- давление падает;
- появляется одышка;
- верхняя половина тела становится синеватого цвета;
- в области грудины ощущается резкая боль;
- присутствует кашель;
- увеличение пульса;
- появляется страх, беспокойство.
В большинстве случае прогноз неблагоприятный. При появлении этих симптомов следует остановить процедуру и начать реанимационные манипуляции, включающие в себя искусственное дыхание и введение медикаментов.
Синдром гомологичной крови
При массивной гемотрансфузии возможно развитие такого состояния. При проведении процедуры используют кровь разных доноров, совместимую по группе и резус-фактору. У некоторых реципиентов из-за индивидуальной непереносимости белков плазмы развивается осложнение в виде гомологичного синдрома крови. Проявляется он следующими симптомами:
- одышкой;
- влажными хрипами;
- холодной на ощупь дермой;
- бледностью и даже синюшностью кожных покровов;
- снижением цифр артериального и повышением венозного давления;
- слабыми и частыми сердечными сокращениями;
- отеком легких.
При нарастании последнего у индивида наблюдаются влажные хрипы и бурлящее дыхание. Гематокрит падает, возмещение потери крови извне не может остановить резкое снижение ОЦК в организме. Кроме того, процесс свертывания крови замедлен. Причина синдрома кроется в микроскопических тромбах, неподвижности красных кровяных телец, в накоплении крови и сбоях микроциркуляции. Профилактика и лечение осложнения при переливании крови сводится к следующим манипуляциям:
- Необходимо вливать донорскую кровь и кровезаменители, т. е. проводить комбинированную терапию. В результате вязкость крови снизится, а микроциркуляция и текучесть улучшатся.
- Восполнять недостаток крови и ее компонентов, учитывая циркулирующий объем.
- Не стоит пытаться полностью восполнить уровень гемоглобина при массивной трансфузии, так как содержание его около 80 г/л вполне хватит для поддержки транспортной функции кислорода. Недостающий объем крови рекомендуется восполнить кровезаменителями.
- Переливать индивиду абсолютно совместимые трансфузионные среды, отмытые и размороженные красные кровяные клетки.
Инфекционные осложнения при переливании крови
При переливании вместе с кровью могут переноситься и различные возбудители инфекционных заболеваний. Зачастую такое явление связано с несовершенством лабораторных методов и скрытым течением имеющейся патологии. Наибольшую опасность представляет вирусный гепатит, которым заболевает индивид через два-четыре месяца после трансфузии. Передача цитомегаловирусной инфекции происходит вместе с белыми кровяными тельцами периферической крови, чтобы этого не произошло, надо использовать специальные фильтры, которые будут их задерживать, а переливаться будут только тромбоциты и эритроциты.
Такая мера существенно снизит риск возникновения инфекции у больного. Кроме того, опасным осложнением является ВИЧ-инфекция. Ввиду того что период, в течение которого образуются антитела, составляет от 6 до 12 недель, то полностью исключить опасность передачи этой инфекции невозможно. Таким образом, для исключения осложнений при переливании крови и ее компонентов надлежит выполнять эту процедуру исключительно по жизненным показаниям и со всеобъемлющим скринингом доноров на вирусные инфекции.
Читайте также:


