Лежу с ребенком в больнице кишечная палочка
Что такое инфекции кишечной палочки?
Кишечная палочка - это тип бактерий, которые обычно живут в кишечнике и помогают организму разрушаться и переваривать пищу, которую мы едим. Но определенные типы (или штаммы) кишечной палочки являются инфекционными и распространяются через загрязненную пищу или воду или от других инфицированных людей или животных. Инфекции, вызванные бактериями кишечной палочки (Escherichia coli), могут вызвать сильную кровянистую диарею. Некоторые случаи могут привести к серьезным проблемам со здоровьем. К счастью, у большинства здоровых людей, которые заражаются инфекцией, серьезных проблем не возникает, и они самостоятельно выздоравливают без лечения.
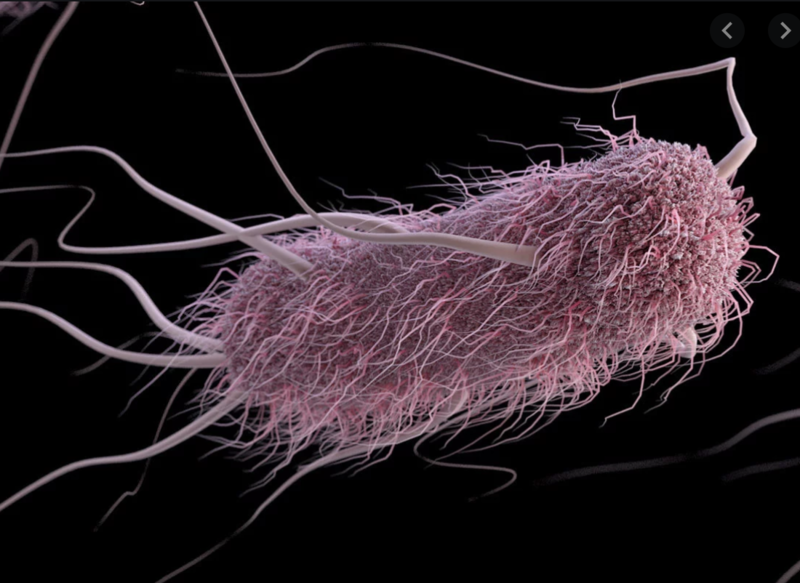
Как возникают инфекции кишечной палочки?
Чаще всего кишечная палочка распространяется, когда кто-то ест пищу, которая содержит бактерии. Продукты риска включают в себя:
- недоваренный говяжий фарш (например, в гамбургерах)
- продукт, который соприкосался с животным навозом (коров, овец, коз или оленей) или вымытый в загрязненной воде
- непастеризованные молочные или соковые продукты
Бактерии также могут распространяться от человека к человеку на немытых руках и поверхностях, плавая в загрязненной воде и от прикосновений к животным на фермах или в зоопарках.
Каковы признаки инфекции кишечной палочки?
Некоторые виды бактерий кишечной палочки вырабатывают токсин (ядовитое вещество), которое может повредить слизистую оболочку тонкой кишки. Это может привести к сильным спазмам желудка, рвоте и диарее (часто с кровью). Когда это происходит, люди могут обезвоживаться. Симптомы обычно начинаются через 3-4 дня после контакта человека с бактериями и заканчиваются в течение недели.
Инфекции кишечной палочки заразны?
Инфекция кишечной палочки является заразной, по крайней мере, до тех пор, пока у человека диарея, а иногда и дольше.
Какие проблемы могут случиться?
Большинство людей полностью выздоравливают от инфекции кишечной палочки. Но у некоторых может развиться серьезная проблема с почками и кровью, называемая гемолитическим уремическим синдромом (ГУС).
Признаки ГУС включают в себя:
- снижение мочеиспускания
- бледный или опухший вид
- необъяснимые синяки
- кровотечение из носа или десен
- крайняя усталость припадки
ГУС может быть опасным для жизни ребенка и взрослого и нуждается в лечении в больнице.
Как лечат кишечную палочку?
Врач может взять образец кала для поиска бактерий кишечной палочки. Анализы крови могут быть использованы для проверки возможных осложнений.
Антибиотики не помогают и, фактически, могут быть вредными. Аналогично, противодиарейные лекарства могут увеличить риск осложнений и не должны использоваться.
Дети с инфекцией кишечной палочки должны как можно больше отдыхать и пить много жидкости, чтобы избежать обезвоживания. Те, кто становятся обезвоженными, возможно, должны быть госпитализированы, чтобы получить внутривенные жидкости, и те с ГУС, возможно, нуждаются в диализе для почечной недостаточности и / или переливаний крови.
Выздоравливая от инфекции, дети могут вернуться к своей обычной деятельности после того, как в двух культурах кала не осталось бактерий. Не позволяйте детям пользоваться плавательными бассейнами или водными горками до тех пор, пока все симптомы не пройдут через 2 недели.
Можно ли предотвратить заражение кишечной палочкой?
Вспышки кишечной палочки были связаны с широким спектром продуктов, таких как свежий шпинат, гамбургеры, говяжий фарш, болонья, фундук, упакованные сыры, измельченный салат и тесто для печенья. Безопасное приготовление пищи может иметь большое значение для защиты вашей семьи от инфекций кишечной палочки:
- Хорошо готовьте мясо, пока оно не достигнет температуры не менее 160 ° F / 70 ° C в самой толстой точке.
- Тщательно очистите все, что соприкасается с сырым мясом.
- Выбирайте пастеризованные соки и молочные продукты.
- Чистые сырые продукты хорошо помыть перед едой.
Научите своих детей важности регулярного тщательного мытья рук, особенно после посещения туалета, прикосновения к животным или игры на улице, а также перед едой или приготовлением пищи. Им следует избегать глотания воды во время плавания.
Когда я должен позвонить доктору?
Позвоните своему врачу, если у вашего ребенка есть какие-либо симптомы инфекции кишечной палочки, особенно боли в животе или длительная, тяжелая или кровянистая диарея. Немедленно звоните, если у вашего ребенка наблюдаются признаки обезвоживания, например, мочеиспускания меньше нормы или гемолитического уремического синдрома, особенно если у вашего ребенка недавно была желудочно-кишечная болезнь.
На портале Vikids вы можете:
Продукты питания и вода, потребляемые человеком, весьма далеки от стерильности. Миллиарды самых разнообразных бактерий ежедневно и ежечасно попадают к нам в организм, и совершенно ничего страшного от этого не происходит — уж слишком много способов нейтрализации микробов выдумала природа. Обладающая бактерицидными свойствами слюна, ядовитый желудочный сок, множество своих, "хороших", бактерий в кишечнике — все это не дает чужакам возможности прижиться и сделать свое черное дело.
Тем не менее человека, ни разу не болевшего кишечной инфекцией, просто не существует. Не существует хотя бы потому, что имеется множество способов нейтрализации всех многочисленных защитных сил — глотать, не пережевывая, чтобы слюна не успела до микробов добраться, переедать, нейтрализовывать щелочными напитками кислый желудочный сок, убивать собственных микробов антибиотиками и т. д.
Но наиглавнейшей причиной кишечной инфекций было, есть и будет несоблюдение элементарных гигиенических норм — неправильное хранение пищевых продуктов, немытые руки, снующие между обеденным столом и туалетом мухи. В конце концов, какими бы замечательными защитными силами человеческий организм ни обладал, всегда найдется количество микробов, нейтрализовать которое просто невозможно.
Возбудителями кишечных инфекций могут быть бактерии (дизентерийная палочка, сальмонелла, стафилококк, палочка брюшного тифа, вибрион холеры) и некоторые вирусы. Размножаясь в кишечнике, и те и другие приводят, во-первых, к нарушениям процесса пищеварения и, во-вторых, к воспалению клеток слизистой оболочки кишечника. Типичным и наиболее характерным следствием двух указанных процессов является основной симптом любой кишечной инфекции — понос. Другие признаки болезни — тошнота, рвота, боли в животе, повышение температуры тела, отсутствие аппетита, общая слабость — встречаются часто, но обязательными спутниками кишечной инфекции не являются.
Кстати, следует отметить, что на бытовом и на медицинском уровне понятия кишечной инфекции весьма разнятся. Для обычного человека раз есть понос, значит, и кишечная инфекция есть, а для врача главное не симптомы, а путь заражения. С медицинских позиций, любая болезнь, передающаяся через рот (с пищей, водой, немытыми руками - т. н. фекально-оральный путь инфицирования), является типичной кишечной инфекцией. Наиболее показательный пример — вирусный гепатит А (болезнь Боткина). Заражение вирусом всегда происходит при его попадании в желудочно-кишечный тракт, но поражается печень, а никакого поноса в большинстве случаев нет.
Пути профилактики кишечных инфекций достаточно очевидны и сводятся к соблюдению элементарных гигиенических норм: мытью рук, особенно тщательно после посещения туалета, термической обработки пищи и воды, соблюдению правил хранения пищевых продуктов, изоляции больных и, уж по крайней мере, обязательному выделению им отдельной посуды.
Всегда следует помнить, что наиболее страшным и опасным последствием любого поноса является потеря организмом жидкости и солей. Без пищи человеческий организм более или менее благополучно может просуществовать пару недель, но без адекватного обеспечения водой и солями калия, натрия и кальция счет может пойти на часы. Запасы воды и солей особенно невелики в организме ребенка, и именно для детей кишечные инфекции представляют собой реальную угрозу здоровью и жизни.
Таким образом, истинная тяжесть кишечной инфекции зачастую определяется не частотой стула, не запахом и цветом испражнений, а именно степенью обезвоживания. Определить тяжесть кишечной инфекции может только врач, но вероятность того, что по поводу каждого поноса люди будут обращаться за медицинской помощью, очень невелика. Поэтому подчеркнем, что вне зависимости от того, как называется конкретная кишечная инфекция, существуют совершенно определенные правила поведения больного и его родственников.
1. Всегда следует задуматься над тем, что это вы такое съели. Полбеды, если это ваш личный кулинарный шедевр, но если это пирожное из ближайшего магазина, то следует проявить сознательность и подумать о тех, кто может пойти по вашим следам. Узнать телефон районной санстанции совсем не трудно.
2. Кишечная инфекция у любого члена семьи — сигнал тревоги для всех остальных. Больному — отдельная посуда, всем остальным — организовать идеальную чистоту, тщательно мыть руки, убрать от греха подальше подозрительные продукты, всю посуду перекипятить, не жалеть дезинфицирующих средств.
3. И понос, и рвота являются способами защиты организма. В упрощенном варианте это выглядит так: в желудочно-кишечный тракт попало что-то не то, и организм всеми возможными способами пытается эту гадость удалить. Поэтому в первые часы кишечной инфекции мы вовсе не заинтересованы в том, чтобы понос и рвота прекратились. Наоборот, в обоих направлениях организму следует помогать — пить и рвать (а если не хочется — сознательно вызывать рвоту, промывая тем самым желудок), очистить толстый кишечник с помощью клизмы. Для клизмы используется обычная кипяченая вода, ни в коем случае не теплая (оптимальная температура — около 20 °С), обязательно следить за тем, чтобы вышла вся введенная жидкость.
4. Главный принцип помощи — восполнение потерь жидкости и солей. Для этой цели идеально подходят лекарственные средства, представляющие собой заранее приготовленную смесь различных солей, которую перед употреблением разводят кипяченой водой (оралит, регидрон, глюкосолан). При отсутствии указанных препаратов вполне подойдет компот из сухофруктов, можно чай, лучше зеленый, чем черный. В конце концов, лучше пить то, что есть под рукой (минеральная вода, отвары трав, шиповника и т. д.), чем не пить ничего.
5. Температура напитков должна, ориентировочно, быть равна температуре тела — при этом всасывание жидкости из желудка в кровь будет максимально быстрым.
6. При упорно повторяющейся рвоте помните, что надо пить чаще, но малыми порциями, чтобы не растягивался желудок, а использование противорвотных препаратов (типичный представитель — церукал) — всегда согласовывать с врачом.
7. По большому счету, существует лишь два абсолютно безопасных способа самостоятельного лечения кишечных инфекций — голод и обильное питье. Любые лекарственные препараты могут привести к самым неожиданным последствиям, ну разве что смекта и активированный уголь целесообразны и показаны практически всегда.
8. Обращение к врачу обязательно при поносе у детей первого года жизни и, вне зависимости от возраста, при отсутствии тенденции к улучшению в течение суток.
9. Немедленно обращайтесь за медицинской помощью если:
- из-за упорной рвоты не можете пить;
- более 6 часов нет мочи;
- сухой язык, запавшие глаза, кожа приобрела сероватый оттенок;
- в кале имеется примесь крови;
- понос прекратился, но при этом усилилась рвота и (или) резко поднялась температура тела.
10. При улучшении состояния не торопитесь есть все подряд. Чай с творожком, рисовая и овсяная кашки — это максимум. Потерпите сутки-двое, здоровее будете.
Следует отметить: современная терапия кишечных инфекций вовсе не предусматривает глотание всеми любимых фталазола и левомицетина — хотя бы потому, что причиной каждого третьего поноса являются вирусы, на которых упомянутые антибактериальные препараты не действуют вообще. Но даже если это бактерия, например сальмонелла, то лечиться можно по-разному. Можно — глотать антибиотики, пытаясь уничтожить сальмонеллу, и попутно уничтожать всех своих кишечных палочек, кисломолочных бактерий и многих других очень полезных и очень нужных микробов. А можно поступить по-другому — "запустить" в кишечник полезных микробов, которые сами "выгонят" вредную сальмонеллу. Таких лекарств, так называемых эубиотиков, промышленность всего мира выпускает множество. Неудивительно, что при кишечных инфекциях эубиотики все чаще и чаще приходят на смену антибиотикам. А на смену активированному углю приходят новейшие энтеросорбенты, в сотни раз более эффективные.
Главный вывод из предыдущего абзаца состоит в том, что современный врач владеет множеством высокоэффективных способов лечения кишечных инфекций. И совершенно неразумно рисковать здоровьем, часами не покидая туалета, или, руководствуясь советами соседей, пить кисель вприкуску с фталазолом.
(Данную статью можно прочесть на английском языке здесь.)
СМОТРИТЕ ТАКЖЕ:



Комментарии 19
Кишечная палочка считается одним из самых распространенных бактерий. Область ее обитания – кишечник человека и некоторых животных. Считается, что после попадания в окружающую среду (бактерия выводится из организма вместе с каловыми массами), она может в течение длительного периода сохранять свою жизнеспособность даже под воздействием внешних факторов.

Бактерии рода кишечной палочки могут быть как безопасными для организма человека, так и патогенными, способными привести к развитию многочисленных заболеваний. Для этих патологий характерны свои ярко выраженные симптомы. При их появлении человеку необходимо срочно обратиться в медицинское учреждение, иначе недуг, вызванный возбудителем, может привести к развитию серьезных осложнений, жизненно-опасных для человека.
Характеристика микроорганизма
Кишечная палочка представляет собой бактерию рода Escherichia из семейства Enterobacteriaceae. Данный микроорганизм активно размножается в человеческом организме, в частности, в различных отделах кишечника. Попадая вместе с каловыми массами в окружающую среду, бактерия может на протяжении нескольких месяцев сохранять свою жизнеспособность. Активная микрофлора содержится в воде, почве, кале, а также в некоторых продуктах питания (особенно, в молоке, мясе).
Кишечную палочку принято разделять на непатогенную и патогенную. Представители нормальном микрофлоры, обитающие в кишечнике, оказывают ряд полезных для организма действий. Прежде всего, данные микроорганизмы нормализуют кишечную микрофлору, подавляя рост вредных бактерий. Кроме того, они синтезируют витамин К, необходимый для поддержания нормального процесса свертываемости крови и выполнения других важных функций в организме.
Некоторые из представителей данного вида способны выделять ферменты, расщепляющие лактозу. Однако, безопасными данные бактерии остаются лишь тогда, когда они находятся в полости кишечника. При проникновении в другие органы, непатогенная микрофлора может спровоцировать развитие воспаления.

Классификация и виды бактерий
Бактерии группы кишечной палочки могут быть безопасными и патогенными. В свою очередь, непатогенная микрофлора может быть лактозопозитивными (в большинстве случаев), то есть способными расщеплять лактозу, либо лактозонегативными, не имеющими такой способности.
Патогенные микроорганизмы принято разделять на следующие виды:
- Энтерогеморрагическая кишечная палочка – группа бактерий, приводящая к развитию диареи и кишечных кровотечений;
- Энтеропатогенная – бактерии данного вида негативно воздействуют на эпителиальный слой кишечника, разрушая его ворсинки. Результатом такого воздействия становится продолжительное нарушение стула и метаболических процессов;
- Энтероинвазивная – микроорганизмы внедряются в ткани кишечных стенок, что приводит к развитию выраженного очага воспаления.
Причины и пути передачи
Необходимо понимать, какие причины способствуют проникновению патогенной кишечной палочки в организм и ее активизации (размножению) в кишечнике. К числу таких причин относят:
- Нарушение микрофлоры кишечника, в частности, массовая гибель полезных микроорганизмов в результате заболеваний ЖКТ;
- Патологии поджелудочной железы;
- Воспаления в кишечнике;
- Длительное употребление антибактериальных препаратов (несмотря на то, что данная лекарственная группа предназначена именно для борьбы с патогенной микрофлорой, бесконтрольный прием антибиотиков может привести к обратной ситуации: бактерии приспосабливаются к действию лекарства и теряют чувствительность к его активным веществам. В результате этого происходит усиленный рост численности вредной микрофлоры);
- Несоблюдение правил личной гигиены;
- Употребление зараженных продуктов питания и воды.

Кишечная палочка, относящаяся к патогенному виду, попадает в организм человека различными способами:
- Через продукты питания. Например, если человек употребляет сырое молоко, мясо, не прошедшее должную термическую обработку, сырое молоко;
- Контактно – бытовой способ, например, при контакте с больным человеком (через немытые руки), при использовании зараженных вещей и предметов обихода;
- Родовой способ, когда бактерия передается новорожденному от больной матери;
- Половой. Во время полового акта кишечная палочка также может проникнуть в организм, хотя происходит это довольно редко.
Характерные симптомы
При активном развитии патогенной кишечной палочки в организме человека, появляются специфические симптомы, такие как потеря аппетита, диарея, тошнота и рвота, болезненные ощущения в различных отделах живота. При этом меняется структура, цвет и запах каловых масс. Кал становится более жидким, водянистым, может приобретать слизистую консистенцию. Цвет его становится более светлым, возможно появление в каловых массах кровянистых прожилок. Кал приобретает более резкий и неприятный запах.
У больного наблюдается обильное отхождение рвотных масс. При этом рвота приобретает специфический зеленый оттенок и резкий запах. У пациента отмечается выраженная слабость, отсутствие работоспособности, головокружения. В тяжелых случаях развивается нарушение жидкостного баланса организма со всеми характерными для данного состояния симптомами (бледность, сухость эпидермиса и наружных слизистых оболочек, слабость, постоянная жажда).
Стадии и проявления
Клинические признаки развития опасных заболеваний, возбудителем которых является кишечная палочка патогенного типа, зависят от давности проникновения болезнетворной микрофлоры в кишечник, а также от количества бактерий и продуктов жизнедеятельности, выделяемых ими. В соответствии с этими параметрами, выделяют 3 стадии развития патологического процесса. Для каждой из них характерен свой набор признаков.
| Этап | Проявления и симптомы |
| Начальная стадия патологии, когда в организме человека наблюдается незначительное количество патогенной микрофлоры. | Симптомы и проявления патологического процесса носят умеренный характер. Больного беспокоит периодически появляющаяся слабость, умеренная диарея (или запор), чувство распирания в животе, возникающее через некоторое время после приема пищи. |
| Этап развития, во время которого увеличивается рост численности патогенных микроорганизмов, полезные бактерии, напротив, начинают отмирать. | Возникает выраженное расстройство желудка, сопровождающееся обильным выделением каловых масс, которые теперь имеют водянистую или слизистую консистенцию. Во время акта дефекации пациент испытывает тянущую боль внизу живота. Усиливается рвота. Пациент теряет аппетит, его самочувствие ухудшается в значительной степени. Имеет место повышение температуры, озноб. |
| Завершающая стадия. | На данном этапе симптомы имеют наиболее выраженную характеристику. В тяжелых случаях развивается кровавая диарея, обезвоживание, рвотные массы приобретают зеленый цвет. В этом случае пациенту необходима экстренная госпитализация. |
При нормальном течении патологического процесса происходит постепенное самоочищение кишечника, после чего наступает улучшение.
Осложнения и заболевания
Патогенная форма кишечной палочки может приводить к развитию весьма неприятных последствий, заболеваний, значительно нарушающих самочувствие человека, несущих реальную угрозу для его здоровья. У женщин кишечная палочка, проникающая в область уретры или влагалища, может привести к таким патологиям как кольпит, уретрит. Частыми заболеваниями, возникающими у представительниц прекрасного пола, являются цистит, эндометрит, пиелонефрит, аднексит. Также возникают различные неприятные симптомы, такие как сильный и болезненный зуд во влагалище, творожистые, резко пахнущие выделения из половых органов.
У мужчин развиваются такие патологии как обильная диарея, токсическое поражение организма, сопровождающееся рвотой, ухудшением общего состояния. Возможно развитие следующих заболеваний: простатит, орхит, эпидидимит, пиелонефрит, воспаление тканей мочевого пузыря и нарушение его функциональности (анурия, энурез).
Особенно опасной патогенная кишечная палочка считается для детей. У зараженного ребенка наблюдается значительная гипертермия, сильный и зловонный понос, потеря аппетита и массы тела, признаки обезвоживания, истощения. Нарушается работа иммунной системы. Появляются области нагноения, которые могут привести к токсическому заражению крови и внутренних органов.
Методы диагностики
Для того, чтобы назначить подходящее лечение, необходимо поставить точный диагноз. Для этого используют различные диагностические мероприятия. Прежде всего, врач проводит беседу с пациентом, устанавливает совокупность симптомов и жалоб, беспокоящих больного, длительность и обстоятельства их появления. После этого больному назначают различные лабораторные и инструментальные обследования.
Инструментальные способы диагностики необходимы для того, чтобы выявить поражения кишечника и других органов (почки, желчный пузырь). Использование таких методов необходимо не всегда, а только в том случае, если имеются симптомы соответствующих заболеваний.

Для выявления патологического процесса большое значение имеют именно лабораторные методы исследования, позволяющие не только выявить нарушения микрофлоры, но и определить конкретного возбудителя инфекции, оценить степень его чувствительности к тем или иным антибактериальным веществам. Это необходимо для выбора подходящей схемы лечения.
- Анализ крови на кишечную палочку. В норме данный микроорганизм в крови не содержится. Если же бактерию обнаруживают, это говорит о том, что здоровье и жизнь человека находятся в опасности, ведь проникновение возбудителя в кровоток может спровоцировать развитие сепсиса (заражения крови) – жизненно-опасного состояния, способного привести к летальному исходу.
- Исследование мочи. Обнаружение возбудителя в моче говорит о заражении органов мочевыделительной системы и необходимости срочной антибактериальной терапии. О стадии развития заражения судят по количеству бактерий, имеющимся признакам;
- Мазок из влагалища. В норме кишечная палочка в мазке отсутствует. Если же она обнаружена, это свидетельствует о заражении органов репродуктивной системы;
- Исследование кала. При развитии кишечной палочки данные микроорганизмы в большом количестве присутствуют в каловых массах (в норме содержание этих микроорганизмов допускается, но в значительно меньшем количестве). После того, как возбудитель обнаружен, выполняется процедура бактериального посева. То есть бактерию помещают в особую среду, после чего оценивают дальнейшее ее развитие и размножение. Это позволяет определить тип микроорганизма, его чувствительность к различным видам антибиотиков.
Методы терапии
Лечение патологий, вызванных кишечной палочкой, включает в себя следующие моменты:
- Медикаментозная терапия и прием витаминов для восстановления иммунитета;
- Использование средств – пробиотиков для нормализации кишечной микрофлоры и устранения дисбактериоза;
- Соблюдение особого режима питания.
Медикаментозное лечение предполагает использование лекарственных средств различных групп. Это, прежде всего антибиотики, препараты для устранения воспалений в мочевыводящих органах, органах половой системы, средства, предотвращающие развитие обезвоживания, препараты, восстанавливающие здоровую микрофлору в кишечнике, витаминные препараты для укрепления иммунной системы.
Диета предполагает употребление большого количества кисломолочных продуктов, обогащенных полезными бактериями, овощей и фруктов, нормализующих процесс пищеварения, травяных отваров, обладающих противовоспалительным действием. Запрещено употребление блюд, тяжелых для переваривания и продвижения по пищеварительному тракту. Это жирные и жареные блюда, острые, соленые, сладкие продукты, газированная вода, полуфабрикаты, консервы и колбасные изделия, а также же продукты, вызывающие чувство дискомфорта у конкретного человека.

- Инна Геннадьевна, почему у детей так часто случаются кишечные расстройства?
- Во-первых, нужно помнить, что у детей физиологически незрелы органы и системы. Они приспосабливаются к окружающему миру, и это приспособление идет за счет встречи с теми или иными вирусами и микробами, на которые должен выработаться иммунитет. Чтобы в следующий раз, когда они поступят, организм мог до сто йно на них ответить. В связи с этим дети более подвержены заболеваниям, и чем младше ребенок, тем чаще он будет переживать такие встречи. Но известно, что наиболее опасными кишечными инфекциями, о которых говорили и сто лет назад, это инвазивные инфекции - сальмонеллез, дизентерия. Но сегодня эти болезни для нас практически неактуальны. В отличие от вирусных кишечных инфекций (ротавирусной, норовирусной, астровирусной), которые являются основной причиной тяжелых форм заболеваний, которые сопровождаются обезвоживанием. И тут возникает вопрос, что сделать, чтобы не навредить. Раньше такие инфекции лечили антибиотиками. Для сальмонеллеза и дизентерии это было оправдано. Но с сегодняшними инфекциями организм может справиться самостоятельно, ему нужно только помочь. В связи с этим были разработаны препараты, так называемые кишечные антисептики, которые не убивают микробы полностью, а останавливают их развитие. К ним относятся нитрофураны.
- Моему ребенку год и 10 месяцев. Уже больше полугода он у нас ходит в туалет по-большому только раз в пять дней. Делали анализы кала - все хорошо. Стараюсь давать ему и овощи, и масло, но ничего не помогает. При этом он сам не испытывает никакого дискомфорта. Подскажите, что нам делать?
- Вас правильно беспокоит эта проблема. Первое, вам нужно сдать анализ на Ко-программу, чтобы посмотреть, как переваривается пища, достаточно ли она расщепляется на частицы, каков PHкала, его биохимический состав. Второе, причина может быть в самом ребенке. Он у вас подвижный, возбудимый?
- Тут дело может быть в повышенной нервно-рефлекторной возбудимости. Ребенок просто не чувствует позывов, и у него развивается спастический синдром. Так развиваются привычные запоры. В этом случае нужно показаться неврологу. Еще вашего малыша обязательно нужно показать детскому хирургу, чтобы исключить болезни, которые сопровождаются особенностью иннервации толстого кишечника. Первыми признаками являются или такие запоры или наоборот, ребенок не чувствует позывов к опорожнению кишечника. И сделайте УЗИ органов брюшной полости, чтобы посмотреть функционирование желчного пузыря.
ПРИ КИШЕЧНОЙ ИНФЕКЦИИ РВОТА - ЗАЩИТА ОРГАНИЗМА
- Как можно отличить кишечную инфекцию от обычного кишечного расстройства?
- Отличительных различий между инфекцией и отравлением нет. Единственное, пищевая токсикоинфекция подразумевает, что поступают продукты не только с готовым микробом, но и его токсином. Чаще всего, это стафилококк. Такое случается, если пирожные, кремы, сметана долго стояли в тепле. Клиника развивается очень бурно с рвотой и высокой температурой. А при кишечной инфекции чаще сначала появляется рвота, а затем и изменение стула.
- По принципу - не навреди. Первое, что можно делать и при пищевой токсикоинфекции и при кишечной инфекции - промыть желудок. В такой ситуации рвота рассматривается как защитная реакция организма. После этого нужно дать любое питье - чай, негазированную минералку - и активированный уголь.
- Какие можно дать препараты четырехлетнему ребенку, если у него только жидкий стул? Какой должна быть первая помощь?
- Первая помощь при жидком стуле, когда мы не знаем его природы, - сорбенты, вроде активированного угля. Следующий препарат, который следует дать, - кишечный антисептик, особенно это касается жаркого времени года или смены климатической зоны. Такой антисептик не убивает нормальную микрофлору, но не дает развиваться условно патогенным и патогенным микробам.
- Не хотелось бы давать ребенку антибиотики.
- Кишечные антисептики - не антибиотики. Не надо бояться их давать, особенно если вы видите, что стул у ребенка не просто жидкий, а со слизистыми прожилками. Это признаки воспаления не только тонкого кишечника, но и толстого кишечника. Кроме того, не навредит и прием биопрепаратов, то есть тех микробов, которые в норме должны жить в кишечнике. Но нужно внимательно учитывать возраст, иногда препараты с большой дозой вроде бы хорошего микроба могут навредить ребенку.
- Такие препараты назначают еще при приеме антибиотиков.
- Это неплохое решение. Но биопрепараты в такой ситуации можно заменить продуктами питания - биокефиром с лактулозой, с бифидобактериями, биойогуртами. Результат будет такой же. Ведь антибиотики кроме пользы приносить уничтожение полезной микрофлоры. Чтобы ее восстановить и поддержать, и нужно принимать биопродукты.
РОТАВИРУСОМ МОЖНО ЗАРАЗИТЬСЯ
- Инна Геннадьевна, моему сыну три с половиной года. Он достаточно здоровый малыш, за все время у нас был только один раз, когда мы чуть не попали в больницу из-за кишечной инфекции. От госпитализации я тогда отказалась, отпоила сына тогда сама солевыми растворами. Врачи меня тогда пугали обезвоживанием. Что это такое?
- Врачи вынуждены иногда даже запугивать родителей, потому что отношение мамы к этой проблемы может быть разным. Чтобы не наступило обезвоживание, ребенка нужно все время поить. А мамы начинают его жалеть, ведь у него и так рвота, он ничего не хочет ни есть, ни пить. Тогда ребенок теряет очень много жидкости и теряет соли, поэтому нарушаются химические процессы, из-за чего трудно работать сердцу, почкам. К сожалению, тяжелые состояния у детей развиваются очень быстро, с ними бывает трудно справиться.
- Откуда берутся кишечные инфекции?
- Сейчас у нас практически нет таких инфекций, как сальмонеллез, дизентерия. Зато очень часто встречаются вирусные инфекции, в частности ротавирус. Для ротавируса доказан даже воздушно-капельный путь передачи.
- Моей дочке только четыре месяца, обнаружили сальмонеллез. Мы лежали в больнице, где нам назначили кишечный антисептик. Но результаты по-прежнему плохие. Пили мы его пять дней.
- Времени не достаточно для полной санации. При сальмонеллезе иногда требуется 7 - 10 дней.
- А откуда он у нас взялся?
- Сальмонеллез имеет фекально-оральный механизм передачи, то есть через руки, продукты питания, воду. Посмотрите окружение, иногда мы взрослые можем ничего не почувствовать или перенести очень легкое недомогание, но передать ребенку, у которого до шести месяцев нет собственной защиты и плохо вырабатываются антитела. Поэтому все взрослые члены семьи должны тщательно мыть руки, пользоваться отдельной посудой. Имеет значение, на каком питании ваш ребенок.
- Если бы вы кормили грудью, дочка с вашим молоком получала бы секреторный иммуноглобулин А, который защищает слизистую.
ГРУДНОЕ МОЛОКО ЗАЩИТИТ ОТ ИНФЕКЦИИ
- Моему ребенку 9 месяцев. У него был ротавирус, и я заразилась. Теперь врачи говорят прекратить грудное вскармливание, потому что у него начинается понос сразу после кормления.
- Я считаю, что отказываться от грудного вскармливания не надо. В вашем молоке содержится вся защита, которая нужна ребенку для его восстановления. Ротавирусную инфекцию не лечат антибиотиками. А ваш малыш просто еще не восстановился после своего ротавируса. Он еще не ушел из организма. Главное, уберите из рациона все молочное и сладкое. И вам еще можно попить кишечный антисептик, потому что из-за ротавируса развивается дисбиоз кишечника, нет нормального соотношения между здоровой микрофлорой и условно патогенной.
- Как уберечь ребенка от кишечной инфекции? Когда мы росли, мама нам никогда фрукты-овощи кипятком не обливала, щетками их не чистили. И ничего страшного не случалось. Сейчас во всех детских журналах именно такие советы. Им действительно нужно следовать? Мой муж, к примеру, настаивает, что ребенок должен встречаться с какими-то микробами, чтобы у него вырабатывалась способность бороться с ними.
- Вы задали очень интересный вопрос. Щетка для фруктов - это, конечно, перебор. Но когда росли вы, мы не имели такого количества экзотических фруктов, которые транспортируют длительно. И способы хранения были совершенно другими. Я помню, что после нового года яблок в продаже уже не было. Поэтому мы рекомендуем мыть фрукты-овощи не обязательно кипяченой водой. На даче, где вы не знаете источник воды, ее можно и прокипятить. Ведь сейчас фрукты и овощи обрабатывают специальными средствами, чтобы они долго хранились, чтобы во время пути к нам не погрызли грызуны. И все это остается в кожуре. А ваш муж в какой-то степени прав. Если у вас есть дача, бабушка в деревне, то яблоко, которое упало на травку, можно дать ребенку, если у него чистые руки.
Читайте также:


