Операции по удалению опухоли на лопатке


Иосиф Воронович,
главный научный сотрудник РНПЦ травматологии
и ортопедии, доктор мед. наук, профессор, заслуженный
деятель науки БССР
Когда человек узнаёт о том, что у него опухоль в плоских костях, то какое-то время пребывает в шоке, отказывается от операции, а ведь она может сохранить жизнь.
Вот анализ клинико-рентгенологических данных 457 пациентов, которым в клинике РНПЦ травматологии и ортопедии выполняли вмешательства по поводу новообразований в плоских костях.
Точный выбор биопсии
При новообразованиях в лопатке, грудине, костях таза чрезвычайно важно поставить правильный диагноз в ранние сроки болезни с уточнением нозологической формы и степени агрессивности процесса, применяя современные методы исследования (основным должен быть морфологический). Место биопсии следует выбрать рационально, чтобы при основной операции удалить его без дополнительного разреза.
В течение 20 лет в РНПЦ было 105 пациентов с опухолью лопатки, из них 85 — с доброкачественными, 14 — с первично-злокачественными, 6 — с метастатическими поражениями.
С новообразованиями грудины — 21 человек, в т. ч. с доброкачественными — 11, первично-злокачественными — 5, метастазами из органов — 5.
Хирургическое лечение получил 331 пациент с новообразованиями костей таза, в т. ч. с доброкачественными — 241.
При опухолях лопатки мы пользовались различными доступами в зависимости от локализации, структуры и распространения процесса.
1. Малоинвазивные операции, резекция лопатки вместе с опухолью.
2. Обширные вмешательства, когда необходимо обнажить всю лопатку для ее удаления или выполнить межлопаточно-грудную резекцию.
Пациентам из первой группы операции делали при доброкачественных опухолях (остеома, остеоид-остеома, костная киста, ячеистая форма остеокластомы); из второй — в случаях агрессивных доброкачественных новообразований с разрушением кортикального слоя кости и злокачественных опухолей.
При доброкачественных новообразованиях тела лопатки с разрушением субхондральной пластинки сустава у молодых пациентов нами разработан и применен способ секторальной резекции с аутопластикой суставной части лопатки.
Суть его такова. Из доступа по ходу sulcus deltoideo-pectoralis и дальше по передней поверхности ключицы до средней трети выполняют остеотомию ее, сосудисто-нервный пучок отводят книзу и кнутри. Под-
лопаточную мышцу пересекают у места прикрепления к плечевой кости. После вскрытия сустава и отсечения caput longum m. biceps, производят ревизию головки плечевой кости и суставной впадины лопатки. Клювовидный отросток остеотомируют и отводят его вместе с 3 мышцами, прикрепляющимися к нему. Ключицу остеотомируют в латеральной части ее, акромиальный отросток — на расстоянии 1–2 см от акромиально-ключичного сочленения. После выделения опухоли производят резекцию пораженной кости в пределах здоровой ткани. Удаляемый фрагмент включает верхнюю часть суставной поверхности лопатки с участком шейки, часть лопаточного гребня и основание акромиального и клювовидного отростков единым блоком вместе с опухолью. Из крыла подвздошной кости берут аутотрансплантат, вставляют в дефект лопатки так, чтобы вогнутая часть соответствовала впадине, и фиксируют 2 шурупами. Ключицу фиксируют пластиной, верхушку клювовидного отростка вместе с прикрывающими сухожилиями трансоссально фиксируют к трансплантату.
Случай из практики.
Титановая пластина
для грудины
При новообразованиях грудины вмешательства выполнялись как при доброкачественных (11), так и при первично-злокачественных (5) и метастатических (5) поражениях. Следует отметить, что опухоль чаще локализуется в теле грудины, реже — в рукоятке. В предоперационном периоде необходимо поставить правильный диагноз и уточнить степень агрессивности процесса, чтобы правильно выбрать метод вмешательства (с костной пластинкой или без нее), а также определить возможность полной резекции грудины с частью реберных хрящей и заменой дефекта искусственным имплантатом. Если очаг деструкции при агрессивных хондромах или остеокластомах большой величины или прорастание злокачественной опухоли идет за пределы кортикального слоя грудины, то целесообразно удалить ее полностью с частью реберных хрящей. После резекции важно рационально закрыть дефект грудной стенки.
При сравнительно небольших дефектах на всю толщину грудины можно успешно использовать алло- или аутотрансплантат из крыла подвздошной кости.
Нами разработана и применена перфорированная титановая пластина для закрытия обширного дефекта грудной стенки после удаления всей грудины с частью реберных хрящей у 2 пациентов с хондросаркомой. В послеоперационном периоде осложнений в области имплантата не было; пациенты результатом довольны; сроки наблюдения — 3 и 5 лет.
Вмешательства при опухолях костей таза следует осуществлять с учетом анатомо-топографических особенностей расположения кровеносных сосудов и нервных стволов, тесная связь которых с мягкими тканями и внутренними органами затрудняет радикальные операции. Для уточнения диагноза и распространенности процесса, кроме КТ, МРТ, сцинтиграфии, УЗИ, проводят ректальное и вагинальное пальцевое обследование полости малого таза (это должен сделать оперирующий хирург).
Большое количество клинических наблюдений и личный опыт позволяют дать рекомендации практическим врачам.
Рекомендации
по резекции
В клинике центра оперативному лечению подвергались 370 из 472 пациентов с новообразованиями костей таза, находившихся на стационарном лечении и обследовании. Остальные после уточнения диагноза были переведены в онкоучреждения для комплексного лечения или отказывались от операции. С доброкачественными опухолями оперированы 252 человека, с первично-злокачественными — 92, с метастатическими поражениями — 26. Среди доброкачественных новообразований чаще встречались экзостозная хондродисплазия (55), остеокластома (40), солитарная киста (37). Из первично-злокачественных опухолей были распространены хондросаркома (52), плазмоцитома (20), саркома Юинга (18).
И доброкачественные, и злокачественные опухоли локализуются в подвздошной кости (35,24%), в области тазобедренного сустава (21,54%) и крестца (14,92%). Нередко опухолевый процесс протекает в смежных костях, например в лобковой, седалищной и подвздошной, крестцово-подвздошном сочленении (11,04%).
Выбирая способ вмешательства, следует учитывать структуру опухоли, агрессивность и локализацию.
При поверхностном расположении доброкачественной опухоли целесообразно производить резекцию новообразования с основанием, отступая 1,5–2 см от его границ, но не выполнять кюретаж.
При центральном расположении доброкачественной опухоли надо резецировать ее и часть здоровой кости, а раневую поверхность коагулировать.
В случаях проникновения доброкачественной опухоли в мягкие ткани (остеокластома, хондрома, хондробластома и др.) производить широкую апериостальную резекцию.
При первично-злокачественной хрящевой опухоли в начальной стадии можно выполнять обширную резекцию со стабилизацией костно-пластическим способом или эндопротезированием. Высокочувствительные к химио- и лучевой терапии (саркома Юинга, злокачественная лимфома) подлежат комбинированному лечению в онкоклинике.
Необходимо помнить, что опухоли костей таза, особенно хрящевые, как ни одной другой локализации, склонны к малигнизации, рецидиву и бурному росту под влиянием тепловых процедур, травм, эндокринных сдвигов.
При небольших дефектах передней части тазового кольца с одной стороны после резекции доброкачественной опухоли можно не выполнять пластическое замещение. Дефект седалищной кости до вертлужной впадины тоже можно не замещать. Костная пластика целесообразна при дефекте дна или крыши вертлужной впадины.
Подвздошно-брюшная резекция может быть выполнена при злокачественных опухолях в области подвздошной кости при средней и высокой степенях дифференцировки. В случаях слабодифференцированных хондросарком показана межподвздошно-брюшная ампутация на фоне комбинированного лечения по согласованию с онкологами.
Таким образом, благодаря индивидуальному подходу к выбору метода оперативного лечения можно достичь положительных результатов на длительное время и улучшить качество жизни больных.
Материал предназначен
для врачей: травматологов-ортопедов, хирургов,
онкологов.
Дисфункция лопатки. Лечение возможно
Лопатка – это крупная треугольная кость, расположенная в верхней части спины. Эта кость окружена и поддерживается целым комплексом мышц, которые участвуют в движениях верхней конечности. Если вследствие травмы или какого-либо заболевания эти мышцы утрачивают свою силу или нарушается баланс в их работе, положение лопатки в состоянии покоя или при движениях может меняться.
Изменение положения или подвижности лопатки может затруднить некоторые виды движений руки, особенно связанные с подъемом ее выше уровня головы, а пациент при этом можете ощущать слабость в плече. Такие изменения, если они также сопровождаются изменением нормальных анатомических взаимоотношений в плечевом суставе, могут стать причиной травмы плечевого сустава.
Лечение подобных деформаций лопатки включает физиотерапию, направленную на укрепление мышц плечевого пояса и восстановление нормального положения и подвижности лопатки.
Плечевой сустав человека – это шаровидный сустав. Он образован шаровидной головкой плечевой кости и соответствующей ей по форме суставной впадиной лопатки.
Лопатку и плечевую кость с телом соединяют многочисленные мышцы и связки. Передняя часть лопатки (акромион) кроме того сочленяется с ключицей посредством акромиально-ключичного сустава.
Когда вы осуществляете движения верхней конечности, ваша лопатка также двигается, обеспечивая сохранение нормальных анатомических взаимоотношений в плечевом суставе.
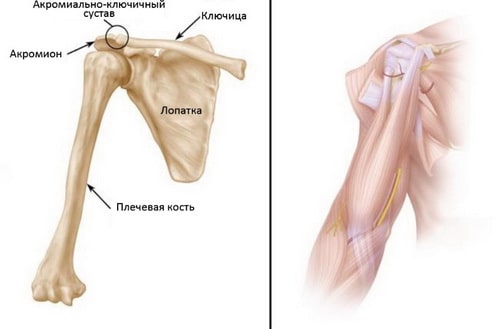
На Рис. (Слева) Кости плечевого пояса. Лопатка служит местом прикрепления многочисленных мышц плечевого пояса. (Справа) Мышцы и мягкие ткани плечевого пояса.
Некоторые заболевания лопатки приводят к ее деформациям и изменениям
- Нормального положения лопатки в состоянии покоя или
- Нормальной подвижности лопатки при движениях верхней конечности.
В большинстве случаев подобные изменения хорошо видны при осмотре пациента со стороны спины. Медиальный (внутренний) край лопатки будет выглядеть более отстоящим от грудной клетки по сравнению с другой стороной. Такое отстояние лопатки нередко усиливается, когда пациент начинает отводить руку в сторону.
Возможны следующие причины дискинезии лопатки:
- Слабость, дисбаланс, избыточное натяжение и отрыв мышц, участвующих в движениях лопатки
- Травма нервов, отвечающих за работу этих мышц
- Травма костей, поддерживающих лопатку, или внутрисуставная травма плечевого сустава
Наиболее распространенные симптомы дискинезии лопатки:
Доктор обсудит с вами ваши жалобы и состояние вашего здоровья в целом, после чего осмотрит ваш плечевой сустав и лопатку на предмет признаков травмы, слабости или избыточного напряжения мышц. В большинстве случаев физикальное обследование включает следующие элементы:
Визуальный осмотр. Доктор осмотрит измененную лопатку и сравнит ее со здоровой. Для выявления дискинезии доктор попросит вас 3-5 раз поднять и опустить руку, в некоторых случаях вас дополнительно попросят взять в руку легкий груз. Этот тест обычно позволяет выявить слабость определенных мышц и нарушение баланса в их работе.
Исследование мышечной силы. Доктор оценит силу мышц плеча и мышц, окружающих лопатку, с тем, чтобы установить, какая группа мышц в большей степени ответственна за нетипичные движения лопатки.
Корректирующие маневры. Это специальные клинические тесты, которые помогают доктору лучше понять суть вашего состояния. К подобным тестам относятся:
- Тест поддержания лопатки. При выполнении этого теста доктор просит вас поднять руку вверх, а сам аккуратно надавливает на лопатку, способствую ее движению вверх. Если ваши симптомы при этом исчезают, а объем движений увеличивается, значит у вас имеет место слабость мышц, поднимающих лопатку.
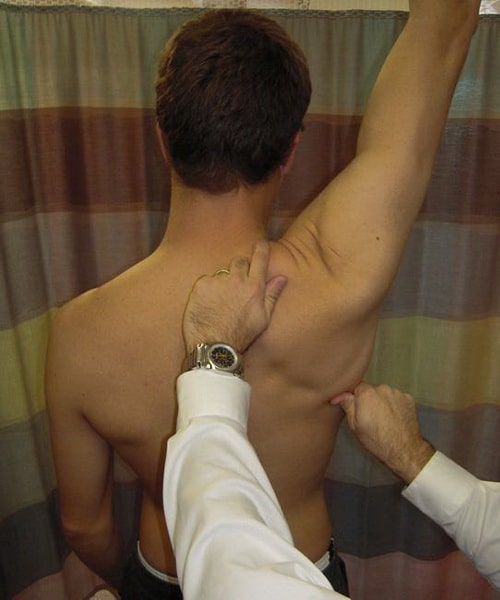
На Рис. При проведении теста поддержания лопатки доктор вручную приподнимает лопатку в момент, когда пациент поднимает руку.
- Тест удержания лопатки. При проведении этого теста доктор оценивает силу мышц плеча путем давления на отведенную в плечевом суставе руку. Затем доктор одной рукой удерживает лопатку в нормальном положении и вновь оценивает силу мышц. У пациентов с дискинезией лопатки силы мышц при этом возрастает.
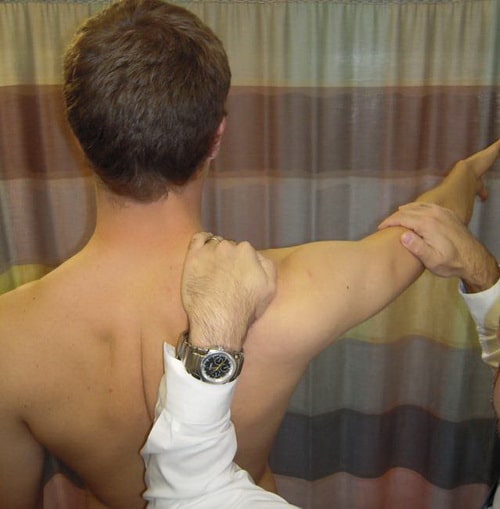
На Рис. При проведении теста удержания лопатки доктор одной рукой удерживает лопатку на месте, а другой давит на отведенную в плечевом суставе руку для оценки силы отводящих мышц плеча.
Для диагностики дискинезии лопатки лучевые методы исследования нужны не всегда. Однако доктор может назначить вам рентгенографию, компьютерную томографию (КТ) или магнитно-резонансную томографию (МРТ) в случаях, когда подозревается костная патология лопатки (например, остеохондрома) или повреждение других элементов плеча.
В некоторых случаях симптомы дискинезии лопатки могут нивелироваться при выполнении простых мероприятий в домашних условиях.
Восстановление нормальной осанки. Занимаясь повседневными делами, старайтесь сидеть и стоять правильно. Старайтесь свести лопатки вместе и отвести локти назад, как будто пытаетесь засунуть руки в задние карманы штанов.
Теплолечение. Теплые ванны или местное согревание помогают снять избыточное напряжение мышц.
Если симптомы сохраняются, вам следует обратиться к врачу. Врач поможет установить точную причину дискинезии и назначит соответствующее лечение.
Консервативное лечение после визита к врачу
Практически во всех случаях дискинезии лопатки консервативное лечение оказывается эффективным.
Консервативные мероприятия включают:
Нестероидные противовоспалительные препараты (НПВП). Препараты из этой группы, например, ибупрофен, помогают справиться с болью и отеком.
Физиотерапия. Ваш лечащий врач или физиотерапевт порекомендуют вам комплекс специальных упражнений, направленных на коррекцию конкретных причин дискинезии. Обычно это:
- Упражнения, способствующие укреплению мышц, стабилизирующих и осуществляющих движения лопатки;
- Упражнения, способствующие растяжению излишне натянутых мышц, ограничивающих движения лопатки.
Большинство пациентов, страдающих системными дискинетическими синдромами, связанными со слабостью или избыточным напряжением мышц, не нуждаются в хирургическом лечении.
Однако, если в вашем случае дискинезия связана с травмой плечевого сустава, доктор может порекомендовать операцию, направленную на восстановление или реконструкцию поврежденных тканей. После операции будет назначено реабилитационное лечение, способствующее восстановлению нормальной подвижности лопатки.
После того, как причины вашей дискинезии будут устранены и восстановятся нормальное положение и подвижность лопатки, доктор порекомендует вам комплекс упражнений, направленных на поддержание достигнутого результата. Такие упражнения наиболее важны в случаях, если ваша работа или образ жизни связаны с постоянными и интенсивными нагрузками на плечевой сустав. Упражнения следует выполнять 3 раза в неделю или с периодичностью, рекомендованной лечащим врачом.
Живёт себе человек, живёт, на здоровье не жалуется, спортом занимается и не ведает, что приближается неприятность, которая может перерасти в беду. Причём в самую настоящую. А всё начнётся с того, что однажды либо сам умудрится нащупать бугорок на спине, либо заметит его кто-то из близких людей. Одни к этой новости отнесутся достаточно спокойно, подумаешь, шишка небольшая выскочила. Не болит ведь и совсем не мешает, да и незаметно под одеждой.
Более осторожная публика всё-таки сходит на приём к хирургу, который поставит диагноз и поначалу успокоит, что липома – всего-навсего жировик, а не злокачественная опухоль, как можно было бы подумать. Но добавит, что понаблюдать за липомой всё-таки не повредит, а ещё лучше удалить, поскольку она может быстро вырасти, воспалиться и нагноиться. И, главное, любое новообразование вполне может стать злокачественной опухолью. Что касается липомы, то её печальное будущее в этом плане – перерождение в липосаркому.
Откуда берётся эта липома
Никто не рискнёт огласить точную версию происхождения подкожного жировика, поэтому всё сводится к таким факторам, как:
1. Нарушение обмена веществ с закупоркой сальных протоков;
2. Неправильный образ жизни;
3. Нарушения в режиме питания;
4. Механическая нагрузка на спину, раздражающая кожу (болезнь грузчиков);
5. Наследственность, когда болезнь передаётся генами из какого-то предыдущего поколения;
6. Слабая иммунная защита организма;
7. Даже курение и тому подобное.
Приоритет в причинах появления липомы отдаётся всё-таки наследственности.
Симптомы липомы на спине
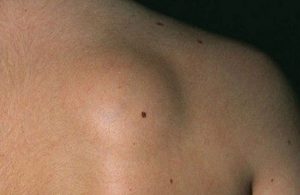
Поначалу опухоль никак себя не проявляет и может быть замечена, как уже говорилось выше, случайно. Может вызывать некоторый дискомфорт. Но иногда больного будет беспокоить боль в месте её появления, что связано с давлением опухоли на нервные окончания.
Диагностика
Удостовериться, что опухоль на спине или у шеи есть именно липома, не очень просто. Пальпаторного и визуального осмотра здесь явно недостаточно. Поэтому прибегают для уточнения диагноза к УЗИ, рентгенологическому исследованию и компьютерной томографии. Отдельное место занимает гистологическое исследование удалённой липомы на предмет исключения злокачественного новообразования.
| Метод постановки диагноза | Цель обследования |
| Осмотр и пальпаторное (ощупывание пальцами) обследование | Обращается внимание на форму и внешний вид жировика, степень плотности |
| УЗИ (ультразвуковое исследование) | Даёт представление о распространённости в тканях и скорости роста |
| МРТ (магнитно-резонансная томография) и КТ (компьютерная томография) | Это исследование проводится, когда жировик располагается в опасных для жизни отделах организма |
| Анализ крови и клеток жировика | Определение злокачественности перед операцией |
| Гистологический анализ | Определение злокачественности и метастазов после удаления опухоли |
Лечение липомы
После диагностирования липомы врач стоит перед дилеммой, лечить или наблюдать. А если лечить, то как, консервативно медикаментами или оперировать. Небольшие новообразования, не мешающие больному, можно оставить под наблюдением. Однако опухоль может причинять боль, неудобства. Более того, она увеличивается в размерах и из неё появились выделения, кожа над ней стала горячей, а сама опухоль плотной.
Хотя считается, что медикаментозная терапия не так эффективна, как оперативное лечение, в некоторых случаях к ней прибегают. Тогда в дело идут антибиотики (Цефтриаксон, Линкомицин), антисептики (Хлоргексидин, Мирамистин), противовоспалительный препарат Димексид, применяемый местно. Применяются различные противовоспалительные мази, симптоматическая терапия.
Хирургическое лечение
1. Появление боли в месте опухоли;
2. Возможность нанесения травмы – переноска на спине тяжестей, тесная одежда;
3. Воспалительные явления с появлением крови, гноя;
4. Быстрое увеличение в размерах;
5. Изменение цвета кожи над жировиком;
6. Давление на соседние органы;
7. Подозрение на перерождение жировика в злокачественное новообразование.
Методики операций
На вооружении врача три метода избавления больного от липомы: классический, лазерный и липосакция.
Классический вариант
Если объём операции небольшой, вмешательство проводится под местной анестезией, в противном случае – под наркозом. Скальпелем делается небольшой разрез, жировик удаляется зажимом. При этом стараются извлечь его вместе с капсулой. Если последнее сделать не удастся, вполне вероятно новое образование липомы, рецидив. Затем на рану накладываются швы и стерильная повязка. Если образование было слишком большим, в ране на несколько дней оставляются дренажи.
Операция лазером
Липосакция
Этот вариант вмешательства предусматривает эвакуацию содержимого жировика с помощью отсоса или шприца через пункционную иглу широкого диаметра. После этой манипуляции остаётся большой риск рецидива опухоли.
Последствия операции по удалению липомы
Осложнений после удаления жировика явление редчайшее. И всё-таки они случаются. Например, кровотечение. Меньше всего это встречается, если опухоль удалялась скальпелем.
После удаления липом больших размеров, остающаяся на их месте полость может наполниться серозной жидкостью и небольшим количеством крови.
Гипертермия в течение нескольких дней на фоне появления отёка в месте вмешательства. Тогда следует посетить врача, поскольку может иметь место воспаление.
К врачу следует обратиться, если рана начнёт нагнаиваться, что может иметь место вследствие попадания инфекции.
Нужно насторожиться и при потере чувствительности места бывшей опухоли.
Ничего подобного не случится, если операцию проводит опытный хирург, а пациент не манкирует предписанными ему рекомендациями.
Удаление лопатки (скапулэктомию) произвел в 1855 г. D.K.Langenbeck, который применил Т-образный разрез, широко используемый до настоящего времени. Первый разрез ведут вдоль внутреннего края лопатки, второй — по лопаточной ости. Этот доступ позволяет легко и быстро обнажить заднюю поверхность лопатки, мобилизовать верхний, внутренний и наружный края, рассечь связки ключично-акромиального сустава и задний отдел капсулы плечевого сустава, но при мобилизации передней поверхности лопатки возникают трудности. Доступы Олье, Чаклина, П-образный разрез принципиально не изменяют характера доступа.
Как показал наш опыт [Зацепина СТ., 1958, 1960], при производстве скапулэктомий, если опухоль захватывает клювовидный отросток лопатки или располагается по передней поверхности, то традиционные классические задние доступы неудобны или непригодны. Это объясняется тем, что наиболее ответственной, тонкой и трудно выполнимой является часть операции по мобилизации передней поверхности лопатки, особенно ее верхнего отдела, т.е. мобилизация и отведение подключичных сосудов, перевязка поперечной артерии лопатки, отсечение капсулы мышц от клювовидного отростка, иногда рассечение плечевого сустава.
Осуществляя скапулэктомию из заднего доступа, для того чтобы мобилизовать клювовидный отросток, необходимо довольно сильно оттянуть лопатку назад. Можно смело тянуть лопатку назад, если нет опухолевого процесса по передней поверхности лопатки, особенно в области клювовидного отростка. Если же клювовидный отросток, а иногда и передняя поверхность суставного отростка лопатки, увеличенные в размерах и деформированные, поражены опухолевым процессом, то их мобилизация трудна и опасна, так как близко проходят подключичная артерия, вена, нервные стволы плечевого сплетения. Отсекая мышцы от опухоли, деформировавшей клювовидный отросток, можно легко повредить опухоль скальпелем или кусочек опухоли может оторваться со связками. Нам приходилось видеть больных с рецидивами хондросаркомы на месте удаленной лопатки, которые следовало объяснить ограниченностью задних доступов к лопатке (доступы Вальтера или Чаклина).
Методика скапулэктомии в модификации С.Т.Зацепина. В 1958 г. нами предложено производить скапулэктомию из двух доступов и первым выполнять передний по желобку между дельтовидной и большой грудной мышцей. Из этого доступа подходят к клювовидному отростку, от которого отсекают начинающиеся на нем три мышцы — m.pectoralis minor, coracobrachialis, сухожилие короткой головки m.biceps, осуществляют мобилизацию сосудисто-нервного пучка, который отводят книзу. Иногда удается перевязать поперечную артерию лопатки и затем рассечь переднюю часть капсулы плечевого сустава и сухожилие подлопаточной мышцы. В 70-е годы мы начали иногда продлевать разрез кнаружи и вверх, чтобы легче рассечь ключично-акромиальный сустав. После того как из этого сравнительно небольшого разреза мобилизуют переднюю поверхность лопатки, ее значительно легче удалить, используя один из задних оперативных доступов.
Скапулэктомию нужно обязательно заканчивать подвешиванием плечевой кости к концу ключицы путем проведения лавсановой ленты по Напалкову через каналы, сформированные в обеих этих костях. Такое подвешивание мы осуществляем с 1959 г., когда произвели первую скапулэктомию. Эндопротезирование лопатки по Зацепину. В том же 1959 г. мы произвели после скапулэктомии операцию аллопластического замещения лопатки и получили очень хороший функциональный результат, но через 10 лет возник рецидив хондросаркомы и пришлось сделать ампутацию. У другой больной при поражении опухолью суставного отростка произвели его резекцию и заместили аллотрансплантатом, но рецидив опухоли наступил через несколько месяцев. В 1985 г. по поводу сосудистой опухоли мы выполнили абластичную скапулэктомию с замещением разработанным нами эндопротезом и получили очень хороший результат (рис. 37.2).
Методика скапулэктомии в модификации Махсона. Разрез начинают на передней поверхности плечевого сустава и ведут параллельно и ниже ключицы. На границе между наружной и средней третью ключицы разрез поворачивают кверху, продолжают по надплечью и проводят вниз вдоль медиального края лопатки до нижнего угла. Таким образом, соединение двух предложенных нами доступов позволяет получить разрез в виде дуги. Кожу широко отсепаровывают. Передняя часть доступа позволяет пересечь сухожилия трех мышц, прикрепляющихся к верхушке клювовидного отростка, мобилизовать сосудисто-нервный пучок, широко обнажить дельтовидную мышцу, отсечь ее от ключицы и лопатки, после чего дельтовидную мышцу отводят кнаружи, при этом не нарушается иннервация подкрыльцрвым нервом. Для уменьшения кровопотери производят перевязку на протяжении основных сосудов лопатки. Разработанный доступ дает возможность подойти ко всем отделам лопатки и удалить ее с окружающими мышцами.

Рис. 37.2. Скапулэктомия и эндопротезирование по С.Т.Зацепину — функция в левом плечевом суставе после операции.
а — эндопротез лопатки; б, в — больной после операции; г — рентгенограмма после операции.
Н.Е.Махсон производит пересечение сухожилий подлопаточной, надостной, подостной и малой круглой мышц, после чего широко обнажает шейку лопатки и суставную капсулу. Обычно при скапулэктомии суставную капсулу рассекают и лопатку удаляют целиком, а плечевую кость подвешивают к латеральному краю ключицы. Н.Е.Махсон предложил не вскрывать капсулу плечевого сустава, а пересекать шейку лопатки у самой суставной поверхности ее так, чтобы оставался суставной хрящ с субхондральной пластинкой суставного отростка лопатки, не производить вычленение в акромиально-ключичном суставе, а пересекать пилой Жигли или долотом акромиальный отросток так, чтобы верхушка акромиального отростка, связанная с ключицей, оставалась.
В последующем он несколько изменил ход операции. Для большей устойчивости плеча субхондральную пластинку стал плотно подшивать к верхушке акромиального отростка. Для этого одну из поверхностей освобождают от надкостницы и к этой поверхности плотно фиксируют отдельными швами оставшуюся субхондральную пластинку суставного отдела лопатки.
По этой методике Н.Е.Махсоном оперировано 6 больных и получен лучший функциональный результат, чем при полной скапулэктомии; в той или иной степени сохраняется активное отведение руки. Однако нельзя полностью согласиться с утверждением Н.Е.Махсона, что радикальность и абластичность при этой модификации скапулэктомии не страдают. Полученные хорошие онкологические и функциональные результаты следует объяснить правильным подбором больных: у всех 6 пациентов были вторичные хондросаркомы тела лопатки высокой степени зрелости, которые не подходили близко к шейке лопатки. Эти хорошие функциональные результаты еще раз подтверждают обоснованность предыдущих операций с аллопластическим замещением суставного конца лопатки или попыткой заместить лопатку эндопротезом.
Разрез проведен по желобку между дельтовидной и большой грудной мышцей, затем — вверх в надключичную область до основания шеи, откуда опять поворачивал кнаружи до конца акромиального отростка лопатки по передней поверхности трапециевидной мышцы. Этот разрез избран потому, что основной рост хондросаркомы у больной был вверх и вперед. Еще раз показано, что основное в операции скапулэктомии — мобилизация передней поверхности лопатки, остальные моменты мобилизации лопатки осуществляются легче; длинными ножницами нетрудно отсечь мышцы по внутреннему и наружному краям лопатки.
Скапулэктомию следует производить при доброкачественных опухолях, разрушивших всю лопатку, что встречается очень редко, и при злокачественных опухолях низкой степени злокачественности, хондросаркомах высокой степени зрелости, преимущественно когда они ограничены и не распространились на окружающие мышцы. В отделении костной патологии взрослых ЦИТО произведено 12 скапулэктомии больным с хондросаркомами высокой степени зрелости с хорошим онкологическим результатом.
С.Т.Зацепин
Костная патология взрослых
Читайте также:


