Фомин акулкина висцеральный лейшманиоз дифференциальная диагностика
Аннотация научной статьи по клинической медицине, автор научной работы — Богадельников И.В., Вяльцева Ю.В., Каримов И.З., Дегтярева А.А., Мазинова Э.Р.
В статье представлен клинический случай лейшманиоза кожной формы у ребенка 4 лет. Ребенок приехал в Крым из эндемичного района по лейшманиозу Республики Узбекистан. Случай интересен для рассмотрения с точки зрения дифференциальной диагностики специфической сыпи.
Похожие темы научных работ по клинической медицине , автор научной работы — Богадельников И.В., Вяльцева Ю.В., Каримов И.З., Дегтярева А.А., Мазинова Э.Р.
Leishmaniasis - Surprise from the East
The clinical case of cutaneous leishmaniasis in a 4-year-old child is presented in the article. The child came to the Crimea from area where leishmaniasis is endemic Republic of Uzbekistan. Clinical case is interesting for consideration in terms of differential diagnosis of specific rash.
Випадок ¡з практики
БОГАДЕЛЬНИКОВ И.В., ВЯЛЬЦЕВА Ю.В., КАРИМОВ И.З., ДЕГТЯРЕВА A.A., МАЗИНОВА Э.Р., ДЯДЮРА Е.Н., ЛОСЬ-ЯЦЕНКО Н.Г.
ЛЕЙШМАНИОЗ — СЮРПРИЗ С ВОСТОКА
Резюме. В статье представлен клинический случай лейшманиоза кожной формы у ребенка 4 лет. Ребенок приехал в Крым из эндемичного района по лейшманиозу — Республики Узбекистан. Случай интересен для рассмотрения с точки зрения дифференциальной диагностики специфической сыпи. Ключевые слова: лейшманиоз, дети, диагностика.
Ребенок Алина М., 4 года, проживает в Крыму.
Жалобы при поступлении на сыпь в виде язвочек на коже живота, спины и левой руки.
Анамнез болезни. Девочка заболела в августе 2010 года, когда с родителями проживала в Республике Узбекистан (г. Данзас). 11—14.08.2010 ребенка покусали москиты. Через 2 дня на месте укусов на коже живота, спины, левой руки появилась гиперемия в виде пятен розового цвета диаметром 0,5—0,3 см и бугорков. Через три недели после укусов москитами девочка с семьей приехала в Крым. Бугорки сохранялись до февраля 2011 года. Вокруг них на протяжении всего этого периода отмечалась гиперемия.
Девочку неоднократно смотрели педиатры, хирурги, инфекционисты, дерматологи, был поставлен диагноз: контагиозный моллюск. В конце февраля один из бугорков вскрыли, после чего он покрылся корочкой. В конце марта — начале апреля остальные бугорки тоже покрылись корочками, на месте которых образовались кратерообразные язвы, с гиперемией вокруг, диаметром 1—1,5 см, с гнойными корочками на дне. Зуда кожных покровов не было. Мама обрабатывала элементы (папулы и корочки) фукарцином.
Общее состояние ребенка при поступлении было средней степени тяжести. Температура тела 36,7 °С, частота сердечных сокращений — 102 в минуту, частота дыханий — 22 в минуту. Правильного телосложения, умеренного питания, тургор и эластичность мягких тканей сохранены. Кожные покровы бледно-розовые, в околопупочной области, на коже поясницы и внутренней поверхности левого предплечья эритематозные бугорки (Г), кратерообразные язвы диаметром 1—1,5 см, с гиперемией вокруг, с приподнимающимися краями (А), на дне язв гнойное отделяемое (Б) и гнойные корочки (В) (рис. 1).
При пальпации прощупывались периферические лимфоузлы — шейные и паховые — размером 0,5 см в диаметре, мягко-эластической консистенции, единичные. При осмотре ротоглотки слизистые бледные, чистые. В легких выслушивается жесткое дыхание, хрипов нет, перкуторно — ясный легочный звук. Тоны сердца ясные,
ритмичные. Живот мягкий, доступен глубокой пальпации. Печень не выступает из-под края реберной дуги, селезенка не пальпируется. Стул 1 раз в день, оформленный, без патологических примесей.
Проф. И.З. Каримов, работавший в молодости в Узбекистане, высказал предположение о кожной форме лейшманиоза. Однако сыпь, появляющаяся при лейш-маниозе и имеющаяся у больной, характерна также для контагиозного моллюска, туберкулеза кожи и бугоркового сифилиса.
По клиническим проявлениям бугорок, наблюдаемый у нашей больной, похож на папулу и узелок у больных с контагиозным моллюском. Папула и узелок при этом заболевании представляют собой доброкачественную кожную опухоль, вызванную вирусами семейства Pюxivirus. Заражение контагиозным моллюском происходит при непосредственном контакте с больным или через предметы быта. Контагиозный моллюск встречается довольно часто, если существует клеточный иммунный дефицит — приобретенный или врожденный, или при атипичном дерматите. Им страдают от 5 до 18 % ВИЧ-инфицированных людей. Период инкубации после контакта варьирует от нескольких недель до нескольких
Випадок i3 практики
От туберкулезной волчанки антропонозный лейшма-ниоз клинически отличается тем, что может возникнуть в любом возрасте, а не преимущественно в детском. Бугорковые элементы значительно плотнее, в связи с чем феномен проваливания зонда отрицательный. Высыпания туберкулоидного лейшманиоза, хотя и располагаются на рубцах, не склонны к изъязвлению. Значение имеет и характер рубца: при туберкулезной волчанке рубец поверхностный, при лейшманиозе — глубокий, втянутый.
От бугоркового сифилиса антропонозный лейшма-ниоз кожи отличается локализацией сыпи главным образом на открытых участках тела, меньшей плотностью бугорков, расположением элементов на рубце, положительным феноменом яблочного желе, более поздним изъязвлением, характером рубцов (при сифилисе рубец мозаичный, при лейшманиозе втянутый), отрицательными серологическими реакциями на сифилис.
Кроме того, лейшманиоз на стадии изъязвленных бугорков следует дифференцировать с лепрой, болезнью укуса крысы (содоку), чумой, туляремией, сибирской язвой, сифилитической гуммой и туберкулезом кожи. При ряде болезней возникающая после укуса клещами язва развивается на месте ворот инфекции (первичный аффект). В эту группу входят болезнь Лайма и клещевые боррелиозы.
Результаты проведенных лабораторных исследований представлены ниже (табл. 1, 2).
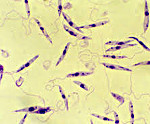
Исследование мазка с язвы: обнаружены округлые формы Leishmania, 1—2 в поле зрения, в отдельных полях — до 6 экземпляров.
Исследование крови на лейшмании 17.06.11 — лейшма-ний не выявлено.
Окончательный диагноз: кожный лейшманиоз средней степени тяжести, хроническая форма.
Заключение: у ребенка Алины М., 4 года, после укусов москитов развилась хроническая форма кожного лейшма-ниоза средней степени тяжести. Из анамнеза известно, что больная проживала в эндемичной по лейшманиозу местности (Республика Узбекистан). Заболевание начиналось с появления в месте укусов эритематозных бугорков (ма-куло-папул) с последующим образованием поверхностных язв. Лейшманиозные язвы у данного ребенка были множественные, безболезненные, имели хорошо ограниченные, приподнимающиеся края; долго не заживали, локализовались на коже живота, спины и левой руки.
После проведенной этиотропной терапии с одновременным назначением местной терапии отмечалась положительная динамика заболевания и на 17-й день болезни ребенок выписан из стационара.
Лейшманиозы — группа протозойных заболеваний, характеризующихся интоксикацией, поражением кожи, слизистых оболочек и внутренних органов, склонных к хроническому течению.
Лейшмании — одноклеточные паразитические жгутиковые простейшие. Источником и резервуаром инфекции являются млекопитающие животные (собаки, лисы, грызуны), а также больной лейшманиозом человек. Передача инфекции осуществляется москитами, которые становятся заразными спустя 5—8 суток после попадания в их желудок инфицированной крови. Заражение человека происходит при укусе москита.
Лейшманиоз распространен в основном в Средиземноморье, на Ближнем и Среднем Востоке, полуострове Индостан. В Крыму и Украине заболевание встречается
Таблица 1. Общий анализ крови
Дата нь Эр Цв. п. Лейк. П С Э М Л Тр СОЭ
г/л 1012/л 109/л % % % % % 109/л мм/ч
5.06.11 132 4,1 0,91 4,2 6 45 1 4 44 5
22.06.11 134 4,35 0,91 6,0 10 41 3 46 282 2
29.06.11 117 3,9 0,9 7,8 8 50 3 3 36 214 6
Таблица 2. Биохимическое исследование крови
Дата Билирубин (мкмоль/л) АЛТ АСТ Тимоловая проба (МЕ) Креатинин (мкмоль/л)
общий прямой непрямой ммоль/мл
17.06.11 14,0 4,0 10 0,44 0,33 4,2 0,055
Випадок i3 практики
очень редко. Заболеваемость лейшманиозом резко возрастает в июне — сентябре. Сезон заражения связан с периодом лета москитов. Восприимчивость к лейшманиозу высокая. Среди местного населения болеют главным образом дети, среди приезжих — люди любого возраста.
Входными воротами инфекции является поврежденная укусом москита кожа. Инокуляция возбудителя в кожу, как правило, ничем не проявляется, иногда в месте внедрения может образоваться папула или изъязвление.
При висцеральной форме лейшмании размножаются в макрофагах кожи, а затем мононуклеарными фагоцитами разносятся по всей ретикулоэндотелиальной системе, что сопровождается увеличением паренхиматозных органов, особенно селезенки, дистрофическими и некротическими процессами в них.
У детей лейшманиоз может проявляться 3 клиническими формами: висцеральной, кожной и кожно-слизи-стой. Каждая форма имеет своеобразную клиническую симптоматику.
Инкубационный период при висцеральной форме лейшманиоза колеблется от 3 недель до 10—12 месяцев, в среднем составляет 3—6 месяцев. Заболевание протекает остро или хронически.
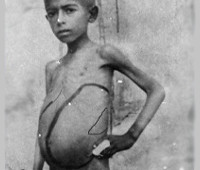
Острое течение характерно для большинства детей раннего возраста и начинается с появления симптомов общей интоксикации. Лихорадка интермиттирующего или постоянного характера сохраняется в течение 3—4 недель. Быстро появляются гепатоспленомегалия, лим-фаденопатия, прогрессирует дистрофия. При отсутствии специфической терапии развиваются такие осложнения, как септицемия, гастроэнтерит, которые нередко приводят к летальному исходу.
Хроническое течение висцеральной формы лейшма-ниоза чаще отмечается у детей более старшего возраста. Начало заболевания постепенное, проявляется общей слабостью, утомляемостью, бледностью кожных покровов. Лихорадка длительная, нередко волнообразная, когда подъемы температуры сменяются ремиссией в течение от нескольких дней до нескольких месяцев. Прогрессивно увеличиваются печень и селезенка, периферические лимфоузлы. Кожа становится сухой, шершавой, с участками темного цвета. На стопах появляются отеки, на лице — пастозность. В полости рта нередко возникают язвенно-некротические изменения слизистой оболочки. Несмотря на хороший аппетит, больные худеют и истощаются вплоть до кахексии.
При обоих вариантах течения висцерального лейш-маниоза в периферической крови нарастают лейкопения и анемия.
Кожный лейшманиоз протекает в виде антропоноз-ного (городского) и зоонозного (сельского) типов.
Инкубационный период при антропонозном типе длится от 2 недель до нескольких месяцев или лет. Вначале в месте укуса москита появляется конусовидный бугорок величиной 2—3 мм, без признаков воспаления вокруг, красноватого цвета, с сухой чешуйкой в центре. Бугорок медленно растет, корочка утолщается и спустя 3—6 месяцев отторгается, а под ней формируется язва, которая медленно заживает с последующим рубцеванием. Язвы могут быть единичными или множественными, локализуются чаще всего на лице и руках.
Зоонозный тип лейшманиоза протекает с более коротким инкубационным периодом — от 2 недель до 1,5 месяца, в среднем 10—20 дней. На месте укуса москита также возникает конусовидный бугорок с последующим формированием лейшманиомы диаметром 10—15 мм. Через 1—2 недели после ее возникновения в центре начинается некроз с последующим образованием язвы размером 2 х 4 мм, с обрывистыми ровными краями, отеком и гиперемией кожи вокруг, болезненной или слабо болезненной при пальпации. Рядом с первичной лейшма-ниомой часто образуются множественные бугорки обсеменения, которые также впоследствии некротизируются и изъязвляются.
Кожно-слизистый лейшманиоз. Эспундия также начинается с образования кожной язвы, однако спустя длительное время (вероятно, в результате гематогенного распространения) возбудитель попадает на слизистые оболочки носа и носоглотки, вызывая обезображивающие язвенно-некротические изменения, самостоятельно не заживающие.
1. Агакишиев Д.Д. Эволюция клинических проявлений кожного лейшманиоза, приводящая к диагностическим ошибкам/Д.Д. Агакишиев, А..Т. Гаджиева, В.Р. Гусейнова//Вестник дерматологии и венерологии. — 2005. — № 3. — [www document] URL//http://www. mediasphera.ru/journals/vestnik/121/
2. Справочник по инфекционным болезням у детей / Под ред. проф. И.В. Богадельникова и проф. А.В. Кубышкина. — 7-е изд., дополненное и переработанное. — Симферополь, 2010. — 304 с.
3. Дифференциальная диагностика кожных болезней. Руководство для врачей / Под ред. Б.А Беренбейна, A.A. Студницина. — 2-е изд. — М.: Медицина, 1989. — 672 с.
4. Казанцев А.П. Дифференциальная диагностика инфекционных болезней. — М.: Медицинское информационное агентство, 1999. — 482 с.
5. Killick-Kendrick R., Tang Y. Cutaneous leishmaniasis // Ann. Trop. Med. Parasitol. — 1997. — 4. — Р. 417-428.
Богадельнков 1.В., Вяльцева Ю.В., Каримов I.3., Дегтярьова А.А., Мазнова Е.Р., Дядюра Е.Н.,Лось-Яценко Н.Г.
ЛЕЙШМАНЮЗ — СЮРПРИЗ 3i СХОДУ
Резюме. У статп наведено клМчний випадоклейшманюзу шыряно1 форми в дитини 4 ротв. Дiвчинка пршхала до Криму з ендемiчного району по лейшманюзу — Республши Узбекистан. Випадок щкавий для розгляду з точки зору диференцшно! дiагностики специфiчного висипу.
Kro40Bi слова: лейшманюз, дни, дiагностика.
BogadelnikovI.V., Vyaltseva Yu.V., KarimovI.Z., Degtyaryo-va A.A., Mazinova E.R., Dyadyura Ye.N., Los'-Yatsenko N.G.
LEISHMANIASIS — SURPRISE FROM THE EAST
Summary. The clinical case of cutaneous leishmaniasis in a 4-year-old child is presented in the article. The child came to the Crimea from area where leishmaniasis is endemic — Republic of Uzbekistan. Clinical case is interesting for consideration in terms of differential diagnosis of specific rash.
Key words: leishmaniasis, children, diagnostics.
Висцеральный лейшманиоз – это хроническое инфекционное протозойное заболевание с поражением печени и селезенки, развитием анемии и кахексии. Другими симптомами являются лихорадка, увеличение лимфоузлов, кожные проявления. Диагностика включает выявление возбудителя из крови и биоптатов внутренних органов, реже путем биопроб на грызунах, поиск антител к возбудителю. Лечение состоит из курса этиотропных препаратов (преимущественно пятивалентной сурьмы) и коррекции органных дисфункций в качестве симптоматической терапии. В некоторых случаях показаны гемотрансфузии.
МКБ-10
Общие сведения
Висцеральный лейшманиоз (лихорадка дум-дум, кала-азар, черная лихорадка) принадлежит к трансмиссивным инфекциям, вызываемым простейшими. В 1903 году английский патолог Лейшман совместно с итальянским ученым Донованом описал морфологию органных поражений и выделил возбудителя. В честь исследователей инфекционный агент получил своё название Leishmania donovani. Болезнь наиболее распространена в тропических и субтропических странах, сезонный рост заболеваемости зависит от особенностей жизненного цикла переносчика и приходится на период с мая по ноябрь.

Причины
Возбудитель инфекции – простейший паразитический микроорганизм лейшмания. Источниками и резервуарами инфекции служат теплокровные дикие и домашние животные (грызуны, ленивцы, лисы, собаки), люди. Путь инфицирования преимущественно трансмиссивный, переносчики – самки москитов рода Phlebotomus. Имеются данные о единичных случаях заражения при переливаниях крови, передачи лейшманий от матери плоду, при использовании нестерильного медицинского инструментария и игл во время внутривенного введения наркотических средств.
В своем развитии лейшманиям необходимо пройти две стадии: безжгутиковую и жгутиковую в организме человека либо животного и переносчика соответственно. Амастиготы обитают внутри клеток, лишены способности к перемещению, промастиготы имеют жгутики для активных движений в пространстве. Находясь внутри самки москита, лейшмании активно размножаются в пищеварительном канале насекомого, после чего перемещаются к хоботку. Наиболее подвержены заражению дети до 5 лет, молодые мужчины, сельскохозяйственные работники, туристы, пациенты с ВИЧ-инфекцией, онкопатологиями.
Патогенез
В месте укуса переносчика формируется первичный аффект в виде гранулемы, которая состоит из макрофагов с размножающимися внутри лейшманиями, ретикулоцитов, эпителиоцитов и гигантских клеток. Через некоторое время гранулема подвергается обратному развитию, реже рубцеванию, а находящиеся в макрофагах возбудители с током лимфы и крови попадают во внутренние органы. При нормальном состоянии иммунной системы происходит разрушение пораженных клеток. В случае иммунодефицита лейшмании размножаются с увеличенной скоростью, поражают паренхиматозные органы.
Это приводит к возникновению воспалительных изменений, активному фиброзированию и увеличению размеров органов. В печеночной ткани при патогистологическом исследовании обнаруживаются участки интерлобулярного фиброза и дистрофия гепатоцитов, в лимфатических узлах – дистрофические изменения зародышевого центра и аплазия костного мозга, в селезенке – атрофия пульпы, зоны инфарктов, некроза и геморрагических инфильтратов. При длительном течении висцерального лейшманиоза возникает амилоидоз внутренних органов.
Классификация
Разделение висцерального лейшманиоза на сельский и городской виды подразумевает разные источники инфекции (домашние и дикие животные), а также тяжесть течения патологии – считается, что при городском типе болезнь протекает доброкачественнее. Выделяют острый, подострый и хронический варианты органного лейшманиоза. Наиболее благоприятным течением отличается хроническая форма, острый тип данной протозойной инфекции чаще всего встречается у детей, характеризуется бурным развитием симптомов и нередкими летальными исходами. Для подострого варианта типично наличие осложнений.
Симптомы висцерального лейшманиоза
Инкубационный период составляет от 20 дней до 1 года, чаще 3-5 месяцев. Для манифестации болезни характерно постепенное начало, появление кожной папулы бледно-розового цвета на месте внедрения возбудителя, сменяющейся участком депигментации (лейшманоид). Отмечается слабость, беспричинная усталость, снижение аппетита, похудание. В дальнейшем присоединяется лихорадка до 39-40° C, которая протекает с чередованием высокой и нормальной температуры тела на продолжении нескольких месяцев.
Наблюдается безболезненное увеличение всех групп лимфатических узлов, изменение их консистенции до плотно-эластической. Пациенты с висцеральным лейшманиозом почти всегда отмечают тяжесть и дискомфорт в подреберьях. При прогрессировании болезни наблюдается гепатоспленомегалия с появлением отеков и увеличением живота. Снижается количество выделяемой мочи. В связи с развитием гиперспленизма и поражения костного мозга возникают кровотечения. Обнаруживается одышка, язвенно-некротические поражения ротовой полости, бледность кожи, нарушения дефекации.
Осложнения
Наиболее частые осложнения (тромбогеморрагический синдром, гранулоцитопения, агранулоцитоз) связаны с поражением кроветворной системы, следствием чего является некроз миндалин, слизистой рта и десен (нома). Отечно-асцитический синдром при висцеральном лейшманиозе возникает из-за вовлечения печени, сопровождается хронической сердечной недостаточностью, нарушениями в работе ЖКТ (энтероколитом), нефритом, снижением либидо, олиго- и аменореей. Характерны случаи бактериальной пневмонии ввиду высокого стояния диафрагмы и снижения дыхательной емкости легких. К редким осложнениям относят разрывы селезенки, геморрагический шок, ДВС-синдром.
Диагностика
Определение висцеральной формы лейшманиоза требует осмотра инфекциониста, по показаниям назначаются консультации других специалистов. Важно уточнить у пациента факт пребывания в эндемичных зонах земного шара в течение предшествующих пяти лет, наличие вакцинации от лейшманиоза, род профессиональных занятий. Лабораторные и инструментальные методы верификации болезни включают в себя:
- Физикальное исследование. Во время объективного осмотра обращает на себя внимание бледность, сухость, истончение кожи, наличие язв в полости рта. Лимфоузлы плотные, увеличенные, безболезненные. При аускультации тоны сердца приглушены, выслушивается тахикардия, шумы, в легких могут определяться участки ослабленного дыхания. Пальпация живота безболезненна, размеры селезенки и печени резко увеличены. Часто обнаруживаются периферические отеки, асцит.
- Лабораторные исследования. Признаками лейшманиоза в общем анализе крови служат анемия, пойкилоцитоз, анизоцитоз, лейкопения, нейтропения, анэозинофилия, тромбоцитопения, резкое ускорение СОЭ. Биохимические параметры изменены в сторону повышения АЛТ, АСТ, СРБ, креатинина и мочевины, гипоальбуминемии. Наблюдается увеличение времени свертывания крови. В общеклиническом анализе мочи отмечается повышение плотности мочевого осадка, протеинурия, гематурия.
- Выявление инфекционных агентов. Для обнаружения лейшманий проводится микроскопия, посев биологических препаратов и крови, реже биопробы на хомячках. Серологическая диагностика (ИФА) направлена на выявление противолейшманиозных антител. Использование внутрикожной пробы Монтенегро является косвенным методом подтверждения диагноза в период реконвалесценции, применяется при эпидемиологических исследованиях в популяции.
- Инструментальные методики. Рентгенография ОГК выполняется для исключения пневмонии, туберкулезного поражения. Сонография брюшной полости визуализирует увеличение размеров печени, селезенки, признаки портальной гипертензии, наличие асцита. УЗИ и биопсию лимфатических узлов, стернальную пункцию, трепанобиопсию костного мозга, диагностическую торакоскопию и лапароскопию осуществляют по показаниям.
Туберкулез проявляется длительным субфебрилитетом, редко сухим кашлем и симптомами дисфункции вовлеченных в патологический процесс органов; часто диагноз верифицируется только лабораторно-инструментальными методиками. Схожесть клинических симптомов заболевания наблюдается с такими патологиями, как лейкоз и лимфогранулематоз, при данных патологиях диагностическими критериями становятся данные анализов крови и биопсии костного мозга. Сепсис клинически протекает схоже, но обычно имеет первичный очаг поражения (рана, гнойное образование и др.).
Лечение висцерального лейшманиоза
Пациенты с данным заболеванием госпитализируются в стационар. В обязательном порядке необходимо ограничить возможность контакта с москитами, поэтому над кроватями и в оконных проемах устанавливают противомоскитные сетки. Постельный режим показан до устойчивых нормальных цифр температуры тела в течение 3-5 дней, из-за риска разрыва селезенки при её значительном увеличении не рекомендуются резкие наклоны, повороты, поднятие тяжестей более 10 кг. Режим питания предусматривает высококалорийную, богатую белками пищу, водная нагрузка подбирается индивидуально.
Этиотропная терапия висцерального лейшманиоза должна включать препараты сурьмы (натрия стибоглюконат) либо пентамидин, милтефозин, липосомальный амфотерицин В. Некоторые исследования показали эффективность терапевтического приема производных пятивалентной сурьмы в сочетании с сульфатом паромомицина, при этом сокращается длительность курса лечения. Пациентам с осложнениями, ВИЧ-инфекцией, тяжелыми сопутствующими болезнями рекомендовано курсовое введение амфотерицина В как первой линии лечения висцерального лейшманиоза.
Выраженная анемия является показанием для эритроцитарных гемотрансфузий, реже требуется введение тромбомассы и донорских лейкоцитов. Коррекция анемии заключается в длительном приеме препаратов железа, по показаниям – колониестимулирующих факторов. Симптоматическое лечение предполагает дезинтоксикацию, прием жаропонижающих средств (аспирин – с осторожностью), антибиотиков в случае присоединения вторичных инфекций. Важной составляющей лечения является борьба с отеками, в числе прочего в план терапии включаются мочегонные средства и растворы альбумина.
Прогноз и профилактика
Прогноз при ранней диагностике благоприятный за исключением случаев болезни у ВИЧ-инфицированных пациентов – у данной категории больных даже слабопатогенные штаммы лейшманий вызывают органные поражения. Продолжительность лечения составляет 14-30 дней, наблюдение за реконвалесцентами занимает 4-6 месяцев из-за возможных рецидивов лейшманиоза. У 17% пролеченных пациентов в течение 5 лет после выздоровления могут обнаруживаться симптомы посткала-азарного дермального лейшманиоза, протоколы диагностики и лечения для которого окончательно не разработаны.
Специфическая профилактика заключается в плановом введении живой вакцины, рекомендована лицам, проживающим или планирующим длительное либо кратковременное пребывание на эндемичных территориях, туристам. Введение препарата необходимо осуществлять зимой или осенью минимум за три месяца до поездки. Неспецифические меры предотвращения висцерального лейшманиоза включают своевременное выявление, изоляцию и лечение больных, использование противомоскитных сеток, вакцинацию собак, устранение свалок, меры дезинсекции и дератизации. Борьба с москитами заключается, в том числе, в осушении болот, подвалов и овощехранилищ.
Дифференциальная диагностика
 |
| Лейшманиоз кожи |
Лейшманиоз кожи (синонимы: leishmaniosis cutis, болезнь Боровского) - эндемическое инфекционное заболевание, вызываемое Leishmania tropica.
Различают две клинические формы лейшманиоза кожи:
- зоонозный, или остронекротизирующийся,
- антропонозный, или поздно изъязвляющийся.
В связи с тем что с описанными бугорковыми дерматозами большее сходство имеет антропонозный тип лейшманиоза кожи, здесь будет рассмотрена только эта форма заболевания.
Поражение кожи при антропонозной форме лейшманиоза может развиться в любое время года через 3-9 месяцев, а иногда и более после укуса москитов. Высыпания располагаются главным образом на участках кожи, не защищенных одеждой. На месте укусов москитов возникают одиночные или множественные (в зависимости от числа укусов) бугорки диаметром 2-5 мм, плотной консистенции, красновато-коричневатого или синюшного цвета. На поверхности бугорков определяется небольшое количество плотно прилегающих чешуек. Бугорки существуют длительно, не подвергаясь распаду, постепенно увеличиваются в размерах, иногда сливаются в небольшие плоские очаги поражения.
Через 5-6 месяцев с момента появления, а иногда и позже, происходит изъязвление бугорков, язва покрывается коркой. После удаления корки обнаруживают поверхностную язвочку неправильных очертаний, окруженную валиком нераспавшегося инфильтрата. Наблюдаются регионарные лимфангиты, хотя и реже, чем при зоонозном лейшманиозе кожи.
Течение заболевания длительное: в среднем продолжительность его около 1 года, но процесс рубцевания может затягиваться до 2 лет и более. На месте бугорков остается втянутый рубец. Иногда на месте рубца или вокруг него появляются новые бугорки вследствие того, что в тканях сохраняются лейшмании - так называемый туберкулоидный лейшманиоз. Этот тип болезни Боровского тем самым представляет собой затяжную или рецидивирующую форму заболевания.
Цвет бугорков желтовато-буроватый, при диаскопии обнаруживают феномен яблочного желе. Бугорки могут группироваться иногда в виде различных фигур. Могут образовываться гипертрофические, сходные с келоидами, папилломатозно-веррукозные очаги, в редких случаях возникают псориазиформные, деструктивно-мутилирующие изменения.
По наблюдениям Р. С. Добржанской, наиболее часто встречается нодулярная форма, реже диффузно-инфильтративная, язвенно-деформирующая, эритематозная, опухолевидная и смешанная. Течение туберкулоидного лейшманиоза многолетнее. Бугорки годами могут существовать практически без изменений, изъязвляясь лишь в чрезвычайно редких случаях.
Заболевание развивается преимущественно в молодом возрасте.
Дифференциальная диагностика
Лейшманиоз кожи, особенно бугорковый, необходимо отличать от туберкулёзной волчанки, бугоркового сифилида, мелкоузелкового саркоидоза, туберкулоидного типа лепры.
При дифференциальной диагностике необходимо учитывать анамнестические данные о пребывании больного в эндемических по лейшманиозу зонах. Решающее значение имеет обнаружение лейшманий в очагах поражения (окраска по Романовскому-Гимзе).
Клинически антропонозный лейшманиоз отличается от туберкулёзной волчанки тем, что может возникнуть в любом возрасте, а не преимущественно в детском. Бугорковые элементы значительно плотнее, в связи с чем феномен проваливания зонда отрицательный. Высыпания туберкулоидного лейшманиоза, хотя и располагаются на рубцах, не склонны к изъязвлению. Значение имеет и характер рубца: при туберкулёзной волчанке рубец поверхностный, при лейшманиозе - глубокий, втянутый.
От бугоркового сифилиса антропонозный лейшманиоз кожи отличается локализацией сыпи главным образом на открытых участках тела, меньшей плотностью бугорков, расположением элементов на рубце, положительным феноменом яблочного желе, более поздним изъязвлением, характером рубцов (при сифилисе рубец мозаичный, при лейшманиозе втянутый), отрицательными серологическими реакциями на сифилис.
Вернуться к списку статей о кожных заболеваниях
 |
Последнее обновление страницы: 05.12.2014 Обратная связь Карта сайта

Классификация. Современные методы коррекции морщин, применяемые в косметологии.
Читайте также:


