Гемолитическая желтуха при малярии
Надпеченочная (гемолитическая) желтуха, не связанная с поражением печени, возникает в связи с повышенным гемолизом эритроцитов и нарушением метаболизма билирубина.
Этиология
Причины, вызывающие надпеченочную желтуху, различны. Имеется ряд наследственно обусловленных энзимопатий и гемоглобинопатий, сопровождающихся гемолитической желтухой, например наследственная микросфероцитарная гемолитическая и серповидно-клеточная анемии. Выделяют также аутоиммунные, инфекционные (при малярии, сепси-се), токсические (отравления мышьяком, свинцом, сероводородом, змеиным ядом) и другие приобретенные формы гемолитической анемии.
Проявления
Основными признакамиэтой желтухи являются повышение уровня билирубина преимущественно за счет неконъюгированной фракции, отсутствие билирубина в моче. Кроме того, при гемолитической желтухе в печени, желчевыводящих путях и кишечнике синтезируется избыточное количество глюкуронидов билирубина, уробилиногена, стеркобилиногена (гиперхолия - увеличенная секреция желчи в кишечник), что приводит к увеличению количества уробилиногена и стеркобилиногена в моче и в фекалиях на фоне отсутствия клинических и лабораторных подтверждений заболеваний печени.
Патогенез
Печень способна метаболизировать и выделять в желчь количество билирубина, в 3-4 раза превышающее его нормальный физиологический уровень. При усиленном гемолизе эритроцитов печень не справляется ни с процессом конъюгации, ни с транспортом образующегося в избытке билирубина, что может привести как минимум к 4-кратному увеличению его концентрации в крови. При этом варианте желтухи билирубин, казалось бы, должен быть только неконъюгированный, поскольку речь идет о накоплении непрямого билирубина. Однако необходимо учитывать, что в печеночную клетку поступает избыточное количество билирубина, он конъюгируется, а транспортная система выведения его из клетки может оказаться недостаточной, и тогда в крови, наряду с непрямым билирубином, увеличенное содержание которого будет обязательно преобладать, одновременно отмечается повышение и уровня прямого билирубина.
Последствия
поражение головного мозга диффузного типа, сопровождающееся замедлением психомоторного развития легкое поражение, характеризующееся задержкой моторного развития при удовлетворительном состоянии умственных способностей. Присутствует слабость лицевого нерва, косоглазие, нарушение глазодвигательной активности поражение
128. Желчекаменная болезнь. Причины и механизмы образования желчных камней, их виды. Последствия желчекаменной болезни для организма.
Желчекаменная болезнь – это патология, характеризующаяся образованием камней в желчных протоках или пузыре.
По химическому составу выделяют три типа желчных камней: холестериновые (содержание холестерина 79% и выше), черные пигментные и коричневые пигментные. Холестериновые и черные пигментные камни формируются главным образом в желчном пузыре, коричневые - в желчных протоках.
Выделяют 4 основные группы факторов, принимающих участие в образовании холестериновых камней: 1) способствующие насыщению желчи холестерином; 2) способствующие осаждению холестерина; 3) вызывающие нарушение функций желчного пузыря; 4) приводящие к нарушению энтерогепатической циркуляции желчных кислот.
Факторы, способствующие насыщению желчи холестерином:
• возраст (с возрастом повышается содержание холестерина в желчи;
• пол (женщины болеют желчекаменной болезнью в 3-4 раза чаще, чем мужчины). Половые различия связывают с гормональным фоном. Холелитиаз нередко встречается у повторно рожавших женщин. Во время беременности страдает эвакуаторная функция желчного пузыря, что в последующем приводит к образованию желчных камней;
• наследственность (риск образования желчных камней в 2-4 раза выше у лиц, родственники которых страдают желчекаменной болезнью;
• ожирение (увеличивается синтез и экскреция холестерина);
• питание (пища с высоким содержанием холестерина, рафинированные углеводы). Считается, что употребление кофе по 2-3 чашки в день уменьшает риск образования желчных камней;
• лекарственные препараты (эстрогены, оральные контрацептивы и др.);
• болезни печени. Высказывается мнение, что лица с HbsAg имеют риск образования желчных камней.
Факторы, способствующие осаждению холестерина:
• белки желчи (наибольшее значение имеет муцин-гликопротеиновый гель - N-аминопептидаза, иммуноглобулины, фосфолипаза С и др.);
• билирубинаткальция. В центре холестериновых камней находится билирубин, и, по-видимому, кристаллы холестерина осаждаются в желчном пузыре на белково-пигментные комплексы.
Факторы, приводящие к нарушению основных функций желчного пузыря (сокращение, всасывание, секреция). Нарушение опорожнения желчного пузыря, что наблюдается при метеоризме, беременности, уменьшении чувствительности и числа рецепторов к холецистокинину, метионину и др., которые являются стимуляторами двигательной активности. Установлено, что с возрастом снижается чувствительность рецепторов желчного пузыря к стимуляторам (холецистокинину). Сократительную функцию желчного пузыря снижают соматостатин, атропин, желчные кислоты и др. средства.
Факторы, приводящие к нарушению энтерогепатической циркуляции желчных кислот:
• заболевания терминального отдела тонкой кишки;
• резекция подвздошной кишки;
• заболевания тонкой кишки с тяжелым нарушением всасывания (например, глютеновая энтеропатия), а также резекция тонкой кишки с нарушением всех основных видов обмена и всасывания желчных кислот;
• желчные свищи (способствуют массивной потере желчных кислот).

Общие условия выбора системы дренажа: Система дренажа выбирается в зависимости от характера защищаемого.
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.

Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).

Папиллярные узоры пальцев рук - маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.
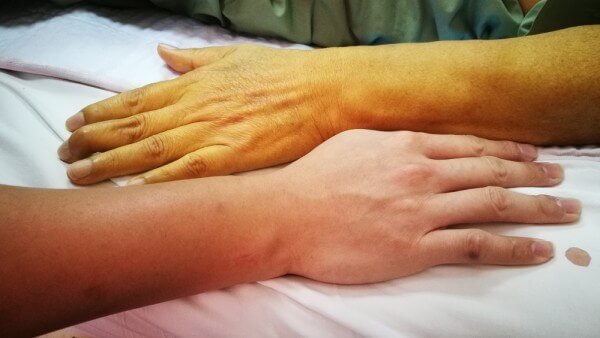
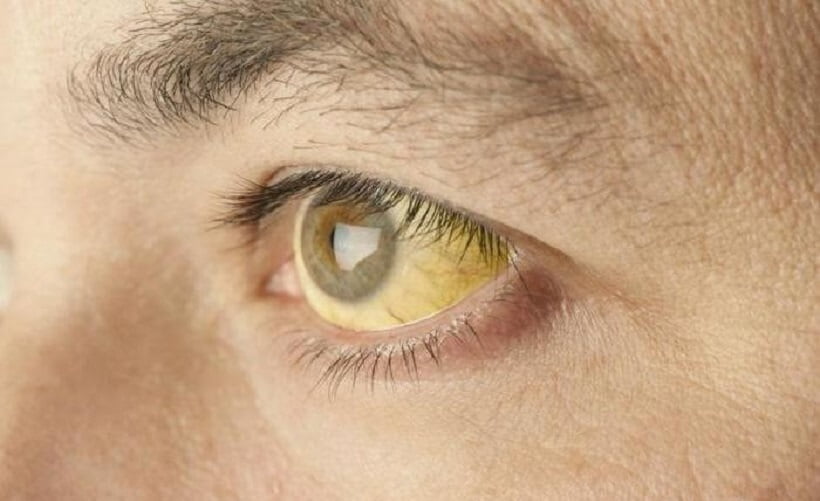
Сегодня выявлено около 400 причин патологического изменения цвета кожи и склер глаз. Желтуха возникает на фоне различных заболеваний не только гепатобилиарной системы, но и кроветворной, пищеварительной. Но одним из самых распространенных факторов являются изменения желчевыделения, а в частности гемолитическая желтуха.
О чем я узнаю? Содержание статьи.
Что такое гемолитическая желтуха?
Гемолитической желтухой называется патологическое состояние, характеризующееся высоким уровнем билирубина в крови и повышенным гемолизом. В результате количество синтезируемого билирубина больше эритроцитов, способных связать пигмент. Поэтому концентрация в крови остается высокой.
Причины гемолитической желтухи
Гемолитическая форма желтухи обусловлена факторами риска внешнего и внутреннего характера. Дифференцируют две группы причин – врожденные и приобретенные.
| Врожденные | Приобретенные | ||||||||||||||
| 1. Наследственный вариант анемии.
2. Гемоглобинопатия, когда нарушается синтез или структура гемоглобина. 3. Гипербилирубинемия, для которой специфично высокое значение желчного пигмента в крови. | 1. Крупозная пневмония.
2. Подострая форма септического эндокардита. 3. Болезнь Аддисона–Бирмера (злокачественная анемия, возникающая при аутоиммунном гастрите). 5. Инфаркт легкого. 6. Злокачественные образования. 7. Токсическое поражение мышьяком, сероводородом, фосфором. На фоне данных патологических состояний происходит усиленное разрушение эритроцитов, что приводит к накоплению билирубина. ПатогенезСпособности печени в метаболизме билирубина предельно высоки. Ей удается перерабатывать, выделять с желчью концентрацию, в 4 раза превышающую физиологический показатель. Патогенез состоит из нескольких последовательно протекающих этапов:
В крови обнаруживаются две фракции билирубина – прямой и непрямой. Причина этого состояния в нарушении выведения и возникновении обратной диффузии пигментов в кровеносную систему. Неконъюгированный оказывает выраженное токсическое воздействие за счет способности растворяться в липидах клеточных мембран, проникать в глубокие отделы клетки. СимптомыНа первом месте среди всех симптомов располагается желтушность кожи и склеры глаз. Интенсивность окрашивания определяется двумя важными факторами:
Поэтому ярко выраженное пожелтение будет при отравлении, менее интенсивное – при атрофической форме гастрита. Пациент с гемолитической формой желтухи отмечает следующие изменения:
Отличием от холестатической желтухи будет сохранение нормальных размеров печени, увеличение селезенки (спленомегалия), отсутствие зуда. ДиагностикаМетоды диагностики и последующей терапии тесно взаимосвязаны, потому что эффективность лечения определяется знанием причин. Поэтому методы исследования призваны для проведения дифференциальной оценки с другими формами желтухи – печеночной (холестатической) и подпеченочной (механической). Особенностью гемолитического типа желтухи является развитие болезни печени без нарушения ее основных функций. Общее состояние пациента удовлетворительное. Для выявления заболевания проводят следующие анализы: Инструментальные методы диагностики гемолитической желтухи включают ультразвуковое, МР или КТ-исследование органов брюшной полости. Они относятся к неинвазивным видам. В условиях стационара проводят ретроградную холангиопанкреатографию (РХПГ) и транспеченочную холангиографию. Их задача заключается в определении проходимости желчных протоков с помощью специальных рентгеноконтрастных препаратов, так как гемолитическая желтуха может осложниться механической с блоком за счет пигментного камня в желчном пузыре. Лечение гемолитической желтухиТактика лечения гемолитической желтухи зависит от вида провоцирующего патологического состояния. Выбор между стационарной и амбулаторной помощью осуществляется с учетом тяжести общего состояния пациента. Схема лечения включает следующие медикаменты:
В случаях развития гемолитической формы желтухи на фоне неопластического процесса в печени тактику лечения подбирает онколог. В зависимости от характера образования, объемов, степени распространения выбирается оперативное лечение, химиотерапия или лучевая терапия. Хирургическое лечение. Показано в случаях обнаружения большого количества конкрементов в просветах желчных протоков с блоком на уровне ворот печени. Реконструктивные операции проводятся при развитии осложнений на фоне ранее перенесённых вмешательств на органы брюшной полости в области желчных путей. В крайне тяжелых формах заболевания производится пересадка печени. Осложнения и прогнозПрогноз выздоровления зависит от формы гемолитической желтухи, степени выраженности клинических проявлений. Благоприятный отмечается гипербилирубинемии, неблагоприятный – в случае аутоиммунной причины, а также гемоглобулинопатии. Наибольшую опасность представляет для женщин во время беременности. Риск выкидыша, гибели возрастает при отсутствии лечения, начиная с 29 недели. Если такой малыш выживает, то вероятность инвалидности по причине мышечной дистрофии, ДЦП (детский церебральный паралич), слепоте, отставании в психологическом развитии. С целью повышения прогноза необходимо следовать правилам здорового образа жизни. Их соблюдение ограничит не только развитие патологий гепатобилиарной системы, но и сохранит высокое качество жизни надолго. Эти советы включают:
Опасность гемолитической желтухи заключается в отсутствие возможности предположить степень повреждения организма. Одни формы подлежат коррекции, другие могут привести к летальному исходу. Поэтому ранее обращение за медицинской помощью повысит шансы на выздоровление с минимальными последствиями и осложнениями.
Диагностируется с помощью общего анализа крови, определения концентрации непрямого и общего билирубина, УЗИ органов брюшной полости. Для лечения используют кортикостероиды, цитостатики, антибиотики, активаторы печеночных ферментов, инфузионную и фототерапию, переливание компонентов крови. По показаниям проводят спленэктомию.
Причины гемолитической (надпеченочной) желтухиЗаболевание развивается на фоне гемолиза с образованием большого количества непрямого билирубина, который не успевает конъюгироваться гепатоцитами. Гемолитическая форма желтухи вызывается теми же этиологическими факторами, что и патологические состояния с усиленным внутрисосудистым или внесосудистым разрушением эритроцитов. Специалисты в сфере гематологии и гастроэнтерологии выделяют следующие причины расстройства:
У части пациентов разрушение красных кровяных клеток с развитием надпеченочной желтухи наблюдается в рамках клинической картины злокачественных опухолей разной локализации, лейкозов, лимфопролиферативных заболеваний, пернициозной анемии Аддисона-Бирмера, системных патологий соединительной ткани. Гемотоксическое действие оказывают мощные ионизирующие воздействия при лучевой болезни, радиотерапии. Физиологическая желтуха возникает у новорожденных при усиленном гемолизе фетального гемоглобина на фоне низкой активности печеночных ферментов. Классификация гемолитической желтухиСистематизация форм гемолитической желтухи учитывает этиологические факторы, под влиянием которых произошел гемолиз. Такой подход позволяет выбрать оптимальную терапевтическую тактику, максимально компенсирующую действие первопричины заболевания. Гастроэнтерологи и гематологи различают следующие типы гемолитических надпеченочных желтух:
Симптомы гемолитической желтухиХарактерный признак заболевания — сочетание бледности кожных покровов с лимонно-желтым окрашиванием кожи, конъюнктивы глаз при отсутствии кожного зуда. У большинства пациентов с надпеченочной желтухой наблюдается потемнение мочи. Могут возникать умеренные боли в животе, диспепсические расстройства – тошнота, отрыжка, диарея. Обострение заболевания (гемолитический криз) клинически проявляется фебрильной лихорадкой, головной болью, миалгиями, интенсивными болями в левом подреберье вследствие увеличения селезенки. Если заболевание вызвано острым отравлением химическими соединениями или лекарственными средствами, присоединяются интоксикационные симптомы в виде угнетения сознания вплоть до комы, выраженной тахикардии, падения АД, расстройств дыхания и мочевыделения.
Диагностика гемолитической желтухиПостановка диагноза не представляет затруднений при наличии типичной клинической картины заболевания. Отличительный признак гемолитической желтухи — желтушное окрашивание кожи без кожного зуда и увеличения печени. Диагностический поиск направлен на выявление первопричины болезни. План обследования включает следующие инструментальные и лабораторные методы:
Концентрация АЛТ, АСТ, щелочной фосфатазы обычно в пределах нормы. В общем анализе мочи обнаруживается высокое содержание стеркобилиногена и уробилина, билирубинурия отсутствует. В копрограмме отмечается повышенный уровень стеркобилина.
Дифференциальную диагностику осуществляют с синдромом Жильбера, паренхиматозной и механической желтухой, а также с заболеваниями, которые могут служить причиной указанных видов гипербилирубинемий — гепатитами, лептоспирозом, желтушной формой инфекционного мононуклеоза, псевдотуберкулезом, иерсиниозом, амебиазом, желчнокаменной болезнью, опухолями печени и Фатерова соска. Лечение гемолитической желтухиРекомендована комплексная терапия, позволяющая по возможности устранить причину гемолиза, воздействовать на патогенетические звенья, купировать угрожающие жизни симптомы. Лечение гемолитической формы надпеченочной желтухи обычно является консервативным и сочетается с диетотерапией, направленной на поддержание нормальной работы печени. Показано существенное ограничение или полное исключение жирных, жареных, острых блюд, продуктов, содержащих много каротина и грубой клетчатки. С учетом возможной причины гемолитической анемии и желтухи план лечения включает:
Прогноз и профилактикаПоскольку гемолитический вариант надпеченочной желтухи зачастую проявляется на фоне наследственных анемий, которые трудно поддаются лечению, прогноз заболевания считается серьезным. Полное выздоровление наблюдается у пациентов без тяжелых интеркуррентных патологий при отсутствии необратимых нарушений функций печени. Специфическая профилактика гемолитической желтухи не разработана. Для предупреждения болезни необходимо проводить своевременную диагностику и комплексную терапию гемолитических анемий, тяжелых инфекционных заболеваний, соблюдать правила совместимости крови при гемотрансфузиях, избегать полипрагмазии и назначения потенциально гемотоксичных медикаментов. Малярия (от лат. mala aria - плохой воздух) - острое или хроническое рецидивирующее инфекционное заболевание, имеющее различные клинические формы в зависимости от срока созревания возбудителя; характеризуется лихорадочными пароксизмами, гипохромной анемией, увеличением селезенки и печени. Этиология и патогенезЗаболевание вызывается несколькими видами простейших рода Plasmodium (впервые плазмодий малярии был обнаружен в эритроцитах А. Лавераном в 1880 г.). Попав в кровь при укусе комара, плазмодии проделывают сложный цикл развития, паразитируют в эритроцитах человека, размножаясь бесполым путем, который называют шизогонией. Шизонты паразита накапливают в цитоплазме частицы темно-бурого пигмента - гемоме-ланина. При гемолизе паразиты и гемомеланин высвобождаются из эритроцита, причем пигмент фагоцитируется клетками макрофагальной системы, а шизонты вновь внедряются в эритроциты. В связи с этим развиваются надпеченочная (гемолитическая) анемия, гемомеланоз и гемосидероз элементов ретикуло-эндотелиальной системы, завершающийся склерозом. В периоды гемолитических кризов появляются острые сосудистые расстройства (стаз, диапедезные кровоизлияния). В связи с персистирую-щей антигенемией при малярии в крови появляются токсические иммунные комплексы. С их воздействием связано поражение микроциркуля-торного русла (повышение проницаемости, геморрагии), а также развитие гломерулонефрита. Патологическая анатомияВ связи с существованием нескольких видов малярийного плазмодия, различающихся по срокам их созревания, выделяют трехдневную, четырехдневную и тропическую формы малярии. При трехдневной малярии, наиболее частой, в связи с разрушением эритроцитов развивается анемия, тяжесть которой усугубляется свойством плазмодиев трехдневной малярии поселяться в молодых эритроцитах - ретикулоцитах. Высвобождающиеся при распаде эритроцитов продукты, особенно гемомеланин, захватываются клетками макрофагальной системы, что приводит к увеличению селезенки и печени, гиперплазии костного мозга. Органы, загруженные пигментом, приобретают темно-серую, а иногда черную окраску. Селезенка увеличивается особенно быстро, вначале в результате полнокровия, а затем - гиперплазии клеток, фагоцитирующих пигмент. Пульпа ее становится темной, почти черной. В острой стадии малярии селезенка мягкая, полнокровная, в хронической - плотная вследствие развивающегося склероза; масса ее достигает 3-5 кг <малярийная спленомегалия). Печень - увеличена, полнокровна, на разрезе серо-черная. Отчетливо выражена гиперплазия звездчатых ретикулоэндотелиоцитов с отложением в их цитоплазме гемомеланина. СимптомыПри хронической малярии отмечаются огрубение стромы печени и разрастание в ней соединительной ткани. Костный мозг плоских и трубчатых костей имеет темно-серую окраску, отмечается гиперплазия его клеток и отложение в них пигмента. Встречаются участки аплазии костного мозга. Гемомеланоз органов гистиоцитарно-макрофагальной системы сочетается с их гемосидерозом. Развивается надпеченочная (гемолитическая) желтуха. Патологическая анатомия четырехдневной малярии подобна таковой при трехдневной малярии. При тропической малярии изменения, с одной стороны, имеют много общего с описанными при трехдневной форме, с другой - отличаются некоторыми особенностями. Они объясняются тем, что эритроциты, содержащие дозревающие шизонты тропической малярии, скапливаются в терминальных участках кровяного русла, что ведет к развитию паразитарных стазов. В местах скопления дозревающих шизонтов в период деления их на мерозоиты происходит фагоцитоз неитрофилами и макрофагами как зараженных эритроцитов и незрелых шизонтов, так и продуктов распада и пигмента, появляющихся после деления плазмодиев. С паразитарными стазами связаны опасные для жизни изменения головного мозга, которые определяют развитие малярийной комы. Кора и другие участки серого вещества головного мозга имеют в таких случаях темную коричнево-серую (дымчатую) окраску. В белом веществе встречаются многочисленные точечные кровоизлияния, которые окружают сосуды, заполненные агглютинированными эритроцитами с паразитами в цитоплазме или гиалиновыми тромбами. Вокруг таких сосудов, помимо кровоизлияний, появляются очаги некроза мозговой ткани. На границе некроза и кровоизлияния через 2 сут от начала комы находят реактивное разрастание клеток глии, что ведет к формированию своеобразных узелков - так называемых гранулем Дюрка. ПрогнозОсложнением острой малярии может быть гломерулонефрит, хронической - истощение, амилоидоз. Смерть наблюдается обычно при тропической малярии, осложненной комой. Читайте также:
|