Морфологические отличия возбудителя вивакс и тропической малярии
Этиология (паразитология). Возбудители малярии — паразитические простейшие, относящиеся к типу Protozoa, классу Sporozoa, отряду Haemosporidia, семейству Plasmodiidae, роду Plasmodium. У человека известны четыре вида возбудителей малярии: P. vivax — возбудитель трехдневной малярии (с двумя подвидами P. vivax vivax и Р. vivax hibernans с коротким и длительным инкубационным периодом), P. malariae — возбудитель четырехдневной малярии, P. falciparum — возбудитель тропической малярии, P. ovale — возбудитель малярии трехдневного типа. Помимо этого, установлено, что человек также восприимчив к возбудителям некоторых видов малярии обезьян.
Жизненный цикл возбудителей малярии человека складывается из следующих этапов: а) полового процесса размножения в комарах (спорогония), б) бесполого размножения в клетках печени (тканевая шизогония), в) бесполого размножения в эритроцитах (эритроцитарная шизогония), г) формирования в эритроцитах половых форм — гаметоцитов (таблица 1).
| Стадии | P. vivax | P. malariae | P. falciparum |
| Стадии паразитов, обнаруживаемые в циркулирующей крови | Все стадии шизогонии и гаметоциты | Все стадии шизогонии и гаметоциты | Как правило, обнаруживаются только кольца и гаметоциты, при большом числе колец можно обнаружить шизонты и формы деления |
| Продолжительность шизогонии | 48 часов | 72 часа | 48 часов |
| Кольца | Часто имеют правильную кольцевидную форму, размер равен 1/3— 1/2 диаметра нормального эритроцита; нередко по 2—3 кольца в эритроците | Такие же, как у P. vivax. Не более одного кольца в эритроците | Вначале малы — 1/5 диаметра нормального эритроцита; затем достигают 1/2 диаметра. Часто два или несколько колец в эритроците |
| Шизонты | Неправильной формы, достигают больших размеров, пигмент обильный, мелкий, палочковидный. Нередко 2—3 шизонта в эритроците | Округлой или лентовидной формы, размер не превышает нормального эритроцита; пигмент в виде круглых довольно грубых зернышек. Не более одного шизонта в эритроците | Округлой формы, малы — около 1/2 нормального эритроцита, пигмент в виде одной компактной крупной глыбки. Как правило, не обнаруживаются |
| Меруляции | Больше нормального эритроцита. 14—22 (обычно 14—18) мерозоита, расположенных беспорядочно | Не превышают нормального эритроцита. 6—12 (обычно 8—10) мерозоитов, часто расположенных правильно вокруг центральной кучки пигмента | Малы — не более 1/2 — 2/3 нормального эритроцита. 12— 18 (обычно 14—16) мелких, расположенных беспорядочно мерозоитов. Как правило, не обнаруживаются |
| Пораженные эритроциты | Заметно увеличены, обесцвечены. При соответствующей окраске—зернистость Шюффнера | Не увеличены, не обесцвечены. Зернистость отсутствует | Не увеличены, не обесцвечены. При соответствующей окраске — пятнистость Маурера |
| Гаметоциты | Круглые, почти заполняют увеличенный эритроцит. По краю его зернистость Шюффнера. Микрогаметоцит с большим ядром и ободком бледно окрашенной цитоплазмы, содержащей коричневый пигмент; макрогаметоцит с небольшим ядром и интенсивно окрашенной цитоплазмой, содержащей равномерно рассеянный, более темный палочковидный пигмент | Такие же, как у P. vivax, но не превышают размера нормального эритроцита. Зернистость Шюффнера отсутствует. Пигмент в виде довольно грубых круглых зернышек, коричневатых у микрогаметоцита и более темных у макрогаметоцита | Полулунной формы. Микрогаметоцит — розовато-сиреневый с грубым часто рассеянным пигментом; макрогаметоцит синевато-серый с грубым черным пигментом, собранным в центре клетки и прикрывающим расположенное здесь ядро |
Спорогония. При укусе комаром Anopheles больного малярией или паразитоносителя в желудок насекомого попадают гаметоциты: макрогаметоциты (женские) и микрогаметоциты (мужские). После перестройки ядерного аппарата макрогаметоцит превращается в макрогамету. Из микрогаметоцита формируются 4—8 микрогамет. В желудке комара происходит оплодотворение макрогаметы микрогаметой. В результате образуется подвижная зигота, называемая оокинетой. Последняя проникает через стенку желудка и на его наружной стороне формируется ооциста. Ядра в ней многократно делятся, после чего внутри ооцисты образуются спорозоиты — удлиненные веретеновидные тельца размером 11 —15 мк в длину. Оболочка ооцисты разрывается и спорозоиты проникают в слюнные железы. При укусе комара спорозоиты попадают в организм человека. Продолжительность спорогонии зависит от температуры (таблица 2). При t° ниже 16° спорогония не происходит.
Тканевая шизогония (рис. 1 и цветн. рис. 6 и 7). Спорозоиты могут находиться в крови человека не более одного часа. В течение этого срока они проникают в клетки паренхимы печени, где образуются шизонты. Их развитие детально изучено на видах плазмодиев, паразитирующих у обезьян и частично на плазмодиях человека. Спорозоит, проникнув в клетку печени, округляется, увеличивается в размерах, ядро образовавшегося шизонта последовательно делится. Паразит к 6—12-му дню заполняет всю печеночную клетку, оттесняя ядро клетки к периферии. Размеры паразита — до 60 мк. Такой крупный шизонт распадается на большое число (тысячи и десятки тысяч) мерозоитов. Эти последние у P. falciparum проникают в эритроциты и в дальнейшем паразиты развиваются только в эритроцитах; у других видов мерозоиты проникают в эритроциты, а также и в клетки паренхимы печени, где проделывают последующие циклы тканевой шизогонии. Продолжительность тканевого развития у Р. vivax vivax и P. ovale 7—8 дней, P. malariae 11 — 12 дней.
Эритроцитарная шизогония (цветн. рис. 6 и 7). Тканевые мерозоиты проникают в эритроцит и образуют шизонты, которые распадаются на эритроцитарные мерозоиты. Эритроциты разрушаются и освободившиеся мерозоиты поселяются в новых эритроцитах.

Рис. 1. Цикл развития Plasmodium cynomolgi: 1 — спорозоиты; 2—5 — развитие паразита в клетках печени до стадии мерозоита; 6—9 — вторичный цикл в клетках печени; 10—20 — эритроцитарный цикл; 21 и 22 — микрогаметоциты; 23 и 24 — макрогаметоциты; 25 — клетки желудка комара; 26—34 — цикл развития в теле комара; 35 — слюнные железы комара.
За счет некоторой части мерозоитов образуются гаметоциты. Последние длительное время могут циркулировать в крови, их дальнейшее развитие (спорогония) происходит в переносчике (см. выше).
Разные стадии развития возбудителей малярии в крови хорошо различимы по морфологическим признакам. Однако P. vivax vivax от P. vivax hibernans отличить не удается.
Морфологические особенности самих возбудителей и вызываемых ими изменений в эритроцитах позволяют на препаратах (мазках и толстых каплях крови) определить вид паразита (цветн. рис. 1—4). В эритроцитарном цикле развития плазмодиев различают следующие стадии: кольца, шизонта, меруляции, молодые и сформировавшиеся гаметоциты. Размеры и форма паразита на разных стадиях развития, продолжительность всего цикла шизогонии, количество образующихся мерозоитов и их величина, количество зерен (глыбок) пигмента, цвет и расположение их у паразита, форма, величина и другие признаки гаметоцитов, а также изменения, наблюдаемые в самих инвазированных эритроцитах, служат признаками, позволяющими отличить один вид от другого (таблица 1). Развитие эритроцитарных стадий всех видов возбудителей малярии человека происходит в циркулирующей крови. Исключение составляет P. falciparum, у которого в крови обнаруживаются только стадии кольца и гаметоциты; дальнейшее развитие шизонтов вплоть до освобождения мерозоитов из эритроцитов происходит в капиллярах, в которых находится депонированная кровь.
На территории СССР встречались три вида плазмодиев: P. vivax vivax, P. malariae и P. falciparum. P. ovale обнаружился только в последние годы (у лиц, прибывших из стран тропического пояса Африки). Морфологические отличия его показаны на цветной таблице (ст. 480, рис. 5).
В толстой капле паразиты несколько изменены по сравнению с тем, что видно в мазках крови, окрашенных по Романовскому — Гимзе. В толстой капле происходит вымывание гемоглобина из эритроцитов, приводящее к деформации паразитов. Однако при некотором опыте распознавание вида паразитов не представляет затруднений.

Рис. 1 и 2. Plasmodium vivax (рис. 1 — в мазке; рис. 2 — в толстой капле). Рис. 3. Plasmodium falciparum; слева — в мазке; справа — в толстой капле. Рис. 4. Plasmodium malariae в мазке. 1 — кольца; 2 — шизонты; 3 — делящиеся шизонты; 4 — меруляция; 5 — женские гамонты; 6 — мужские гамонты; 7 — ретикулоциты; 8 — тромбоциты; 9 — лейкоциты. Рис. 5. Эритроцитарные формы плазмодиев человека: I—Plasmodium vivax; II—Plasmodium malariae; III—Plasmodium falciparum; IV— Plasmodium ovale (I — кольцевидные формы; 2 —шизонты; 3 — делящиеся шизонты; 4 — меруляция; 5 —женские гаметоциты; 6 — мужские гаметоциты). Рис. 6 и 7. Тканевые формы плазмодиев в печени человека: рис. 6 — преэритроцитарный шизонт Plasmodium falciparum (6-й день после заражения); рис. 7 — преэритроцитарный делящийся шизонт Plasmodium vivax с двумя вакуолями (7-й день после заражения).

Возбудитель малярии
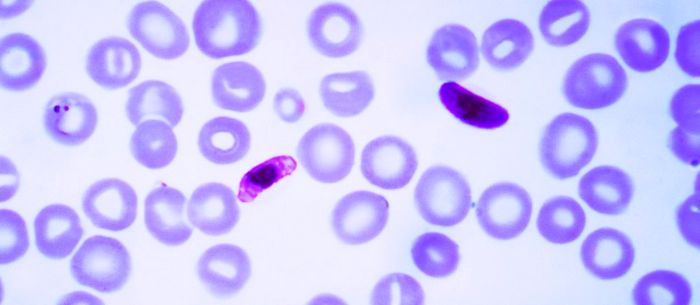
Возбудителем малярии является Plasmodium falciparum — простейшие микроорганизмы, изучением которых занимается протозоология.
Патогенез
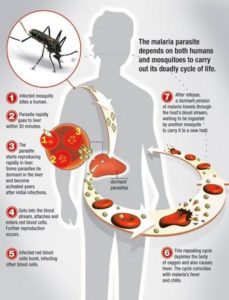
В патогенезе тропической малярии существенное значение имеют следующие факторы:
Клиника и симптомы малярии

Клинически симптомы тропической малярии у неиммунных характеризуются сочетанием лихорадки, анемии гемолитического типа, увеличением селезенки и печени, выраженной интоксикации и симптомов поражения других органов.
Инкубационный период первичной тропической малярии обычно продолжается 10-14 дней. В начальном периоде болезни выражены симптомы интоксикации в виде озноба, значительной головной боли, миалгий и артралгий. Внезапно возникшая лихорадка приобретает постоянный или ремиттирующий характер и только через 2-5 дней у части больных становится типичной интермиттирующей с периодами апирексии и субфебрилитета в один день. У некоторых больных классические малярийные пароксизмы могут быть ежедневно, а у части заболевших они не развиваются вообще и лихорадка остается ремиттирующей или субконтинуальной.
У части больных тропической малярией наблюдается кашель с признаками бронхита и даже бронхопневмонии или скрытого отека легких.
Может быть абдоминальный синдром:
При отсутствии адекватной терапии в различные сроки от начала болезни (даже на 2-3 день) тропическая малярия у неиммунных приобретает злокачественной течение и развивается осложнение, угрожающее жизни больного.
В основе возможных осложнений могут быть следующие патофизиологические синдромы:
- отек мозга и легких,
- острая почечная недостаточность,
- острый внутрисосудистый гемолиз,
- геморрагический синдром,
- острая надпочечниковая недостаточность,
- гипергидратация,
- токсическое действий специфических препаратов…
Клинически у больных тропической малярией злокачественный приступ может проявиться:
- малярийной комой (церебральная малярия);
- острым внутрисосудистым гемолизом;
- острой почечной недостаточностью (острый тубулярный некроз, иммунокомплексный нефрит),
- гипогликемией;
- отеком легких (избыточное введение жидкости);
- гемоглобинурийной лихорадкой.
Лабораторная диагностика малярии

Лабораторная диагностика заболевания заключается в обнаружении при микроскопировании плазмодиев в крови больного.
Лечение — уколы и таблетки от малярии

Препаратом выбора для лечения больных малярийной комой и тяжелыми формами тропической малярии -таблетки хинина дигидрохлорида и его аналоги, а также формы препарата в виде растворов.
Также, при невозможности дачи пациенту таблеток от малярии, используется альтернативный препарат хлорохин для парентерального введения. Препараты вводят парентерально до прекращения рвоты и выхода больного из бессознательного состояния с учетом срока действия препарата, разовой и суточной дозы. Препараты вводят на 5% растворе глюкозы. Инфузии повторяют каждые 4-6 часов. Объем вводимой жидкости не должен превышать 2-3 литров за сутки и строго соответствовать количеству вводимой жидкости. При лечении больных с малярийной комой необходимо предусмотреть оксигенотерапию, борьбу с токсикозом, церебральной гипертензией, отеком-набуханием головного мозга и возможной почечной недостаточностью. Исследование ликвора (спинномозговой жидкости) из его резервуаров при подозрении на малярийную кому обязательно.
Кортикостероиды и гепарин для лечения больных тропической малярией экспертами ВОЗ не рекомендуются. Контроль интенсивности паразитемии необходимо производить каждые 2-4 часа, а после выхода больного из комы — по клиническим показаниям.
Возбудителями тропической малярии являетсяPlasmodium falciparum, трехдневной малярии - Plasmodium vivax, четырехдневной малярии -Plasmodium malariaeи трехдневной или овале-малярии - Plasmodium ovale. Малярийные плазмодии претерпевают половой цикл развития в организме комара рода Anophelesи бесполый цикл (шизогония – рис.41) — в организме человека, поражая сначала клетки печени (тканевая шизогония), а затем эритроциты (эритроцитарная шизогония).
Микроскопический метод.Кровь на наличие плазмодиев малярии исследуют на стадии эритроцитарной шизогонии путем микроскопии обычных мазков и толстой капли, окрашенных по Романовскому-Гимзе. Плазмодии, цитоплазма которых окрашена в голубой цвет, а ядро в вишнево-красный, находят в эритроцитах.
Бесполые (эритроцитарные) формы паразитов имеют некоторые морфологические особенности. В частности, мерозоит представляет собой круглую или овальную форму с небольшим участком цитоплазмы около ядра; кольцевидный трофозоит - одноядерную форма сузким ободком цитоплазмы, окружающим небольшую вакуоль; амебовидный трофозоит - одноядерную форму с различным количеством и величиной псевдоподий; шизонт содержитдва или несколько ядер; морула характеризуется полным разделением ядра и цитоплазмы на мерозоиты.
Половые формы плазмодиев (гаметоциты или гамонты) не содержат вакуолей и псевдоподий. Мужские (микрогаметоциты) и женские (макрогаметоциты) формыотличаются по величине и структуре ядра, интенсивности окраски цитоплазмы и размерам.
При микроскопии тонкого мазка при малярии находят обычно кольцевидные трофозоиты. У P. vivax, P. malariae, P. оvale ониимеютразмеры от 2 до 4 мкм, занимают около 1/3 диаметра эритроцита. Ядра у трофозоитов P. vivax и P. malariaeкруглые, у P. ovale — неправильной формы, крупные; ободок цитоплазмы ровный, неширокий, суживается к ядру. Молодые кольцевидные трофозоиты P. falclparumмелкие (1,25-1,50 мкм), занимают примерно 1/6 часть диаметра эритроцита, имеют маленькое круглое ядро с тонким ободком цитоплазмы. Взрослые кольцевидные трофозоиты более крупные, занимают 1/3 диаметра эритроцита, ободок цитоплазмы толстый, резко суживающийся к ядру.
Амебовидные трофозоиты P. vivaxотличаются разнообразием форм, размеров, наличием одной или нескольких псевдоподий, вакуолей, круглого или овального ядра, пигмента в виде темно-коричневых цитоплазматических зерен различной величины и формы. Амебовидные трофозоиты P. malariaeокруглые и овальные (нередко ввиде ленты поперек эритроцита с продолговатым или вытянутым ядром), с короткими и широкими псевдоподиями, более темной цитоплазмой ипигментом, ядром неправильной формы.. Амебовидные трофозоиты P.falciparumв видекруглых или
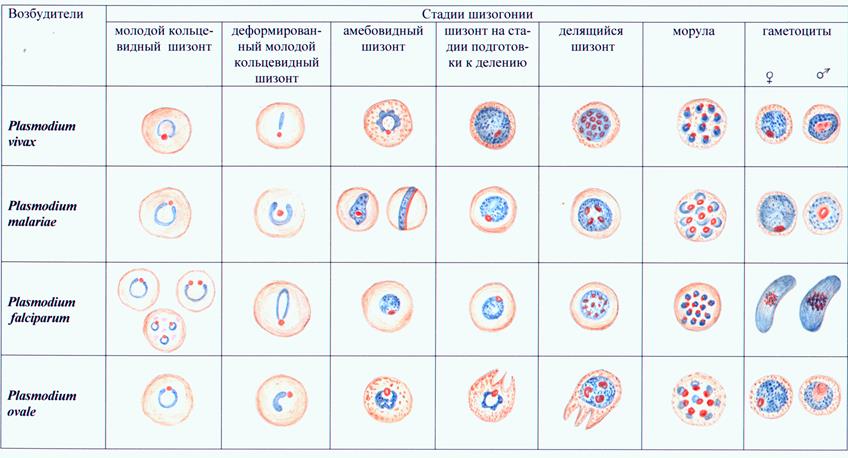
Рис. 41. Основные стадии эритроцитарной шизогонии малярийных плазмодиев
овальных форм лишены вакуоли, имеют ядро круглой или неправильной формы, пигмент черного цвета, расположенный компактно, однако они, как правило, в периферической крови не обнаруживаются. Молодые трофозоиты P. ovaleимеют кольцевидную форму, более взрослые сходны с P. malariae.
Размеры шизонтов у возбудителей малярии увеличиваются по нарастающей в ряду P.vivax, P. ovale, P.falciparum.
Морула P. vivaxсодержит обычно от 14 до 16 беспорядочно расположенных мерозоитов, между которыми лежат глыбки пигмента. В моруле P. malariaeоколо 8 крупных мерозоитов, расположенных в виде розетки; в моруле P.falciparum8-24 мелких мерозоитов, занимающих часть эритроцита; в моруле P. ovaleоколо 8 крупных мерозоитов с ядром неправильной формы. Гаметоциты Р. vivax(крупные), P. malariae (мелкие) и Р.ovaleокруглой или овальной формы;глыбки пигмента крупные, равномерно расположены в цитоплазме гаметоцитов. В женских гаметоцитах у края цитоплазмы обнаруживают компактное ядро темно-голубого цвета. Расположенное центрально ядро мужских гаметоцитов розовато-фиолетового цвета, крупное, рыхлое. Гаметоциты этих видов плазмодиев появляются и исчезают из периферической крови вместе с трофозоитами. Гаметоциты P.falciparumимеютхарактерную полулунную форму с ядром, расположенным в средней части цитоплазмы (у женских форм оно небольшое и компактное, у мужских - крупное и рыхлое). Пигмент окружает ядро в виде коротких палочек. Стадия развития гаметоцитов P.falciparumв эритроците существенно превышает длительность шизогонии. Эти гаметоциты выявляются в периферической крови на 8-10 день после появления кольцевидных трофозоитов, продолжая поступать в кровь через несколько недель после их исчезновения на фоне отсутствия клинических симптомов малярии..
Эритроциты, пораженные P. vivax и P. ovale, увеличиваются в диаметре до 10-12 мкм, хуже окрашиваются по Романовскому —Гимзе; эритроциты, пораженные P. ovale, могут приобретать неправильную форму, иметь бахромчатый край. Морфология эритроцитов, содержащих P. malariaeи P. falciparum, не меняется.
В эритроцитах, содержащих P. vivaxна различных стадиях развития, выявляются множественные мелкие азурофильные зерна (зернистость Шюффнера), при наличии в эритроцитах P. ovaleзерна редкие и крупные (зернистость Джеймса), при обнаружении в эритроцитах кольцевидных трофозоитов P.falciparumможно выявить небольшое количество крупных азурофильных зерен (зернистость Маурера), а в тех случаях, когда возбудителем является P. malariae, в эритроцитах выявляют мелкую зернистость Циманна.
Морфология возбудителей малярии в толстой капле.Кольцевидные трофозоиты P. vivax, P. ovale, P. malariae обычно имеют одинаковую величину, однако в толстой капле они часто дефор-
мируются, превращаясь в форму запятой или восклицательного знака; цитоплазма при этом концентрируется около ядра в виде округлого или треугольного комочка. Наряду с кольцевидными трофозоитами можно найти другие формы плазмодиев и определить вид возбудителя.
Для амебовидных трофозоитов P. vivaxв толстой капле характерна деформация их цитоплазмы в виде двух или нескольких комочков, располагающихся около ядра.
Трофозоиты P. malariaeв мазке выглядят как компактные овальные или округлые образования с большим количеством пигмента.
Женские гаметоциты (гамонты) P. vivax и P. malariaeв толстой капле не удается отличить от взрослых трофозоитов. Мужские гаметоциты имеют крупное ядро, окруженное узким ободком бледно-голубой цитоплазмы с рассеянными по ней зернами пигмента. Гаметоциты P. falciparumимеют характерную полулунную форму.
Серологический метод -определение антител к плазмодиям малярии с помощью РИА или ИФА с диагностическими целями проводится редко.
Не нашли то, что искали? Воспользуйтесь поиском:
В мире существует еще много заболеваний, которые тяжело переносятся человеком и могут стать причиной его смерти. Одну из таких болезней вызывает возбудитель малярии – плазмодий, который становится причиной развития и тяжелого течения патологии. Науке известны все стадии созревания паразита, схема передачи от носителя к больному, лечение и способы профилактики.
Что такое малярия
Это название для многих известно, но не каждый понимает, что из себя представляет болезнь. Малярия – это патология инфекционно-трансмиссивного типа, которая представляет угрозу жизни человека. Характеризуется болезнь длительными лихорадочными приступами с рецидивами и хроническим течением. Причиной становится малярийный паразит, которых выделяют несколько видов, переносит его, как правило, комар (самка). Наблюдаются следующие типичные признаки заболевания:
- увеличиваются селезенка, печень;
- анемия;
- лихорадочные приступы;
- отсутствие аппетита;
- снижение веса;
- общая слабость;
- головная боль;
- высокая температура тела.

Как передается малярия
Высокая вероятность летального исхода заставляет всех людей, которые собираются в Азию или Африку на отдых, серьезно отнестись к этой болезни. Источник инфекции при малярии – комары рода Anopheles, кусают только самки. Остальные виды этих насекомых не являются носителями, через них. Малярия передается одного из типов, они отличаются друг от друга некоторыми морфологическими признаками:
У этих микробов жизненный цикл состоит из нескольких стадий, за время которых они меняют хозяев: человека и комара. Когда возбудитель попадает к первичному носителю, он выпускает вещество, которое привлекает комаров. Далее при кровососании он попадает к насекомому, проходит там последнюю стадию развития и возвращается через укус. Вероятность заражения зависит от:
- ландшафта местности;
- климатических условий, которые могут стать благоприятной средой для распространения инфекции;
- бытовые условия;
- состояние иммунитета человека;
- экономические факторы;
- миграция населения.
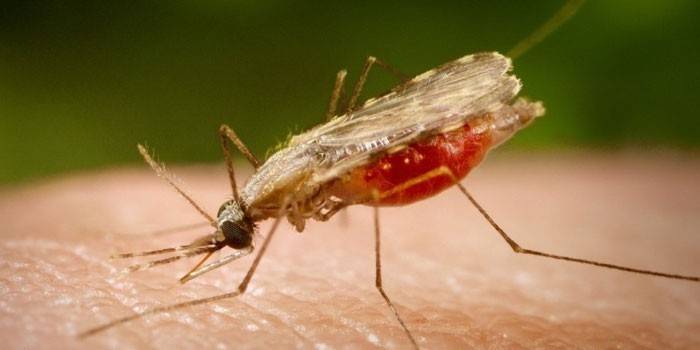
Источником становится паразитоноситель или больной человек, который имеет в крови гаметоциты. Малярия – инфекция трансмиссивного типа, передающаяся посредством укуса комара. Обнаруживаются гаметоциты из анализа крови уже на первых днях развития болезни. Их количество возрастает, когда проходит несколько повторов эритроцитарной шизогонии. Схема передачи возбудителя малярии человеку зависит от первичного носителя микроба.
Укус комара (трансмиссивный механизм)
Это основной способ передачи микроба, которые обеспечивает существование плазмодиев. Человек становится источником инфекции, в крови которого содержатся зрелые гаметоциты (женские, мужские клетки паразита). Переносчиками болезни становятся только самки особи комаров Anopheles. Малярийный плазмодий проходит несколько этапов развития: сначала желудок комара, куда он попадает после укуса человека, происходит созревание гаметоцитов, слияние, многократное размножение, затем образуются спорозоиты, которые скапливаются в слюнных железах насекомого.
Шизонты, трофозоиты – бесполые формы плазмодия не выживают в желудке и погибают. Малярийный плазмодий в организме человека проходит бесполый этап деления, у комара – половое деление. Во время укуса клетки паразитов просачиваются в кровеносное русло и распространяются по всему телу, поражая внутренние органы, вызывая описанные выше симптомы малярии.
Это вариант, когда заражение происходит от матери к плоду или новорожденному ребенку в процессе рождения. Крайне редко переносится малярия через плаценту. Большинство случаев передачи болезни приходится при родах, когда попадается некоторое количество материнской крови в кровоток малыша, если эритроциты содержат бесполые формы плазмодия малярийного.
Является причиной развития шизонтной малярии. Передача микроба происходит при переливаниях крови или внутривенных инъекциях (часто среди наркоманов, которые используют общую иглу). В первом случае источником возбудителя становится донор, который заражен малярией, с сублатентной паразитемией (недостаточное количество паразитов). По этой причине на территории, где существует риск заражения малярией при заборе донорской крови проводят серологическое изучение крови вместе с паразитологическими методами лабораторной диагностики.
Во втором случае, когда источником возбудителя становятся инъекции, в кровь попадает совсем мало паразитов, поэтому инкубационный период может растянуться до 3 месяцев. При массивном заражении этот срок очень короткий – несколько суток. Это важный момент, который необходимо учитывать при диагностике у больных признаков малярии, перенесших операцию, наркоманов.
Для изучения морфологии возбудителей малярии исследуют тонкие мазки крови, окрашенные по Романовскому — Гимзе. В диагностических целях исследуют толстые капли, но, поскольку они окрашиваются без предварительной фиксации, морфология паразитов в них существенно изменяется, хотя в большинстве случаев и не настолько, чтобы нельзя было поставить правильный диагноз.
Мерозоиты состоят из комочка цитоплазмы и ядра, имеют размер 1—2 мкм. После попадания в эритроцит мерозоит увеличивается, около ядра образуется вакуоль, которую цитоплазма окружает в виде тонкого ободка. Паразит принимает форму кольца или перстня — это кольцевидный трофозоит, который для краткости часто называют просто кольцом. Кольца P. vivax, P. malariae и P. ovale одинаковой величины. Кольца P. ovale отличаются более крупным ядром, часто неправильной угловатой формой. Молодые кольца P. falciparum более мелкие, более зрелые кольца могут достигать величины мелких колец P. vivax. Для колец P. falciparum характерно наличие у некоторых из них двух хроматиновых образований— ядра и кариосомы; это так называемые кольца с двумя ядрами. Чаще, чем у других возбудителей малярии, встречаются эритроциты с несколькими кольцами. Характерно наличие колец, распластанных по краю эритроцита. При дальнейшем развитии количество цитоплазмы у трофозоитов увеличивается. По мере образования псевдоподий очертания трофозоитов становятся неправильными. У трофозоитов P. vivax псевдоподии хорошо выражены, иногда разветвляются. У трофозоитов P. malariae, P. falciparum и P. ovale псевдоподии
В цитоплазме полувзрослых и взрослых трофозоитов отмечается пигмент, накапливающийся в результате расщепления гемоглобина в процессе питания паразита. Пигмент имеет вид гранул или палочек золотисто-желтого, темно-бурого или почти черного цвета в зависимости от вида
У P. malariae иногда имеются еще характерные для данного возбудителя малярии вытянутые поперек эритроцита так называемые лентовидные трофозоиты, занимающие в зависимости от степени зрелости большую или меньшую площадь пораженного эритроцита — от узкой ленточки до почти квадратной формы, оставляющей свободными лишь два противоположных полюса эритроцита.
Взрослые трофозоиты заполняют пораженные эритроциты почти полностью. У P. malariae и P. falciparum, не вызывающих увеличения пораженного эритроцита, они несколько меньше нормального эритроцита; у P. vivax — крупные. Трофозоиты P. ovale занимают промежуточное положение. Взрослые трофозоиты начинают подготавливаться к делению: псевдоподии у них втягиваются, они округляются, вакуоль исчезает, ядро несколько увеличивается, становится более рыхлым, иногда вытягивается.
На следующем этапе у паразита начинает делиться ядро — трофозоит превращается в шизонт. В ходе деления число ядер увеличивается, а пигмент собирается в несколько, а затем в одну — две кучки. У P. falciparum скучивание пигмента начинается раньше, еще на стадии полувзрослого трофозоита. Когда количество ядер достигает числа, характерного для данного вида возбудителя (у P. vivax 12—18, у P. malariae 6—12, у P. falciparum 12—24, у P. ovale 4—12), вокруг каждого из них обособляется участок цитоплазмы, в результате чего образуются мерозоиты и- кучки пигмента между ними. На этой стадии шизонт называется зрелым. У P. malariae мерозоиты располагаются вокруг кучки пигмента в виде розетки, у остальных видов — беспорядочно.
Женские и мужские гаметоциты P. vivax, P. malariae и P. ovale —образования круглой или овальной формы, без псевдоподий, без вакуоли, с равномерно распределенными, более крупными, чем у трофозоитов, гранулами пигмента. Величина их варьирует, от 2 мкм на ранней стадии развития, до размеров нормального (7 мкм) у P. Malariae, или увеличенного <8—9 мкм) у P. Vivax, и P. ovale эритроцита.
Гаметоциты P. falciparum ранней стадии развития — овальной или бочкообразной формы образования, включенные в эритроциты. В периферической крови такие незрелые гаметоциты встречаются редко. Взрослые гаметоциты — образования характерной полулунной формы.
Важный диагностический признак — изменения пораженных эритроцитов. Эритроциты, пораженные P. vivax и P. ovale, увеличены, деформированы, слабее воспринимают окраску, в них появляются азурофильные элементы (окрашиваемые азуром в красно-фиолетовый цвет). При P. vivax это мелкая и обильная зернистость Шюффнера, при P. ovale — более крупная и редкая зернистость Джеймса. В эритроцитах, содержащих самые молодые кольца, зернистость еще отсутствует. До 25—30% эритроцитов, содержащих P. ovale, имеют вытянутую форму и зазубренный бахромчатый край. Изредка сходным образом изменяются и эритроциты, пораженные P. vivax.
Эритроциты, пораженные P. falciparum, не изменяются по форме и размеру. Азурофильные элементы выявляются только в эритроцитах, содержащих крупные кольца и более зрелые формы P. falciparum, т. е. стадии, редко встречающиеся в периферической крови больных. Это так называемая пятнистость Маурера, представляющая собой единичные крупные пятна разного размера.
Эритроциты, пораженные P. malariae, не увеличены, азурофильные элементы в них не выявляются.
Фазы малярийной инфекции
Фазы малярийной инфекции определяются темпами развития паразита и динамикой иммунитета хозяина.
Все клинические проявления малярии связаны с эритроцитарной шизогонией и возникают только тогда, когда число бесполых паразитов в крови превышает определенный уровень. Численность паразитов, способных вызвать клинические проявлеия, достигается только по прошествии одного или чаще нескольких циклов эритроцитарной шизогонии. По этой причине инкубационный период всегда продолжительнее периода экзо-эритроцитарной шизогонии.
Минимальное число паразитов, при котором возникают клинические проявления (прежде всего лихорадка), носит название пирогенного порога. В каждом конкретном случае его значение (измеряемое числом паразитов в 1 мкл крови) зависит от индивидуальных врожденных и приобретенных особенностей организма, в частности от уровня иммунитета. При развитии инфекции вследствие нарастания иммунитета пирогенный порог повышается, и человек перестает реагировать на такую численность паразитов, которая в начале болезни вызвала у него выраженные клинические проявления. Равным образом человек, заражающийся малярией повторно, заболевает при большей численности паразитов, чем человек, заразившийся впервые. У неиммунного лица пирогенный порог составляет несколько десятков паразитов в 1 мкл крови.
От числа паразитов зависит не только момент наступления клинических проявлений, но и вероятность обнаружения паразитов. При прочих равных условиях эта вероятность тем больше, чем больше объем крови исследуется под микроскопом. Минимальное число паразитов, которое может быть выявлено при микроскопическом исследовании толстой капли, называется порогом обнаружения. При режиме исследования, рекомендуемом ВОЗ для массовых обследований (просмотр 100 полей зрения толстой капли), порог обнаружения составляет 5 паразитов в 1 мкл крови.
Паразитемия выше порога обнаружения называется патентной, а ниже этого порога — субпатентной. Период от момента заражения до достижения порога обнаружения называют препатентным. Препатентный период обычно несколько короче инкубационного, т. е. паразиты в крови могут быть обнаружены за несколько часов или даже дней до начала клинических проявлений. Впрочем, у особо чувствительных лиц реакция организма наступает еще при субпатентной паразитемии (т.е. инкубационный период оказывается короче препатентного).
Минимальная продолжительность инкубационного периода зависит от темпов развития паразита и составляет 7 дней при тропической, 10 —при трехдневной, 11 — при ovale, 25— при четырехдневной малярии.
При трехдневной и ovale-малярии наблюдается феномен длительной инкубации. Это происходит в том случае, если комар вводит в организм человека только брадиспорозоиты. При этом-первичные клинические проявления возникают через несколько месяцев после заражения (в среднем спустя 8—9 мес). Иногда инкубация затягивается более чем на 1 год. Максимальная продолжительность инкубации при ovale-малярии — 52 мес.
После окончания инкубационного периода паразитемия прогрессивно нарастает, причем при тропической малярии оченьбыстрыми темпами и в ряде случаев не обнаруживает тенденции к ограничению роста. При этой форме малярии число паразитов, в 1 мкл крови обычно превышает 100 000. Если паразитемия в. своем росте превосходит этот уровень, летальность скачкообразно возрастает. По данным J. W. Field и J. W. Niven (1937), летальность при тропической малярии составила менее 0,5% при паразитемии до 100 000 в 1 мкл, 7—20% при паразитемии' 100 000—500 000 и 63% при паразитемии более 500 000. При трехдневной малярии максимум паразитемии (обычно 10 000—20000-паразитов в 1 мкл) наступает на 2-й неделе болезни. Изредка паразитемия достигает 50 000 и в исключительных случаях — 100 000 в 1 мкл крови.
Сходным образом эволюционирует паразитемия при четырехдневной и ovale-малярии, но максимальный уровень паразитемик обычно ниже, чем при трехдневной малярии, что связано с менее высоким темпом развития P. malariae и P. ovale.
Лихорадочная реакция вызывается в основном выходом ме-розоитов из оболочек эритроцитов и их присутствием в плазме-крови. В случаях, когда паразиты развиваются более или менее синхронно, численность мерозоитов, достаточная для провоцирования лихорадочного приступа, возникает лишь на короткий срок, а на протяжении остального периода единичного цикла эритроцитарной шизогонии в крови преобладают трофозоиты или незрелые шизонты, не вызывающие лихорадочной реакции. В таких случаях возникают правильно чередующиеся лихорадочные пароксизмы, приходящиеся на моменты массового выхода мерозоитов из эритроцитов, и повторяющиеся с интервалом, 3 сут при четырехдневной малярии и 2 сут при других формах. Однако паразиты развиваются синхронно далеко не всегда. В случае их асинхронного развития (обычно в начальном периоде болезни) правильно чередующихся пароксизмов не возникает, а устанавливается постоянная или неправильно ремиттирующая лихорадка.
Шизогония синхронизируется, по-видимому, под. влиянием, развивающегося иммунитета, поэтому правильное чередование приступов устанавливается в более поздние периоды болезни. Развитие паразитов синхронизируется раньше всего при ovale и четырехдневной малярии и позже всего при тропической малярии.
По мере развития иммунитета и уменьшения паразитемии клинические проявления постепенно ослабевают и исчезают, однако при отсутствии лечения патентная или субпатентная паразитемия может сохраняться еще в течение нескольких недель, или месяцев (состояние компенсированной инфекции или пара-зитоносительства). Если кровь такого реконвалесцента перелить неиммунному лицу, у последнего разовьется инфекция.
После окончания первичных проявлений могут возникнуть рецидивы (один или несколько). Рецидивы классифицируют в зависимости от их выраженности, сроков наступления и происхождения.
По степени выраженности рецидивы подразделяют на клинические и паразитарные. При клинических рецидивах у больного после более или менее продолжительного периода нормального самочувствия возникает новая серия лихорадочных пароксизмов. При паразитарных рецидивах у лиц, в крови которых в течение некоторого времени паразиты не обнаруживались, результаты исследования крови вновь становятся положительными, но при этом .клинические проявления отсутствуют.
По времени наступления рецидивы подразделяют на ранние (до 2 мес после окончания первичных проявлений) и поздние (наступающие спустя более 2 мес).
Итак, эритроцитарный рецидив — рецидив, возникший в результате оживления временно подавленной иммунитетом или приемом препаратов эритроцитарной шизогонии. В период между первичными проявлениями и эритроцитарным рецидивом кровь не свободна от малярийных паразитов, хотя их так мало, что они не в состоянии вызвать клиническую реакцию, а иногда и не могут быть обнаружены при обычном исследовании крови.
Экзоэритроцитарный рецидив — рецидив, возникший за счет выхода мерозоитов из печени в момент, когда эритроцитарная шизогония, связанная с первичными проявлениями, уже прекратилась. Между первичными проявлениями и рецидивом, следовательно, есть промежуток времени, когда кровь вполне свободна от паразитов,— так называемый вторичный латент, который обычно продолжается 6—8 мес (первичный латент по времени идентичен инкубационному периоду). Экзоэритроцитарные рецидивы характерны для трехдневной и ovale-малярии и неизвестны при других формах малярии человека. Они вызываются брадиспорозоитами и по времени наступления, как правило, оказываются поздними.
Таким образом, коренное различие между тропической и четырехдневной -малярией, с одной стороны, и трехдневной и ovale-малярией — с другой, заключается в том, что при первых Двух формах паразиты присутствуют в крови на протяжении всей инфекции, а печень рано освобождается от паразитов; при Двух последних формах кровь в течение длительного времени бывает свободна от паразитов, хотя они присутствуют (переживают) в печени.
Общая продолжительность инфекции после однократного заражения при отсутствии лечения составляет при тропической малярии обычно 1 год (редко 3 года), при трехдневной и ovale-малярии, как правило, 1 — 2 года (редко 4—5 лет), при; четырехдневной малярии обычно 2—3 года, но у некоторых переболевших неограниченно долгое время. При этом уровень паразитемии бывает чрезвычайно низок.
Все сказанное выше относится к случаям так называемой спорозоитной инфекции, когда заражение происходит через укус комара. Однако человек может быть заражен также инфицированной кровью, что случается, например, при. гемотрансфузиях. В таких случаях развивается так называемая шизонтная инфекция, отличающаяся некоторыми особенностями. При таком пути заражения фаза экзоэритроцитарной шизогонии отсутствует, поэтому при большой численности паразитов в крови донора инкубационный период сокращается до 3—4 дней (это обычно наблюдается при намеренном заражении малярией, например, в целях маляриотерапии).
При случайном заражении численность паразитов в крови-донора обычно очень мала, но реципиент легко заражается, что> и понятно, если учесть, например, что при уровне паразитемии 1 паразит в 1 мкл крови (уровень в 5 раз ниже порога обнаружения) в 100 мл тем не менее содержится 100000 паразитов.. При небольшом исходном числе паразитов их численность достигает пирогенного порога весьма поздно и инкубационный период может затягиваться до 3 мес.
Ввиду отсутствия паразитов в гепатоцитах при шизонтною инфекции P. vivax и P. ovale не бывает экзоэритроцитарных. рецидивов, но эритроцитарные рецидивы, конечно, возможны.

Папиллярные узоры пальцев рук - маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.

Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.
Читайте также:


