Актинический кератоз и болезнь Боуэна. Причина и диагностика
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
При болезни Боуэна рак развивается внутри эпидермиса, а в глубоких слоях кожи нет раковых клеток, это самое начало раковой трансформации. В большинстве случаев даже при существенном увеличении опухолевого узла в размере, злокачественные клетки не покидают пределов эпидермиса, но у каждого шестого-десятого пациента рак 0 стадии может перерасти в типичную инвазивную карциному.
Новообразование развивается из плоских клеток — кератиноцитов, но это не базалиома и не меланома, хоть эти злокачественные процессы внешне довольно схожи, особенно при накоплении клетками пигмента. Плоскоклеточный рак течет агрессивнее базалиомы и способен метастазировать, хоть по злокачественности уступает меланоме. В отличие от обычного плоскоклеточного рака неинвазивная кожная карцинома Боуэна не образует метастазов.
Болезнь Боуэна, как правило, возникает у пожилых, гендерных предпочтений не имеет, тяготеет к развитию в коже туловища, рук и паха, в отличие от «любящей» открытые участки базалиомы, но в принципе способна появиться в любом месте: на лице, во рту, под ногтем.
Симптомы
Главный симптом плоскоклеточного рака 0 стадии — появление опухолевого узелка, часто не похожего на «типичное» новообразование. В большинстве случаев появляется выпячивание, отграниченное от нормальной кожи, покрытое чешуйками как при псориазе. Поверхность опухоли может быть мелкобугорчатой, как у бородавки, возможны крошечные эрозии — ранки, впоследствии покрывающиеся корочками. Размеры опухоли различны — от крошечной до нескольких сантиметров в диаметре.
Новообразование не причиняет неприятностей — не чешется, не кровоточит, растет медленно. Иногда болезнь Боуэна начинается сразу из нескольких крошечных очажков, со временем срастающихся в единый узел. Возможно одновременное появление двух образований в разных местах, причём одно из них может быть неинвазивным — 0 стадии, а второе инвазивным плоскоклеточным раком.
Классификация ориентируется только на внешние проявления, поэтому выделяют четыре типичных варианта:
- кольцевой или анулярный — опухоль округлая, хорошо отграниченная по краям и чуть западающая в центральной части;
- бородавчатый или веррукозный — узел с шершавой поверхностью, маскируется под вульгарную бородавку;
- пигментный вариант — образование темной окраски, его можно спутать с меланомой или невусом;
- болезнь Боуэна ногтевого ложа — появляется под ногтем, постепенно разрушает его, симулируя грибковое поражение.
Не имея характерных проявлений, клинические разновидности новообразования маскируются под другие кожные заболевания, но никогда рядом с ним не будет увеличенных лимфатических узлов и метастазы исключены.
Причины болезни
Первопричиной всех кожных злокачественных процессов считают избыточную солнечную инсоляцию. Ультрафиолетовое излучение с длиной волн от 290 до 400 нанометров способно проникать через одежду, поэтому опухоли возникают на туловище и в паху. Искусственный ультрафиолет тоже был замечен в инициации злокачественной трансформации, что доказали на примере отдаленных злокачественных последствий PUVA-терапии при псориазе.
Развитие заболевания связывают с иммунным дефицитом, что характерно для некоторых врожденных синдромов, особенно для альбинизма и ксеродермы. Пожилой возраст тоже осложняется иммунодефицитом, поэтому кожный рак считается болезнью старения. Есть связь с возрастным кератозом — предраковым поражением кожи.
Плоскоклеточные карциномы развиваются на фоне хронических ран и грубых рубцов после ожога, как результат длительного использования противоопухолевых таргетных препаратов и десятилетий употребления противогипертонических средств.
Диагностика болезни Боуэна
Визуально сложно поставить точный диагноз — все кожные карциномы похожи, у каждого пятнадцатого пациента одновременно на разных участках развиваются меланома и рак. Уточняющая диагностика невозможна без дерматоскопии — осмотра при большом увеличении, с фотографированием подозрительных участков и компьютерной обработкой изображения. При дерматоскопии болезнь Боуэна от плоскоклеточного рака отличают по строению сосудистой сети и бесструктурных зон.
Окончательную точку в диагностике ставит только биопсия поражённого участка кожи, и лучше — панч-биопсия, когда для микроскопического исследования специальной иглой отрезается «столбик» ткани на всю толщину опухоли.

Только после морфологической верификации процесса проводится дополнительное обследование, цель которого — выявление хронических заболеваний, препятствующих хирургическому лечению.
Лечение болезни Боуэна
Лечебная тактика выбирается по состоянию здоровья пациента и основана на размерах новообразования. Радикальный метод — хирургическая операция, но хорошие результаты также достигаются криодеструкцией, лазерной и фотодинамической терапией.
Выжидательная тактика с отказом от противоопухолевой терапии на несколько месяцев возможна только при необходимости восстановления состояния здоровья пациента, подорванного обострением или декомпенсацией тяжелого хронического недуга. В остальных случаях откладывать лечебные мероприятия нецелесообразно — новообразование хоть и медленно, но растёт, вероятность перехода в инвазивную метастазирующую карциному составляет 10-15%.
Стандартный метод хирургии — полное иссечение пораженной раком кожи с подлежащей клетчаткой, обязательно с учетом косметических последствий вмешательства и с сохранением всех функций, что важно при опухолях в области суставов.
Небольшие поверхностные узлы, не вовлекающие подкожную жировую клетчатку, могут удаляться выскабливанием — кюретажем, но только вне зон роста волос, таких как, голова, подбородок у мужчины, подмышки и пах. Кюретаж не используется при рецидивном или воспалительном процессах. Удалённые ткани обязательно отправляются на плановое гистологическое исследование.
Болезнь Боуэна успешно излечивается лазерным или радиоволновым воздействием, а также одновременным сочетанием этих хирургических методов. Радиохирургия по объему удаления не уступает классической операции, но менее травматична и гарантирует быстрое заживление. При лазерном воздействии нет кровотечения, формируется плотная корочка, рубцы не грубые.
При противопоказаниях к хирургическому иссечению используется криотерапия — выжигание жидким азотом, обычно требуется не более двух циклов замораживания. Максимально хорошего результата добиваются при небольшой зоне поражения. Заживление проходит под струпом, на что потребуется несколько недель, рубцовые изменения после криодеструкции нельзя назвать эстетичными. Криотерапия испаряет опухолевую ткань, исключая плановое гистологическое исследование, поэтому процедура проводится только после панч-биопсии и при 100% уверенности в верификации.
Консервативные методики включают фотодинамическую, лучевую терапию и местное применение лекарственных препаратов. При фотодинамической терапии (ФДТ) предварительно на зону поражения под непроницаемую для света повязку накладывается мазь с фотосенсибилизатором. Через 3-4 часа повязка снимается и проводится облучение специальным лазером. Как правило, достаточно двух сеансов с месячным перерывом. Результаты оценивают через 2 месяца после завершения ФДТ. Методику можно использовать несколько раз, в том числе и с внутривенным введением фотосенсибилизатора.
Лучевая терапия применяется не только при противопоказаниях к операции, но и при прогнозировании неудовлетворительных косметических последствий. При небольшом узелке Боуэна на лице эстетические последствия облучения несравнимы с послеоперационными шрамами. В зависимости от используемого источника лучевой энергии облучение может занять от двух до семи недель.

При плоскоклеточном раке кожи in situ используются два вида противоопухолевых лекарственных препаратов в форме мазей: с цитостатиком фторурацилом и с иммуномодулятором имихимодом.
Фторурациловая мазь наносится на опухоль дважды в неделю на протяжении месяца. Фторурацил нарушает синтез ДНК не только раковых, но и других клеток, из-за чего возможно появление кровоточащих эрозий и распад тканей, причём выраженность осложнений коррелирует с размерами новообразования. Регрессия достигается у каждого второго пациента.
Имихимод используется ежедневно в течение 6 недель непрерывно или 16 недель по 5 раз в неделю с перерывом на выходные, как правило, при небольших узелках. Побочные реакции минимальны, поскольку препарат активирует местный иммунитет и блокирует развитие новых сосудов. Заживление достигается чаще, чем при использовании цитостатической мази. В федеральные клинические рекомендации 2020 года включена только топическая терапия имихимодом.
Осложнения
Осложнения зависят от выбранного метода воздействия, но во всех случаях возможно образование грубых рубцов, нарушающих функционирование суставов, сдавливающих нервные окончания и сосудистые пучки. Размер шрама зависит от размера первичного новообразования, поэтому раннее обращение гарантирует лучший косметический и функциональный результат.
Профилактика и прогноз
Прогноз благоприятный, но не исключается вероятность перехода рака in situ в инвазивную плоскоклеточную карциному с деструкцией окружающих тканей и метастазами в лимфоузлы и другие органы. Ранние работы указывали на частоту трансформации не более 5%, современные исследователи считают, что это возможно в диапазоне от 10% до 80% случаев.
Профилактика заболевания: ограничение пребывания на солнце и отказ от соляриев. Не подлежат коррекции все остальные факторы риска: рубцы после ожогов и хронические язвы, лекарственные препараты и токсичные продукты. Поэтому главный и самый надёжный способ профилактики — это ежегодные осмотры кожи с дерматоскопей.
Цены на лечение
Выбор метода терапии зависит от множества факторов, в первую очередь, от размера и локализации патологического очага. Во вторую очередь - от состояния здоровья пациента и его предпочтений. В большинстве случаев госпитализации не требуется, что существенно удешевляет терапию.
При необходимости инвазивного воздействия — хирургии, криодеструкции, радиохирургии в цену включаются стоимость пребывания в операционной, анестезиологического пособия и работы бригады онкологов-хирургов. Консервативное лечение длительное, поэтому стоимость его высока.
Стоимость терапии — всегда болезненный вопрос, но качественное лечение в онкологической клинике не может быть дешевым по определению. Промедление при обращении за медицинской помощью обойдется дороже своевременного обследования и лечения. Обращайтесь в клинику вовремя и хороший результат не заставит себя ждать.
Актинический кератоз ( Сенильная акантома , Солнечный кератоз )
Актинический кератоз - это широко распространённое (особенно среди пожилых людей) заболевание с медленным, неуклонно прогрессирующим течением, возникновение которого спровоцировано воздействием на кожу прямых солнечных лучей. Первичным элементом является овальное шелушащееся пятно, локализующееся на открытых участках кожи, достаточно быстро трансформирующееся в кератоакантому - доброкачественное новообразование, расположенное в эпидермисе и верхних слоях дермы. Самочувствие пациентов не нарушено. Возможно как саморазрешение процесса, так и перерождение в рак. Диагностика строится на основании данных биопсии. Лечение аппаратно-косметическое или радикально-хирургическое.
МКБ-10

Общие сведения
Заболевание, известное как актинический кератоз, по статистике встречается у каждого четвёртого человека старше 45 лет и составляет примерно 14% всех обращений к дерматологу. В клинической дерматологии оно также носит название «солнечного кератоза» или «сенильной акантомы». Несмотря на явную причину болезни - длительную гиперинсоляцию - недуг внесезонный. Актинический кератоз обладает кумулятивной составляющей: на протяжении десятка лет, подвергаясь постоянному воздействию солнечных лучей, кожа бессимптомно «копит» их негативное влияние. И только с возрастом, на фоне ослабевающего иммунитета, проявляются первые симптомы болезни. При этом человек может не загорать, не иметь никакого контакта с солнцем длительный период времени - первичные элементы всё равно появятся на открытых участках кожного покрова.
Иногда первопричиной высыпаний становится приём антибиотиков, повышающий сенсибилизацию кожи, ношение тесной одежды, вызывающее трение на некоторых участках дермы, гормональная перестройка организма. По своей природе первичные элементы актинического кератоза - не что иное, как уплотнение рогового слоя эпидермиса. Возможность их перерождения в злокачественные формы рака кожи определяет актуальность знакомства с данным заболеванием.
Причины
Причина, вызывающая актинический кератоз, одна - это длительная гиперинсоляция, постоянное ультрафиолетовое облучение с определённой длиной волны солнечного спектра (от 280 до 320 нм). Но факторов, участвующих в возникновении и развитии заболевания, много. Прежде всего, климат. Люди, живущие высоко в горах, в экваториальном, субэкваториальном, тропическом поясе, где солнечных дней в году практически 365, а температура летом достигает >35°С, имеют самый большой индекс заболеваемости актиническим кератозом. Усугубляет риск возникновения патологии работа на открытом воздухе.
Второй важный фактор - возраст. Сам термин «сенильная акантома» указывает на то, что это болезнь пожилых. Все, кому за 50, находятся в группе риска. Третий фактор риска - светлый цвет кожи, волос и глаз. Блондины с минимальным количеством пигментных клеток, выступающих в данном случае своеобразной защитой от гиперинсоляции, болеют в три раза чаще обладателей смуглой кожи, чёрных волос и карих глаз. Своеобразным «предсказателем» появления актинического кератоза в старости являются веснушки у молодых. Не последняя роль в возникновении заболевания принадлежит солнечным ожогам, которые раз за разом «подготавливают» кожу к дебюту заболевания; наследственность, стрессы и тяжёлые соматические недуги, заставляющие пациентов принимать гормоны, иммунодепрессанты, химиотерапию.
Патогенез
Актинический кератоз ничем не проявляет себя на протяжении десятилетий. Кожа всё это время не меняет своей структуры под воздействием ультрафиолета, она накапливает негативное влияние солнца в своих слоях. Это называется латентным, скрытым периодом болезни. С возрастом на фоне ослабевающего иммунитета поверхностный слой кожи начинает постепенно меняться. Часть клеток эпидермиса становятся недифференцированными, из них образуется очаг преинвазивного рака, который не прорастает через основание эпителия, а «ползёт» по базальному слою.
В процессе такого распространения атипичные клетки заменяют собой нормальный эпителий, эпидермис теряет защитную функцию, в нём ускоряются процессы ороговения. Со временем наступает час «икс», когда атипичные клетки нарушают целостность базальной мембраны, проникают в дерму, где создают новый очаг уже злокачественной опухоли. Вплоть до момента нарушения целостности базального слоя эпидермиса заболевание может внезапно саморазрешиться.
Классификация
Классифицируют актинический кератоз исключительно по патоморфологическим изменениям в слоях кожи. По локализации активного процесса в эпидермисе и дерме принято выделять типичные варианты заболевания:
- Гипертрофический актинический кератоз, когда в эпидермисе появляются атипичные крупно ядерные клетки, вырабатывающие светлый и тёмный кератин. Именно чередование слоёв кератина является диагностическим признаком актинического кератоза.
- Пигментным актиническим кератозом называют скопление большого количества клеток меланина, окрашивающего очаг локализации в тёмно-коричневый цвет в базальном слое эпидермиса.
- Лихеноидный актинический кератоз характеризуется активными процессами на границе базального слоя эпидермиса и верхних слоёв дермы, где на «изъеденном» кератозом базальном слое эпидермиса формируются лимфоцитарные инфильтраты из клеток дермы.
- Пролиферативный актинический кератоз возникает на фоне эластоза (коллоидной дистрофии глубоких слоёв дермы), связан с прорастанием в кожу клеток эпидермиса и образованием очагов гиперкератоза.
- Атрофический актинический кератоз локализуется в верхних слоях дермы, истончая и разрушая их локально, путём образования специфических «лакун» и трещин.
- Отличительной особенностью акантолитического актинического кератоза является эластоз с образованием эпителиально-соединительнотканных очагов в глубине дермы над уже существующими «лакунами» и «трещинами». Эти локальные опухолевидные образования растут к поверхности кожи.
- Боуэноидный (бовеноидный) вариант актинического кератоза - начальная стадия рака, характеризуется скоплением дисплазированных атипичных клеток и в эпидермисе, и в верхних слоях дермы. Атипичные клетки находятся в так называемом «динамическом равновесии»: сколько атипичных клеток появляется, столько же их гибнет.
По нестандартным первичным проявлениям различают атипичные формы актинического кератоза:
- Буллёзный актинический кератоз, в основе которого лежит инфильтрация дермы нейтрофилами с образованием мини-абсцессов в сосочковом слое.
- Педжетоидный актинический кератоз, когда в верхнем слое эпидермиса появляются атипичные педжетоидные (предмеланомные) клетки.
Симптомы актинического кератоза
Начинается заболевание неожиданно, с бессимптомного появления на открытых участках кожного покрова шелушащихся, чуть инфильтрированных красноватых пятен небольшой величины, до 1 см в диаметре, с чёткими границами. Чаще других в процесс вовлекается кожа спинки носа, где на фоне пятна можно увидеть телеангиоэктазии. Это - эритематозная форма болезни. Если процесс локализуется на лбу и верхнем веке, первичным элементом является бляшка с толстыми роговыми чешуйками (кожный рог), это - гипертрофический, или роговой вариант недуга. Диаметр таких бляшек до 4 см, при их снятии появляется мини-кровотечение и болезненность, а иногда обнажается эрозивная поверхность или островок атрофии.
Проявления зависят от формы актинического кератоза, связи первичного элемента с эпидермисом, дермой. При педжетоидной форме заболевания высыпания напоминают себорейную бородавку из-за формы и коричневой окраски. Так проявляется пигментная, или папилломатозная форма болезни. Актинический кератоз часто локализуется на нижней губе, где возникают трещины и эрозии - это актинический хейлит. От появления сыпи страдают также шея, плечи, кисти, предплечья, ушные раковины, щёки, волосистая часть кожи головы. Иногда высыпания локализуются на спине и верхней трети живота - в зависимости от открытых частей тела, наиболее часто подвергающихся загару.
Появившаяся сыпь может самопроизвольно исчезнуть в одном месте, но тут же высыпать в другом, а может регрессировать полностью. Это зависит от иммунитета пациента и от количества накопленной в коже «отрицательной» солнечной энергии. Если же болезнь прогрессирует, то очень медленно. Актинический кератоз требует к себе постоянного внимания, поскольку через несколько лет возможно его озлокачествление: вокруг бляшек появляется воспалительный ободок, болезненность и зуд.
Диагностика
Диагностируется актинический кератоз на основании клинических признаков и гистологического исследования. Дифференциальный диагноз подтверждается только с помощью биопсии. Необходимо отличать актинический кератоз от проявлений:
- себореи;
- доброкачественного лихена;
- сенильного лентиго;
- красной волчанки;
- веррукозного невуса;
- псориаза;
- красного плоского лишая;
- дерматофитии туловища;
- болезни Боуэна;
- хондродерматита;
- прокератоза;
- кератоакантомы;
- плоскоклеточного и базальноклеточного рака кожи;
- злокачественной меланомы;
- радиационного дерматита.
Лечение актинического кератоза
Способ лечения для каждого пациента с актиническим кератозом врач-дерматолог подбирает индивидуально на основании полного клинико-лабораторного обследования. При доброкачественном сенильном кератозе используют аппаратные методы удаления образований. Наиболее атравматична, безболезненна и результативна лазерная коагуляция, наиболее популярный и доступный по цене - метод криодеструкции. При намёке на перерождение показана консультация дерматоонколога и хирургическое вмешательство.
Профилактика
Предотвратить появление актинического кератоза сложно. Мы все - дети солнца. Биологически зависим от него, любим загорать, гулять, путешествовать, заниматься спортом на открытом воздухе. Однако, чтобы к 40 годам не получить проблемную кожу с тенденцией к локальному раковому перерождению, необходимо знать меру в общении со Светилом: загорать в положенные для этого часы (с 10 утра до 14 дня); использовать кремы для защиты кожи от ультрафиолета, в том числе, при необходимости и зимой; носить удобную солнцезащитную одежду и очень критично относиться к искусственному загару круглый год. При первых признаках роста родинки или любой другой «бляшки» нужна срочная консультация дерматолога, поскольку спрогнозировать дальнейшее развитие заболевания практически невозможно.
1. Особенности патогенеза, клинической картины и лечения актинического кератоза/ Васенова В.Ю., Бутов Ю.С., Иванова М.С.// Российский журнал кожных и венерических болезней. - 2017.
2. Распространенность различных форм актинического кератоза/ Курбанова Б.Ч.// Бюллетень науки и практики. - 2019.
3. Морфологические особенности актинического кератоза/ Хлебникова А.Н., Бобров М.А., Селезнева Е.В., Чанглян К.А.// Российский журнал кожных и венерических болезней. - 2012.
Предраковые заболевания кожи
Предраковые заболевания кожи - группа дерматологических заболеваний, на фоне которых могут развиваться злокачественные опухоли. Условно подразделяется на две подгруппы: факультативные (с необязательной малигнизацией) и облигатные (с высокой вероятностью озлокачествления). Представляют собой единичные или множественные узелки, разрастания, очаги гиперкератоза, папулы, пигментные пятна или очаги раздражения различной окраски, размера и формы. Диагноз выставляется на основании данных осмотра и результатов гистологического исследования. Лечение - хирургическое удаление, криотерапия, химиотерапия, интерферонотерапия.

Предраковые заболевания кожи - доброкачественные новообразования эпителиального происхождения и патологические состояния кожи неопухолевой природы, способные к трансформации в злокачественную опухоль. Вероятность злокачественного перерождения различных предраковых заболеваний кожи может сильно различаться. Причиной малигнизации становятся неспецифические внешние раздражения (механическое трение, инсоляция, температурные воздействия), различные эндогенные факторы и отсутствие своевременного лечения. Страдают преимущественно люди среднего и пожилого возраста. Существуют также врожденные предраки, поражающие детей и подростков. Диагностику и лечение осуществляют специалисты в области онкологии и дерматологии.
Различают две группы предраковых поражений кожи: облигатные (с высокой вероятностью злокачественной трансформации) и факультативные (с относительно невысокой вероятностью малигнизации). Стоит отметить, что это деление является достаточно условным. Существуют заболевания, которые одни специалисты относят к облигатным предракам, а другие - к факультативным. В группу облигатных предраковых заболеваний кожи включают болезнь Боуэна, болезнь Педжета и эритроплазию Кейра, которые, по сути, являются особыми формами рака кожи - так называемыми раками in situ, локальными злокачественными процессами, не выходящими за пределы кожных покровов. Кроме того, облигатным предраком является пигментная ксеродерма.
В группу факультативных предраковых заболеваний кожи относят кожный рог, старческий кератоз, другие специфичные и неспецифичные поражения кожи. Риск злокачественного перерождения кожного рога и старческого кератоза составляет около 10%. Мышьяковистый гиперкератоз, хронические лучевые дерматиты, сифилитические и туберкулезные поражения кожи подвергаются малигнизации в 6% случаев. Свищи при остеомиелите, длительно существующие трофические язвы и обширные послеожоговые рубцы озлокачествляются у 5-6% больных. Поражения кожи при системной красной волчанке малигнизируются в 2-4% случаев.
Облигатные предраковые заболевания кожи
Болезнь Боуэна - редкая патология, впервые описанная в 1912 году. Возникает в возрасте 20-80 лет, одинаково часто диагностируется у мужчин и женщин. Предрасполагающими факторами являются инфицирование вирусом папилломы человека, контакт с некоторыми токсическими веществами (дегтем, смолой, мышьяком) и ультрафиолетовое излучение. Предраковое заболевание кожи может развиваться на любом участке тела, чаще страдает кожа туловища и половых органов. На начальном этапе представляет собой пятно с неровными контурами. В последующем пятно трансформируется в медно-красную бляшку с влажной бархатистой поверхностью.
На поверхности бляшки выявляются участки гипер- и гипопигментации. Иногда поверхность покрыта сухими неровными чешуйками, из-за чего образование может напоминать псориатическую бляшку. Контуры размытые, отмечается склонность к периферическому росту. Бляшки могут быть как единичными, так и множественными, сливающимися между собой. Обычно наблюдается длительное течение, бляшка может сохраняться в течение нескольких лет. При отсутствии лечения предраковое заболевание кожи трансформируется в плоскоклеточный рак. Диагноз устанавливается на основании гистологического исследования. Лечение - оперативное удаление с окружающими здоровыми тканями. В ряде случаев применяется электрокоагуляция, криодеструкция или лазерная коагуляция.
Эритроплазия Кейра - разновидность болезни Боуэна, поражающая кожу полового члена. Страдают мужчины в возрасте 40-70 лет. Предраковое заболевание кожи представляет собой гладкую красноватую бляшку с влажной бархатистой поверхностью. Медленно растет по периферии в течение нескольких лет или даже десятилетий, в исходе наблюдается злокачественное перерождение. Лечение - как при болезни Боуэна других локализаций.
Болезнь Педжета - предраковое заболевание кожи, обычно располагающееся в околососковой зоне. В 20% случаев опухоль локализуется в других областях: на лице, спине, бедрах, ягодицах, в области промежности или наружных половых органов. В некоторых классификациях рассматривается, как форма рака молочной железы (рак Педжета). Диагностируется у представителей обоих полов в возрасте 50-60 лет. У мужчин встречается реже, но протекает более злокачественно. На начальной стадии предраковое заболевание кожи представляет собой экземоподобное поражение, сопровождающееся зудом, покалыванием, жжением и болью.
В последующем область поражения постепенно увеличивается, на поверхности опухоли образуются чешуйки, эрозии и изъязвления. Выявляется втянутость соска, возможны выделения. Предраковое заболевание кожи прогрессирует в течение нескольких лет и постепенно распространяется на окружающие ткани. Наблюдаются местный инфильтративный рост и метастазирование. Лечение - радикальная резекция молочной железы или мастэктомия в сочетании с химиотерапией, радиотерапией и гормонотерапией.
Пигментная ксеродерма - редкое наследственно обусловленное предраковое заболевание кожи. Проявляется повышенной чувствительностью к ультрафиолетовому излучению. Болезнь протекает в три стадии. Первая стадия наступает в возрасте 2-3 лет, обычно в летний период, на фоне инсоляции (даже незначительной). На открытых участках тела ребенка с предраковым заболеванием кожи появляются красные пятна с признаками воспаления. В последующем на месте этих пятен возникают участки неравномерной гиперпигментации. Каждый эпизод пребывания на солнце сопровождается появлением новых участков воспаления и усилением гиперпигментации.
Признаки второй стадии выявляются спустя несколько лет после появления первых симптомов предракового заболевания кожи. На пораженных участках образуются телеангиэктазии и зоны атрофии. Из-за неровных участков пигментации, сосудистых звездочек и очагов атрофии кожа становится пестрой, на ней появляются трещины, язвочки, корки и бородавчатые разрастания. Выявляются патологические изменения хрящевой ткани, выражающиеся в деформации носа. Отмечаются поражения глаз: кератоконъюнктивиты, помутнение роговицы, выворот и воспаление век, светобоязнь и слезотечение.
Третья стадия предракового заболевания кожи возникает в пубертатном или постпубертатном возрасте. На пораженных участках кожи возникают доброкачественные и злокачественные новообразования: ангиомы, кератомы, фибромы, базалиомы, плоскоклеточный рак, меланомы. Особенно злокачественно протекают опухоли, образующиеся в области бородавчатых разрастаний. Более 60% пациентов не доживают до 15 лет. Причиной гибели становится местный инфильтративный рост опухолей и отдаленное метастазирование.
На 1-2 стадии больные с этим предраковым заболеванием кожи подлежат диспансерному наблюдению у дерматолога. В процессе лечения используют пероральные средства, снижающие чувствительность кожи к ультрафиолетовому излучению, витамины, мази с кортикостероидами и фотозащитные средства. При патологии глаз пациентов направляют к офтальмологу, при возникновении новообразований - к онкологу. Тактика лечения опухолей зависит от вида и распространенности онкологического процесса.
Факультативные предраковые заболевания кожи
Кожный рог - предрак, происходящий из клеток шиповатого слоя эпидермиса. Предрасполагающими факторами являются травмы и продолжительное воздействие солнечных лучей. Это предраковое заболевание кожи может диагностироваться в любом возрасте. Развивается на неизмененных кожных покровах либо на фоне бородавок, солнечного кератоза, эпидермального невуса, кератоакантомы, СКВ и кожного туберкулеза. Иногда возникает на фоне злокачественных опухолей: саркомы Капоши, базалиомы, реже - зернистоклеточных новообразований и метастазов рака почки.
Предраковое заболевание кожи представляет собой образование, напоминающее рог животного. Длина рога может достигать нескольких сантиметров. Течение длительное. Со временем рог увеличивается в длину, почти не меняясь в диаметре. Малигнизация предракового заболевания кожи наблюдается редко. Дифференциальную диагностику осуществляют с плоскоклеточным раком, кератоакантомой и старческой кератомой. Окончательный диагноз выставляют на основании гистологического исследования. Лечение - хирургическое иссечение, криодеструкция или лазерная деструкция.
Старческий кератоз (старческая кератома) - предраковое заболевание кожи, возникающее преимущественно у пациентов в возрасте старше 50 лет. Причины развития неизвестны. Предрасполагающими факторами являются избыточная инсоляция, атмосферные воздействия и тонкая сухая кожа. Представляет собой желтовато-коричневые плоские бляшки размером до 1-2 см, располагающиеся в области лица, рук, шеи и зоне декольте. По своему внешнему виду бляшки могут напоминать бородавки. Течение этого предракового заболевания кожи длительное, обычно бессимптомное, реже больные жалуются на незначительный зуд. Злокачественное перерождение наблюдается редко. О начале малигнизации могут свидетельствовать воспаление, кровоточивость, образование эрозий и язвочек. На начальных стадиях применяют кератолитические и фотозащитные средства. Лечение - хирургическое удаление, лазерная деструкция или криодеструкция.
Солнечный кератоз (актинический кератоз) - предраковое заболевание кожи с низкой вероятностью злокачественного перерождения. Обусловлено избыточной инсоляцией. Чаще страдают светлокожие голубоглазые блондины среднего и пожилого возраста. У женщин болезнь диагностируется реже, чем у мужчин. Поражаются открытые участки кожи. Вначале на коже образуется желтовато-красное пятно. Через некоторое время пятно покрывается плотно прилегающими чешуйками. Лечение - удаление лазером, криодеструкция, цитостатические мази.
Профессиональные дерматозы - группа факультативных предраковых заболеваний кожи, возникающих в результате длительного контакта с ионизирующим излучением и некоторыми химическими веществами. Радиационные дерматиты могут развиваться при пребывании в зоне ядерных взрывов и аварий на атомных электростанциях. Благодаря усовершенствованию защитных средств рентгеновский дерматит в наши дни выявляется редко. Хронические химические поражения кожи могут возникать при контакте с сажей, керосином, аналином, креозотом и другими веществами, образующимися в результате перегонки буроугольного и каменноугольного дегтя.
Лечение профессиональных предраковых заболеваний кожи - общеукрепляющие препараты, витамины, средства для улучшения микроциркуляции, гели и мази. После прекращения контакта с агрессивным агентом все проявления химических дерматитов, как правило, быстро исчезают. При поздних радиационных дерматитах с явлениями гиперкератоза может быть показана криодеструкция или хирургическое удаление пораженных участков с последующей кожной пластикой. Пациентам с химическими и радиационными предраковыми заболеваниями кожи рекомендуют избегать травм и ограничить время пребывания на солнце. При тяжелых радиационных дерматитах показано длительное наблюдение у дерматолога.
Плоскоклеточный рак кожи: диагностика, лечение, профилактика
В России среди всех злокачественных опухолей рак кожи по частоте встречаемости занимает третье место (после рака желудка и легких) и составляет около 11-28 %.
Плоскоклеточный рак кожи (далее ПКРК) - злокачественная опухоль, развивающаяся из кератиноцитов и способная вырабатывать кератин, часто возникает на фоне предраковых заболеваний кожи. ПКРК - второй в структуре заболеваемости рак кожи (рисунок 1) после базальноклеткочного рака (базалиомы).
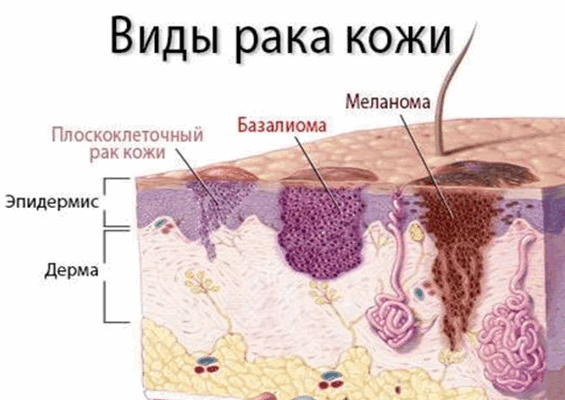
Невозможно установить единственную причину возникновения опухолей кожи, однако наиболее важным фактором является длительное облучение солнечными лучами ультрафиолетового спектра. Кожный покров двух разных людей не одинаково восприимчив к воздействию ультрафиолетового излучения типа В (длина волны 290-320 нм) и типа А (320-400 нм), что определяется шестью фототипами кожи (рисунок 2). Первый и второй фототипы отличаются наибольшей вероятностью возникновения солнечного ожога, а пятый и шестой - наименьшей.

Следует отметить такие факторы риска, как врожденный или приобретенный иммунодефицит (что связано не только с таким заболеванием, как ВИЧ, но и с необходимостью принимать препараты, снижающие иммунитет, например, после трансплантации органов), контакт с мышьяком и ионизирующей радиацией. ПКРК является наиболее частой опухолью, которая развивается на фоне предсуществующего рубца или длительно незаживающей раны, язвы. Описан ряд наследственных синдромов, в рамках которых возможно возникновение плоскоклеточного рака кожи: альбинизм, пигментная ксеродерма.
Предраковые состояния и условия
У человека могут быть предшественники рака (предраковые состояния), которые при стечении определенных неблагоприятных факторов иногда могут озлокачествляться: актинический кератоз, кожный рог, трофические язвы, кератоакантома. Редко рак кожи развивается de novo (на «пустом месте»).
Так, к примеру, актинический (старческий) кератоз возникает чаще у мужчин старше 50 лет, на открытых участках тела. В своем развитии происходят изменения от розового пятна неправильной формы с гладкой поверхностью до очерченного скопления ороговевших чешуек желто-коричневого цвета. Отличить актинический кератоз от инвазивной формы плоскоклеточного рака кожи невозможно без данных патоморфологического или цитологического исследования, т.е. исследования кусочка ткани под микроскопом.
В отличие от предраковых состояний имеются предраковые условия («облигатный предрак»), который практически всегда подвергается злокачественной трансформации. К нему относятся следующие заболевания: пигментная ксеродерма, болезнь Боуэна, болезнь Педжета, эритроплазия Кейра.
Например, в основе пигментной ксеродермы - повышенная чувствительность кожи к ультрафиолетовому излучению, связанная с аутосомно-рециссивным типом наследования. Первые симптомы появляются в еще детском возрасте: красные, слегка воспалительные пятна, на месте которых впоследствии образуются очаги пигментации. Превращение в рак происходит в 100 % случаев.
Клиническая картина заболевания
Плоскоклеточный рак кожи чаще всего формируется на участках кожи, подверженной постоянному УФ-излучению: в 70-80 % случаев поражается поверхность головы и шеи, в 8 % случаев тыльная поверхность кистей и предплечий. ПКРК у мужчин развивается чаще, чем у женщин.
Заподозрить плоскоклеточный рак можно, обнаружив опухоль или язву кожных покровов, которые быстро увеличиваются в размерах. При присоединении воспалительного компонента вследствие инфицирования возникают боли. Выделяют 3 формы ПКРК: язва, узел, бляшка.
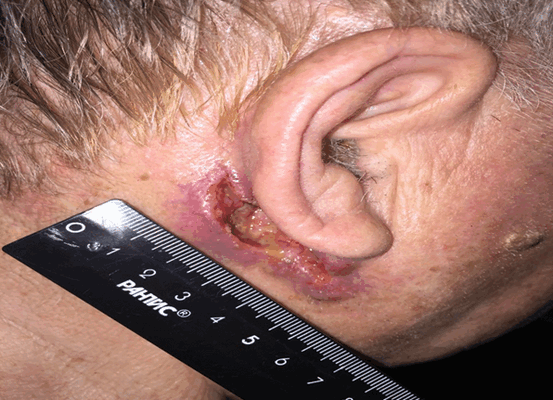
Язвенная форма (рисунок 3) характеризуется резко приподнятыми краями, окружающими язву в виде валика. Края язвы придают ей вид кратера, серозно-кровянистый экссудат засыхает в виде корочек. От новообразования исходит неприятный запах.
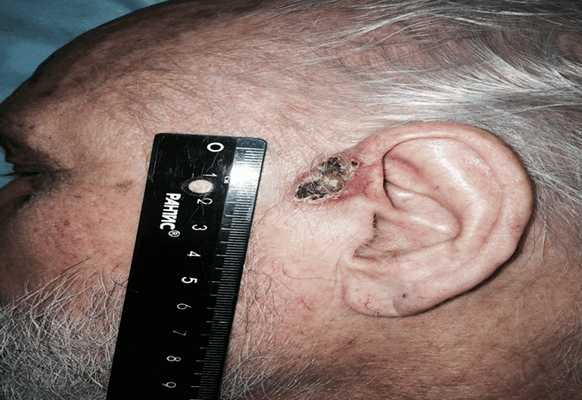
Раковый узел (рисунок 4) по внешнему виду напоминает цветную капусту или гриб на широком основании, коричневого или ярко-красного цвета, поверхность которых может быть покрыта трещинами или язвами.
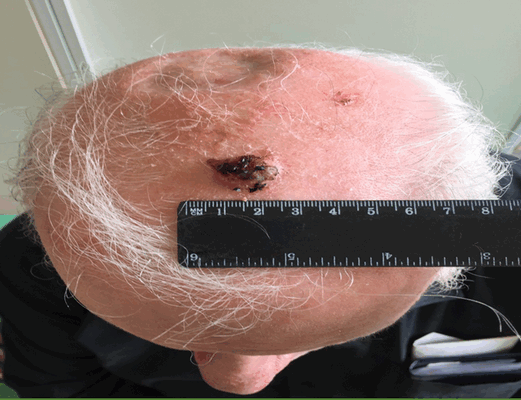
Раковая опухоль в виде бляшки (рисунок 5) плотной консистенции с мелкобугристой поверхностью, красного цвета, кровоточит, быстро распространяется в подлежащие поверхности.
Поскольку диагноз ПКРК должен подтверждаться исследованием кусочка пораженной ткани под микроскопом, то крайне важно заключение врача-патологоанатома.
План обследования в зависимости от стадии заболевания:
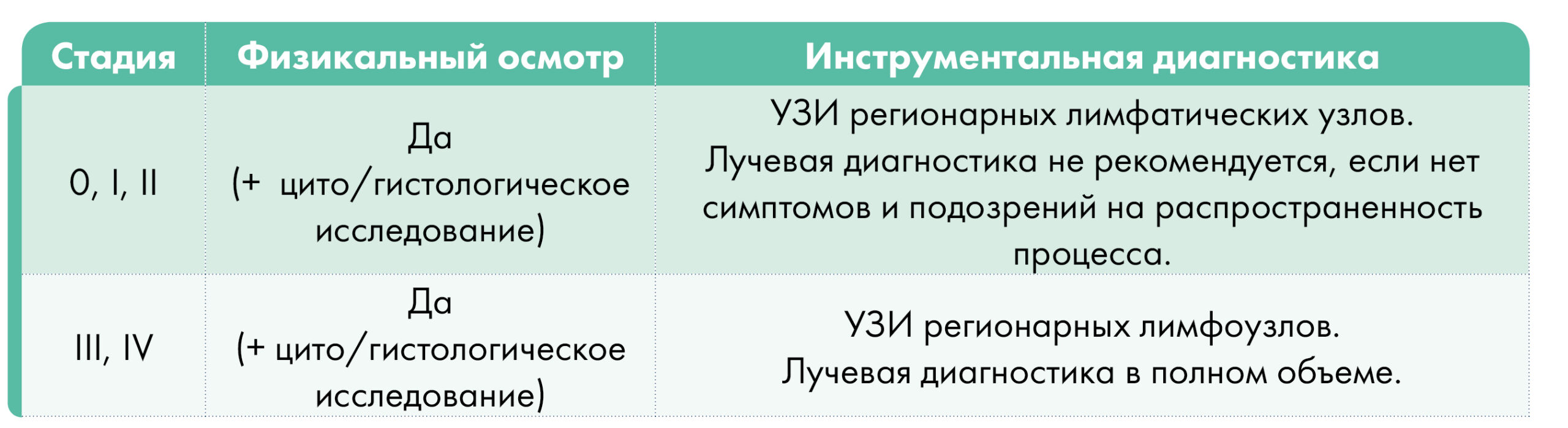
Лечение
При локальных стадиях заболевания (I-II стадия) предпочтение отдается хирургическим методам лечения. В случае противопоказаний к хирургическому лечению рекомендованы:
— фотодинамическая терапия (ФДТ);
Лечение плоскоклеточного рака кожи с метастазами в регионарные лимфоузлы (III стадия) заключается в удалении регионарных (близкорасположенных) лимфоузлов с последующей лучевой терапии.
Решение о проведении лечения больных метастатическим и нерезектабельным раком кожи (III нерезектабельная и IV стадия) принимается совместно хирургом, химиотерапевтом и радиотерапевтом.
Рекомендации по первичной профилактике опухолей кожи:
Главной целью первичной профилактики является предотвращение солнечного ожога кожи. Для этого следуйте приведенным ниже рекомендациям:
- Необходимость защиты от ультрафиолетового излучения определяется уровнем УФ-индекса в этот день. Для его ежедневного мониторирования можно воспользоваться данными мобильного приложения, а также сайтами о прогнозе погоды. При УФ-индексе более 2 необходима защита от солнца (см.Таблицу ниже).

- На современном рынке представлены средства, защищающие как от УФ-лучей типа А, так и типа В. Для описания степени защиты используются индексы. Для ультрафиолетовых лучей типа A - PPD (Persistent Pigment Darkening), для лучей типа В - SPF (Sun Protecting Factor). Лицам с I или II фототипом можно дать универсальный совет использовать кремы с SPF 30-50+ и максимальным PPD 42.
- Загорать рекомендуется в утреннее время (до 11-12 часов) и вечернее время (после 15-16 часов).
- Не пользоваться лампами для искусственного загара.
Мерами профилактики рака кожи также являются: защита рубцов от механических травм; строгое соблюдение мер личной гигиены при работе со смазочными материалами и веществами, содержащими канцерогены; лечение язв.
Осмотр кожи
Осмотр кожи рекомендуется не реже 1 раза в 3-6 месяцев с использованием зеркал: панорамного и ручного.
Особое внимание следует уделять пятнам размером более 4 мм, имеющим асимметрию формы, неровные края, двухцветную окраску (часто наблюдаются различные оттенки коричневого). Стоит обращать внимание и на их изменения с течением времени: родинка может стать толще, увеличиться в размерах, изменить рельеф. Иногда часть пятна начинает бледнеть и исчезать.
Если вы заметили пигментные пятна, подходящие под данное описание, то обратитесь к дерматологу или онкологу. Не всегда данные признаки говорят об озлокачествлении, однако точный ответ на этот вопрос может дать лишь врач, выполнив осмотр и необходимые исследования.
- Министерство здравоохранения Российской Федерации. Клинические рекомендации: «Плоскоклеточный рак кожи» (протокол от 20.12.2019г. №10/2-3-4). М.: 2020. — 89с.
- Давыдов, М. И. Онкология : учебник / М. И. Давыдов, Ш. Х. Ганцев [и др. ]. — Москва : ГЭОТАР Медиа, 2020. — 920 с. : ил. — 920 с.
- Пустынский И.Н., Кропотов М.А., Ткачев С.И., Пачес А.И., Алиева С.Б., Ягубов А.С., Бажутова Г.А., Сланина С.В. и др. Лечение больных плоскоклеточным раком кожи головы и шеи. Российский онкологический журнал. 2013г.
- Ганцев, Ш. Х. Рак кожи. Меланома / Ганцев Ш. Х. , Кзыргалин Ш. Р. , Тимин К. Е. — Москва : ГЭОТАР-Медиа, 2020. — 160 с. (Серия «Онкология»).
- Снарская Е.С. Фотоканцерогенез и профилактика рака кожи. Российский журнал кожных и венерических болезней.2012г. — 10-13 с.
- Министерство здравоохранения Российской Федерации. Клинические рекомендации: «Рак кожи базальноклеточный и плоскоклеточный». М.: 2018. — 35с.
- Рак кожи. Меланома. Клиника, диагностика, Лечение. Методическое пособие для врачей/сост.: организационно-методический отдел ГУЗ ОКОД. — Ульяновск: 2020г. -27с.

Авторская публикация:
Червяк Мария Викторовна,
ординатор НМИЦ онкологии им. Н.Н. Петрова

Под научной редакцией:
Нажмудинов Рустам Асульдинович,
к.м.н., врач-онколог отделения опухолей головы и шеи НМИЦ онкологии им. Н.Н. Петрова
Что вам необходимо сделать
Если вы хотите узнать побольше о бесплатных возможностях ФБГУ НМИЦ онкологии им. Н.Н. Петрова Минздрава России, получить очную или заочную консультацию по диагностике и лечению, записаться на приём, ознакомьтесь с информацией на официальном сайте.
Если вы хотите общаться с нами через социальные сети, обратите внимание на аккаунты в ВКонтакте и Одноклассники.
Кератоз актинический
Актинический кератоз — (также известный как «солнечный кератоз») является наиболее распространенным патологическим изменением кожи, вызванным солнечным светом. Это заболевание с медленным прогрессирующим течением, возникновение которого спровоцировано воздействием на кожу прямых солнечных лучей в течение многих лет.
Клинические проявления
Размер отдельных очагов может варьировать от размера булавочной головки до 1-3 см в диаметре. Цвет высыпаний может быть телесным, темно-коричневым, розовым, красным или может быть окрашен в разные цвета. На поверхности очагов могут образовываться желто-белые чешуйки или корки. Вокруг высыпаний иногда может появляться покраснение. Поверхность очагов актинического кератоза наощупь сухая и шероховатая, они слегка возвышаются над поверхностью кожи. Очаги актинического кератоза также могут быть довольно плотными и иметь бородавчатую поверхность. Иногда кожа уплотняется и вырастает из очага актинического кератоза в форме рога (такая форма получила название «кожного рога»). Несколько элементов актинического кератоза могут развиваться примерно в одно и то же время, часто в одной и той же области кожи. Иногда они могут сливаться и образовывать крупную плоскую шероховатую зону на коже.
Высыпания актинического кератоза обычно развиваются на участках кожи, подверженных частому воздействию солнечного света. Обычно поражается кожа следующих участков: лицо, шея, уши, области залысин на коже головы, наружные поверхности рук и тыльные поверхности кистей. Очаги также могут появляться на других участках кожи (таких как спина, грудь и ноги) у людей, которые часто принимают солнечные ванны. Редко присоединяется зуд или ощущения покалывания в области пораженных участков кожи.
Факторы риска
Чаще всего поражаются люди со светлой кожей, которые с трудом загорают, в особенности с голубыми/зелеными глазами и блондины/ рыжеволосые. Поскольку кожа этих людей содержит меньше защитного пигмента, они наиболее восприимчивы к солнечным ожогам и другим формам фотоповреждения кожи.
Поскольку для развития актиничного кератоза обычно требуются годы воздействия солнца, как правило, чаще всего страдают пожилые люди. В то же время, высыпания могут появляться и в гораздо более раннем возрасте, например, у людей, работающих на открытом воздухе (строители, фермеры и т. д.), или часто загорающих людей.
Актинический кератоз чаще встречаются у людей с иммуносупрессией, в том числе:
у которых была сделана пересадка органов (потому что они длительно принимают препараты, подавляющие отторжение трансплантата);
у получающих химиотерапию по поводу онкологии;
у принимающих подавляющие иммунную систему препараты по поводу других заболеваний, таких как ревматоидный артрит;
Однако даже у перечисленных групп людей актинический кератоз не возникает без воздействия на кожу солнца.
Как протекает актинический кератоз
Каждый актинический кератоз может развиваться по трем сценариям. Это важно при планировании лечения:
Актинический кератоз может регрессировать. Это означает, что он исчезает самостоятельно, без лечения.
Актинический кератоз может сохраняться. То есть, он остается, не меняется, но и не исчезает.
Актинический кератоз иногда может трансформироваться в рак кожи.
Опасен ли актинический кератоз
Сами по себе очаги актинического кератоза не являются злокачественными. Иногда они могут составлять косметический дефект. Но, с другой стороны, у имеющих несколько очагов актинического кератоза на коже есть шанс, что через какое-то время он может трансформироваться в плоскоклеточный рак кожи. Поэтому актинический кератоз относится к предраковым заболеваниям кожи.
Диагностировать актинический кератоз можно по его типичному виду. В неясных случаях врач дерматовенеролог может исследовать очаг поражения с помощью дерматоскопа. Это лупа со светом, которая помогает различать безвредные (доброкачественные) новообразования кожи и злокачественные. Иногда требуется проводить биопсию очага поражения кожи: небольшой участок кожи забирается под местным обезболиванием и исследуется в лаборатории под микроскопом, после чего может быть поставлен точный диагноз.
Профилактика фотоповреждения кожи
Существуют три основных способа защиты кожи от солнечных лучей:
сведение до минимума пребывания под солнечными лучами, вплоть до инверсии суточного ритма;
ношение одежды, максимально закрывающей кожу;
использование фотозащитных наружных средств.
Время относительно безопасной инсоляции зависит от многих причин. Светлые поверхности (снег, лед, песок, вода) отражают солнечные лучи и усиливают их действие. Пловцам следует помнить, что в воду на глубину 50 см. проникает от 60% до 85% лучей. С 11 до 15 ч. инсоляция наиболее активна, поэтому время пребывания на открытом воздухе в эти часы должно быть сокращено. В горах доля ультрафиолета по отношению к видимому свету возрастает на 3-5% каждые 300 м.
Защитой от солнечных лучей служит рациональная одежда и химические средства, наносимые на открытые участки кожи. Одежда должна максимально прикрывать кожу (длинные рукава, длинные брюки или длинная юбка), а головной убор закрывать не только голову, но и затылок.
Средства, обладающие фотозащитными свойствами, выпускаются в виде лосьонов, кремов, молочка, геля и спрея. Они должны отвечать следующим требованиям:
обладать высокой степенью фотозащиты (Sun Protection Factor, SPF);
поглощать лучи в широком диапазоне УФ;
не вызывать аллергической или токсической реакции;
обладать хорошими косметическими свойствами: легко наноситься на кожу, не оставлять жирных пятен на коже и одежде, быть невидимыми, не иметь запаха и пр.;
иметь низкую способность проникновения через роговой слой;
быть фотостабильными соединениями;
не смываться во время купания.
На сегодняшний день для лечения фотоповреждения кожи существует большой арсенал методик, каждая из которых характеризуется своими преимуществами и недостатками. К ним относятся различные химические пилинги, лазерные шлифовки, инъекционные методики.
Куда обращаться
Записаться на прием к врачу дерматовенерологу в филиалы Московского научно-практического Центра дерматовенерологии и косметологии Департамента Здравоохранения Москвы (КБУЗ «МНПЦДК ДЗМ») можно:
при непосредственном обращении гражданина (законного представителя) в регистратуру филиала ГБУЗ «МНПЦДК ДЗМ».
Для приема необходимы документы:
паспорт или иной документ, удостоверяющий личность согласно Федеральному законодательству;
полис обязательного медицинского страхования;
при наличии льгот — документы их удостоверяющие;
для ребенка до 14 лет — свидетельство о рождении ребенка, паспорт родителя (или иного законного представителя). В случае явки на прием с ребенком иного законного представителя, кроме родителей, представляют документ, подтверждающий законность полномочий.
Список литературы:
1. Дерматология Фицпатрика в клинической практике в 3 т., Клаус Вольф, Лоуэлл А. Голдсмит, Стивен И.Кац и др.; пер. с англ.; общ.ред. акад. А.А.Кубановой, -М.: Издательство Панфилова; БИНОМ. Лаборатория знаний. 2012.
2. Глушок В.С. "Патоморфологическое обоснование комплексной терапии больных актиническим кератозом" Дерматовенерология. Косметология. Сексопатология, №. 1-4, 2018, Стр. 54-62.
Читайте также:
