Фибромы во время беременности
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
Фиброма матки - это доброкачественная зрелая опухоль, имеющая соединительнотканную структуру и исходящая из стенок матки. Клинические проявления фибромы матки напрямую связаны с ее ростом и могут включать нарушения менструации, боли и давление внизу живота, дизурические расстройства, запоры, боли в пояснице. Фиброма матки диагностируется по результатам гинекологического осмотра, УЗИ, УЗ -гистеросальпингоскопии, КТ и МРТ. Лечение фибромы матки может быть консервативным (медикаментозным), хирургическим (органосохраняющим или радикальным), малоинвазивным (эндоваскулярным).
МКБ-10
Общие сведения
Опухоли фиброидного типа могут возникать в различных органах: чаще всего встречаются фибромы яичников, матки, молочной железы, кожи. Фиброма матки может быть представлена единичным уплотнением либо узловыми скоплениями; она растет бессимптомно и постепенно. Величина фибромы матки варьирует от нескольких миллиметров до 20-30 и более см в диаметре. Фибромы матки практически не склонны к озлокачествлению.
Представительницы негроидной расы более подвержены возникновению фибром, чем женщины европейской расы. Частота встречаемости фибромы матки коррелирует с возрастом: у женщин до 20 лет фиброидная опухоль диагностируется в 20%, до 30 лет - в 30%, до 40 лет - в 40% случаев.
Причины
Этиологические моменты в развитии фибромы матки точно не определены. Большинство исследователей указывает на связь фибромы матки с повышенной гормональной чувствительностью к эстрогенам и наследственной предрасположенностью. Однако даже при наличии данных факторов фиброма матки может развиться не всегда. Возникновению фиброидных опухолей матки способствуют дополнительные условия:
- позднее наступление менархе;
- искусственное прерывание беременности в анамнезе женщины;
- отсутствие родов к 30 годам;
- осложненные роды;
- частые диагностические выскабливания;
- прием эстрогенсодержащих гормональных средств в целях контрацепции или лечения климакса;
- сопутствующие хронические женские заболевания;
- отсутствие регулярной половой жизни и др.
Часто экстрагенитальным фоном для развития фибромы матки служит избыточная масса тела, артериальная гипертензия, ожирение, заболевания щитовидной железы, сахарный диабет, гиподинамия, стрессы и т. д.
Патогенез
Фибромы матки имеют гормональнозависимый характер, поэтому не развиваются у девочек в предменархе и у женщин в постклимактерическом периоде. Рост имеющейся фибромы матки может усиливаться с развитием беременности, когда повышается синтез эстрогенов. После родов, как правило, происходит уменьшение фиброидных узлов до их исходного состояния. В постклимактерии со снижением уровня эстрогенов рост фибромы матки прекращается, и она значительно уменьшается или исчезает совсем.
Классификация
Классификация фибром основывается на местоположении опухоли в пределах матки.
- Подслизистые фибромы растут внутри полости матки, под ее оболочкой. При росте подслизистой фибромы матки возникают спазмы и боли, нередко случаются сильные кровотечения.
- Подсерозные фибромы образуются снаружи матки, на ее внешней оболочке. Фиброидные опухоли такого типа бессимптомны до тех пор, пока не вырастают до размеров, препятствующих функционированию соседних органов.
- Интерстициальные фибромы матки - тип фиброидных опухолей, образующихся в стенках органа. С ними гинекология сталкивается наиболее часто. Рост интерстициальных фибром приводит к увеличению размеров матки.
- Межсвязочные фибромы локализуются между поддерживающими связками матки. Удаление таких фиброидных опухолей сопряжено с высоким риском повреждения других органов или кровеносных сосудов.
- Стебельчатые фибромы матки образуются в результате появления ножки у подсерозных опухолей. Рост стебельчатой фибромы матки сопровождается перегибом ножки и сильнейшими болями.
- Редко встречающиеся паразитные фибромы матки характеризуются присоединением фиброидной опухоли к другим органам. В некоторых случаях развивается шеечная фиброма матки.
Симптомы фибромы матки
У большинства женщин, имеющих фиброму матки, заболевание протекает без каких-либо проявлений и лишь у 15-25% развивается клиническая симптоматика, зависящая от местоположения опухоли по отношению к тазовым органам, количества, размера и направления роста фиброидных узлов. Наличие фибромы матки может характеризоваться обильными длительными менструациями (меноррагией) вплоть до кровотечений, которые приводят к анемии. В некоторых случаях кровотечения из матки носят ациклический характер (метроррагии).
Меноррагии сопровождаются сильнейшими болями и брюшными спазмами, выделением кровяных сгустков. При стебельчатой фиброме матки боль нередко возникает и в межменструальный период. При фиброме матки женщина может ощущать дискомфорт или тяжесть в области таза, вызванные давлением фиброматозных узлов на прилегающие органы. Нередко отмечаются боли в пояснице и промежности, обусловленные сдавливанием нервов, идущих к нижним конечностям.
При фиброме матки в результате давления на мочевой пузырь учащаются позывы к мочеиспусканию; при сдавливании мочеточника может развиваться гидронефроз; давление на стенку прямой кишки проявляется запорами, болью при дефекации. Женщина с фибромой матки может испытывать болезненные ощущения при интимной близости.
Фиброма матки и беременность
Небольшие бессимптомные фибромы матки, как правило, не препятствуют возникновению беременности. Исключением служат фиброидные опухоли, блокирующие фаллопиевы трубы и преграждающие путь сперматозоидам, что делает невозможным оплодотворение яйцеклетки. Наличие фибромы матки может неблагоприятно отражаться на течении беременности. Большие по размерам узлы, уменьшающие свободное пространство полости матки, не позволяют эмбриону полноценно развиваться. Такие фибромы матки могут стать причиной поздних выкидышей или преждевременных родов с рождением недоношенного ребенка.
Крупные фибромы матки могут вызывать неправильное положение плода, что не только осложняет течение беременности, но и утяжеляет родовый акт. В таких случаях нередко производится кесарево сечение. Наиболее тяжелым и опасным для родового процесса является наличие шеечной фибромы матки, создающей препятствие для прохода головки ребенка и угрозу сильнейшего кровотечения. Ведение беременности у женщин с фибромой матки требует повышенного внимания и учета всех возможных рисков.
Осложнения
Рост фибромы матки может сопровождаться перекрутом ножки узла, некрозом узла (чаще субмукозного или интерстициального), кровоизлиянием. Перекрут ножки фибромы протекает с клиникой «острого живота». При некрозе появляются боли, лихорадка, размягчение и болезненность узла. Вероятность злокачественного перерождения фибромы матки крайне незначительна и не превышает 1%. При выраженных кровотечениях фиброма матки вызывает развитие анемии.
Осложнения, связанные с оперативным лечением фибромы матки, включают постоперационные инфекции, кровотечения, спайкообразование в малом тазу, образование внутриматочных синехий. Беременность после консервативной миомэктомии возникает у 40-60% пациенток. Также проведение органосохраняющих вмешательств не исключает развития новых фиброидных узлов.
Диагностика
Первоначальное выявление фибромы матки обычно происходит на консультации гинеколога. При двуручном влагалищном исследовании определяется увеличенная в размерах матка плотной консистенции с бугристой поверхностью. Для подтверждения диагностической гипотезы требуется проведение ряда иснтрументальных исследований:
- Сонография. С помощью трансвагинального УЗИ малого таза уточняется расположение фибромы матки, ее размеры, плотность и отношение к соседним структурам, производится дифференциация от кистомы яичника.
- ГСС. Рентгеновская или УЗ-гистеросальпингоскопия позволяет определить присутствие подслизистой фибромы матки в эндометриальной впадине.
- РДВ. При спонтанных кровотечениях в межменструальный период для исключения рака матки производится раздельное диагностическое выскабливание или биопсия эндометрия с гистологическим исследованием тканей.
- Томография. Для окончательного подтверждения диагноза фибромы матки и ее различения с саркомой матки, фибромой и кистомой яичника показано проведение МРТ или КТ.
- Диагностическая операция. К диагностической лапароскопии прибегают при невозможности отличить фиброму матки от опухоли яичника неинвазивными методами. На основании совокупности диагностических данных определяется тактика в отношении фибромы матки.
Лечение фибромы матки
Консервативное лечение
Все женщины, имеющие фиброму матки, подлежат наблюдению гинеколога или гинеколога-эндокринолога. Небольшие бессимптомные фибромы матки требуют контроля в динамике. Тактика ожидания может быть показана пациенткам преклимактерического возраста. Консервативная терапия оправдана при:
- размерах фибромы матки менее 12 недель беременности;
- субсерозном или интерстициальном расположении узлов;
- отсутствии мено- и метроррагий, болевого синдрома;
- противопоказанности хирургической тактики.
Медикаментозная терапия при фиброме матки включает прием НПВП, препаратов железа, витаминов, гормональных средств. Основу консервативного лечения при фиброме матки составляет гормонотерапия различными группами препаратов. Для подавления синтеза яичниковых стероидов при фиброме матке могут использоваться производные андрогенов (гестринон, даназол). Андрогены принимают непрерывным курсом до 8 месяцев, в результате чего размеры фибромы матки могут уменьшаться.
Применение гестагенов (дидрогестерона, норэтистерона, прогестерона) позволяет нормализовать рост эндометрия при гиперпластических процессах. Эффективность гестагенов в отношении фибромы невысокая, поэтому их прием может быть оправдан в случае небольших фиброидных опухолей матки с сопутствующей гиперплазией эндометрия. Курс лечения гестагенами длится до 8 месяцев.
Хорошие результаты лечения фибромы матки показывает использование внутриматочной гормональной системы «Мирена», содержащей гестагенный гормон левоноргестрел. Регулярное высвобождение гормона в полость матки препятствует росту фибромы и оказывает противозачаточный эффект. Применение КОК ( этинилэстрадиол+диеногест, этинилэстрадиол+дроспиренон) эффективно замедляет рост небольших фиброидных узлов (до 2 см). Лечение фибромы матки комбинированными препаратами проводится не менее 3-х месяцев.
Использование аналогов ГнРГ (гозерелина, бусерелина) направлено на достижение гипоэстрогении. В результате их регулярного приема уменьшается приток крови к матке и фиброидным узлам, что вызывает уменьшение размеров фибромы. Эффективность терапии аналогами ГнРГ является обратимой, поскольку после прекращения их применения узлы достигают исходного размера через 4-6 месяцев. В гинекологии аналоги ГнРГ часто используются в предоперационном периоде с целью уменьшения размера узлов для их более легкого удаления. Побочные эффекты от этих препаратов включают приливы, псевдоменопаузу, сухость влагалища, неустойчивость настроения, развитие остеопороза.
Хирургическое лечение
Хирургическое лечение фибромы матки целесообразно при субмукозном росте, выраженной клинической симптоматике (кровотечениях, болях, сдавлении соседних органов), больших узловых образованиях, сочетании фибромы с эндометриозом или опухолями яичников, некрозе фиброидного узла.
- Органосохраняющие операции. К данной группе относится консервативная миомэктомия влагалищным, лапароскопическим или лапаротомным доступом. В ходе операции производится энуклеация фиброидного узла при сохранении матки. При субмукозном расположении узла прибегают к гистероскопической миомэктомии без разрезов через канал гибкого оптического гистероскопа. Органосохраняющие операции по возможности проводятся женщинам, планирующим последующую беременность.
- Радикальные операции. К радикальным методам хирургии фибромы матки относится надвлагалищная ампутация матки или полная гистерэктомия. Удаление матки может быть выполнено через влагалище, лапароскопический или открытый доступ и показано пациенткам, не планирующим рождение детей.
- Малоинвазивные методы. Современным методом лечения фибромы матки является эмболизация маточных артерий. В результате эндоваскулярной окклюзии сосудов, питающих фиброму матки, блокируется кровоснабжение и прекращается рост опухолевого узла. Эмболизация фибромы матки является минимально агрессивной и высокоэффективной методикой. В некоторых случаях для лечения фибромы матки используется ультразвуковая аблация (ФУЗ) - «выпаривание» узла высокочастотным ультразвуком под контролем МРТ.
Профилактика
Специфических методов профилактики фибромы матки не существует. Тем не менее, исключение провоцирующих факторов (абортов, неконтролируемого приема контрацепции, хронических воспалений, экстрагенитальных заболеваний и др.) позволяет снизить вероятность заболевания фибромой матки. Действенным способом профилактики фибромы матки служит регулярное посещение гинеколога и прохождение УЗИ.
Миома матки при беременности
Миома матки при беременности — это доброкачественное объемное образование миометрия, возникшее до начала гестации и способное осложнить ее течение. У большинства пациенток клиническая симптоматика отсутствует. При крупных неоплазиях заболевание может проявляться тяжестью в нижней части живота, запорами, учащением дефекации и мочеиспускания, отечностью ног и гениталий. Диагностируется с помощью УЗИ матки. Для консервативного лечения миоматозных узлов используют спазмолитики, токолитики, антиагреганты. При наличии показаний возможно выполнение консервативной миомэктомии.
Миома матки определяется у 0,2-6% беременных, при этом более 2/3 пациенток находятся в возрасте старше 30 лет, у половины из них это первая беременность. В последние годы отмечается омоложение заболевания с все частым выявлением опухолей миометрия у больных 27-29 лет. Большинство молодых пациенток имеют отягощенную наследственность, согласно данным исследований, если у женщины была обнаружена миома в позднем репродуктивном возрасте или пременопаузе, ее дочь обычно заболевает на 10-15 лет раньше. В 10-40% случаев течение гестации и родов при наличии миоматозных узлов является осложненным, в наиболее тяжелых случаях возможны потеря плода и матки.
Специалисты в сфере гинекологии предлагают ряд теорий образования миоматозных узлов, однако на сегодняшний день причины развития миомы у небеременных и беременных женщин продолжают уточняться. По мнению многих авторов, предрасполагающими факторами к началу неопластических процессов в миометрии вне зависимости от наличия гестации являются:
- Дисгормональные расстройства. Дисбаланс половых гормонов наблюдается при заболеваниях яичников (хронических оофоритах, аднекситах, кистах, эндометриозе), нарушениях гипоталамо-гипофизарной регуляции, эндокринной патологии (сахарном диабете, гипотиреозе, аутоиммунном тиреоидите, заболеваниях надпочечников), избыточной массе тела.
- Посттравматические изменения волокон миометрия. У пациенток, ранее перенесших аборты, диагностические выскабливания, операции на матке, другие инвазивные процедуры возможно повышение пролиферативной активности клеток мышечного слоя. Преобладание процессов неогенеза над апоптозом способствует образованию гладкомышечных узлов (миом).
- Отягощенная наследственность. Доказана роль генетических мутаций в развитии патологии. Хромосомные аберрации выявляются у 30-73% больных. Миоматоз чаще обнаруживается при точечных аберрациях генов ESR1, ESR2, при которых изменяется чувствительность эстрогеновых рецепторов, и MED12, влияющего на синтез белка-регулятора активности других генов.
Дополнительным фактором риска у беременных становится изменение уровня половых гормонов в локальном кровотоке матки, направленное на поддержание гестации. По данным наблюдений, в первые 8 недель гестационного срока усиливается гиперплазия и гипертрофия клеток миометрия, что сопровождается ростом опухоли. Определенную роль могут играть нарушения на центральном уровне нейрогуморальной регуляции, связанные с психологической реакцией на беременность и более выраженные у тревожно-мнительных женщин.
Ключевым звеном образования и роста миомы матки при беременности является нарушение процессов пролиферации, апоптоза и связанного с ними ангиогенеза. Согласно наиболее распространенной теории, усиленная экспрессия рецепторов эстрогена миоцитов (ER-α и ER-β) в первые недели беременности стимулирует пролиферацию гладкомышечных клеток, которые начинают формировать микроскопически и макроскопически определяемые узловые образования. Дальнейший рост опухоли меньше зависит от гормональной стимуляции и регулируется собственными аутокринопаракринными механизмами. Важной особенностью патогенеза миомы у беременных и возможных осложнений заболевания является угнетение клеточной гиперплазии узлов и ускоренная деструкция мышечных клеток в их центральной зоне, начинающиеся с 8 недели гестации. Объем новообразования может оставаться прежним за счет отека, вызванного нарушениями лимфо- и гемодинамики.
При размещении плаценты над крупным интрамуральным новообразованием патологические процессы при беременности происходят не только в тканях миомы, но и субплацентарном ложе. Отмечаются меньшая извитость и укорочение спиральных сосудов, снижение количества анастомозов, увеличение объема межворсинчатого фибриноида. Ворсины частично останавливаются в развитии, остаются патологически незрелыми. Компенсаторные механизмы представлены усиленным ангиоматозом терминальных ворсин, увеличением числа синцитиальных почек. Возможны тромбозы и инфаркты плацентарного ложа, гипоплазия плаценты с развитием фетоплацентарной недостаточности. Истончение слоя миометрия между децидуальной оболочкой и центрипетально растущей миомой повышает вероятность истинного врастания ворсин хориона в стенку матки.
При беременности формы миомы матки обычно систематизируют с учетом локализации узла, его размещения в мышечном слое, особенностей основания субсерозных и субмукозных опухолей, количества и размера неоплазий. Именно эти факторы больше всего влияют на развитие гестации и риск возникновения осложнений. По расположению относительно миометрия акушеры-гинекологи различают следующие виды миом:
- Субмукозные. Миоматозный узел размещен под эндометрием и растет в полость матки. При подслизистых миомах чаще всего нарушаются процессы плацентации. Опухоли больших размеров оказывают давление на плод и его оболочки, что может привести к прерыванию беременности и деформациям скелета ребенка.
- Интрамуральные. Новообразование формируется в средней части мышечного слоя. Влияние на беременность обычно оказывает при большом размере узла. Основные осложнения связаны с патологическими изменениями субплацентарной площадки, плаценты, реже — с давлением неоплазии на растущий плод.
- Субсерозные. Опухоль развивается из наружной части миометрия, ее рост направлен в сторону брюшной полости. На гестацию влияет редко. Смещение миомы, расположенной на ножке, повышает риск перекрута новообразования с последующим некрозом. Крупные неоплазии сдавливают соседние органы.
В 5% случаев миомы локализуются в шейке матки, что приводит к возникновению истмико-цервикальной недостаточности у беременных. Клинически значимым является деление миом на единичные и множественные, небольшие и крупные (от 5 см), на ножке или широком основании. Более серьезный прогноз отмечается у женщин с несколькими узлами, опухолями больших размеров или новообразованиями на ножке. Широкое основание субмукозной миомы ухудшает течение беременности только при расположении над ней плаценты. Деление неоплазий по гистологическому строению на лейомиомы, фибромиомы, фибромы прогностического значения при гестации обычно не имеет.
Симптомы
При отсутствии осложнений заболевание у беременных, особенно на начальных этапах, протекает бессимптомно и выявляется случайно во время планового УЗИ-скрининга. При наличии крупных миом возможно ощущение дискомфорта, давления, тяжести внизу живота, несоответствие окружности живота сроку беременности. Учащение мочеиспускания, запоры или более частые позывы к дефекации, отеки ног, наружных гениталий, появление геморроя, вызванные сдавливанием подсерозной опухолью мочевого пузыря, прямой кишки и магистральных вен, большинство пациенток связывают с развитием беременности или заболеваниями гестационного периода (варикозной болезнью, вульварным варикозом).
Вероятность осложненного течения заболевания повышается при наличии узлов размерами свыше 5-7 см, их локализации в области шейки, перешейка, нижней части тела матки, множественном миоматозе, размещении плаценты в проекции новообразования. В 42-58% случаев при миоме отмечается угроза спонтанного раннего выкидыша, риск преждевременных родов достигает 12-25%. Возможно возникновение таких акушерских осложнений, как фетоплацентарная недостаточность с задержкой развития плода, низкое расположение плаценты, ее преждевременная отслойка при нормальной локализации, плотное прикрепление или истинное приращение плацентарной ткани.
Деформация опухолью полости матки способствует формированию аномалий костной системы плода и его неправильному предлежанию. У некоторых беременных подслизистая неоплазия препятствует прохождению ребенка по родовым путям. В родах у пациенток с миомами чаще наблюдается слабость родовых сил, дискоординированная родовая деятельность, возможны разрывы матки и ее шейки, гипотонические кровотечения, послеродовая субинволюция матки. При наличии миом частота мертворождений увеличивается вдвое. Основными неакушерскими осложнениями миоматоза при беременности являются некроз узла, перекрут его ножки. Риск малигнизации неоплазии в гестационном периоде минимальный.
Основной задачей диагностического поиска при миоме у беременных является оценка факторов, способных осложнить гестацию и роды, — количества и размеров узлов, их локализации и расположения по отношению к плаценте. Некоторые традиционные методы диагностики миомы матки при беременности применяются ограниченно. Во время гинекологического осмотра можно выявить несоответствие размеров матки сроку беременности, прощупать крупные субсерозные опухоли на ее передней стенке. Ангиография матки, КТ органов малого таза и другие рентгенологические исследования не рекомендованы из-за возможного повреждающего воздействия на плод. Категорически запрещено проведение гидросонографии и гистероскопии. Для уточнения данных о миоме у беременной обычно применяют:
- УЗИ матки. Миоматозные узлы имеют вид округлых гетерогенных образований с четкими ровными контурами. При преобладании в составе низкодифференцированных гладкомышечных клеток неоплазия является гипоэхогенной, о наличии большого количества соединительнотканных волокон свидетельствует гиперэхогенность. Метод позволяет четко определить размеры опухоли, количество узлов и их расположение.
- УЗДГ сосудов матки. Преимуществом допплерографического исследования является возможность изучения как особенностей кровоснабжения миоматозной неоплазии, так и маточно-плацентарного кровотока. Поскольку при расположении плаценты в области новообразования возрастает риск аномалий ее развития, оценка кровоснабжения обеспечивает своевременное выявление нарушений трансплацентарной динамики.
МРТ матки выполняют по показаниям в сложных диагностических случаях не ранее 4 месяца гестации. Дифференциальную диагностику миомы проводят с аденомиозом, раком и саркомой матки, полипами эндометрия, опухолями яичников, забрюшинными новообразованиями, трофобластической болезнью. При необходимости беременной назначают консультации уролога, онколога, хирурга.
Лечение миомы матки при беременности
Основной врачебной задачей при сопровождении беременной с миоматозным узлом является пролонгация гестации до безопасных для рождения ребенка сроков. Схема медикаментозной терапии миомы при беременности включает препараты, которые снижают тонус миометрия, улучшают кровоток в маточной стенке и опосредованно — в фетоплацентарном комплексе:
- Спазмолитики. Рекомендованы производные папаверина с выраженным миотропным эффектом и умеренным сосудорасширяющим действием. Лекарственные средства этой группы за счет ингибирования фосфодиэстеразы и внутриклеточного накопления цАМФ угнетают поступление ионов кальция в миоциты, снижая тонус и сократительную активность гладкомышечных волокон.
- β2-симпатомиметики. Селективные адреностимулирующие препараты обладают выраженным токолитическим эффектом, хорошо расслабляют миометрий, не влияя на сердечно-сосудистую систему и не ухудшая маточно-плацентарный кровоток. За счет активации аденилатциклазы и увеличения уровня цАМФ снижают внутриклеточную концентрацию кальция и сократительную способность миоцитов.
- Антиагреганты. Целесообразность назначения средств с антитромботическим эффектом обусловлена необходимостью профилактики тромботического некроза миомы. Благодаря усилению антиагрегантных свойств простагландинов и подавлению активности фосфодиэстеразы препараты предотвращают агрегацию тромбоцитов и стимулируют умеренную периферическую вазодилатацию.
Оперативное лечение (консервативная миомэктомия) при беременности проводится в исключительных случаях при атипичном (шеечном, перешеечном) расположении гладкомышечных узлов, больших и гигантских одиночных или множественных опухолях, препятствующих нормальному развитию ребенка, нарушении питания новообразования с признаками его деструкции.
Плановая миомэктомия осуществляется на 16-19 неделях гестации, когда физиологическая прогестероновая защита является максимальной. Из-за высокого риска прерывания беременности удаление миомы после 22 недели не рекомендуется. При перекруте ножки и некрозе опухоли хирургическое вмешательство выполняется экстренно по жизненным показаниям. Крайне редко при начавшемся самопроизвольном прерывании беременности с массивным кровотечением и технической невозможностью выскабливания из-за шеечно-перешеечной локализации узла производится экстирпация матки с плодным яйцом.
Большинству беременных с миомой рекомендованы естественные роды с укорочением периода изгнания. Показанием к плановому кесареву сечению является множественный миоматоз с большими неоплазиями, особенно при их размещении в нижнем сегменте. Экстренное оперативное родоразрешение проводится по акушерским показаниям при клинически узком тазе, терапевтически резистентной слабости родовой деятельности, косом или поперечном положении плода, выпадении петель пуповины, угрозе разрыва матки. В ряде случаев осуществляется расширенное вмешательство с миомэктомией или удалением матки.
Прогноз и профилактика
1. Миома матки вне и во время беременности. Клиника, диагностика, хирургическое лечение и реабилитация. Учебное пособие/ Краснопольский В.И., Буянова С.Н., Логутова Л.С., Щукина Н.А., Юдина Н.В., Чечнева М.А. - 2014.
3. Особенности течения беременности и родов у пациенток с миомой матки/ Эгамбердиева Л.Д., Тухватшина Н.И., Мухаметзянова Л.М. // Практическая медицина. - 2017.
4. Оценка ведения беременности и родов у женщин с миомой матки/ Бабаджанова Г.С., Мирзаева Д.Б., Гуломова М.А.// Биология и интегративная медицина. - 2017.
Интерстициальная фиброма матки
Интерстициальная фиброма матки - межмышечная соединительнотканная опухоль, локализующаяся в толще стенки матки. По мере роста интерстициальная фиброма вызывает увеличение размеров матки, нарушение менструального цикла, ощущения давления и болей в области таза, анемию. Диагностируется интерстициальная фиброма матки с помощью гинекологического осмотра, УЗИ, эхогистеросальпингоскопии, томографического исследования. В зависимости от выраженности клиники лечение фибромы может включать гормонотерапию, эмболизацию маточных артерий, миомэктомию, гистерэктомию.
Интерстициальная (интрамуральная, межмышечная) фиброма развивается в среднем мышечном слое стенки матки. Интерстициальная фиброма матки чаще диагностируется у пациенток репродуктивного возраста и совсем не встречается до полового созревания. Исследования, которые проводит современная гинекология, свидетельствуют о том, что интерстициальная фиброма является наиболее часто встречающейся и составляет около 70% всех фиброидных опухолей матки. Такие фибромы могут располагаться в пределах мышечного слоя, расти внутрь или в сторону брюшной стенки. Интерстициальная фиброма матки может быть представлена единичным уплотнением или узловым скоплением.
В процессе роста интерстициальная фиброма деформирует полость матки, увеличивает ее размеры, давит на маточные трубы, кишечник, мочеточники, мочевой пузырь, вызывая клиническую симптоматику. Вероятность злокачественного перерождения интерстициальной фибромы матки составляет не более 1% случаев; малигнизация возможна лишь при отсутствии лечения.
Причины развития интерстициальной фибромы матки
Несмотря на многочисленные исследования в области вопроса этиологии фибромы, точные причины ее развития в каждом индивидуальном случае остаются неизвестными. В качестве основных предрасполагающих факторов развития интерстициальной фибромы матки выделяют наследственность, позднее становление менструальной функции, отсутствие беременностей в анамнезе; многочисленные хирургические или медикаментозные аборты либо диагностические выскабливания; бесконтрольная контрацепция эстрогенсодержащими препаратами; хронические эндометриты и аднекситы, эндометриоз; нарушения в системе гипоталамо-гипофизарно-яичниковой регуляции, ведущие к гипергонадотропизму, гиперэстрогении или прогестерондефицитному состоянию.
Благоприятный фон для развития интерстициальной фибромы матки создает искусственное прерывание беременности, особенно первой. Развитие интерстициальной фибромы матки коррелирует с ожирением, варикозным расширением вен, артериальной гипертонией, заболеваниями щитовидной железы, сахарным диабетом, стрессовыми факторами, иммунодефицитом.
Симптомы интерстициальной фибромы матки
В начальном периоде интерстициальная фиброма матки может длительно не проявляться симптоматически, поэтому нередко обнаруживается во время плановой консультации гинеколога по признаку увеличения и уплотнения матки. При дальнейшем росте интерстициальной фибромы матки отмечается усиление и удлинение менструальных кровотечений (меноррагия) и их болезненность (альгодисменорея), а также появление дисфункциональных маточных кровотечений. Обильные, ежемесячно повторяющиеся кровопотери со временем приводят к развитию анемии.
Растущая интерстициальная фиброма матки может проявлять себя постоянными тянущими и ноющими болями, а также ощущениями сильного давления в тазовой области и животе. С увеличением размеров фибромы, в зависимости от направления ее роста, происходит сдавливание соседних органов (фаллопиевых труб, мочевого пузыря, прямой кишки) с развитием их дисфункции. Сдавливание уретры может сопровождаться рефлюксом (обратным забросом мочи) с развитием цистита или пиелонефрита. Поэтому нередко пациентки с интерстициальной фибромой матки обращаются к урологу, гастроэнтерологу или проктологу по поводу дизурических расстройств, абдоминальных болей, запоров.
Деформация полости матки и сдавление маточных труб растущим фиброидным узлом могут вызывать прерывание уже возникшей беременности или вторичное бесплодие. Крупные интерстициальные фибромы, которые иногда увеличивают матку до размеров доношенной беременности, могут приводить к венозному застою в малом тазу, варикозному расширению вен и тромбофлебиту.
Диагностика интерстициальной фибромы матки
При гинекологическом влагалищном исследовании обращает внимание увеличение размеров матки, резкий переход шейки в фиброидный узел и их одновременная смещаемость, невозможность отдельной пальпации тела матки. При наличии интерстициальной фибромы форма матки становится шаровидной или асимметричной. Для уточнения размеров, плотности и расположения фиброидной опухоли проводится гинекологическое УЗИ и УЗ-гистеросальпингоскопия, позволяющие, кроме всего, дифференцировать опухоль матки от кистомы яичника.
Диагностическая гистероскопия информативна для распознавания интерстициальных фибром с центрипетальным ростом, приводящим к деформации полости матки. В сомнительных случаях прибегают к проведению КТ и МРТ, лапароскопии, внутриматочной флебографии. Для выявления гиперплазии эндометрия и исключения рака эндометрия производится диагностическое выскабливание цервикального канала и полости матки.
Лечение интерстициальной фибромы матки
Консервативное лечение интерстициальной фибромы матки направлено на приостановку роста опухоли, купирование симптомов и проводится под наблюдением гинеколога-эндокринолога. Пациентке назначается гемостатическая, иммуномодулирующая и гормональная терапия (гестагенами, эстроген-гестагенными, антигонадотропными препаратами, агонистами ГнРГ и т. д.), в т. ч. установка внутриматочной системы. Консервативное ведение интерстициальной фибромы матки может лишь отсрочить хирургическое вмешательство или сдержать рост и проявления опухоли до периода менопаузы, когда фиброидные узлы обычно уменьшаются сами собой.
Хирургическая тактика в отношении интерстициальной фибромы матки показана при больших (свыше 12 нед. беременности) фиброидных узлах, их быстром росте (свыше 5 нед. за год), выраженных клинических проявлениях, сочетании с эндометриозом, опухолями яичников, бесплодием, подозрении на некроз узла и др. ситуациях. К методам органосохраняющего оперативного лечения интерстициальной фибромы матки относится лапароскопическая консервативная миомэктомия. В этом случае удаляется только фиброидный узел, что сохраняет для женщины возможность последующей беременности.
Радикальное оперативное лечение интерстициальной фибромы матки - гистерэктомия (лапароскопическое или открытое удаление матки) или надвлагалищная ампутация матки. Такие вмешательства чаще проводятся женщинам, вышедшим из детородного возраста или не планирующим иметь детей. Новыми малоинвазивными методами лечения интерстициальной фибромы матки служат эмболизация маточных артерий и ультразвуковая абляция фиброидного узла.
Осложнения интерстициальной фибромы матки
Наиболее часто при интерстициальных фибромах матки развиваются дегенеративные изменения опухоли (инфаркты, асептические некрозы), которые чаще случаются в период беременности или вскоре после родов. В случае вторичного инфицирования ситуация может осложниться ограниченным или разлитым перитонитом, сепсисом.
Наступившая на фоне имеющейся интерстициальной фибромы матки беременность может спровоцировать быстрый рост узла или осложниться выкидышем, преждевременными родами, задержкой развития плода, аномалиями предлежания плаценты, неправильным положением и предлежанием плода, дискоординированной родовой деятельностью, гипоксией плода, послеродовыми кровотечениями. Поэтому ведение беременности и послеродового периода у пациенток с интерстициальной фибромой матки требует повышенного контроля со стороны акушера-гинеколога.
Фиброма и беременность

Фиброма матки - доброкачественное новообразование, возникающее при разрастании соединительной ткани. Если присоединяется мышечная ткань, то образуется фибромиома. Фиброма матки чаще всего представлена в виде узловых очагов или гроздей, она питается и растёт за счёт гормона эстрогена.
У женщин опухоль развивается чаще всего после 40 лет, но может сформироваться и после начала менструального цикла, и во время беременности. Своими симптомами она напоминает многие другие гинекологические заболевания, но при наличии сильного кровотечения женщине следует обязательно обратиться к врачу. На рост фибромы указывает также частое мочеиспускание (опухоль начинает сдавливать мочевой пузырь) и боли в области нижней части живота.
На способность женщины к зачатию фиброма не влияет, но в зависимости от её размеров и локализации врач может видеть, удастся ли сохранить беременность. Примерно в 20% случаев это доброкачественное новообразование выявляется у женщин детородного возраста.
Негативные последствия развития фибромы у беременных
Несмотря на то, что фиброма не влияет на зачатие и детородные функции, она может вызывать бесплодие, поздние выкидыши и преждевременные роды. В том случае, когда узлы опухоли перекрывают проход сперматозоидам, блокируя маточные трубы, беременность не наступает. Такое нарушение легко выявляется на рентгенографии матки или при проведении УЗИ.
Если размер фибромы достаточно большой или она продолжает стремительно увеличиваться, то для развития плода в матке остаётся слишком мало места, что может спровоцировать выкидыш по истечении 11 недель беременности.
Большая опухоль способна также вызвать преждевременные роды и чем меньше срок беременности, тем меньше шансов спасти ребёнка. Это связано с тем, что многие жизненно важные органы у него ещё не полностью сформировались. Больше вероятности, что ребёнок останется жив на седьмом месяце беременности, но и в этом случае врачам придётся применить все свои знания и использовать специальное оборудование.
Фиброма крупных размеров может повлиять на положение плода в матке, значительно осложняя прохождение ребёнка через родовые пути. В связи с этим женщине может понадобиться кесарево сечение. Кроме того, организм матери ослабляется во время длительных родов. Наиболее неблагоприятным расположением фибромы считается её развитие в области шейки матки, поскольку опухоль препятствует свободному проходу головки ребёнка.
Во время беременности у женщины изменяется также уровень гормонов в крови, содержание эстрогена повышается, что в свою очередь может спровоцировать рост фибромы. Однако постоянное наблюдение и врачебный контроль снижают риск увеличения опухоли. Даже если фиброма разрастается, до родов её постараются не трогать, чтобы не рисковать здоровьем развивающегося ребёнка. Бывает, что после родов новообразование само рассасывается.
Иногда у женщины могут появляться кровянистые выделения и боли. При назначении обезболивающих препаратов подобные симптомы через несколько дней проходят. Беременным с фибромой рекомендован продолжительный сон, отсутствие стрессов, снижение физических нагрузок, постоянный УЗИ контроль над развитием фиброзных узлов.
Современные методы лечения фибромы матки
Разумеется, что в случаях угрозы жизни ребёнка или матери врачи назначают и лекарственные препараты, и даже проводят операции по удалению фибромы во время беременности. Однако, чтобы избежать подобных проблем перед зачатием женщине лучше всего пройти полное обследование.
Оперативное вмешательство может проводиться в тех случаях, когда:
сильные кровотечения могут вызвать у женщины анемию,
возникает риск перекручивания узлов фибромы,
опухоль провоцирует развитие бесплодия,
новообразование растёт быстрее, чем на 5 недель за год,
рост фибромы продолжается и после наступления менопаузы,
фиброма матки негативно влияет на работу близлежащих органов.
В настоящее время для женщин, планирующих в дальнейшем беременность, предлагается малоинвазивное лечение и консервативная миомэктомия (удаление только фиброматозных узлов). Она включает в себя лапароскопию, лапаратомнию и гистероскопию.
Лапароскопия проводится при помощи эндоскопического оборудования. На брюшной стенке делаются четыре прокола, и хирург может работать с внутренними органами благодаря эндовидеокамере. Процедура относительно безопасна, кровопотери минимальны, реабилитация происходит значительно быстрей. Гистероскопия позволяет полностью сохранить матку для последующей беременности женщины. Фиброма иссекается лазером за один сеанс при визуальном контроле врача.
Применяют также эмболизацию - операцию по закупорке сосудов, за счёт которых питается опухоль. Это позволяет остановить рост фибромы без оперативного вмешательства.
Не занимайтесь самолечением фибромы, особенно при наступлении беременности, чтобы не нанести вред своему ребёнку, обязательно обратитесь к врачу. И чем раньше вы станете на учёт в женской консультации, тем больше шансов будет у вас на благоприятный исход беременности.
Автор статьи: Мочалов Павел Александрович | д. м. н. терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность - "Лечебное дело" в 1991 году, в 1993 году "Профессиональные болезни", в 1996 году "Терапия".
Наши авторы
Фиброма матки, фиброма влагалища
Фибромой называют зрелую доброкачественную опухоль, которая образовывается из соединительной ткани у женщин преимущественно в возрастном диапазоне от 30 до 40 лет. Данные опухоли возникают в матке либо других органах с гладкими мышечными стенками. Фиброма может проявляться уплотнением единичного типа или в виде скопления узелков. Её рост происходит постепенно без проявления симптомов. Только 25% фибром имеют симптоматику, следовательно, подлежат лечению. Размеры таких опухолей варьируются от микроскопических до нескольких сантиметров.
Причины возникновения фибромы матки
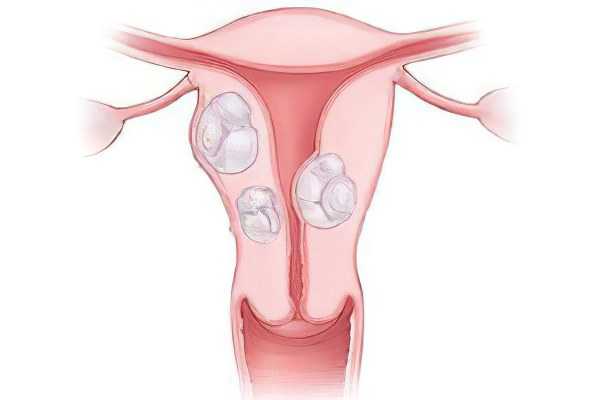
Фиброма, возникшая в матке, имеет зрелый доброкачественный характер. Её структура соединительного типа, исходит из стенок самой матки. Этиология развития подобной опухоли на сегодняшний день точно неопределённа. Замечено, что женщины негроидной расы имеют большую вероятность развития фибромы, нежели женщины европейской расы. Исследовател и связывают фиброму с наследственными факторами и повышенной чувствительностью гормонального уровня к эстрогенам. Хотя наличие этих причин не всегда дают развитие фибромы.
Существует ряд дополнительных факторов, которые влияют на возникновение опухоли. К ним можно отнести прерывание беременности искусственным способом, роды, протекающие с осложнениями, хронические гинекологические заболевания, частые выскабливания, проводящиеся с целью диагностики. К косвенным причинам можно отнести позднее начало менструального цикла, отсутствие половой жизни или её не регулярность, отсутствие родов до тридцатилетнего возраста. К дополнительным причинам также относят ожирение, гиподинамию, сахарный диабет, частые стрессы и т. д.
Причина роста опухоли может крыться в применении таблеток содержащих эстроген с целью предупреждения беременности либо лечения климакса. Наблюдения врачей показывают связь между развитием фибромы с менструальным циклом. До его полного установления, в юном возрасте, она не возникает. При наступлении менопаузы риск появления фибромы матки также маловероятен из-за естественного понижения уровня эстрогена. А вот в период беременности его уровень повышается и опухоль, если она присутствует в матке, может начать активный рост.
Большая часть женщин с наличием фибромы матки не испытывают каких-либо симптомов и только 25% женщин имеют клиническую симптоматику, которая зависит от расположения опухоли относительно органов таза, её размера, количества и направления роста узлов фибромы. Характерный для фибромы симптом - длительная менструация, переходящая в кровотечение из матки (возможен сбой менструального цикла). Спутники подобных факторов - боли и спазмы в брюшной полости, выделяющиеся кровяные сгустки.
Ощущение в тазовой области дискомфорта и тяжести связано с давлением на соседние органы фиброзных узелков. Боли в промежности и пояснице - симптомы, говорящие о сдавливании нервов, связанных с нижними конечностями. О фиброме матки могут свидетельствовать частые позывы к мочеиспусканию, запоры, болезненная дефекация. Вероятней всего это давление на мочевой пузырь и прямую кишку растущей фибромы. Опухоль в матке может проявляться болью во время интимной близости.
Диагностика фибромы матки
Предварительный диагноз ставиться на приёме у гинеколога путём влагалищного бимануального (проводится двумя руками) обследования. Оно позволяет определить увеличение матки, её плотную консистенцию, бугристость на поверхности. УЗИ прансвагинального типа используют для уточнения расположения фибромы и её параметров. Рентген даёт возможность определения вида фибромы. При необходимости, чтоб исключит рак матки, назначают биопсию с последующим исследованием гистологии.
Лечение фибромы матки опирается на результаты диагностики. Бессимптомная опухоль требует наблюдения в динамике без применения медикаментов. При размерах фибромы матки до 12 недель беременности применяют консервативную терапию. Она включает в себя приём железосодержащих препаратов, витаминов, НПВП. Основу такой терапии составляют гормональные средства различных групп. Хирургическое вмешательство показано при росте опухоли и яркой клинической картине. В зависимости от диагноза это может быть операция по удалению фиброидного узла с сохранением матки или полное её удаление.
Фиброма влагалища
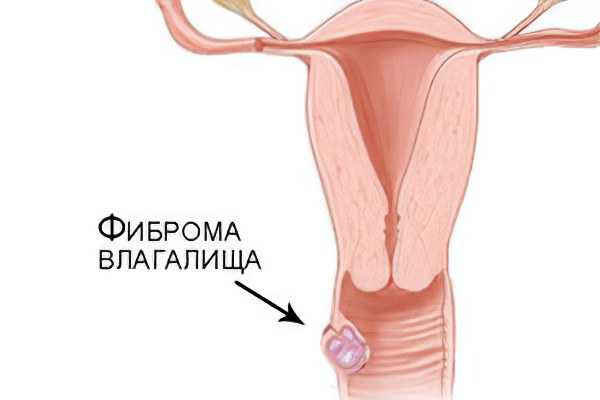
Фиброма влагалища - опухоль доброкачественного вида, которая формируется узелками из соединительной ткани влагалища и может иметь тенденцию к разрастанию. Её начальная стадия клинически никак не проявляется, а дальнейшая прогрессия даёт о себе знать тянущими болями внизу живота, которые иногда усиливаются в момент полового акта. Данная фиброма образуется в толще стенки влагалища, не трогая слизистую оболочку, поэтому визуально незаметна при осмотре гинекологом, хотя её размеры бывают достаточно большими.
Диагностировать опухоль возможно с помощью одновременной пальпации передней брюшной стенки и внутри влагалища. Общая картина симптомов и размер опухоли определяют дальнейшее лечение. Небольшой размер фибромы влагалища, диагностируемый случайно и не беспокоящий женщину, подлежит дальнейшему наблюдению без лечения. Растущая фиброма с проявленной клинической картиной удаляется оперативно. После хирургического лечения, удаления узелков, пациентка продолжает свою обычную жизнь.
Профилактика фибромы матки и влагалища
Специальных методов профилактики фибромы матки и влагалища нет, но значительно снизить риск их возникновения позволит исключение некоторых факторов, которыми являются аборты, хронические заболевания, бесконтрольный приём контрацепции и т. д. Хороший метод профилактики - регулярное посещение врача-гинеколога и соблюдение его рекомендаций.
Читайте также:
