Альвеолярный отросток при ортодонтическом лечении. Влияние аппаратов на альвеолы
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
Центральный научно-исследовательский институт стоматологии и челюстно-лицевой хирургии Минздрава РФ, Клиника «Ортодонт», Самара
Федеральное государственное бюджетное учреждение науки "Институт цитологии и генетики" Сибирского отделения Российской академии наук, Новосибирск
Компенсаторно-приспособительные изменения зубоальвеолярного комплекса при уменьшенном размере челюстей
Журнал: Стоматология. 2013;92(5): 29‑37
Арсенина О.И., Шишкин К.М., Шишкин М.К., Попова А.В. Компенсаторно-приспособительные изменения зубоальвеолярного комплекса при уменьшенном размере челюстей. Стоматология. 2013;92(5):29‑37.
Arsenina OI, Shishkin KM, Shishkin MK, Popova AV. Adaptive dentoalveolar changes by insufficient sizes of the jaws. Stomatologiya. 2013;92(5):29‑37. (In Russ.).
Исследование базируется на анализе 1800 компьютерных томограмм, выполненных у пациентов, обратившихся за ортодонтической коррекцией в стоматологическую поликлинику "Ортодонт" (Самара) с 2007 по 2012 г. В ходе исследования выявлены и структурированы адаптационные изменения зубоальвеолярного комплекса к уменьшенному размеру челюстей и вариантам мышечно-артикуляционного баланса. Выделены 4 группы изменений: 1) адаптация позиции зубов в альвеолярном отростке к уменьшенному размеру челюстей; 2) компенсаторно-приспособительные изменения альвеолярного отростка при уменьшенном размере челюстей; 3) адаптация позиции зубов в альвеолярном отростке к мышечно-артикуляционному балансу; 4) адаптационные изменения зубов при ограничении пространства для их формирования. Адаптационные изменения захватывают весь зубоальвеолярный комплекс. Их проявления существенно влияют на выбор стратегии и тактики ортодонтической коррекции, которая во многих случаях не может оптимизировать состояние зубоальвеолярного комплекса.
Как правило, основными аргументами, приводимыми для обоснования ортодонтической коррекции, являются улучшение эстетики лица и улыбки, а также здоровья зубов и пародонта. Вместе с тем связь между ортодонтическим лечением и состоянием пародонта остается спорной.
Обзор литературы, проведенный J. Van Gastel и соавт. [6] по базе данных PubMed, показал, что скученное положение зубов и его ортодонтическая коррекция не оказывают негативного воздействия на ткани пародонта при высоком уровне гигиены полости рта. В обзор были включены статьи, опубликованные между 1970 г. и 30.04.07 г. (81 источник). Другой систематический обзор, осуществленный A. Bollen и соавт. [5] по 8 базам данных и по 6 стоматологическим журналам (с 1980 г. по июль 2006 г.), выявил отсутствие надежных доказательств того, что ортодонтическая коррекция улучшает или ухудшает состояние пародонта; ссылки даны на 37 источников. Обзор литературы, проведенный A. Dannan [3], также указывает на отсутствие надежных доказательств положительного воздействия ортодонтического лечения на состояние пародонта. В этот обзор включены статьи, опубликованные с 1964 по 2009 г., ссылки даны на 84 источника. Таким образом, имеющиеся данные в целом не поддерживают утверждение, что ортодонтическая коррекция улучшает здоровье пародонта. Можно предположить, что зубоальвеолярный комплекс в процессе формирования адаптируется к уменьшенному размеру челюстей и вариантам мышечно-артикуляционного баланса.
Цель настоящего исследования — выявление адаптационных изменений зубоальвеолярного комплекса к уменьшенному размеру челюстей и вариантам мышечно-артикуляционного баланса.
Материал и методы
Исследование базируется на анализе 1800 компьютерных томограмм (КТ), выполненных у пациентов, обратившихся за ортодонтической коррекцией в стоматологическую поликлинику «Ортодонт» (Самара) с 2007 по 2012 г. Половина КТ получена на конусно-лучевом томографе Galileos фирмы «Sirona» (регистрационное удостоверение МЗ РФ 2002/579); для их просмотра использовалась компьютерная программа, поставляемая с томографом. Другая половина КТ получена на спиральном компьютерном томографе Toshiba Aquilion 32 (регистрационный номер изделия: ФСЗ 2007/00893); для их просмотра использовались программы eFilmLite и Vitrea 2. При анализе КТ выделяли изменения в зубоальвеолярном комплексе, отражающие адаптацию к уменьшению размеров челюстей и к вариантам мышечно-артикуляционного баланса. Последний оценивали по его проявлению. Вестибулярный наклон зубов и альвеолярного отростка отражает преобладание приложенной к ним силы со стороны языка, оральный — со стороны преддверия полости рта. Под адаптацией понимали изменения зубоальвеолярного комплекса, обеспечивающие приспособление к уменьшенному размеру челюстей или к сокращению зубоальвеолярных дуг вследствие преобладания сил, приложенных со стороны преддверия. Из форм адаптации выявлены: ортоадаптация, дизадаптация, компенсация (рассматривалась только последняя).
Результаты и обсуждение
Изменения захватывали все элементы зубоальвеолярного комплекса: позицию зубов; форму коронки и корня, их пропорциональность; альвеолярный отросток. Отмечали проявления основных форм компенсаторных реакций: атрофию, гипертрофию, рекомбинантные преобразования. Как рекомбинантные преобразования рассматривали изменения позиции зубов, которые изучали в связи с их причинно-следственной обусловленностью. Атрофические и гипертрофические преобразования изучали в соответствии с изучаемыми структурами. Таким образом, все выделенные на КТ адаптационные изменения зубоальвеолярного комплекса были разделены на 4 группы: 1) адаптация позиции зубов в альвеолярном отростке к уменьшенному размеру челюстей; 2) компенсаторно-приспособительные изменения альвеолярного отростка при уменьшенном размере челюстей; 3) адаптация позиции зубов в альвеолярном отростке к мышечно-артикуляционному балансу; 4) адаптационные изменения зубов при ограничении пространства для их формирования.
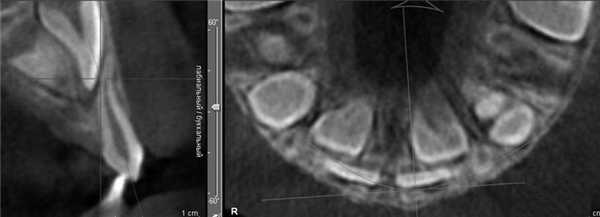
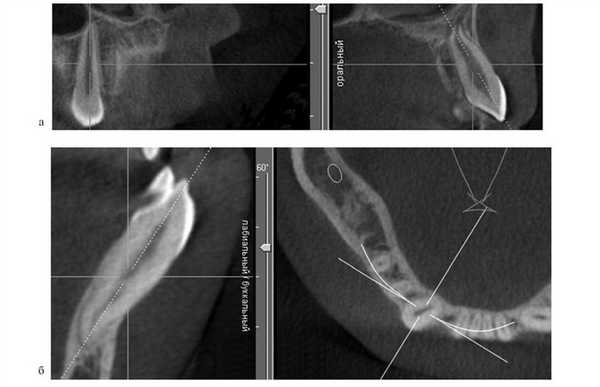
Адаптируясь к уменьшенному размеру челюстей, корни или зачатки зубов размещаются в альвеолярном отростке более компактно. Если зачатки резцов на верхней челюсти из-за недостатка пространства не могут располагаться по периметру альвеолярного отростка, они смещаются небно. При максимально компактном расположении уже постоянный центральный резец смещен небно от одноименного временного (рис. 1). Рисунок 1. Положение коронок зачатков постоянных центральных резцов за корнями одноименных временных (пациент И.Е.).
Положение корней боковых резцов за корнями центральных также отражает существенный недостаток пространства во фронтальном отделе (рис. 2), Рисунок 2. Положение корней боковых резцов за корнями центральных. а, б — пациент В.В.; в, г — пациент Х.А. при этом они равномерно располагаются в альвеолярном отростке.
Коронки боковых резцов при значительной инклинации могут камуфлировать небную позицию их корней. Язычное расположение резцов на нижней челюсти (НЧ) наблюдается редко, так как уменьшение ее размеров сочетается с небольшой шириной альвеолярного отростка; чаще корни резцов располагаются плотно друг к другу, как бы исходя своими верхушками из одной точки и расходясь по мере увеличения их мезиодистального диаметра (рис. 3). Рисунок 3. Плотное расположение корней резцов (пациент М.Д.). Такое проявление максимально компактного расположения резцов НЧ описано в литературе как «симптом букета» [1].
Зачатки клыков, адаптируясь к уменьшенному размеру челюстей, располагаются в альвеолярном отростке максимально глубоко (рис. 4). Рисунок 4. Глубокая позиция зачатков клыков. а, б, в — пациент Ф.И.; г, д, е — пациент С.В.
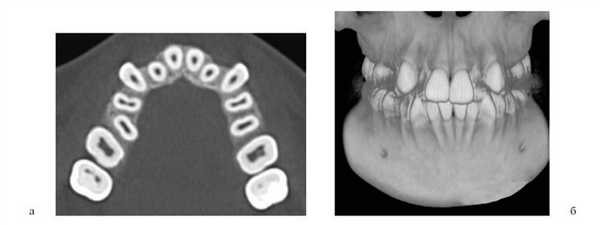
Таким образом, их коронки располагаются на уровне корней соседних зубов и несколько более вестибулярно, обеспечивая максимальное заполнение зубами объема альвеолярного отростка. Сохранение вестибулярной позиции клыков после их прорезывания (рис. 5) Рисунок 5. Вестибулярная позиция клыков (пациент Ш.Я.). также является видом адаптации к уменьшенному размеру челюстей.
Зачатки вторых премоляров при недостатке пространства между корнями вторых временных моляров располагаются небно от них и ориентированы своим вестибулооральным диаметром вдоль альвеолярного отростка (рис. 6). Рисунок 6. Небная позиция зачатков вторых премоляров (пациент П.Е.).
В случаях, когда ширина альвеолярного отростка меньше вестибулоорального диаметра зубов, они располагаются этим диаметром вдоль альвеолярного отростка, т.е. находятся в тортоаномалии (рис. 7). Рисунок 7. Тортоаномалии зубов при недостаточной ширине альвеолярного отростка (пациент Ш.Я.). Такая адаптация характерна для клыков и премоляров НЧ.
Когда резцы НЧ располагаются в форме «букета», за боковым резцом образуется значительной протяженности участок с недостаточной шириной альвеолярного отростка. Располагающийся рядом клык ротируется дистально; таким образом его корень занимает лучшую позицию в альвеолярном отростке (рис. 8). Рисунок 8. Тортоаномалия клыков при недостаточной ширине альвеолярного отростка за боковыми резцами (пациент У.Е.).
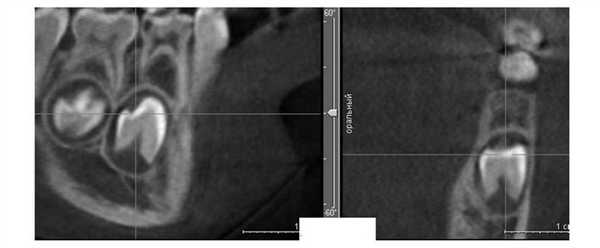
Кроме компактного размещения зачатков зубов или их корней в альвеолярном отростке, при уменьшенном размере челюстей изменения касаются и самого альвеолярного отростка; он тоже более компактно располагается в области зачатков или корней зубов. Если зачаток зуба находится глубоко в альвеолярном отростке, форма последнего на КТ в поперечном срезе может напоминать трапецию, у которой меньшая из сторон образована гребнем альвеолярного отростка (рис. 9). Рисунок 9. Трапециевидная форма альвеолярного отростка (пациент С.В.).
После прорезывания зубов форма альвеолярного отростка в поперечном срезе может напоминать песочные часы с сужением, расположенным между апексом корня и базисом челюсти (рис. 10). Рисунок 10. Форма альвеолярного отростка в виде «песочных часов». а — пациент М.Е.; б — пациент З.А.; в — пациент К.О.
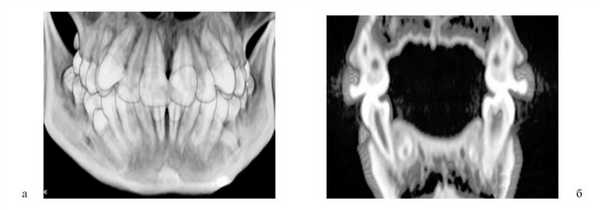
При прорезывании зубов их позиция корректируется индивидуальным мышечно-артикуляционным балансом. Таким образом, вертикальные оси резцов, клыков и жевательных зубов на поперечном срезе КТ могут не совпадать с вертикальной осью альвеолярного отростка и иметь вестибулярный или язычный наклон относительно нее. Следовательно, даже в случаях уменьшения трансверсальных размеров зубной дуги вследствие уменьшенных размеров челюсти биологически она «расширена», если жевательные зубы имеют вестибулярный наклон (рис. 11). Рисунок 11. Вестибулярный наклон жевательных зубов (пациент С.Н.). Очевидно, что попытка аппаратурного расширения зубных дуг в подобных случаях бесперспективна.
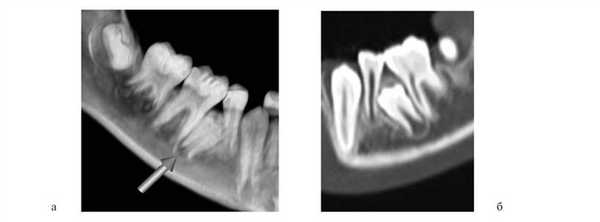
При преждевременном удалении вторых молочных моляров зубы, окружающие дефект, могут наклонно-вращательно смещаться язычно и в сторону дефекта. Может происходить сокращение зубной дуги и блокирование вторых премоляров (рис. 12). Рисунок 12. Блокирование вторых премоляров (пациент И.М.).
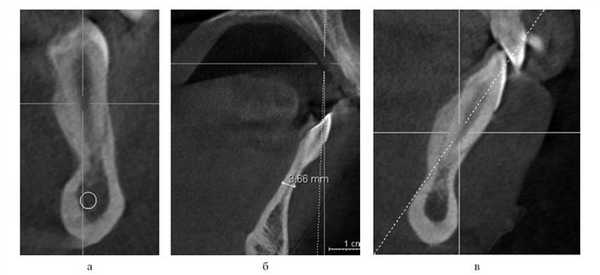
Такое сокращение зубной дуги является результатом мышечно-артикуляционного баланса. Размеры челюсти при этом могут быть достаточными, а зачаток второго премоляра правильно располагаться в альвеолярном отростке. Несмотря на значительное сокращение зубной дуги, аппаратурное ортодонтическое создание пространства и нормализация положения зубов в подобных случаях не являются сложной задачей. Сами зубы также адаптируются к ограниченному пространству для формирования. Верхушки корней зубов искривляются: чем существеннее недостаток пространства, тем большая часть корня зуба искривлена. Также в подобных случаях может наблюдаться уменьшение длины корней зубов (рис. 13). Рисунок 13. Искривление корней зубов вследствие уменьшенного размера челюстей. а — пациент З.Д.; б — пациент Л.А.
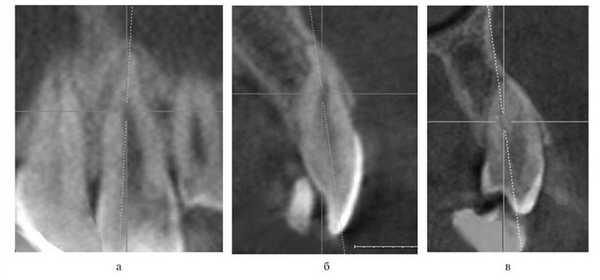
При этом форма коронок зубов становится более треугольной, в литературе описаны соответствующие изменения резцов [4] и первых премоляров [2]. Недостаток пространства для формирования зубов может быть обусловлен как уменьшенными размерами челюстей, так и компенсаторно-приспособительным изменением позиции зубов (рис. 14). Рисунок 14. Искривление корней зубов вследствие компенсаторно-приспособительного изменения их позиции (пациент Г.Е.).
Наиболее распространенными из вышеперечисленных являются следующие симптомы. Вестибулярный наклон жевательных зубов встречался у 632 (35,1%) обследованных. Таким образом, при уменьшенных размерах челюстей или их несоответствии зубные дуги уже могут быть компенсационно «расширены». Искривление корней зубов вследствие уменьшенных размеров челюстей отмечено у 195 (10,8%) пациентов, а при компенсаторно-приспособительном изменении позиции зубов — у 43 (2,4%). Недостаточность альвеолярного отростка сочеталась с тортоаномалией зубов у 126 (7,0%) пациентов, у 47 (2,6%) — клыки находились в тортоаномалии при недостаточности альвеолярного отростка за боковыми резцами. Форму альвеолярного отростка в виде «песочных часов» имели 59 (3,3%) пациентов, а у 24 (1,3%) она была трапециевидной. Распространенность остальных рассматриваемых симптомов была следующей: положение коронок зачатков постоянных центральных резцов за корнями одноименных временных — у 28 (1,6%); положение корней боковых резцов за корнями центральных — у 77 (4,3%); плотное расположение корней резцов — у 75 (4,2%); глубокая позиция зачатков клыков — у 48 (2,7%); вестибулярная позиция клыков — у 131 (7,3%); небная позиция зачатков вторых премоляров — у 62 (3,4%); блокирование вторых премоляров — у 55 (3,1%).
В ходе исследования выявлены и структурированы адаптационные изменения в зубоальвеолярном комплексе к уменьшенным размерам челюстей и вариантам мышечно-артикуляционного баланса. Адаптационные изменения захватывают весь зубоальвеолярный комплекс. Их проявления существенно влияют на выбор стратегии и тактики ортодонтической коррекции, которая во многих случаях не может оптимизировать состояние зубоальвеолярного комплекса.
Альвеолярный отросток - костное ложе для зубов
Многие считают, что больной зуб легче всего удалить и не обращать внимание на оставшееся пустое место. Но такое пренебрежение здоровьем ротовой полости может привести к разрушению челюстной кости и соседних зубов. Чтобы такого не случилось, стоматологи прикладывают массу усилий для сохранения участока, к которому прикрепляются зубы - альвеолярный отросток
Записаться на прием
Альвеолярный отросток - это участок кости верхней и нижней челюстей, где в специальных лунках располагаются корни зубов. Отросток верхней челюсти еще называют альвеолярный гребень. Он пронизан каналами, через которые проходят кровеносные сосуды и нервы.
Отросток состоит из наружной стенки (выходит на щеки и губы), внутренней стенки (выходит на твердое небо и язык) и губчатого вещества с зубными альвеолами (лунками), в которых помещены зубы.
Удаленный зуб - угроза костной ткани
Особенностью этой части человеческого организма является то, что альвеолярный отросток меняется в течение всей жизни вместе с нашими зубами. Его высота зависит от возраста, стоматологических дефектов и заболеваний.
Если данный отросток деформирован, это значительно сужает возможность стоматологических операций и угрожает здоровью ротовой полости.
К деформации может привести несколько факторов:
- особое строение челюсти;
- врожденная деформация альвеолярного отростка;
- изменения костной ткани, связанные с возрастом;
- удаление зуба вместе с корнем;
- травмы челюсти, вследствие которых начался воспалительный процесс;
- неустойчивый протез;
- различные соматические заболевания.
Проблемой как для пациентов, так и для стоматологов является то, что после удаления зубов альвеолярная кость всегда начинает атрофироваться. А это делает невозможным проведение внутрикостной имплантации и создает серьезные трудности при лечении пациентов, использующих съемные и несъемные протезы.
Ученые доказали, что в течение первых 3 лет после удаления зуба объем костной ткани отростка становится на 40-60% меньше. Потом процесс разрушения продолжается, и человек теряет от 0,5% до 1% объема кости в год.
Костную ткань можно нарастить
Поэтому в современной стоматологии полость, оставшуюся после удаления зуба, обычно заполняют специальным материалом, что позволяет сохранить костную ткань и в будущем установить имплантаты. Даже если протезирование не планируется, сохранить альвеолярный отросток все равно важно, ведь его целостность влияет на состояние всей челюсти. Например, удаление зубов мудрости тоже должно заканчиваться заполнением пустот костозамещающим материалом, чтобы сохранить соседние зубы.
Если же после удаления зуба планируется установка импланта, это можно сделать только спустя 4-6 месяцев после заполнения лунки костным материалом. Хотя в современной хирургической стоматологии существуют мини-импланты, которые подойдут даже при небольшой высоте альвеолярного отростка, но их применение возможно не во всех случаях.
Операция, направленная на увеличение объема костной ткани, называется синуслифтинг.
В некоторых случаях пациенту требуется пластика альвеолярного отростка. Существует несколько способов коррекции этой части. Если отростки имеют аномалии в строении, для устранения дефектов применяется альвеолопластика.
При значительной атрофии кости стоматологи-хирурги выполняют операцию по наращиванию костной массы. При этом могут использоваться собственная костная ткань пациента или искусственные материалы (например, разновидность кальция фосфата).
В любом случае квалифицированный стоматолог сделает все возможное, чтобы минимизировать потерю собственной костной ткани пациента и проведет все необходимые манипуляции, чтобы ваши зубы выполняли свои функции на отлично, даже если вместо родных установлены протезы.
Альвеолярный отросток: что это, дефекты, атрофия, переломы, воспаления и лечение
Верхняя и нижняя челюстная система имеет очень сложную анатомическую конструкцию. Костная структура характеризуется высокой зависимостью от эффективного кровоснабжения и необходимого питания для полноценного роста и развития. Полноценное функционирование костной системы напрямую связано с наличием всех элементов зубного ряда. Вследствие удаления или длительного отсутствия моляров развиваются различные патологические процессы альвеолярного отростка верхней и нижней челюсти.
В соответствии с анатомическими особенностями и имеющимися патологиями производится коррекция или же аугментация, наращивание костной ткани для успешного проведения протезирования. Соответствующее пародонтологическое лечение дает возможность надежно зафиксировать имплантат в ротовой полости без риска возможных осложнений. Наращивание нередко производится с использованием костно-замещающих биоматериалов искусственного или натурального происхождения. Комплексный подход в диагностировании патологии и высокоэффективная методика лечения позволяет достичь нужного результата.
Что такое альвеолярный отросток?
Костная ткань, состоящая из базального слоя, губчатой ткани и кортикальной пластины, играет важную роль в надежной фиксации зубочелюстной системы. В результате каждодневной физической нагрузки она подвергается морфологическим и гистологическим изменениям. Под альвеолярным отростком (АО) подразумевается анатомическая часть, которая удерживает элементы зубного ряда верхней и нижней челюсти. Формируется он с момента прорезывания зубных единиц и атрофируется после их потери.
Отросток состоит из внутренней и наружной кортикальной пластины и губчатой костной ткани. Он пронизан небольшими канальцами, через которые проходят кровеносные сосуды и нервы. Анатомическое строение гребня имеет непарную симметричную структуру, лунки могут отличаться по форме, размерам в зависимости от размещения зубных единиц. В центре альвеолярного гребня расположены альвеолы, чаще всего они имеют конусовидную форму. В результате патологии или утраты элементов зубного ряда происходит значительное уменьшение объемов костной ткани, что потребует восстановления альвеолярного отростка для последующего проведения имплантации.
Строение альвеолярного гребня
С учетом анатомического строения выделяют следующие части:
- Латеральная. Наружная стенка, расположенная в непосредственной близости от щек и губ.
- Медиальная. Внутренняя стенка, которая направлена в сторону языка и твердого нёба, имеет уплотненную структуру.
- Центральная. Место размещения зубных лунок, участок имеет большое количество кровеносных каналов. Именно здесь крепятся моляры и резцы.
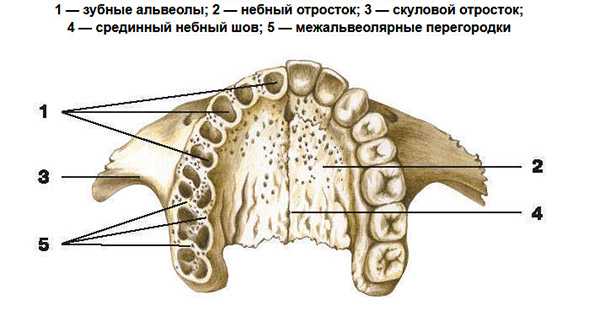
Альвеолы, зубные лунки разграничиваются между собой специальными костными перегородками. В альвеолярной части присутствуют также межкорневые перегородки. При отсутствии функциональных нагрузок на гребневый участок начинает наблюдаться деформация альвеолярного отростка, изменение анатомического строения и его уменьшение. Развитие патологических процессов верхней и нижней челюсти нередко приводят к перелому альвеолярного отростка, что может требовать коррекции данной анатомической части.
Функции альвеолярного отростка верхней и нижней челюсти
- Фиксация и поддержание элементов зубочелюстной системы.
- Активное участие в пережевывании пищи.
- Облегчение процесса откусывания твердых продуктов.
Состояние АО отражается на внешних данных человека. Развитие патологий нередко приводит не только к ухудшению работоспособности моляров и резцов, но также сказывается на анатомии лицевого скелета. С годами нарушается снабжение кислородом костной ткани, что приводит к различным дефектам альвеолярного отростка. В итоге это может стать причиной потери зубных единиц, развития травматических повреждений, пародонтоза, пародонтита и других стоматологических проблем.
Признаки патологий альвеолярного гребня
- Преобладающая отечность слизистой оболочки в области альвеолярного гребня.
- Болевой синдром при пережевывании пищи, глотании слюны.
- Повреждение десневой ткани, кровоточивость.
- Появление множественных ссадин.
- Резкое расширение межзубных участков вследствие потери резцов.
- Развитие патологии окклюзии элементов зубочелюстной системы.
- Появление различных дефектов речи, которые могут выражаться в «шепелявости».
Кроме этого, может развиться гипертрофия альвеолярного отростка, выражающееся в увеличении объема костной ткани в связи с гистологическими изменениями. При внешнем осмотре и рентгенограмме может быть зафиксирована трещина гребня или же полное отделение костной ткани от фундаментальной черепной кости.
Причины атрофии альвеолярного отростка
- Травмы, механические повреждения участка.
- Морфологические изменения, связанные со значительным нарушением циркуляции крови.
- Образование неровных краев альвеол после удаления зубных единиц.
- Остеомиелит альвеолярного отростка, воспалительные процессы костной ткани.
- Новообразования, кисты, которые приводят к дистрофии гребня.
- Потеря элементов зубочелюстной системы.
Среди других причин развития патологических процессов могут быть хронические воспалительные процессы, фиброзный остит, который выражается в утончении костной структуры, или же опухоли альвеолярного отростка. Патология может быть связана и с наследственными факторами, генетической предрасположенностью. Во всех этих случаях требуется коррекция, незамедлительное вмешательство стоматолога-хирурга, так как ткань сама по себе не восстанавливается.
Диагностика заболеваний альвеолярного отростка
В целях правильного подбора терапевтической или хирургической методики лечения проводится соответствующий комплекс диагностических процедур: анализ крови, рентгенография. Дополнительно могут быть назначены МРТ, КТ верхней челюсти, биохимия. Последний анализ назначается если есть подозрения на нарушение обменных процессов в организме. В качестве диагностических процедур также назначают денситометрию, ортопантомограмму. Комплексная диагностика позволяет выстроить правильную тактику коррекции.
Лечение и восстановление альвеолярного отростка
- Технология Split-Control. Основное назначение данной процедуры - расширение челюстной кости для возможности последующего проведения имплантации. Процедуру выполняют следующим образом. Специалист распиливает гребень, в полость размещает биоматериал, заменитель костной ткани, производит наложение швов.
- Межкортикальная остеомия. Подразумевает под собой расщепление альвеолярного отростка с целью коррекции костной структуры. В ходе хирургического вмешательства производится пропил гребня для формирования подвижного фрагмента, который затем стоматолог-хирург перемещает в другую часть, где наблюдается недостаток костной ткани. Подвижная часть фиксируется при помощи специальных винтов, полость заполняется биоматериалом.
Время реабилитации после хирургического вмешательства и резекции альвеолярного отростка может составлять несколько месяцев. После этого можно будет приступать к вживлению импланта. В каждом случае требуется проконсультироваться непосредственно со стоматологом. Он отследит динамику и определит состояние альвеолярного отростка, в котором была расщелина или повреждение.
Преимущества проведения костной пластики
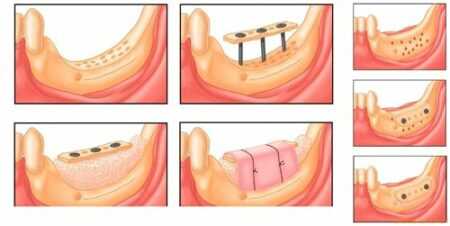
- Надежное сцепление импланта с костной тканью.
- Минимальная травматизация. Незначительное появление отека и гематомы.
- Высокая эффективность. Позволяет за короткий срок приступить к протезированию.
Перед проведением коррекции альвеолярного отростка необходимо удостовериться в наличии противопоказаний, например отсутствии аллергической реакции на биоматериал и препараты. Стоматологическое лечение не проводится при онкологических и аутоиммунных заболеваниях, а также плохой свертываемости крови. В некоторых случаях хирургическое вмешательство может быть отсрочено к моменту устранения соответствующих заболеваний.
Рекомендации по реабилитации
Реабилитационный период направлен на восстановление функций пострадавшего участка. После оперативного вмешательства рекомендуется:
- Соблюдать все рекомендации доктора.
- Отказаться от употребления слишком холодной или горячей пищи.
- Соблюдать правила гигиены полости рта.
- Отказаться от серьезных физических нагрузок.
- Соблюдать рекомендации по щадящему пищевому режиму.
Дополнительно могут быть рекомендованы ротовые ванночки с использованием антисептических растворов и применение мягких зубных щеток для исключения риска повреждения прооперированного участка. При соблюдении рекомендаций отсутствуют риски возможных осложнений. Успешное восстановление зависит от уровня квалификации хирурга. В нашей клинике «АльфаДент» работают исключительно профессионалы, которые проходят курсы по повышению квалификации и регулярно совершенствуют свои навыки.
Стоимость пластики альвеолярного отростка
На конечную цену процедуры влияет тип и объем остеоматериала, используемая методика лечения и сложность. Точную стоимость мы готовы озвучить после осмотра. Для получения бесплатной консультации обратитесь к нам. Гарантируем качественное оказание стоматологических услуг.
Альвеолярный отросток при ортодонтическом лечении. Влияние аппаратов на альвеолы
Центральный научно-исследовательский институт стоматологии и челюстно-лицевой хирургии Минздрава России, Москва, Россия
Алгоритм ортодонтического лечения пациентов с врожденной расщелиной губы, неба и альвеолярного отростка до и после костной аутопластики
Журнал: Стоматология. 2017;96(5): 62‑65
Цель исследования — разработка алгоритма ортодонтического лечения пациентов с врожденной расщелиной губы, неба и альвеолярного отростка (ВРГН). Проведено обследование и лечение 126 больных с ВРГН после ринохейлоуранопластики. Все пациенты были разделены по полу и возрасту на три группы: 1-я — 47 (37%) пациентов от 6 до 11 лет; 2-я — 50 (40%) от 12 до 17 лет; 3-я — 29 (23%) от 18 до 27 лет. С односторонней расщелиной были 84 (66,7%) пациента и 42 (33,3%) — с двусторонней расщелиной АО. В результате комплексного обследования был определен типичный симптомокомплекс аномалий зубочелюстной системы. На основании клинико-рентгенологических данных, антропометрических и ультразвуковых исследований до лечения был обоснован выбор комплексного подхода к лечению и разработаны алгоритмы лечения пациентов в зависимости от периода формирования прикуса.
Проблема лечения пациентов с врожденной расщелиной губы и неба (ВРГН) и альвеолярного отростка (АО) остается актуальной. По данным Минздрава России (2002), на 500 новорожденных приходится 1 ребенок с ВРГН и АО [1, 2]. Наличие расщелины альвеолярного отростка (РАО) не позволяет достичь оптимальных результатов при ортодонтическом лечении и последующем протезировании. Это объясняется нестабильностью верхнечелюстных сегментов. Проведение предпочтительно костной аутопластики (КП) в возрасте 8—12 лет [3, 4]. По данным С.В. Степиной (2004), у 50% обследованных пациентов с ВРГН и АО выявлена тяжелая степень недоразвития АО, что является следствием недостаточно эффективного ортодонтического лечения [1].
Актуальна разработка комплексной программы реабилитации пациентов с ВРГН и АО [5—7].
Цель исследования — разработка алгоритма ортодонтического лечения пациентов с ВРГН и АО до и после костной аутопластики (см. рис. 6).
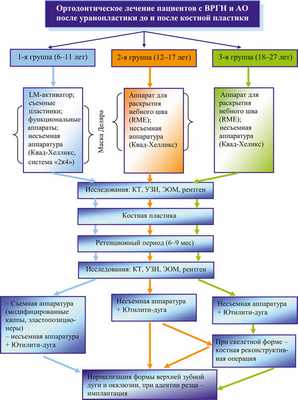
Рис. 6. Алгоритм лечения больных с ВРГН и АО до и после костной пластики.
Материал и методы
Проведены комплексное обследование и лечение 126 пациентов с РАО после ринохейлоуранопластики. Из 126 человек односторонняя РАО была у 84 (66,7%), двусторонняя — у 42 (33,3%). Пациенты были распределены по возрасту на три группы: 1-я — дети от 6 до 11 лет — 47 (37%); 2-я — пациенты от 12 до 17 лет — 50 (40%); 3-я — от 18 до 27 лет — 29 (23%).
Применялись клинический, антропометрический, рентгенологический, ультразвуковой и функциональный (эхоостеометрия — ЭОМ) методы обследования.
Пациенты с РАО получали многоэтапное лечение: I этап — ортодонтическая подготовка к костной аутопластике, II — непосредственно костная аутопластика и ретенционный период, III — продолжение ортодонтического лечения после костной аутопластики. У пациентов 3-й группы был применен дополнительный, IV этап — хирургический (костно-реконструктивная операция).
В зависимости от возраста использовали разные методы ортодонтического лечения. В 1-й группе (n=47) на I этапе применяли съемные механически-действующие аппараты, ортодонтические аппараты с винтом Бертони. Нормализация положения верхней челюсти (ВЧ) относительно костей лицевого черепа и стимуляция ее роста в сагиттальном направлении достигались с помощью маски Деляра.
В позднем сменном прикусе использовали частичную брекет-систему «2×4» (20 аппаратов), несъемный капповый аппарат с винтом для расширения ВЧ (3 аппарата). 15 аппаратов Бидермана (RME) для быстрого расширения ВЧ фиксировали на ортодонтических кольцах. Применялся также аппарат Квад-Хеликс (115 единиц). В 4 случаях при выраженной вторичной деформации использовали ортодонтические микровинты и эластичную тягу (2 аппарата).
В период постоянного прикуса у пациентов 2-й и 3-й групп использовали несъемные аппараты для интенсивного расширения верхнечелюстной зубной дуги, брекет-систему.
Следующим этапом комплексной реабилитации пациентов с ВРГН являлось проведение костной аутопластики. Степень остеоинтеграции оценивали по критериям О. Бергланда (1986) [5], выделяя 4 типа репарации: тип I — сохранилось от 75 до 100% высоты АО; тип II — от 50 до 75% высоты АО; тип II — менее 50% высоты АО; тип IV — отсутствовал непрерывный костный мостик.
Ретенционный этап после проведения костной пластики составил 9 мес. Ортодонтическое лечение на данном этапе сводилось к «удержанию» на жестких дугах достигнутых результатов без активных перемещений. Применяли ретенционные съемные и несъемные аппараты. Ортодонтическое лечение после костной аутопластики получили 65 пациентов. Срок наблюдения составил от 3 до 5 лет.
Результаты и обсуждение
У всех обследованных выявили клиническое сужение зубных рядов и аномалии положения отдельных зубов, у 53 (42,1%) — обратную резцовую окклюзию, у 126 (100%) — деформацию окклюзионной плоскости. При анализе диагностических моделей челюстей и сопоставлении полученных результатов с показателями индивидуальной нормы у всех обследованных определялось статистически достоверное (р≤0,05) сужение зубных рядов разной степени.
У пациентов 1-й группы с односторонней расщелиной во временном прикусе расстояние между клыками ВЧ оказалось меньше нормы на 2,3±0,7 мм, между первыми молярами — на 2,1±0,6 мм. У пациентов с двусторонней расщелиной расстояние между клыками ВЧ было меньше нормы в среднем на 2,1±0,4 мм, между верхними первыми молярами — на 1,8±0,5 мм.
При измерении диагностических моделей пациентов 2-й и 3-й групп по Korkhaus обнаружено укорочение переднего отдела ВЧ на 1,7±0,5 мм (р≤0,05) у 15,5% пациентов. В то же время у 28,5% обследованных отмечали удлинение переднего отдела ВЧ на 2,5±0,3 мм (р≤0,05) и у 4,3% пациентов удлинение переднего отдела нижней челюсти на 1,5±0,4 мм (р≤0,05). При изучении гипсовых моделей челюстей методом D. Pont и сопоставлении полученных результатов с показателями индивидуальной нормы у всех обследованных установлено статистически достоверное (р≤0,05) сужение зубных рядов различной степени. Расстояние между верхними первыми премолярами было меньше нормы в среднем на 3,8±0,4 мм, между верхними первыми молярами — на 2,3±0,8 мм, между первыми нижними премолярами — на 3,6±0,7 мм, между первыми нижними молярами — на 2,7±0,8 мм. В области премоляров сужение зубных рядов составило от 1,7 до 5,3 мм, а в области моляров — от 2,6 до 7,4 мм.
У 98 (77,8%) обследованных обнаружили несимметричное смещение зубов по зубной дуге и наклон в мезиальном направлении, что приводило к уменьшению ширины зубной дуги и укорочению длины ее переднего отрезка. Такое нарушение сочеталось с сужением зубных рядов в боковых отделах у всех 126 пациентов. Для всех пациентов были характерны аномалии положения зубов на границе с расщелиной.
Таким образом, анализ результатов исследования диагностических моделей челюстей позволил уточнить данные клинического обследования, выявить нарушение положения расщепленных фрагментов ВЧ отдельных зубов, определить соотношение зубных рядов, деформацию окклюзионной кривой. Результаты исследования моделей челюстей пациентов учитывали при планировании лечения.
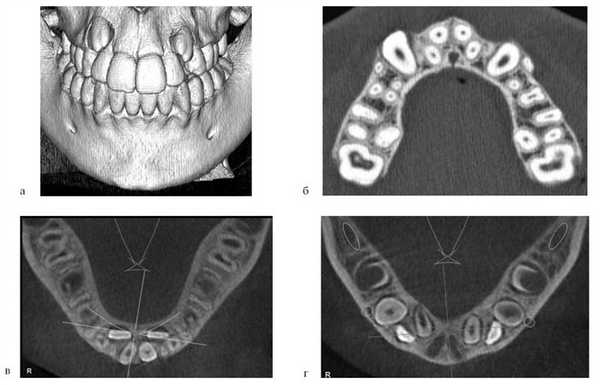
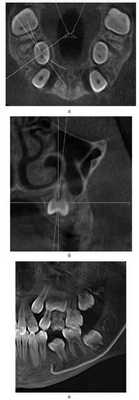
С целью устранения выраженной деформации ВЧ предложен метод создания пространства для установки расширяющих конструкций с использованием дополнительных внутрикостных опор (ортодонтических микровинтов) и эластичной тяги. Разработка данного вида ортодонтической конструкции вызвана невозможностью применения аппаратов, фиксирующихся на небе. У 4 пациентов с ВРГН при выраженной рубцовой деформации неба отмечались значительное мезиальное смещение боковых сегментов зубоальвеолярной дуги, а также дистопия и небный наклон первых и вторых премоляров; расстояние между небными поверхностями этих зубов составляло 2,5±0,3 мм. Для реализации метода проводили рентгенологическое исследование — ортопантомографию, по данным которой определяли топографию установки микровинтов. На контрольно-диагностической модели ВЧ определяли угол небного наклона премоляров относительно альвеолярного гребня, который составил 32±2,3°. Эти данные учитывали при установке микровинтов. Микровинт устанавливали под инфильтрационной анестезией в межзубном промежутке второго премоляра и первого моляра под углом, соответствующим наклону премоляра, на 3 мм ниже подвижной слизистой оболочки. К вестибулярной поверхности премоляра фиксировали ортодонтическую кнопку, от которой к головке микровинта устанавливали эластичную тягу для вестибулярного перемещения премоляра (см. рис. 1, а). Процесс перемещения премоляров длился в среднем 1,5—2,5 мес. После устранения дистопии премоляров освобождалось пространство на твердом небе для фиксации аппарата Квад-Хелликс (см. рис. 1, а). Аппарат Квад-Хелликс обеспечивал медленное расширение верхнего зубного ряда на 0,25 мм за 1 мес (рис. 1, б).
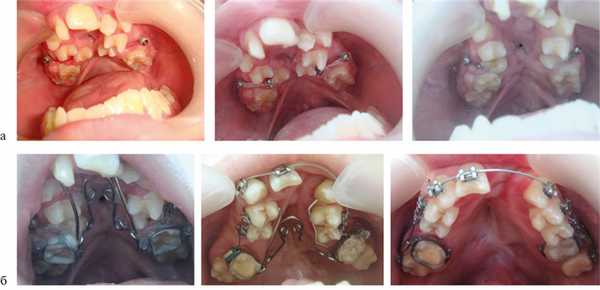
Рис. 1. Аппараты для устранения выраженной деформации верхней зубоальвеолярной дуги. а — применение ортодонтических микровинтов при резком сужении ВЧ; б — применение аппарата Квад-Хелликс.
Комбинированное использование брекет-системы «2´4», Ютилити-дуг и Квад-Хелликс обеспечивало наилучшие результаты на этапе подготовки к костной аутопластике у пациентов 2-й и 3-й групп в 98,2% случаев.
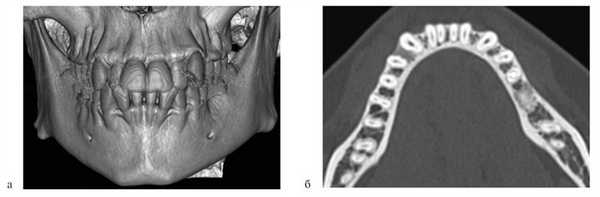
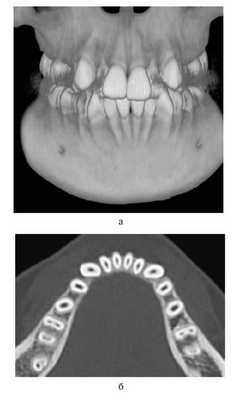
Деформации зубоальвеолярных дуг устраняли до проведения костной пластики. Для этого использовали аппараты, которые позволяли нормализовать положение резцов, фрагментов АО, положение резцовой кости и в результате создать зубоальвеолярную дугу правильной формы и определить истинный размер расщелины (рис. 2).
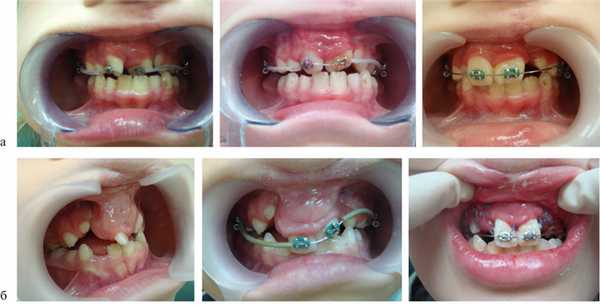
Рис. 2. Несъемный дуговой аппарат (система «2×4»). а — динамика перемещения зубов у пациента с ОРГН; б — динамика перемещения зубов у пациента с ДРГН.
При изучении диагностических моделей зубных рядов после ортодонтического лечения в 1-й группе зарегистрировали расширение верхнего зубного ряда в области клыков на 4,8 мм; длина переднего отдела этого зубного ряда увеличилась на 4,4 мм. Во 2-й и 3-й группах произошло расширение верхнечелюстной зубной дуги в области премоляров на 2,1 мм, в области моляров — на 2,3 мм; длина переднего отдела зубного ряда увеличилась на 2,7 мм.
Нормализовалось положение резцов у 68 (54%) пациентов, положение резцовой кости в сагиттальной и трансверсальной плоскостях — у 40 (40%). У всех пациентов при ортодонтической подготовке к костной аутопластике достигнуто расширение верхнего зубного ряда.
Таким образом, анализ результатов исследования диагностических моделей челюстей после лечения подтвердил данные клинического обследования. Были созданы необходимые условия для проведения костной пластики, что является и в ретенционном периоде важным моментом для интеграции трансплантата.
В послеоперационном периоде у пациентов, получивших предварительную ортодонтическую подготовку, тенденция к образованию полноценного регенерата прослеживалась в 65 (85,5%) случаях. После костной аутопластики определяли высоту костного регенерата: в 1-й группе у 25 (32,9%) пациентов были I и II типы регенерации, у 5 (6,6%) — III тип, у 1 (1,3%) — IV тип; во 2-й группе I и II типы регенерации обнаружили у 21 (27,6%) пациента, III тип — у 5 (6,6%), IV тип — у 2 (2,6%); в 3-й группе I и II типы регенерации обнаружены у 5 (6,6%) пациентов и III тип — у 1 (1,3%). При IV типе отсутствовал костный мостик и присутствовала фиброзная ткань. Тенденция к образованию полноценного костного регенерата прослеживалась у 61 (93,8%) обследованного. Таким образом, из приведенных данных следует, что формирование полноценного регенерата наблюдалось у пациентов, прооперированных в возрасте от 6 до 11 лет.
Ортодонтическое лечение после костной пластики проводилось под контролем за состоянием аутотрансплантата с помощью дополнительных методов диагностики — ЭОМ, УЗИ, спиральной компьютерной томографии (СКТ), что позволило оценить степень остеоинтеграции, либо резорбции костного регенерата (рис. 3).
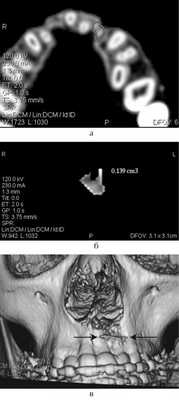
Рис. 3. СКТ: 3D-реконструкция (а), аксиальный срез через 4 года после костной аутопластики (б), выделенный объем костного регенерата (в).
По данным УЗИ, стадия остеопороза регенерата длится от 3 до 6 мес, что эхографически проявлялось увеличением толщины эхогенного слоя. Через 6 мес происходило созревание регенерата, что визуализировалось в виде непрерывной полосы высокой эхогенности (стадия реминерализации). Через 1 год отмечали снижение высоты костного регенерата у 12 (16%) человек (рис. 4).
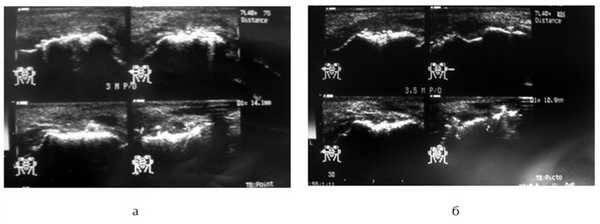
Рис. 4. УЗИ костного регенерата: а — через 6 мес после костной пластики; б — через 1 год после костной пластики.
ЭОМ позволила установить плотность костной ткани в переднем отделе ВЧ до и в процессе лечения. Наблюдение за динамикой изменений скорости прохождения ультразвука после костной пластики показало, что через 3 мес скорость снизилась в 1-й группе на 26%, во 2-й на 12%, в 3-й на 9%. И только через 9 мес она увеличилась и приблизилась к нижней границе нормы в 3-й возрастной группе.
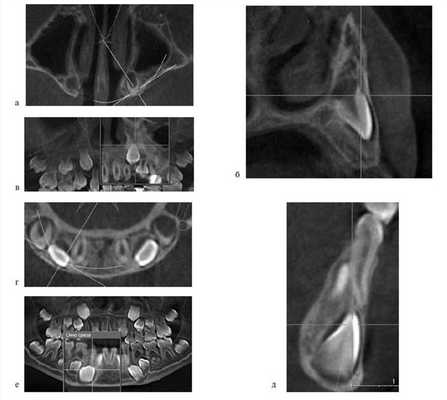
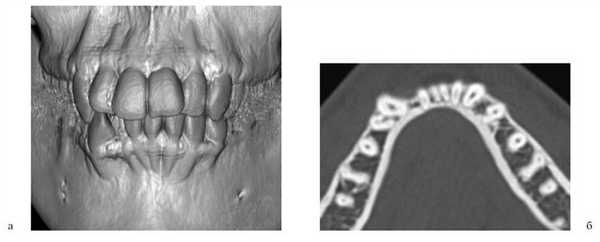
По окончании периода ретенции ортодонтическое лечение было направлено на нормализацию положения зубов, формирование оптимальной окклюзии (рис. 5, а—г).
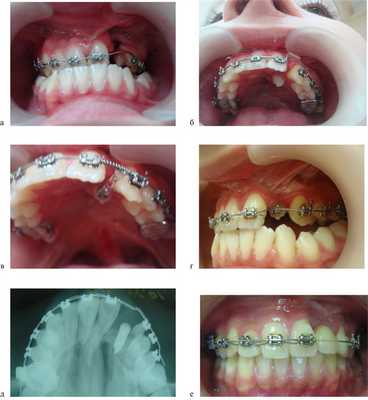
Рис. 5. Этапы ортодонтического лечения по окончании периода ретенции. а — до костной пластики; б—г — перемещение небно расположенного бокового резца в костный регенерат; д, е — имплантат в области костного регенерата.
При адентии бокового резца в область костного регенерата вводили имплантат (см. рис. 5, д, е).
Таким образом, проведенное исследование доказывает, что ввиду разнообразия деформаций верхней зубоальвеолярной дуги требуется дифференцированный подход к выбору индивидуального алгоритма лечения. Наиболее благоприятный период проведения операции — начальный сменный прикус. Ортодонтическое лечение и выбор конструкций определяли в зависимости от периода формирования прикуса. В период смены зубов ортодонтическое лечение выполняли с помощью съемных механических и функционально действующих аппаратов и частичной несъемной системы. В период постоянного прикуса применяли несъемные аппараты для интенсивного расширения верхней зубоальвеолярной дуги, брекет-систему, ортодонтические микроимплантаты. Нормализация формы верхнего зубного ряда, устранение деформации АО — необходимые условия для проведения костной пластики АО; эти меры способствуют формированию оптимального регенерата с последующей имплантацией.
Ортодонтическое лечение изнутри
Многие пациенты часто задают вопрос: «Как и почему перемещаются зубы при ортодонтическом лечении?» Пациентов старшего возраста одолевают сомнения, что возможно «двигать» зубы взрослого человека брекетами. В этой статье мы расскажем о том, что же происходит внутри челюстей при ортодонтическом лечении.
Откуда растут зубы?
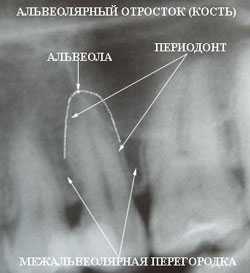
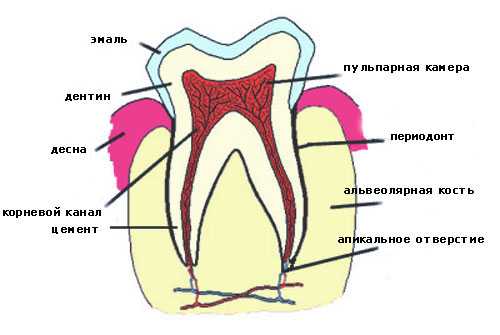
Окончание челюсти, в которой расположены корни зубов, называется альвеолярным отростком или альвеолярной костью.
В ней расположены своеобразные «гнёзда» — альвеолы, которые разделены межальвеолярными перегородками. Именно в этом зубном ложе с помощью связки, состоящей из соединительной ткани, крепится корень зуба. Связка, удерживающая зуб в альвеоле, называется периодонтом, который с одной стороны соединен с зубом, с другой стороны проникает в альвеолу. Благодаря периодонту, крепление зуба имеет небольшую естественную подвижность, играя роль амортизатора при жевании.
При ортодонтическом лечении воздействию подвергается периодонт и альвеолярная кость — связки под действием внешней силы сжимаются или растягиваются, а альвеолярная кость отвечает на это воздействие рассасыванием или наращиванием. Ортодонтическое лечение считается физиологичным, только все процессы протекают во много раз быстрее естественных изменений.
Как двигаются зубы?
Для того чтобы добиться перемещения зубов, к ним необходимо приложить силовое воздействие. Современная ортодонтия располагает знаниями о том, что чем меньшее силовое воздействие оказывается на зубы, тем быстрее «двигаются» зубы. В основе этого процесса лежат свойства рассасывания и наращивания костной ткани.
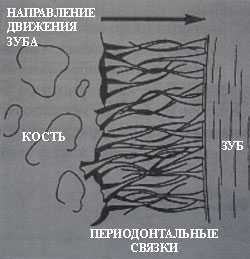
При лечении с использованием ортодонтической аппаратуры в области периодонта возникают зоны давления и растяжения. При давлении на зуб периодонтальные связки в этой области сжимаются, происходит образование клеток остеокластов, что ведет к рассасыванию (резорбции) кости. С противоположной стороны периодонт растягивается, происходит образование клеток остеобластов, что приводит к наращиванию кости (сначала образуется остеоидная ткань, которая затем преобразуется в кость). Таким образом, образование новой кости происходит в направлении растяжения.
При активном воздействии сил зубы становятся подвижны. Это объясняется тем, что рассасывание кости происходит быстрее, чем ее наращивание. Этим также объясняются достаточно продолжительные сроки ортодонтического лечения — необходимо время, чтобы кость успела вырасти при новом расположении зуба. Для этого служит и ретенционный период, закрепляющий результаты ортодонтического лечения.
Ортодонтическое лечение у детей и взрослых
Ортодонтическое лечение, направленное на перемещение зубов, может происходить в любом возрасте. Приемы лечения будут общими, а вот сроки лечения могут различаться. Очевидно, что у детей и подростков лечение будет происходить быстрее, чем у взрослых, так как альвеолярная кость взрослого человека имеет более плотную структуру. Кроме того, на сроки лечения влияют и другие особенности — толщина альвеолярной кости, структура альвеол и т.п.
На консультации у ортодонта можно получить ответы на интересующие вопросы. Ортодонт не сможет проконсультировать по телефону или в форуме, ему надо видеть пациента, оценить пропорции лица, размер челюстей и зубов. В результате консультации врач даст предварительное заключение о возможности лечения, примерных сроках, стоимости. Более точную информацию можно узнать только после углубленной диагностики.
Читайте также:
- Чреспищеводная эхокардиография (ЧПЭ) через верхний отдел пищевода
- Характеристика инфузионно-трансфузионных средств. Общие принципы компонентной гемотерапии
- Резистентность к антибиотикотерапии. Эффективность пенициллина в лечении менингита в прошлом
- Синдром быстрого лизиса опухоли у гематологических больных
- Химическая природа передачи внутриклеточного сигнала
