Анестезия полости носа. Техника пальпации полости носа и глотки
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Кафедра госпитальной хирургии Дагестанской государственной медицинской академии, Махачкала
Кафедра оториноларингологии лечебного факультета Российского государственного медицинского университета, Москва
Современные методы передней тампонады в тактике лечения рецидивирующего носового кровотечения
Журнал: Вестник оториноларингологии. 2012;77(1): 40‑43
Магомедов М.М., Дибирова Т.А. Современные методы передней тампонады в тактике лечения рецидивирующего носового кровотечения. Вестник оториноларингологии. 2012;77(1):40‑43.
Magomedov MM, Dibirova TA. The role of modern methods for frontal tamponade in the strategy of the management of recurrent nasal bleeding. Vestnik Oto-Rino-Laringologii. 2012;77(1):40‑43. (In Russ.).
Лечение носового кровотечения остается актуальной проблемой, обусловленной распространенностью заболевания, склонностью в большинстве случаев к рецидивирующему течению и тяжестью состояния больных. Авторами изложены различные методы остановки носового кровотечения, применяемые в современной медицине. Подробно описано предложенное авторами устройство для остановки носового кровотечения, приводятся данные по его эффективному использованию в клинической практике, раскрыты его преимущества перед другими методами.
Носовое кровотечение (НК) является одной из наиболее частых причин обращения пациентов за экстренной оториноларингологической помощью. Около 60% населения по крайней мере 1 раз в жизни отмечают эпизод НК, и от 11 до 25% из них требуется госпитализация. Проведенный анализ обращений пациентов с этим диагнозом за двухдневный период в 24 госпитальных центрах Франции выявил, что 70% обратившихся больных в течение последних 6 мес отмечали по крайней мере один эпизод кровотечения из этой же половины носа. В течение первого получаса кровотечение было остановлено у 94% пациентов; в 50% случаев потребовалось проведение тампонады носа [1].
Пациент с НК нуждается в немедленном оказании медицинской помощи и остановке кровотечения. В качестве первой помощи ему стараются придать полусидячее положение, в передние отделы полости носа вводится ватный тампон, пропитанный раствором 3% перекиси водорода, крыло носа прижимается к перегородке, прикладывается лед на область носа [2]. В настоящее время основным методом остановки НК остается передняя тампонада по Микуличу с помощью марлевой турунды, пропитанной раствором антибиотика или антибактериальной мазью, раствором 40% эпсилон-аминокапроновой кислоты [2, 3]. Одновременно проводится системная антибактериальная и гемостатическая терапия. При неэффективности передней тампонады производится задняя тампонада по Беллоку. В качестве заднего тампона также может быть использован катетер Фолея. Оптимальным сроком тампонады полости носа считается от 4 до 6 сут, превышение этих сроков приводит к развитию таких осложнений, как синусит и отит. Для профилактики развития воспаления находящиеся в носу тампоны ежедневно пропитывают антибиотиками, антисептиками [2, 3]. Описано пропитывание марлевого тампона гемостатическими составами: пастой Г.Н. Васильевой, пастой Т.Н. Дербеневой; применение готовых лекарственных форм (феракрил) [4]. В случаях кровотечения из передних отделов носа возможно использование эластических тампонов из поролона в перчаточной резине, которые вводятся в общий носовой ход штыковым пинцетом [5].
Тампонаду полости носа больные переносят тяжело, особенно заднюю, так как она сопровождается болью в носу, невозможностью носового дыхания, ощущением нехватки воздуха, головной болью, возможным повышением температуры тела. В настоящее время уделяется пристальное внимание разработке методов щадящей тампонады полости носа. С этой целью можно использовать препараты из гемостатической губки (белкозим), специальные тампоны, содержащие гемостатические материалы: тромбин, фибринную пленку. Имеется опыт применения препаратов на основе фибринколлагенового комплекса (ТахоКомб) у больных после эндоназальных хирургических вмешательств и у пациентов с рецидивирующим НК на фоне лейкоза и тромбоцитопении [6—8], препаратов из оксицеллюлозы (мероцель, суржицель) [9].
Предложены варианты тампонов Мероцель разной формы, в том числе предназначенные для тампонады после эндоназальных хирургических вмешательств. Преимущества этих тампонов перед марлевыми заключаются в эффективном прилегании к поверхности за счет способности набухать, меньшей травматизации слизистой оболочки при тампонаде и при удалении тампона. ТахоКомб может применяться одновременно с эластическими тампонами [7, 8]. Имеется опыт применения двухкамерных гидротампонов для гемостаза у пациентов после ринохирургических вмешательств [10, 11]. Переднюю и заднюю тампонаду можно также осуществлять с помощью различных вариантов раздувных пневмотампонов, с этой целью применялись и ЯМИК-катетеры [5].
При неэффективности указанных методов остановки НК прибегают к химической коагуляции кровоточащего участка в области Киссельбаха 40% раствором нитрата серебра или раствором трихлоруксусной кислоты; удалению расширенных кровоточащих сосудов выскабливанием (Obrasio locusKisselbachi). В ряде случаев выполняется отслойка участка мукоперихондрия с последующей тампонадой, электрокоагуляция, криокоагуляция, электрокаустика (электрокаутеризация) участка кровотечения [5, 12, 13], а также лазерная фотокоагуляция NYAG-лазером [14]. Все эти вмешательства проводятся под местной анестезией. В тяжелых случаях производят перевязку наружной сонной артерии или эндоваскулярные вмешательства.
Пациенты и методы
Нами были обследованы 263 пациента с НК различной этиологии. У 29 (11%) пациентов остановка НК потребовала проведения задней тампонады, у 9 (3,4%) человек с целью непосредственной остановки геморрагии были произведены различные хирургические вмешательства. У 224 (85,2%) пациентов кровотечение было остановлено с помощью различных методов передней тампонады. В дальнейшем у 56 (21,3%) человек производились различные эндоназальные хирургические вмешательства для предотвращения рецидивирования НК. Таким образом, методы передней тампонады носа имеют важное значение в лечении больных с НК и в большинстве случаев являются достаточной мерой для остановки геморрагии.
Как было упомянуто, использование рутинных методов тампонады носа сопровождается значительным дискомфортом для пациента. При остановке НК с помощью таких традиционных способов, как передняя марлевая тампонада (100 больных) и тампонада носа с помощью эластических тампонов (62 больных), сильную головную боль отмечали 125 (77,2%) из наших пациентов (80 и 45 человек соответственно), повышение температуры тела было отмечено у 31 (19,1%) больного. Среди немногочисленной группы пациентов, у которых для остановки НК было достаточно применения ватного тампона или гемостатической губки (21 пациент), подобные жалобы были реже (5 больных), однако при этом сохранялся риск рецидива кровотечения.
Нами была поставлена цель разработать простое устройство для остановки НК, обеспечивающее эффективную тампонаду носа. Для решения данной задачи было предложено устройство, содержащее тампон, выполненный в виде эластичной камеры, в которую входит трубка для подачи воздуха, заполняющего камеру. Через камеру пропущена дыхательная трубка с отверстиями на концах. Трубка для подачи воздуха в камеру дополнительно содержит пневмобаллон для регулирования давления в камере, а также клапанный механизм, обеспечивающий герметичность.
Применение многих известных пневмо- и гидротампонов часто неэффективно из-за несоответствия формы тампона рельефу полости носа и неполной компрессии кровоточащей слизистой оболочки полости носа, особенно в верхних и задних отделах, а также при смещении тампона кпереди или кзади. Нами разработана форма камеры, соответствующая сагиттальному сечению полости носа, с ребрами жесткости по краям. Дыхательная трубка расположена вдоль края камеры. Трубка для подачи воздуха в камеру расположена над дыхательной трубкой. Ширина тампона (камеры) в нерабочем положении составляет 5—6 мм. Изображение устройства для остановки носового кровотечения представлено на рис. 1 и 2. Рисунок 1. Схема устройства для остановки носового кровотечения. 1 — эластичная камера; 2 — дыхательная трубка; 3 — трубка для подачи наполнителя; 4 — сигнальный пневмобаллон, позволяющий регулировать давление в камере; 5 — клапанное устройство, соединяемое с источником подачи наполнителя камеры. Рисунок 2. Устройство для остановки носового кровотечения в рабочем положении.
Тампонада может проводиться как в положении больного сидя, так и у лежащего пациента. Производится предварительная анемизация и аппликационная анестезия полости носа, которые при продолжающемся кровотечении могут быть недостаточны эффективны. Тампон с осторожностью вводится вдоль дна полости носа на всю длину с помощью носорасширителя и коленчатого пинцета. Камера пневмотампона заполняется воздухом с помощью стандартного одноразового шприца, присоединяемого к клапанному устройству, при этом обтурируя полость носа и сдавливая кровоточащие участки слизистой оболочки. Степень раздувания контролируется с помощью пневмобаллона, позволяющего оценивать давление в камере. Пациент имеет возможность дышать через дыхательную трубку, один конец которой открывается в носоглотку, а другой — наружу в области преддверья носа. Длительность тампонады составляет 3—4 дня, после чего производят сдувание воздуха шприцем и удаление тампона пинцетом.
Результаты и обсуждение
Предложенное нами устройство для остановки носового кровотечения применялось у 16 больных. Средняя продолжительность тампонады носа у данной категории пациентов составила 2,5 дня. У 14 (87,5%) пациентов пневмотампонада обеспечила эффективную остановку НК. В одном случае отмечалась несостоятельность пневмотампона и кровотечение было остановлено с помощью передней марлевой тампонады. В другом случае отмечался рецидив НК после удаления тампона. Этим больным для окончательной остановки геморрагии и предупреждения рецидивирования была произведена электрокоагуляция расширенных сосудов области Киссельбаха. Большинство пациентов (10 из 15 больных, что составило 66,7%) перенесли тампонаду носа предложенным нами устройством без значительного дискомфорта. 5 больных отмечали головную боль, 2 пациента жаловались на затруднение носового дыхания, несмотря на наличие дыхательной трубки в конструкции устройства. Возможность использования предлагаемого нами устройства для остановки носового кровотечения подтверждается клиническими примерами.
Больной Г., 47 лет, поступил в клинику 22.03.09 с кровотечением из правой половины носа. В условиях ЛОР-стационара была произведена тампонада раздувным пневмотампоном. Кровотечение было остановлено, при фарингоскопии стекания крови по задней стенке глотки не отмечалось. В течение нескольких дней пациент находился под наблюдением, рецидивов НК не отмечалось. Через 3 сут произведено удаление тампона. При риноскопии после удаления тампона слизистая оболочка правой половины носа отечна, гиперемирована, отделяемого нет. Мацерации слизистой оболочки не выявлено. Рецидивов НК после удаления тампонады не было. Осложнений в виде воспалительных заболеваний околоносовых пазух и среднего уха не было. Пациент был выписан в удовлетворительном состоянии. Болевых ощущений, дискомфорта при введении устройства и его нахождении в полости носа пациент не отмечал.
Больная Н., 52 лет, поступила в клинику 26.03.09 с кровотечением из левой половины носа при повышении артериального давления до 150/90 мм рт.ст. Больной была произведена тампонада раздувным пневмотампоном, проводилась гипотензивная терапия. Во время наблюдения в стационаре тампонада носа была состоятельна, удаление тампона произведено на 4-е сутки. При осмотре после удаления тампона слизистая оболочка полости носа слева гиперемирована, отечна, отделяемого и участков мацерации не выявлено. Воспалительные осложнения и рецидивы геморрагии не отмечались. 02.04.09 пациентка выписана в удовлетворительном состоянии.
Использование предложенного нами устройства для остановки носовых кровотечений выявило преимущества данного метода остановки НК.
Форма камеры, соответствующая анатомии носа, позволяет в рабочем состоянии устройства обеспечивать компрессию кровоточащих сосудов слизистой оболочки всех отделов полости носа и производить эффективную остановку НК.
Использование дыхательной трубки в конструкции устройства позволяет уменьшить дискомфорт, обусловленный нарушением носового дыхания во время тампонады.
Наличие сигнального пневмобаллона на трубке для подачи воздуха в камеру позволяет регулировать количество поступающего в камеру воздуха и избегать кровотечения при недостаточном раздувании тампона.
Возможность регулировать давление в пневмотампоне предупреждает развитие мацерации слизистой оболочки при чрезмерном раздувании и снижает травматичность тампонады и риск рецидива НК, обеспечивает уменьшение болевых ощущений у больных и уменьшение жалоб на головную боль и боль в области носа на период тампонады.
Небольшие размеры тампона в «нерабочем» состоянии, а также расположение трубки для подачи воздуха в камеру над дыхательной трубкой обеспечивают простоту установки и удаления тампона, устраняют болевые ощущения от давления трубок на слизистую оболочку дна полости носа.
Таким образом, предложенная пневмотампонада носа является простым, эффективным и удобным в применении способом остановки НК, который может использоваться наряду с другими методами передней тампонады.
Аппликационная анестезия
Аппликационная анестезия - это методика местного обезболивания, которая широко используется для осуществления ЛОР-манипуляций. Она используется при проведении малых операций на полости носа, горла или уха. Анестезия может использоваться и в лечебных целях - для снятия сильных болей у пациентов.
Аппликационная анестезия, что это такое?
Поверхностная (аппликационная, терминальная) анестезия - процесс безинъекционного обезболивания терминальными анестетиками (анальгетическими препаратами) слизистой полости глотки, гортани, носа. В итоге происходит снижение болевой чувствительности и человек ничего не ощущает в местах обработки. В сравнении с инъекционными техниками, этот метод полностью безболезненный и благополучно применяется в качестве анестезии при мелких и ёмких вмешательствах. Данная разновидность анестезии может использоваться как отдельно, так и совместно с проводниковым либо инфильтрационным обезболиванием.
Аппликационная анестезия как нельзя лучше подходит в момент выполнения простых и кратковременных поверхностных оперативных вмешательств, а также пациентам, у которых имеется непереносимость иных методов обезболивания в связи с психоэмоциональными и физиологическими особенностями (аллергическая реакция, повышенная восприимчивость, панический страх к уколам).
В подавляющем большинстве случаев поверхностная анестезия может использоваться в виде предварительного наркоза накануне проведения проводникового обезболивания либо иных процедур, предусматривающих введение инъекции в мягкие структуры ротовой или носовой полости.
Вопреки недостаточной результативности терминальное обезболивание используют и при выполнении незначительных по объёму процедур, не нуждающихся в инъекционной анестезии.
Механизм действия

Для проведения аппликационной анестезии не требуются инъекции препаратов. Местный анестетик наносится непосредственно на область проведения манипуляции. Вещество отключает чувствительность локальных рецепторов, что приводит к исчезновению боли в точке приложения лекарства.
Аппликационная анестезия базируется на блокировании сенсорных рецепторов. В момент обработки поверхности слизистой средство мгновенно всасывается в нервные окончания (средняя глубина проникновения составляет 3-5 мм), препятствуя поступлению нервных импульсов. Результат наркоза проявляется в течение нескольких минут, через полчаса достигает своего максимума, обезболивая примыкающие твёрдые, мягкие ткани.
ОБРАТИТЕ ВНИМАНИЕ! Слизистая носа, гортани, глотки всплошь пронизана кровеносными капиллярами, потому безинъекционная анестезия терминальными анестетиками требует меньше времени благодаря более быстрому поглощению лекарственного препарата тканями.
Анестезия глотки
Аппликационная анестезия проводится с помощью специального пульверизатора, который распыляет анестетик на стенки глотки и миндалины. Процедура проводится при следующих патологиях:
- Инородное тело в области ротоглотки;
- Полипы - доброкачественные разрастания ткани;
- Грануляции на поверхности слизистой.
Аппликационной анестезия глотки может применяться и в диагностических целях. После обезболивания врач может взять фрагмент подозрительных тканей на анализ - произвести биопсию. Исследование наиболее часто применяется для дифференциальной диагностики раковых изменений с другими патологиями.
Анестезия гортани
Анестезия гортани проводится с помощью пульверизации анестетика. Во время процедуры обезболиваются ткани:
- Надгортанника;
- Валекул;
- Гортанных желудочков.
Дополнительно проводится анестезия верхней части пищевода, чтобы обеспечить полное отсутствие неприятных ощущений у пациента во время операции. При проведении вмешательства на голосовых связках проводится их смазывание анестетиком. В момент нанесения препарата пациент должен открыть рот и произнести долгий звук, изменение положения связок при фонации позволит тщательно обработать их поверхность.
Анестезия уха
Перед проведением операции врач вливает по 3-4 капли анестезирующего средства в слуховой проход пациента. Для лучшего распределения препарата в полости уха необходимо несколько раз нажать на козелок, чтобы жидкость могла преодолеть возможные препятствия (полипозные разрастания, грануляции). Если необходимо прооперировать наружное ухо, то анестетик наносится непосредственно на кожные покровы в данной области.
Анестезия носа
Для обезболивания манипуляций в носовой полости на слизистую оболочку наносятся местные анестетики. Для этого в полость вводятся ватные шарики, пропитанные препаратом. Шарики с помощью носового зонда проводятся через все ходы к задней стенке глотки. В этом положении их оставляют на несколько минут.
Таким образом, аппликационная анестезия - это методика обезболивания, которая широко используется в работе отоларингологов. Преимуществом методики является то, что для ее проведения не требуется делать инъекции. Низкая травматичность процедуры сочетается с высокой эффективностью, что обусловливает широкую распространенность аппликационной анестезии в ЛОР-практике.
Преимущества и недостатки аппликационной анестезии

Поверхностный наркоз имеет ряд преимуществ. Среди основных достоинств стоит выделить:
- безболезненность;
- отсутствие отравляющего воздействия на организм;
- низкая вероятность передозировки (этот критерий очень важен при лечении маленьких детей, для которых достаточно сложно скорректировать приемлемую дозу анестетика);
- доступность проведения (процедура обработки не предусматривает наличия у доктора специфических навыков).
Недостатки: кратковременный результат обезболивания, незначительная глубина проникновения внутрь тканей, вазодилатирующее действие отдельных препаратов, возможные кровотечения на фоне проведения инвазивных мероприятий.
Лекарственные препараты, применяемые при поверхностной анестезии
В состав медикаментов, предназначенных для местного терминального обезболивания, часто входят те же действующие компоненты, что и для инъекционного наркоза (лидокаин, бумекаин, их аналоги), однако концентрация действующих веществ таких препаратов существенно выше. Реже для анестезии используются лекарства, в состав которых кроме анестетика входят ароматизаторы, антисептики, вещества, подавляющие воспалительный процесс.
Основными формами выпуска терминальных анестетиков являются аэрозоли, мази, гели, спреи, крема. В зависимости от разных вариантов использования каждая разновидность лекарств отличается характерными лишь для неё особенностями, достоинствами и противопоказаниями. В целом это даёт врачу возможность выбрать необходимый препарат с учётом предстоящей медицинской задачи.
С учётом принципов воздействия на организм все поверхностные анестетики классифицируются на:
- анальгезирующие жидкости;
- лекарственные составы физиологического действия на основании сульфидов, стронция и фтора;
- прижигающие препараты;
- дегидратационные составы.
ВАЖНО! Невзирая на доступность метода, произвольное применение в домашних условиях поверхностных анестетиков нежелательно. В каждой ситуации подбор и рекомендации того или иного препарата осуществляются врачом с учётом причин боли, а также индивидуальных особенностей больного.
Степень болезненности поверхностной анестезии
Степень болезненности аппликационного наркоза определяется общим порогом болевой чувствительности. Изначально человек ощущает незначительное распирание в месте обработки анестетиком. Как только препарат начинает действовать, всякая восприимчивость исчезает. В конечном итоге у пациента возникает ощущение, будто область, где наносился препарат, онемела.
Побочные воздействия
Осложнения от использования терминальных анестетиков возникают редко. Если они и появляются, то только при игнорировании правил их применения. Чаще всего встречаются:
- аллергические проявления в виде гиперемии, отёчности, зуда;
- анафилактическая реакция (достаточно редко), отёк Квинке;
- раздражения органов дыхания (типично для анестетиков, используемых в стоматологии, аэрозолей и спреев);
- отравления организма при передозировке либо индивидуальной непереносимости.
ВНИМАНИЕ! Подбор и назначение соответствующего аппликационного обезболивающего осуществляются врачом. Он же согласовывает применение анестезирующего средства в домашних условиях. Самостоятельное назначение и применение подобных лекарственных составов может вызвать вышеуказанные побочные реакции.
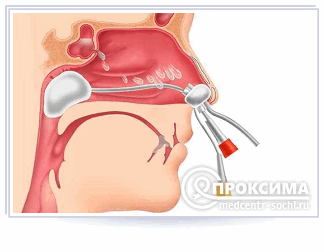
Пункция верхнечелюстной пазухи с введением катетера с одной стороны
Воспаление гайморовых пазух одновременно является и причиной, и следственным фактором хронической и острой форм респираторных заболеваний, которые возникают у детей и взрослых. Природа патологии идентична для всех - травмы, чужеродные организмы, инфекции, вызванные попаданием в организм вирусов, бактерий.
Прогрессирование в верхнечелюстной пазухе воспалительного процесса является одной из основных причин постоянных головных болей, нарушения терморегуляции тела, ронхопатии, низкой трудоспособности, снижения аппетита, искажения обоняния. В большинстве случаев результативными методами лечения подобных состояний являются прокол и катетеризация гайморовых пазух.
Эти манипуляции в сопоставлении с различными более щадящими неинвазивными методами лечения, направленными на устранение накопленного содержимого из околоносовых пазух и полости носа, дают возможность вовремя очистить гайморовую пазуху от экссудата и предотвратить развитие осложнений.
Наиболее широко распространена односторонняя катетеризация. Этой процедуре предшествует пунктирование - прокол полостных стенок пазухи с дальнейшей установкой катетера, сквозь который будет осуществляться промывка пазухи, а также отсасывание гноя.
Такая манипуляция выполняется в стационаре либо амбулаторном отделении хирургии с помощью вспомогательного оборудования и специализированных инструментов. Случаи, когда пациенту показана или противопоказана операция, определяются квалифицированным отоларингологом.
Для чего проводится пунктирование гайморовой пазухи с односторонним введением катетера?
Односторонняя катетеризация показана при:
- гнойном воспалении околоносовых пазух;
- ненаступлении позитивной динамики после курса консервативного лечения острой, хронической форм гайморита;
- очередном оперативном вмешательстве, вызванном наличием воспаления;
Вместе с тем, катетеризация с одной стороны применяется в рентгенодиагностике для ввода контрастных веществ.
Пунктирование гайморовой пазухи с односторонним введением катетера может использоваться в диагностических целях лишь тогда, когда совмещается с лечебной целью и при условии подозрения имеющегося дефектного содержимого пазухи.
Очень часто при катаральной форме гайморита врачи советуют проводить одностороннюю катетеризацию с целью подачи лекарственных препаратов и получения стремительного терапевтического результата.
При проколе гайморовой пазухи нужно быть очень осторожным, т. к. при несоблюдении предусмотренных технических норм может возникнуть множество побочных эффектов, вызванных не только процедурой, но и присутствием генетических патологий структуры лицевого скелета.
Именно потому, с целью диагностики возможных патологий (наличие расхождения швов при травматическом поражении лобных пазух, отсутствие, утончение костной стенки глазницы, двухкамерная пазуха), пункции околоносовых пазух с введением катетера с одной стороны, обязательно должна предшествовать рентгенография. Любое из этих явлений определяет показания и индивидуальный подход к выполнению прокола гайморовой пазухи.
Зачем нужно пунктирование и когда его назначают?
Пунктирование какого-либо органа с односторонней катетеризацией - это прокол его стенок тонкой острой иглой с целью извлечения патологического содержимого, для дальнейшего гистологического исследования на предмет злокачественности для постановки диагноза, или для ввода медикаментов. Не является исключением и верхнечелюстная пазуха: прокалывают её или с целью диагностики, или с целью лечения. Но чаще всего пункутирование пазухи объединяет в себе сразу обе задачи.
По большей части при гайморите, протекающем без осложнений, пункция не требуется, т. к. это заболевание успешно лечится с помощью физиотерапии и антибиотиков. В том случае, когда отоларинголог всё же назначил пункцию, её не избежать. Решение о необходимости проведения пункции принимается врачом на основании общего состояния здоровья.
В ряде случаев (когда антибиотикотерапия не оказывает положительного воздействия и гнойное содержимое продолжает аккумулироваться, когда требуется установить, какие бактерии спровоцировали инфекционный процесс, чтобы безошибочно подобрать соответствующий антибиотик, когда у человека наблюдаются такие симптомы, как припухлость, боль, нарушение терморегуляции, плохое самочувствие, когда существует высокий риск возникновения осложнений) пункция с односторонней катетеризацией является единственным вариантом нормализации состояния больного.
Как проводится операция?
Пунктирование верхнечелюстной пазухи с односторонним введением катетера проводится в несколько этапов:
- Проведение процедуры, ориентированной на снижение отёчности слизистой посредством сужения сосудов (местная анемизация). Манипуляция выполняется в профилактических целях для предотвращения отёка тканей, чтобы максимально улучшить обзор рабочей поверхности и обеспечить максимальное воздействие анестетика.
- Анестезия. Как правило, достаточно введения местного анестетика. С этой целью вводится состав новокаина / адреналина с дикаином / лидокаином. В некоторых случаях может использоваться поверхностное обезболивание (обработка анестетиком поверхности кожи, закладка в носовую полость тампона с анестезирующим средством). По просьбе пациента прокол гайморовой пазухи может проводится и под общей анестезией, однако в 99,9 % ситуаций в этом нет необходимости.
- Непосредственно пунктирование. Прокол верхнечелюстной пазухи делается в верхней части свода нижнего носового хода иглой Куликовского. Во время манипуляции пациент может слышать тихий хруст. Сделав пункцию, в отверстие вводится игла, один конец которой соединён со шприцом, предназначенным для отсасывания гнойного экссудата.
- Промывка. Гайморовая пазуха обрабатывается бактериальным, антисептическим либо противогрибковым лекарственным средством. При этом, для обеспечения свободного оттока содержимого из пазухи, доктор рекомендует больному удерживать голову в положении «под наклоном».
- Ввод и закрепление катетера. Устанавливается с целью ежедневного очищения верхнечелюстной пазухи. Снимается по истечении нескольких дней. В случае постановки катетера пунктирование гайморовой пазухи с одной стороны наиболее эффективно - обеспечивается полное (без остатка) удаление гнойного экссудата.
Порядок проведения пункции

Процесс катетеризации начинается из ввода пациенту местного анестетика. Он увлажняет слизистые полости носа.
Прокол производят иглой Куликовского, спецификой которой считается острие изогнутого под наклоном 20° кончика. Рукоятка (канюля) иглы визуально напоминает плоскую утолщённую пластину неправильной формы с флажком-направителем, обращённым к игле, который обеспечивает её изгиб и минимизирует усилия при проникновении иглы и прокалывании пазухи.
Манипуляции прокола выполняется следующим образом: под присмотром врача изогнутый кончик иглы заводится вниз в нижнюю часть носового хода на величину около 20-25 мм до упора кончиком выпуклого основания в нижний свод носовой щели. После, ориентируясь по большему плечу канюли, размещают её так, чтобы загнутый край и общая направленность иглы совпадали с внешней границей отверстия. Самый решающий момент возникает в момент забора пунктата. Врач аккуратно фиксирует левой рукой голову больного, а правой крепко удерживает иглу, делая упор на ладошку. Первым простым проникающим движением фиксирует иглу, после чего, направляя кончик иглы к внешнему уголку глазницы, производит прокалывание стенки пазухи. Очень важно, чтобы игла была прочно зафиксирована во время манипуляции, иначе можно повредить заднюю либо верхнюю стенку пазухи. При фиксации иглы её край нужно прижать к дуге нижнего носового хода, т. к. там наиболее тонкая стенка.
В ряде случаев латеральная стенка верхнечелюстной пазухи - это плотная и толстая кость, из-за чего пункция выполняется с большим усилием или даже невозможна.
Следует подчеркнуть, что прокол правой гайморовой пазухи проще проводить правой рукой, в то время как пункцию левой гайморовой пазухи - левой.
Сразу по окончании процедуры жидкость, содержащаяся в пазухах, может вытекать из иглы, в частности, когда на неё воздействует давление. Без затруднений выделяется только что высвободившаяся жидкость либо содержимое кисты (в случае если игла расположена в её полости). Густые гноистые выделения и желеобразные массы сами по себе не выделяются.
По завершении пункции врач проводит катетеризацию. Изначально рассчитывается величина, на которой должны располагаться 2 рукоятки иглы, чтобы очищение было максимально эффективным. У пациентов старшей возрастной группы это расстояние в среднем соответствует 20-30 мм, у пациентов младшего возраста - 12-25 мм. Для правильной фиксации расстояния производят изгиб катетера.
Образовавшийся во время пункции прокол служит зоной установления канюли, сквозь которую будет устраняться скопившаяся жидкость.
При введении катетера больному рекомендуется дышать ртом. Как только воздух проникнет в размещённый впереди баллон, шприц заводится в трубку рукоятки иглы (канюлю), после чего поршень оттягивается. Накопленное содержимое под действием отрицательного давления постепенно извлекается из пазухи.
По окончании очищения пазухи она обрабатываются антисептиком с увлажняющим и противоотёчным эффектом. При необходимости к дезинфицирующему средству могут добавляться комбинированные препараты антибиотика с глюкокортикостероидами.
В случае комбинированной терапии шприц, заполненный лекарством, соединяют с проводником, корректируя отрицательные показатели давления на положительные. Процедура выполняется до момента, когда отёчность слизистой гайморовой пазухи постепенно не начнёт спадать.
Как чувствует себя больной после пункции?

После проведения пункции гайморовой пазухи относительно устранения гайморита терапия не прекращается. Больному следует пройти полноценный курс лечения антибиотиками. Заключения биологического и гистологического исследований пунктата выдаются в течение нескольких суток с момента взятия пунктата на анализ, потому первым делом пациенту назначается антибактериальная терапия лекарственными препаратами наиболее широкого спектра действия.
Самыми распространёнными являются сосудосуживающие спреи, антисептические капли, антигистамины, лекарства-антибиотики. В случае сильной отёчности могут применятся спреи с глюкокортикостероидами.
Для ускорения рассасывающего процесса может назначаться физиотерапевтическое лечение.
Прокол в носу быстро поддаётся заживлению. Обычно через пару дней от места пункции не остаётся и следа. В период заживления больной может замечать незначительные сукровичные выделения.
В ходе терапии доктор может назначать проведение контрольных рентгенографических исследований пазух.
На протяжении недели стоит исключить купания, плавания в бассейне, а также посещения сауны и бани.
Анестезия полости носа. Техника пальпации полости носа и глотки
Научная группа при кафедре болезней уха, горла и носа Первого МГМУ им. И.М. Сеченова Минздравсоцразвития России
21-я городская клиническая больница, Новосибирск
Морозовская ДГКБ Департамента здравоохранения Москвы, Москва, Россия, 119049
Локальная анестезия при фиброэндоскопии полости носа, носоглотки и гортани у детей: нужны ли топические анестетики?
Журнал: Вестник оториноларингологии. 2015;80(5): 51‑55
С целью изучения эффективности различных методов анестезии проведено проспективное рандомизированное двойное слепое исследование. В исследовании участвовали 160 детей в возрасте от 3 до 14 лет (средний возраст 7,4±2,96 года), рандомизированные на статистически сопоставимые по полу и возрасту 4 группы. В качестве препарата подготовки использовали физиологический раствор (1-я группа); 0,05% раствор ксилометазолина (2-я группа); 10% раствор лидокаина (3-я группа) и смесь 0,05% раствора ксилометазолина и 10% раствора лидокаина (4-я группа). Оценка переносимости подготовки полости носа была статистически достоверно (p 0,05). Средняя оценка переносимости процедуры врачом была наихудшей в 1-й группе и наилучшей в 4-й группе (р=0,03), однако разницы по этому показателю между детьми во 2-й и 3-й группах не получено (p>0,05). Таким образом, применение 10% раствора лидокаина при подготовке полости носа у ребенка перед проведением фиброэндоскопии не дает преимуществ по сравнению с использованием 0,05% раствора ксилометазолина, а сама инсуффляция анестетика вызывает у детей достоверно более выраженные негативные эмоции.
Внедрение в повседневную оториноларингологическую практику неинвазивных эндоскопических методов исследования явилось важнейшим этапом развития специальности. В настоящее время эндоскопия верхних дыхательных путей стала «золотым стандартом» диагностических и хирургических вмешательств в полости носа, глотки и гортани как в стационарах, так и в амбулаторной практике. Несмотря на то что в отечественной практике эндоскопия, в первую очередь — эндоназальная эндоскопическая хирургия, стала широко применяться начиная с 80-х годов [1], ее использование в педиатрии долгое время было ограничено техническими сложностями использования ригидных эндоскопов в полости носа у ребенка не только в связи с толщиной оптики, но и поведенческими особенностями детей. В значительной мере ситуацию исправило внедрение в детские медицинские учреждения страны фиброволоконной оптики, которая по своим техническим характеристикам стала сопоставимой с ригидной. В настоящее время фиброэндоскопия широко используется в детской оториноларингологии, в первую очередь для диагностики анатомических и функциональных нарушений в полости носа, носоглотке и гортани, хотя по-прежнему отсутствуют стандарты проведения как самой процедуры, так и подготовки к ней. Более того, в связи с тем, что роль фиброэндоскопии в оториноларингологической практике дискутируется, становится необходимым определить показания, противопоказания, риски и преимущества этого метода исследования [2]. Даже в таком важном для мировой ларингологии документе, как Clinical Practice Guideline: Hoarseness (Disphonia) [3], нет четких указаний о показаниях к проведению фиброларингоскопии и, кроме того, указано, что при отсутствии симптомов, свидетельствующих о серьезных заболеваниях гортани, возможные опасности фиброларингоскопии могут превышать ее диагностические достоинства. Однако, по нашему мнению, проведение диагностической фиброэндоскопии безопасно у подавляющего большинства пациентов любого возраста, а единственным значимым моментом, возможно, ограничивающим показания к ее проведению, является потенциальная болезненность процедуры.
Способ анестезии эндоскопического исследования верхних дыхательных путей по-прежнему остается одним из нерешенных вопросов, особенно в педиатрической практике. Для анестезии слизистой оболочки полости носа при ригидной эндоскопии предложено использовать последовательное орошение растворами вазоконстрикторов, затем анестетиков, затем введение турунд, пропитанных анестетиком, а у беспокойных и лабильных детей — сочетать местную анестезию с парентеральной премедикацией, включающей анальгетики, транквилизаторы, антигистаминные препараты [4]. Однако при проведении фиброэндоскопии неприятные ощущения, испытываемые пациентом, значительно менее выражены, чем при ригидной эндоскопии; более того, для описания ощущений пациента целесообразно использовать термин «дискомфорт», а не «боль» [2]. Работы, посвященные анестезии при фиброэндоскопии, единичны. В основном перед проведением исследования рекомендуют интраназальное распыление деконгестантов и местных анестетиков; эффективность различных анестетиков, таких как 2% раствор тетракаина или 10% раствор лидокаина, сопоставима [5]. В то же время опубликованы сведения как об отсутствии статистически достоверной разницы в дискомфорте, испытываемом ребенком при проведении фиброскопии полости носа и носоглотки после использования физиологического раствора, 0,05% раствора ксилометазолина или сочетания 0,05% раствора ксилометазолина с 1% раствором лидокаина [6], так и о лучшей переносимости процедуры взрослым пациентом при применении смеси растворов деконгестанта и анестетика по сравнению с изолированным использованием лидокаина [7].
Цель работы — повышение эффективности подготовки детей к проведению фиброэндоскопического исследования полости носа, носоглотки и гортани.
Пациенты и методы
Исследование проведено по разрешению локального Этического комитета ГБУЗ «Морозовская детская городская клиническая больница Департамента здравоохранения Москвы». Критериями включения в исследование явились необходимость диагностической эндоскопии носоглотки и/или гортани; возраст ребенка старше 3 и младше 14 лет; согласие родителей ребенка на участие в исследовании. Критериями исключения явились: данные анамнеза о проводившемся ранее эндоскопическом осмотре полости носа, носоглотки или гортани; наличие у ребенка признаков острой респираторной инфекции; данные анамнеза об имеющейся аллергии на используемые препараты; неспособность ребенка оценить свои ощущения; тяжелая патология ЦНС. Седативные препараты при подготовке и во время исследования не использовали. Перед проведением эндоскопии ребенку и его родителям объясняли технику проведения манипуляции. Для эндоскопии использовали педиатрические назо-фаринго-ларингофиброскопы Pentax FNL-7RP3 (Япония): без рабочего канала, диаметр дистального конца и вводимой трубки 2,4 мм, изгиб дистального конца вверх-вниз 130°.
Техника проведения манипуляции у всех детей была стандартной. За 5 минут до эндоскопии, после туалета носа, медицинская сестра эндоскопического кабинета трехкратно производила инсуффляцию заранее подготовленного раствора из стандартного оториноларингологического пульверизатора в каждую половину носа. Официнальные препараты в лекарственной форме спрея не использовали. Ни пациенты, ни врачи, проводившие эндоскопию, не были осведомлены о составе раствора, используемого в качестве препарата подготовки. Перед проведением эндоскопии ребенок самостоятельно оценивал субъективную переносимость препарата подготовки по визуально-аналоговой шкале (ВАШ) (от 0 до 10 баллов, больше — хуже). Первым этапом исследования у всех пациентов осматривали полость носа и носоглотку через обе половины носа; затем производили фиброларингоскопию через одну половину носа. По окончании процедуры ребенок по шкале ВАШ оценивал субъективную переносимость эндоскопии; аналогичную оценку давал врач, проводивший исследование, оценивая поведение ребенка во время манипуляции.
В исследование были включены 160 детей (95 мальчиков и 65 девочек, средний возраст 7,4±2,96 года), объединенных в зависимости от способа подготовки к эндоскопии в четыре группы по 40 пациентов. Рандомизация детей происходила в порядке обращения в клинику. В 1-й группе (23 мальчика и 17 девочек, средний возраст 7,7±2,41 года) в качестве препарата подготовки использовали физиологический раствор; во 2-й группе (26 мальчиков и 14 девочек, средний возраст 7,5±2,22 года) — 0,05% раствор ксилометазолина; в 3-й группе (20 мальчиков и 20 девочек, средний возраст 7,4±2,31 года) — 10% раствор лидокаина; в 4-й группе (24 мальчика и 16 девочек, средний возраст 7,7±2,41 года) — смесь 0,05% раствора ксилометазолина и 10% раствора лидокаина.
Статистическая обработка полученных данных проводилась с использованием программ Statistica 6.1 («StatSoft Inc.», США), Microsoft Excel 2007 путем подсчета средней арифметической величины (M), стандартного отклонения (SD), критерия Стьюдента (t). Различия считались достоверными при значениях p
Результаты и обсуждение
Средняя оценка переносимости препарата подготовки детьми по шкале ВАШ составила: в 1-й группе 1,0±1,53; во 2-й группе 1,3±1,83; в 3-й группе 2,4±2,26 и в 4-й группе 2,2±2,56 (рис. 1). Таким образом, оценка детьми переносимости подготовки полости носа при использовании 10% раствора лидокаина была статистически достоверно хуже (р<0,05). В частности, достоверная разница по этому показателю между группами составила: между 1-й и 3-й группами — р=0,005; между 1-й и 4-й группами — р=0,02; между 2-й и 3-й группами — р=0,02; между 2-й и 4-й группами — р=0,04. При этом оценка этого показателя оказалась статистически сопоставима (p>0,05) между детьми 1-й и 2-й групп и 3-й и 4-й групп.
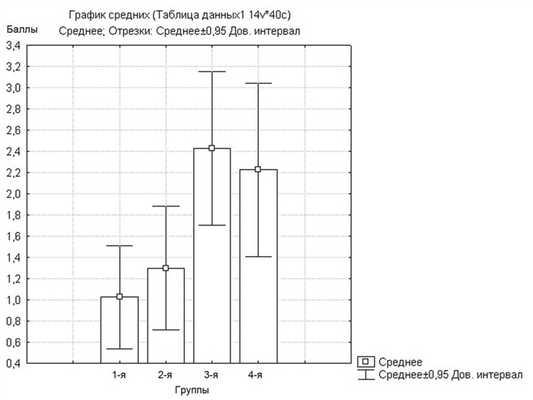
Рис. 1. Оценка переносимости детьми препарата подготовки (в баллах ВАШ). Здесь и на рис. 2 и 3: 1-я группа — физиологический раствор; 2-я группа — 0,05% раствор ксилометазолина; 3-я группа — 10% раствор лидокаина; 4-я группа — смесь 0,05% раствора ксилометазолина и 10% раствора лидокаина.
Средняя оценка переносимости фиброэндоскопии детьми по шкале ВАШ составила в группах 3,3±2,15; 2,8±2,06; 2,8±2,54 и 2,5±2,59 соответственно (рис. 2). Хотя этот показатель оказался наибольшим в 1-й группе, в которой в качестве препарата подготовки использовали физиологический раствор, и наименьшим — в 4-й группе, в которой использовали смесь 0,05% раствора ксилометазолина и 10% раствора лидокаина, при статистическом анализе результатов достоверной разницы между группами не получено (p>0,05).
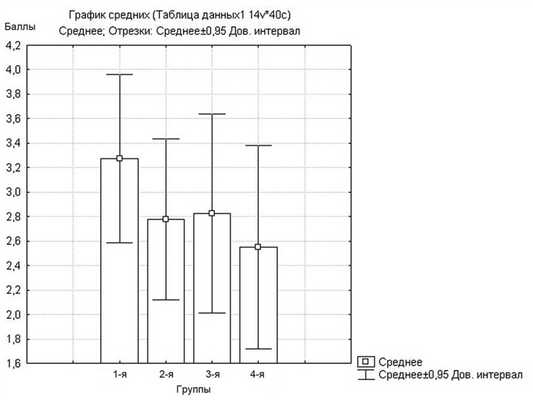
Рис. 2. Оценка переносимости детьми фиброэндоскопического исследования полости носа, носоглотки и гортани (в баллах ВАШ).
Сходные данные были получены при оценке переносимости манипуляции врачом: средняя оценка переносимости фиброэндоскопии по шкале ВАШ в группах детей составила 1,1±1,19; 0,9±0,82; 0,9±1,09 и 0,7±0,97 соответственно (рис. 3), т. е. средняя оценка врача оказалась наихудшей в 1-й группе детей, в которой использовали физиологический раствор, и наилучшей — в 4-й группе, т. е. при использовании смеси растворов деконгестанта и анестетика (разница между группами статистически достоверна, р=0,03). Достоверной разницы по этому показателю между пациентами других групп не получено (p>0,05).
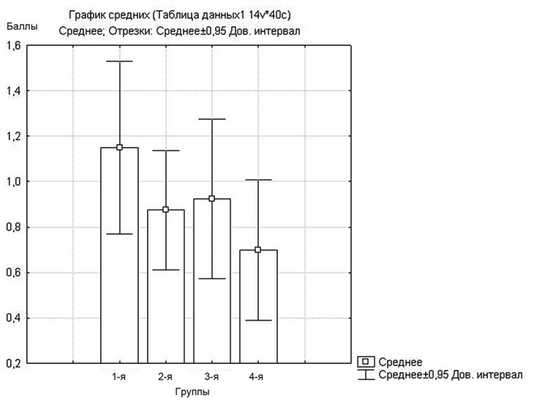
Рис. 3. Оценка переносимости врачом фиброэндоскопического исследования полости носа, носоглотки и гортани у ребенка (в баллах ВАШ).
Заключение
На основании полученных данных можно утверждать, что статистически достоверная разница в дискомфорте, испытываемом ребенком при проведении фиброэндоскопического исследования полости носа, носоглотки и гортани после подготовки полости носа при помощи физиологического раствора, 0,05% раствора ксилометазолина, 10% раствора лидокаина или смеси 0,05% раствора ксилометазолина и 10% раствора лидокаина, отсутствует. При этом при использовании 10% раствора лидокаина в процессе подготовки верхних дыхательных путей к исследованию дети оценивают подготовку к манипуляции как более неприятную по сравнению с плацебо и 0,05% раствором ксилометазолина, что статистически достоверно. Более того, оценка детьми дискомфорта самой процедуры практически идентична при раздельном использовании раствора деконгестанта и раствора анестетика.
Таким образом, результаты исследования показывают, что применение раствора местного анестетика с целью уменьшения болевых ощущений при подготовке полости носа у ребенка перед проведением фиброэндоскопии носа, носоглотки и гортани не дает преимуществ по сравнению с использованием только раствора деконгестанта, а сама инсуффляция анестетика вызывает у детей достоверно более выраженные негативные эмоции.
Эндоскопическая эндоназальная ревизия
Для эндоскопической эндоназальной ревизии полости носа и носоглотки мы используем гибкий назальный эндоскоп, снабженный видеокамерой с широким углом обзора. Цифровое изображение с видеокамерой проецируется на экран монитора.
Суть метода
Это позволяет ЛОР врачу, который проводит исследование, осмотреть полость носа, носоглотку, и обнаружить здесь любые патологические изменения. Кроме того, наша эндоскопическая аппаратура может быть снабжена приспособлениями для простейших вмешательств на назальных структурах.
- ширину носового хода - норма, сужение;
- цвет слизистой оболочки - нормальный, гиперемия (покраснение);
- наличие или отсутствие отека;
- толщину слизистой - норма, утолщение (гипертрофия), истончение (атрофия);
- состояние носовой перегородки - норма, искривление, повреждения;
- наличие кровоточащих сосудов;
- характер имеющихся выделений - слизистые, слизисто-гнойные, кровянистые (геморрагические);
- наличие полипозных разрастаний слизистой и других опухолевых образований.
- воспалительный процесс в носоглотке;
- аденоиды (гипертрофию) глоточной миндалины;
- гипертрофию трубных миндалин;
- косвенно - евстахиит, воспаление слуховых труб.

- ;
- иссечение полипов и других опухолевых разрастаний;
- очищение от слизи и гноя;
- местное введение лекарственных средств; (как правило, у маленьких детей).
Преимущества проведения эндоскопической эндоназальной ревизии полости носа и носоглотки в МКЦ «Проксима»
В настоящее время функциональная эндоскопическая рино-хирургия получила широкое применение - это явление обусловлено разработкой оптических систем, которые оснащены заключенными в металлическую оболочку стекловолоконными световодами - жесткими эндоскопами. Данное оборудование позволяет квалифицированному специалисту-отоларингологу оценивать получаемое изображение непосредственно через объектив либо на экране монитора. При этом предоставляется возможность визуализировать все отделы носовой полости и носоглотки, обнаружить самые незначительные патологические изменения и провести необходимые лечебные мероприятия. Выполнение подобных манипуляций требует от врача хороших знаний анатомических особенностей внутриносовых структур и практического умения пользоваться эндоскопом.
Клиника «Проксима» оснащена инновационным оборудованием экспертного класса, наши специалисты имеют многолетний опыт выполнения сложных диагностических и лечебных процедур. Для проведения эндоскопической эндоназальной ревизии носоглотки, полости носа и придаточных пазух используют эндоскоп со встроенной камерой с широкоугольным объективом, с помощью которого во время обследования возможно осуществить осмотр большого участка ЛОР-органов. Полученные данные видеокамера проецирует на монитор, благодаря чему врач может обследовать труднодоступные зоны и точно диагностировать различные патологии.
Подготовительные мероприятия к манипуляции включают стандартный перечень исследований, в который может быть добавлена компьютерная томография придаточных пазух носа - это необходимо для диагностирования патологического процесса и ориентирования при проведении оперативного вмешательства, позволяющего восстановить вентиляцию и дренаж околоносовых пазух, удалить патологическое содержимое, инородное тело, полип, мукоцеле (кисто-подобное расширение). Эндоскопический метод позволяет сохранить естественную анатомическую структуру полости носа и его придаточных пазух, а также восстановить нормальное носовое дыхание. Данная манипуляция проводится в амбулаторных условиях и хорошо переносится пациентами.
В клинике «Проксима» под эндоскопическим контролем осуществляются:

Процедура начинается с орошения полости носа препаратами местной анестезии, затем врач вводит гибкую трубку эндоскопа и осматривает сразу нескольких зон - от преддверия до верхней челюсти и неба, что позволяет оценить характер секрета, состояние сосудов и слизистых покровов, выявить сужение носовых ходов, их отечность, опухолевидные образования, повреждение либо искривление носовой перегородки. После обследования носовых ходов трубку эндоскопа направляют в область носоглотки - здесь отслеживается состояние миндалин и слуховых труб, диагностируется ряд патологических процессов. Далее прибор вводят в средний носовой проход - для изучения слизистых покровов и гайморовых пазух. Параллельно с диагностикой могут быть проведены и хирургические манипуляции.
Обратиться к квалифицированному врачу-отоларингологу для проведения эндоскопической эндоназальной ревизии необходимо при:

Выполнение эндоскопической эндоназальной ревизии полости носа и носоглотки опытным специалистом клиники «Проксима» позволяет избежать пациенту болезненных ощущений и развития нежелательных осложнений. У лиц, принимающих антикоагулянты (лекарственные средства, уменьшающие вязкость крови), может возникнуть носовое кровотечение. О приеме таких медикаментов следует заранее предупредить врача - возможно потребуется сдать анализ крови. Наша клиника располагает собственной лабораторией - в ней исследование можно пройти оперативно, не откладывая эндоскопию.
Читайте также:
