Аспирационно-обтурационный синдром. Неотложная помощь при аспирационно-обтурационном синдроме.
Добавил пользователь Владимир З. Обновлено: 21.01.2026
Ателектаз легкого - безвоздушность легочной ткани, обусловленная спадением альвеол на ограниченном участке (в сегменте, доле) или во всем легком. При этом пораженная легочная ткань исключается из газообмена, что может сопровождаться признаками дыхательной недостаточности: одышкой, болью в грудной клетке, цианотичным оттенком кожных покровов. Наличие ателектаза устанавливается по данным аускультации, рентгенографии и КТ легкого. Для расправления легкого может назначаться лечебная бронхоскопия, ЛФК, массаж грудной клетки, противовоспалительная терапия. В ряде случаев требуется хирургическое удаление ателектазированного участка.
МКБ-10
Общие сведения
Ателектаз легкого (греч. "ateles" - неполный + "ektasis" - растяжение) - это неполное расправление или тотальное спадение легочной ткани, приводящее к уменьшению дыхательной поверхности и нарушению альвеолярной вентиляции. Если спадение альвеол вызвано компрессией легочной ткани извне, то в этом случае обычно используется термин «коллапс легкого». В спавшемся участке легочной ткани создаются благоприятные предпосылки для развития инфекционного воспаления, бронхоэктазов, фиброза, что диктует необходимость применения активной тактики в отношении данной патологии. В пульмонологии ателектазом легкого могут осложняться самые различные заболевания и повреждения легких; среди них на долю послеоперационных ателектазов приходится 10-15%.

Причины
Ателектаз легкого развивается в результате ограничения или невозможности поступления воздуха в альвеолы, что может быть обусловлено целым рядом причин. Врожденный ателектаз у новорожденных наиболее часто возникает в связи с аспирацией мекония, околоплодных вод, слизи и т. д. Первичные ателектазы легкого характерны для недоношенных детей, у которых снижено образование или отсутствует сурфактант - антиателектический фактор, синтезируемый пневмоцитами. Реже причинами врожденных ателектазов становятся пороки развития легкого, внутричерепные родовые травмы, вызывающие угнетение дыхательного центра.
В этиологии приобретенных ателектазов легкого наибольшее значение принадлежит следующим факторам: закупорке просвета бронха, компрессии легкого извне, рефлекторным механизмам и аллергическим реакциям. Обтурационный ателектаз может возникать в результате попадания в бронх инородного тела, скопления в его просвете большого количества вязкого секрета, эндобронхиального роста опухоли. При этом величина ателектазированного участка прямо пропорциональна калибру обтурированного бронха.
Непосредственными причинами компрессионного ателектаза легкого, могут выступать любые объемные образования грудной полости, оказывающие давление на легочную ткань: аневризма аорты, опухоли средостения и плевры, увеличенные лимфоузлы при саркоидозе, лимфогранулематозе и туберкулезе и пр. Однако наиболее частыми причинами коллапса легкого становятся массивный экссудативный плеврит, пневмоторакс, гемоторакс, гемопневмоторакс, пиоторакс, хилоторакс. Послеоперационные ателектазы нередко развиваются после хирургических вмешательств на легких и бронхах. Как правило, они обусловлены повышением бронхиальной секреции и снижением дренажной функции бронхов (плохим откашливанием мокроты) на фоне перенесенной операционной травмы.
Дистензионные ателектазы легких вызваны нарушением растяжения легочной ткани нижних легочных сегментов вследствие ограничения дыхательной подвижности диафрагмы либо угнетения дыхательного центра. Участки гипопневматоза могут развиваться у лежачих больных, при заболеваниях, сопровождающихся рефлекторным ограничением вдоха (асците, перитоните, плеврите и пр.), отравлении барбитуратами и другими лекарственными средствами, параличе диафрагмы. В ряде случаев ателектаз легкого может возникнуть как следствие бронхоспазма и отека слизистой оболочки бронха при заболеваниях аллергической природы (астмоидном бронхите, бронхиальной астме и др.).
Патогенез
В первые часы в ателектазированном участке легкого отмечается вазодилатация и венозное полнокровие, приводящие к транссудации отечной жидкости в альвеолы. Происходит снижение активности ферментов эпителия альвеол и бронхов и протекающих с их участием окислительно-восстановительных реакций. Спадение легкого и нарастание отрицательного давления в плевральной полости вызывают смещение органов средостения в пораженную сторону. При выраженных нарушениях крово- и лимфообращения возможно развитие отека легких. Через 2-3 суток в очаге ателектаза развиваются признаки воспаления, прогрессирующие в ателектатическую пневмонию. При невозможности расправления легкого в течение длительного времени на месте ателектаза начинаются склеротические изменения с исходом в пневмосклероз, ретенционные кисты бронхов, деформирующий бронхит и бронхоэктазы.
Классификация
По происхождению ателектаз легкого может быть первичным (врожденным) и вторичным (приобретенным). Под первичным ателектазом понимают состояние, когда у новорожденного ребенка по какой-либо причине не происходит расправления легкого. В случае приобретенного ателектаза отмечается спадение легочной ткани, ранее уже участвовавшей в акте дыхания. Данные состояния необходимо отличать от внутриутробного ателектаза (безвоздушного состояния легких, наблюдаемого у плода) и физиологического ателектаза (гиповентиляции, имеющей место у некоторых здоровых людей и представляющей собой функциональный резерв легочной ткани). Оба этих состояния не являются истинным ателектазом легкого.
В зависимости от объема «выключенной» из дыхания легочной ткани ателектазы делятся на ацинозные, дольковые, сегментарные, долевые и тотальные. Они могут быть одно- и двусторонними - последние крайне опасны и могут привести к гибели больного. С учетом этиопатогенетических факторов ателектазы легких подразделяются на:
- обструктивные (обтурационные, резорбционные) - связанные с механическим нарушением проходимости трахеобронхиального дерева
- компрессионные (коллапс легкого) - вызванные сдавлением легочной ткани снаружи скоплением в плевральной полости воздуха, экссудата, крови, гноя
- контракционные - вызванные сдавлением альвеол в субплевральных отделах легких фиброзной тканью
- ацинарные - связанные с дефицитом сурфактанта; встречаются у новорожденных и взрослых при респираторном дистресс-синдроме.
Кроме этого, можно встретить деление ателектазов легких на рефлекторные и послеоперационные, развивающиеся остро и постепенно, неосложненные и осложненные, преходящие и стойкие. В развитии ателектаза легкого условно выделяют три периода: 1- спадение альвеол и бронхиол; 2 - явления полнокровия, транссудации и локального отека легочной ткани; 3 - замещение функциональной ткани соединительной, формирование пневмосклероза.
Симптомы ателектаза легкого
Яркость клинической картины ателектаза легкого зависит от скорости спадения и объема нефункционирующей легочной ткани. Одиночный сегментарный ателектаз, микроателектазы, среднедолевой синдром нередко протекают бессимптомно. Наиболее выраженной симптоматикой отличается остро развившийся ателектаз доли или целого легкого. При этом возникает внезапная боль в соответствующей половине грудной клетки, пароксизмальная одышка, сухой кашель, цианоз, артериальная гипотония, тахикардия. Резкое нарастание дыхательной недостаточности может стать причиной летального исхода.
Осмотр больного выявляет уменьшение дыхательной экскурсии грудной клетки и отставание пораженной половины при дыхании. Над очагом ателектаза определяется укороченный или тупой перкуторный звук, дыхание не прослушивается или резко ослаблено. При постепенном выключении легочной ткани из вентиляции симптомы выражены в меньшей степени. Однако в последующем в зоне гипопневматоза может развиться ателектатическая пневмония. Повышение температуры тела, появление кашля с мокротой, нарастание симптомов интоксикации свидетельствует о присоединении воспалительных изменений. В этом случае ателектаз легкого может осложниться развитием абсцедирующей пневмонии или даже абсцесса легкого.
Диагностика
Основу инструментальной диагностики ателектаза легкого составляют рентгенологические исследования, прежде всего, рентгенография легких в прямой и боковой проекциях. Для рентгенологической картины ателектаза характерно гомогенное затенение соответствующего легочного поля, смещение средостения в сторону ателектаза (при коллапсе легкого - в здоровую сторону), высокое положение купола диафрагмы на пораженной стороне, повышенная воздушность противоположного легкого. При рентгеноскопии легких на вдохе органы средостения смещаются в сторону спавшегося легкого, на выдохе и при кашле - в сторону здорового легкого. В сомнительных случаях данные рентгенографии уточняются с помощью КТ легких.

КТ органов грудной клетки. Ателектаз верхней доли правого легкого, обусловленный злокачественной опухолью правого верхнедолевого бронха
Для выяснения причин обструктивного ателектаза легкого информативна бронхоскопия. При длительно существующем ателектазе, для оценки степени поражения производятся бронхография и ангиопульмонография. Рентгеноконтрастное исследование бронхиального дерева выявляет уменьшение участка ателектазированного легкого и деформацию бронхов. По данным АПГ можно судить о состоянии легочной паренхимы и глубине ее поражения. Исследование газового состава крови выявляет значительное снижение парциального давления кислорода. В рамках дифференциальной диагностики исключаются агенезия и гипоплазия легкого, междолевой плеврит, релаксация диафрагмы, диафрагмальная грыжа, киста легкого, опухоли средостения, крупозная пневмония, цирроз легкого, гемоторакс и др.
Лечение ателектаза легкого
Выявление ателектаза легкого требует от врача (неонатолога, пульмонолога, торакального хирурга, травматолога) деятельной, активной тактики. Новорожденным с первичным ателектазом легкого в первые минуты жизни производится отсасывание содержимого дыхательных путей резиновым катетером, при необходимости - интубация трахеи и расправление легкого.
При обтурационном ателектазе, вызванном инородным телом бронха, для его извлечения необходимо проведение лечебно-диагностической бронхоскопии. Эндоскопическая санация бронхиального дерева (бронхоальвеолярный лаваж) необходима в том случае, если спадение легкого вызвано скоплением трудно откашливаемого секрета. С целью устранения послеоперационных ателектазов легкого показано проведение трахеальной аспирации, перкуторного массажа грудной клетки, дыхательной гимнастики, постурального дренажа, ингаляций с бронхолитическими и ферментными препаратами. При ателектазах легких любой этиологии необходимо назначение превентивной противовоспалительной терапии.
При коллапсе легкого, обусловленном наличием в плевральной полости воздуха, экссудата, крови и другого патологического содержимого, показано срочное проведение торакоцентеза или дренирования плевральной полости. В случае длительного существования ателектаза, невозможности расправления легкого консервативными методами, формирования бронхоэктазов ставится вопрос о резекции пораженного участка легкого.
Прогноз и профилактика
Успешность расправления легкого напрямую зависит от причины ателектаза и сроков начала лечения. При полном устранении причины в первые 2-3 суток прогноз в отношении полного морфологического восстановления участка легкого благоприятный. При более поздних сроках расправления легкого нельзя исключить развития вторичных изменений в спавшемся участке. Массивные или стремительно развившиеся ателектазы могут привести к смерти. Для профилактики ателектаза легкого важны недопущение аспирации инородных тел и желудочного содержимого, своевременное устранение причин внешнего сдавления легочной ткани, поддержание проходимости дыхательных путей. В послеоперационном периоде показана ранняя активизация больных, адекватное обезболивание, занятия ЛФК, активное откашливание бронхиального секрета, при необходимости - санация трахеобронхиального дерева.
1. Основные клинические синдромы при заболеваниях органов дыхания: Методическое пособие/ Павленко В.В. - 2008.
3. Восстановительная хирургия внутригрудных дыхательных путей: Практическое пособие/ Сачек М.Г., Аничкин В.В. - 1982.
Асфиксия
Асфиксия - это состояние удушья, сопровождающееся критическим падением уровня кислорода (гипоксией) и избытком углекислого газа (гиперкапнией) в крови и тканях. При асфиксии остро или подостро нарастают явления дыхательной недостаточности: синюшность кожи, тахипноэ, участие в дыхании вспомогательной мускулатуры; в терминальной стадии развивается кома, судороги, остановка дыхания и сердечной деятельности. Состояние асфиксии диагностируется на основании оценки жалоб и физикальных данных, пульсоксиметрии. В этом случае требуется оказание неотложной помощи, которая включает в себя восстановление проходимости дыхательных путей, ингаляции кислорода, трахеотомию, ИВЛ, медикаментозную терапию.
Асфиксия (asphyxia; греч. - а - отрицание + sphyxis - пульс; буквально - "отсутствие пульса") - жизнеугрожающее состояние, связанное с нарушением газообмена, развитием гипоксического и гиперкапнического синдромов и приводящее к расстройству дыхания и кровообращения. В основе асфиксии может лежать дисфункция дыхательного центра, механическое препятствие для поступления воздуха в легкие, поражение дыхательной мускулатуры. Все виды и формы асфиксии, независимо от причин, требуют проведения неотложных (а иногда и реанимационных) мероприятий, поскольку уже через несколько минут после развития острого кислородного голодания, может наступить смерть. В медицине проблема асфиксии актуальна для неонатологии, пульмонологии, травматологии, токсикологии, реаниматологии и других дисциплин.
Причины асфиксии
Все причины, приводящие к асфиксическому состоянию, можно разделить на легочные и внелегочные. Первые из них чаще всего связаны с внешним сдавлением дыхательных путей или их внутрипросветной непроходимостью (обтурацией). Компрессия воздухоносных путей извне наблюдается при удушении (повешении, удавлении петлей или руками), сдавлении трахеи, травмах шеи и т. п. Обструктивные расстройства дыхания чаще всего вызываются западением языка, закупоркой трахеи и бронхов инородными телами, внутрипросветными опухолями, попаданием в дыхательные пути пищи, рвотных масс, воды при утоплении, крови при легочном кровотечении. Острый стеноз дыхательных путей может развиваться при трахеобронхите, астматическом приступе, аллергическом отеке или ожоге гортани, отеке голосовых связок. Также к числу легочных причин асфиксии относят нарушения газообмена, вызванные острой пневмонией, массивным экссудативным плевритом, тотальным пневмотораксом или гемотораксом, ателектазом либо отеком легких, ТЭЛА.
Среди внелегочных факторов асфиксии лидируют состояния, приводящие к поражению дыхательного центра: интоксикации, черепно-мозговые травмы, инсульты, передозировка лекарственных и наркотических средств (например, морфина, барбитуратов). Паралич дыхательных мышц, как причина асфиксии, может развиваться на фоне инфекционных заболеваний (ботулизма, полиомиелита, столбняка), отравления курареподобными препаратами, позвоночно-спинномозговой травмы, миастении и пр. Нарушения транспортировки кислорода в ткани возникает при массивных кровотечениях, расстройствах кровообращения, отравлении угарным газом, метгемоглобинообразователями.
В основе травматической асфиксии лежит сдавление или повреждение грудной клетки, затрудняющее дыхательные экскурсии. Асфиксия, вызванная недостаточным содержанием кислорода во вдыхаемом воздухе, может развиваться при длительном пребывании в плохо вентилируемых шахтах и колодцах, при высотной болезни, при нарушении подачи кислорода в ограниченные замкнутые системы (например, у водолазов). К асфиксии новорожденных чаще всего приводят фетоплацентарная недостаточность, внутричерепные родовые травмы, аспирация околоплодных вод.
Механизм развития асфиксии при всех видах удушья имеет общие патогенетические черты. Следствием кислородной недостаточности служит накопление в крови продуктов неполного окисления с развитием метаболического ацидоза. В клетках развиваются тяжелые нарушения биохимических процессов: резко уменьшается количество АТФ, изменяется протекание окислительно-восстановительных процессов, снижается рН и т. д. Следствием протеолитических процессов является аутолиз клеточных компонентов и гибель клетки. Раньше всего необратимые изменения развиваются в клетках головного мозга, а при повреждении дыхательного и сосудодвигательного центров быстро наступает смерть. В сердечной мышце при асфиксии возникают отек, дистрофия и некроз мышечных волокон. Со стороны легких отмечается альвеолярная эмфизема и отек. В серозных оболочках (перикарде, плевре) обнаруживаются мелкопятнистые кровоизлияния.
В зависимости от скорости развития удушья (нарушения функции дыхания и гемодинамики) различают острую и подострую асфиксию. По механизму возникновения принято различать следующие виды асфиксии:
- механическую - ограничение или прекращение доступа воздуха в дыхательные пути вызвано их сдавлением, обтурацией или сужением;
- токсическую - удушье развивается в результате угнетения дыхательного центра, паралича дыхательной мускулатуры, нарушения транспорта кислорода кровью в результате попадания в организм химических соединений;
- травматическую - удушье является следствием закрытых повреждений грудной клетки.
Другой вариант классификации предлагает выделять асфиксию от сдавления (компрессионную и странгуляционную - удушение), асфиксию от закрытия (аспирационную, обтурационную, утопление) и асфиксию в ограниченном замкнутом пространстве. Особым видом удушья является асфиксия новорожденных, рассматриваемая в рамках педиатрии.
Симптомы асфиксии
В клиническом течении асфиксии выделяют четыре фазы. Первая фаза характеризуется компенсаторным увеличением активности дыхательного центра в условиях недостатка кислорода. В этот период у пациента возникает испуг, беспокойство, возбуждение; головокружение, цианоз кожных покровов, инспираторная одышка с форсированным вдохом; тахикардия, повышение АД. При асфиксии, вызванной сдавлением или нарушением проходимости дыхательных путей, пациент сильно кашляет, сипит, предпринимает попытки освобождения от сдавливающего фактора; лицо становится одутловатым, багрово-синим.
Во вторую фазу на фоне истощения компенсаторных реакций одышка приобретает экспираторный характер (усиливается и удлиняется выдох), нарастает синюшная окраска кожи, урежается частота дыхательных движений и сердечных сокращений, снижается АД. В третью, претерминальную фазу, происходит кратковременное прекращение активности дыхательного центра: возникают эпизоды апноэ, происходит падение артериального давления, угасают рефлексы, развивается потеря сознания и кома. В последнюю, четвертую фазу асфиксии наблюдается агональное дыхание, отмечаются судороги, пульс и АД не определяются; возможны непроизвольные мочеиспускание, дефекация и семяизвержение.
При постепенно развивающейся асфиксии (в течение нескольких часов или суток) пострадавший сидит, наклонив туловище и вытянув вперед шею; широко раскрытым ртом жадно ловит воздух, язык часто высунут наружу. Кожа обычно бледная, выражен акроцианоз губ и ногтей; на лице отображается страх смерти. При декомпенсации асфиксия приобретает стадийное течение, описанное выше.
Осложнения
Асфиксия осложняется фибрилляцией желудочков, отеком легких и мозга, травматическим шоком, анурией. У беременных может случиться самопроизвольный выкидыш. Причиной гибели пациента обычно служит паралич дыхательного центра. При остром развитии смерть наступает уже через 3-7 минут. В отдаленном периоде у пациентов, переживших асфиксию, могут наблюдаться аспирационная пневмония, парез голосовых связок, различные виды амнезии, изменения эмоционального статуса (раздражительность, безразличие), нарушения интеллекта вплоть до слабоумия.
В острых случаях и при известной причине диагностика асфиксии не представляет трудностей. Если пациент в сознании, он может предъявлять жалобы на головокружение, одышку, потемнение в глазах. Объективные данные зависят от фазы асфиксии. Пульсоксиметрия позволяет определить величину пульса и степень насыщения гемоглобина кислородом. Для выявления и устранения легочных причин асфиксии требуется консультация пульмонолога, иногда - врача-эндоскописта. В остальных случаях к диагностике могут привлекаться травматологи, неврологи, инфекционисты, токсикологи, психиатры, наркологи и др. Диагностический этап должен быть максимально сжатым по времени, поскольку проведение углубленного обследования (рентгенографии, диагностической бронхоскопии и др.) из-за тяжести состоянии больного зачастую фактически невозможно.
Патоморфологическими признаками, свидетельствующими о том, что смерть наступила от асфиксии, служат цианоз лица, кровоизлияния в конъюнктивы, трупные пятна синевато-лилового цвета с множественными экхимозами, жидкое состояние крови, застой крови в правых отделах сердца при пустой левой половине, кровенаполнение внутренних органов и др. При удушении на шее видна странгуляционная борозда от сдавливающей петли, определяются переломы шейных позвонков.
Первая помощь при асфиксии
Комплекс неотложных мероприятий определяется причиной и фазой асфиксии. При механическом удушье, прежде всего, требуется восстановить проходимость воздухоносных путей: удалить скопившуюся слизь, кровь, воду, пищевые массы, инородные тела с помощью трахеальной аспирации, бронхоскопии, специальных приемов; ослабить сдавливающую шею петлю, устранить западение языка и т. д. При отсутствии самостоятельного дыхания и сердечной деятельности переходят к проведению сердечно-легочной реанимации - искусственного дыхания и закрытого массажа сердца. При наличии показаний и технической возможности может производиться трахеостомия или интубация трахеи с переводом больного на аппаратную ИВЛ. Развитие фибрилляции желудочков служит основанием для электрической дефибрилляции.
В некоторых случаях первоочередными мерами по ликвидации асфиксии служат торакоцентез или дренирование плевральной полости. С целью снижения венозного давления выполняется кровопускание. Первая помощь при токсической асфиксии заключается во введении антидотов. После восстановления вентиляции легких и сердечной деятельности производится медикаментозная коррекция водно-электролитного и кислотно-щелочного баланса, поддержание функции сердечно-сосудистой и дыхательной систем, дегидратационная терапия (с целью профилактики отека мозга и легких), переливание крови и кровезамещающих растворов (при обильной кровопотере). Если причиной асфиксии явились другие заболевания (инфекционные, нервные и др.) необходимо проведение их патогенетического лечения.
При остро прогрессирующей асфиксии прогноз чрезвычайно серьезный - имеется высокий риск летального исхода; при затяжном развитии - более благоприятный. Однако даже в тех случаях, когда удается восстановить жизненно важные функции, последствия асфиксии могут дать о себе знать в ближайшее или отдаленное время после выхода больного из критического состояния. Исход асфиксии во многом предопределяется своевременностью проведения и объемом реанимационных мероприятий. Профилактикой асфиксии служит недопущение ситуаций, которые могут вызвать удушье: раннее лечение потенциально опасных заболеваний, предупреждение травм грудной клетки, аспирации жидких веществ и инородных предметов, суицидов; исключение контакта с токсическими веществами (в т. ч. лечение токсикомании и наркомании) и др. После перенесенной асфиксии больным нередко требуется тщательный уход и длительное наблюдение специалистов.
1. Механическая асфиксия: судебно-медицинская диагностика и оценка: Учебное пособие/ Витер В.И., Вавилов А.Ю., Кунгурова В.В., Бабушкина К.А. - 2016.
2. Асфиксия новорожденных. Перинатальная патология нервной системы: Учебное пособие/ Ткаченко А.К. - 2006.
3. Позиционная асфиксия/ Козлов С.В., Сулоев К.Н., Алексин Г.Б., Ткаченко А.В.//Морфология. - 2016 - Т10, №
4. Первая медицинская помощь при разных несчастных случаях. Шок. Асфиксия. Повешение или странгуляционная асфиксия. Травматическая асфиксия. Заваливание. Утопление: Методич. указания/ Сост. В.В. Голикова, Г.Г. Роман, О.И. Шевченко. - 2013.
Синдром Мендельсона ( Аспирационный пневмонит , Кислотно-аспирационный синдром )
Синдром Мендельсона - острый аспирационный пневмонит, развивающийся вследствие попадания в дыхательные пути кислого желудочного содержимого. Чаще возникает как осложнение анестезиологического пособия. Клиника синдрома Мендельсона разворачивается в считанные часы и включает в себя одышку, лихорадку, дыхательную недостаточность, присоединение бактериальной пневмонии. Синдром диагностируется на основании клинических, аускультативных и рентгенологических данных. Первая помощь предполагает аспирацию содержимого из дыхательных путей, устранение бронхоспазма, перевод больного на ИВЛ, проведение лечебной бронхоскопии. В дальнейшем назначается противоотечная и антибактериальная терапия.
Синдром Мендельсона (аспирационный пневмонит, кислотно-аспирационный синдром) - острое повреждение легких неинфекционной природы, связанное с попаданием кислого содержимого желудка в нижние дыхательные пути. Впервые данное состояние в 1946 г. описал С.Л. Мендельсон как наиболее тяжелое осложнение акушерской анестезиологии, характеризующееся высокой летальностью (более 50-60%). Однако в связи с повсеместным использованием общей анестезии, данное ятрогенное осложнение может встречаться и у других категорий хирургических больных. На сегодняшний день вопросы профилактики и лечения синдрома Мендельсона по-прежнему актуальны для клинической пульмонологии, акушерства, анестезиологии и реаниматологии.
Единственно возможной причиной синдрома Мендельсона является аспирация содержимого желудка, повреждающее действие которого связано с высокой кислотностью химуса. Агрессивный субстрат приводит к сильнейшему химическому ожогу и отеку слизистой дыхательных путей, быстрому разрушению эпителия бронхиол и альвеол и пропотеванию транссудата в альвеолы. Это сопровождается развитием некардиогенного отека легких и респираторного дистресс-синдрома (гипоксемической формы дыхательной недостаточности).
В некоторых случаях вместе с желудочным соком в дыхательные пути могут попадать частички непереваренной пищи, вызывающие механическую закупорку бронхов среднего калибра (асфиктическая форма дыхательной недостаточности). В обоих случаях в конечном итоге развивается бронхиальная обструкция.
Для возникновения клиники синдрома Мендельсона достаточно попадания в респираторный пути даже небольшого объема (20-30 мл) желудочного сока с низким рН. Самые тяжелые повреждения отмечаются при аспирации большого количества кислого содержимого (>0,4 мл/кг), имеющего рН 5.
Факторами, предрасполагающими к аспирации или регургитации содержимого желудка и развитию синдрома Мендельсона, выступают нарушения сознания, обусловленные общим наркозом, алкогольным или наркотическим опьянением, действием седативных препаратов, ЧМТ, комой. Чаще всего синдром Мендельсона возникает как осложнение экстренных хирургических вмешательств (чаще брюшнополостных операций и кесарева сечения), когда не уделяется должного внимания подготовке ЖКТ. Дополнительными факторами риска служат повышение внутрибрюшного давления (у беременных в III триместре, больных ожирением, при парезах кишечника), заболевания ЖКТ (язвенная болезнь желудка и ДПК, эзофагит, гастрит, расширение пищевода, дивертикул пищевода, грыжа пищеводного отверстия диафрагмы).
Симптомы
Клиника синдрома Мендельсона разворачивается очень быстро, в течение нескольких часов. Патологические изменения проходят три фазы: острого ларинго- и бронхиолоспазма, частичного купирования бронхиолоспазма и нарастания острой дыхательной недостаточности.
В первые минуты после аспирации в результате рефлекторного сужения бронхиол возникает кашель, экспираторная одышка, цианоз кожных покровов, тахикардия, снижение АД. Первую фазу синдрома Мендельсона нередко ошибочно принимают за приступ бронхиальной астмы. В легких прослушиваются разнокалиберные влажные и свистящие хрипы; происходит повышение ЦВД, набухание вен шеи. Быстро развивается ОДН I—III ст.; уже на первом этапе возможен летальный исход от асфиксии.
Вторая фаза знаменуется самопроизвольным частичным расширением бронхиол и некоторым клиническим улучшением. Состояние больного временно стабилизируется: уменьшается одышка, снижается давление. Примерно через 48 часов наступает третья фаза синдрома Мендельсона. В этот период быстро нарастают явления бронхиолита и пневмонита, что вызывает новое ухудшение состояния больного и прогрессирование дыхательной недостаточности. Присоединяются бактериальные осложнения - развивается аспирационная пневмония (лихорадка, кашель с мокротой, лейкоцитоз). Летальный исход обычно наступает от отека легких.
Для клинической диагностики синдрома Мендельсона имеет значение характерная триада симптомов (тахипноэ, тахикардия, цианоз), а также невозможность устранить гипоксемию даже при подаче чистого кислорода (данный признак указывает на шунтирование венозной крови). При мониторинге газового состава крови отмечается снижение РаО2 до 35-45 мм рт. ст. Аускультативная картина характеризуется наличием множественных свистящих хрипов (в нижних отделах - крипитирующих хрипов).
При проведении бронхоскопии выявляется отек и гиперемия слизистой, наличие в просвете бронхов аспирированной жидкости, нередко с комочками пищи. На рентгенограммах легких видны очаги гиповентиляции, диффузное затемнение легочных полей («шоковое легкое»). С присоединением вторичной бактериальной пневмонии появляются очаги инфильтрации.
Лечение синдрома Мендельсона
Неотложная помощь должна быть оказана больному сразу после установления факта аспирации желудочного содержимого. В первую очередь необходимо немедленно удалить аспират из полости рта и дыхательных путей с помощью электроотсоса. После этого производится интубация трахеи и перевод больного на ИВЛ в режиме гипервентиляции с ингаляцией 100% кислорода. В дальнейшем выполняется зондовое опорожнение желудка и санационная бронхоскопия: для бронхоальвеолярного лаважа используется стерильный физраствор. Лечение больного синдромом Мендельсона осуществляется в ОРИТ совместно анестезиологами-реаниматологами и пульмонологами.
С целью ликвидации бронхиолоспазма вводится атропин, эуфиллин, преднизолон или дексаметазон, орципреналин. Обязательно производится перкуссионный массаж грудной клетки. Для нейтрализации высокой кислотности осуществляются щелочные ингаляции раствора гидрокарбоната натрия. Проводится инфузия электролитных растворов, глюкозы, свежезамороженной плазмы, альбумина; стимуляция диуреза. Антибиотикотерапия показана для профилактики и лечения аспирационной пневмонии. Экстубация производится после восстановления спонтанного дыхания и самостоятельной способности поддержания адекватного газообмена.
Летальные исходы при возникновении синдрома Мендельсона наблюдаются в 60% случаев, а в акушерской практике - более чем в 70% случаев. Чтобы предотвратить это грозное осложнение, перед экстренными операциями необходимо эвакуировать желудочное содержимое с помощью зонда (за исключением тех случаев, когда это противопоказано - например, при желудочном кровотечении). Перед плановыми операциями запрещается прием пищи и жидкости за 10-12 часов до вмешательства, при необходимости назначается прием антацидов, Н2-блокаторов и прокинетиков. Во избежание синдрома Мендельсона необходимо соблюдение правильного алгоритма анестезиологического пособия во время экстренных хирургических вмешательств.
1. Кислотно-аспирационный синдром/ Постернак Г.И., Ткачева М.Ю.// Медицина неотложных состояний. - 2006 - №1 (2).
2. Гиперергический аспирационный пневмонит (синдром Мендельсона)/ Шифман Е.М.// Общая реаниматология. - 2006 - №2(6).
Как правильно оказать первую помощь при асфиксии?

Первая помощь при асфиксии зависит от причин, повлекших ее. Оказание доврачебной помощи при асфиксии в каждом случае имеет свою специфику и возможные пределы.
Сегодня понятие асфиксии используется достаточно широко и включает в себя случаи насильственного и ненасильственного удушья, в результате попадания в дыхательные пути жидкости или пищи, как следствие других патологических процессов или остановки дыхания в результате паралича дыхательных мышц или дыхательного центра.
Симптомы начинающегося удушья (асфиксии)
Симптомы начинающейся асфиксии ненасильственного характера могут проявляться как резко с быстрой динамикой, так и постепенно с медленным нарастанием. В обоих вариантах они развиваются с нарастающим затруднением дыхания по следующей схеме.
- Начальные признаки:
- Перевозбуждение, беспокойство, испуг;
- усиление частоты дыхания;
- акцент в дыхательном цикле делается на вдох;
- ускорение сердечного ритма, повышение давления;
- побледнение или покраснение лица;
- сильный кашель, направленный на устранение мешающего дыханию предмета (при обтурационной, стенотической асфиксии);
- вытягивание шеи, высовывание языка, сильное приоткрывание рта, наклон головы и принятие позы, облегчающей дыхание.
- Симптомы нарастающей асфиксии:
- Замедляется частота дыхания;
- акцент в дыхательном цикле смещается на фазу выдоха;
- замедляется сердечный ритм, снижается давление;
- кожа становится серого или синюшнего цвета.
Признаки асфиксии насильственного характера такой, как удушение и утопление, всегда очевидны. Как правило, в этих случаях пострадавший находится без сознания, в зависимости от длительности удушения может иметь пульс, судороги, измененный цвет кожи.
Оттого, будет ли оказана доврачебная первая помощь при асфиксии, зависит то, выживет ли человек и насколько пострадает его здоровье.
Что делать при удушье?
Пока скорая едет, следует пытаться оказать доврачебную помощь самостоятельно. Вариантов действий немного. Все они направлены на устранение причины, вызвавшей удушье. Соответственно, в зависимости от причины, следует предпринимать те или иные шаги.
Если пострадавший в сознании?
- Объясните пострадавшему, что ему нельзя глубоко и резко вдыхать, но нужно делать интенсивные выдохи-откашливания, стараясь давлением воздуха вытолкнуть наружу мешающий дыханию предмет.
- Усадите или уложите человека так, чтобы дыхание вызывало меньше неудобств.
- При обтурационном синдроме используйте методы механического воздействия (описано ниже).
Если пострадавший потерял сознание?
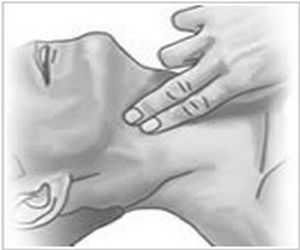
В случаях, когда ход воздуха в дыхательных путях прекратился из-за компрессии (т.е. физического удушения), то первая помощь при асфиксии предполагает освобождение шеи от сдавливающего предмета.
Как правило, человек после насильственного удушения находится без сознания, дыхание отсутствует. Сердце может биться еще в течение 5-15 минут даже с остановленным дыханием. Поэтому, в первую очередь, если пострадавший потерял сознание, то его укладывают на правый бок, проверяется пульс на сонной артерии или выслушивают сердцебиение, приложив ухо в груди.
Если удары сердца слышны, то, оказывая первую помощь при асфиксии, руководствуются следующим алгоритмом:
- Потерпевшего переворачивают на спину;
- голову закидывают немного назад;
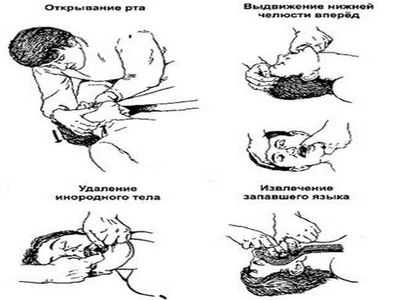
- нижнюю челюсть выдвигают вперед;
- открывают рот (если необходимо, используют ложку);
- проверяют, не запал ли язык и не перекрывает ли он глотку;
- если язык мешает проходу воздуха, то берут кусок ткани или салфетку, и принудительно вытягивают язык наружу (это может быть непросто, используйте ложку для изменения положения корня языка).
После этого начинают делать искусственное дыхание:
- Рот пострадавшего прикрывается платком;
- губы реанимирующего человека плотно соприкасаются с областью вокруг рта реанимируемого, нос зажимается;
- делается сильный глубокий выдох так, чтобы грудная клетка пострадавшего слегка поднялась (поднятие грудной клетки показывает, что искусственное дыхание делается правильно);
- выдох потерпевшим делается самостоятельно.
Искусственное дыхание продолжается, пока у реанимируемого не появиться признаки собственного дыхания или до приезда неотложной помощи.
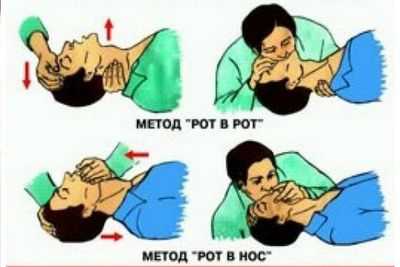
После того как у потерпевшего появились хотя бы малейшие признаки собственной дыхательной активности, искусственное дыхание не прекращают. Продолжают внешнюю поддержку через 1 дыхательный цикл до тех пор, пока дыхание не нормализуется.
В случаях, когда язык не позволяет провести дыхание «рот в рот», применяют схему «рот в нос» по аналогичному алгоритму.
При острой дыхательной недостаточности
При развитии дыхательной недостаточности, вызванной хроническим болезнями, человека обычно размещают в горизонтальном положении на правом боку. Возможна и иная поза, в которой больному наиболее беспроблемно дышать. В зависимости от хронической патологии даются препараты, облегчающие состояние.
При наличии обтурационного синдрома
Обтурацией в контексте удушья называют перекрытие хода воздуха предметом, случайно попавшим в дыхательные пути. Если механическое удушье вызвано инородным предметом, то используют несколько методик доврачебной помощи при асфиксии.
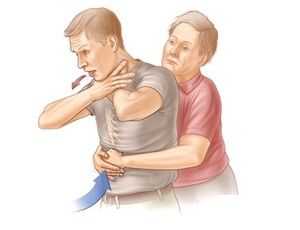
Это - основной метод первой помощи при асфиксии, который известен всем, если не из личного опыта, то, по крайней мере, из фильмов.
Человека обхватывают «из-за спины» руками, взятыми «в замок» (т.е. одна рука в кулаке, вторая кисть обхватывает кулак так, чтобы положение рук было перпендикулярным друг другу) в области немного выше пупка и ниже ребер.
Для того чтобы процедура была успешной и эффективной, плечи человека, осуществляющего первую помощь при асфиксии, должны располагаться ниже плеч того, кому оказывается помощь. То есть потерпевший должен как бы быть приподнят в объятьях помогающего ему человека. Или, наоборот, помогающий должен немного присесть, чтобы стать ниже потерпевшего.
С усилием осуществляют серию быстрых ритмичных надавливаний, следя за тем, чтобы основное усилие приходилось на давление сжатого кулака в месте соприкосновения большого пальца с телом пострадавшего. Серию надавливаний повторяют несколько раз с 5-10-секундными перерывами между ними.
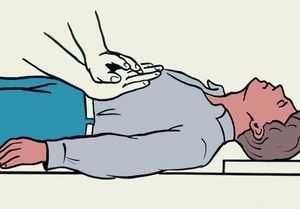
Если у потерпевшего большой вес, то эффективно сделать описанные выше действия в положении стоя часто не получается. Для того чтобы оказать первую помощь при асфиксии в этом случае, можно использовать способ в положении лежа.
Человека кладут на спину. Место применения силового воздействия - то же, что и в положении стоя: верхняя часть живота по центру непосредственно под ребрами. Кулак кладется на эту область, вторая рука прижимает кулак. Делается серия быстрых возвратно-поступательных движений в направлении внутрь и вверх, т.е. под углом примерно в 45 0C к горизонтальной плоскости.
- В положении лицом вниз и наклоненной головой
Альтернативный вариант - человека кладут лицом вниз так, чтобы голова находилась ниже груди. Затем ритмичными сильными движениями по касательной (т. е. не под прямым углом) несколько раз ударяют в область между лопаток.
Тот же метод №3, но с меньшей эффективностью, можно использовать, когда человек находится в положении сидя. Всем нам с детства известно, что, если человек за столом поперхнулся, то ему следует постучать по спине в области лопаток. Именно этот маневр и следует использовать, только делать это более интенсивно так, чтобы это было не «постукивание», а сотрясение грудной клетки.
Вышеописанные способы первой помощи при асфиксии позволяют повысить внутригрудное и внутрибрюшное давление, изменить пространственное расположение инородного тела внутри дыхательных путей и способствуют его выходу наружу.
При нарастающей асфиксии и острых нарушениях внешнего дыхания
При негативной динамике удушья и неэффективности реанимационных действий, требуется скорейшая госпитализация. Попытки восстановить дыхание не должны прекращаться до появления медиков.
Чего НЕ делать при удушье (асфиксии)?
- Если причиной удушья является инородный предмет, то потерпевшему до того как этот предмет будет извлечен, нельзя давать пить.
- Потерпевшему, находящемуся в положении лежа, нельзя подкладывать под голову подушки и другие предметы, изменяющие угол головы относительно тела.
- Нельзя делать искусственное дыхание, если известно, что причиной удушья является обтурация дыхательных проходов предметом, который не был извлечен.
Заключение

Дыхание - критичный для жизнедеятельности процесс. Затруднение дыхания или его отсутствие - требует неотложной медицинской помощи. Поэтому во всех случаях необходимо вызвать врачей.
Квалифицированные медики обладают необходимым набором инструментов и методов для решения проблемы удушья. Первая помощь при асфиксии должна оказываться вплоть до улучшения состояния или приезда врачей.
Аспирационно-обтурационный синдром. Неотложная помощь при аспирационно-обтурационном синдроме.

- Анализы
- Беременность и роды
- Беременность обзор
- Бесплодие и репродуктивный статус
- Бессонница и расстройства сна
- Болезни желудочно-кишечного тракта
- Болезни легких и органов дыхания
- Болезни органов кровообращения
- Болезни щитовидной железы
- Боль в спине
- Восстановительная медицина
- Генитальный герпес
- Гинекология
- Головная боль
- Грипп
- Депрессия
- Детская онкология
- Детские болезни
- Детское развитие
- Заболевания молочных желез
- Здоровое питание. Диеты
- Здоровье и душевное равновесие
- Из истории болезни
- Иммунология
- Импотенция (эректильная дисфункция)
- Инфекции передаваемые половым путем
- Кардиология
- Кровеносная и лимфатическая система
- Лейкемии
- Лечение рака
- Лимфогранулематоз
- Маммология
- Медицина в спорте
- Менопауза
- Микробиология, вирусология
- Педиатрия (детские болезни)
- Проблемная кожа
- Путь к себе
- Рак желудка
- Рак молочной железы (рак груди)
- Рак ободочной, прямой кишки и анального канала
- Рак предстательной железы (рак простаты)
- Рак тела матки
- Рак шейки матки
- Рак яичников
- Сахарный диабет
- Сексология и психотерапия
- Сексуальная жизнь
- Современная контрацепция
- Урология
- Уход за кожей
- Факты о здоровом старении
- Химиoтерапия
- Школа здоровья
- Эндокринология
| Аспирационный синдром. Аспирация околоплодных вод. Синдром аспирации мекония. Аспирация молока. |
| Автор: http://www.eurolab.ua/ |
| 07 Мая 2011 |
|
Аспирация околоплодных вод Во внутриутробном периоде в дыхательных путях плода до бифуркации трахеи находится околоплодная жидкость. При возбуждении дыхательного центра плода происходит аспирация (содержимое дыхательных путей проникает вплоть до альвеолярных ходов), что может привести к выключению отдельных сегментов лёгких и способствовать развитию болезни гиалиновых мембран, отёку лёгких, инфекционного процесса. Клинически у ребёнка наблюдают признаки СДР: над лёгкими на фоне ослабленного дыхания выслушивают множество разнокалиберных влажных хрипов. На рентгенограммах лёгких выявляют очаговые тени. Лечение. Своевременная санация дыхательных путей. При развитии пневмонии - антибактериальная терапия. Синдром аспирации мекония Синдром аспирации мекония возникает у 1-2% новорождённых, чаще у переношенных, родившихся в срок в состоянии гипоксии и у детей с задержкой внутриутробного развития. Асфиксия и другие формы внутриутробного стресса могут вызвать усиление перистальтики кишечника и поступление мекония в околоплодные воды. При попадании вязкого мекония в дыхательные пути он вызывает развитие СДР, обструкцию и выраженную воспалительную реакцию с развитием дыхательной недостаточности тяжёлой степени. При синдроме аспирации мекония рентгенологически выявляют участки крупных, неправильной формы затенений, чередующиеся с участками повышенной прозрачности. Лёгкие выглядят эмфизематозными, купол диафрагмы уплощён. Лечение. Если меконий густой, в виде глыбок, следует очистить от него нос и ротоглотку ещё до того, как грудная клетка выйдет из родового канала. Сразу же после рождения, как и при аспирации околоплодных вод, производят эндотрахеальную интубацию и отсасывают содержимое из трахеи до полного её очищения. Удаление заглоченного мекония из желудка предупреждает повторную аспирацию. Всем детям проводят оксигенотерапию, иногда вплоть до длительной ИВЛ (в тяжёлых случаях). При синдроме аспирации мекония показана антибиотикотерапия. Аспирация молока Аспирация молока связана с дискоординацией глотательных движений, обусловленной чаще всего незрелостью нервно-мышечного аппарата. Этой аспирации подвержены недоношенные дети, так как ёмкость желудка у них небольшая, а эвакуация его содержимого замедлена. Аспирация молока может развиваться в течение нескольких недель с момента рождения. При повторных аспирациях, попёрхивании или кашле во время кормления необходимо исключить анатомические дефекты (трахеоэзофагеальный свищ, атрезию пищевода и др.). Попадание молока в лёгкие вызывает приступы апноэ и цианоз. Возможна обструкция дыхательных путей. Лечение. После аспирации необходимо как можно быстрее отсосать содержимое из полости носа и ротоглотки и трахеи. В дальнейшем для предотвращения аспирации ребёнка следует кормить в положении на правом боку. При развитии воспалительных изменений назначают антибиотики широкого спектра действия. Читайте также:
|

