Автоматизм атриовентрикулярного соединения. Миграция суправентрикулярного водителя ритма
Добавил пользователь Cypher Обновлено: 28.01.2026
Заболевания сердечнососудистой системы различны по типу, характеристике и рискам наступления фатальных результатов.
Многие не приносят видимого дискомфорта до определенного момента, обнаруживаются случайно в ходе тщательной диагностики. Примерно в 60% случаев речь идет о приобретенных патологических процессах.
К таковым относится и описанное состояние. Миграция водителя ритма — это отклонение, в ходе которого отмечается спонтанное перемещение электрической активности из правого предсердия в другие области мышечного органа. Но в желудочки — крайне редко.
Самостоятельным диагнозом миграция водителя ритма не считается, более того, специфические симптомы не существуют. Ощущения пациента зависят от основного состояния, приведшего к развития этого признака. Вариантов может быть масса: от неврогенных патологий до собственно кардиальных отклонений.
Лечение проводится под контролем профильных специалистов, возможна пожизненная поддерживающая терапия. Суть заключается в устранении первопричины, но не всегда кардинальным образом можно подействовать на этиологический фактор.
Несмотря на угрожающее название, отклонение само по себе несет минимальную опасность. Нужно оценивать, что за ней стоит и тогда прогнозировать исход.
Механизм развития
Водитель ритма сердца — это плотное скопление активных клеток-кардиомиоцитов, способных спонтанно возбуждаться.
Их основная функция — генерировать биоэлектричекий импульс, проходящий по всему мышечному органу и вызывающий сокращений миокарда.
Без этого не может быть нормального кровообращения, как только процесс ослабевает, наступают генерализованные гемодинамические нарушения, чреватые скорой смертью. Другой название — синусовый узел. Он расположен в верхнем сегменте правого предсердия.
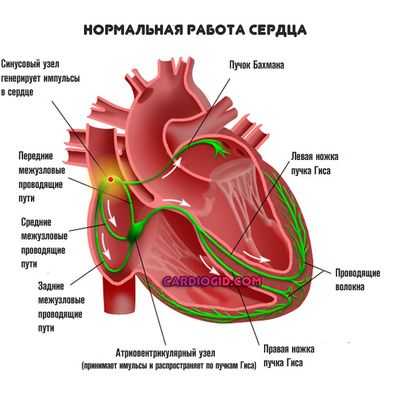
При нарушении работы кардиальных структур по типу миграции водителя ритма источник сигнала перемещается в прочие камеры, в том числе возможно вовлечение желудочка, атриовентрикулярного узла (эта анатомическая структура вступает в «игру» при нарушении работы синусового узла, в качестве вспомогательного элемента, в нормальном же положении он отвечает за распределение импульса).
В отличие от фибрилляции предсердий, когда сигнал хаотичный, и производится сразу во многих частях сердца, миграция сопровождается правильными сокращениями и единственным источником импульса, хотя и смещенным.
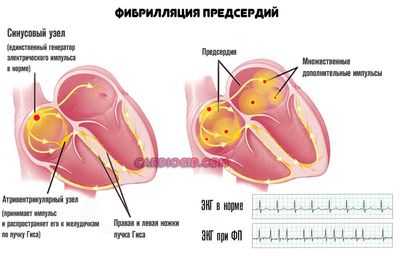
При этом интенсивность производимого раздражителя может быть недостаточной для полноценной работы миокарда.
В такой ситуации присутствует значительный риск фибрилляции, трепетания, предсердной экстрасистолии, и прочих опасных аритмий, чреватых остановкой сердца.
Виды нарушения
Критерий классификации миграции — по локализации участка биоэлектрической активности.
Соответственно говорят о трех вариантах:
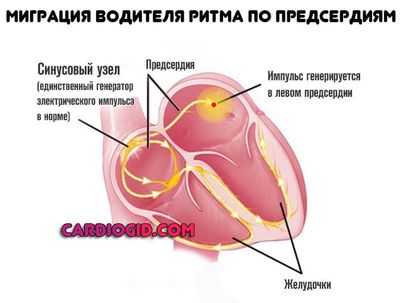
- Сигнал генерируется в левом предсердии. Относительно частый тип. Встречается в 90% случаев или около того. Сопровождается минимальной симптоматикой. Миграция нестабильна, в определенный момент кардиальные структуры вновь меняются местами.
- Импульс производится в желудочках. Куда опаснее, поскольку присутствует риск спонтанной остановки сердца без предварительных симптомов.
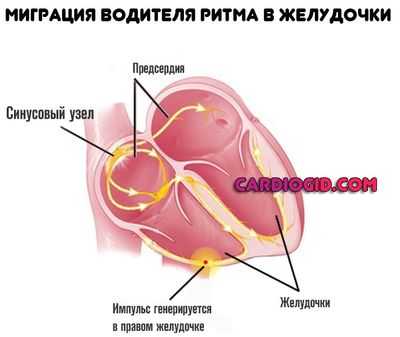
- Наблюдается попеременное блуждающее движение активного участка. На протяжении короткого промежутка времени. В такой ситуации сигнал спонтанно движется от одной камеры у другой. Этот тип также несет колоссальную опасность.
Указанная классификация имеет большую клиническую значимость. Разграничение проводится по результатам электрокардиографии.
Точное выделение типа процесса необходимо для разработки тактики терапии, наравне с выявлением происхождения отклонения от нормы.
Миграция суправентрикулярного водителя ритма — это аритмия при которой импульс перемещается от синусового узла к атриовентрикулярному.
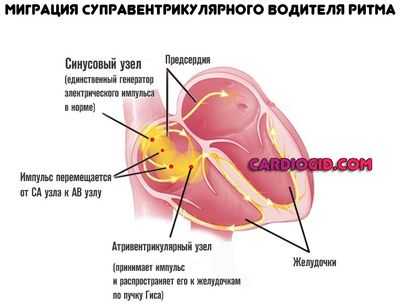
Возникает в 5-10% от всех случаев, но несет большую опасность, поскольку сигнал перестает распределяться в правильной последовательности.
Итогом оказывается симптоматический комплекс, напоминающий блокаду ножек пучка Гиса и несущий те же угрозы.
Кардиальные причины
Факторы развития не всегда сердечные. На их долю приходится всего 60% клинических случаев. Много неврогенных моментов, некоторые ситуации пациент вызывает сам.
Причины у детей, подростков и взрослых одинаковы:
- Миокардит. Воспаление мышечного слоя органа. Представлен группой клинических вариантов. Основной — инфекционный, провоцируется вирусами, реже бактериями.
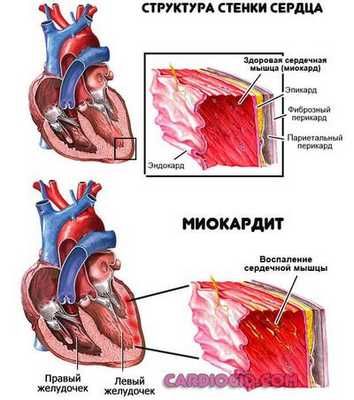
Всегда вторичен по отношению к другим патологиям. Вызвать воспаление может, в том числе тонзиллит, кариес и прочие. Требуется срочное лечение в стационаре с применением антибиотиков.
Дезинтоксикационная терапия показана в любом случае для облегчения состояния и снижения вероятность остановки сердца.
Второй клинический вариант — аутоиммунный процесс. Встречается на фоне текущего ревматизма и прочих заболеваний подобного рода. Купируется иммуносупрессорами в ударных дозировках.
Если своевременно не помочь, есть риск деструкции предсердий. Потребуется сложное протезирование без гарантий эффекта. Миграция водителя ритма происходит по причине разрушения активных клеток. Это компенсаторный механизм.
- Пороки сердца, как врожденные, так и приобретенные. Наиболее часто страдает аорта, наблюдается стеноз клапанов (митрального в том числе) и прочие варианты.
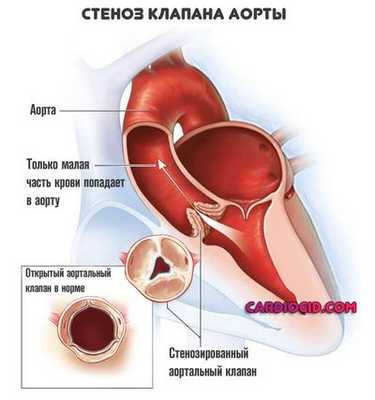
При генетических отклонениях возможны нарушения смешанного плана. Страдают не только кардиальные структуры, но и другие системы.
Многие состояния остаются незамеченными годами, процесс обнаруживается в пиковые периоды: пубертат, физическая перегрузка, эмоциональное потрясение и прочие моменты играют наибольшую роль.
При упорном игнорировании симптоматики диагноз ставят в ходе вскрытия.
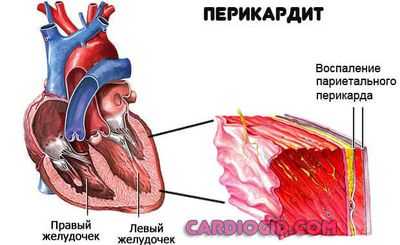
- Воспаление околосердечной сумки — перикарда. Возникает компрессия органа, что и заканчивается эктопией (смещением) водителя ритма.
- Ревматизм. Аутоиммунная патология. Точное происхождение не известно. Предполагается, что всему виной перенесенные вирусные инфекции. Полное излечение невозможно. Миграцию водителя ритма устранить кардинальным образом тоже не получится. Но есть хорошие шансы перевести процесс в стойкую ремиссию.
- Кардиомиопатия. Разрастание мышечного слоя органа, также расширение камер. Вероятность развития эктопии участка электрической активности примерно 20%. Может быть выше при смешанной этиологии процесса.
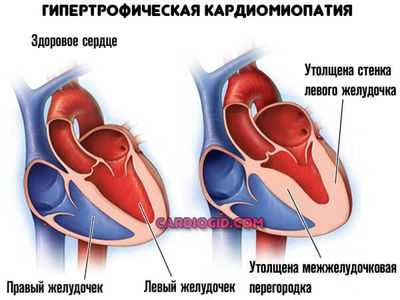
- Ишемическая болезнь. Нарушение питания функционально активных тканей по коронарным артериям. Рано или поздно приводит к острому некрозу или отмиранию клеток.
- Перенесенный инфаркт. Сопровождается миграцией почти всегда, интенсивность нарушения тем выше, чем обширнее было поражение миокарда.
- Синдром слабости синусового узла. Результат перенесенных ранее заболеваний или же врожденная особенность организма. Заключается в неспособности естественного водителя ритма производить сигнал достаточной силы для полноценного сокращения миокарда. В качестве компенсации организм активизирует другие кардиомиоциты.

Внесердечные факторы
Помимо строго сердечных моментов, присутствуют и прочие причины объективного характера, которые не зависят от поведения и привычек пациента:
- Вегетососудистая дистония. Или ВСД. Вопреки утверждениям многих специалистов, диагнозом не считается. Это симптоматический комплекс.
Он присущ пациентам с перенесенными или текущими патологиями центральной нервной системы, мозговых придатков. Также может провоцироваться нарушением гормонального фона.
В таком случае отклонение связано с активизацией блуждающего нерва. Требует срочного выявления происхождения, затем показано купирование симптоматики и предотвращение повторных приступов.
- Вирусные и инфекционно-воспалительные патологии. От простой простуды и ОРВИ до туберкулеза, прочих состояний опасного характера. По мере лечения результат различен. В отсутствии грубых дефектов вероятно полное восстановление.
- Эндокринные нарушения. Гипертиреоз, чрезмерный синтез гормонов коры надпочечников, избыток специфических веществ гипофиза, андрогенов, ангиотензина, альдостерона, ренина.
Лечение заключается в нормализации фона. По мере достижения этой цели, самочувствие улучшается. Но если возникают дефекты развития сердца, как вариант, кардиомиопатия, полной компенсации ждать не приходится.
Внешние факторы
Прочие моменты связаны с поведением самого человека:
- Длительное применение препаратов для стимуляции работы мышечного слоя органа — сердечных гликозидов. Это опасные фармацевтические средства. Их назначаются по показаниям, для длительного самостоятельного приема они не подходят. По окончании применения возможно улучшение.
- Интенсивные стрессы. Устойчивость к нервному напряжению у всех различна. Лица со слабым, инертным типом ЦНС более подвержены психосоматическим патологиям. В том числе с миграции водителя ритма без органических причин.
- Физическая нагрузка, не адекватная уровню развития человека. Перегружать себя активностью не стоит, особенно если подготовка недостаточна. Возникает не только миграция водителя ритма, но и образование дополнительных аномальных очагов электрической активности в предсердиях и желудочках. Заканчивается это плачевно: фибрилляция, остановка работы органа, смерть.
- Недостаток микроэлементов, в том числе калия, магния, железа (в меньшей мере). Метаболические дефицитарные процессы встречаются у пациентов с нерациональным питанием, кахексией, анорексией, принимающих мочегонные препараты на регулярной основе.
Определять причины нужно методом исключения.
Вне связи с конкретным органическим дефектом, говорят об идиопатической, то есть неустановленной форме. Когда факт — налицо, а причину происхождения определить невозможно.
Симптомы
Исследование проявлений не принесет значимого эффекта, если искать строго специфические признаки. Таковых не существует. Клиническая картина соответствует основному процессу. Можно выделить несколько групп симптомов.
Собственно кардиальные патологии. Сопровождаются такими составляющими:
- Боли в грудной клетке разной степени интенсивности. Обычно пациенты не обращают на них внимания, поскольку эпизоды дискомфорта кратковременны, от нескольких секунд до пары минут. Все списывается на усталость, перемену погоды или желудочные проблемы. По характеру ощущения давящие, жгучие.
- Одышка. На фоне интенсивной физической активности. По мере прогрессирования патологического процесса — в состоянии покоя.
- Кашель. Сухой, без отделения мокроты. На протяжении длительного времени. Усиливается ночью и в горизонтальном положении, что говорит о его сердечном происхождении.
- Аритмия. Наиболее характерная черта. Обычно проявляет себя в форме повышения частоты сокращения (тахикардия). Реже наблюдается обратный процесс. Опасные типы, вроде фибрилляции встречаются в сложных или запущенных случаях. Требуют обязательного хирургического лечения.
- Повышенная потливость, особенно в ночное время суток.
- Бледность кожного покрова, цианоз носогубного треугольника. Не постоянно.
Возможны отеки конечностей, лица, боли в области печени, снижение артериального давления, головокружения, цефалгия, тошнота и рвота. В зависимости от основного диагноза.
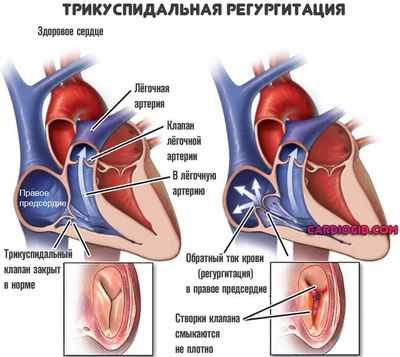
Полная клиническая картина наиболее типична для пороков трикуспидального клапана.
- Снижение частоты сердечных сокращений.
- Чрезмерная выработка слюны.
- Ощущение холода в конечностях.
- Падение уровня АД.
- Обмороки.
Это симптоматический комплекс вегетососудистой дистонии. Проявления присутствуют не постоянно. Возникают в момент приступа.
Сходят на нет в течение нескольких минут, максимум пары часов. Запущенные кризы продолжаются по 2-3 суток.
- Повышение артериального давления.
- Нарушения рельефа шеи.
- Подъем или падение температуры тела.
- Туманность зрения.
- Увеличение веса.
Все признаки учитываются в комплексе. Рассмотрение полной клинической картины необходимо для отграничения патологических процессов. Симптомы у детей и взрослых идентичны.
Диагностика
Проходит в амбулаторных условиях под контролем кардиолога. Показаны такие мероприятия:
- Устный опрос больного. Ключевой момент раннего обследования.
- Сбор анамнеза.
- Измерение артериального давления и ЧСС. Оба показателя отклонены от нормы.
- Суточное мониторирование по Холтеру. Учитывает и тот, и другой уровни. Регистрирует их на протяжении 24 часов, что дает представления о динамике процесса.
- Аускультация. Выслушивание сердечного звука. На фоне пороков клапанов возникает регургитация, обратный ток крови. Он фиксируется как синусовый шум.
- Электрокардиография. Основная методика диагностики миграции водителя ритма.
- Эхокардиография. Используется для выявления органических дефектов, пороков.
- МРТ по показаниям.
- Электроэнцефалография.
Также оценке подлежит неврологический статус пациента. По мере необходимости назначаются анализы крови на гормоны, общий, биохимический.
Признаки на ЭКГ
- Неравные интервалы P-P, также и P-Q.
- Изменение ЧСС в сторону увеличения или уменьшения. Брадикардия следствие перемещения функциональной активности в атриовентрикулярный узел.
- Деформации зубца P. При каждом сокращении он имею разную полярность, вид.
Миграция водителя ритма на ЭКГ определяется изменением специфических комплексов и относительно просто диагностируется при должной квалификации.
Методы лечения
Терапия преимущественно медикаментозная. С применением препаратов нескольких групп, в зависимости от основного патологического процесса.
- Сердечные средства (противогипертензивные, антиаритмические, гликозиды по мере необходимости, бета-блокаторы).
- Ноотропы, для улучшения обменных процессов в головном мозге — Глицин, Фенибут, прочие.
- Цереброваскулярные. Ускоряют кровообращение в церебральных структурах. Актовегин и иные.
- Антиагреганты. Для коррекции реологических свойств крови. Улучшения ее текучести. Как вариант — Аспирин-Кардио.
- Статины. Устраняют избыток холестерина. Аторис.
- Диуретики по показаниям, для купирования отеков. Подойдут щадящие препараты вроде Верошпирона.
- В рамках терапии миокардита прописывают антибиотики, иммунодепрессанты (зависит от типа).
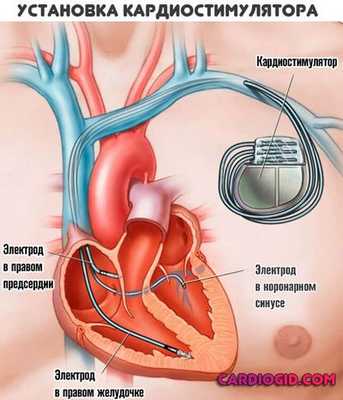
Сложные случаи, не поддающиеся консервативной коррекции, требуют радикальных мер. Как вариант, синдром слабости синусового узла. Необходима имплантация кардиостимулятора.
Протезирование клапанов или пластика сосудов проводятся по показаниям, при пороках сердца.
Изменение рациона большой роли не играет. Но для улучшения прогноза рекомендуется отказаться от курения и приема алкоголя. Также избыточной физической активности. Вопрос обсуждается с лечащим специалистом.
Прогноз
Зависит от основной патологии. Миграция водителя ритма по предсердиям имеет высокую выживаемость: до 85-90%, вероятность смерти минимальна, хотя и присутствует.
Миграция желудочкового водителя ритма переносится тяжелее. Ассоциируется с высокой вероятностью опасных нарушений сократительной способности. Летальный исход наступает в 20-40% случаев, в отсутствии лечения. Хирургическая радикальная терапия улучшает прогноз в 2-3 раза.
Возможные осложнения
- Основное последствие — остановка сердца. Внезапная, требует срочной реанимации. Поскольку врачей рядом не оказывается, вероятный итог — смерть.
- Инфаркт. В результате недостаточной сократимости миокарда и падения интенсивности питания самой мышцы.
- Инсульт. Некроз клеток головного мозга, церебральных структур. Дает выраженный неврологический дефицит при недостаточно быстрой помощи.
- Сосудистая деменция. Похожа на болезнь Альцгеймера, но потенциально обратима в отличие от последней.
- Отек легких, сердечная астма.
Предотвращение опасных осложнений выходит в задачу терапии. Вопрос решается параллельно с устранением первопричины и симптомов состояния.
Миграция водителя ритма — это случайная находка на ЭКГ. Специфических признаков она не имеет. Опасность собственно этого состояния также минимальна. Для прогнозирования исхода нужно учитывать первичный диагноз. Лечение этиотропное, заключается в работе с основным заболеванием. По мере необходимости купируются признаки.
Миграция водителя ритма: постановка диагноза и прогноз пациента
Нормальную частоту и ритм сердца обеспечивает синусовый узел, расположенный в толще миокарда в месте впадения нижней полой вены. Если его работа нарушается, функция пейсмейкера переходит на предсердные участки или размещенные ниже уровни проводящей системы. Данное явление называется миграцией водителя ритма, что впоследствии приводит к аритмиям и недостаточности кровообращения. Неадекватная частота сокращений, отсутствие последовательности фаз между желудочками и предсердиями вызывают нарушения кардиальной и системной гемодинамики, что проявляется характерными симптомами.
Причины и механизм возникновения
Миграция водителя ритма не всегда является болезнью, иногда у здоровой части населения данный синдром считается вариантом нормы, как физиологическая особенность организма. Однако такие случаи наблюдаются нечасто, поскольку патология чаще обнаруживается при органических или функциональных поражениях сердца или других органов.
Основные причины миграции суправентрикулярного водителя ритма представлены в таблице.
- преобладание парасимпатической системы;
- дисгормональные нарушения (чаще у подростков);
- вегетососудистая дистония;
- гипо- и авитаминозы;
- инфекционные заболевания;
- прием медикаментозных препаратов;
- физическое и психическое переутомление
- миокардиопатии;
- спазм коронарных сосудов;
- ревматическое поражение сердца;
- пороки клапанных структур сердца — при нарушении работоспособности этих участков предсердия должны компенсировать недостаточное кровоснабжение, поэтому нагрузка на них увеличивается. Патологическое расширение полостей ведет к развитию аритмий;
- СССУ (синдром слабости синусового узла) — сердце формирует недостаточно сильные и частые импульсы
При наличии каких жалоб можно заподозрить патологию
Жалоб, которые достоверно принадлежали бы этому состоянию, нет. Чаще всего миграция пейсмейкера диагностируется случайным образом при электрокардиографическом обследовании. Необходимо отметить, что в практике выделяют наджелудочковую (суправентрикулярную) и желудочковую форму (очень редко встречается) патологии.
Больные могут ощущать:
- утомляемость;
- снижение работоспособности;
- ощущение перебоев в работе сердца;
- приступы учащенного сердцебиения.
Довольно редко возникают симптомы кардиалгии, одышки с утрудненным вдохом, головокружения, эпизоды синкопальных состояний (кратковременной потери сознания).
Особенности у детей
Самой распространенной причиной возникновения миграции источника ритма у детей является вегетососудистая дистония. Патология характеризуется изменением тонуса сосудистой стенки. Чувствительность структур и тканей эндотелия артерий способствует функциональным расстройствам участков проводящей системы сердца, вызывая миграцию пейсмейкера в атриовентрикулярный узел. Подробнее о том, что представляет собой ВСД и как с ней бороться, смотрите в видео по ссылке ниже. Коротко, доступно и о главном от экспертов нашего портала.
Кроме того, изменения источника ритма может наблюдаться при эндокардите или при наличии патологического спортивного сердца. В подростковом периоде картина заболевания становится более выраженной. Появляются постоянные жалобы на головные и загрудинные боли, замедление развития, нарушение сна.
Как подтверждается диагноз
Для постановки диагноза используется комплексный подход с целью определения причины, дополнительных признаков формирующейся сердечной недостаточности.
Алгоритм оценки состояния больного:
- анамнез заболевания с учетом сопутствующих патологий;
- физикальное обследование: осмотр, пальпация и перкуссия грудной клетки;
- аускультация (выслушивание) сердечных тонов и дополнительных шумов;
- лабораторные методы: общий и биохимический анализ крови (холестерин, липидограмма, глюкоза, показатели функционального состояния почек).
Наиболее достоверным методом постановки диагноза считается электрокардиографический с записью электрической активности различных участков.
Патология на кардиограмме характеризуется:
- нарушением формы и продолжительности зубца Р;
- уменьшением частоты сердечных сокращений;
- изменением интервалов PQ;
- укорочением или замедлением интервала RR.
Дополнительно используются другие методы инструментальной диагностики:
- Холтеровский мониторинг — дает возможность зарегистрировать место возникновения нового источника импульсов, продолжительность и время появления миграции водителя ритма. Также исследование определяет причины, что повлекли за собой это состояние.
- ЭхоКГ (эхокардиография) — выявляет патологические изменения в структуре сердца (повреждение, воспаление или аномалии стенок и клапанов).
Миграция водителя ритма на ЭКГ у ребенка отличается выраженной брадикардией, которая вызывает характерные клинические признаки.
Лечение

Основным пунктом в лечении миграции водителя ритма по предсердиям считается устранение причины заболевания. Довольно часто после терапии первичной болезни, которая вызвала нарушение, проблема исчезает.
Кроме того, необходимо соблюдать общие рекомендации:
- достаточно отдыхать;
- правильно и регулярно питаться;
- делать физические упражнения, например гимнастику;
- отказаться от вредных привычек.
В сложных и угрожающих жизни ситуациях нужно провести имплантацию кардиостимулятора (искусственный водитель ритма сердца), чтобы возобновить стабильную работу. Основное показание к установке ЭКС — нарушение гемодинамики, которое характеризуется снижением артериального давления и прогрессированием симптомов.
Выводы
Прогноз будет благоприятным, если это состояние возникло у здорового человека и является его физиологической особенностью, — со временем оно может пройти. Если же эти изменения были вызваны стойкими нарушениями в самой сердечно-сосудистой системе, тогда прогноз условно благоприятный. Полного выздоровления можно ожидать при своевременном начале лечения с коррекцией образа жизни и сопутствующих патологий.
Для подготовки материала использовались следующие источники информации.
Автоматизм атриовентрикулярного соединения. Миграция суправентрикулярного водителя ритма
Синдром слабости синусового узла (СССУ, дисфункция синусового узла, синдром Шорта, синдром брадикардий и тахикардий, больной синусовый узел, sick sinus syndrome, lazy sinus syndrome, sluggish sinus syndrome) - это клинико-электрокардиографический синдром, отражающий структурные повреждения синоатриального (СА) узла, его неспособность нормально выполнять функцию водителя ритма сердца и (или) обеспечивать регулярное проведение автоматических импульсов к предсердиям. К СССУ следует относить строго очерченный круг аритмий и блокад, имеющих непосредственное отношение к СА- узлу. В их число входят:

Литература
1. Аритмии сердца./Под ред. В. Дж. Мандела. - М.: Медицина, 1996. с. 512.
2. Бокарев И.Н., Попова Л.В., Фомченкова О.И. Синдром аритмии. - М.: Практическая медицина, 2007. - С. 208.
3. Болезни сердца: Руководство для врачей / Под ред. Р.Г. Оганова, И.Г. Фоминой. - М.: Литтерра, 2006. - С. 1328.
4. Джанашия П.Х., Шевченко Н.М., Шлык С.В. Нарушение ритма сердца. - М.: Издательство «Оверлей», 2006. - С. 320.
5. Исаков И.И., Кушаковский М.С., Журавлева Н.Б. Клиническая электрокардиография. - Л.: Медицина, 1984.
6. Кардиология: национальное руководство. / Под ред. Ю.Н. Беленкова, Р.Г. Оганова. - М.: ГЭОТАР-Медиа, 2010. - 1232 с.
7. Кардиология в вопросах и ответах / Под ред. Ю.Р. Ковалева. - Спб.: ООО «Издательство Фолиант», 2002. - С. 456.
8. Кушаковский М.С. Аритмии сердца. - Спб.: Гиппократ, 1992.
9. Кушаковский М.С., Журавлева Н.Б. Аритмии и блокады сердца (атлас электрокардиограмм). - Л.: Медицина, 1981.
10. Мурашко В.В., Струтынский А.В. Электрокардиография: Учеб. Пособие / 3-е изд., перераб. и доп / М.: ООО «Медпресс»; Элиста.: АПП «Джангар», 1998.- С. 313.
11. Недоступ А.В., Благова О.В. Как лечить аритмии. Диагностика и терапия нарушений ритма и проводимости в клинической практике. - 3-е изд. - М.: МЕДпресс-информ, 2008.- С. 288.
12. Орлов В.Н. Руководство по электрокардиографии. М.: ООО «Медицинское информационное агентство», 1999. - 528 с.
13. Томов Л., Томов И. Нарушения ритма сердца. - София: Медицина и физкультура, 1976.
14. Циммерман Ф. Клиническая электрокардиография. - М.: Бином, 1997.
15. Чернов А.З., Кечкер М.И. Электрокардиографический атлас. - М.: Медицина, 1979.
16. Яковлев В.Б., Макаренко А.С., Капитонов К.И. Диагностика и лечение нарушений ритма сердца. - М.: Бином. Лаборатория знаний, 2003. - С.168.
17. Ялымов А.А., Шехян Г.Г., Щикота А.М. Руководство по электрокардиографии / Под редакцией заслуженного деятеля науки РФ, проф. В.С. Задионченко - Saarbrucken, Germany. Издатель: LAP LAMBERT Academic Publishing GmbH&Co. KG, 2011. - С. 323.
Миграция водителя ритма: причины и развитие, проявления, диагностика, лечение
Автоматическую работу сердца обеспечивает его проводящая система, представляющая собой комплекс анатомических образований из атипичных мышечных волокон. Основными из них являются синусовый узел и атриовентрикулярное соединение. Синусовый узел, расположенный в правом предсердии, состоит из сплетения нервных и мышечных волокон и выполняет функцию водителя ритма.
работа проводящей системы сердца, обозначены её ключевые компоненты
Водитель ритма - это участок сердца, генерирующий импульс и регулирующий нормальную сердечную деятельность. Другим водителем ритма является атриовентрикулярный (АВ) узел, расположенный между предсердием и желудочком и включающийся в работу при выходе из строя синусового узла.
Миграция водителя ритма — нарушение частоты и последовательности сердечных сокращений, при котором происходит периодическая смена водителя ритма. Нервные импульсы перемещаются от синусового узла в различные участки предсердий и к атриовентрикулярному соединению. При этом активность синусового узла подавляется активностью предсердных центров, а затем вновь восстанавливается. Когда природный стимулятор перестает передавать свои импульсы к мышцам, нарушается ритм сердца, у больных развивается аритмия — брадикардия или тахикардия.
Миграцию водителя ритма обычно обнаруживают случайно во время проведения электрокардиографии. Пациенты с данным видом аритмии чувствуют себя удовлетворительно и жалобы предъявляют крайне редко.
Миграция водителя ритма по предсердиям возникает у лиц с сердечной патологией, но может обнаруживаться и у здоровых людей.
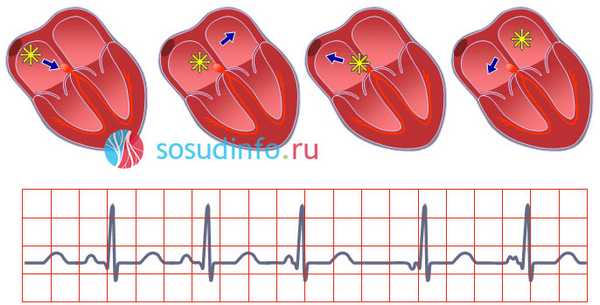
рисунок: миграция водителя ритма на ЭКГ
Этиология
Нарушения ритма бывают приобретенными и врожденными, а причины их возникновения — кардиальные, экстракардиальные, сочетанные.
Основной этиологический фактор аритмии — нейроциркуляторная дистония с преобладающим влиянием на работу сердца блуждающего нерва. Такая патология развивается обычно у лиц молодого возраста и полностью исчезает с возрастом. Функция нервной системы и прочие процессы в организме восстанавливаются.

Среди прочих причин аритмии выделяют:
- Интоксикации лекарственными препаратами — сердечными гликозидами,
- Инфекционные болезни вирусной или бактериальной этиологии,
- Эндокринопатии,
- Психосоматические заболевания,
- Дефицит микроэлементов,
- Заболевания сердца — ИБС, ревматизм, миокардит, врожденные и приобретенные пороки сердца, кардиомиопатия, эндокардит,
- Физическое перенапряжение,
- Сильный стресс.
Ишемическая болезнь сердца, инфаркт миокарда, кардиосклероз и опухоль сердца вызывают повреждение синусового и атриовентрикулярного узлов, что приводит к сбою в работе сердца. Поражаются проводящие пути, передающие нервный импульс к миокарду, и развивается блокада сердца. Нарушение ритма сердца приводит к серьезным сбоям в его работе вплоть до его остановки.
У ребенка к дисфункции проводящей системы сердца и развитию аритмии приводит перинатальная патология.
Симптоматика
В клинике выделяют миграцию суправентрикулярного водителя ритма и миграцию желудочкового водителя ритма. Первый вид патологии встречается намного чаще.

Клиническими признаками миграции суправентрикулярного водителя ритма являются: слабость, недомогание, быстрая утомляемость, снижение работоспособности, чувство неровной работы сердца, боль в сердце. В некоторых случаях заболевание протекает бессимптомно.
Нарушение передачи нервных импульсов из предсердий в желудочки приводит к их медленному сокращению, что проявляется головокружениями, частыми обмороками, гипертонией.
У детей с аритмией обнаруживают психовегетативные расстройства, неврологический синдром, задержку полового и двигательного развития. Маленькие дети редко жалуются на сердцебиение и перебои в работе сердца. В период полового созревания патология приобретает яркую окраску с выраженными жалобами на кардиалгию, гипервозбудимость, бессонницу, метеочувствительность.
Диагностика патологии включает сбор анамнеза жизни, болезни и жалоб больного. Специалисты осматривают пациента, оценивают цвет кожи и внешний вид, определяют частоту дыхания, выслушивают хрипы и патологические шумы в легких и сердце.
Лиц с аритмией направляют на лабораторные анализы: общее и биохимическое исследование крови с определением общего холестерина, ЛПНП, ЛПВП, глюкозы и калия. Результаты лабораторной диагностики позволяют выявить возможные причины миграции водителя ритма.
Электрокардиография - главный метод выявления миграции водителя ритма, ее продолжительности, времени появления и причин, спровоцировавших развитие аритмии.
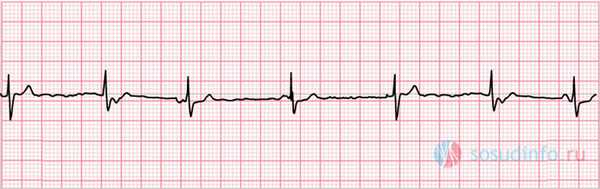
пример ЭКГ: синусовая тахикардия, миграция водителя ритма по предсердиям
Суточное мониторирование электрокардиограммы регистрирует учащенный синусовый ритм с оптимальным ночным снижением частоты сердечных сокращений и обнаруживает частые эпизоды миграции водителя ритма в ночные или дневные часы.
Еще одним довольно информативным инструментальным методом обследования больного, позволяющим поставить правильный диагноз, является ультразвуковое исследование сердца, обнаруживающее его структурные изменения.
Если причиной возникновения аритмии является острая инфекция или сердечная патология, требуется проводить терапию основного заболевания. Лицам, страдающим вегето-сосудистой дистонией, следует избегать стрессов и сложных конфликтных ситуаций. Большое значение для ослабленного организма имеет достаточный по продолжительности сон. Больным рекомендуют отказаться от вредных привычек, правильно питаться, регулярно заниматься спортом.
Медикаментозная коррекция аритмии заключается в применении лекарств, улучшающих метаболизм в сердце - «Триметазидин», «Милдронат», антигипоксантов - «Актовегин», «Гипоксен», «Рибоксин», антиоксидантов - «Мексидол», «Убихинон».
Лечение основной патологии позволяет полностью избавиться от данного недуга.
Прогноз заболевания благоприятный при отсутствии органического заболевания сердца. Миграция водителя ритма, которая приводит к стойким нарушениям сердечного ритма может послужить основанием для освобождения от службы в армии. В противном случае миграция является проявлением слабости синусового узла, является несерьезным нарушением, не требующим специфического лечения.
Профилактика
Профилактические мероприятия, позволяющие избежать возникновения миграции ритма, заключаются в ведении здорового образа жизни, включающего правильное питание с минимальным потреблением жиров и углеводов, борьбу с вредными привычками, регулярную физическую активность, нормализацию массы тела.
Видео: аритмии и сердечный автоматизм в программе “О самом главном”
Суправентрикулярный ритм
В рамках данного курса, мы не будем углубляться в виды суправентрикулярного ритма (правопредсердный, левопредсердный, узловой, нижнепредсердный, ритм венечного синуса и т.д.). О них достаточно много сказано в специализированных изданиях. Для вас, как врача не кардиолога, а именно для этой группы врачей создан этот курс, достаточно будет запомнить, что все ритмы исходящие выше разветвления ножек пучка Гиса считаются суправентрикулярными. Для них характерно (упрощенные правила):
- Ритмичность, частота сердечных до 100 ударов в минуту.
- Наличие отрицательного зубца Р’ в отведениях II, AVF до или после желудочкового комплекса QRS на одинаковом расстоянии.
- Иногда зубцов Р может быть не видно так как они накладываются на комплекс QRS.
Фактически, Вы видите на ЭКГ ритмичную работу сердца, но вместо привычных синусовых Р («P+» aVF, II), Вы видите Р не синусового происхождения.
Давайте посмотрим как это выглядит (ЭКГ с суправентрикулярным ритмом):
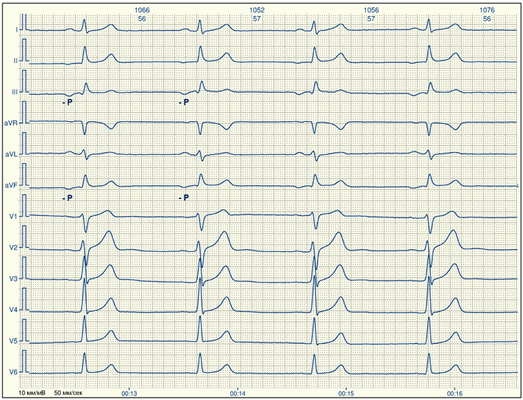
На ЭКГ мы видим отрицательные зубцы Р’ идущие перед желудочковыми комплексами (QRS). Если вы вспомните признаки синусового ритма, то там в этих отведениях зубцы Р всегда положительные.
Но перед тем как двигаться дальше, рекомендую вам посмотреть видео на youtube-канале сайта, посвящённое этой теме.
Если вы нашли какую-либо ошибку, пожалуйста, выделите фрагмент текста и нажмите «Ctrl+Enter»
Читайте также:
- Примеры применения лапароскопии.
- Оценка желудочкового скручивания и напряжения стенки левого желудочка при эхокардиографии
- Результаты зрительных вызванных потенциалов (ЗВП) в норме
- Значение иммунитета при воспалении глаз. Влияние гормонов на раневую глазную инфекцию
- Полный стиль устной речи. Разговорная речь
