Билиодигестивный анастомоз. Техника наложения билиодигестивного анастомоза.
Добавил пользователь Алексей Ф. Обновлено: 22.01.2026
Авторы: А. Б. Сидоренко , В. Н. Филижанко , А. И. Лобаков , Г. Л. Сачечелашвили , Е. Е. Круглов , Н. С. Григорьев.
Представлен новый метод эндоскопического контроля и коррекции билиодигестивных анастомозов при развитии поздних послеоперационных осложнений у больных, перенесших реконструктивно-восстановительную операцию по поводу ятрогенных повреждений и заболеваний желчных протоков.
Ключевые слова: ятрогенные повреждения желчных протоков, эндоскопическая коррекция билиодигестивных анастомозов.
Abstract
The article is dedicated to the new method of endoscopic control and correction of biliary-enteric anastomosis under progression of the late postoperative complications faced by patients who have undergone reconstructive surgery for iatrogenic injuries and diseases of biliary ducts.
Keywords: iatrogenic injuries of biliary ducts, endoscopic correction of biliary-enteric anastomosis.
Ятрогенное повреждение желчных протоков является одним из самых серьeзных осложнений желчной хирургии. Выражение С. П. Фeдорова (1934): «Ни в одной области не приходится хирургу бывать в таком затруднительном положении, как при операциях на желчных путях, и нигде нельзя повредить так больному малейшей ошибкой, допущенной при операции» и в наши дни остается актуальным и понятным хирургам, столкнувшимся с данным осложнением на собственном опыте.
Частота повреждений при традиционной холецистэктомии составляет 0.1- 0.8%, при лапароскопической холецистэктомии - 0.3-3% [2, 9].
Основные причины повреждений желчных протоков при холецистэктомии: инфильтрат в области шейки желчного пузыря, интраоперационное кровотечение, острый воспалительный и спаечный процесс в брюшной полости, анатомические аномалии, неадекватная тракция и визуализация, грубые хирургические манипуляции. Предпосылкой к повреждению гепатикохоледоха служит сочетание узкого общего желчного протока с коротким пузырным протоком. При этом во время тракции за карман Гартмана хирург принимает подтянутый общий желчный проток за пузырный проток и иссекает его. При синдроме Мириззи или наличии пузырно-холедохеального свища желчный пузырь «сидит верхом на холедохе», и хирург может иссечь стенку желчного пузыря со сращенным с ним желчным протоком. Специфическим осложнением при лапароскопической холецистэктомии является термическое повреждение стенки общего желчного и правого печеночного протоков, ведущее к развитию стриктуры через 3-4 месяца после операции. Также при лапароскопической холецистэктомии значительно увеличивается процент высоких повреждений протоков [2, 7].
Существующие методы лечения ятрогенного повреждения внепеченочных желчных протоков при их своевременном и правильном использовании позволяют у большинства больных добиться хороших результатов, хотя послеоперационные осложнения достигают 42,9%, а летальность 1,7-5,6 % [1, 10]. Это обусловлено с одной стороны механизмом и характером травмы - сочетание механического и электротермического воздействия, а с другой - ишемией поврежденного протока вследствие нарушения кровоснабжения, что определяется особенностями аксиллярного типа кровоснабжения внепеченочных желчных протоков.
Хирургия травматических повреждений протоков - это, как правило, хирургия высоких стриктур, причем чем большее число раз оперирован больной, тем выше располагается стриктура, тем больше ее протяженность [2].
Рубцовые стриктуры после повторных операций на желчных путях развиваются в отдаленном периоде в 20-30% случаев, а в 9,2% наблюдений на фоне хронического холангита развиваются билиарный цирроз печени и портальная гипертензия, приводящие к инвалидизации больных [1, 2, 8, 10].
Операции по устранению рубцовой непроходимости внепеченочных желчных протоков отличаются крайней сложностью в связи с тяжелыми рубцовыми изменениями в зоне стриктуры, частой ее локализации в области ворот печени, вовлечении в рубцовый процесс элементов гепатодуоденальной связки [2].
В связи с этим для предотвращения рестеноза приходится в просвете анастомоза на длительное время оставлять дренажную трубку, которая выполняет каркасную функцию [1, 10].
Из дренажей подобного типа наибольшее распространение получили транспеченочные погружные дренажи типа Прадери-Смита, при которых дистальный конец перфорированного дренажа проведен через анастамоз в кишку, а проксимальный конец выведен через печеночную паренхиму наружу, и сквозной дренаж типа Сейпла-Куриана, когда проксимальный конец выведен наружу транспеченочно, а дистальный - через фистулоеюностому [2]. Однако после таких операций практически неизбежны такие осложнения, как инкрустация солями желчных кислот, рецидивирующий холангит, подтекание желчи вокруг печеночного конца дренажа с образованием внутрибрюшных абсцессов и свищей.
Многие пациенты с данной патологией обречены на пожизненное каркасное дренирование с периодической (раз в 2-3 месяца) заменой транспеченочных дренажей, что значительно ухудшает качество жизни и социальную реабилитацию больных.
Поэтому актуальным является поиск эффективных миниинвазивных вмешательств для ликвидации поздних осложнений - стриктуры, холангита, холелитиаза.
В последнее время с развитием малоинвазивных методов лечения больных с данной патологией применяются такие манипуляции, как чрескожное чреспеченочное билиарное дренирование (ЧЧБД) и стентирование, ретроградное эндоскопическое билиарное стентирование (РЭБС), эндоскопическая коррекция билиодигестивного анастомоза (БДА) через отводящую петлю тощей кишки, выключенной по Ру [3, 4, 5].
Данные манипуляции достаточно сложны, не всегда безопасны, требуют специального оснащения и проведения наркоза. Больному наносится травма, требующая соответствующей послеоперационной реабилитации.
Материал и методы
В отделении абдоминальной хирургии ГБУЗ МО МОНИКИ разработан и применяется на практике способ лечения заболеваний и травматических повреждений внепеченочных желчных протоков (ВЖП), который позволяет осуществлять необходимые малоинвазивные вмешательства (баллонную дилатацию, санацию протоков, стентирование, замену эндопротезов) эндоскопическим способом через сформированный гастроэнтероанастомоз.
Патент на изобретение №2472456 от 20.01.2013 г. «Способ лечения заболеваний и травматических повреждений внепеченочных желчных протоков».
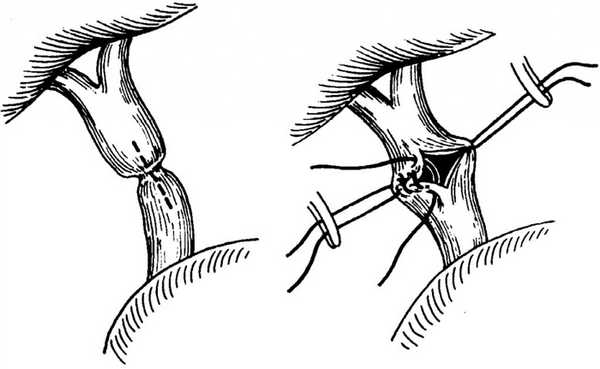
Способ реконструктивно-восстановительных вмешательств на внепеченочных желчных протоках с формированием доступа для малоинвазивных вмешательств осуществляется следующим образом: при первой операции по поводу ятрогенного повреждения, стриктуры ОЖП или общего печеночного протока (ОПП) накладывается билиодигестивный анастомоз на внутреннем дренаже на отключенной по Ру петле или на длинной петле с соустьем по Брауну. Одновременно накладывается гастроеюноанастомоз со слепым концом тонкой кишки (рис. 1) или с приводящей петлей тонкой кишки (рис. 2).
Гастроеюноанастомоз выполняется по стандартным методикам двухрядным швом. Особенностями анастомоза являются:
- разрез на желудке для формирования соустья (производится в поперечном направлении в средней трети желудка, в непосредственной близости к малой кривизне, длиной 3-4 см);
- разрез адекватной длины на тонкой кишке (производится в продольном направлении на расстоянии 8-10 см от наложенного билиодигестивного анастомоза), при этом дистальный конец внутреннего дренажа выводится через отверстие гастроэнтероанастомоза в полость желудка [6].
Рисунок 1. Схема наложения билиодигестивного анастомоза на отключенной по Ру петле
Рисунок 2. Схема наложения билиодигестивного анастомоза на длинной петле с соустьем по Брауну
В сроки от 2 до 4 месяцев после реконструктивно-восстановительной операции (сроки формирования билиодигестивного анастомоза) выполняется гастроскопия, во время которой удаляется каркасный дренаж и осматривается зона билиодигестивного анастомоза (рис. 3, 4).
Рисунок 3. Эндоскопическое удаление
У-образного дренажа
Рисунок 4. Сформированный билиодигестивный анастомоз.
Эндоскопический осмотр
В последующем возможно проведение эндоскопических малоинвазивных вмешательств для коррекции анастомоза в виде дилатации, литоэкстракции, стентирования и другие.
В период с 2010 по 2015 годы в отделении абдоминальной хирургии выполнено 25 реконструктивно-восстановительных операций на ВЖП по разработанной методике.
Из них 17 по поводу ятрогенного повреждения холедоха, 7 по поводу послеоперационной стриктуры холедоха и 1 при стриктуре билиодигестивного анастомоза.
Среди пациентов были 17 женщин и 8 мужчин в возрасте от 28 до 74 лет. Послеоперационный период в среднем составил 14 дней, что обусловлено необходимостью применения инфузионной, гепатопротекторной, спазмолитической, антибактериальной терапии для коррекции электролитных и метаболических нарушений.
Все пациента выписаны в удовлетворительном состоянии на амбулаторное лечение и динамическое наблюдение. Через 3-4 месяца повторно госпитализированы в отделение для решения вопроса об удалении У-образного дренажа.
22 пациентам У-образные дренажи удалены эндоскопически с последующим осмотром зоны гепатикоеюноанастомоза.
Трем пациентам в связи с безуспешными попытками эндоскопического удаления (в первом случае - обрыв дренажа при захвате петлей Дормия, в двух других - невозможность проведения гастроскопа за зону гастроэнтероанастомоза в связи с его рубцеванием) проведено повторное оперативное вмешательство в объеме релапаротомия, энтеротомия, удаление У-образного дренажа.
В настоящее время пациенты находятся под динамическим контролем. Сроки наблюдения составляют от 4 месяцев до 5 лет.
За время наблюдения двум пациентам выполнено эндоскопическое стентирование в связи с осложнениями в отдаленном послеоперационном периоде (стриктура билиодигестивного анастомоза), а трем пациентам произведена эндоскопическая литоэкстракция по поводу холелитиаза.
Клинические наблюдения
Больной Ф., 48 лет.
В 2010 году оперирован в районной больнице по поводу ЖКБ, дистального блока холедоха, механической желтухи - лапаротомия, холецистэктомия, ревизия желчных протоков (протяженная стриктура холедоха), раздельное транспеченочное дренирование протоков печени. Производились замены ТПД через 3-4 месяца. В ноябре 2012 года госпитализирован в отделение абдоминальной хирургии МОНИКИ с жалобами на наличие дренажей, периодическое повышение температуры тела до 38 0С. Обследован. По данным чрездренажной холангиографии: при контрастировании печеночных протоков выявлен билиодуоденальный свищ.
Оперирован (лапаротомия). Разобщение спонтанного билиодуоденального свища. Формирование бигепатикоеюноанастомоза на внутреннем У-образном дренаже на отключенной по Ру петле тонкой кишки с формированием гастроэнтероанастомоза со слепым концом отключенной петли тонкой кишки.
В феврале 2013 года в плановом порядке выполнено ФГДС, удаление У-образного дренажа с осмотром зоны бигепатикоеюноанастомоза. Выписан в удовлетворительном состоянии под динамическое наблюдение.
В январе 2014 года госпитализирован с жалобами на желтушность кожи и склер, кожный зуд, повышение температуры тела до 38 0С.
При поступлении состояние средней тяжести. В общем анализе крови анемии нет, лейкоциты 6,4 × 109/л, лейкоцитарная формула не изменена. В биохимическом анализе крови: общий билирубин 148,3 мкмоль/л, прямой билирубин 78,3 мкмоль/л, АлАТ 36 ед./л, АсАТ 48 ед./л. HBsАg, HCV отрицательные. При МРТ - стриктура БДА, билиарная гипертензия. Признаки холангита.
Выполнено ФГДС (аппарат проведен в желудок). По малой кривизне визуализируется сформированный гастроэнтероанастомоз, через который аппарат проведен в кишку. На расстоянии 8-10 см от гастроэнтероанастомоза выявлено точечное отверстие бигепатикоеюноанастомоза: при введении контраста через эндоскоп заполняются расширенные до 10 мм долевые протоки, отмечается стойкое сужение дистального отдела до 1,5 мм на протяжении 30 мм. Санация протоков корзинкой Дормиа, удалена замазкообразная желчь. Первым этапом выполнено бужирование зоны стриктуры.
Продолжена консервативная инфузионная терапия. Вторым этапом выполнено ФГДС через 4 суток, санация желчных протоков. Под контролем рентгеноскопии произведена постановка стента. Отток контраста в кишку удовлетворительный (рис. 5).
Рисунок 5. Эндоскопическое стентирование БДА
На фоне проведенного лечения признаки желтухи разрешились. Выписан в удовлетворительном состоянии, рекомендован прием желчегонных препаратов.
Больная Р., 71 год
В марте 2013 года оперирована в районной больнице по поводу ЖКБ - при лапароскопии выявлен синдром Мириззи. Решено перейти на открытую лапаротомию. Выполнена лапаротомия с последующей холецистэктомией и дренированием холедоха по Пиковскому. В послеоперационном периоде отмечалось длительное поступление желчи по страховочному дренажу. Дренаж из холедоха удален после прекращения желчеистечения из брюшной полости. После выписки отмечала периодическое повышение температуры тела, пожелтение кожи и склер. Проводилась консервативная терапия в хирургическом отделении районной больницы.
В связи с жалобами на пожелтение кожи и склер, повышение температуры тела до 39 0С госпитализирована в отделение абдоминальной хирургии МОНИКИ в декабре 2013 года. По данным МРТ - состояние после холецистэктомии. Стриктура холедоха. Признаки билиарной гипертензии. ЭРХПГ - контрастируется холедох с шириной просвета до 5 мм, на уровне металлической скрепки отмечается блок холедоха, в печеночные протоки контраст не поступает.
Оперирована (выполнена лапаротомия). При ревизии выявлена проксимальная культя общего печеночного протока, имеющая связь с дистальной частью холедоха в виде узкого трудноидентифицируемого хода. Культя общего печеночного протока до 1 см. Рассечена до уровня слияния правого и левого долевых протоков. При санации протоков удалено много конкрементов и замазкообразной желчи. Сформирован впередиободочный бигепатикоеюноанастомоз на внутреннем У-образном дренаже на длинной петле с Брауновским соустьем с формированием гастроэнтероанастомоза на приводящей петле.
Признаки желтухи разрешились. Выписана в удовлетворительном состоянии под динамическое наблюдение.
Через 3 месяца госпитализирована в плановом порядке. Выполнено ФГДС, У-образный дренаж удален. Бигепатикоеюноанастомоз состоятелен, отмечается поступление светлой желчи.
В июле 2014 года появились жалобы на периодические ознобы, пожелтение кожи и склер. При поступлении состояние средней тяжести. В общем анализе крови анемии нет, лейкоциты 6,3 × 109/л. В биохимическом анализе крови: общий билирубин 78,2 мкмоль/л, прямой билирубин 34,9 мкмоль/л, АлАТ 205 ед./л, АсАТ 151 ед./л. HBsАg, HCV отрицательные.
По данным УЗИ - умеренное расширение внутрипеченочных желчных протоков, холелитиаз.
Выполнено ФГДС (аппарат свободно введен в желудок). В области угла желудка определяется гастроэнтероанастомоз. Аппарат проведен к области бигепатикоеюноанастомоза, в просвете кишки светлая желчь. Из края анастомоза выступает лигатура с желчными наложениями на ней. Последние отмыты. Лигатура захвачена щипцами и удалена. Данных за стриктуру анастомоза не выявлено.
После проведенной терапии нормализовались биохимические показатели крови. Выписана в удовлетворительном состоянии.
Выводы
Наши наблюдения показывают, что использование эндоскопического контроля и коррекции стенозов билиодигестивных анастомозов через сформированный гастроэнтероанастомоз - эффективный, малотравматичный и доступный метод.
Манипуляции могут проводиться хирургом-эндоскопистом под местной анестезией. При необходимости возможны многократные повторения манипуляций.
Гальперин Э. И. Причины развития, диагностика и хириргическое лечение стриктур долевых и сегментарных печеночных протоков / Э. И.Гальперин, Т. Г. Дюжев, А. Ю. Чевокин, Б. Г. Гармаев // Хирургия. Журнал им. Н. И. Пирогова. - 2005. - Т. 8. - С. 64-70.
Гальперин Э. И. Руководство по хирургии желчных путей / Э. И. Гальперин, П. С. Ветшев. - М.: Видар-М, 2006. - 568 с.
Прудков М. И. Хирургическое лечение больных с рубцовыми стриктурами общего печеночного протока / М. И. Прудков, К. В. Титов, А. П. Шушанов // Анналы хирургической гепатологии. - 2007. - Т. 12. - №2. - С. 69-74.
Раздрогин В. А. Эндоскопическая коррекция непроходимости билиодигестивного анастомоза / В. А. Раздрогин, Н. В. Герасимовский, В. И. Соколов, С. А. Аносенко. // Анналы хирургической гепатологии. - 2009. - Т. 14. - №1. - С. 106-108.
Тулин А. И. Эндоскопическое и чрезкожное чреспеченочное стентирование желчных протоков / А. И. Тулин, Н. Зеравс, К. Купчс // Анналы хирургической гепатологии. - 2007. - Т. 12. - №1. - С. 53-61.
Филижанко В. Н. Способ реконструктивно-восстановительной операции на внепеченочных желчных протоках с формированием доступа для малоинвазивных вмешательств / В. Н. Филижанко, А. И. Лобаков. А. Б. Сидоренко. // Альманах клинической медицины. - 2014. - №33. - С. 77-80.
Huang X. Complications of laparoscopic cholecystectomy in China an analysis of 39 238 cases / X. Huang, Y. Feng, Z. Huang. // Chinese Medical Journal. - 1997. - Vol. 110. - P. 704-706.
Johnson S. R. Long-term results ofsurgical repair of bile duct injuries following laparoscopic cholecystectomy / S. R. Johnson, A. Koehler, L. K. Pennington et al. // Journal Surgery. - 2000. - Vol. 128. - P. 668-677.
Lillemoe K. D. Evalution of suspected bile duct injures / Surgical Endoscopy. - 2006. - Vol. 20. - P. 1638-1643.
Sicklick J. K. Surgical management of bile duct injuries sustained during laparoscopic cholecystectomy / J. K. Sicklick, M. S. Camp, K. D. Lillemoe et al. // Ann. Surg. - 2005. - Vol. 241. - P. 786-795.
Рис. 1. Схема наложения билиодигестивного анастомоза на отключенной по Ру петле
Рис. 2. Схема наложения билиодигестивного анастомоза на длиной петле с соустьем по Брауну
Рис. 3. Эндоскопическое удаление У-образного дренажа
Рис. 4. Сформированный билиодигестивный анастомоз. Эндоскопический осмотр
Рис. 5. Эндоскопическое стентирование БДА
Основные принципы наложения билиодигестивных анастомозов
При наложении любого билиодигеставного анастомоза нужно исходить из следующих принципов в отношении техники операции:
а)Билиодигестивный анастомоз будет функционировать тем лучше и со временем будет сужаться тем меньше, чем более здоровые (не руб-цовые, не отечные, с хорошим кровообращением) ткани соединяются, исключив всякое их натяжение.
б)Даже идеально наложенный анастомоз за несколько недель или месяцев сморщивается примерно до двух третей своего первоначального поперечного сечения. Именно поэтому билиоди-гестивная стома должна быть так велика, как только это возможно. Поскольку анастомоз с диаметром менее 1смвызывает застой, то в ходе операции анастомоз должен быть наложен таких размеров, чтобы его диаметр был не менее\,5—2см.
в) Шовнужно накладывать так, чтобы края слизистой вворачивались внутрь, но не создавали широкого края, суживающего анастомоз. В интересах этого рекомендуется на анастомозируе-мом отрезке кишки после ее вскрытия циркулярно обрезать слизистую. Следует тонкими лигатурами, прижиганием электроножом достигнуть такого гемостаза, чтобы кишечная рана была абсолютно «сухой». Там, где это возможно, накладывается двухрядный шов, но если стенка желчного хода очень тонкая, можно создать хорошо функционирующий анастомоз и с помощью однорядного шва, если применять следующие вспомогательные манипуляции. При двухрядном шве наружный ряд следует накладывать льняными, шелковыми или мерсиленовыми нитками, а внутренний —дексоновыми нитками (мерсиленом) при однорядном шве нужно шигь только дексоном (мерсиленом). При этом будет меньше вероятность осаждения конкрементов вокруг нитей.
г)Все швы должны накладываться тонкой, атравматической иглой и очень тонким шовным материалом (5/0).Все швы должны быть простыми или матрацными узловатыми, так как непрерывный шов сужает анастомоз. Швы должны накладываться близко к краю слизистой, примерно в1ммот него, чтобы в просвет не выворачивался слишком широкий край слизистой. Расстояние между отдельными стежками не должно быть менее 2мм,чтобы захваченный в шов 1л^-овый край имел хорошее кровоснабжение. В интересах этой же цели узлы нужно затягивать лишь слегка, чтобы края раны только прилегали друг к другу, но нити не прорезывались. Если отмечается некроз тканей, по какой бы причине он ни возник, образуется желчный свищ. Это имеет те неблагоприятные последстия, что, с одной стороны, свищевой ход постоянно пуст и стенки его спадаются, нет фактора, который поддерживал бы анастомоз открытым, а потому в таком случае он сморщивается больше обычного. С другой стороны, в
брюшной полости желчь вокруг анастомозов вызывает хроническое воспаление, а затем рубцевание, что еще более сужает анастомоз.
С тех пор как в хирургии желчных путей используютболее тонкие иглы, более тонкий шовный материал и более щадящую оперативную технику, значительно улучшились результаты операций. Сшить общий желчный проток так, чтобы не возникло сужения, гораздо труднее, чем такую же по калибру артерию. Кроме этого значение имеет и то, что давление в общем желчном протоке низкое, а в артерии —высокое.
д)Поддержание анастомоза открытым можно достигнуть, а также снизить возможность его сужения с помощью внутреннего дренажа, проведенного через стому. Для этой цели лучше всего пользоваться катетером Nelatonили синтетической трубкой. Дренажная трубка должна иметь такую толщину, чтобы только заполнить просвет анастомоза, если же она чересчур тонка, то не предупреждается сморщивание, а если трубка слишком толстая —то могут возникнуть надрывы по краю стомы. Дренаж при необходимости может быть оставлен на несколько месяцев (2—6). В случае холедохоэнтеростомии дренажную трубку выводят через стенку тощей кишки и в нескольких местах фиксируют ее швами к печеночному протоку, кишечной стенке и брюшной стенке, причем в тем большем числе мест, чем дольше намерены оставить эту трубку в организме.
е)Улучшению функции билиодигестивного анастомоза можно помочь и таким способом, который помогает также избежать его постоперативного сморщивания. Этот способ состоит в том, что по обеим сторонам готового анастомоза укладывается две резиновые трубки, концы которых открыты и вблизи концов трубок наложено по од-ному-двум отверстиям. В случае необходимости дренажные трубки фиксируются швом в таком положении, чтобы их открытый конец находился вблизи от анастомоза. Обе трубки выводятся через брюшную стенку каждая через особое отверстие, здесь, подключая Y-образнуюстеклянную трубку, резиновую трубку и стеклянный сосуд, устанавливают постоянный слабый отсос (5—10см вод. ст.).
Этим методом можно достигнуть того, чтобы, с одной стороны, отсосать каждую каплю желчи, просачивающуюся по линии анастомоза, и тем самым предупредить перитонит, пролиферацию, рубцевание и сморщивание в области стомы. С другой стороны, постоянное отсасывание создает вакуум вокруг анастомоза, притягивая туда окружающие органы, которые через 8—10дней прилипают и окружают анастомоз.
До тех пор пока между анастомозом и окружающими органами есть какая бы то ни было тонкая желчная пленка, пока анастомоз «плавает» в желчи, такого склеивания не наступает. ж) Внутреннее дренирование может разгрузить билиодигестивный анастомоз и предупредить смор-
Билиодигестивный анастомоз
Билиодигестивный анастомоз - это созданное хирургическим путём соустье между желчевыводящими путями и отделом желудочно-кишечного тракта. В Юсуповской больнице работают профессора и врачи высшей категории. Они обладают необходимым опытом для наложения билиодигестивного анастомоза. Онкологи применяют самое современное оборудование ведущих мировых производителей для лечения поджелудочной железы, желчного пузыря с его протоками.
К билиодигестивным анастомозам относятся:
- холедоходуоденоанастомоз (соустье между двенадцатиперстной кишкой и общим желчным протоком);
- гепатикодуоденоанастомоз и гепатикоеюноанастомоз (соустье между общим желчным протоком и двенадцатиперстной или тощей кишкой);
- холецистоеюноанастомоз - соустье между желчным пузырем и тощей кишкой.
В Юсуповской больнице врачи индивидуально подходят к выбору методов лечения пациентов. Все тяжёлые случаи заболеваний обсуждают на заседании экспертного совета. Врачи принимают коллегиальное решение о выборе вида билиодигестивного анастомоза. После операции улучшается качество и увеличивается продолжительность жизни пациента.
Показания и противопоказания
Билиодигестивный анастомоз создают при наличии следующих показаний:
- рак головки поджелудочной железы;
- опухоль большого дуоденального сосочка и головки поджелудочной железы;
- индуративный панкреатит.
Противопоказаниями для создания билиодигестивных анастомозов является дуоденостаз, узкий желчный проток с ломкими стенками, рубцовые изменения стенки двенадцатиперстной кишки и тяжёлое состояние пациента.
Обследование перед операцией
Перед наложением билиодигестивного анастомоза врачи Юсуповской больницы проводят комплексное обследование пациента. Онкологические больные сдают общий анализ крови, мочи, коагулограмму. Им выполняют инструментальные исследования:
- рентгенографию желчевыводящих путей;
- ультразвуковое эндоскопическое исследование;
- компьютерную томографию;
- эндоскопическую ретроградную холангиографию.
Перед операцией пациентов осматривает анестезиолог. Он определяет степень операционного риска, выбирает вид анестезии, который планируется использовать во время оперативного вмешательства, назначает премедикацию.
Выбор вида
Для отведения желчи непосредственно из протоков онкологи Юсуповской больницы создают холедоходуоденоанастомоз. К этому виду билиодигестивного анастомоза прибегают в случаях закрытия конечного отдела общего желчного протока рубцовыми сужениями, новообразованиями и индуративным панкреатитом, особенно если желчный пузырь удалён или не может быть использованным для внутреннего отведения желчи. Операцию применяют при наличии в желчных протоках множественных замазкообразных масс, мелких камней или песка, которые невозможно полностью удалить, а также с целью декомпрессии желчных путей.
Преимуществами холедоходуоденостомии является:
- более лёгкое течение послеоперационного периода;
- отсутствие истечения желчи наружу;
- возможность предотвратить рецидивы заболевания.
Гепатикодуоденоанастомоз и гепатикоеюноанастомоз накладывают при невозможности использовать для отведения желчи расположенный выше двенадцатиперстной кишки отдел общего желчного протока. Во время операции накладывается соустье между общим печеночным протоком и двенадцатиперстной или тощей кишкой. Во избежание забрасывания кишечного содержимого в желчные пути приводящий и отводящий отделы тощей кишки соединяют межкишечным соустьем.
Профилактика осложнений
Наиболее часто врачи создают холедоходуоденоанастомоз. Этот вид билиодигестивного анастомоза обладает рядом недостатков:
- не достигается точного сопоставления сшиваемых тканей серозными поверхностями;
- нарушается биологическая герметичность шва;
- высокий риск рубцового сужения анастомоза.
Для профилактики этих осложнений врачи клиники онкологии накладывают холедоходуоденоанастомоз с использованием прецизионного адаптирующего шва. В послеоперационном периоде проводят промывание общего желчного протока и наложенного билиодигестивного анастомоза путём введения 20 мл 10% раствора ксимедона в общий желчный проток через дренаж. Через рот пациенты принимают ксимедон по 0,5 г 4 раза в сутки.
Позвоните по телефону Юсуповской больницы, где онкологи в совершенстве владеют техникой наложения билиодигестивного анастомоза и индивидуально подходят к выбору метода оперативного вмешательства. Медицинский персонал клиники онкологии обеспечивает профессиональный уход за пациентами после операции.
Билиодигестивные анастомозы Внепеченочные анастомозы
Наложение любого внепеченочного билиоди-гестивного анастомоза является пластической операцией, которую должны выполнять по всем правилам пластической хирургии. Ход такой операции в основном таков:
а) нужно хорошо обнажить сохранившийся желчный путь и сформировать пластическим путем как можно более широкое отверстие;
б)анастомоз следует накладывать, по возможности прибегая к двухрядному шву, наружный шов накладывают льняными, шелковыми нитками или синтетической нитью (мерсиленом), а внутренний тонким дексоном или мерсиленом(4/0);
в)применяют только узловатые швы. Стежки наружного шва завязываются и на задней стенке снаружи. Внутренними швами должны точно адаптироваться друг к другу слизистая желчного хода и кишки, чтобы первичный шов анастомоза был водонепроницаем, так как чем лучше это удастся, тем лучше и быстрее будет выздоровление и меньше сморщивание;
г) некоторые хирурги, например, Kueff и Meis-ner (1972), а также автор этих строк, рекомендуют
применение толстой трубки для эндолюминаль-ного подопорного шинирования через анастомоз, трубка оставляется на месте на 3—6месяцев; другие хирурги (например,Ваитапп, 1969)при хорошо адаптирующем шве считают это излишним;
д)протез из синтетической трубки, от применения которого ожидали, что он будет служить каркасом для спонтанной регенерации желчного пути, не оправдал возлагавшихся на него надежд. В «соревновании» между регенерацией эндотелия и образованием новой соединительной ткани всегда побеждает мезенхима, так что в конце концов возникает рубец, и способный к функционированию желчный ход не образуется (Schriefers).
Гепатико*-(коммуно)-еюностомия.После широкого выделения подпеченочной области отпре-паровывают образования печеночно-двенадцатиперстной связки. Рубцове измененный желчный проток прослеживают в сторону печени до того уровня, где его просвет значительно расширяется, а стенка становится свободной от Рубцовых тканей. Здесь его рассекают в поперечном направлении (сзади проходит воротная вена!). Прок-симальную культю изолируют от окружающих тканей на протяжении не более 0,5см,чтобы не нарушить ее кровоснабжения, однако так, чтобы можно было наложить анастомоз.
Дигестивным партнером анастомоза служит петля тощей кишки, подтянутая позади попереч-ноободочной кишки кверху (Y-образныйанастомоз по Roux).В основном анастомоз образуют так, как это описано на стр. 616.Однако в случае реконструктивной операции печеночный проток обычно уже очень короток. В таком случае наложение анастомоза можно облегчить следующим образом.
* Общепринятые обозначения: hepato — для печени, liepalico — для желчных путей.
После этого в печеночный проток до его бифуркации вводят катетер Nelaton №20—22 (если можно, то и 24) Ch. Если общий печеночный проток короткий, всего лишь несколько миллиметров, то вместо катетера Nilaion применяют простую резиновую трубку с наружным диаметром 6—7, возможно, 8 мм. Ее конец разрезается прямыми ножницами на протяжении 1—2 см на две половины. Дренажная трубка заводится в желчный проток так, чтобы ее разветвление проходило в оба собственно печеночных протока. Дренажная трубка фиксируется дексоновыми швами непосредственно у ее выхода из печеночного протока, той же ниткой прошивают и край печеночного протока. Завязывая нитки, желчный путь фиксируют к дренажной трубке (рис. 5-415). Дистальнее шва, на том участке дренажной трубки, который будет находиться в просвете кишки, ножницами накладывают два-три боковых отверстия.
Нижний конец дренажной трубки проводят наружу через просвет кишки и нижнее отверстие, наложенное на кишечную стенку (рис. 5-416). При потягивании дренажной трубки вниз будет оттягиваться книзу и сшитый с ней печеночный проток, пока его край не достигнет верхнего отверстия на тощей кишке. Теперь кругом дренажной трубки циркулярным дексоновым узловатым швом и, если можно, еще одним рядом серозных швов образуют анастомоз (рис. 5-417). Дренаж помещается в канал по Marwedel или Witzel и выводится через отдельное отверстие в брюшной стенке.
В целях разгрузки шва анастомоза петля тощей кишки по обеим сторонам анастомоза несколькими швами фиксируется к нижней поверхности печени.
Гспапги1«»-(пропряо)-сюностомия. При повторных вмешательствах нередко общий печеночный проток по всей своей длине рубцово изменен и сужен, тогда как стенка обоих собственно печеночных протоков интактна, просвет их достаточно широк. В этом случае может быть предпринято следующее.
После широкого обнажения и препаровки образований печеночно-двенадцатиперстной связки рубцово измененный и облитерированный общий печеночный проток захватывается инструментом и энергично оттягивается вниз, благодаря чему становятся видными ворота печени. От стенки
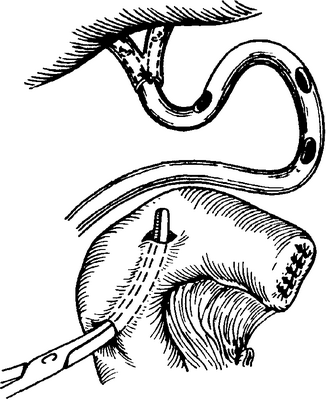
Рис. 5-415. Гепатико-(коммуно)-еюностомия, 1. Y-обра» ную петлю кишки по Roux помещают под печень; бифуркационную дренажную трубку аакрепляют швами в печеночном протоке
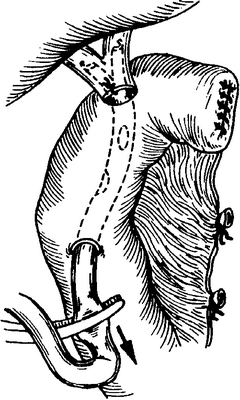
Рис. 5-416. Гепатико-(коммуно-)еюностомия, II. Подшитая к печеночному протоку дренажная трубка проводится через петлю кишки, с ее помощью желчный проток сближается с кишкой
обоих собственно печеночных протоков, и особенно от их задних поверхностей, маленьким плотно свернутым шариком, зажатым в инструмент, отпрепаровывают от ветви воротной вены и печеночной артерии. Вместе с сосудами стремятся отодвинуть со стенок обоих собственно печеночных протоков печеночную ткань.
При тщательной препаровке можно отчетливо увидеть, где оба собственно печеночных протока не соприкасаются непосредственно ни с каким сосудом, а покрыты только печеночной тканью. Тонким острым электроножом (иглой или нож-
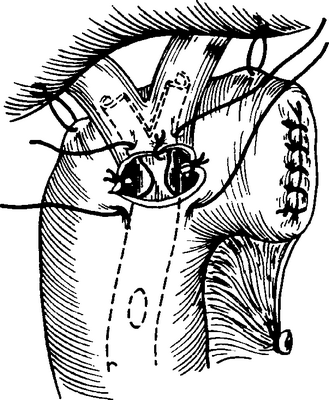
Рис. 5-417. Гепатико-(коммуно-)еюностомия, III. Наложение анастомоза между печеночным протоком и петлей тощей кишки над дренажной трубкой
кой) при небольшой силе тока можно осторожно снять окружающую протоки печеночную ткань без повреждения желчных путей или крупных сосудов. Если же четко не видно, где собственно печеночные протоки проходят в паренхиме печени, то на передней стенке, в месте их слияния накладывают маленькое отверстие, через которое заводят катетер Nitatonсначала в один, а затем в другой проток(рис. 5-418).Прощупывая катетер снаружи, определяют ход протона. Не следует вводить вместо катетера Nelatonв проток металлический зонд, так как при одновременном применении электроножа переходящие на зонд электрические искры могут вызвать ожоги стенки желчного хода.
При энергичном потягивании за рубцово измененный общий печеночный проток при одновременной препаровке тупым путем, а также осторожном коагулировании соседних тканей печени удается освободить над бифуркацией части обоих собственно печеночных протоков длиной примерно в 1см.Если во время препаровки возникает кровотечение, то его останавливают тупфером, смоченным в горячем солевом растворе, держа его 6—8минут, после чего продолжают препа-ровку.
На обоих собственно печеночных протоках отмечают место рассечения и над ним накладывают на стенку каждого из них по держалке, чтобы после пересечения они не ускользали вглубь. Обращенные друг к другу края обоих собственно печеночных протоков сшивают вместе тонкими узловатыми дексоновыми швами.
Между образованным таким образом «общим» желчным протоком и Y-образнойпетлей тощей кишки по Roux,высоко подтянутой позади попе-речноободочной кишки, над Y-образнойрезиновой трубкой, как было описано в предыдущем разделе, узловатым одно- или двухрядным швом накладывают анастомоз(рис. 5-419).Нижний конец
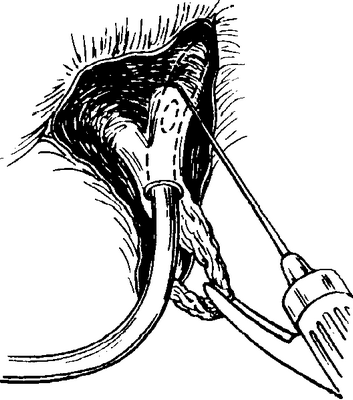
Рис. 5-418. Гепатико-(проприо-)еюностомия, 1. Ткань печени вокруг собственно печеночного протока отпрепаро-вывается электроножом
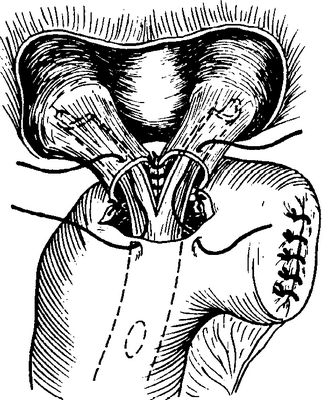
Рис. 5-419. Гепатико-(проприо-)еюностомия, II. Над Y-образной резиновой трубкой накладывается анастомоз между «общим» желчным протоком и изолированной петлей кишки
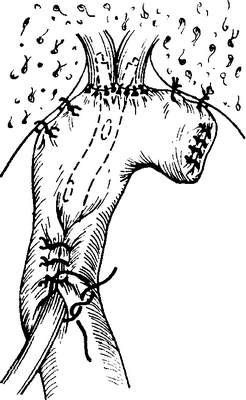
Рис. 5-420. Гепатико-(проприо-)еюностомия, III. Окончательное размещение: внутренний дренаж помещается в канал по Marwedel, петля кишки «подвешивается* к печени
Y-образнойрезиновой трубки помещают в канал, образованный по Marwedelили Witzel (рис. 5-420), и выводят через отдельное отверстие на брюшной стенке наружу. Иногда интактные части собственно печеночных протоков отстоят одна от другой настолько далеко, что наложить анастомоз с кишкой можно только после соединения двух отдельных отверстий.
В других случаях проблему представляет как раз обратное: перегородка между сливающимися протоками препятствует наложению широкого билиодигестивного анастомоза. ПоВаитапп,при необходимости можно удалить не только главную перегородку, но и перегородки между главными ветвями сегментов. Возникающий в результате этого дефект стенки желчного протока зашивается несколькими очень тонкими дексоновыми швами.
После наложения анастомоза кишечная петля для разгрузки шва подвешивается к печени.
Гепатикодуоденостомия по Goetae.Пластическую гепатикодуоденостомию разработал в 1930 году (Jffetzeдля случаев, когда весь желчный проток патологически изменен вплоть до ворот печени, где тоже имеются плотные рубцы. Это состояние развивается, как правило, после повторных операций.
Сначала отделяют от нижней поверхности печени подшитую туда при наложенном ранее анастомозе петлю тощей или двенадцатиперстной кишки. В плотной рубцовой ткани у ворот печени находят отверстие, через которое еще может пройти пуговчатый зонд и которое ведет к сильно расширенным желчным путям, расположенным глубоко в печени.
После этого подготавливают двенадцатиперстную кишку. На выпуклой части ее соответственно двум сторонам намеченного равностороннего треугольника разрезаются все слои кишки. Основание этого треугольника должно быть около 2см, его стороны —около 2,5см,а вершина должна быть обращена в сторону печени.
После тщательного гемостаза по краям разреза 2—3 узловатыми серозными швами сужают большое отверстие, образованное на двенадцатиперстной кишке. Затем двенадцатиперстную кишку прикрепляют несколькими матрацными узловатыми швами позади отверстия желчных путей к Рубцовым тканям нижней поверхности печени.
Теперь производят формирование широкого отверстия желчного пути. Через узкое отверстие пуговчатым зондом или диссектором ощупывают, куда ведет внутри печени желчный ход и в каком направлении он прилежит ближе всего к нижней поверхности печени. Это место можно обычно определить вентральнее и несколько вправо от отверстия. Скальпель с небольшим узким лезвием заводят через узкое отверстие в лежащий позади него широкий желчный проток так, чтобы спинка скальпеля была обращена кзади, а режущая часть - кпереди и несколько вправо. Скальпелем раз-

рис. 5-421. Гепатикодуоденостомия по Ooetze, 1. В воротах печени скальпелем, продвигаясь изнутри кнаружи, широко вскрывают желчные пути, двенадцатиперстная кишка подшивается к печени
резают изнутри кнаружи п широко раскрывают желчный ход через печень и рубцовую ткань(рис. 5-421).Переднюю часть отверстия отграничивает рассеченная ткань печени.
Через верхушку треугольника, образованного на стенке двенадцатиперстной кишки, проводят дексоновую нитку, и оба ее конца вдевают в иглы. Сначала проводят одну, а затем и другую иглу через образованное широкое отверстие во внутри-печеночный желчный ход, затем изнутри кнаружи их выкалывают через нижнюю поверхность печени, вентральнее от отверстия желчного хода. Оба конца нитки должны выйти наружу на нижней поверхности печени на расстоянии около 1см друг от друга(рис. 5-422). Обаконца нитки туго завязывают друг с другом, в результате чего сли-
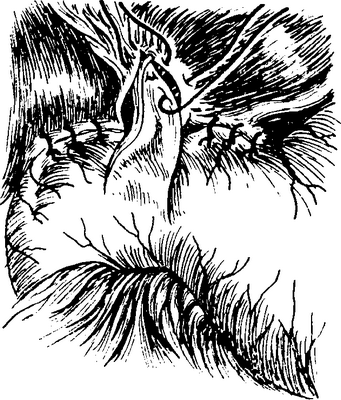
Рис. 5-422. Гепатикодуоденостомия по Outu, II. Лоскут из двенадцатиперстной кишки пришивается узловатыми матрацными швами к краям раны печени
зистая треугольника, сформированного из двенадцатиперстной кишки, тесно прилегает к ране печени. Целью при наложении этих швов является то, чтобы глубоко лежащая в желчном ходе слизистая срослась со слизистой треугольника двенадцатиперстной кишки, препятствуя тем самым сужению созданного широкого отверстия. Обе стороны треугольника еще несколькими швами пришивают к краю отверстия, после чего и спереди подвешивают двенадцатиперстную кишку к нижней поверхности печени.
Qoetzeпри операциях внутреннего дренирования не применял, но несмотря на это, часто получал, как и другие хирурги, положительный окончательный результат. Однако иногда стеноз возобновляется и после этой операции. Для таких случаев Qoetzeпредложил свое «непрерывное зондирование». С самого начала анастомоз накладывают поверх длинной резиновой трубки, нижний конец которой через двенадцатиперстную кишку, а верхний конец через купол печени выводят наружу. Таким образом создается возможность когда угодно менять резиновую трубку на такую же или более толстую, если нужно, то и расширить анастомоз.
Недостаткам способа является то обстоятельство, что при прокалывании печени в ходе операции и впоследствии при смене резиновой дренажной трубки может возникнуть тяжелое кровотечение из печени.
Адатгрующая треугольная пластика по Ciitge-maim. Это вмешательство, которое описали в 1961 году Qutgemann и сотр., представляет собой модификацию операции Qoetze.
После широкого обнажения и разъединения сращений тщательно препарируют до ворот печени. Пункцией в воротах печени находят желчный проток и при помощи холангиографии ориентируются относительно анатомических отношений во внутрипеченочных желчных ходах.
Из желчных ходов удаляются все возможные препятствия (камни, песок, оставленный после предыдущей операции дренаж). Центральная культя желчного хода тупо, без пересечения ткани печени выделяется из окружения, при необходимости рассекается перегородка между двумя основными ветвями, чтобы тем самым расширить отверстие желчного хода.
Отверстие можно расширить еще больше, продолжив разрез на правый собственно печеночный проток (рис. 5-423).
Для образования анастомоза используют петлю не двенадцатиперстной, а тощей кишки, между стволами которой накладывают межкишечный анастомоз по Braun.На выпуклости кишечной петли V-образнымразрезом образуют равносторонний треугольник со сторонами длиной более2см.Отверстие в кишке не должно быть сужено швом. Часто наложенными тонкими дексоновыми швами края треугольника точно адаптируют к отверстию в желчном ходе, чтобы слизистая тесно
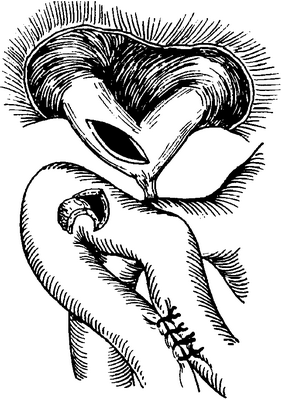
Рис. 5-423. Адаптирующая пластика треугольником по Olitgemann, 1. На петле тощей кишки образуют треугольный лоскут и накладывают анастомоз по Braun, отверстие на желчных путях должно быть как можно большим
прилегала к слизистой (т. п.бимукозный шов). Для разгрузки анастомоза тощую кишку несколькими серо-мускулярными швами подшивают к нижней поверхности печени(рис. 5-424).Внутренний дренаж, по мнению Qiitgemann,не нужен, тогда как брюшная полость обязательно дренируется.
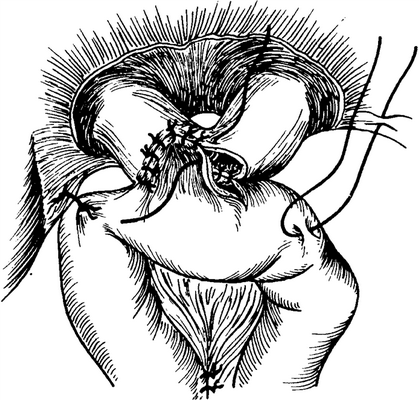
Рис. 5-424. Адаптирующая пластика треугольником по OtUgemann, II. Окончательное положение, петля кишки подшивается к печени
Гепатохолангиоеюностомия по Heberer.Это вмешательство, предложенное в 1962году Heberer н Peiper,по сути, тоже является модификацией операции Goetze.При этом вмешательстве умышленно не накладывается шов слизистой, что является большим преимуществом, так как подобный шов в глубине ворот печени, при наличии рубцовой ткани накладывать очень трудно. Ход операции таков.
После широкого обнажения следует разъединение сращений. Если прежде уже была произведена на желчных путях реконструктивная операция, то необходимо вначале отделить пришитую к воротам печени двенадцатиперстную или тощую кишку.
Разыскивают карман желчных путей в воротах печени, если нужно, идентифицируют его при помощи пункции, а затем осторожно и постепенно, но достаточно широко отделяют его от окружающей рубцовой ткани, следя за тем, чтобы не была повреждена проходящая позади него главная правая ветвь собственно печеночной артерии. Тонким электроножом можно хорошо выделить желчный проток из ворот печени.
Если имеется общий печеночный проток, то его расщепляют вправо и влево наподобие «рыбьей пасти»(рис. 5-425),и полученные таким образом два небольших лоскута, вентрально и дорзально выворачивая их,несколькими швами фиксируют к Глиссоновой капсуле. Если место облитерации находится еще выше, то в воротах печени отпре-паровывают оба собственно печеночных протока и надсекают их по обеим сторонам(рис. 5-426). Образующиеся таким путем створки лоскутов желчных путей разворачивают наружу и пришивают к Глиссоновой капсуле.
Тощую кишку рассекают, отступя примерно на30смот двенадцатиперстно-тощекишечного изгиба, и нижнюю культю подводят к нижней поверхности печени позади поперечноободочной кишки. Открытый конец кишки пришивают узловатыми швами вокруг широко открытого конца желчного протока к нижней поверхности печени, к утолщенной Глиссоновой капсуле(рис. 5-427). Согласно Heberer,внутренний дренаж не нужен, но если все же его применяют, то в форме Y-об-разной трубки, оба коротких ствола которой вводятся в оба собственно печеночных протока и оставляются там на несколько недель. Внутри-брюшной дренаж извлекают через 7—10дней.
Операция Maingot с тощекишечным лоскутом слизистой.Метод, описанный Mamgotв 1963году, имеет в своей основе очень остроумное соображение. В воротах печени открывается очень широкий проход к внутрипеченочным желчным ходам. Выстилающая слизистая при этом не щадится, и если нужно, то ее также удаляют. Под печень подтягивают Y-образнуюпетлю по Roux,на верхушке которой иссекают круглый серо-муску-лярный диск диаметром около 2см, слизистая не затрагивается (рис. 5-428а, б).
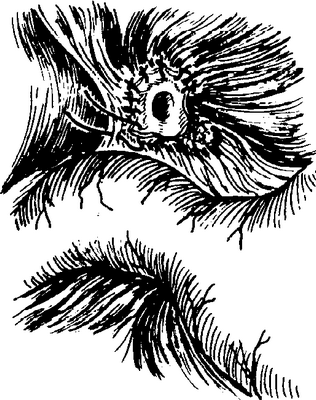
Рис. 5-425. Гепатохолангиоеюностомия по Heberer, 1. Общий печеночный проток расщепляется в воротах печени в виде рыбьей пасти
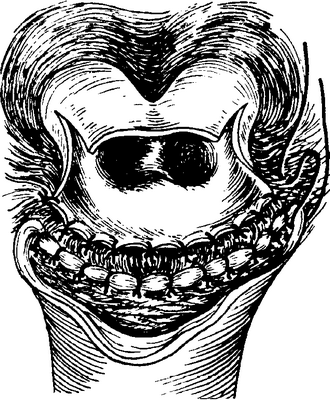
Рис. 5-426. Гепатохолангиоеюностомия по Heberer, II. При более центральной закупорке оба собственно печеночных протока расщепляются и пришиваются к Глиссоновой капсуле
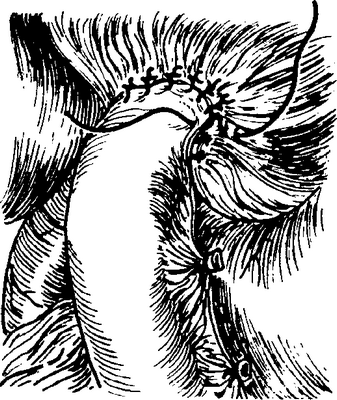
Рис. 5-427. Гепатохолангиоеюностомия по Heberer, III. Окончательное положение
Билиодигестивный анастомоз. Техника наложения билиодигестивного анастомоза.
Проведение экспериментального исследования посвящено разработке билиодигестивного анастомоза, используемого в хирургии внепеченочных желчных протоков при доброкачественных заболеваниях внепеченочных желчных протоков, осложненных механической желтухой. Целями исследования являются разработка техники наложения билиодигестивного анастомоза и изучение его арефлюксных свойств. При создании анастомоза использовалась модель механической желтухи у 13 беспородных собак, создаваемая путем лигирования общего желчного протока. Эксперимент проводился в соответствии с Европейской конвенцией по защите позвоночных животных, используемых для экспериментальных и других целей, а также согласно Правилам проведения работ с использованием экспериментальных животных. Техника формирования анастомоза включает в себя выделение желчного пузыря «от дна», перевязку a.cysticus, выделение d.cysticus до впадения его в общий желчный проток с последующей резекцией желчного пузыря до шейки диаметром 2,0 см. После мобилизации 12-перстной кишки по Кохеру в нисходящей ее части выполнялась дуоденотомия в поперечном направлении на 1,5 см, после чего формировался однорядный анастомоз между шейкой желчного пузыря и раной 12-перстной кишки. Оценка арефлюксных свойств и заживления анастомоза проводилась с помощью эндоскопических, рентгенологических и гистологических методов исследования. При рентгенологическом исследовании дуоденобилиарного рефлюкса не отмечено. При эндоскопическом исследовании области анастомоза в различные сроки отмечено купирование воспалительного процесса с заживлением раны первичным натяжением, что подтверждается гистологическим исследованием. Данное экспериментальное исследование показало возможность формирования билиодигестивного анастомоза при использовании шейки желчного пузыря и 12-перстной кишки, а также наличие у него арефлюксных свойств.
3. Кутовой А.Б., Родинская Г.А., Балык Д.В. Малоинвазивные и эндовидеохирургические технологии в диагностике и лечении холедохолитиаза // Медичні Перспективи. 2017. № 35. С. 41-45. DOI: 10.26641/2307-0404.2017.3.111924.
5. Тарасенко С.В., Зайцев О.В., Тюленев Д.О., Копейкин А.А., Натальский А.А., Кузнецова А.С., Емельянов С.И., Карсанова З.О. Современные аспекты хирургического лечения холедохолитиаза // Хирургическая практика. 2018. № 1. С. 43-50. DOI: 10.17238/issn2223-2427.2018.1.43-50.
По данным литературы, в последние годы отмечается неуклонный рост частоты заболеваний панкреатодуоденальной зоны [1]. Их особенностью является то, что все они в большей или меньшей степени сопровождаются возникновением механической желтухи в 45% случаев [2]. Так, холедохолитиаз как наиболее часто встречающаяся патология приводит к развитию механической желтухи в 50% случаев [3]. Другие доброкачественные заболевания внепеченочных желчных протоков (стриктуры внепеченочных желчных протоков, стеноз большого дуоденального сосочка, вклиненный камень БДС, хронический индуративный панкреатит) вызывают развитие механической желтухи в 12% случаев [4]. Для разрешения механической желтухи и лечения основного заболевания используют как малоинвазивные технологии (ЭПСТ, назобилиарное дренирование, эндоскопическое стентирование общего желчного протока и др.), так и более травматичные по объему вмешательства - билиодигестивные анастомозы. По данным литературы, наложением билиодигестивных анастомозов заканчиваются 15-30% операций [5].
Наиболее часто применяемые способы наложения билиодигестивных анастомозов, такие как способы по Юрашу-Виноградову, Финстереру, имеют ряд недостатков, основным из которых является отсутствие антирефлюксных свойств, что и приводит к развитию холангиогенной инфекции и осложнений, связанных с ней [6]. Поэтому поиск и разработка нового, более физиологичного способа наложения арефлюксного билиодигестивного анастомоза являются актуальными.
Целью исследования является разработка нового способа арефлюксного билиодигестивного анастомоза при доброкачественных заболеваниях внепеченочных желчных протоков, который позволит улучшить результаты хирургического лечения.
Материалы и методы исследования
Экспериментально способ разработан на базе вивария ГБОУ ВПО «Астраханский государственный медицинский университет» кафедры общей хирургии с курсом последипломного образования и кафедры топографической анатомии и оперативной хирургии. В качестве экспериментальных животных использовали беспородных собак в соответствии с Европейской конвенцией по защите позвоночных животных, используемых для экспериментальных и других научных целей [7], а также Правилами проведения работ с использованием экспериментальных животных (приказ МЗ СССР № 755 от 12.08.1977) [8].
Модель механической желтухи создавалась у 13 беспородных собак массой 15-25 кг после их адаптации в виварии и подготовки желудочно-кишечного тракта путем перевязки общего желчного протока в его супрадуоденальной части. После развития механической желтухи на 2-3-и сутки выполнялась релапаротомия с ревизией внепеченочных желчных протоков. Как правило, при релапаротомии обнаруживали увеличенный, напряженный желчный пузырь, последний пунктировали у дна с эвакуацией желчи.
После выделения желчного пузыря «от дна» и гемостаза в ложе печени производили резекцию желчного пузыря, оставляя часть шейки диаметром до 2,0 см с сохранением целостности пузырного протока и пузырной артерии (рис. 1).
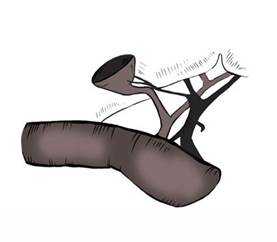

Рис. 1. Подготовка шейки желчного пузыря
Рис. 2. Дуоденотомия в поперечном направлении
Пузырный проток бужировали пуговчатым зондом, соответствующим его просвету, выделили до места впадения в гепатикохоледох. При «короткой» пузырной артерии для дополнительной мобилизации шейки желчного пузыря пузырную артерию перевязывали и пересекали. После мобилизации 12-перстной кишки по Кохеру выполняли дуоденотомию в поперечном направлении (рис. 2).
Образовавшаяся рана не должна превышать диаметр оставшейся шейки желчного пузыря, т.е. 2 см. Формирование соустья производили путем наложения однорядных рассасывающихся узловых швов, проходящих через серозно-мышечный слой культи шейки желчного пузыря и серозно-мышечно-подслизистый слой 12-перстной кишки. Швы накладываются на расстоянии 2-3 мм друг от друга (рис. 3, 4).
Рис. 3. Формирование задней губы анастомоза
Рис. 4. Сформированный анастомоз
На данный способ получена приоритетная справка № 2019143732 от 25.12.2019 г.
Для оценки арефлюксной функции анастомоза и визуализации внепеченочных желчных протоков в послеоперационном периоде выполняли дренирование общего желчного протока по Вишневскому. Дренаж при этом выводили в углу, образованном XIII парой ребра и I поясничным позвонком справа.
С целью оценки состоятельности наложенного анастомоза и его антирефлюксной функции в контрольные сроки (через 7, 14 и 30 суток, 3 месяца) выполняли фиброгастродуоденоскопию
и фистулографию внепеченочных желчных протоков.
В контрольные сроки (через 7, 14 и 30 суток, 1, 3, 6 месяцев) экспериментальных животных выводили из эксперимента с соблюдением Правил проведения исследований с использованием экспериментальных животных (приказ Минвуза СССР № 742 от 13.11.1984 г.) [9] и Правил проведения работы с использованием экспериментальных животных (приказ Министерства здравоохранения СССР № 755 от 12.08.1977 г.) путем внутривенного введения тиопентала натрия. В операционной проводили релапаротомию или лапаротомию в зависимости от сроков проведения эксперимента. При этом оценивали наличие спаечного процесса в гепатобилиарной зоне, расширение внепеченочных желчных протоков. После забора органокомплекса, состоявшего из печени, внепеченочных желчных протоков, 12-перстной кишки и антрального отдела желудка, путем введения красителя (метиленового синего) оценивали антирефлюксные свойства анастомоза.
Результаты исследования и их обсуждение
В эксперименте оценка антирефлюксных свойств согласно предлагаемой методике проводилась путем рентгенографии желудка и ДПК. Состояние слизистой шейки желчного пузыря и анастомоза оценивали эндоскопически.
Эндоскопическое исследование в ранние сроки показало, что в области соединения культи шейки желчного пузыря и стенки 12-перстной кишки (область зоны анастомоза) отмечается разной степени выраженности воспалительный процесс. В последующем отек уменьшается, и после 14 суток отмечается образование первичного послеоперационного рубца. Слизистая культи шейки желчного пузыря без видимых воспалительных изменений. С просвета желчного протока свободно поступает желчь.
При фистулографии в разные сроки после операции отмечалось беспрепятственное поступление контрастного вещества в просвет 12-перстной кишки из общего желчного протока с контрастированием пузырного протока на всем его протяжении.
При контрастном исследовании желудка и 12-перстной кишки активного дуоденобилиарного рефлюкса отмечено не было.
После выведения животных из опыта и оценки макропрепарата в ранние и поздние сроки отмечена воронкообразная форма культи шейки желчного пузыря, в центре которого определяется просвет пузырного протока. Нужно отметить, что в различные сроки диаметр просвета варьировал от 2 до 6 мм. При бужировании устья и протока зондами различного диаметра (от 0,2 мм до 0,6 мм) последние свободно проникали в просвет общего желчного протока. На разрезе четко определяется линия анастомозированных органов (культи шейки желчного пузыря и стенки 12-перстной кишки). А при продольном рассечении пузырного и общего желчного протоков четко определяется их слизистая без каких-либо видимых деформаций.
При гистологическом исследовании прослеживали динамику образования соединительнотканного рубца в зоне соединения культи шейки желчного пузыря и стенки 12-перстной кишки. Заживление, как правило, шло по типу первичного натяжения, без явлений несостоятельности во всех сериях опытов. С учетом техники наложения шва при формировании анастомоза лигатур со стороны слизистых мы не наблюдали.
В сроки от 14 суток и позже отмечали картину полного купирования воспалительного процесса в тканях анастомозируемых органов.
Полученные результаты экспериментальной части работы позволили внедрить разработанный способ наложения билиодигестивного анастомоза в клиническую практику.
Больная Е., 68 лет, оперирована 10.08.2019 г. Поступила 30.07.2019 г. в ХО с диагнозом: Желчнокаменная болезнь. Холедохолитиаз. Механическая желтуха. При ультразвуковом исследовании: печень не увеличена, повышенной эхогенности; внутри- и внепеченочный протоки умеренно расширены; холедох до 1,4 см; в полости желчного пузыря единичные конкременты до 1,5 см в диаметре. Конкременты в общем желчном протоке не визуализируются. Выполнена эндоскопическая ретроградная холангиопанкреатография: обнаружена стриктура в супрадуоденальной части холедоха, тени конкрементов не определяются. Билирубин в крови 74 мкмоль/л. Диагноз перед операцией: ЖКБ. Хронический калькулезный холецистит. Рубцовая стриктура супрадуоденальной части холедоха. Операция: Лапаротомия. Интраоперационная холецистохолангиография. Холецистэктомия с оставлением шейки желчного пузыря. Наложение билиодигестивного анастомоза. Дренирование подпеченочного пространства.
Выполнена верхнесрединная лапаротомия. Желчный пузырь размерами 8х5х4 см, не напряжен, в просвете пальпируются единичные конкременты. Пузырный проток расширен до 8 мм, общий желчный проток расширен до 1,6 см. Желчный пузырь пунктирован, выполнена интраоперационная холецистохолангиография: в супрадуоденальной части холедоха на протяжении 1,5 см имеется сужение просвета до 2 мм. Учитывая диаметр пузырного протока, общего желчного протока, стриктуру супрадуоденального отдела холедоха, решено провести холецистэктомию с оставлением шейки желчного пузыря и наложением билиодигестивного анастомоза по предлагаемому способу. Желчный пузырь выделен «от дна», оставлена шейка желчного пузыря диаметром 2,0 см с сохранением целостности пузырного протока и пузырной артерии.
Пузырный проток бужирован пуговчатым зондом диаметром 0,6 мм, выделен до места впадения в гепатикохоледох. Через пузырный проток в гепатикохоледох заведен ПХВ дренаж, общий желчный проток промыт. Выполнен тщательный гемостаз. Культя шейки желчного пузыря подведена к мобилизованной 12-перстной кишке по Кохеру. Выполнена дуоденотомия в поперечном направлении, диаметр которой равен диаметру культи шейки желчного пузыря. Сформирована задняя губа анастомоза путем наложения однорядных узловых швов, проходящих через серозно-мышечный слой оставленной шейки желчного пузыря и край рассеченного серозно-мышечно-подслизистого слоя 12-перстной кишки.
Завершение формирования анастомоза осуществляется путем наложения однорядных узловых швов, проходящих через серозно-мышечный слой оставшейся полуокружности шейки желчного пузыря и серозно-мышечно-подслизистый слой раны 12-перстной кишки. Швы наложены на расстоянии 2-3 мм друг от друга.
К анастомозу в подпеченочное пространство после санации подведен ПХВ дренаж. Операционная рана ушита наглухо. В послеоперационном периоде больная получала комплексную инфузионную, антибактериальную терапию, гепатопротекторы. Послеоперационный период протекал без осложнений. На 3-и сутки послеоперационного периода выполнено контрольное ультразвуковое исследование: внутрипеченочные желчные протоки не расширены, умеренно расширен общий желчный проток (до 12 мм). Зона наложения билиодигестивного анастомоза без особенностей. В правом подпеченочном пространстве скопление свободной жидкости не лоцируется. На 14-е сутки выполнена контрольная ФГДС: область БДС не изменена; луковица 12-перстной кишки не деформирована, слизистая ее розовая, неотечная. По переднебоковой стенке 12-перстной кишки визуализируется воронкообразное образование (культя шейки желчного пузыря) с отверстием в центре, откуда поступает желчь. Область анастомоза умеренно отечна. Отмечается поступление желчи как из зоны анастомоза, так и, частично, со стороны Фатерова соска. Выписана в удовлетворительном состоянии на 14-е сутки.
Учитывая, что в хирургии желчных протоков превалируют малоинвазивные, в том числе паллиативные, операции, в последнее время нет предложений по разработкам новых способов при открытых вмешательствах. Тем не менее они выполняются, в большей степени - по традиционным методикам (Финстереру, Юрашу-Виноградову) и составляют 15-30% от проводимых операций. Проведенные исследования по предложенному способу позволяют установить, что техника имплантации культи желчного пузыря в шейку 12-перстной кишки проста в исполнении, создаваемый анастомоз герметичен, заживление протекает по типу первичного натяжения. При эндоскопическом и гистологическом исследованиях в срок от 14 суток и позже отмечено купирование воспаления в анастомозируемых тканях. Рентгенологические исследования показали антирефлюксные свойства данного анастомоза. Однако небольшое количество случаев в клинической практике и небольшие сроки наблюдения за пациентами в послеоперационном периоде не позволяют четко сформировать показания для формирования предлагаемого анастомоза.
Проведенное экспериментальное исследование по наложению билиодигестивного анастомоза показывает, что предлагаемый метод является менее травматичным, снижает регургитацию содержимого 12-перстной кишки во внепеченочные желчные протоки, что является профилактикой развития холангиогенной инфекции и связанных с ней осложнений. Кроме этого, создаваемое соустье не участвует в рубцовом процессе, а значит, вероятность стенозирования сводится к минимуму. Данные преимущества доказывают перспективность представленного исследования и определяют необходимость продолжения его разработки.
Читайте также:
- Рецидив рака шейки матки на месте эпизиотомии
- Дифференциация и анатомия защелкивающегося пальца руки
- Лечение отеков при нефротическом синдроме. Регуляция водного обмена
- Неправильный прикус: причины, симптомы и лечение
- Механизмы развития предменструального синдрома. Теория водной интоксикации при ПМС
