Рецидив рака шейки матки на месте эпизиотомии - частота, тактика
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
1 ФГБУ «Ростовский научно-исследовательский онкологический институт» Министерства Здравоохранения Российской Федерации
Проведен ретроспективный анализ влияния возраста больных, стадии заболевания, морфологической структуры и формы роста первичной опухоли на частоту и сроки возникновения рецидивов РШМ. Рецидив основного заболевания выявлен у 236 из 1048 больных (22,5 %). Более, чем в половине наблюдений (62,3 %) рецидивы установлены в течение первых 1,5 лет после первичного лечения, высокие показатели возникновения рецидивов отмечались в сроки от 1,5 до 2-х лет (20,3 %). Рецидивы чаще возникали в возрастных группах от 50-59 (25,2 %) и 40-49 лет (24,8 %). Частота возникновения рецидивов при I стадии составила 8,3 %, при II - 21,3 %, при III - 29,1, при IV - 43,5 %. Почти половина женщин с рецидивами (44,9 %) имели III стадию. У больных с плоскоклеточным РШМ частота рецидивов составила 20,6 %, с аденокарциномой - 33,6 %, железисто-плоскоклеточным раком - 28,6 %, низкодифференцированным раком - 42,8 %. Высокая частота рецидивов установлена у больных с прогностически неблагоприятными формами роста первичной опухоли: с кратерообразной - 44,6 %, эндофитной - 26,5 % и при смешанном росте - 28,9 %.

Аксель Е.М. Статистика злокачественных новообразований женской половой сферы // Журнал «Онкогинекология». - 2012. - № 1. - С. 19.
Гуськова Е.А. Отимизация методов лечения рецидивов и метастазов рака шейки матки: дис….канд. мед. наук. - Р. 2009. - С. 15-16.
Давыдов М.И., Аксель Е.М. Статистка злокачественных новообразований в России и странах СНГ в 2009 году // Вестник РОНЦ им. Н.Н. Блохина РАМН. - 2011. - Т. 22, №.3. (прил. 1). - С. 18-23.
Калабанова Е.А., Неродо Г.А., Гуськова Е.А., Розенко Л.Я. К вопросу о метастазировании и рецидивировании при раке шейки матки // Тезисы. Материалы четвертой региональной конференции молодых ученых им. акад. РАМН Н.В. Васильева «Актуальные вопросы экспериментальной онкологии», 24 апреля, 2009 г. Томск. Сибирский онкологический журнал». Приложение 1. - 2009. - С. 87-88.
Крейнина Ю.М., Стратегия и тактика лучевой терапии в многокомпонентном лечении местнораспространенного рака шейки матки: Автореф. дис. канд. техн. наук. - М., 2011. - 20 с.
Курунова И.И., Боровская Т.Ф., Марочко А.Ю., Бессмертная Н.Г. Эпидемиологические аспекты рака шейки матки // Дальневосточный медицинский журнал. - 2013. - № 3.
Мирабишвили В. М. Онкологическая статистика (традиционные методы, новые информационные технологии). // Руководство для врачей. Часть 1. - СПб.: «Издательско-полиграфическая компания «КОСТА», 2011. - 224 с.
Традиционными методами лечения РШМ являются хирургический, лучевой и их комбинации. Активно изучаются возможности лекарственной и химиолучевой терапии. Выживаемость больных раком шейки матки, прогноз эффективности противоопухолевого лечения связаны со стадией заболевания, выбранным способом терапии, сроками возникновения рецидивов и метастазов [2].
Большая часть рецидивов РШМ диагностируется в течение первых 2-х лет после окончания лечения. По имеющимся данным [7], частота возникновения рецидивов при IА стадии составляет - 0,7 %, IВ стадии - 9,8 % после комбинированного лечения, IIВ стадии - 24,0 % и 9,5 % соответственно, после комбинированного и комплексного лечения. При локализованном раке шейки матки IВ-IIА стадий частота рецидивов опухоли достигает 20 % [4].
В условиях сохраняющейся тенденции роста заболеваемости первичным РШМ, высокой частоты рецидивов и их неизлеченности, ведущими к летальному исходу даже после специализированного лечения, представляется актуальным изучение факторов, влияющих на процессы рецидивирования, сроки развития рецидивов, возможности ранней их диагностики и лечения.
Целью настоящего исследования явилось изучение частоты и сроков возникновения рецидивов у больных раком шейки матки в зависимости от возраста пациенток, стадии заболевания, морфологической структуры и формы роста первичной опухоли, проанализирована продолжительность безрецидивного периода после первоначального лечения.
Материалы и методы исследования
Проведен ретроспективный анализ клинических данных 1048 больных раком шейки матки I-IV стадии, обследованных и получавших лечение в отделении гинекологии РНИОИ в период с 2006 по 2014 годы. Клинический диагноз был подтвержден морфологическим исследованием биоптатов шейки матки. Стадия заболевания устанавливалась в соответствии с классификацией TNM. В качестве первичного лечения больные получили комбинированное, комплексное лечение или стандартный курс сочетанной лучевой терапии. В результате наблюдений и анализа историй болезни у 236 (22,5 %) из 1048 пролеченных больных установлен диагноз рецидива основного заболевания.
Результаты исследования и их обсуждение
Установлено, что возраст больных с впервые диагностированным РШМ варьировал в пределах от 20 до 75 лет (табл. 1). Средний возраст составил 50,5±1,3 лет. В возрастной группе 20 - 29 лет было 82 (7,8 %) женщины, 30 - 39 - 210 (20 %), 40 - 49 - 351 (33,5 %), 50 - 59 - 214 (20,4 %), 60 - 69 - 117 (11,2 %) и старше 70 лет - 74 (7,1 %). Отмечалось преобладание пациенток молодого и в социальном плане активного возраста 30 - 39 (20 %) и 40 - 59 (53,9 %) лет, что не противоречит литературным данным [5]. Почти треть заболевших (27,8 %) составляли женщины моложе 40 лет. При оценке частоты образования рецидивов в каждой возрастной группе больных РШМ установлено, что рецидивы чаще возникали у женщин возрастных групп 50 - 59 лет (25,2 %) и 40 - 49 лет (24,8 %).
Из 1048 больных I стадия заболевания установлена у 228 женщин (21,8 %), 390 (37,6 %) пациенток имели II стадию, 64 (34,7 %) - III стадию, 62 (5,9 %) - IV стадию. Наибольший удельный вес представляли группы больных со II и III стадиями рака шейки матки, а больные с запущенными формами (III и IV стадии) составили 40,6 %, что можно рассматривать как факторы высокого риска рецидивирования (табл. 2). Решающее значение для частоты возникновения рецидивов имела стадия заболевания к моменту первоначального лечения. Так, при I стадии заболевания рецидивы обнаружены у 19 из 228 больных (8,3 %), при II стадии - у 84 из 394 (21,3 %), при III - у 106 из 364 (29,1 %), при IV стадии - у 27 из 62 (43,5 %). Согласно данным, большинство пациенток с рецидивом РШМ исходно имели IV и III стадию заболевания. Отмечено возрастание частоты возникновения рецидивов по мере увеличения стадии заболевания: от 8,3 % при I стадии до 43,5 % - при IV стадии. Из общего числа женщин с рецидивами почти половину (44,9 %) составили больные с III стадией заболевания (106 из 236).
На момент первичного обследования преобладающее число опухолей - 895 (85,4 %) имели строение плоскоклеточного рака различной степени дифференцировки: чаще встречался плоскоклеточный рак с ороговением - в 491 (46,9 %) случаев, реже - плоскоклеточный рак без ороговения - в 404 (38,5 %). Опухоль была представлена аденокарциномой у 104 (9,9 %) пациенток (табл. 3). Железисто-плоскоклеточный рак выявлен у 28 (2,7 %) больных, низкодифференцированный рак - у 21 (2,0 %).
Частота возникновения рецидивов существенно зависела от морфологической структуры первичной опухоли шейки матки и составляла у больных плоскоклеточным раком шейки матки 20,6 %, аденокарциномой - 33,6 %, железисто-плоскоклеточным раком - 28,6 %, низко дифференцированным раком - 42,9 %, т.е. возрастала в 2,1 раза по сравнению с плоскоклеточным раком шейки матки.
Предраковые заболевания шейки матки
Предраковые заболевания шейки матки - ряд патологических состояний, которые при определенных условиях могут трансформироваться в рак шейки матки. К ним относятся дисплазия, лейкоплакия с атипией, эритроплакия, аденоматоз. У большинства женщин предраковые заболевания шейки матки протекают стерто; иногда могут сопровождаться водянистыми белями, контактными или межменструальными кровотечениями. Диагностируются на основании осмотра шейки матки в зеркалах, кольпоскопической картины, результатов онкоцитологии и биопсии, ВПЧ-типирования. В зависимости от характера и стадии предраковых изменений может осуществляться радиохирургическая, криогенная или лазерная деструкция патологического очага, конизация шейки матки или гистерэктомия.


Общие сведения
Предраковые заболевание шейки матки - диспластические процессы в области влагалищной части шейки матки с высоким риском малигнизации. В гинекологии различают фоновые заболевания шейки матки (псевдоэрозия и истинная эрозия, полипы, простая лейкоплакия, эндометриоз, эктропион, папилломы, цервициты) и предраковые. Для фоновых патологий характерна нормоплазия эпителиальных клеток - их правильное деление, созревание, дифференцировка, отторжение.
Отличительной особенностью предраковых заболеваний шейки матки является то, что они протекают с дисплазией эпителия - его гиперпластической трансформацией, пролиферацией, нарушением дифференцировки, созревания и эксфолиации. Тем не менее, в отличие от рака шейки матки, все эти клеточные изменения ограничены пределами базальной мембраны. В большинстве случаев предраковые процессы развиваются в области фоновых заболеваний и нередко маскируются ими, что затрудняет своевременную диагностику. Средний возраст пациенток с предраком шейки матки составляет 30-35 лет.
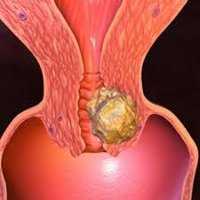
Причины предрака шейки матки
В настоящее время ключевой концепцией этиопатогенеза предраковых заболеваний шейки матки признана вирусная теория. Эпидемиологические исследования убедительно доказывают, что в развитии дисплазии ведущую роль играет папилломавирусная инфекция. В популяции женщин с тяжелой формой дисплазии шейки матки 85-95% являются ВПЧ-позитивными; у них, главным образом, обнаруживаются высокоонкогенные типы вируса — 16, 18 и 31. Попадая в организм при половых контактах, ВПЧ внедряется в клетки базального слоя эпителия. В инфицированной клетке вирус способен паразитировать в двух формах: доброкачественной, эписомальной и интрасомальной, стимулирующей опухолевый рост. Несмотря на то, что ВПЧ инфицирует базальные клетки, цитопатические эффекты возникают, в первую очередь, в клетках поверхностного слоя цервикального эпителия, где происходит вирусная репликация.
Возникновению предрака шейки матки способствует «содружество» ВПЧ, вируса простого герпеса II типа, хламидийной и цитомегаловирусной инфекций. Сочетание ВИЧ-инфекции и ВПЧ в разы повышает риск малигнизации. Важнейшим фактором, увеличивающим вероятность возникновения предраковых заболеваний шейки матки, является длительность персистенции вируса.
В меньшей степени, чем вирусные агенты, на риск развития фоновой и предраковой патологии шейки матки могут влиять и другие вероятные факторы риска. Так, ряд авторов ассоциирует цервикальную интраэпителиальную неоплазию (CIN) с курением. Доказано, что женщины, выкуривающие более 20 сигарет в день в течение 20 лет, имеют пятикратное повышение риска плоскоклеточной дисплазии. Содержащиеся в табачном дыме метаболиты проникают в цервикальную слизь и могут действовать и как самостоятельные канцерогены, и как факторы, активизирующие ВПЧ.
Установлена корреляция предраковых заболеваний шейки матки с длительным приемом эстроген-гестагенных оральных контрацептивов, особенно с повышенным гестагенным компонентом. Предраковыми заболеваниями шейки матки чаще страдают женщины, имеющие в анамнезе ранние роды, цервициты, травмы шейки матки при абортах и родах, нарушения гормональныго и иммунного гомеостаза. Среди других риск-факторов рассматриваются раннее (ранее 16 лет) начало половой жизни, частая смена половых партнеров, профессиональные вредности, отягощенный семейный анамнез по РШМ. Вместе с тем, ряд исследований показали, что длительный прием высоких доз витамина С и каротина может вызывать регресс интраэпителиальных цервикальных неоплазий.
Классификация цервикального предрака
Классификация предраковых заболеваний шейки матки претерпевала неоднократные пересмотры и уточнения. Одна из последних классификаций (1996 г.) выделяет доброкачественные фоновые изменения и собственно предрак. Согласно ей, к фоновым относятся дисгормональные (эктопия, эндометриоз, полипы), посттравматические (эктропион, рубцы, разрывы шейки матки), воспалительные (эрозия, цервицит) процессы.
Предраковые заболевания шейки матки, по данным кольпоцервикоскопического и гистологического исследования, делятся на несколько групп:
- Дисплазия (цервикальная интраэпителиальная неоплазия) - пролиферация атипического цервикального эпителия без изменения структуры стромального слоя и поверхностного эпителия. Включает в себя такие формы, как простая лейкоплакия, поля дисплазии, папиллярная и предопухолевая зона трансформации, предраковые полипы и кондиломы. Частота перерождения предрака шейки матки в рак колеблется в диапазоне 40-60%, зависит от вида патологии, ее локализации и длительности течения.
Различают легкую (CIN-I), умеренную (CIN-II) и тяжелую (CIN-III) дисплазию. При дисплазии легкой степени поражаются клетки глубоких - базального и парабазального - слоев (менее 1/3 толщины многослойного эпителия); атипичные клетки отсутствуют. Дисплазию умеренной степени характеризуют изменения 1/3-2/3 толщины эпителиального пласта; атипии не наблюдается. При тяжелой дисплазии на долю гиперплазированных клеток приходится более 2/3 толщи эпителиального слоя, встречаются клетки атипичной структуры.
- Лейкоплакия с атипией - морфологически характеризуется ороговением поверхностного эпителия, пролиферацией клеток базального слоя с явлениями атипизма, лимфоидной инфильтрацией подэпителиальной соединительной ткани. В 75% случаев дает начало инвазивному РШМ.
- Эритроплакия - предраковое заболевание шейки матки, протекающее с атрофией поверхностного и промежуточного слоем многослойного плоского эпителия; гиперплазией базального и парабазального слоев с наличием атипических клеток.
- Аденоматоз - атипическая гиперплазия желез эндоцервикса, напоминающая гиперплазию эндометрия. На фоне аденоматоза могут развиваться железистые формы рака.
Симптомы предраковых заболеваний шейки матки
Особенностью протекания предраковых заболеваний шейки матки является из бессимптомность или неспецифичность клинических проявлений. В основном данная группа патологий выявляется при проведении гинекологического осмотра и кольпоскопии с пробой Шиллера.
Дисплазия шейки матки не имеет самостоятельных симптомов. Лишь при присоединении вторичной инфекции может развиваться клиника вагинита или цервицита (бели, жжение, контактные кровянистые выделения). При изменениях, обусловленных гормональным дисбалансом, возможны нарушения менструльного цикла по типу мено- и метроррагий. Болевые ощущения отсутствуют.
Большинство женщин с лейкоплакией шейки матки считают себя практически здоровыми, лишь незначительная часть отмечает наличие обильных белей и контактных кровянистых выделений. Кольпоскопическая картина весьма патогномонична: участок лейкоплакии определяется в виде белесого перламутрового пятна. Дифференцировать простую и атипичную форму заболевания возможно только после гистологического изучения биоптата. Пациенток с эритроплакией могут беспокоить клейкие выделения желтоватого цвета. При кольпоскопии выявляются темно-красные участки с неровными границами, приподнятые над неизмененной слизистой.
Кондиломы шейки матки и аденоматозные полипы обнаруживаются, главным образом, при кольпоскопическом исследовании. При наличии в них вторичных изменений, вызванных изъязвлением, травматизацией и пр., возможно появление сукровичных выделений.
Диагностика предрака
Алгоритм диагностики предраковых заболеваний шейки матки разработан детально и включает в себя серию инструментальных и лабораторных исследований, позволяющих не только установить вид предрака, но и степень дисплазии.
При визуальном осмотре влагалищной порции шейки матки с помощью зеркал гинеколог оценивает форму наружного зева, окраску слизистой, характер секрета, видимые патологические процессы. В рамках гинекологического осмотра производится забор мазков с поверхности шейки матки для онкоцитологического исследования (ПАП-тест). При выявлении подозрительных участков шейки матки следующим этапом выполняется простая кольпоскопия, при необходимости - расширенное исследование с проведением медикаментозных проб (пробы Шиллера и др.). Каждой форме фоновых и предраковых заболеваний шейки матки соответствует своя кольпоскопическая картина, поэтому на данном этапе возможна дифференциальная диагностика патологий. Для выявления изменений эндоцервикса используется цервикоскопия.

Дальнейшая тактика обследования пациенток с подозрением на предраковые заболевания шейки матки предполагает осуществление прицельной биопсии шейки матки и выскабливания цервикального канала. На основании полученного гистологического заключения окончательно подтверждается или исключается предрак и определяется его форма. Дополнительная клинико-лабораторная диагностика может включать ПЦР исследование на ВПЧ с типированием, УЗИ малого таза, ОКТ шейки матки и др.
Лечение предраковых заболеваний шейки матки
Подход к лечению предраковых заболеваний шейки матки - дифференцированный и поэтапный. Целью терапии служит радикальное удаление патологически измененных тканей, устранение провоцирующих и сопутствующих факторов (лечение ВПЧ, иммунного и гормонального дисбаланса, воспалительных процессов). В соответствии с выявленными нарушениями назначается этиотропная противовоспалительная терапия (противовирусные, антибактериальные, иммуномодулирующие, интерферонстимулирующие, ферментные препараты). Проводится коррекция биоценоза влагалища, витаминотерапия, при необходимости - гормонотерапия.
Выбор способа хирургического лечения предраковых заболеваний шейки матки зависит от степени клеточной дисплазии. При CIN I-II, особенно у нерожавших пациенток, возможно щадящее физическое воздействие на патологические очаги: диатермокоагуляция, радиохирургическое лечение, лазерная вапоризация, криодеструкция. При CIN II-III показано радикальное хирургическое вмешательство в объеме эксцизии или конизации шейки матки, конусовидной ампутации или гистерэктомии (удаления матки). При полипах цервикального канала производится их удаление с РДВ.
После излечения предраковых заболеваний шейки матки контрольную кольпоцервикоскопию и онкоцитологию повторяют каждые 3 месяца на протяжении первого года и дважды в год в течение второго. Рецидивы редки, однако известно, что их процент выше у ВПЧ-инфицированных женщин. Профилактика предраковых заболеваний шейки матки предполагает широкий охват женского населения скрининговыми программами, вакцинацией против РШМ. Важную роль играет поведение самой женщины: использовании барьерной контрацепции при случайных контактах, отказ от курения, своевременное лечение фоновых заболеваний.
Рак шейки матки
Рак шейки матки - опухолевое поражение нижнего отдела матки, характеризующееся злокачественной трансформацией покровного эпителия (экто- или эндоцервикса). Специфическим проявлениям рака шейки матки предшествует бессимптомное течение; в дальнейшем появляются контактные и межменструальные кровянистые выделения, боли в животе и крестце, отеки нижних конечностей, нарушения мочеиспускания и дефекации. Диагностика при раке шейки матки включает проведение осмотра в зеркалах, расширенной кольпоскопии, исследования цитологического соскоба, биопсии с гистологическим заключением, эндоцервикального кюретажа. Лечение рака шейки матки проводят с учетом гистологической формы и распространенности с помощью хирургического вмешательства, лучевой терапии, химиотерапии или их комбинации.
МКБ-10
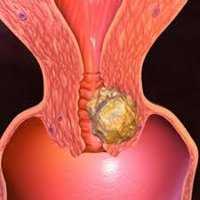

Рак шейки матки (цервикальный рак) составляет около 15% среди всех злокачественных поражений женской репродуктивной системы, занимая третье место вслед за раком молочной железы и раком эндометрия. Несмотря на то, что рак шейки матки относится к заболеваниям «визуальной локализации», у 40% женщин эта патология диагностируется на поздней (III - IV) стадии. В России ежегодно выявляется около 12000 случаев цервикального рака. Основной категорией служат пациентки в возрасте 40-50 лет, хотя в последние годы отмечается рост заболеваемости раком шейки матки среди женщин младше 40 лет.

Причины РШМ
Ключевая роль в канцерогенезе отводится папилломавирусной инфекции, обладающей тропностью к эпителию шейки матки. Серотипы ВПЧ высокого онкогенного риска (16, 18) обнаруживаются в 95% случаев рака шейки матки: при плоскоклеточном цервикальном раке чаще выявляется ВПЧ 16 типа; при аденокарциноме и низкодифференцированной форме - ВПЧ 18 типа. Серотипы ВПЧ «низкого» онкогенного риска (6, 11, 44) и среднего риска (31, 33, 35) преимущественно вызывают образование плоских и остроконечных кондилом, дисплазию и редко - рак шейки матки.
Среди других ИППП, повышающих риски развития рака шейки матки, выделяют генитальный герпес, цитомегаловирусную инфекцию, хламидиоз, ВИЧ. Из всего вышесказанного следует, что вероятность развития рака шейки матки больше у женщин, часто меняющих половых партнеров и пренебрегающих барьерными методами контрацепции. Кроме того, при раннем начале сексуальной жизни (в возрасте 14-18 лет) незрелый эпителий шейки матки обладает особой восприимчивостью к воздействию повреждающих агентов.
Факторы риска
К факторам риска по развитию рака шейки матки относят ослабление функции иммунной системы, курение, возраст старше 40 лет, диеты с малым содержанием фруктов и овощей, ожирение, недостаток витаминов А и С. Также доказано, что вероятность развития рака шейки матки увеличивается при длительном (свыше 5 лет) приеме оральных контрацептивов, многочисленных родах, частых абортах. Одним из факторов позднего обнаружения рака шейки матки является низкая медицинская культура, нерегулярное прохождение женщинами профилактических осмотров с исследованием мазка из цервикального канала на онкоцитологию.
К фоновым заболеваниям, предрасполагающим к развитию рака шейки матки, в гинекологии относят лейкоплакию (интраэпителиальную неоплазию, CIN), эритроплакию, кондиломы, полипы, истинную эрозию и псевдоэрозию шейки матки, цервициты.
Классификация
По гистологическому типу, в соответствии с двумя видами эпителия, выстилающего шейку матки, различают плоскоклеточный цервикальный рак с локализацией в эктоцервиксе (85-95%) и аденокарциному, развивающуюся из эндоцервикса (5-15%). Плоскоклеточный рак шейки матки, в зависимости от степени дифференцировки, может быть ороговевающим, неороговевающим и низкодифференцированным. К редким гистотипам рака шейки матки относятся светлоклеточная, мелкоклеточная, мукоэпидермоидная и др. формы. С учетом типа роста различают экзофитные формы рака шейки матки и эндофитные, встречающиеся реже и имеющие худший прогноз.
Для оценки распространенности в клинической гинекологии используются классификации рака шейки матки по двум системам: FIGO, принятой Международной федерацией акушеров и гинекологов, и ТNМ (где T - распространенность опухоли; N - вовлеченность регионарных лимфоузлов; M - наличие отдаленных метастазов).
Стадия 0 (FIGO) или Тis (ТNМ) расценивается как преинвазивный или внутриэпителиальный рак шейки матки (in situ).
Стадия I (FIGO) или T1 (ТNМ) - опухолевая инвазия ограничивается шейкой матки, без перехода на ее тело.
- I A1 (T1 А1) - микроскопически определяемый рак шейки матки с глубиной инвазии до 3 мм с горизонтальным распространением до 7 мм;
- I A2 (T1 А2) - прорастание опухоли в шейку матки на глубину от 3 до 5 мм с горизонтальным распространением до 7 мм.
- I B1 (T1 В1) - макроскопически определяемый цервикальный рак, ограниченный шейкой матки, либо микроскопически выявляемые поражения, превышающие IA2 (T1А), не превышающее в максимальном измерении 4 см;
- I B2 (T1 В2) - макроскопически определяемое поражение, превышающее в максимальном измерении 4 см.
Стадия II (FIGO) или T2 (ТNМ) характеризуется распространением рака за пределы шейки матки; нижняя треть влагалища и стенки таза интактны.
- II A (T2 А) - опухоль инфильтрирует верхнюю и среднюю треть влагалища или тело матки без прорастания параметрия;
- II B (T2 В) - опухоль инфильтрирует параметрий, но не доходит до стенок таза.
Стадия III (FIGO) или T3 (ТNМ) характеризуется распространением рака за пределы шейки матки с прорастанием параметрия до стенок таза либо вовлечением нижней трети влагалища, либо развитием гидронефроза.
- III A (T3 А) - опухоль захватывает нижнюю треть влагалища, но не прорастает в стенки таза;
- III B (T3 В) - опухоль переходит на стенки таза либо вызывает гидронефроз, или вторичное поражение почки.
Стадия IV А (FIGO) или T4 (ТNМ) характеризуется распространением рака шейки матки в смежные органы либо распространением за пределы таза. Стадия IV B (T4 M1) свидетельствует о наличии отдаленных метастазов.
Симптомы рака шейки матки
Клинические проявления при карциноме in situ и микроинвазивном раке шейки матки отсутствуют. Появление жалоб и симптоматики свидетельствует о прогрессировании опухолевой инвазии. Наиболее характерным проявлением рака шейки матки служат кровянистые выделения и кровотечения: межменструальные, постменопаузальные, контактные (после полового акта, осмотра гинекологом, спринцевания и т. д.), меноррагии. Больные отмечают появление белей - жидких, водянистых, желтоватого или прозрачного цвета влагалищных выделений, обусловленных лимфореей. При распаде раковой опухоли выделения принимают гноевидных характер, иногда имеют цвет «мясных помоев» и зловонный запах.
При прорастании опухоли в стенки таза или нервные сплетения появляются боли в животе, под лоном, в крестце в покое или во время полового акта. В случае метастазирования рака шейки матки в тазовые лимфоузлы и сдавливания венозных сосудов могут наблюдаться отеки ног и наружных гениталий.
Если опухолевая инфильтрация затрагивает кишечник или мочевой пузырь, развиваются нарушения дефекации и мочеиспускания; появляется гематурия или примесь крови в кале; иногда возникают влагалищно-кишечные и влагалищно-пузырные свищи. Механическая компрессия метастатическими лимфоузлами мочеточников приводит к задержке мочи, формированию гидронефроза с последующим развитием анурии и уремии. К общим симптомам рака шейки матки относятся общая слабость, повышенная утомляемость, лихорадка, похудание.
Диагностика
Основу раннего выявления микроинвазивного цервикального рака составляют регулярные онкопрофилактические осмотры с цитологическим исследование соскоба шейки матки. Пап-тест (мазок по Папаниколау) позволяет выявлять предраковые процессы, раковые клетки при преинвазивном росте опухоли. Схема обследования включает:
- Осмотр шейки матки в зеркалах. Визуальный гинекологический осмотр в ранней стадии позволяет обнаружить или заподозрить РШМ по внешнем признакам: изъязвлениям, изменению окраски шейки матки. В инвазивной стадии при экзофитном типе роста рака на поверхности шейки матки определяются фибринозные наложения, опухолевидные разрастания красноватого, белесоватого, розовато-серого цвета, которые легко кровоточат при прикосновении. В случае эндофитного роста цервикального рака шейка становится увеличенной, приобретает бочковидную форму, неровную бугристую поверхность, неравномерную розово-мраморную окраску. При ректо-вагинальном исследовании в параметрии и малом тазу могут определяться инфильтраты.
- Кольпоскопия. С помощью кольпоскопии при увеличении изображения в 7,5- 40 раз возможно более детально изучить шейку матки, обнаружить фоновые процессы (дисплазию, лейкоплакию) и начальные проявления рака шейки матки. Для исследования зоны трансформации эпителия используют проведение пробы с уксусной кислотой и Шиллер-теста (йодной пробы). Атипия при раке шейки матки выявляется по характерной извитости сосудов, менее интенсивному окрашиванию патологических йоднегативных очагов. При подозрении на рак шейки матки показано исследование опухолеассоциированного антигена плоскоклеточных карцином - онкомаркера SCC (в норме не превышает 1,5 нг/мл).
- Биопсия шейки матки. Кольпоскопия дает возможность выявить участок трансформации и произвести прицельную биопсию шейки матки для гистологического исследования забранных тканей. Ножевая биопсия шейки матки с выскабливанием цервикального канала обязательна при подозрении на цервикальный рак. Для определения степени инвазии рака производится конизация шейки матки - конусовидное иссечение кусочка тканей. Решающим и окончательным методом в диагностике рака шейки матки является морфологическая интерпретация результатов биопсии.
Дополнительно при раке шейки матки проводится УЗИ малого таза, позволяющее стадировать опухолевый процесс и планировать объем вмешательства. Для исключения прорастания опухоли в смежные органы и отдаленного метастазирования прибегают к выполнению УЗИ мочевого пузыря и почек, цистоскопии, внутривенной урографии, УЗИ брюшной полости, рентгенографии легких, ирригоскопии, ректоскопии. При необходимости пациентки с выявленным раком шейки матки должны быть проконсультированы урологом, пульмонологом, проктологом.

Лечение рака шейки матки
Хирургическое лечение
Все операции при раке шейки матки делятся на органосохраняющие и радикальные. Выбор тактики зависит от возраста женщины, репродуктивных планов, распространенности онкопроцесса. В онкогинекологии применяется:
- Органосохраняющая тактика. При преинвазивном раке у молодых женщин, планирующих деторождение, выполняются щадящие вмешательства с удалением начально измененных участков шейки матки в пределах здоровых тканей. К таким операциям относят конусовидную ампутацию (конизацию) шейки матки, электрохирургическую петлевую эксцизию, высокую ампутацию шейки матки. Экономные резекции при раке шейки матки позволяют соблюсти онкологическую радикальность и сохранить репродуктивную функцию.
- Радикальная тактика. При более выраженных изменениях и распространенности опухолевого процесса показано удаление матки с транспозицией яичников (выведением их за пределы таза) или с овариэктомией. При раке шейки матки в стадии I B1 стандартным хирургическим объемом является пангистерэктомия - экстирпация матки с аднексэктомией и тазовой лимфодиссекцией. При переходе опухоли на влагалище показано проведение радикальной гистерэктомии с удалением части влагалища, яичников, маточных труб, измененных лимфоузлов, парацервикальной клетчатки.
Противоопухолевое лечение
Хирургический этап лечения рака шейки матки может сочетаться с лучевой или химиотерапией, либо с их комбинацией. Химио- и радиотерапия могут проводиться на дооперационном этапе для уменьшения размеров опухоли (неоадъювантная терапия) или после операции для уничтожения возможно оставшихся опухолевых тканей (адъювантная терапия). При запущенных формах рака шейки матки выполняются паллиативные операции - выведение цистостомы, колостомы, формирование обходных кишечных анастомозов.
Прогноз
Лечение рака шейки матки, начатое на I стадии, обеспечивает 5-летнюю выживаемость у 80-90% пациенток; при II ст. выживаемость через пять лет составляет 60-75%; при III ст. - 30-40%; при IV ст. - менее 10%. При осуществлении органосберегающих операций по поводу рака шейки матки шансы на деторождение сохраняются. В случае проведения радикальных вмешательств, неоадъювантной или адъювантной терапии фертильность полностью утрачивается.
При выявлении рака шейки матки при беременности, тактика зависит от сроков гестации и распространенности опухолевого процесса. Если срок гестации соответствует II-III триместру, беременность возможно сохранить. Ведение беременности при раке шейки матки осуществляется под повышенным медицинским наблюдением. Методом родоразрешения в этом случае обычно служит кесарево сечение с одновременным удалением матки. При сроке гестации менее 3-х месяцев производится искусственное прерывание беременности с немедленным началом лечения рака шейки матки.
Профилактика
Основной профилактической мерой рака является массовый онкологический скрининг с помощью цитологического исследования соскобов с шейки матки и из цервикального канала. Обследование рекомендуется начинать после начала половой жизни, но не позднее возраста 21 года. В течение первых двух лет мазок сдается ежегодно; затем, при отрицательных результатах - 1 раз в 2-3 года.
Профилактика рака шейки матки требует раннего выявления и лечения фоновых заболеваний и половых инфекций, ограничения числа сексуальных партнеров, использования барьерной контрацепции при случайных половых связях. Пациенткам групп риска необходимо прохождения осмотра гинеколога не реже 1 раза в полгода с проведением расширенной кольпоскопии и цитологического мазка. Девочкам и молодым женщинам в возрасте от 9 до 26 лет показано проведение профилактической вакцинации против ВПЧ и рака шейки матки препаратами Церварикс или Гардасил.
Рецидив рака шейки матки
Рецидив рака шейки матки - возобновление онкологического процесса в области первичного очага после завершения радикального лечения и последующего благополучия. Проявляется тянущими болями в пояснице, промежности и зоне крестца, водянистыми либо сукровичными выделениями, расстройствами мочеиспускания, отеками, слабостью, апатией, истощением и нарушениями аппетита. Иногда протекает бессимптомно и обнаруживается при проведении планового осмотра. Диагноз выставляется с учетом анамнеза, жалоб, данных гинекологического осмотра, ангиографии, лимфографии, цитологического исследования, биопсии и других исследований. Лечение - операция, радио- и химиотерапия.

Рецидив рака шейки матки - повторное развитие злокачественной опухоли через некоторое время после радикального лечения новообразования. Под рецидивами понимают только онкологические поражения, возникающие после периода благополучия продолжительностью от полугода и более. При отсутствии такого периода говорят о прогрессировании онкологического процесса. Вероятность развития рецидива рака шейки матки после комбинированного лечения (операции и радиотерапии) составляет примерно 30%, большинство опухолей диагностируются в течение 2 лет после завершения терапии. Для рецидивных новообразований характерно более агрессивное течение. Лечение проводят специалисты в сфере онкологии и гинекологии.

Классификация и причины рецидива РШМ
А.И. Серебров выделяет два типа рецидивов: местные и метастатические. Согласно классификации Е.В. Трушинковой существует четыре типа рецидивов:
- Местные - поражение культи влагалища.
- Параметральные - онкологический процесс в близлежащей клетчатке.
- Комбинированные - сочетание локального и параметрального процесса.
- Метастатические - вовлечение лимфоузлов и других органов.
В 70% случаев рецидив рака шейки матки возникает в тазовой области. Чаще всего страдают лимфоузлы и связки матки. Местные опухоли диагностируются всего в 6-12% случаев и обычно выявляются у пациенток, страдавших эндофитными формами рака. Причиной развития новообразования становятся злокачественные клетки, оставшиеся в полости таза после хирургического вмешательства и радиотерапии из-за быстрого роста опухоли либо слишком нерадикального лечения, обусловленного недооценкой тяжести и скорости прогрессирования заболевания.
Симптомы рецидива РШМ
Распознавание рецидивных поражений нередко сопряжено с существенными трудностями, особенно - на начальном этапе. Причинами затруднений являются бессимптомное или малосимптомное течение, а также сложности при трактовке проявлений онкологического процесса на фоне послеоперационных рубцов и склеротических изменений, обусловленных предшествующей радиотерапией. Первыми симптомами рецидива рака шейки матки обычно становятся апатия, немотивированная утомляемость, нарушения аппетита и диспепсические расстройства.
Через некоторое время появляются боли в области живота, промежности, крестца и поясницы. Интенсивность болевого синдрома может существенно варьировать. Боли, как правило, тянущие, усиливаются по ночам. При сохранении проходимости цервикального канала отмечаются сукровичные, водянистые либо гнойные бели. При заращении канала бели отсутствуют, жидкость накапливается, матка увеличивается. Возможны отеки и расстройства мочеиспускания. У некоторых пациенток с рецидивами рака шейки матки развивается гидронефроз. При отдаленном метастазировании нарушаются функции пораженных органов.
В процессе гинекологического осмотра в области шейки обнаруживается язва с уплотненными краями. При росте опухоли шейка расширяется, становится бугристой. При заращении канала либо верхних отделов влагалища над шейкой пальпируется эластическое образование. При прогрессировании рецидива рака шейки матки общие признаки онкологического поражения становятся более выраженными. Пациентка страдает от утраты трудоспособности, утомляемости и депрессивного расстройства. Выявляются истощение и гипертермия.
Диагностика рецидива РШМ
Диагноз выставляется на основании анамнеза, жалоб, данных гинекологического осмотра и дополнительных исследований. Достаточно эффективным способом ранней диагностики рецидивов является определение уровня онкомаркера плоскоклеточной карциномы SCC. Повышение уровня опухолевого маркера на доклиническом этапе отмечается у 60-70% больных и может служить основанием для проведения расширенного обследования. При осмотре пациенток с клиническими формами рецидива рака шейки матки обнаруживается язва в зоне поражения. При бимануальном исследовании в окружающей клетчатке могут пальпироваться инфильтраты. Для выявления нарушений функции почек проводят экскреторную урографию.
Для обнаружения сосудистых сетей в зоне роста опухоли выполняют чрескожную трансфеморальную ангиографию, свидетельствующую о наличии новых беспорядочно расположенных сосудов с характерными «метелочками» на конце. Для подтверждения рецидива рака шейки матки с метастазами в регионарные лимфоузлы назначают прямую лимфографию. Пораженные узлы увеличены, с неровными контурами, пассаж контраста замедлен. В процессе обследования также используют УЗИ женских половых органов, КТ и МРТ брюшной полости. При подозрении на метастатическое поражение отдаленных органов назначают КТ и МРТ головного мозга, УЗИ печени, сцинтиграфию костей скелета и другие исследования. Окончательный диагноз устанавливают с учетом данных биопсии шейки матки либо цитологического исследования соскоба шейки матки.
Лечение рецидива РШМ
Радикальное хирургическое вмешательство возможно при отсутствии гематогенных метастазов и обширных инфильтратов. Пациенткам выполняют пангистерэктомию - удаление матки (гистерэктомию) с аднексэктомией. При одиночных лимфогенных метастазах осуществляют лимфаденэктомию. После операции проводят радиотерапию и химиотерапию. Наилучшим вариантом считается сочетание внутриполостной и дистанционной гамма-терапии. Иногда дополнительно назначают трансвагинальную рентгенотерапию и близкодистанционную внутривлагалищную рентгенотерапию.
При рецидиве рака шейки матки с распространением на тазовую клетчатку и множественными лимфогенными метастазами применяют радиотерапию и лекарственную терапию. При рецидивах во влагалище операция обычно не показана. Больным проводят сочетанную лучевую терапию. При одиночных узлах в печени и головном мозге у молодых, соматически сохранных пациенток возможно оперативное удаление метастатических опухолей. При множественных отдаленных метастазах назначают химиотерапию, радиотерапию и симптоматическую терапию.
Прогноз и профилактика рецидива РШМ
Прогноз в большинстве случаев неблагоприятный. Наилучшие результаты отмечаются при локальных рецидивах, не распространяющихся за пределы матки и свода влагалища. Средняя пятилетняя выживаемость после хирургического вмешательства в сочетании с радио- и химиотерапией в подобных случаях составляет 27,4%. При наличии лимфогенных и отдаленных метастазов год с момента постановки диагноза удается прожить 10-15% пациенток.
Важность раннего выявления рецидивов рака шейки матки обуславливает необходимость продуманных профилактических мероприятий. В течение первого года обследование проводят раз в 4 месяца, в течение последующих двух лет - раз в 6 месяцев. Обследование включает в себя осмотр в зеркалах, ректовагинальное исследование, общий и биохимический анализ крови, цитологическое исследование жидкости из влагалища, экскреторную урографию, рентгенографию грудной клетки, УЗИ женских половых органов, КТ органов брюшной полости и динамическую сцинтиграфию почек (при наличии соответствующего оборудования). В сомнительных случаях осуществляют пункционную биопсию шейки матки.
Для большинства онкологических заболеваний характерно рецидивирующее течение, что подразумевает риск возникновения новой злокачественной опухоли даже после прохождения лечения. Так, рецидив рака шейки матки диагностируется у женщин достаточно часто и после оперативного вмешательства. Проблема заключается в том, что ни один метод лечения не гарантирует полного выздоровления, поэтому после терапии важно регулярно проводить диагностику. Консультация онколога поможет пациентке узнать больше о таком состоянии, как онкология: рецидив шейки матки, частота возникновения, факторы предрасположенности, рак 3 стадии шейки матки, поздний рецидив болезни.
Информация о патологии
Раком шейки матки называют злокачественное новообразование, поражающее эпителиальную выстилку органа. Патология обусловлена аномальным разрастанием клеток и постепенным распространением опухоли на другие ткани. Поздние симптомы болезни могут включать сильное вагинальное кровотечение, боль в тазовой области и общее недомогание. В отличие от онкологического заболевания эндометрия матки, рецидив рака шейки матки в 9 из 10 случаев связан с нарушением работы иммунитета на фоне инвазии папилломавируса в половые органы. Из-за особенностей фактора риска патология может быть распространена среди молодых женщин.
Существуют разные гистологические формы карциномы шейки матки. Главным критерием является происхождение злокачественных клеток. По морфологии новообразования врачи могут прогнозировать развитие болезни и назначать определенные медикаменты. Выявляется форма патологии с помощью биопсии органа. Некоторые гистологические типы рака шейки матки считаются более агрессивными.
- Плоскоклеточная карцинома - это разновидность новообразования шейки матки, развивающегося из плоских клеток, выстилающих внешнюю часть органа. Также это самый распространенный вариант онкологического заболевания шейки матки.
- Аденокарцинома - злокачественная опухоль шейки матки, развивающаяся из столбчатых железистых эпителиоцитов, выстилающих канал органа. Такое заболевание реже вызывает рецидив рака шейки матки.
Поздняя диагностика и рецидив рака шейки матки - это все еще актуальные проблемы в современной онкологической практике. Дело в том, что после заражения вирусом новообразование может формироваться из предраковых изменений в течение нескольких лет, что значительно осложняет ранний диагностический поиск. Женщины редко обращаются к врачу при первых неприятных симптомах. Вакцины против папилломавирусной инфекции помогают предотвратить развитие рака 90% случаев, поскольку врачам известные наиболее опасные штаммы вируса. Своевременное выявление факторов риска должно побудить пациентку регулярно проходить диагностические обследования.
На данный момент рецидив после рака шейки матки или первичная опухоль является четвертой по распространенности причиной смерти женщин от рака. Не в последнюю очередь этот показатель связан с отсутствием вакцинации и плохой диагностикой.
Причины возникновения
Несмотря на то, что врачи не всегда могут определить точную причину возникновения опухоли, этиология карциномы шейки матки изучена достаточно хорошо. Многочисленные исследования помогли выявить определенные внешние и внутренние негативные влияния, способствующие развитию злокачественного процесса. В первую очередь это инфекционные заболевания в анамнезе, состояние защитных систем организма и наследственные факторы. Обнаружение факторов риска во время диспансеризации помогает назначить профилактику и регулярные обследования.
Рецидив рака шейки матки после операции или другого лечения, развивается не так, как первичное новообразование. Изначально при длительном влиянии негативных факторов в клетках органа формируются предраковые изменения, характеризующиеся морфологическими и функциональными преобразованиями. Возникшие аномальные клетки способны быстрее расти и делиться, из-за чего в органе постепенно и развивается опухолевый процесс. Первичные предраковые изменения подчас обусловлены ухудшением иммунитета на фоне инфекции, поскольку противоопухолевые механизмы иммунной системы иногда могут предотвратить развитие болезни.
Известные факторы риска:
- Большое количество половых партнеров и беспорядочная сексуальная связь. Этот фактор риска связан с вероятностью заражения папилломавирусной инфекцией, поскольку это заболевание передается в том числе половым путем.
- Раннее начало половой жизни. Дело в том, что в раннем возрасте иммунная система сформирована не полностью, поэтому риск заражения ВПЧ гораздо выше.
- Другие инфекционные заболевания, передающиеся половым путем, включая хламидиоз, гонорею, сифилис, ВИЧ/СПИД.
- Врожденное или приобретенное нарушение работы иммунной системы. Ослабленные защитные системы организма также не способны предотвратить рецидив рака шейки матки, прогноз при котором может быть неблагоприятным.
- Вредные привычки, включая курение.
- Прием оральных контрацептивов.
- Беременность более 3 раз.
- Выявленная у близких родственников пациентки онкология. Рецидив шейки матки у матери или сестры женщины увеличивает индивидуальный риск онкогенеза.
Многие факторы риска можно устранить с помощью профилактики. Также регулярные гинекологические осмотры помогают обнаружить заболевание на ранней стадии и провести эффективное лечение. Поскольку 90% случаев болезни связано с ВПЧ-инфекцией, необходимо предохраняться во время половых контактов и следить за здоровьем половых органов. Рецидив рака шейки матки при отсутствии вируса возникает реже.
Стадии и повторное возникновение
Все онкологические заболевания имеют прогрессирующее течение, подразумевающее постепенный рост опухоли и ухудшение прогноза. По мере развития патологии также поражается все большее количество тканей, а на поздних этапах рака могут возникнуть метастазы в отдаленных анатомических областях. Карцинома шейки матки может достаточно медленно развиваться на ранних стадиях. Наиболее эффективное лечение доступно при локализованном новообразовании, когда удаление пораженного органа может показать хороший результат.
- Нулевая стадия, при которой возникают предраковые изменения в эпителии.
- Первая стадия. Злокачественные ткани проникают в более глубокие отделы шейки матки. Возможно распространение рака на матку и близлежащие лимфатические узлы.
- Вторая стадия. Опухоль расположена за пределами шейки матки и матки, однако злокачественные ткани не достигают нижней части влагалища. Распространение рака в лимфатических узлах.
- Третья стадия. Новообразование присутствует в нижней части влагалища и стенках таза. Возможно развитие обтурации мочеточников.
- Четвертая стадия. Возникновение вторичных злокачественных опухолей в мочевом пузыре, прямой кишке и других органах. Отдельные метастазы могут быть в печени, костях, легких и отдаленных лимфатических узлах.
Рецидив рака шейки матки часто развивается из-за несовершенства оперативного вмешательства. Хирургу не всегда удается полностью иссечь злокачественные ткани, из-за чего заболевание постепенно возвращается. Тем не менее обширная резекция и проведение терапевтического лечения помогают существенно снизить вероятность рецидива.
Симптомы и признаки
Симптоматическая картина зависит от стадии, размера опухоли и других факторов. Если заболевание связано с ВПЧ-инфекцией, пациентка может уже страдать от других проявления вирусной инвазии. Многие признаки неспецифичны, поэтому без диагностики сложно определить причину неприятных ощущений.
Признаки рецидива рака шейки матки:
- Обильные вагинальные кровотечения после полового акта, между менструальными периодами и после менопаузы.
- Водянистые и кровавые выделения из влагалища, имеющие неприятный запах.
- Боль в тазовой области во время полового акта.
- Общее недомогание и слабость.
- Депрессия и апатия.
При обнаружении перечисленных симптомов следует обратиться к врачу для обследования.
Диагностика и лечение
Для прохождения первичного обследования половых органов можно обратиться к гинекологу. Врач спросит пациентку о симптомах, изучит анамнестическую информацию и проведет инструментальный осмотр органов таза, позволяющий выявить ранние признаки онкологического процесса. Кроме того, во время осмотра врач может произвести забор клеток для лабораторного исследования. При подозрении на рак гинеколог направит пациентку к онкологу для консультации. Дополнительные инструментальные и лабораторные исследования помогают уточнить диагноз и назначить лечение.
- Биопсия злокачественных тканей с последующей отправкой материала в лабораторию для определения гистологического типа опухоли.
- Визуальное исследование органов таза с помощью компьютерной или магнитно-резонансной томографии. КТ и МРТ также помогают обнаружить метастазы.
- Частичная или радикальная резекция, включающая удаление матки, части влагалища и лимфатических узлов.
- Радиационная терапия.
- Введение цитотоксических и цитостатических противоопухолевых средств.
Важно своевременно обратиться к гинекологу для проведения обследования. Осмотр органов таза не занимает много времени, а лечение рака на ранних стадиях гораздо эффективнее.
Читайте также:
- Синдром Дежерина (Dejerine)
- Комбинированные переломы проксимального отдела плечевой кости. Диагностика и лечение
- Какая польза от тыквы? Полезные свойства тыквенных семечек и блюд
- Птоз (опущение) брови: причины, диагностика, лечение
- Причины otopathia interna. Нарушения слуха и вестибулярной функции при артериосклерозе
