Биологическая проба при диагностике туберкулеза. Серологические исследования при диагностике туберкулеза.
Добавил пользователь Skiper Обновлено: 22.01.2026
ЦНИИ туберкулеза РАМН, Москва
В настоящее время лабораторная диагностика занимает ведущее место в выявлении многих инфекционных заболеваний. Подтверждение диагноза туберкулеза основывается на результатах микробиологических анализов при выделении из биологического материала возбудителя - микобактерий туберкулеза. Современная микробиологическая диагностика туберкулеза состоит из нескольких основных групп анализов, направленных на выявление возбудителя, определение лекарственной чувствительности и типирование микобактерий.
Обнаружение возбудителя
Обнаружение возбудителя начинается с наиболее простых и быстрых бактериоскопических методов с использованием светового микроскопа с окраской по Циль-Нильсену и люминесцентного с окраской флюорохромами. Преимущество бактериоскопии - в быстроте получения результата. Однако возможности ее ограничены из-за низкой чувствительности. Этот метод является наиболее экономичным и рекомендован ВОЗ в качестве основного для выявления заразных больных (табл. 1).
При антибактериальной терапии обнаружение микобактерий туберкулеза имеет прогностическое значение. Поэтому бактериовыделение оценивается количественно. Золотым стандартом выявления микобактерий признаны культуральные исследования. Для посева патологического материала используют яичные среды: Левенштейна-Йенсена, среду Финна II, Мордовского и др. Количество микобактерий (или колоний в пробирке при культуральном методе исследования) в процессе химиотерапии является ориентировочным показателем ее эффективности или косвенным свидетельством развития устойчивости микобактерий к противотуберкулезным препаратам.
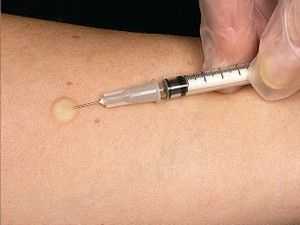
Для повышения процента выделения микобактерий посевы патологического материала проводят на несколько сред, в том числе и на жидкие в автоматизированных системах учета роста типа BACTEC, что позволяет удовлетворить все культуральные потребности возбудителя. Посевы инкубируют до двух с половиной месяцев. При отсутствии роста к этому времени посев считается отрицательным. Наиболее чувствительным способом обнаружения микобактерий туберкулеза считается метод биологической пробы - заражение диагностическим материалом высокочувствительных к туберкулезу морских свинок.
Развитие молекулярной биологии позволило значительно повысить эффективность обнаружения микобактерий. Базовым методом молекулярно-генетических исследований является полимеразная цепная реакция (ПЦР), направленная на выявление ДНК микобактерий в диагностическом материале. ПЦР дает экспоненциальное увеличение специфического участка ДНК возбудителя: 20 циклов ПЦР приводят к увеличению исходной ДНК в 1 миллион раз, что позволяет визуализировать результаты методом электрофореза в агарозном геле.
Роль молекулярной диагностики в клинической практике повышается, поскольку увеличивается число больных со скудным бактериовыделением. Однако при постановке диагноза результаты ПЦР являются дополнительными и должны сопоставляться с данными клинического обследования, рентгенографии, микроскопии мазка, посева и даже ответа на специфическое лечение.
Интереснейшая область исследования, которая открывается благодаря ПЦР-диагностике, - изучение латентной инфекции M. tuberculosis. По современной концепции туберкулезной инфекции, из 100 человек, контактирующих с M. tuberculosis, 90 могут быть инфицированы, но только у 10 развивается активная болезнь. У остальных 90% инфекция будет оставаться латентной из-за противотуберкулезного иммунитета. Положительные ответы ПЦР при отрицательных результатах посевов патологического материала отмечаются у 55% лиц, подвергавшихся бытовым контактам с M. tuberculosis, и у 80% лиц, у которых туберкулез протекал без рентгенографических проявлений. Проведение ПЦР-исследований у пациентов из групп риска выявляло больных с отрицательными результатами микроскопии и посевов, но с субклинической инфекцией M. tuberculosis [11]. Подобные результаты были получены и в наших исследованиях [6].
Определение лекарственной устойчивости микобактерий
Для определения лекарственной устойчивости микобактерий используется несколько групп методов (табл. 2). По приказу № 558 МЗ РФ от 1978 г. в бактериологических лабораториях России используется метод абсолютных концентраций. В лаборатории ЦНИИТ РАМН внедрен ускоренный метод по тестированию нитратредуктазной активности микобактерий с помощью реактива Грисса.
В крупных противотуберкулезных центрах используются методы определения лекарственной устойчивости в жидких средах с автоматизированной радиометрической и флюоресцентной системой учета роста микобактерий типа ВАСТЕК, позволяющие сокращать срок анализа до 14 дней.
В последнее время разрабатываются новые методы оценки лекарственной устойчивости на уровне генотипа [10]. Работа по изучению молекулярных механизмов резистентности показала наличие у микобактерий генов, связанных с устойчивостью к различным препаратам: к изониазиду - гены katG, inhA, kasA, к рифампицину - rpoB, к стрептомицину - rpsL и 16SрРНК, к этамбутолу - emb1, к фторхинолонам - gyrA и т.д. [7].
Широкомасштабные исследования по изучению спектра мутаций в геноме устойчивых микобактерий показали, что наиболее распространенными были мутации в 531, 526 и 516 кодонах rpoB гена, устойчивость к изониазиду характеризовалась мутациями в 315 кодоне katG гена. В целом спектр мутаций не отличался от выявленных исследователями в разных регионах мира [2].
Доступность данных по молекулярной основе лекарственной устойчивости к противотуберкулезным препаратам дала возможность разработки новых, основанных на ПЦР, методов, представленных в табл. 2. Наши работы, проведенные совместно с Институтом физико-химической медицины МЗ РФ и Институтом молекулярной биологии РАН, продемонстрировали перспективность использования молекулярно-генетических методов для быстрого определения лекарственной устойчивости [1, 3, 4].
Наибольшие надежды по совершенствованию методов для определения лекарственной устойчивости микобактерий связаны с развитием микрочиповой технологии, позволяющей определять устойчивость одновременно к нескольким противотуберкулезным препаратам микобактерий непосредственно из диагностического материала в течение 2 дней [9].
Типирование микобактерий
Комплекс методов имеется и для типирования микобактерий, когда используются традиционные культуральные и биохимические методы, биологические, а также молекулярно-генетические (табл. 3). На основе молекулярно-генетического типирования микобактерий интенсивно развивается область молекулярно-эпидемиологических исследований, в которой по генотипу микобактерии выявляются очаги и прослеживаются пути распространения туберкулезной инфекции [5, 8].
2. Генерозов Э.В. и др. Молекулярная характеристика полирезистентных клинических штаммов Mycobacterium tuberculosis из России. // Молекулярная генетика, микробиология и вирусология, 2000; 1: 11-7.
3. Генерозов Э.В.и др. Детекция и характеристика мутаций в rроВ гене резистентных к рифампицину клинических штаммов Mycobacterium tuberculosis. // Проблемы туберкулеза, 1999; 2: 39-42.
4. В.М. Михайлович и др. Использование методов гибридизации и ПЦР на специализированном ТБ-микрочипе для обнаружения рифампицин-резистентных штаммов Mycobacterium tuberculosis // БЭБ и М, 2001, 1: 112-7.
5. Черноусова Л.Н.и др. Молекулярная эпидемиология туберкулеза в тюрьмах. // Актуальные проблемы пенитенциарной медицины. Мат-лы международной научно-практич. конференции, Минск, 2001: 48-50.
6. Черноусова Л.Н., Ларионова Е.Е., Севастьянова Э.В., Голышевская В.И. Роль ПЦР-анализа в комплексных бактериологических анализах во фтизиатрии. // Проблемы туберкулеза, 2001; 3: 58-60.
Выявление туберкулеза методом ПЦР
Несмотря на колоссальные достижения в области медицины, человечество до сих пор не может полностью взять под контроль такое опасное заболевание, как туберкулез. В борьбе с этой инфекцией усовершенствовались методы диагностики, вакцинация, способы лечения. Но туберкулез по-прежнему нередко приводит к смертельному исходу. Уберечься от страшной инфекции можно, если вести здоровый образ жизни, проводить плановую вакцинацию и регулярное обследование. Полностью исцелиться в случае заражения поможет только ранняя диагностика. Анализ крови ПЦР на туберкулез позволяет на самых ранних сроках выявить палочку Коха.
Туберкулез что за инфекция
Туберкулез (устаревшее название чахотка) ― это инфекционная патология, поражающая чаще всего органы дыхания. Микобактерии туберкулеза распространяются воздушно-капельным путем при чихании и кашле зараженного человека или животного. Опасность для инфицирования также представляет слюнная жидкость больного туберкулезом. После попадания в организм часто наличие инфекции никак не проявляется, то есть заболевание протекает в скрытой форме.

В зависимости от течения болезни выделяют две формы туберкулезной инфекции:
- Закрытую стадию туберкулеза фтизиатры относят к малоопасной либо вообще неопасной, с точки зрения заражения окружающих. Микобактерии при скрытой форме в мокроте не выявляются доступными диагностическими методами, в том числе и посредством анализа ПЦР. Опасно это состояние тем, что в одном из десяти случаев оно может переходить в активную стадию, то есть в открытую форму туберкулеза.
- Открытую стадию туберкулезного инфицирования характеризует обнаружение в мокроте и в иных биологических жидкостях организма палочек Коха. При такой форме заболевания пациент крайне опасен для окружающих его людей даже при соблюдении норм гигиены.
К востребованным диагностическим мероприятиям по обнаружению туберкулезных микобактерий относятся флюорография, томография и рентгенография грудной клетки и иных пораженных органов. С успехом проводятся исследования разного биологического материала, а также кожная туберкулиновая проба она же реакция Манту. Но наиболее эффективен молекулярно-генетический анализ полимеразной цепной реакции, сокращенно именуемый ПЦР.
Что представляет из себя исследование ПЦР на туберкулезную инфекцию
Полимеразная цепная реакция ― это точнейшая молекулярно-генетическая диагностика. Анализ ПЦР при туберкулезном инфицировании позволяет с большой достоверностью выявить присутствие ДНК или РНК возбудителя в изучаемой пробе крови или иных биологических жидкостях организма.
К многочисленным достоинствам диагностического метода ПЦР относится то обстоятельство, что для проведения исследования при помощи особого фермента полимеразы, может быть достаточно совсем незначительного числа бактерий, хватит и единичной клетки.
Другие преимущества при ПЦР диагностике туберкулеза:
- Безупречная точность полимеразной цепной реакции при анализе на туберкулезное заражение достигается за счет особенного фрагмента, относящегося к конкретному возбудителю, в данном случае микобактериям туберкулеза.
- Гарантия стопроцентного результата благодаря чувствительности анализа ПЦР, которая составляет от десяти до тысячи клеток в исследуемом образце, в биологическом материале реально выявить даже единственную клетку туберкулезной микобактерии.
- Самое срочное получение результатов обследования всего лишь в течение 3,5-5,5 часов с момента сдачи анализа ПЦР на микобактерии туберкулеза.
Анализ ПЦР при туберкулезе несомненный прорыв в области постановки ранних и точных диагнозов. С момента появления молекулярно-генетического метода диагностики стало возможным обнаружить туберкулез и другие смертельно опасные инфекции на самой ранней стадии, спустя дни или максимум несколько недель после заражения. Когда возбудители только начинают атаку на организм, их еще можно уничтожить без последствий для органов и систем тела человека.
Микобактерии туберкулеза обладают характерной особенностью, значительно усложняющей излечение этого заболевания, ― способность приспосабливаться к медикаментозному воздействию некоторыми препаратами. Анализ ПЦР при туберкулезе дает возможность выяснить восприимчивость микобактерий туберкулеза к назначенному препарату и тем самым установить эффективность терапии. При проведении исследования ПЦР с целью определения устойчивости микобактерий туберкулеза к лекарственным препаратам используют способность генов возбудителя «запоминать» невосприимчивость к конкретному препарату. Результат исследования генов на устойчивость к лекарствам можно получить уже через два дня после сдачи анализа ПЦР.
Как выполняется метод ПЦР при туберкулезе
Сущность диагностики путем полимеразной цепной реакции состоит в выделении из биологических жидкостей пациента часиц ДНК возбудителя и последующей классификации его по типу микроорганизма. Для обнаружения возбудителя достаточно даже самого микроскопического его фрагмента цепочки ДНК. К длинному списку достоинств анализа на туберкулез посредством ПЦР можно добавить и абсолютную простоту данного исследования.
Этапы диагностики туберкулеза при помощи полимеразной цепной реакции:
- В качестве исследуемых образцов используют кровь, мокроту, промывные жидкости бронхов.
- Далее, биологический материал в течение нескольких минут подвергают воздействию высоких температур, доходящих до 97 градусов по Цельсию. За счет чего происходит разрушение (денатурация) первоначальной структуры ДНК возбудителя, состоящей из пары цепей.
- Следующей операцией является отжиг, при котором температура снижается, чтобы дать праймеру соединиться с одной из разъединенных во время предыдущей процедуры цепей ДНК.
- Завершающим этапом выступает элонгация, во время которой осуществляется биологический синтез необходимых молекул.
Понадобится около 25-30 циклов, чтобы получить требующееся количество копий ДНК возбудителя, которые уже можно классифицировать в зависимости от принадлежности к определенному штамму. Для выполнения исследования посредством полимеразной цепной реакции требуется специальное дорогостоящее оборудование. Установка подобных приспособлений не везде возможна.
Поэтому анализы ПЦР при подозрении на туберкулез нельзя назвать самыми доступными по финансам. Но в некоторых обстоятельствах, когда дорога каждая минута, в силу возраста или каких-то особенностей организма противопоказаны иные методы диагностики, ПЦР анализу нет равных, так как он абсолютно безопасен. Диагностика ПЦР при туберкулезной патологии назначается в случае спорной ситуации, если отсутствует яркая клиническая картина, а другие способы исследования показывают противоречивые результаты.
Эффективно подобное обследование крови или других биологических жидкостей при рецидиве туберкулеза.
Помимо отсутствия или наличия штамма конкретной микобактерии туберкулеза. При помощи полимеразной цепной реакции существует возможность определить на какой стадии находится заболевание. Но необходимо учитывать, что если анализ ПЦР будет проводиться у лиц, прошедших курс терапии от туберкулезного поражения. Тогда в крови и иных исследуемых образцах может оставаться незначительное количество погибших или еще на стадии умерщвления микобактерий туберкулеза и ответ может быть ложноположительным.
Анализ ПЦР на выявление туберкулезного инфицирования ― это частичное решение проблемы, в дополнение к массовой вакцинации, в борьбе со смертельными исходами в случае заболевания туберкулезом. Теперь не нужно ждать обнаружения красноречивых симптомов или появления характерных для туберкулеза очагов на снимке после флюорографии. При любом подозрении на возможное инфицирование дабы полностью исключить страшные последствия всегда есть возможность провести анализ на ПЦР.
Диаскинтест - лучший тест на туберкулез

Диаскинтест — современный препарат для выявления латентных форм туберкулеза. По сравнению с известной и применяемой уже почти 100 лет реакцией Манту новое средство первичной диагностики позволяет практически безошибочно определять, инфицирован человек туберкулезными бактериями или нет.
Напомним, что эти бактерии называют также палочкой Коха. Они передаются от человека, болеющего туберкулезом, по воздуху, при контакте, через общую посуду и другие бытовые предметы. Проба Диаскинтест позволяет выявить присутствие бактерий в организме на стадии, когда заболевание никак себя не проявляет.
Что это за тест?

Иногда интересуются, что за прививка Диаскинтест. Но это не прививка, а тестовая проба. Диаскин тест показывает реакцию организма на туберкулез в неактивной или активной формах. Положительный результат на этот тест является абсолютным показанием к началу химиотерапии для предотвращения перехода заболевания в активную форму.
Диаскин тест - это такой иммунологический тест, при котором в кожу вводятся белковые аллергены (антигены) для выявления иммунного (интерферонного) ответа организма. Если ответ положительный, то, следовательно, иммунная система человека знакома с этими белковыми аллергенами. Это говорит о том, что человек либо инфицирован, либо находится в активной стадии болезни.
Как делается?
Тест на туберкулез проводят традиционным образом также как и все остальные пробы.
Диаскинтест делают на любую руку в области предплечья (пространство между запястьем и локтем). Если человек правша, пробу стараются ставить на левую руку (и наоборот, левше - на правую), как менее активную, чтобы минимизировать возможное внешнее механическое раздражение. Но бывают случаи, когда ставят Манту и Диаскин тест одновременно на разные руки. В общем, главное, чтобы человек не расчесывал место укола и не провоцировал раздражающую реакцию случайно.
Проба на туберкулез вводится специальным туберкулиновым шприцом с тонкой иглой внутрикожно.
Зачем делают?
Так как многие все же уверены, что диаскин тест - это прививка, а к прививкам сегодня возрастает иррациональное негативное отношение, то, например, родители часто задаются вопросом, делать или нет диаскинтест своим детям. Здесь могут быть высказаны следующие суждения.
В действительности до 95% взрослых людей инфицированы (являются носителями) палочкой Коха. Сегодня такое носительство принято называть латентной формой туберкулеза. Это не является заболеванием, однако при определенных условиях оно может развиться. И это происходит у менее чем 1% людей. При этом инфекционный процесс долгое время протекает скрытно и бессимптомно. Выявить его по внешним признакам без постановки аллергенных проб не представляется возможным. Ранее выявление туберкулезного процесса существенно увеличивает шансы на выздоровление.
Как часто можно делать?
Диаскинтест делают так часто, как того требуют рекомендации министерства здравоохранения: проба ставится в обязательном порядке всем детям с 8 до 17 лет один раз в год.
При решении вопроса о том, как часто можно делать диаскинтест ребенку или взрослому, руководствуются следующими нормами:
- После отрицательной пробы следующую можно делать через 2 месяца;
- после проведения любой вакцинации - через месяц;
- после перенесенных острых инфекционных заболеваний - через месяц.
Тем, кто состоит на учете у фтизиатра в противотуберкулезном диспансере, контрольную пробу ставят с частотой 1 раз в 3-6 мес.
Диаскинтест можно делать с возраста 1 год при получении положительной пробы Манту.
Подготовка
Никакой подготовки к анализу по диаскинтесту не требуется. Необходимое условие - отсутствие любых инфекционных заболеваний в течение месяца до и на момент постановки пробы.
Состав препарата

Препарат Диаскинтест содержит:
- Специальным образом подготовленные белки бактерий туберкулеза CFP10 ESAT6;
- консервант - фенол;
- стабилизатор - полисорбат;
- натрий и калий фосфорно-кислые;
- хлорид натрия;
- вода.
Страна разработчик и производитель - Россия.
Где можно сделать?
Диаскин тест проводится в:
- Школах;
- детских садах;
- детских поликлиниках;
- противотуберкулезных диспансерах;
- противотуберкулезных центрах и институтах.
Акцент на детских учреждениях объясняется тем, что делать диаскинтест ребенку требуют современные нормы здравоохранения. Так как дети и подростки наиболее подвержены инфицированию туберкулезными бактериями.
Взрослые люди, в том числе женщины при беременности, обследуются при наличии контактов с инфицированными людьми, или если они состоят на учете в ПТД.
Верная оценка результатов
Диаскинтест проверяют на 2-3 день после постановки.
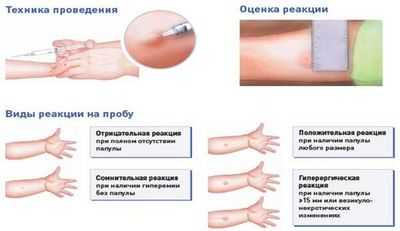
Как оценить результат:
- отрицательный (норма);
- сомнительный (ложноположительный);
- положительный.
Норма у детей и взрослых
Норма по диаскинтесту - полное отсутствие реакции: нет ни покраснения, ни припухлости (папулы).
Реакция по дням
Реакция на диаскинтест по дням не имеет существенного значения. Покраснение может возникнуть и в первый, и во второй день. Это не очень хороший знак, но вполне вероятна ложноположительная реакция.
Первая реакция может появиться через 6 часов после укола.
Результат диаскинтеста - это иммунный ответ организма. На интенсивность этого ответа влияет общий иммунный статус. Для человека, не находящегося в иммунодепрессивном состоянии, ответ на введенный аллерген при наличии латентной формы туберкулеза будет динамичным. Покраснение и появление воспалительной реакции в виде папулы возможно уже в первый день после проведения диаскин теста. В течение 72 часов реакция будет нарастать, показывая максимальный результат как у детей, так и у взрослых на третьи сутки. Далее реакция начнет угасать, после чего правильную оценку провести не удастся.
Отрицательный результат
Из видимых признаков нормой (т.е. диаскин тест отрицателен) считается:
- След от укола;
- возможный 1-2-миллиметровый синяк на месте укола;
- бесцветное уплотнение диаметром не более 1 см в месте постановки пробы («пуговка», «лимонная корочка»).
Таким образом, диаскин тест не должен быть с покраснением или папулой.
Ложноположительный
Тест может быть ложноположительным или сомнительным. Так классифицируется наличие покраснения без образования папулы.
При ложноположительном диаскинтесте человек должен быть направлен на дальнейшую консультацию в противотуберкулезный диспансер, где он сдает дополнительные анализы, флюорографию, а также проходит повторный диаскин тест через 2 мес.
Положительный

Если у человека положительный результат диаскинтеста - то есть присутствует воспалительная папула любого размера - это значит, что такой человек инфицирован туберкулезной палочкой.
У взрослого
При положительном диаскинтесте у взрослого размер папулы не имеет значения, важен сам факт ее наличия. Для целей классификации были установлены условные размеры припухлости места укола:
- До 5 мм. - слабое;
- до 9 мм. - умеренное;
- более 10 мм. - выраженное.
Чем больше в организме возбудителя, тем больший размер имеет воспалительный процесс в месте укола.
Что делать, если диаскинтест положительный: необходимо лечение и постановка на тубучет в диспансере.
У ребенка
Логичный вопрос любого родителя: что делать дальше, если диаскинтест показал положительный результат. Потребуется провести дополнительные анализы для того, чтобы определить в латентной или в активной форме находится болезнь. Но в любом случае будет назначено как минимум 3-месячное лечение, например, Изониазидом.
Осложнения и побочные эффекты
Очень редко побочное действие диаскинтеста может проявляться в виде симптомов общей интоксикации:
- Повышение температуры;
- недомогание;
- головная боль;
Это - нормальная реакция иммунитета на введение белкового препарата.
Гиперергическая реакция
Гиперергической реакцией на диаскинтест называют положительный результат с образованием крупной папулы более 15 мм, раздражением и воспалением ткани вокруг нее.
Синяк на месте укола
Небольшой синяк после диаскинтеста не представляет опасности и считается нормальным побочным эффектом процедуры.
Противопоказания
Диаскинтест имеет противопоказания:
- Любые острые заболевания или в фазе обострения;
- кожные болезни;
- эпилепсия;
- аллергические состояния;
- вакцинация (в том числе и прививка БЦЖ) в течение 1 мес. до постановки пробы.
Можно ли делать при простуде?
Простуда, ОРВИ, кашель и насморк относятся к острым инфекционным заболеваниям. Диаскинтест при этих симптомах ставить нельзя.
Аллергия на диаскинтест
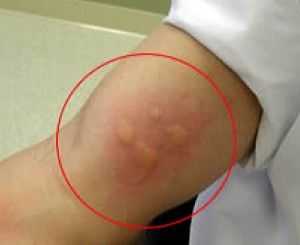
Препарат содержит чужеродный белок. Поэтому он сам по себе является аллергеном. Диаскинтест может вызывать аллергию и аллергические реакции. Аллергические состояния являются противопоказанием для постановки пробы.
Противопоказания для детей
Помимо вышеперечисленных, иных противопоказаний, в том числе у детей, не имеется.
Что можно и нельзя делать?
Чего нельзя делать после прививки диаскинтест:
- Наносить на место постановки пробы моющие, косметические и парфюмерные средства;
- наносить на место укола любые лекарственные средства;
- тереть и чесать место укола;
- заклеивать пробу пластырем или перематывать бинтом.
Иначе можно получить покраснение в первых день и иметь неправильную оценку результатов.
Можно ли мочить руку?
Мочить руку после диаскинтеста не запрещено.
Можно ли мыться после теста?
Можно. Но следует избегать попадания моющих средств на место пробы.
Можно ли есть сладкое?
Нет никаких ограничений, которые бы накладывал в этом отношении Диаскин тест.
Что нельзя есть при диаскинтесте?
Нет никаких ограничений, связанных с рационом питания. Вы можете употреблять в пищу те продукты, которыми питаетесь обычно.
Полезное видео
На видео рассказывается о новом способе диагностики туберкулеза — диаскинтесте:
Заключение
Диаскинтест может ошибаться, как и любая медицинская тестовая методика. Чувствительность данного метода - около 80%. Точность - почти 100%. Туберкулиновая проба Диаскинтест на порядок точнее, чем Манту. Главным образом, из-за того, что она не показывает положительную реакцию у лиц с приобретенным противотуберкулезным иммунитетом.
Поэтому туберкулинодиагностика Диаскинтест - самый достоверный и безопасный способ узнать, не только болен ли человек туберкулезом, но и сказать, заболеет ли он через 1 или 2 года.
Серологическая диагностика туберкулеза (антитела классов -IgG, IgA, IgM/суммарные антитела)

Серологическая диагностика туберкулеза (антитела классов -IgG, IgA, IgM/суммарные антитела) — тест для диагностики туберкулеза.
Бактерия Mycobacterium tuberculosis — этиологический фактор развития туберкулеза
Туберкулез вызывается туберкулезными микобактериями — Mycobacterium tuberculosis.
Для человека опасными несколько видов, доминирующим из которых является человеческий тип — Mycobacterium tuberculosis humanus.
При попадании в организм микобактерий туберкулеза иммунные клетки организма вырабатывают на антигены бактерий защитные антитела класса IgM и IgG. Обнаружение этих антител является косвенным подтверждением наличия инфекции. Для точной диагностики туберкулеза и в виду тяжести заболевания часто приходится применять широкий спектр приемов лабораторной диагностики и инструментальных исследований. По некоторым данным, специфичность ряда тестов может достигать 95%.
Основные показания для назначения
Клиническая картина туберкулеза; положительная туберкулиновая проба; дифференциальная диагностика заболеваний легких.
Современные методы диагностики туберкулеза

Туберкулез — хроническое инфекционное заболевание, вызываемое микобактерией туберкулеза (Mycobacterium tuberculosis). Микобактерия была открыта в 1882 году немецким бактериологом Р. Кохом, поэтому ее часто называют палочкой Коха.
Механизм заражения туберкулезом

Микобактерии туберкулеза широко распространены в окружающей среде. Носителями и источником инфекции являются больные люди и крупный рогатый скот. Заражение чаще происходит через дыхательные пути и реже — алиментарным путем.
После проникновения в организм человека микобактерии инфицируют макрофагов, образуя в дальнейшем микобактериальные фагосомы. Микобактерии противодействуют дальнейшему превращению фагосомы, нарушая процессы лизиса бактериальной клетки. Такой механизм защиты позволяет микобактериям выживать в клетках хозяина. Находясь в макрофаге, микобактерии размножаются. После гибели макрофага, бактерии попадают во внеклеточную среду. Дальнейшее существование бактерий зависит от иммунных свойств организма — активности макрофагов и Т-лимфоцитов.
Виды микобактерий и здоровье человека
К роду микобактерий относится несколько десятков видов. Основную угрозу для здоровья людей несут микобактерии человека (Mycobacterium tuberculosis) и микобактерии бычьего типа (Mycobacterium bovis). Кроме них, патогенными свойствами обладают микобактерии Mycobacterium africanum, М. microti, М. canetti, М. caprae, М. pinnipedii. Эти виды проводят к развитию туберкулеза человека с его типичными клиническими и морфологическими признаками. Перечисленные микобактерии составляют, так называемый, комплекс туберкулезных микобактерий (МТВС). Выделяют также Мycobacterium avium complex (M.avium, М. avium paratuberculosis и др.). В него входят бактерии, вызывающие диссеминированные процессы внелегочной локализации у человека.
К нетуберкулезным видам микобактерий, приводящих к развитию микобактериозов, относятся такие виды, как Mycobacterium chelonae, M. kansassi, M. xenopi и другие. Эти микобактерии вызывают заболевания легких, похожие на туберкулезный процесс, однако они более эффективно поддаются лечению противотуберкулезными средствами.
Один из видов микобактерий вызывает другое серьезное заболевание — лепру. Возбудителем в этом случае является Mycobacterium leprae.
Устойчивость микобактерий

Микобактерии чрезвычайно устойчивы во внешней среде. В высохшей мокроте и в пыли они могут находиться до 1 года, в почве до полугода. Их высокая устойчивость создает значительные трудности в борьбе с этой инфекцией.
Важной особенностью микобактерий является их свойство долгое время находиться в организме человека в латентном состоянии. При определенных ситуациях латентная фаза, протекающая без клинических проявлений, может перейти в активную форму. Скрытое протекание инфекции и стертость клинических проявлений существенно затрудняют раннюю выявляемость заболевания. Именно поэтому диагностика латентного туберкулеза является крайне важной.
Лабораторные тесты для выявления микобактерий
Разработано большое количество лабораторных тестов для идентификации микобактерий туберкулеза в различных биологических жидкостях и тканях. Основными являются микроскопия биологических жидкостей с окраской мазков по Цилю-Нильсену, бактериологический посев, серологические методы исследования, применение метода полимеразной цепной реакции (ПЦР).
Микроскопический метод
Микроскопический способ выявления микобактерий основан на их способности окрашиваться в красный цвет при использовании специальных красителей, тогда как другая микрофлора приобретает при этом синий цвет. Недостатком метода является его низкая чувствительность, поскольку для выявления микобактерий требуется их достаточное содержание в исследуемом образце. Повышение чувствительности микроскопического метода можно увеличить, применяя люминисцентную микроскопию.
Серологические методы диагностики
Высокочувствительными методами диагностики туберкулеза являются серологические методы диагностики. После встречи человека с бациллой туберкулеза, как и с любым другим чужеродными агентом (вирусы, бактерии, глистная инвазия), иммунная система человека начинает вырабатывать специфические белки — антитела, блокирующие жизнедеятельность бактерий. Так осуществляется один из видов защиты организма человека от многочисленных болезнетворных микробов и вирусов.
После внедрения бактерий туберкулеза клетки иммунной системы начинают вырабатывать специфические антитела различных классов — IgM, IgA, IgG, которые циркулируют в кровеносном русле. На обнаружении таких специфических антител построена серологическая диагностика туберкулеза.
К основным современным методам серологической диагностики относятся тест-системы, основанные на технологиях, использующихся в иммунохимии — ИФА (иммуноферментное исследование), РИА (радиоиммунный анализ), иммунохроматографические методы (Hexagon TB, TB Check-1), иммуноблот. Повышение чувствительности методов ИФА постепенно приводят к вытеснению дорогостоящих радиоиммунных методов в диагностике туберкулеза.
Первыми антителами, появляющимися в крови, являются антитела класса IgM. Как правило, они выявляются в сыворотке крови через 2-3 недели после встречи с инфекцией и могут обнаруживаться на протяжении двух лет. Большинство тестов на основе ИФА технологий разработано для выявления антител класса IgG и суммарных антител (IgG + IgA + IgM).
Метод иммуноблота относится к подтверждающим методам диагностики наличия инфекционного процесса, поскольку позволяет выявлять одновременно несколько видов антител различных классов иммуноглобулинов к различным белкам бактерий. Разновидностью иммуноблота можно считать метод TB-Spot, где в качестве антигенов используются два вещества, довольно специфичных именно для микобактерий (липоарабиноманнан и белок весом 38 кДа). При наличии антител к микобактериям туберкулеза в сыворотке крови происходит их связывание с данными белками, сопровождающееся характерной окраской.
Микобактерия туберкулеза имеет в своем составе различные вещества (антигены), на которые организм человека вырабатывает антитела. Чем специфичнее/уникальнее бактериальный антиген, тем специфичнее будут образоваться на этот антиген антитела. Проблема повышения специфичности состоит в обнаружении таких антигенов и создании высокоспецифичных ИФА тест-систем для диагностики туберкулеза. Одним из таких белков, применяющихся в одностадийной тест-системе, является белок А60, специфичный для микобактерии. Этот белок после специальной очистки фиксируется на мембране. После добавления сыворотки больного человека и наличия в ней антител происходит их связывание с белком. Место связывание окрашивается в красно-фиолетовый цвет.
Применение иммуноферментных методов исследования является важным приемом в диагностике латентного туберкулеза. Выявление антител при помощи иммуноферментных технологий возможно не только в сыворотке крови, но и в моче, плевральной жидкости, мокроте, спинномозговой жидкости.
Бактериологический метод
Бактериологический метод (посев материала на специальные среды) обнаружения микобактерий туберкулеза является высокоспецифичным методом, но имеет существенный недостаток: для идентификации бактерии при посеве на классические среды требуется около 4-8 недель. Этот способ выделения микобактерий обладает большей чувствительностью по сравнению с микроскопическим методом и позволяет после обнаружения микобактерий провести исследование по определению чувствительности к противотуберкулезным препаратам. Применение новых питательных сред и специализированного бактериологического оборудования позволяет определить рост микобактерий уже через 2 недели.
Метод полимеразной цепной реакции (ПЦР)
После расшифровки ДНК микобактерий туберкулеза и введения в лабораторную практику метода полимеразной цепной реакции (ПЦР), данный способ стал широко применяться в диагностике этого заболевания. Метод высокоспецифичен и позволяет проводить исследования небольшого количества материала. По оценкам ряда исследователей, метод ПЦР по чувствительности и специфичности превосходит культуральный метод диагностики при внелегочных формах туберкулеза.
Цитологические и гистологические методы
Цитологические и гистологические методы диагностики туберкулеза позволяют выявить характерные морфологические признаки наличия заболевания. Обнаружение клеток Лангханса может свидетельствовать о наличии туберкулеза. Следует учитывать, что эти клетки могут появляться и при других инфекционных заболеваниях — саркоидозе, сифилисе, бруцеллезе.
Реакция Манту
Одним из самых ранних методов диагностики туберкулеза является реакция Манту (с 1908 года). Суть этой реакции заключается во введении внутрикожно туберкулина, представляющего собой очищенную смесь убитых культур микобактерий человека и бычьего вида. Результат пробы оценивают по величине инфильтрата через трое суток.
Диаскинтест и квантифероновый тест
Современное развитие иммунологии и иммунохимии привело к внедрению новых тестов в диагностике туберкулеза — «диаскинтест» и «квантифероновый тест».
Проведение диаскинтеста заключается во внутрикожном введении двух белков, присутствующих у микобактерий опасных для человека, с последующей оценкой реакции в месте введения.
Квантифероновый тест проводится в пробирке крови взятой у пациента. Тест основан на способности белков, выделенных из микобактерий туберкулеза, стимулировать выработку гамма-интерферона сенсибилизированными Т-лимфоцитами человека, то есть инфицированного пациента.
Накопленный опыт в лечении туберкулеза свидетельствует о трудностях диагностики этого заболевания. Применение одного метода часто бывает недостаточно, поэтому существует необходимость использования различных приемов из арсенала инструментальных и лабораторных способов. Следует учитывать, что каждый из методов имеет свои недостатки, а их сочетание может привести к более достоверному заключению.
Читайте также:
