Болезнь Боуэна на коже и слизистых оболочках - лечение и симптомы
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Эпителиома — это опухоль кожи и слизистых оболочек, развивающаяся из клеток их поверхностного слоя — эпидермиса. Эпителиомы отличаются многообразием клинических вариантов от небольших узелков до опухолей значительного размера, бляшек и язв. Могут иметь доброкачественную и злокачественную природу. Их диагностика включает дерматоскопию, бакпосев отделяемого, УЗИ образования, гистологическое исследование удаленных тканей или биопсийного материала. Лечение в основном хирургическое, при злокачественном характере опухоли — лучевое, химиотерапевтическое, фотодинамическое, с применением как общих, так и локальных способов воздействия.
МКБ-10
Общие сведения
В современной дерматологии большинство авторов относят к эпителиомам следующие новообразования кожи: базалиому (базально-клеточную эпителиому), плоскоклеточный рак (спиноцеллюлярную эпителиому) и трихоэпителиому (аденоидную кистозную эпителиому). Попытки некоторых исследователей отождествить эпителиому с раком кожи представляются нецелесообразными, поскольку среди эпителиом встречаются доброкачественные новообразования кожи, лишь в редких случаях претерпевающие злокачественную трансформацию. Большинство эпителиом возникает у пациентов зрелого и пожилого возраста. Наиболее распространенной эпителиомой является базалиома, на долю которой приходится 60-70% всех случаев заболевания.
Причины эпителиомы
К развитию эпителиомы приводят различные неблагоприятные факторы, хронически воздействующие на кожу и часто связанные с профессиональной деятельностью. К ним относятся:
- повышенная солнечная инсоляция;
- радиоактивное облучение;
- влияние химических веществ;
- постоянная травматизация кожи;
- локальные воспалительные процессы.
В связи с эти возникновение эпителиомы возможно на фоне хронического солнечного дерматита, лучевого дерматита, профессиональной экземы, травматического дерматита, на месте рубца после перенесенного ожога.
Симптомы эпителиомы
Базалиома
Базально-клеточная эпителиома чаще возникает на коже лица и шеи. Отличается многообразием клинических форм, большинство из которых начинаются с образования на коже небольшого узелка. Базально-клеточная эпителиома считается злокачественным образованием, так как она обладает инвазивным ростом, прорастает не только дерму и подкожную клетчатку, но также подлежащие мышечные ткани и костные структуры. Однако при этом она не склонна давать метастазы.
К редким формам базалиомы относятся саморубцующаяся эпителиома и обызвествленная эпителиома Малерба. Саморубцующаяся эпителиома характеризуется распадом типичного базалиомного узелка с образованием язвенного дефекта. В дальнейшем происходит медленное увеличение размеров язвы, сопровождающееся рубцеванием отдельных ее частей. В некоторых случаях переходит в плоскоклеточный рак кожи.
Обызвествленная эпителиома Малерба
Пиломатриксома — это доброкачественная опухоль, появляющаяся в детском возрасте из клеток сальных желез. Проявляется образованием в коже лица, шеи, волосистой части головы или плечевого пояса единичного очень плотного, подвижного, медленно растущего узелка, величиной от 0,5 до 5 см.
Спиноцеллюлярная эпителиома
Развивается из клеток шиповатого слоя эпидермиса и отличается злокачественным течением с метастазированием. Излюбленная локализация — кожа перианальной области и гениталий, красная кайма нижней губы. Может протекать с образованием узла, бляшки или язвы. Характеризуется быстрым ростом как по периферии, так и в глубину тканей.
Аденоидная кистозная эпителиома
Встречается чаще у женщин после пубертатного периода. В большинстве случаев она представлена множественными безболезненными опухолями размером до крупной горошины. Цвет образований может быть голубоватым или желтоватым. Изредка встречается белесоватый цвет, из-за которого элементы эпителиомы могут напоминать угри. В отдельных случаях наблюдается появление одиночной опухоли, достигающей размеров лесного ореха.
Типичная локализация элементов — ушные раковины и лицо, реже поражается волосистая часть головы, еще реже — плечевой пояс, живот и конечности. Характерно доброкачественное и медленное течение. Лишь в единичных случаях наблюдается трансформация в базалиому.
Диагностика
Многообразие клинических форм эпителиомы несколько затрудняет ее диагностику. Поэтому, проводя обследование, дерматолог старается подключить все возможные методы исследования: дерматоскопию, УЗИ кожного образования, бакпосев отделяемого отделяемого язвенных дефектов. Однако окончательный диагноз с определением клинической формы заболевания, его доброкачественности или злокачественности, позволяет установить только гистологическое исследование полученного при удалении эпителиомы или биопсии кожи материала. Дифференциальную диагностику проводят с:
- красным плоским лишаем;
- псориазом;
- болезнью Боуэна;
- системной красной волчанкой;
- склеродермией;
- себорейным кератозом;
- болезнью Кейра и др.
Аденоидная кистозная эпителиома требует дифференцировки от гидраденита, ксантелазмы, плоскоклеточного рака кожи, обыкновенной бородавки.
Лечение эпителиомы
Основной способ лечения эпителиомы, независимо от ее клинической формы, - это хирургическое иссечение образования. При мелких множественных опухолях возможно применение криодеструкции, удаления лазером, кюретажа или электрокоагуляции. При глубоком прорастании и наличии метастазирования операция может носить паллиативный характер. Злокачественная природа опухоли является показанием к сочетанию хирургического лечения с рентгенорадиотерапией, фотодинамической терапией, наружной или общей химиотерапией.
Прогноз
При доброкачественном характере заболевания, своевременном и полном удалении опухоли прогноз благоприятный. Базально-клеточная и спиноцеллюлярная эпителиома склонны к частым послеоперационным рецидивам, для раннего выявления которых необходимо постоянное наблюдение дерматоонколога. Наиболее неблагоприятной в прогностическом плане является спиноцеллюлярная форма заболевания, особенно при развитии метастазов опухоли.
Бовеноидный папулез
Бовеноидный папулез — передающееся половым путем заболевание, обусловленное вирусом папилломы человека, проявляющееся эритематозными пятнами, папулами или бляшками и протекающее с поражением кожи гениталий, промежности, перианальной области или бедер. Бовеноидный папулез относится к предраковым состояниям кожи. Диагностика бовеноидого папулеза основана на клинической картине, ПЦР-выявлении вируса папилломы человека, отрицательных серологических реакциях на сифилис, результатах гистологического исследования. Лечение бовеноидного папулеза заключается в проведении общей противовирусной терапии и удалении накожных элементов лазером, электрокоагуляцией, иссечением или криодеструкцией.
Бовеноидный папулез вначале был описан как пигментная множественная форма болезни Боуэна. Затем была выявлена его связь с вирусом папилломы человека. Заболеванию бовеноидным папулезом подвержены мужчины и женщины, в основном в возрасте 17-40 лет. В клинической венерологии также наблюдались отдельные случаи возникновения бовеноидного папулеза у детей, в том числе и у новорожденных, матери которых имели это заболевание.
Бовеноидный паппулез — относительно редкое заболевание. Однако в последнее время наметилась тенденция к увеличению числа заболевших, что связывают с ростом беспорядочных половых связей в обществе.
Причины возникновения бовеноидного папулеза
Этиологическим фактором бовеноидного папулеза является вирус папилломы человека (ВПЧ), который также обуславливает возникновение кондилом, бородавок и папиллом. Большинство авторов указывает на связь заболевания с ВПЧ 16, 18, 31, 33 типов. Отдельные исследования свидетельствуют об обнаружении у пациентов с бовеноидным папулезом и других типов ВПЧ.
Заражение бовеноидным папулезом, подобно другим венерическим заболеваниям (гонорея, сифилис, хламидиоз, уреаплазмоз и пр.) происходит половым путем. Инкубационный период может занимать от 2-3-х месяцев до нескольких лет.
Симптомы бовеноидного папулеза
Высыпания бовеноидного папулеза могут быть представлены пятнами красного цвета, пигментированными или лихеноидными папулами, похожими на лейкоплакию бляшками. Элементы могут иметь множественный или единичный характер, размер от нескольких миллиметров до 3-3,5 см. Обычно они не сопровождаются субъективными ощущениями, в некоторых случаях пациенты жалуются на зуд. При развитии воспаления появляется болезненность.
Пигментные папулы бовеноидного папулеза имеют красно-бурую, розовую, фиолетовую или желтоватую окраску. Их консистенция тестоватая, поверхность обычно гладкая, иногда бородавчатая. Лихеноидные папулы бовеноидного папулеза представляют собой локальные утолщения кожи с усиленным и грубым кожным рисунком. Они чаще имеют цвет обычной кожи и шероховатую поверхность, могут быть покрыты серозными корками. Отдельные папулы сливаясь между собой, образуют бляшки. Лейкоплакиеподобные бляшки окрашены в молочно-белый или серовато-белый цвет, их края четко отграничены от здоровой кожи.
Наиболее типичное расположение элементов бовеноидного папулеза у мужчин на половом члене, у женщин — на клиторе и половых губах. Возможна локализация в паховой области, на коже бедер и промежности, вокруг анального отверстия, на слизистой оболочке рта и глотки. Как правило, на стволе полового члена у мужчин, в области вульвы и вокруг ануса у женщин отмечаются пигментированные папулы, на головке полового члена — лихеноидные.
Одновременно с проявлениями бовеноидного папулеза у пациентов часто наблюдаются бородавки и остроконечные кондиломы. У женщин встречается сочетание бовеноидного папулеза с дисплазией шейки матки.
Для бовеноидного папулеза характерно длительное течение без прогрессирования процесса с периодами спонтанных ремиссий. В отдельных случаях наблюдалось самопроизвольное разрешение заболевания. Однако, несмотря на кажущуюся безобидность бовеноидного папулеза, он относится к предраковым заболеваниям кожи. Всегда существует вероятность трансформации его элементов в плоскоклеточный рак кожи половых органов, болезнь Боуэна, рак полового члена у мужчин или рак вульвы у женщин. В связи с эти пациенты с бовеноидным папулезом должны состоять на диспансерном учете у венеролога или дерматолога и регулярно проходить осмотры.
Диагностика бовеноидного папулеза
Элементы бовеноидного папулеза могут быть выявлены при проведении осмотра на консультации гинеколога, уролога или андролога. В таких случаях пациент направляется к венерологу, который и устанавливает диагноз, основываясь на клинических данных, результатах ПЦР-диагностики, цитологического и гистологического исследования материала, полученного с пораженного участка кожи.
ПЦР-исследования направлены на выявление и типирование вируса папилломы человека. Они проводятся с соскобом, кровью пациента или мазками, взятыми из половых органов. Для исключения сифилитической природы кожных элементов проводится их исследование на бледную трепонему, серологическая диагностика (RPR-тест, РИБТ, РИФ).
Цитологическое исследование соскоба или мазка-отпечатка элементов бовеноидного папулеза выявляет наличие койлоцитоза — большого количества эпителиоцитов с характерным просветлением вокруг ядра, а также клеток с удвоенными ядрами. Гистологическая картина бовеноидного папулеза соответствует раку in situ. Наблюдается пролифирация кератиноцитов и атипичные митозы. Характерные для бовеноидного папулеза полиморфные атипичные клетки с гиперхромными ядрами диффузно рассеяны по всей толще эпидермиса, в то время как при болезни Боуэна подобные клетки располагаются компактными группами.
Дифференциальная диагностика бовеноидного папулеза проводится с сифилисом, остроконечными кондиломами, псориазом, красным плоским лишаем, болезнью Боуэна, обыкновенными бородавками.
Лечение бовеноидного папулеза
Необходимость лечения бовеноидного папулеза продиктована вероятностью его озлокачествления. Производится криодеструкция, лазерное удаление, электрокоагуляция или хирургическое иссечение элементов бовеноидного папулеза. Применяется также нанесение цитостатиков (проспидия хлорида, фторурацила) на пораженные участки кожи или их обкалывание интерфероном. Местное лечение бовеноидного папулеза сопровождается общей противовирусной терапией.
Следует отметить, что бовеноидный папулез склонен к частому рецидивированию и даже его комплексное лечение не всегда достаточно эффективно.
Профилактика бовеноидного папулеза
Меры, направленные на предупреждение заражения с развитием бовеноидного папулеза, соответствуют общим принципам профилактики ИППП. Они включают в первую очередь разумное половое поведение и использование презерватива во время полового контакта.
Болезнь Боуэна
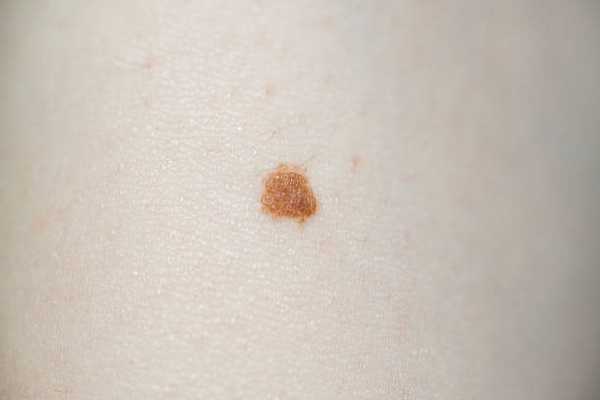
Болезнь Боуэна представляет собой облигатное редко встречающееся заболевание, характеризующееся одним (возможно, несколькими) пятнисто-узелковым образованием на кожном покрове. Это предраковое состояние, которое без соответствующей и действенной терапии приведет к появлению опасного плоскоклеточного рака. Чаще всего устраняют проблему хирургическим способом, благодаря полному иссечению пораженного участка. Далее выполняется гистологическое исследование, позволяющее определить дальнейшую тактику ведения конкретного пациента.
Причины и симптомы
Болезнь Боуэна (по статистике) чаще всего диагностируется у женщин старше 50-ти лет, хотя известны многочисленные случаи заболевания мужчин. Характерные пятнисто-узелковые образования обычно появляются на кожных покровах верхних конечностей, в зоне промежности, на животе или на спине.
Первоначально проблема выглядит как небольшое по размерам красноватое пятнышко. Также заболевание может возникнуть в виде миниатюрной бляшки (до 2 см), которая имеет неправильную форму и шелушится. Чешуйки белесого и желтоватого цвета легко удаляются, после чего под ними определяется мокнущая поверхность красноватого оттенка. Образование постепенно увеличивается и со временем начинает слегка возвышаться над уровнем кожного покрова. Рост может быть стремительным или практически незаметным.
Медики, ведущие эксперты в области онкологии связывают заболевание с травматизмом кожи. Также причинами принято считать:
- пагубное влияние прямых солнечных лучей, ультрафиолетового излучения;
- контакт с продуктами, содержащими мышьяк.
Однозначно точные причины развития болезни Боуэна на сегодняшний день не определены. Высокий риск прослеживается у лиц с предрасположенностью к раку, а также у людей, имеющих в анамнезе дерматозы, протекающие в хронической форме. В данном случае выделяют, например, красный плоский лишай, дискоидную красную волчанку.
Возможные осложнения
Прогрессирующее озлокачествление - серьезное осложнение заболевания, которое в будущем чревато прорастанием в мягкие ткани и метастазированием. Помимо смертельно опасных последствий специалисты отмечают риски изъявления образовавшихся бляшек, а также инфицирование очагов.
Фото заболевания
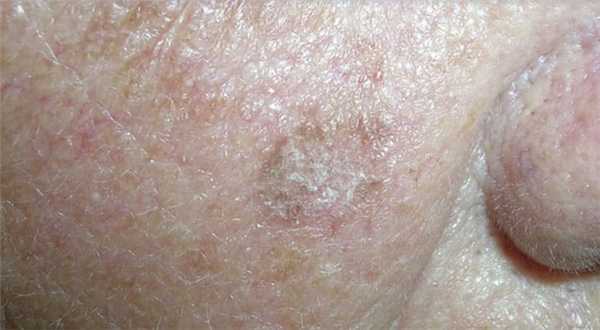
Болезнь Боуэна является самой ранней формой плоскоклеточного рака кожи. Обычно проявляется в виде грубых участков на коже, иногда на поверхности анального отверстия, на половых органах. Злокачественные пятна как правило, больше и краснее, чем возрастной кератоз. Болезнь Боуэна трудно отличить от плоскоклеточного рака и иногда она может перерасти в инвазивную форму, поэтому врачи рекомендуют незамедлительное лечение.
Диагностика и своевременное выявление заболевания
Определить болезнь Боуэна не всегда удается быстро. Визуального осмотра у дерматолога часто бывает недостаточно. Компетентный специалист может рекомендовать биопсию. Обычно гистологическое исследование проводится после удаления пораженного участка. При обнаружении симптомов, которые напоминают болезнь Боуэна, важно исключить псориаз, эпидермодисплазию Левандовского-Лютца и экзему.
На первом приеме врач:
- выслушает жалобы;
- выполнит анализ анамнеза состояния пациента;
- узнает подробности об образе жизни, вредных привычках, питании;
- уточнит наличие/отсутствие хронических заболеваний.
При постановке диагноза и назначении терапии обязательно учитывается возраст больного. Определить болезнь без врачебной диагностики невозможно. Любые эксперименты, в том числе попытки самостоятельно выявить проблему, дифференцировать и медикаментозно/хирургически решить ее могут стать фатальными и усугубить и без того сложную ситуацию. Необходимо как можно быстрее записаться на прием к профессиональному и опытному онкодерматологу.
Лечение
Терапия осуществляется благодаря удалению кожного образования или абляции локальными методами. Список лекарств, терапевтические манипуляции - все это зависит от размера, локализации пятнисто-узелкового образования. По рекомендации врача может быть применена:
- наружная химиотерапия;
- кюретаж (выскабливание);
- иссечение хирургическим методом;
- криодеструкция (удаление при помощи замораживания);
- электрокоагуляция.
Если своевременно обратиться за врачебной помощью и выполнить терапию, рекомендованную специалистом, у пациента есть все шансы на скорейшее и полное выздоровление. Осложнений, перерождений, метастазирования удается избежать, если использовать оптимальное лечение, рекомендованное лечащим онкодерматологом.
Профилактика
При болезни Боуэна поражается верхний слой кожи, а значит:
- Важно избегать длительного пребывания на солнце, походов в солярий.
- Нужно использовать специальные кремы для защиты от солнечных ожогов. Продукция должна иметь специальную маркировку с фактором защиты не ниже 30 SPF.
Меры предосторожности:
- исключить прямые контакты с канцерогенными факторами, опасными химическими веществами;
- своевременно (при появлении первых симптомов) обращаться за консультацией к дерматологу, семейному врачу.
Доказано, что своевременный визит к врачу может спасти жизнь. Если появилось новое пигментированное образование на коже, невус поменял размер, цвет, форму, необходимо незамедлительно обращаться к специалистам. Не стоит медлить. Берегите себя!

Патологически измененные клетки приобретают ярко-красный цвет, новообразование имеет неровные контуры, бородавчатые разрастания и выраженный гиперкератоз. Кожа в месте поражения сильно шелушится. Данным заболеванием страдают как мужчины, так и женщины старше 70-ти лет, а локализуется очаг поражения, как правило, в области гениталий, на голове или конечностях.
Прогноз при болезни Боуэна
При своевременном и правильном лечении специалистам удается предотвратить злокачественное перерождение опухоли и образование плоскоклеточного рака кожи. В этом случае прогноз заболевания рассматривают как условно благоприятный.
Согласно данным разных авторов, частота перерождения внутриэпидермального рака кожи в плоскоклеточный рак составляет от 10 до 80%.
Причины болезни Боуэна
Как и прочие новообразования кожи, внутриэпидермальный рак кожи является недостаточно изученным заболеванием. К числу причин, способствующих возникновению болезни Боуэна и неблагоприятно влияющих на кожу, относятся следующие:
- воздействие химических веществ (смолы, мышьяка, дегтя и т.д.);
- ультрафиолетовое облучение;
- ионизирующая радиация;
- травматические повреждения, характеризующиеся появлением рубцов;
- некоторые виды хронических дерматозов, таких как красный плоский лишай, дистрофический буллезный эпидермолиз и др.
Кроме того, существует ряд патологических состояний, предшествующих развитию внутриэпидермального рака. К ним относятся вирус папилломы человека некоторых типов, красная волчанка (дискоидная форма), некоторые хронические воспалительные заболевания кожи (дерматозы), травмы с образованием рубцовой ткани, дистрофический буллезный эпидермолиз и т.д.
Симптомы внутриэпидермального рака кожи
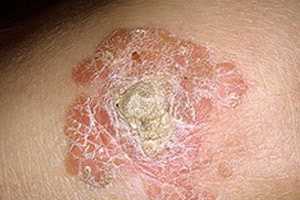
Болезнь Боуэна, симптомы которой зависят от клинической стадии течения заболевания, начинается с появления на кожных покровах или слизистых оболочках характерного красного пятна. Оно имеет округлую форму и неровные края. Со временем пятно превращается в бляшку медно-красного оттенка. Очаг поражения чаще единичный. Края новообразования слегка приподняты и более активны, именно там происходит разрастание опухоли. Кромка новообразования характеризуется наличием корок или шелушения. Поверхность бляшки может иметь бородавчатую неоднородную структуру.
На более поздних стадиях возможно возникновение частично рубцующихся изъязвлений. Опухоль имеет тенденцию к периферическому росту. Течение заболевания длительное, прогрессирующее. Изъязвления являются признаком того, что заболевание перешло из внутриэпидермальной формы (рака «на месте») в плоскоклеточный рак, способный к метастазированию и распространению на подлежащие ткани.
Диагностика внутриэпидермального рака
Для того чтобы поставить точный диагноз, необходим визуальный осмотр врача и проведение биопсии пораженного участка. Полученный биологический материал отправляют для дальнейшего гистологического исследования. Некоторые клетки имеют выраженную атипию и гистологически представляют собой плоскоклеточный рак. Единственное отличие в том, что при болезни Боуэна поражение не выходит за рамки эпидермиса и не проникает в дерму. Если патологический процесс приобретает злокачественное течение, то на ограниченных участках опухоли могут наблюдаться прорастание в дерму и разрушение мембраны.
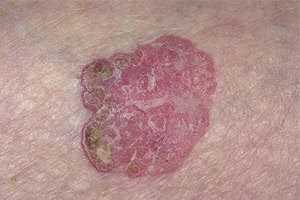
При диагностировании следует дифференцировать болезнь Боуэна со следующими заболеваниями:
- базалиомой;
- псориазом;
- пиогенной гранулемой;
- экземой;
- старческими бородавками;
- туберкулезной волчанкой и другими.
Лечение болезни Боуэна
Если у пациента диагностирована болезнь Боуэна, лечение будет зависеть, прежде всего, от локализации патологического процесса (бляшки), а также размера опухоли и стадии течения заболевания. Как правило, применяют следующие методики лечения внутриэпидермального рака:
- хирургическое иссечение пораженного участка;
- криодеструкцию (разрушение пораженных клеток жидким азотом);
- электрокоагуляцию;
- лазерное испарение и другие разрушающие опухоль процедуры.
Предпочтение отдается криодеструкции, электрокоагуляции и лазерному испарению, так как данные методы считаются малотравматичными и малоинвазивными, что способствует быстрому заживлению раны после операции. Кроме деструктивных методов лечения применяют также химиотерапию. Такое лечение включает местное применение цитостатиков по индивидуальной схеме. Курс лечения составляет в среднем от восьми до 12-ти недель.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.

Проявляется болезнь в виде эритематозных пятен, бляшек или папул. Болезнь поражает кожу гениталий, промежность и перианальную область, а также захватывает бедра.
Данное заболевание считается предраковой стадией кожи. Диагностические исследования основаны на клинике, ПЦР-определении вируса папилломы и серологической реакции на сифилис, также проводят различные гистологические исследования. Лечение бовеноидного папулеза предполагает общую противовирусную терапию с дальнейшим удалением элементов на коже с помощью лазера. Возможна также процедура иссечения или проведение электрокоагуляции.
Заболевание может быть описано как одна из форм болезни Боуэна. Однако с годами исследований была обнаружена связь болезни с вирусом папилломы человека. Бовеноидный папулез характерен для обоих полов, чаще возраст которых составляет от 17 до 40 лет. В своей многолетней практике венерологи также выявляли появление бовеноидного папулеза у детей, включая новорожденных, матери которых страдали данным недугом.
Сегодня точно можно сказать, что бовеноидный папулез — это редкое заболевание, однако в последние годы характерна тенденция к увеличению числа болеющих. Последнее объяснимо возросшим уровнем беспорядочных половых связей.
Профилактические меры с целью предупреждения бовеноидного папулеза — не что иное, как соблюдение принципов профилактики ИППП. Такие принципы включают правильное половое поведение, использование контрацептивов во время секса.
Причины возникновения бовеноидного папулеза
Главный этиологический фактор бовеноидного папулеза — вирус папилломы человека, обуславливающий появление бородавок, папиллом и кондилом. Многие ученые указывают на тесную связь бовеноидного папулеза и ВПЧ различных типов (16, 18, 31 и 33). Многие исследования подтверждают наличие и других типов ВПЧ у людей с обнаруженным бовеноидным папулезом.
Заразиться бовеноидным папулезом можно, как и другими венерическими заболеваниями (сифилисом, гонореей, уреаплазмозом) — половым путем. Что касается инкубационного периода, то он составляет от 2-х месяцев.
Симптомы бовеноидного папулеза
Сыпь бовеноидного папулеза — это красные пятна, папулы пигментированного или лихеноидного характера, которые больше похожи на лейкоплакию, проявляющуюся в виде бляшек. Элементы могут быть единичного или множественного характера, а их размер может достигать 3 см. Какими-либо ощущениями субъективного характера такие элементы не сопровождаются, только иногда пациенты говорят о зуде. В случае воспаления может проявиться болезненность.
Сами же пигментные папулы при бовеноидном папулезе характеризуются красной и бурой окраской, также папулы могут быть розового, желтого или фиолетового цветов. Консистенция таких папул тестоватая с гладкой поверхностью и изредка бородавчатая. Если говорить о лихеноидных папулах, то они представляют утолщения локального типа, формирующиеся на коже с более грубым рисунком. Чаще всего такие папулы имеют телесный цвет и шершавую поверхность. Иногда они покрыты серозными корками.
Интересно, что отдельные папулы могут сливаться и образовывать целые бляшки. Они обычно имеют молочный или серый цвет, края их четко ограничены от здоровой кожи.
Самым характерным месторасположением элементов данного заболевания среди мужчин является половой член, тогда как у женщин — клитор или половые губы. Бывает, что элементы локализуются в паху, а также на бедрах или в районе промежности. Случается встретить элементы и возле анального отверстия, а также на слизистых оболочках (во рту и в глотке). Обычно на стволе полового члена располагаются пигментированные папулы, тогда как головке члена присущи лихеноидные.
При появлении бовеноидного папулеза у пациентов также отмечаются бородавки и кондиломы остроконечного типа. Если говорить о женщинах, то у них могут наблюдаться сочетания дисплазии шейки матки и бовеноидного папулеза.
Данное заболевание по своему течению очень продолжительное, но не сопровождающееся прогрессированием болезненного состояния и периодами внезапных ремиссий. В редких случаях происходит самоизлечение. Но всё же носителям бовеноидного папулеза следует быть осторожными и не относиться халатно к болезни, она не такая безобидная как может показаться. Заболевание потому относят к предраковым, поскольку вероятность видоизменения его элементов в опухоли очень велика. Обычно такие элементы трансформируются в плоскоклеточный рак кожи (рак кожи половых органов), рак полового члена, рак вульвы или болезнь Боуэна. Люди, больные бовеноидным папулезом должны постоянно стоять на учете в диспансере у дерматолога и венеролога, а также регулярно проходить все необходимые осмотры.
Диагностика бовеноидного папулеза
Выявление элементов бовеноидного папулеза возможно как на осмотре у гинеколога, так и у уролога или андролога. В случае выявления специалист отправляет пациента к венерологу, который должен подтвердить или опровергнуть диагноз на основании клиники, полученных результатов ПЦР-диагностики, а также исследований на гистологию и цитологию с использованием материала пораженных кожных покровов.
Если говорить о ПЦР-исследованиях, то их целью является обнаружение вируса папилломы. Данная диагностика проводится путем взятия соскоба, крови или мазка пациента. Такие пробы берутся с кожи половых органов. С целью исключения природы сифилиса на кожных элементах проводят исследование на бледную трепонему. Также параллельно проводится серологическая диагностика.
Проведение цитологического исследования соскоба (или мазка), взятых с поверхности элементов данного заболевания предполагает обнаружение или опровержение наличия койлоцитоза, то есть большого скопления эпителиоцитов с присущими им светлыми краями возле ядер (или же клеток с двойными ядрами).
Следует сказать, что гистологическая картина заболевания часто указывает на рак in situ. За ним следует атипичный митоз или пролиферация кератиноцитов. Характерным также является наличие полиморфных атипичных клеток, которые имеют гиперхромные ядра и рассеяны по всех поверхности кожи, тогда как в случае болезни Боуэна такие клетки расположены группами и компактно.
Дифференциальную диагностику необходимо проводить с сифилисом, псориазом, остроконечным типом кондилом, красным плоским лишаем, бородавками и болезнью Боуэна.
Лечение бовеноидного папулеза
Лечение бовеноидного папулеза назначается для того, чтобы избежать возможного злокачественного осложнения. Для этого проводят криодеструкцию, удаление элементов с помощью лазера, электрокоагуляцию, иссечение элементов. Также применяют цитостатики прямо на пораженные участки дермы или обкалывают кожу интерфероном. Если говорить о местном лечении, то оно выражается в приеме противовирусной терапии.
Необходимо знать, что для бовеноидного папулеза характерны рецидивы, поэтому даже комплексное лечение не дает 100%-ой вероятности его невозобновления.
Читайте также:
- Вас интересует мужчина Овен? Гороскоп совместимости с мужчиной Овном
- Исследование обонятельной функции. Методы оценки обоняния
- Скраб для кишечника из овсянки. Полезные свойства овсяной каши
- Клиника травм глаз аэрозолями из газовых баллончиков. Диагностика
- КТ аплазии и гипоплазии поднижнечелюстной железы
