Боли в груди при инфаркте миокарда. Характеристика болей при инфаркте миокарда.
Добавил пользователь Владимир З. Обновлено: 08.01.2026
Инфаркт миокарда всегда проявляется сильной болью в груди. Если не болит, значит, опасности нет - но так ли это на самом деле? По усредненной статистике, типичная ангинозная (давящая, сжимающая за грудиной в области сердца) боль появляется приблизительно у 70% пациентов. Вдумайтесь в эту цифру. Это значит, что примерно треть случаев инфаркта протекает не в классическом варианте - и время для оказания помощи может быть упущено.
- Классический, или ангинозный вариант. Это боль, локализующаяся в загрудинной области (в области сердца)
- Нетипичный, или периферический вариант. Пациента беспокоит боль в лопатке, руке слева; инфаркт в начальном периоде развития можно ошибочно принять за остеохондроз или спутать с изжогой из-за дискомфорта в верхнегрудном отделе позвоночника
- Атипичный, или неклассический вариант. Это боль в животе, области левого и/или правого подреберья, пояснице. Встречаются случаи, когда болит горло или ухо, нижняя челюсть и зубы
Боль бывает стертой, приглушенной (это характерно для пациентов с сахарным диабетом или людей пожилого возраста, а также при повторных инфарктах) либо настолько сильной, что пациент не может найти себе места, стонет, кричит.
Боль при инфаркте миокарда длится дольше 20 минут.
Она может быть постоянной либо волнообразной, стихая или нарастая - но длительное сохранение позволяет заподозрить именно инфаркт, отличая его от другой вероятной причины болевого приступа - стенокардии.
Типичная картина инфаркта
Наиболее ярким симптомом становится боль - а она, как вы уже знаете, может проявляться по-разному и по области локализации, и по интенсивности.
- страх смерти
- возбуждение и беспокойство
- одышка
- сильная слабость
- головокружение
- холодный липкий пот на коже
- нестабильность артериального давления (то падает, то нарастает) и пульса (то учащается, то замедляется)
Атипичные формы инфаркта
В большинстве случаев наблюдаются у людей старше 60 лет, а также пациентов с сахарным диабетом и/или гипертонической болезнью, уже ранее перенесенным инфарктом.
Так, наиболее часто среди атипичных форм встречается астматическая. Ведущий симптом - затруднение дыхания, одышка, доходящая до удушья. Может быть кашель с розоватой пенистой мокротой. Очень часто эти признаки предшествуют появлению сильной загрудинной боли или возникают одновременно с ней.
Еще один трудный для диагностики вариант - это гастралгический (абдоминальный, брюшной). У пациента болит и вздут живот, наблюдается тошнота, рвота, диарея - симптомы, которые заставляют думать о неполадках с органами пищеварения, а не об инфаркте.
- головная боль
- головокружение
- тошнота, рвота
- потемнение в глазах
- помрачение и потеря сознания
Не исключены и комбинированные варианты - когда классические симптомы и признаки разных атипичных форм сочетаются между собой.
Инфаркт без боли - это реально?
Не все знают об этом, но существует так называемая безболевая форма поражения миокарда. Иногда о ней говорят как о "немом сердце" - ведь боль, помимо неприятных переживаний, имеет защитную функцию, становясь сигналом организма о потребности в помощи.
Это особый вариант течения ишемической болезни сердца, когда нарушение кровотока в коронарных сосудах не сопровождается чувством боли, давления, жжения за грудиной. Человек не подозревает о патологии - и в какой-то момент, например, при чрезмерной физической нагрузке, стрессе кислородное голодание сердечной мышцы становится критическим, развивается инфаркт.
Отсутствие боли не означает отсутствие симптомов вообще. Во-первых, даже если ее нет на стартовом этапе развития инфаркта, она может присоединиться позже.
Во-вторых, по мере прогрессирования патологического процесса человек ощущает слабость, головокружение, одышку и иные признаки, характерные для острой сердечной недостаточности.
Какая форма инфаркта миокарда опаснее?
Хотя атипичные формы встречаются реже классического варианта, они опасны не в меньшей степени. Термин "атипичный" используется, чтобы акцентировать внимание на необычной симптоматике; он не отражает тяжести процесса.
Нельзя упускать такой фактор, как своевременность обращения за медицинской помощью. Инфаркт может настигнуть внезапно, среди, казалось бы, полного здоровья - или наступить после предынфарктного состояния (его еще называют нестабильной стенокардией), длящегося часы, дни или даже недели.
После перенесенного инфаркта миокарда каждому пациенту показана реабилитация - ее длительность зависит от тяжести состояния.
Восстановительное лечение не менее важно, чем оказание экстренной медицинской помощи. Инфаркт миокарда не зря называют кардиокатастрофой. Это критическое состояние, которое может повториться, если пациент не долечился.
Реабилитация в "Консилиуме" позволяет улучшить самочувствие, вернув больному ощущение полноты жизни - а кроме того, тренировать ослабленное сердце, уменьшить потребность в лекарственных препаратах и снизить риск для здоровья в будущем.
Инфаркт

Инфаркт - это атрофическое изменение участка миокарда с высоким риском некроза поврежденных тканей и последующим их рубцеванием. Развивается при нарушении кровообращения в сердечной мышце с обтурацией коронарных сосудов тромбом. Представляет собой тяжелую форму ишемической болезни сердца и проявляется жгучей, давящей, колющей болью в области грудины и окружающих структур. Требует экстренной госпитализации с оказанием неотложной помощи.
Причины развития инфаркта
Основные причины инфаркта миокарда - атеросклероз сосудов сердца, повышенная вязкость крови с формированием тромба и спазм венечных артерий. Провоцируют и усугубляют развитие этих причин следующие факторы:
- гормональные нарушения и сбои - климакс, сахарный диабет;
- длительный прием некоторых медикаментов - гормональных препаратов (оральные контрацептивы, кортикостероиды), жирорастворимых витаминов, гемостатиков;
- гипертония;
- курение - вредная привычка вызывает сужение сосудов и кислородное голодание тканей;
- ожирение и нарушение липидного обмена в целом - изменение липидограммы крови в сторону повышения липопротеинов низкой плотности (ЛПНП) приводит к образованию атеросклеротических бляшек и атеросклерозу сосудов, в том числе коронарных;
- малоподвижный образ жизни;
- злоупотребление алкоголем провоцирует ослабление сердечной мышцы;
- частые стрессы и психологическое напряжение на фоне повышенной эмоциональной восприимчивости и ИБС.
Симптомы и признаки инфаркта миокарда
Развитие симптомов зависит от формы инфаркта, его обширности и типа проявлений.
Самое важное для пациента - умение распознать симптомы предынфарктного состояния. Это поможет своевременно среагировать и предпринять спасительные меры.
Первые признаки инфаркта:
- выраженная стенокардия;
- одышка;
- затрудненное дыхание;
- болезненность в животе;
- головная боль;
- неприятные ощущения в области груди - чувство сжатия, давления;
- дискомфорт в верхней части тела;
- ощущение тревожности и сильного беспокойства, бессонница.
Предынфарктная стадия наблюдается в 50% случаев. Длиться она может от 2-3 суток до нескольких недель.
Вслед за ней начинается собственно острый инфаркт миокарда, который состоит из нескольких стадий.
Острейшая стадия инфаркта - проявляется сильной резкой загрудинной болью, которая отдает в шею, руки, под лопатки. Характер боли может быть жгучим, распирающим. К общим прединфарктным симптомам добавляются повышенное потоотделение (пот липкий, холодный), приступы панической атаки, тошнота, рвота, бледность покровов и слизистых, резкие скачки давления, головокружение с потерей сознания.
Острая стадия инфаркта - наиболее опасный и решающий период развития инфаркта, длится несколько суток. В этот период может произойти:
- разрыв сердечной мышцы;
- закупорка коронарного сосуда тромбом;
- нарушение кровообращения мозга.
Повышается температура тела, резко возрастает уровень лейкоцитов.
Подострая стадия инфаркта - начало затихания патологического процесса, может занимать до 1 месяца. В это время необходимо добиться снижения температуры и уровня лейкоцитов до нормальных значений, восстановить кровообращение, запустить процессы регенерации тканей и не допустить развития постинфарктного синдрома.
Постинфарктная стадия инфаркта - завершающий этап развития патологии с периодом активного формирования рубцовой ткани на месте повреждения. Именно на этой стадии следует ждать возможных осложнений. Если все проходит благополучно, состояние пациента быстро приходит в норму.
Внимание! Без должного ухода и репаративной терапии у 35% пациентов в течение 3-х лет может наблюдаться повторный инфаркт.
Формы и типы поражений инфаркта
В зависимости от объема повреждений различают:
- мелкоочаговый инфаркт - поражает небольшой участок миокарда и редко ведет к тяжелым последствиям;
- крупноочаговый инфаркт - симптомы более серьезные, поражение значительной площади сердечной мышцы требует длительного лечения, часто приводит к осложнениям и в течение 6-12 недель может рецидивировать, возможен летальный исход.
С учетом особенностей симптоматики различают:
- ангинозную форму - с выраженной стенокардией и болезненными ощущениями в области горла;
- астматическую форму - с сильной одышкой и загрудиной болью, которые быстро переодят в удушье и сердечную астму. Сопровождается отеком легких, посинением губ, сильным кашлем и хрипами;
- гастралгическую форму - проявляется неспецифической колющей болью во всем животе и напоминает приступ язвенной болезни. Наблюдаются характерные кишечные реакции: тошнота, рвота, отрыжка, вздутие живота, диарея. Как правило, развивается при сильном физическом и психическом истощении;
- церебральную форму - с отсутствием боли в области сердца и общим набором симптомов прединсультного состояния: головные боли, головокружение, тошнота, рвота. онемение или паралич рук, замедленная речь;
- аритмическую форму - с выраженной аритмией и снижением артериального давления; сопровождается кардиогенным шоком, который вызывает снижение сократительной способности миокарда с высоким риском смертельного исхода. Ситуацию усугубляет сложности выявления данной формы с помощью ЭКГ;
- отечную форму - наблюдается обширный отек тканей организма с увеличением печени. Часто развивается у людей с сердечной недостаточностью;
- безболевую форму - когда болезненные ощущения в организме отсутствуют полностью или сильно сглажены;
- малосимптомную форму - может проявляться только выраженной усталостью и сонливостью. Считается самым опасным вариантом инфаркта, так как диагностируется слишком поздно для успешного исхода лечения.
Осложнения инфаркта
Если обструкцию коронарного сосуда вовремя не устранить, участок мышечной ткани отмирает и замещается рубцовой тканью. Это провоцирует развитие целого ряда сердечных патологий:
- аритмия - если при инфаркте миокарда наблюдается повреждение участка проводящей системы сердца, происходит «короткое замыкание» с нарушением сердечного ритма различной степени тяжести;
- сердечная недостаточность - при обширном поражении возникает недостаток мышечной ткани для полноценного сокращения сердца и циркуляции крови; возникают одышка, усталость, отеки;
- патологии работы клапанов - при поражении близрасположенных участков миокарда;
- остановка сердца - при ослаблении мышечной ткани, особенно при повторном инфаркте, возможны разрывы миокарда с мгновенным летальным исходом.
Постинфарктный синдром, или синдром Дресслера - осложнение с аутоиммунным механизмом развития. Возникает на 2-й неделе от начала приступа с частотой 3-4%. Организм начинает воспринимать клетки сердечной мышцы как чужеродные и атакует их, вызывая аутоиммунные плевриты, перикардиты, пневмониты, синовииты с выраженным повышением температуры тела до 39 С и общей слабостью организма. Риск возникновения патологии особенно высок при обширных и повторных инфарктах.
Диагностика инфаркта

Своевременный и грамотный диагноз способен спасти жизнь пациенту. При немедленно начатом лечении есть шанс восстановить функциональную активность сердца даже при обширном поражении.
Внимание! При врачебном опросе очень важно описывать любые субъективные ощущения, даже самые незначительные. Также необходимо предоставить исчерпывающую информацию о своем здоровье в целом.
Основные методы диагностики - инструментальное обследование и лабораторные тесты.
- - график с рабочими характеристиками сердечных структур помогает выявить основную зону инфаркта; определяет частоту и ритм сердцебиения, наличие тромбоэмболий, изменений сердечной мышцы и др; - выявляет сбой сократимости сердечной мышцы и локализацию патологического очага;
- сцинтиграфию миокарда (радиоизотопное исследование) - принцип работы метода в том, что радиоизотопное вещество накапливается в зоне повреждения;
- коронарографию - определяет состояние сосудов сердца и наличие тромбов;
- позитронно-эмиссионную томографию - для выявления участков мышечной ткани с нарушением кровообращения;
- МРТ, КТ - для формирования общей картины структур сердца - размер, состояние камер, наличие гипертрофий, тромбов.
Лабораторные исследования включают общий и биохимический анализ крови, а также тесты с определением кардиоспецифических маркеров - ферментов, которые высвобождаются в кровь при повреждении тканей сердечной мышцы.
- тропониновый тест - наиболее чувствителен при остром процессе, стандарт быстрого выявления некротических изменений в сердечной мышце. Чем выше концентрация, тем больше очаг некрозных изменений. Уровень фермента начинает повышаться через 3-4 часа после приступа и достигает пиковых значений через 48 часов;
- миоглобиновый тест - миоглобин начинает повышаться через 2-3 часа и достигает максимума через 10 часов, его концентрация зависит от пола - у мужчин она при равном объеме поражений будет выше;
- лактатдегидрогеназный тест - определяет уровень ЛДГ-1, который выбрасывается в кровь через 8 часов после приступа и достигает наибольших значений через 3 суток;
- креатинфосфокиназный тест - выявляет МВ-фракцию креатинфосфатокиназы; ее значения повышаются через 4-8 часов, достигая максимума через сутки, но быстро опадают;
- аспартатаминотрансферазный (АСТ) тест - наименее специфичный тест, так как АСТ в больших количествах содержится в других органах и тканях; применяют как дополнительный показатель острого состояния. при котором его уровень может повысится в 5-20 раз от нормы.
Общий и биохимический анализы крови выявляют:
- увеличение уровня лейкоцитов;
- повышение СОЭ;
- «воспалительные» белки - С-белок, фибриноген, гамма-глобулин и др.
Лечение инфаркта
Для получения наилучшего результата, лечение инфаркта миокарда следует начинать как можно скорей. Базовые мероприятия проводят сразу после госпитализации, до окончания основной диагностики:
- устраняют болевой синдром - используют медикаментозную терапию с использованием различного спектра лекарственных средств - начиная от нитроглицерина (подъязычно, внутривенно) и заканчивая инъекциями морфина;
- восстанавливают кровообращение - применяют тромболитики, антикоагулянты, антиагреганты.
Дальнейшая терапия, в зависимости от данных обследования, направлена на предупреждение и устранение аритмий, кардиогенного шока, сердечной недостаточности. Назначают прием антиаритмических средств, спазмолитиков, седативных препаратов, адреноблокаторов и т.п.
Первая помощь при инфаркте
При обнаружении симптомов прединфарктного состояния или свершившегося инфаркта, первое, что следует сделать - вызвать «скорую помощь»:
- 103 - телефон медслужбы;
- 112 - единый номер экстренных служб.
Эти номера действуют как для мобильных, так и для стационарных телефонов.
До прибытия кардиобригады:
- отстраните пострадавлшего от любой физической нагрузки;
- уложите его в постель, слегка приподняв изголовье;
- ослабьте стягивающую одежду - расстегните ворот блузки/рубашки, ремень, снимите узкую обувь;
- постарайтесь успокоить человека - поговорите с ним, дайте выпить воды;
- если нет негативной реакции на аспирин, дайте 1-2 таблетки, чтобы замедлить рост тромба;
- обеспечьте доступ свежего воздуха в помещение - откройте окна, двери;
- контролируйте АД и пульс, дожидаясь приезда «скорой»;
- при потере сознания выполняйте сердечно-легочную реанимацию.
Важно! При высоком АД, если пострадавший принимает нитроглицерин, положите под язык таблетку. Если пациент не сталкивался с этим препаратом, а также при невысоких значениях АД, использование нитроглицерина может сильно «уронить» давление.
Профилактика инфаркта

- коррекция рациона питания - исключите жирные, жареные, копченые, соленые и сладкие блюда; отдавайте предпочтение растительным маслам с высоким содержанием ЛПВП (льняное, горчичное, кедровое), свежей рыбе и морепродуктам, свежим овощам, фруктам, ягодам, орехам и семенам, цельнозерновым крупам, мясу, птице и молочным продуктам с низким процентом жирности;
- поддержание режима физической активности - занимайтесь кардиотренировками, фитнесом, плаванием; практикуйте вечерние прогулки или пробежки, старайтесь почаще бывать на свежем воздухе - это не только способствует сжиганию жиров, но и укрепляет сердечную мышцу, поддерживает сосуды в тонусе;
- откажитесь от вредных привычек;
- старайтесь избегать длительных стрессов и психологических перегрузок;
Периодически отслеживайте показатели липидограммы, уровень сахара, значения артериального давления.
На заметку! Диабет тесно связан с атеросклерозом - там, где имеется одна патология, незримо присутствует тень другой. Поэтому для тех, кто находится в зоне риска, следует утроить внимание за показателями крови.
Ишемическая болезнь сердца
Ишемическая болезнь сердца (ИБС) - поражение миокарда (сердечной мышцы), возникающее из-за нарушения его кровоснабжения вследствие сужения коронарных артерий. Чаще всего их засорение происходит из-за атеросклероза - образования отложений из жирных кислот (т.н. атеросклеротических бляшек) на стенках сосудов. Атеросклероз считается болезнью пожилых людей, и раньше действительно чаще диагностировался у пациентов старшего возраста. Однако в наше время данная патология «молодеет», как и ишемическая болезнь сердца.
ИБС является одной из главной причин смертности в развитых странах. В возрасте 30-39 лет у мужчин заболевание диагностируют в 5 раз чаще, чем у женщин, в 40-49 лет - у мужчин чаще в 3 раза, в 50-59 - в 2, и после 70 лет патология с равной частотой встречается и у женщин, и у мужчин.
Ишемическую болезнь сердца можно предупредить, а если она уже возникла - замедлить ее развитие и повысить качество жизни пациента. В Поликлинике Отрадное работают опытные кардиологи, которые в короткие сроки поставят точный диагноз и назначат оптимальное лечение. Записаться на прием вы можете в любое удобное для вас время.
Особенности заболевания
Сердечная мышца отвечает за кровоснабжение всего организма. Благодаря ее работе, ко всем органам поступает кровь, содержащая кислород. При этом и самому сердцу требуется «дышать», так как оно ежедневно совершает огромную работу. Кислород в больших количествах вместе с кровью поступает к сердцу по двум коронарным артериям, отходящим от корня аорты (главной, самой крупной в организме артерии) и оплетающим сердце. Если его не хватает, то это незамедлительно сказывается на функции сердца, а значит, на всем организме. Ишемической болезнью сердца называют недостаточное поступление крови к миокарду по коронарным артериям.
Причины
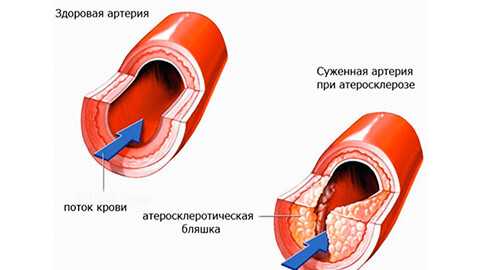
Причиной нарушения кровоснабжения сердца является затруднение прохождения крови по коронарным артериям. Оно может быть вызвано:
- Сужением сосудов вследствие образования на их стенках атеросклеротических бляшек.
- Повышенной вязкостью крови.
- Спазмом артерий.
И все же в большинстве случаев нарушение поступления обогащенной кислородом крови вызвано именно атеросклерозом (95-97% случаев).
Факторы риска
Выделяют факторы, повышающие возможность развития атеросклероза и ИБС. Их можно разделить на:
- Контролируемые - на которые можно влиять.
- Неконтролируемые - на которые влиять нельзя, но их обязательно необходимо учитывать при разработке лечебных и профилактических мер.
К контролируемым факторам относятся:
- Вредные привычки - курение и злоупотребление алкоголем.
- Стрессы.
- Артериальная гипертензия - постоянное повышение артериального давления.
- Ожирение.
- Гиподинамия (малоподвижный образ жизни).
- Неправильное питание
- Сахарный диабет.
- Повышение в крови «вредного» холестерина.
Среди неконтролируемых факторов:
- Возраст: после 50-60 лет риск развития заболевания значительно повышается.
- Пол: у мужчин патология возникает чаще.
- Наследственность - наличие ИБС у близких родственников.
Классификация
По характеру течения ишемическая болезнь сердца может быть 2-х типов:
Острая ишемическая болезнь сердца (острый коронарный синдром) - опасное состояние, выражающееся во внезапном уменьшении притока крови к сердечной мышце. Выражается сильной болью в груди и отдающей в плечи, руки, спину, челюсть верхнюю часть живота. Сопровождается одышкой, головокружениями, обмороками, тошнотой или рвотой. Острый коронарный синдром способен привести к летальному исходу или инфаркту миокарда.
Хроническая ишемическая болезнь сердца проявляет себя стенокардией, хронической сердечной недостаточностью, нарушением сердечного ритма.
Наиболее частое проявление хронической ИБС - стенокардия. Это приступообразные давящие, жгучие или сжимающие загрудинные боли, отдающие в левую руку и обычно проходящие после приема нитроглицерина или в состоянии покоя. Стенокардия проявляется при физических или эмоциональных нагрузках, курении, повышении артериального давления, на холоде и подразделяется на несколько видов:
- Стабильную стенокардию напряжения - боли возникают во время значительных физических или эмоциональных нагрузок, но патология не прогрессирует, ее проявления остаются те же.
- Нестабильную стенокардию - боли со временем усиливаются и проявляются даже во время незначительной физической активности, эта форма способна привести к инфаркту миокарда или летальному исходу, поэтому следует как можно скорее обратиться за медицинской помощью.
- Вазоспастическую стенокардию - боли вызываются спазмом коронарных артерий, могут проявляться как осложнение стабильной стенокардии напряжения.
Справка! В редких случаях при стенокардии болей не наблюдается, и симптомами состояния являются сильная утомляемость и одышка даже при слабой физической активности.
Осложнения ИБС
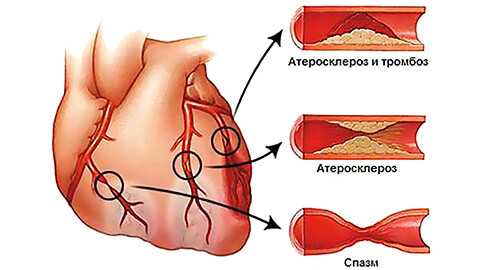
Осложнениями ИБС (наиболее ее тяжелыми формами) являются:
- Инфаркт миокарда.
- Внезапная коронарная смерть.
Инфаркт миокарда - некроз (гибель) участка сердечной мышцы, обусловленная закупоркой коронарных артерий, как следствие, кислородным голоданием. Чаще всего это состояние вызвано разрывом атеросклеротической бляшки, из-за чего происходит внезапное перекрытие сосуда тромбом. Инфаркт миокарда проявляется болью в груди, концентрирующейся в центре, также она может быть сдавливающей. Как правило, боль отдает в близлежащие органы - челюсть, руку, верхнюю часть живота или в межлопаточную область. При некрозе участка миокарда нарушаются насосная функция сердца, ритм и кровоток, что влияет на кровоснабжение других органов. Состояние требует безотлагательной медицинской помощи. Если инфаркт не закончился летальным исходом, на месте погибшего участка миокарда образуется рубцовая ткань.
Коронарной внезапной смертью называют первичную остановку сердца вследствие нарушения его ритма. Наиболее частыми ее причинами являются запущенный атеросклероз коронарных артерий и инфаркт миокарда. Коронарная внезапная смерть наступает в период до 6 часов с начала сердечного приступа. При этом состоянии проводится сердечно-легочная реанимация пациента.
Также ишемическая болезнь сердца может привести к хронической сердечной недостаточности. При таком состоянии сердце регулярно не справляется со своей основной функцией «насоса» - к наполнению и опорожнению кровью. У пациента наблюдаются одышка, повышенная утомляемость, снижение физической активности, отеки. Нарушается кровоснабжение других органов. При хронической сердечной недостаточности в организме задерживается жидкость и скапливается в мягких тканях.
Ишемическая болезнь сердца: симптомы
Признаками ИБС являются:
- Боли: в области сердца, за грудиной, также они могут быть нетипичными и наблюдаться в животе или спине.
- Нарушения сердечного ритма.
- Ухудшение переносимости физических нагрузок.
- Повышенная утомляемость.
- Постоянное чувство усталости.
- Слабость в нижних конечностях.
- Отеки ног.
- Одышка.
- Беспричинные страхи, приступы тревоги.
Из-за кислородного голодания в миокарде образуются токсины. Они раздражают нервные окончания, и из-за этого пациент испытывает боли. Как правило, они приступообразны и длятся от 30 секунд до 10 минут. Необходимо учитывать, что существует безболезненная форма ишемической болезни, при которой пациент не ощущает болей, но у него проявляются другие признаки патологии.
Справка! Атипичные боли, локализующиеся в животе, а не в сердце, обычно наблюдаются у мужчин. Пациенты часто принимают их за патологии ЖКТ и не обращаются к врачу. ИБС в этом случае также можно распознать по наличию других симптомов (беспокойство, одышка и т.д.). Также важно обращать на время возникновения болей. Стенокардия чаще всего проявляется по утрам.
Диагностика ИБС
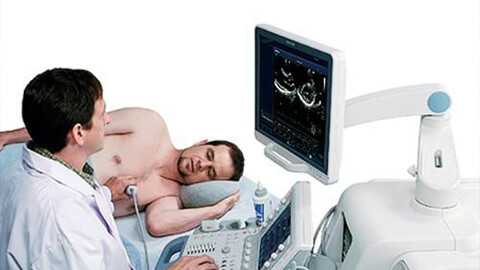
На ранних стадиях ишемическая болезнь сердца может проявлять себя достаточно слабо. Диагностика ИБС начинается со сбора анамнеза, визуального осмотра и прослушивания сердечных тонов (при патологии наблюдаются шумы). Также пациенту назначаются инструментальные методы исследования:
- Электрокардиограмма - в покое и под нагрузкой, позволяет оценить сократительную способность сердечной мышцы, проходимость нервных сигналов.
- Велоэргометрия - разновидность ЭКГ, при которой можно вывить скрытую коронарную недостаточность и толерантность к физическим нагрузкам.
- Суточное мониторирование ЭКГ - метод непрерывной регистрации динамики сердца в течение суток.
- Эхокардиограмма - УЗИ сердца, позволяет определить размеры отделов сердца, характер кровотока, сократительную способность миокарда.
- Ангиография - метод контрастного исследования кровеносных сосудов с помощью прибора ангиографа.
Для выявления сопутствующих заболеваний могут быть назначены следующие исследования:
- Анализы крови: общий, биохимический, на сахар.
- Рентгенография.
- Компьютерная томография.
Ишемическая болезнь сердца: лечение
Лечение ИБС может быть как консервативным, так и хирургическим. В большинстве случаев полное излечение не представляется возможным: сосудистые изменения, как правило, необратимы. Однако качественная медицинская помощь позволяет значительно улучшить состояние пациента, предотвратить развитие осложнений, повысить качество жизни до прежнего уровня.
На ранних стадиях ишемической болезни сердца проводится консервативное лечение - медикаментозное и немедикаментозное. В качестве лекарственной терапии пациенту назначаются:
- Антикоагулянты - препараты, препятствующие тромбообразованию.
- Бета-адреноблокаторы - лекарства, блокирующие бета-адренорецепторы и, как следствие, снижающие артериальное давление, делающие пульс более редким: под их воздействием сердце медленнее перекачивает кровь и, соответственно, нуждается в меньшем количестве кислорода.
- Статины - медикаменты, снижающие уровень «вредного» холестерина в крови.
Для купирования приступов стенокардии проводится симптоматическое лечение, подразумевающее прием нитратов. Наиболее известным препаратом данной категории является нитроглицерин. Он применяется в качестве временной меры, улучшающей состояние пациента, но не влияет на течение болезни в целом.
Так как ИБС способна вызывать патологии других органов и систем или сопутствующие сердечные заболевания, лечение может включать в себя препараты, повышающие функции этих органов:
- Диуретики (мочегонные) - при почечных заболеваниях.
- Гипогликемические лекарства - для лечения сахарного диабета.
- Метаболические препараты - улучшающие обменные процессы.
- Гипотензивные медикаменты - для лечения гипертонии.
Так как стрессы негативно влияют на состояние и работу сердца, пациенту также могут быть назначены транквилизаторы и седативные препараты.
К немедикаментозным методам лечения относится ЛФК. В период обострения болезни физические нагрузки исключаются. Зато лечебная физкультура активно применяется в период реабилитации. Специальные упражнения позволяют укрепить сердце и сделать его более устойчивым к физическим нагрузкам.
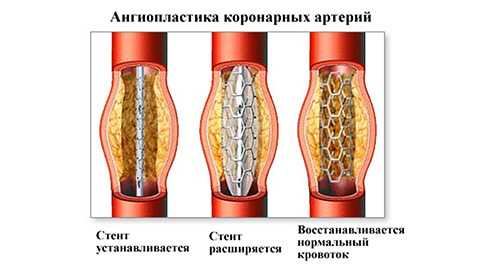
Если консервативная терапия не дает результата или он недостаточен, назначается хирургическое лечение. Наиболее распространенной операцией является ангиопластика, обычно с последующим стентированием.
Ангиопластика подразумевает расширение суженного сосуда помощью мини-баллона, вводимого в место сужения. Баллон под местной анестезией, контролируя происходящее в реальном времени на экране монитора, вводят в пораженную артерию катетером и раздувают. Атеросклеротические бляшки при этом вдавливаются в стенки сосуда. Затем баллон сдувают и выводят из артерии. В трети случаев после операции возможен рецидив. Чтобы избежать повторного сужения сосуда, в артерию устанавливают стент. Это металлическая каркасная трубка, которую вводят в участок сосуда, подвергнувшийся ангиопластике. Он механически препятствует сужению артерии и способствует улучшению кровотока.
Иногда ангиопластика не дает необходимого результата. В этом случае проводят аортокоронарное шунтирование - устраняют пораженный участок артерии и заменяют его шунтом (сосудистым протезом).
Инфаркт миокарда
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Инфаркт миокарда: причины появления, симптомы, диагностика и способы лечения.
Определение
Инфаркт миокарда (ИМ) - это омертвление участка сердечной мышцы вследствие недостаточного ее кровоснабжения с развитием характерной клинической картины.
Причины появления инфаркта миокарда
Сердце - полый мышечный орган, имеющий форму конуса. Стенки сердца состоят из трех слоев. Внутренний слой - эндокард - выстилает полости сердца изнутри, и его выросты образуют клапаны сердца. Средний слой - миокард - состоит из сердечной мышечной ткани. Наружный слой - перикард. Сердце человека имеет четыре камеры: два предсердия и два желудочка. В правое предсердие поступает кровь из тканей самого сердца и всех частей тела (по верхней и нижней полым венам). В левое предсердие впадают четыре легочные вены, несущие артериальную кровь из легких. Из правого желудочка выходит легочный ствол, по которому венозная кровь поступает в легкие. Из левого желудочка выходит аорта, несущая артериальную кровь в сосуды большого круга кровообращения. Кислород к миокарду сердца доставляется по коронарным артериям.
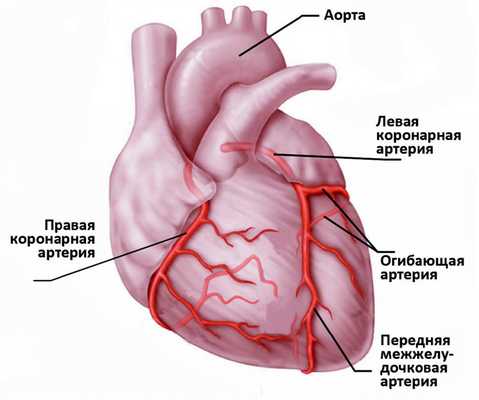
Сердце очень чувствительно к недостатку кровоснабжения (дефициту кислорода). В случае закупорки крупной коронарной артерии и при отсутствии эффективного альтернативного кровообращения по другим сосудам уже через 30 минут в пораженном участке начинается гибель кардиомиоцитов (мышечных клеток сердца).
Нарушение кровообращения вследствие атеросклеротического поражения коронарных артерий в 97-98% случаев имеет основное значение в возникновении инфаркта миокарда.
Атеросклерозом может поражаться как одна коронарная артерия, так и все три. Степень и протяженность сужения артерии могут быть различными. При повышении артериального давления склерозированный внутренний слой сосуда (эндотелий) легко повреждается, кровь проникает внутрь бляшки, активируется процесс свертывания крови и формируется тромб, который может частично или полностью закупорить сосуд.
Где может формироваться тромб:
- на месте разрыва уязвимой (нестабильной) атеросклеротической бляшки;
- на дефекте (эрозии) эндотелия коронарной артерии, не обязательно локализованном на поверхности атеросклеротической бляшки;
- в месте гемодинамически незначимого сужения коронарной артерии.
Развивающийся некроз миокарда может быть различных размеров, а некроз, проходящий через все слои сердца (трансмуральный) может стать причиной разрыва миокарда.
Образование очагов некроза в миокарде сопровождается изменением размера, формы и толщины стенки сердца, а сохранившийся миокард испытывает повышенную нагрузку и подвергается гипертрофии с увеличением объема и массы.
Такие сопутствующие состояния как: анемия, воспаление, инфекция, лихорадка, метаболические или эндокринные расстройства (в частности, гипертиреоз) могут спровоцировать или утяжелить ишемию миокарда.
К факторам риска развития инфаркта миокарда относятся:
- гиперлипидемия (нарушение нормального соотношения липидов крови);
- курение,
- сахарный диабет,
- артериальная гипертензия,
- абдоминальное ожирение,
- психосоциальные причины (стресс, депрессия и т.д.),
- низкая физическая активность,
- несбалансированное питание и потребление алкоголя.
Классификация инфаркта миокарда
I. Острый инфаркт миокарда.
- Острый трансмуральный инфаркт передней стенки миокарда.
- Острый трансмуральный инфаркт нижней стенки миокарда.
- Острый трансмуральный инфаркт миокарда других уточненных локализаций.
- Острый трансмуральный инфаркт миокарда неуточненной локализации.
- Острый инфаркт миокарда неуточненный.
- Повторный инфаркт передней стенки миокарда.
- Повторный инфаркт нижней стенки миокарда.
- Повторный инфаркт миокарда другой уточненной локализации.
- Повторный инфаркт миокарда неуточненной локализации.
- Гемоперикард.
- Дефект межпредсердной перегородки.
- Дефект межжелудочковой перегородки.
- Разрыв сердечной стенки без гемоперикарда.
- Разрыв сухожильной хорды.
- Разрыв сосочковой мышцы.
- Тромбоз предсердия, ушка предсердия и желудочка сердца.
- Другие текущие осложнения острого инфаркта миокарда.
- Коронарный тромбоз, не приводящий к инфаркту миокарда.
- Синдром Дресслера - постинфарктный склероз.
- Другие формы острой ишемической болезни сердца.
- Острая ишемическая болезнь сердца неуточненная.
Симптомы инфаркта миокарда
При инфаркте миокарда в результате нарушения кровообращения в пораженном участке сердца накапливаются продукты обмена, которые раздражают рецепторы миокарда и коронарных сосудов, что проявляется острой болью. Болевой приступ приводит к выбросу адреналина и норадреналина корой надпочечников.
Боль при типичном течении инфаркта миокарда является основным его признаком. Она возникает за грудиной, иногда может отдавать в левую руку, левое плечо, горло, нижнюю челюсть, в подложечную область.
По интенсивности и длительности такая боль в значительной степени превосходит обычный приступ стенокардии. Боль не снимается приемом нитроглицерина. Длительность болевого синдрома может быть различной - от 1 часа до нескольких суток. Иногда инфаркт миокарда сопровождается резкой слабостью, головокружением, головной болью, рвотой, потерей сознания. Больной выглядит бледным, губы синеют, наблюдается потливость.
В первые сутки развития инфаркта миокарда может регистрироваться тахикардия (учащенное сердцебиение), нарушение ритма, повышение температуры до 37-38℃.
Выделяют следующие клинические варианты:
- астматический - протекает как приступ бронхиальной астмы (присутствуют одышка, затрудненное дыхание, чувство нехватки воздуха);
- гастралгический - характеризуется болями в области желудка с распространением в загрудинное пространство, может быть отрыжка, икота, тошнота, многократная рвота, вздутие живота;
- аритмический - возникают нарушения ритма сердца, угрожающие жизни;
- церебральная - характеризуется нарушением мозгового кровообращения (наблюдаются тошнота, головокружение, нарушение сознания с развитием обморока);
- бессимптомный - инфаркт миокарда без типичного болевого приступа. В связи с несоблюдением постельного режима и отсутствием должного лечения протекает неблагоприятно.
Существуют четкие критерии диагностики инфаркта миокарда:
- клиническая картина инфаркта миокарда;
- картина инфаркта миокарда по данным ЭКГ;
- наличие новых участков миокарда со сниженным кровообращением или нарушение сократимости миокарда по данным инструментальных исследований;
- выявление тромбоза коронарных артерий по данным ангиографии.
- определение уровня биохимических маркеров повреждения кардиомиоцитов в крови;
Синонимы: Тн I вч; сердечный Тн I вч; сТн I вч. Tn I hs; cardiac-specific troponin I, high sensitivity; cTn I hs. Краткая характеристика определяемого вещества (Тропонин) Тропонины - небольши�.
Острый инфаркт миокарда (субэндокардиальный и трансмуральный)
Инфаркт миокарда (ИМ) - это ишемический некроз сердечной мышцы, развивающийся в результате острой недостаточности коронарного кровообращения.
ИМ является одной из самых распространенных причин смертности и инвалидизации населения, как в нашей стране, так и за рубежом.
В последние годы отмечается рост заболеваемости ИМ, особенно среди лиц молодого и среднего возраста. Несмотря на повсеместное снижение госпитальной летальности от ИМ, общая смертность от этого заболевания до сих пор остается высокой, достигая 30-50% от общего числа заболевших. Причем большая часть летальных исходов наступает на догоспитальном этапе.
Код протокола: E-013 "Острый инфаркт миокарда (субэндокардиальный и трансмуральный)"
Профиль: скорая медицинская помощь
Включено: инфаркт миокарда, уточненный как острый или установленной продолжительностью 4 недели (28 дней) или менее после возникновения острого начала

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
При трансмуральном ИМ (инфаркте миокарда с зубцом Q) очаг некроза захватывает либо всю толщу сердечной мышцы от субэндокардиальных до субэпикардиальных слоев миокарда, либо большую его часть, что находит свое отражение на поверхностной ЭКГ в виде формирования патологического зубца Q или комплекса QS в нескольких электрокардиографических отведениях. Отсюда и синоним трансмурального ИМ - “инфаркт миокарда с зубцом Q”. Как правило, такое повреждение сердечной мышцы достаточно обширно и очаг некроза распространяется на 2 и больше сегментов левого желудочка (крупноочаговый ИМ).
При нетрансмуральном ИМ (инфаркте миокарда без зубца Q) очаг некроза захватывает только субэндокардиальные или интрамуральные отделы левого желудочка (ЛЖ) и не сопровождается патологическими изменениями комплекса QRS (“инфаркт миокарда без зубца Q”). В течение длительного времени в отечественной литературе для обозначения ИМ без зубца Q использовался термин “мелкоочаговый ИМ”. Действительно, в большинстве случаев ИМ без зубца Q существенно меньше по протяженности, чем трансмуральный инфаркт, хотя нередко встречаются случаи обширного субэндокардиального ИМ, распространяющегося на несколько сегментов ЛЖ, но затрагивающего только субэндокардиальные слои миокарда.
Первичный ИМ диагностируется при отсутствии анамнестических и инструментальных признаков перенесенного в прошлом ИМ.
Повторный ИМ диагностируется в тех случаях, когда у больного, у которого имеются документированные сведения о перенесенном в прошлом ИМ, появляются достоверные признаки нового очага некроза.
При рецидивирующем ИМ клинико-лабораторные и инструментальные признаки формирования новых очагов некроза появляются в сроки от 72 ч. (3 суток) до 28 дней после развития ИМ, т.е. до окончания основных процессов его рубцевания.
Иногда выделяют так называемый продромальный период, который в известной степени соответствует понятию нестабильной стенокардии, осложнившейся развитием ИМ.
Диагностика
Жалобы и анамнез
Главным клиническим признаком инфаркта миокарда является ангинозная боль, с которой заболевание начинается в 90-95% случаев.
Помимо ангинозной, при инфаркте миокарда встречаются и другие разновидности боли, различающиеся по причинам возникновения, характеру, длительности, прогностическому значению и методам оказания неотложной помощи.
Характер ангинозной боли при инфаркте миокарда аналогичен таковой при стенокардии, но выражена она сильнее, при большой интенсивности боль воспринимается как "кинжальная", раздирающая, разрывающая, жгучая, палящая, "кол в грудной клетке".
Локализация ангинозной боли - обычно за грудиной в глубине грудной клетки, реже - в левой половине грудной клетки или в надчревной области.
Начало ангинозной боли при инфаркте миокарда - внезапное, часто в утренние часы, длительность - несколько часов.
Особенности ангинозного болевого синдрома при инфаркте миокарда зависят от локализации и течения заболевания, фона, на котором оно развивается, и возраста пациента. У 90% молодых пациентов ангинозный статус проявляется ярко. У пациентов пожилого и старческого возраста типичная загрудинная боль встречается лишь в 65% случаев, а в 23% случаев в остром периоде инфаркта миокарда она вообще не наблюдается, причем при безболевой форме заболевание протекает тяжело. В большинстве случаев она не купируется полностью нитроглицерином, а иногда и повторными инъекциями наркотических анальгетиков.
По силе боль при инфаркте миокарда варьирует от сравнительно нетяжелой до чрезвычайно сильной, невыносимой. Больные чаще всего жалуются на сжимающие, давящие, реже - жгучие, режущие или покалывающие ощущения. Наиболее типично чувство сжатия или давления за грудиной. Иногда боль охватывает всю грудную клетку.
Локализация боли в надчревной области более характерна для нижнего (заднего) инфаркта миокарда. При атипичном болевом варианте может наблюдаться только боль в области иррадиации - например, в левой руке. Хотя сила и продолжительность болевого приступа не всегда соответствуют величине инфаркта, в целом при обширных поражениях болевой синдром более продолжителен и интенсивен.
Характерной особенностью боли при инфаркте миокарда является ее выраженная эмоциональная окраска. Она может сопровождаться чувством страха, возбуждения, беспокойства. В то же время следует отметить, что болевой синдром может быть смазанным, невыраженным и маскироваться обычным приступом стенокардии. В ряде случаев приступ может проходить самостоятельно.
Другие известные варианты начала инфаркта миокарда - астматический, абдоминальный, аритмический, цереброваскулярный или бессимптомный - в чистом виде встречаются значительно реже.
Астматический вариант чаще всего наблюдается у больных с обширным повторным инфарктом миокарда, при котором вследствие суммарного поражения сердечной мышцы быстро развивается клиника острой левожелудочковой недостаточности. В ряде случаев в процесс вовлекаются сосочковые мышцы, что обусловливает возникновение митральной регургитации вследствие относительной недостаточности митрального клапана.
Абдоминальный вариант характеризуется локализацией болевого синдрома в надчревной области и диспептическими расстройствами. Наиболее часто он развивается при нижнем инфаркте миокарда. Такой вариант течения заболевания необходимо дифференцировать с острым панкреатитом, перфоративной язвой, тромбозом мезентериальных сосудов.
Аритмический вариант наблюдается в тех случаях, когда в клинической картине преобладают выраженные расстройства ритма и проводимости - пароксизмы
суправентрикулярной либо желудочковой тахикардии, полная атриовентрикулярная блокада. Аритмия часто сопровождается выраженным снижением АД.
Цереброваскулярный вариант наиболее часто встречается у пациентов пожилого возраста со значительно нарушенным мозговым кровообращением. Он может проявляться обмороком, головокружением, тошнотой, рвотой, иногда - признаками преходящего нарушения мозгового кровообращения. Наконец, у части больных инфаркт миокарда протекает с минимальными жалобами либо они вообще отсутствуют.
1. У 90-95% больных отмечаются выраженный болевой синдром или выраженная одышка, что позволяет заподозрить начало инфаркта миокарда.
2. Следует госпитализировать и наблюдать больных с выраженной болью в надчревной области, которая не сопровождается признаками раздражения брюшины, выраженными нарушениями гемодинамики вследствие аритмий, а также больных с мозговыми эпизодами неясного генеза. Динамическое наблюдение и регистрация ЭКГ позволяют в большинстве таких случаев поставить правильный диагноз.
3. Крайне важно знать время начала инфаркта миокарда, которое чаще всего связывают с появлением интенсивного болевого синдрома. От этого зависит выбор тактики лечения.
Читайте также:
- Развитие хирургии туберкулеза легких. Первичные и вторичные показания к резекции легкого при туберкулезе
- Требования к умывальным, душевым, помещениям для приема пищи на предприятиях
- Лечение амебиаза глаза. Профилактика
- Послеоперационный уход после аллотрансплантации мениска коленного сустава
- Краниосиностоз у ребенка и изменения глазницы при нем
