Цистит у беременных - причины, симптомы, диагностика и лечение
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
При беременности инфекция мочевых путей может проявляться бессимптомной бактериурией, собственно циститом и пиелонефритом 1 .
У большинства женщин бессимптомная бактериурия выявляется еще до беременности; у 20-40% женщин с бессимптомной бактериурией во время беременности могут появиться клинические проявления инфекции мочевыводящих путей — цистит 2 .
Острый цистит возникает у 1-3% беременных. Одной из особенностей заболеваний мочевыделительной системы во время беременности является частое латентное течение заболевания, что осложняет диагностику и терапию. У большинства беременных заболевания почек развиваются вследствие обострения хронических болезней (цистита, пиелонефрита и др.) и способствуют возникновению различных осложнений.
Причины появления цистита у беременных
Беременность предрасполагает к заболеванию почек и мочевыводящих путей из-за 3 :
- изменений концентрации и соотношения эстрогенов и прогестерона, приводящих к уменьшению пассажа мочи;
- нарушения уродинамики и кровообращения в почках (по мере увеличения срока беременности и размеров матки);
- ослабления связочного аппарата почек, способствующего их повышенной подвижности;
- расширения почечных лоханок, чашечек и мочеточников (особенно справа), снижения перистальтики мочеточников и тонуса мочевого пузыря.
Основной путь распространения мочевой инфекции — восходящий. Во время беременности из-за увеличения выработки прогестерона снижается тонус всех гладких мышц в организме, в том числе и мочевого пузыря. Кроме того, растущая матка сдавливает мочевой пузырь, мешая нормальному мочеиспусканию. В потоке мочи возникают завихрения, которые «отрывают» бактерии от стенок мочеиспускательного канала и забрасывают назад, в мочевой пузырь 4 .
Симптомы цистита у беременных
По анализам обнаруживается бессимптомная бактериурия. Так называется рост микроорганизмов (≥105 КОЕ/мл) одного и того же вида в двух последовательных пробах мочи, взятых с интервалом не менее 24 часов, при отсутствии каких-либо жалоб 1 .
Бактериурия, как правило, вызвана обсеменением промежности патогенными микробами и возникает еще до беременности. Основной возбудитель бактериурии — кишечная палочка (в 80%), реже — стафилококк, энтерококк и другие. Бактерии, поражающие мочевой эпителий, имеют ворсинки — пили, — которыми прикрепляются к слизистой. Они выделяют различные ферменты, повреждающие мочевой эпителий и вызывающие воспаление 1 .
В небеременном состоянии бактериям может противостоять местный иммунитет мочевого пузыря. Во время беременности некоторые иммунные реакции снижаются, поэтому бактериурия становится постоянной и может перерасти в острый цистит 1 .
Для острого цистита у беременных характерны жалобы 1 :
- частое и болезненное мочеиспускание;
- рези и жжение при мочеиспускании;
- неотложные позывы;
- боли или дискомфорт в области мочевого пузыря и промежности;
- выделение крови в конце акта мочеиспускания;
- мутный вид мочи.
Что нельзя делать при развитии цистита у беременных?
При развитии цистита во время беременности нельзя заниматься самолечением. Из-за временных изменений в мочевых путях на фоне беременности инфекция очень быстро распространяется вверх, приводя к поражению почек. Препараты для лечения подбирает врач, так как они должны быть не только эффективны, но и безопасны для матери и плода.
Необходимо систематически наблюдаться и обследоваться в женской консультации для своевременного обнаружения обострения заболевания и принятия срочных мер по его ликвидации 1 .
Нельзя носить синтетическую, обтягивающую одежду, стринги, обувь на каблуках. Следует выбирать свободное белье и одежду из хлопка. Необходимо регулярное опорожнение мочевого пузыря, кишечника 1 .
Возможные осложнения цистита у беременных
Нелеченая бессимптомная бактериурия и цистит во время беременности могут нанести вред как самой женщине, так и ребенку.
Возможные осложнения 4 :
- острый гестационный пиелонефрит (у 30-40% женщин);
- угроза прерывания беременности;
- преждевременные роды;
- анемия у беременной;
- задержка развития или внутриутробная гибель плода.
Лечение цистита у беременных
Всем беременным показано однократное бактериологическое исследование мочи. Это производится с целью выявления бессимптомной бактериурии, поскольку своевременное лечение этого осложнения является профилактикой преждевременных родов 3 .
Основные критерии бессимптомной бактериурии 1 :
- количество бактерий одного и того же вида не менее 105 КОЕ/мл в двух последовательных пробах мочи, взятых с интервалом не менее 24 часов;
- отсутствие клинических признаков инфекции;
- возможно увеличение количества лейкоцитов в моче.
Беременные с бактериурией относятся к группе высокого риска развития острого цистита и гестационного пиелонефрита, поэтому им обязательно назначают антибактериальную терапию. Цель лечения — избавиться от возбудителя. Лечить обычно начинают после 12-й недели беременности, чтобы избежать негативного влияния на плод. Есть схемы с однократным приемом лекарственного средства, но во время беременности они недостаточно эффективны. Поэтому препараты обычно назначают на 7-10 дней 1 .
Чтобы вылечиться, важно соблюдать рекомендации, касающиеся образа жизни 1 :
- не переутомляться, соблюдать режим труда и отдыха;
- обеспечить усиленный диурез для вымывания бактерий, слизи, солей. Для этого нужно выпивать в день не менее 2 литров чистой негазированной воды;
- есть легкоусвояемую пищу (молочно-растительную) с достаточным содержанием витаминов;
- исключить блюда и напитки, раздражающие мочевыводящие пути (острые соусы, алкогольные напитки, соленья, приправы, консервы и др.);
- чаще мочиться, не задерживать мочеиспускание.
Рядом исследователей было показано, что проантоцианидины, присутствующие в клюквенном соке, препятствуют прикреплению бактерий на клетки мочевых путей 3 . Прием клюквы (Vaccinium macrocarpon) эффективен для снижения частоты инфекций нижних мочевых путей у женщин 2 . Можно пить клюквенные морсы, сок. Дополнительным источником проантоцианидинов и витамина C является Фитолизин PRENATAL. Это биологически активная добавка к пище, которая содержит в 10 раз больше проантоцианидинов, чем обычная сибирская клюква. При приеме средства отсутствует дополнительная водная и сахарная нагрузка на организм, а ощущения более комфортные. По рекомендации врача применение Фитозилин PRENATAL возможно при беременности 5 .
Особенности лечения цистита на ранних сроках беременности
Острый цистит чаще всего возникает на ранних сроках беременности, когда матка еще не вышла за пределы малого таза и оказывает давление на мочевой пузырь. Самое опасное осложнение в первом триместре — угроза прерывания беременности 1 . В первом и во втором триместре беременные сдают мочу на общий анализ дважды в месяц. Лечение бактериурии на ранних сроках помогает предотвратить недоношенность. Терапия традиционная 4 .
Особенности лечения цистита на поздних сроках
Если цистит на последних месяцах беременности осложняется гестозом, плацентарной недостаточностью, хронической гипоксией плода, то назначается соответствующее лечение. При угрозе преждевременных родов рекомендована токолитическая терапия. Общий анализ мочи беременные в третьем триместре сдают каждые 10 дней 4 .
Профилактика цистита у беременных
Профилактическая антибактериальная терапия бессимптомной бактериурии снижает вероятность возникновения острого пиелонефрита у 70-80% будущих мам. После успешного лечения беременным рекомендуют регулярный анализ мочи (1 раз в 14 дней). Для профилактики обострений мочевой инфекции после перенесенного острого цистита врач может рекомендовать фитотерапию 4 .
Важно на этапе планирования беременности лечить хронические воспалительные заболевания (хронический тонзиллит, кариес), так как источники хронической инфекции провоцируют возникновение очагов воспаления в других органах, в том числе и в мочевом пузыре. Также до беременности следует обследоваться и провести лечение дисбактериоза влагалища, инфекций, передающихся половым путем 1 .
Чтобы избежать обострения цистита, не следует употреблять алкоголь, острое, кислое, жареное, пряное, соленое, маринованное. Также нужно исключить переохлаждение и всегда одеваться по погоде 4 .
При планировании беременности стоит пройти обследование по поводу урогенитальных инфекций. Если есть острый цистит или обострение хронического, то заболевание нужно обязательно пролечить. Одним из препаратов, применяемых в комплексной терапии цистита, является Фитолизин® Паста. Паста для приготовления суспензии для приема внутрь имеет многокомпонентный натуральный состав: 9 растительных компонентов, а также 4 эфирных масла 5 . Фитолизин® Паста — это растительный диуретик, который может помочь в борьбе с частыми позывами, воспалением и болью при мочеиспускании 6 . Паста не требует заваривания, а приготовленная суспензия всасывается быстрее обычных таблеток 7 .
Также есть препарат Фитолизин в форме капсул.
Цистит

Цистит - это воспалительный процесс, который поражает внутренние стенки мочевого пузыря. На ранних стадиях затрагивает преимущественно слизистую оболочку, а в тяжелых случаях может распространяться на мышечный слой органа.
Согласно статистике, с данной патологией, сталкивается почти 35% людей (преимущественно женского пола) в возрасте 20-40 лет, на него приходится до 67% всех случаев урологических заболеваний
Важно! Воспаление мочевого пузыря характерно для обоих полов, однако, в силу анатомических особенностей, у женщин встречается в 6-8 раз чаще. Более широкая, прямая и короткая уретра обеспечивает легкий доступ различным урогенитальным инфекциям. С возрастом разница в частоте встречаемости у мужчин и женщин сглаживается за счет роста среди пожилых мужчин случаев простатита и связанных с ним вторичных циститов.
Диагностикой и лечением патологии занимается врач-уролог. Женщинам нередко приходится прибегать к помощи гинеколога.
Цистит: формы и виды патологии
В зависимости от наличия внутренних источников воспаления различают 2 вида циститов:
- первичный - развивается как самостоятельное воспаление стенок ранее здорового мочевого пузыря; чаще встречается у женщин;
- вторичный - возникает как следствие других заболеваний мочевика или воспалений прилегающих тканей и органов (например, при простатите у мужчин).
По характеру течения болезни выделяют:
По площади охвата заболевание может быть:
- тотальным, или общим;
- очаговым - например, шеечная форма с поражением шейки мочевого пузыря;
- с поражением мочепузырного треугольника Льето (тригонит).
На заметку! Очаг воспаления может охватывать всю мочевыделительную систему - в таких случаях цистит является первым клиническим проявлением почечнокаменной болезни или пиелонефрита.
С учетом изменений, которые наблюдаются в области поражения, выделяют
- катаральный - классический острый воспалительный процесс с поражением только слизистых тканей; сопровождается выраженной гиперемией, отечностью и выделением серозного экссудата (серозная форма); в запущенном случае может переходить в гнойную форму (с выделением гнойного экссудата);
- флегмонозный - особый тип гнойного воспаления с разлитым гнойным поражением подслизистого слоя;
- гранулематозный - сопровождается обильными высыпаниями на слизистых стенках органа;
- геморрагический - воспалительный процесс, сопровождающийся выделением крови с мочой;
- интерстициальный - с вовлечение глубинных мышечных слоев;
- язвенный - с образованием характерных изъязвлений слизистой оболочки внутренних стенок;
- инкрустирующий - длительно незаживающие язвы обрастают отложениями солей;
- кистозный - с образованием кист на подслизистой органа;
- гангренозный - с омертвением тканей.
С учетом причин все многообразие случаев разделяют на 2 большие группы инфекционных и неинфекционных циститов.
Инфекционные формы развиваются под воздействием различных урогенитальных и общих инфекций. Различают:
- специфические патологии - в качестве возбудителя воспаления выступают болезнетворные микроорганизмы (преимущественно бактерии) - хламидии, гонококки и т.п.;
- неспецифические патологии - источником заболевания являются разнообразные представители условно-патогенной флоры
На заметку! В редких случаях цистит может возникать в ответ на туберкулезную инфекцию почек. Заболевание сопровождается ярко выраженной клинической картиной.
Неинфекционные циститы - развиваются вследствие небиологического поражения слизистых оболочек органа. Различают несколько видов патологического воздействия:
- лучевое - негативное влияние на ткани лучевой терапии или радиооблучения;
- аллергическое или аутоиммунное - патологическая реакция организма на аллергены (преимущественно средства личной гигиены) или антигены собственных тканей;
- травматическое - при колотых или резаных ранах, при повреждении стенок мочевыми камнями, катетером, инородными телами;
- паразитарное - под воздействием токсических паразитов, в частности кровяной шистосомы (вид плоских червей); в российских широтах данный паразит не встречается, поэтому в зону риска попадают преимущественно путешественники по Ближнему Востоку и Средней Азии;
- термическое - при ожогах, при промывании слишком горячими растворами;
- химико-токсическое - при воздействии агрессивных веществ: лекарственных препаратов, концентрированных метаболитов, отравляющих веществ и т.п.;
Причины цистита
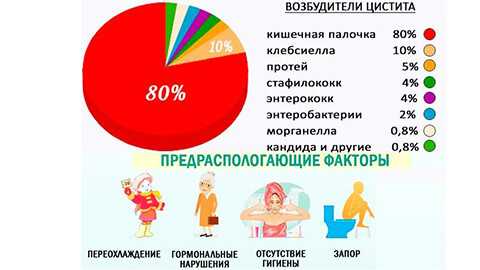
Подавляющее большинство циститов имеют инфекционную природу. Возбудителем в данном случае могут стать как условно-патогенные бактерии - кишечная палочка, стрептококки, стафилококки, энтерококки, так и частые представители урогенитальной инфекции - гонококки, трихомонады и т.п.
Однако агрессия микроорганизмов - не главная причина заболевания. Для ее успешного воздействия организм должен быть ослаблен влиянием неблагоприятных внешних и внутренних факторов. К таковым относятся:
- хронические инфекции в других системах организма - кариозное поражение зубов, кишечные заболевания, различные формы ОРВИ, гинекологических воспалений и ЗППП;
- авитаминозы и гиповитаминозы на фоне несбалансированного рациона питания;
- регулярное физическое, нервное, психическое переутомление, а также бессонница и недостаток ночного сна;
- сильные психоэмоциональные стрессы;
- общее ослабление иммунной системы, в том числе при длительном приеме иммуносупрессоров;
- переохлаждения организма, воздействие резких перепадов температур - для женщин иногда достаточно посидеть на холодной поверхности, чтобы запустить воспалительный процесс в органах малого таза, включая мочевой пузырь;
- высокая сексуальная активность в отсутствии постоянного партнера (особенно опасны нетрадиционные сексуальные практики и незащищенный секс);
- застойные явления в органах малого таза - сидячая работа и малоподвижный образ жизни в целом, частые запоры, неполное опорожнение из-за стриктур уретры или опухолей мочевого пузыря, а также банальная привычка «терпеть до последнего»;
- плохая или неправильная гигиена тела - в 90% случаев возбудителем цистита является кишечная палочка, которая попадает в мочевой пузырь из прямой кишки;
- ношение синтетического белья, особенно узкого, сдавливающего органы малого таза;
- аномальное развитие органов мочевыделения;
- травмы и оперативное вмешательство на органах малого таза;
- острая и жирная пища.
Отдельно в качестве причины заболевания следует упомянуть эндокринные нарушения (сахарный диабет, прием гормональных препаратов) и общие колебания гормонального фона. Последняя причина особено характерна для женского организма, когда обострения циститов сопровождают периоды менструации, беременности или менопаузы.
Симптомы цистита
Первые симптомы цистита - увеличение частоты мочеиспускания и дискомфорт в нижней части живота. В остальном все зависит от формы заболевания и его причины.
Общий список возможных признаков:
- частые позывы к мочеиспусканию, иногда ложные;
- моча имеет мутный цвет, возможны примеси крови (гематурия) и гноя;
- болезненные ощущения внизу живота (могут отдавать в поясницу);
- резь и жжение в процессе мочеиспускания;
- постоянное ощущение наполненности мочевого пузыря;
- моча приобретает неприятный запах;
- дневной или ночной энурез;
- повышение температуры тела и общая слабость.
В редких случаях острой формы возможны озноб, тошнота, рвота.
Важно! Для данного заболевания не характерна температура выше 37,5 градусов. Если наблюдается превышение этого показателя, необходимо обследовать всю мочевыделительную систему - возможно воспалительный процесс достиг почек.
У женщин патология чаще протекает в острой форме и сопровождается классическим набором симптомов.
Для мужчин характерно хроническое течение заболевания со смазанной симптоматикой, которую часто сопровождают признаки сопутствующих заболеваний половой сферы (например, баланопостита или уретрита).
Диагностика цистита
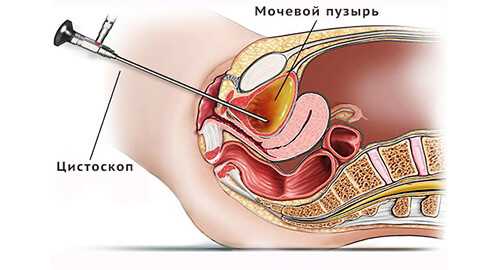
Четкая симптоматика заболевания позволяет вынести основной диагноз уже после разговора с пациентом и пальпаторного осмотра. Дополнительные инструментальные и лабораторные методы обследования дают возможность установить тип и форму заболевания, выявить возбудителя (при инфекционном поражении) и назначить наиболее действенный лечебный комплекс.
- эхоскопия (УЗИ) - определяет степень воспалительного процесса, дает возможность одновременно оценить состояние мочевыделительной и половой систем; (цистоскопия) - обследование полости мочевого пузыря с помощью оптической системы цистоскопа позволяет оценить состояние внутренних покровов, выявить возможные патологии и новообразования; проводят только после исчезновения острых явлений;
- цистография - рентгенологическое обследование с использованием рентгеноконтрастного вещества.
- общий анализ мочи - проверяют уровень pH, концентрацию лейкоцитов, эритроцитов, белка и солей мочевой кислоты;
- анализ мочи по Нечипоренко - исследование осадка мочи для получения более точных результатов; - для выявления инфекционного возбудителя;
- биопсия тканей с последующим гисто- и цитологическим исследованием; - максимально эффективна при выявлении половых инфекций.
В некоторых случаях врач может назначит анализ на биохимию крови - он позволяет проследить особенности функционирования организма при изменениях концентрации основных электролитов (калия, натрия, кальция), а также оценить активность ферментных систем.
Для женщин важным является проведение гинекологического осмотра на наличие «женских» воспалений, которые часто становятся причиной или следствием цистита.
Внимание! Нередко воспаление мочевика является симптомом более серьезного заболевания, поэтому требуется проведение дифференциальной диагностики на предмет туберкулеза, простатита (у мужчин), раковых опухолей и т.п.
Лечение цистита
Острая форма цистита легко и быстро переходит в хроническую, поэтому очень важно вовремя и грамотно среагировать на первые признаки заболевания.
Внимание! Нередко после острого проявления первых симптомов воспаление самостоятельно сходит на нет. Это не значит, что пациент выздоровел - болезнь может уйти «в подполье», и для выявления скрытого патологического процесса требуется более тщательная диагностика организма.
Лечение, как правило, комплексное, с применением консервативных методов. При грамотном подходе - исход благоприятный. Хирургическое вмешательство требуется только в самых запущенных случаях.

Основной список назначений:
- медикаментозная терапия;
- щадящий режим;
- обильное питье;
- соблюдение диеты.
При хронических формах для восстановления функциональных возможностей мочевого пузыря назначается комплекс физиопроцедур.
Медикаментозное лечение:
- антибиотики - при хронических формах делают индивидуальный подбор препаратов на основе результатов бакпосева;
- диуретики - мочегонные средства увеличивают отток мочи, вымывая патогенную флору и снижая концентрацию раздражающих веществ;
- спазмолитики;
- витаминные препараты.
Чтобы предотвратить патогенное воздействие большого количества химических средств, при цистите активно применяют травы, преимущественно противовоспалительные и мочегонные: толокнянку, брусничник, почечный чай (ортосифон), зверобой, спорыш, ромашку, петрушку. Хороший эффект дают аптечные препараты на основе растительного сырья.
Внимание! Обильное питье при цистите обязательно! Минимальный объем чистой воды - 2 литра. Рекомендуемый - 2,5-3 литра.
Особенности диеты:
- исключить все маринады, острые пряности, соленья, сладости, копченые и жареные продукты, а также алкоголь, чай, кофе, сладкую газировку; соль из рациона следует устранить по-максимуму (!);
- сократить количество мяса, рыбы, птицы, особенно жирных сортов;
- молочные продукты употреблять в небольшом количестве - нежирный творог, йогурт, молоко, нежирный и несоленый сыр;
- увеличить потребление свежих овощей и фруктов (большое предпочтение арбузу, тыкве);
- для предотвращения запоров в рационе следует увеличить содержание отрубей, каш, растительных масел.
Особенности цистита у беременных женщин
Изменение гормонального фона при беременности создает предпосылки для подавления работы иммунной системы, что повышает риски развития различных воспалительных процессов. Малейшее переохлаждение, незначительное нарушение правил гигиены и даже обычная смена климата (организм расценивает ее как стресс) способны спровоцировать воспаление мочевого пузыря.
При вынашивании ребенка, особенно на поздних стадиях беременности, возрастает давление на мочевой пузырь из-за увеличенной матки. С одной стороны это провоцирует застойные явления в области таза и способствует развитию цистита, с другой - усугубляет проявление его симптомов, в частности:
- увеличивается частота позывов к мочеиспусканию;
- ощущение давления в мочевом пузыре становится постоянным и не прекращается даже после его опорожнения.
Лечение при беременности затруднено из-за запрета на использование большинства антибактериальных средств - они способны негативно повлиять на полноценное развитие плода. В качестве альтернативы используют метод инстилляций - введение щадящих антибактериальных средств местного действия непосредственно в полость мочевого пузыря. Процедуру выполняют в стационаре под контролем медперсонала.
Внимание! Цистит при беременности опасен своими осложнениями. Высокая нагрузка на почки в период вынашивания ребенка требует постоянного контроля за состоянием мочевыделительной системы и срочной госпитализации в случае распространения воспаления на ее верхние отделы.
Профилактика цистита
Для предотвращения воспалительных процессов в мочевыделительной системе достаточно придерживаться следующих правил:
- Избегайте переохлаждения нижней части тела - не сидите на холодной поверхности, держите ноги в тепле.
- Исключите из рациона острые и соленые продукты.
- Своевременно лечите половые инфекции, а также другие очаги воспалительных процессов (в том числе кариес).
- Откажитесь от синтетических материалов, особенно в составе нижнего белья. Избегайте узкой, стягивающей тазовую область одежды.
- При наличии сидячей работы делайте регулярные 10-15-минутные перерывы с разминкой.
- Тщательно соблюдайте правила личной гигиены (особенно это касается женщин) - при подмывании и подтирании после дефекации все движения должны быть направлены в направлении спереди назад. Нижнее белье следует менять ежедневно. В период месячных необходимо как можно чаще менять прокладки и тампоны.
- Старайтесь мочиться вовремя - по первому «зову природы», не терпите - это провоцирует застой мочи и растягивает стенки мочевого пузыря. Естественная норма - мочиться 5-6 раз в течение дня.
При частых рецидивирующих циститах в целях профилактики следует выпивать по стакану клюквенного сока в день - его выраженные антибактериальные свойства предотвратят заболевание или заметно сократят частоту его проявлений.
Как избавиться от цистита?

Самое частое заболевание мочевыводящих путей — цистит. Это воспаление стенок мочевого пузыря острого или хронического течения. Риск заболеть высок в любом возрасте, однако чаще болезнь определяют у женщин 20-50 лет. Тактика лечения зависит от формы цистита, распространенности патологического процесса, наличия фоновых заболеваний. Терапия чаще консервативная: антибактериальные, уросептические, спазмолитические препараты, анальгетики, фитотерапия и физиопроцедуры. В комплексном лечении важны немедикаментозные методы: диета, питьевой режим, отсутствие половой жизни. Хирургическое вмешательство может потребоваться при хроническом воспалении мочевого пузыря с фиброзно-склеротическими изменениями.
Виды цистита
Для выбора оптимального плана лечения цистит классифицируют по разным признакам:
По течению: острый и хронический. При острой форме воспалительный процесс ограничивается слизистой и подслизистым слоем мочевого пузыря. При хронизации воспаления определяют более глубокие структурные изменения стенки мочевого пузыря с вовлечением мышечного слоя.
По происхождению: инфекционный (вирусный, бактериальный, грибковый и паразитарный) и неинфекционный (лучевой, аутоиммунный, токсический, аллергический, химический).
По распространенности инфекционно-воспалительного процесса: очаговый, тотальный (диффузный), пришеечный (вовлечена шейка мочевого пузыря) и тригонит (локализация воспаления в области дна мочевого пузыря).
По характеру воспаления и изменению слизистой: катаральный, гранулярный, буллезный, интерстициальный, геморрагический и некротический.
По происхождению цистит разделяют на первичный и вторичный. В развитии первичной формы значение имеют механические, химические и физические факторы, без предшествующих структурно-функциональных изменений в органах мочевыделительной системы. Вторичный цистит возникает на фоне пороков развития мочевой системы, нарушения оттока мочи, обструкции (закупорки) мочевыводящих путей.
Основная причина воспаления мочевого пузыря - это инфекция мочевыводящих путей. Наиболее часто заболевание вызывает кишечная палочка. Реже высевают стафилококк, клебсиеллу, микоплазмы, различного рода грибки, хламидии и другие энтеробактерии. Возбудитель проникает в мочевой пузырь из органов малого таза, рядом расположенных очагов воспаления, с током крови при септическом процессе.
В норме здоровый мочевой пузырь очищается от патогенной микрофлоры путем регулярного вымывания мочой. Поэтому нечастое и неполное опорожнение мочевого пузыря, слабая местная иммунологическая защита увеличивают риск цистита.
Благоприятным фоном для развития инфекционно-воспалительного процесса служат заболевания мочеполовой системы:
кольпит (воспалительное поражение слизистой оболочки влагалища);
уретрит (воспаление мочевыделительного канала);
пиелонефрит (патология почек);
простатит (поражение предстательной железы);
везикулит (воспаление семенных пузырьков у мужчин);
врожденные пороки органов половой и мочевыводящей системы;
особенности строения стенки мочевого пузыря;
повышенное давление в мочеиспускательном канале;
структурные и функциональные нарушения детрузора (мышечной оболочки, которая изгоняет мочу);
пузырно-мочеточниковый рефлюкс (обратный заброс мочи из мочевого пузыря в почку);
нейрогенный мочевой пузырь (дисфункция органа на фоне патологии нервной системы).
Условия для бактериального заражения мочевого пузыря создают оперативные вмешательства на органе (катетеризация, эндоскопия), несоблюдение техники интимной гигиены, повышенная сексуальная активность, посещение бассейна и саун.
Менее часто в этиологии возникновения цистита определяют неинфекционные факторы:
длительный прием антибактериальных препаратов,
проведение лучевой терапии по поводу опухолей органов малого таза,
травмы органов малого таза,
нарушения обмена веществ,
пременопаузальные изменения в женском организме.
Основные причины хронического цистита — неполное излечение острого процесса. Такое возможно при отсутствии своевременной адекватной терапии, несоблюдении пациентом рекомендаций специалиста.
Клиника цистита отличается в зависимости от формы и характера течения воспаления, наличия фоновых заболеваний. Острый цистит начинается внезапно с расстройства мочеиспускания. Появляются интенсивные позывы помочиться, особенно в ночное время. Уменьшается количество выделяемой мочи. Моча мутная и темная, иногда с примесями крови, содержит осадок, имеет специфический неприятный запах.
Сам акт мочеиспускания сопровождается ощущением жжения и рези. Появляется боль в надлобковой зоне, которая отдает в промежность, поясницу, усиливается при пальпации и наполнении мочевика. Возможно непроизвольное подтекание мочи, задержка мочеиспускания.
Общие симптомы острого цистита:
мышечная и суставная боль,
Как правило, симптомы острого цистита сохраняются на протяжении 3-5 дней, после чего состояние постепенно стабилизируется, и на 7-10 день пациент выздоравливает.
Хронический цистит имеет рецидивирующее течение. Обострение протекает по типу острого воспаления мочевого пузыря: боль, резь, жжение, недержание или задержка мочи, учащенное мочеиспускание, дискомфорт внизу живота. Симптомы сохраняются длительно, на протяжении 5-10 дней, после чего стихают. Обычно в течение года случается не менее двух-трех эпизодов.
Предварительный диагноз устанавливает уролог, исходя из жалоб пациента и данных анализа мочи. Выполняют общее и микробиологическое исследование мочи с целью определения ее качественного и количественного состава. При воспалении мочевого пузыря в моче определяют высокую концентрацию лейкоцитов и эритроцитов, белок и присутствие бактерий. С помощью бактериологического посева мочи выявляют тип возбудителя и его чувствительность к антимикробным препаратам.
Женщины нуждаются в гинекологическом осмотре. Так как некоторые воспалительные заболевания мочеполовой системы протекают со схожей симптоматикой, необходимо их исключить из круга диагностического поиска. С помощью зеркал оценивают состояние наружного отверстия мочеиспускательного канала, характер выделений из влагалища.
При подозрении на цистит используют аппаратные методы диагностики:
УЗИ мочевого пузыря. Это визуализация анатомических особенностей и функций органа с помощью ультразвуковых волн. Для обследования нужен наполненный мочевой пузырь. Результаты информативны при воспалении, камнях, новообразованиях, для определения обструкции (закупорки) канала мочеточника.
Цистоскопия. Это осмотр слизистой оболочки мочевого пузыря оптическим прибором, который вводят в полость органа через небольшой прокол. С помощью исследования определяют форму цистита, проводят дифференциальную диагностику с другими патологиями.
Цистография. Это рентгенологическое исследование мочевого пузыря. Проводится при хроническом цистите в межприступный период для выявления степени и характера изменений слизистой мочевого пузыря.
Урофлоуметрия. Исследование дает информацию о скорости тока мочи, состоянии и функциях мышц мочевого пузыря, непроходимости мочевыводящих путей.
Дополнительные обследования, консультация других специалистов — по показаниям. Цистит необходимо дифференцировать с туберкулезом, опухолями мочевого пузыря, аппендицитом, пиелонефритом (воспалением почек) и нейрогенным мочевым пузырем.
Лечение цистита комплексное, и направлено на уничтожение возбудителя, профилактику рецидивов и осложнений, улучшение качества жизни пациента. Лечение проводят амбулаторно или в стационаре. Госпитализация необходима при тяжелом состоянии пациента, определении крови в моче (макрогематурии), невозможности проведения адекватной антибактериальной терапии амбулаторно.
Немедикаментозное лечение
Всем пациентам в острый период рекомендован полупостельный или постельный режим, обильное питье, которое вымывает продукты воспаления из мочевого пузыря. Кроме воды, можно травяной чай, клюквенный и брусничный морс, отвар шиповника, несладкий зеленый чай.
В период обострения цистита важно откорректировать рацион питания:
при наличии признаков общей интоксикации организма ограничить белковую пищу;
увеличить количество овощей и фруктов с мочегонным действием: арбузы, дыни, кабачки, огурцы, тыква;
исключить кислые овощи и фрукты, соленья, специи, приправы и соусы, концентрированные бульоны, острые и жирные блюда, зелень;
выбирать щадящие способы приготовления пищи: на пару, тушение, запекание;
в рационе преобладают молочно-растительные продукты, насыщенные витаминами.
Противопоказан алкоголь, кофе и кофеиносодержащие напитки, сладкие газированные напитки.
На стадии долечивания используют фитопрепараты. Их действие направлено на профилактику рецидивов, прекращение воспаления, недопущение прикрепления бактерий к слизистой оболочке мочевого пузыря.
Консервативная терапия
Основной и обязательный компонент лечения инфекционного цистита — применение антибиотиков. Препарат выбирают с учетом выделенного возбудителя или с широким спектром действия. При остром неосложненном цистите антибиотики принимают коротким курсом от 1 до 7 дней. При хронической инфекции мочевыводящих путей продолжительность терапии составляет 7-10 дней.
В настоящее время рекомендована монодоза фосфомицина. Такой подход снижает риск возникновения побочных эффектов от приема антибактериальных препаратов. Наибольший процент чувствительности штаммов возбудителей выделен к мецилинам, нитрофурантоину и норфлоксацину. Эти антибиотики обладают высокой активностью в отношении урогенитальной инфекции.
В случае, если антибактериальная терапия оказалась малоэффективна или симптомы цистита возобновились спустя две недели после лечения, выполняют повторный бактериологический анализ мочи.
При наличии выраженного болевого синдрома используют нестероидные противовоспалительные препараты и спазмолитики. Их принимают в обычной дозировке, курсом 10-20 дней. По показаниям назначают препараты иммунотерапии, антигистаминные средства, глюкокортикостероиды, уросептики. При хронической форме воспаления мочевого пузыря обязательно назначение антигипоксантов — препаратов, которые повышают устойчивость тканей к гипоксии (дефициту кислорода).
Терапия острого и хронического цистита включает коррекцию анатомических и гормональных нарушений, восстановление кровообращения в мочевом пузыре. При наличии воспалительных гинекологических заболеваний, инфекций, передаваемых половым путем, одновременно проводят их лечение.
Местное лечение
Местная терапия предполагает внутрипузырное введение различных лекарственных препаратов в мочевой пузырь. В мочевой пузырь устанавливают стерильный катетер, через который вводят лечебный раствор, и оставляют в органе на 30-60 минут. Такая процедура позволяет создать высокую концентрацию лекарственных средств в очаге поражения. При этом риск возникновения осложнений сводится к минимуму.
Справка! Внутрипузырная инстилляция мочевого пузыря противопоказана при туберкулезе органов мочевыводящей системы, беременности, аллергии на растворы.
Для нормализации кровообращения и укрепления тазовых мышц рекомендовано ЛФК и физиотерапия: ультразвук, лазеро- и магнитотерапия, фонофорез, индуктотермия.
Для облегчения боли на нижнюю часть живота можно прикладывать тепло или принимать сидячие ванны при температуре воды +37,5°С с добавлением травяных отваров. Категорически противопоказаны горячие ванны, так как под действием высокой температуры существует риск нарушения кровообращения в мочевом пузыре.
Хирургическое лечение
Для ликвидации хронического воспаления проводят хирургическое лечение основного заболевания:
удаление камней из мочевыводящих путей;
трансуретральную резекцию — эндоскопическое удаление опухолей органа;
частичную цистэктомию — удаление части стенки мочевого пузыря;
чрезпузырную аденомэктомию — резекцию аденомы простаты через мочевой пузырь;
радикальную цистэктомию — полное удаление мочевого пузыря.
В случае фиброзно-склеротических изменений мочевого пузыря выполняют уретростомию. Мочеточник пересаживают в паховую или поясничную зону, а часть его выводят наружу, чтобы можно было собирать мочу в специальный мочеприемник.
Особенности лечения цистита у беременных

Цистит осложняет течение беременности, увеличивает риск самопроизвольного прерывания беременности, преждевременных родов и перинатальной смертности. При инфекционном цистите также необходимы антибактериальные препараты, к которым чувствителен возбудитель. Предпочтение получают полусинтетические пенициллины, нитрофураны, производные фосфоновой кислоты и цефалоспорины.
В комплексе с антибиотиками назначают уросептические препараты без токсического воздействия на плод. Дополнительный метод лечения цистита — фитоотвары из трав обладающих мочегонным, регенерирующим, антимикробным и противовоспалительным действием. Настои и отвары используют вместе с другими препаратами. Состав зависит от выраженности клинических симптомов, периода заболевания и срока гестации. Разумный выбор фитосредств купирует микробно-воспалительный процесс, восстанавливает микроциркуляцию и ускоряет регенерацию тканей мочевого пузыря.
В процессе лечения тщательно контролируют состояние матери и плода. При возникновении осложнений со стороны плода проводят соответствующее лечение.
Справка! Беременным, которые перенесли острый цистит без осложнений, рекомендованы естественные роды. Кесарево сечение выполняют по акушерским показаниям.
Для предупреждения инфекции мочевыводящих путей важно избегать незащищенных половых контактов, соблюдать правила личной гигиены, вовремя опорожнять мочевой пузырь, своевременно лечить сопутствующие инфекции. Важное значение в профилактике цистита имеет повышение защитных сил организма, исключение травм, достаточный прием жидкости.
При наличии хронического цистита рекомендовано два раза в год — весной и осенью проводить курсы профилактического лечения для недопущения рецидива. Пациенты с хронической формой заболевания обязаны периодически сдавать контрольные анализы мочи и наблюдаться у уролога.
Женщины с хроническим циститом при планировании беременности нуждаются в предварительной санации урогенитального тракта, лечении генитальных инфекций и ранней постановке на учет в женскую консультацию. Для профилактики обострения цистита во время гестации рекомендовано избегать переохлаждения, употреблять достаточное количество жидкости, отказаться от алкоголя, кислой, соленой, жареной пищи, специй и соусов.
Цистит у беременных
Цистит у беременных — это острое или хроническое воспаление внутренней оболочки мочевого пузыря, возникшее или обострившееся во время гестации. Проявляется частым болезненным мочеиспусканием, тяжестью или болью над лобком, помутнением мочи, в тяжелых случаях — субфебрилитетом, слабостью, другими признаками общей интоксикации. Диагностируется на основании данных общего анализа и бактериального исследования мочи, УЗИ, цистоскопии. Для лечения применяют пенициллиновые, цефалоспориновые, нитрофурановые антибиотики, препараты из группы производных фосфоновой кислоты, уроантисептики.
МКБ-10

Общие сведения
Цистит является одним из наиболее распространенных урологических заболеваний у больных женского пола. 20-25% женщин перенесли его в той или иной форме хотя бы раз в жизни, а 10% страдают рецидивирующим воспалением мочевого пузыря. Острый инфекционно-воспалительный процесс или обострение заболевания при хроническом течении диагностируется у 0,3-1,3% беременных, при этом частота расстройства напрямую коррелирует с распространенностью бессимптомной бактериурии.
Болезнь чаще поражает сексуально активных женщин репродуктивного возраста с низким социально-экономическим статусом, аномалиями развития мочевыводящих органов, сахарным диабетом, рекуррентными инфекциями урологического тракта в анамнезе. Своевременное выявление и лечение бессимптомной бактериурии позволяет существенно уменьшить распространенность патологии.
Причины
Этиология цистита в период беременности может быть инфекционной и неинфекционной. Основные причины не отличаются от таковых вне гестации:
- Инфекционные причины. У 86% пациенток болезнь развивается вследствие активации уропатогенной кишечной палочки. Инфекционный цистит также может быть вызван клебсиеллами, стафилококками, стрептококками, энтерококками, кандидами, намного реже — клостридиями, микобактериями туберкулеза. У части беременных воспалительный процесс в слизистой пузыря становится следствием распространения инфекций, передающихся половым путем, — гонореи, сифилиса, хламидиоза, уреаплазмоза.
- Прочие причины. Причины неинфекционных циститов при беременности: механическое повреждение слизистой мочевым камнем или медицинским инструментом при инвазивном исследовании, токсическое воздействие медикаментов и других химических веществ, выделяемых почками, лучевые нагрузки. Асептическое воспаление в последующем обычно осложняется инфицированием.
Предрасполагающие факторы
Кроме обычных провоцирующих факторов, способствующих развитию цистита у небеременных женщин, — сравнительно короткой уретры, переохлаждений, гиповитаминоза, дисбактериоза, бактериального вагиноза, воспалительных болезней женских половых органов (кольпита, эндоцервицита), ослабления иммунитета после простудных заболеваний, предпосылками к возникновению патологии при гестации становятся характерные физиологические изменения в мочевыводящей системе:
- Гипотония мочевого пузыря. Под действием прогестерона, уровень которого повышается у беременных, тонус мышечной стенки органа прогрессивно снижается. В 3-м триместре объем мочи, содержащейся в полости пузыря без появления дискомфорта у пациентки, увеличивается вдвое. В результате формирования везикоуретеральных рефлюксов нарушается уродинамика, замедляется отвод инфицированной мочи, что способствует распространению инфекции.
- Изменение химического состава мочи. Определенную роль в развитии циститов играют характерные для беременных повышение pH мочи, глюкозурия, аминоацидурия. В такой химической среде лучше реплицируются уропатогенные микроорганизмы, что приводит сначала к бессимптомной бактериурии, а в последующем - к колонизации слизистых оболочек органов мочевыводящей системы с восходящим или нисходящим распространением инфекции.
Возникновению цистита при гестации и после родов также способствуют изменения в иммунной системе, направленные на сохранение беременности, ослабление сфинктера уретры, облегчающее проникновение инфекционных агентов в мочевыделительный тракт, нарушение естественной уродинамики вследствие давления беременной матки на мочеточники, почки и мочевой пузырь, катетеризация после родоразрешения.
Патогенез
Хотя болезнетворные микроорганизмы могут попадать в слизистую пузыря гематогенно или лимфогенно, ведущими путями распространения инфекции являются восходящий (из уретры) и нисходящий (из мочеточников и почек при гестационном пиелонефрите, уретерите и других инфекционно-воспалительных процессах). Патогенная и условно-патогенная флора, которая обитает в периуретральной области или содержится в моче, при наличии предпосылок (застоя мочи, снижения локального и общего иммунитета, механического, химического, лучевого повреждения слизистых) колонизирует эпителий.
Повреждающие факторы микроорганизмов потенцируют выделение цитокинов и других медиаторов воспаления, активизацию макрофагов и лимфоцитов, нарушения микроциркуляции. Развивается воспалительная реакция с альтерацией, экссудацией и последующим репаративным восстановлением тканей.
Классификация
Выбор врачебной тактики при воспалительном поражении пузыря зависит от формы патологии. Систематизация циститов, возникающих у беременных, проводится на основании тех же критериев, что и вне периода гестации. С учётом особенностей течения воспаление может быть острым (с яркой клинической картиной) и хроническим (протекающим латентно с периодическими рецидивами).
Некоторые специалисты в сфере акушерства и гинекологии относят острый воспалительный процесс, поражающий мочевой пузырь при беременности, родах и в послеродовом периоде, к вторичным циститам внепузырного происхождения. Кроме того, различают следующие формы заболевания:
- По этиологии: инфекционные и неинфекционные. У большинства беременных цистит вызван действием инфекционного агента. Намного реже воспаление имеет химическую, аллергическую, обменную, паразитарную, нейрогенную, ятрогенную природу.
- По происхождению: первичные и вторичные. О первичном процессе говорят в тех случаях, когда воспаление начинается в пузыре. Вторичные циститы провоцируются другими пузырными и внепузырными причинами (камнями, инородными телами, стриктурой уретры).
- По локализации: диффузные (с вовлечением в воспаление всей слизистой оболочки), шеечные (локализованные в шейке мочевого пузыря), тригониты (с поражением мочепузырного треугольника в области дна). У беременных обычно диагностируются диффузные циститы.
- По типу морфологических изменений. В зависимости от агрессивности возбудителя и реактивности организма возможно развитие катарального, фибринозно-язвенного, язвенного, геморрагического, гангренозного, интерстициального и других видов воспалений.
Наиболее ярко клинические проявления выражены при остром процессе, возникшем внезапно спустя короткое время после действия провоцирующего фактора (переохлаждения, перенесенного ОРЗ и пр.). Беременная жалуется на частые мочеиспускания с императивными позывами, вызывающие дискомфорт или боль. Интенсивность ощущений зависит от распространенности воспаления, степени морфологических изменений и варьируется от тяжести внизу живота до слабой, умеренной или сильной боли в конце либо в течение всего акта мочеиспускания, болей в надлобковой области, усиливающихся при пальпации.
Обычно беременная отмечает помутнение мочи, возможно появление примеси крови. При тяжелом течении цистита повышается температура тела, уменьшается количество мочи, нарастают признаки интоксикации: слабость, быстрая утомляемость, потливость. В легких случаях симптомы самостоятельно исчезают через 2-3 дня, однако чаще заболевание длится от 6-8 до 10-15 дней и требует назначения медикаментозной терапии. Для острых послеродовых циститов характерна задержка мочи с болезненностью в конце мочеиспускания и помутнением первой порции.
Уродинамические нарушения при беременности часто обостряют течение хронического бессимптомного цистита, единственными проявлениями которого становятся бактериурия и лейкоцитурия, определяемые лабораторно. О начале рецидива свидетельствует характерное для острого процесса учащенное мочеиспускание, помутнение мочи, дизурические явления. Болезненные ощущения обычно выражены слабо или умеренно. Общеинтоксикационные явления наблюдаются крайне редко. У некоторых беременных хронический цистит протекает непрерывно с наличием постоянных незначительных жалоб.
Осложнения
При отсутствии адекватной терапии на ранних сроках цистит в период беременности может осложниться самопроизвольным абортом, на поздних — преждевременными родами. Частые болезненные мочеиспускания нарушают ночной сон, становятся причиной астенических и эмоциональных расстройств у беременной. Восходящее распространение инфекции способствует развитию воспаления мочеточников (уретерита) и острого гестационного пиелонефрита. Вовлечение в патологический процесс почек повышает вероятность возникновения гестозов, внутриутробного инфицирования плода, фетоплацентарной недостаточности, инфекционно-септических состояний у беременной.
Диагностика
При первичном остром или рецидивирующем течении диагностический поиск обычно не представляет затруднений. Типичная клиническая картина, подтвержденная данными исследований, позволяет быстро диагностировать цистит у беременной и назначить адекватную терапию. Более тщательное обследование необходимо при затяжных и хронических процессах. Наиболее информативными методами являются:
- Общий анализ мочи. При исследовании обнаруживаются лейкоциты, бактерии, белок в умеренном количестве, в ряде случаев — эритроциты. Повышено содержание клеток эпителия. По показаниям методику дополняют анализом по Нечипоренко и пробой Зимницкого.
- Бактериологическое исследование. Диагностический посев на питательные среды позволяет идентифицировать возбудителя и определить его содержание в 1 мл мочи. Преимуществом метода является выявление чувствительности микроорганизма к антибиотикам.
- УЗИ мочевого пузыря. При эхографическом исследовании у беременных с циститом стенки пузыря утолщены, содержимое негомогенное. Благодаря безопасности и неинвазивности методика может использоваться для скрининговой диагностики. Для поиска возможных предпосылок к развитию патологии рекомендуется выполнить УЗИ почек и органов малого таза.
- Цистоскопия. Обследование применяют ограниченно при хроническом процессе. Признаками цистита служат отек, гиперемия, кровоточивость, изъязвления слизистой, неровность ее поверхности. При обострении метод не рекомендован из-за риска распространения инфекции.
- Дополнительные анализы. Косвенным подтверждением цистита являются воспалительные изменения в общем анализе крови — незначительное увеличение количества лейкоцитов с умеренным сдвигом лейкоцитарной формулы влево и повышением СОЭ. Необходимо исследовать микрофлору влагалища на дисбактериоз, определить уровень глюкозы в сыворотке крови, Возбудители генитальных инфекций также могут быть идентифицированы при ПЦР-анализе, выявляющем фрагменты ДНК микробного агента.
Цистит дифференцируют с пиелонефритом, мочекаменной болезнью, уретритом, цисталгией, генитальными инфекциями — вульвовагинитом, кольпитом, цервицитом при урогенитальном кандидозе, микоплазмозе, хламидиозе, генитальном герпесе, других ИППП. Диагностика и лечение осуществляются акушером-гинекологом и врачом-урологом.
Воспаление слизистого слоя мочевого пузыря является основанием для проведения антибактериальной терапии препаратами, к которым чувствителен возбудитель заболевания. Длительность курса активного медикаментозного лечения цистита, согласно рекомендаций урологов, составляет 3-7 дней. При наличии бессимптомной бактериурии противобактериальные средства принимаются в течение 3-5 дней. Беременной назначают антибиотики с уросептическим эффектом без токсического воздействия на плод:
- Полусинтетические пенициллины. Препараты широкого спектра действия, устойчивые к кислой среде, оказывают бактерицидный эффект на большинство грамположительных и грамотрицательных микроорганизмов, включая кишечную палочку — наиболее частого возбудителя цистита. Еще более эффективны комбинации пенициллинов с клавулановой кислотой, ингибирующей β-лактамазы.
- Цефалоспорины. Бактерицидный эффект полусинтетических цефалоспориновых антибиотиков обусловлен нарушением синтеза бактериальной стенки большинства инфекционных агентов, вызывающих цистит. Препараты 2-го поколения устойчивы к действию β-лактамаз, вызывающих резистентность микробной флоры, что повышает терапевтическую эффективность лекарственных средств.
- Нитрофураны. Благодаря ингибированию синтеза РНК, ДНК, протеинов, нарушению формирования клеточных мембран, торможению аэробного метаболизма антибиотики этой группы оказывают бактериостатическое и бактерицидное действие на широкий спектр микробных агентов, вызывающих инфекции мочевыводящих путей. К нитрофуранам редко формируется резистентность микроорганизмов.
- Производные фосфоновой кислоты. За счет угнетения начального этапа формирования пептидогликанов бактериальной клеточной мембраны тормозят размножение возбудителей цистита. Нарушают адгезию инфекционных эффектов к эпителию мочевого пузыря. Обладают широким спектром действия, не оказывают мутагенного или генотоксического воздействия.
Альтернативой общей противобактериальной терапии полусинтетическими и синтетическими антибиотиками являются инстилляции растворов с антимикробным действием непосредственно в мочевой пузырь. Местное лечение комбинируют с приемом отваров мочегонных трав и уроантисептиков, оказывающих комплексное противовоспалительное, антиоксидантное, спазмолитическое, обезболивающее, антибактериальное, диуретическое действие. Беременным, перенесшим цистит, рекомендованы естественные роды. Кесарево сечение выполняется только по акушерским показаниям.
Прогноз и профилактика
При своевременной диагностике и адекватной схеме лечения прогноз для беременной и плода благоприятный. Пациенткам, страдающим хроническим циститом, при планировании беременности показана заблаговременная санация урогенитального тракта, лечение бактериального вагиноза и генитальных инфекций.
Для профилактики развития или обострения воспалительного процесса в период гестации рекомендуется ранняя постановка на учет в женской консультации с регулярным исследованием мочи, исключение переохлаждений, потребление достаточного количества жидкости (при отсутствии противопоказаний), регулярное опорожнение мочевого пузыря, отказ от алкоголя, острого, кислого, соленого, пряного, жареного, маринованного. При проведении послеродовой катетеризации важно строго соблюдать требования асептики.
1. Инфекции мочевых путей у беременных: современные рекомендации по диагностике и лечению/ Архипов Е.В., Сигитова О.Н.// Вестник современной клинической медицины. - 2016 - Т.9, вып. 6.
2. Актуальные вопросы диагностики и лечения бессимптомной бактериурии и острых циститов у беременных/ Локшин К.Л.// Эффективная фармакотерапия. - 2014 - №32.
4. Инфекция мочевыводящих путей во время беременности/ Каптильный В.А.// Архив акушерства и гинекологии им. В.Ф. Снегирева. - 2015.
Читайте также:
- Состав газовой среды бактерий. Посев аэробных бактерий. Посев анаэробных бактерий. Метод Фортнера. Метод Цейсслера. Метод Вейнберга.
- Развитие мезенхимы легочной ткани. Развитие серозных оболочек эмбриона
- Внутренняя картина болезни. Определения сознания и самосознания
- УЗИ при объемном образовании придатков матки при беременности
- Синдром Дегоса-Делора-Трико (Degos-Delort-Tricot)
