Диагностика атриовентрикулярной диссоциации. Идиовентрикулярный ритм сердца
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Кардиология:
Симптомы ускоренного идиовентрикулярного ритма на ЭКГ и его лечение
Частота желудочкового ритма обычно составляет 60-110 уд/мин и колеблется в пределах 10 ударов при синусовом ритме, поэтому контроль сердечного ритма осуществляется между этими двумя конкурирующими пейсмекерными областями. В начале и в конце аритмии часто происходит слияние сокращений, т.к. водители ритма соперничают за контролирование деполяризации желудочков.
Из-за медленной частоты обычно происходит захват импульса. Начало этой аритмии, как правило, постепенное (непароксизмальное) и возникает, когда частота ЖТ превышает частоту синусового ритма из-за его замедления, синоатриальной блокады (САБ) или АВБ. После ПЖК также может быть задействован эктопический механизм, либо эктопический фокус, расположенный в желудочках, может усилиться настолько, что перекроет синусовый ритм.
Медленная частота сокращений и непароксизмальное начало помогают избежать проблем, связанных с возбуждением во время восприимчивого периода, вследствие этого редко наблюдаются более быстрые ЖА. Восстановление ритма, как правило, происходит постепенно, по мере того как доминирующий синусовый ритм набирает силу или эктопический желудочковый ритм замедляется. Желудочковый ритм может быть регулярным и нерегулярным, может внезапно удваиваться при наличии блокады на выходе. Многие характеристики свидетельствуют о том, что механизмом служит повышенный автоматизм.
Аритмия, как правило, возникает у пациентов с заболеванием сердца, например при ОИМ, или при интоксикации дигиталисом. Аритмия может быть транзиторной и преходящей, с приступами, которые длятся от нескольких секунд до 1 мин, и предположительно несильно влияет на течение болезни и прогноз. Часто аритмия возникает в момент реперфузии ранее окклюзированной КА и может наблюдаться во время реанимации.
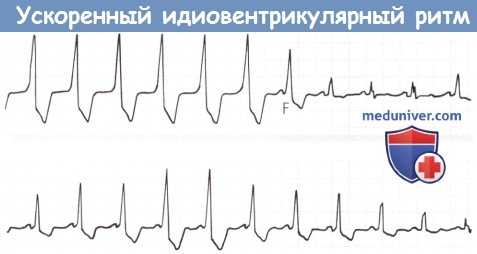
Ускоренный идиовентрикулярный ритм.
На данной продолжительной записи с монитора ускоренный идиовентрикулярный ритм чередуется с синусовым ритмом.
Широкие комплексы QRS при частоте 90 уд/мин сливаются (F) с синусовым ритмом, что сокращает период контроля,
затем генерируются узкие комплексы QRS и возвращается ускоренный идиовентрикулярный ритм по мере того, как зубцы Р располагаются в комплексе QRS и вне него.
Этот пример изоритмической АВ-диссоциации может быть вызван гемодинамической модуляцией синусового ритма через вегетативную нервную систему.
Лечение ускоренного идиовентрикулярного ритма. Редко бывает необходима подавляющая терапия, т.к. желудочковый ритм, как правило, < 100 уд/мин.
Однако терапия может стать необходимой в следующих случаях: АВ-диссоциация приводит к потере последовательности атриовентрикулярных сокращений; ускоренный идиовентрикулярный ритм возникает вместе с быстрой ЖТ; ПЖК появляются в уязвимый период, предшествующий зубцу Т; желудочковый ритм слишком частый и ведет к появлению симптоматики; в результате ускоренного идиовентрикулярного ритма развивается ФЖ (последнее событие происходит редко).
Лечение в случае необходимости должно быть таким же, как и при ЖТ. Часто простое повышение синусовой ЧСС с помощью атропина или ЭКС предсердия подавляет ускоренный идиовентрикулярный ритм.
Диагностика атриовентрикулярной диссоциации. Идиовентрикулярный ритм сердца
предоставляем актуальную медицинскую информацию от ведущих специалистов, помогая врачам в ежедневной работе
Нарушения функции проводимости сердца (блокады) можно подразделить на виды, имеющие и не имеющие гемодинамической значимости, что делает крайне актуальной своевременную и правильную их диагностику с целью профилактики внезапной смерти и других осложнений (табл. 1). Своевременная диагностика нарушений проводимости сердца позволяет назначить адекватную терапию и избежать в том числе и ятрогенных ошибок в процессе лечения.
По этиологии блокады сердца можно разделить на следующие основные классы:
1. Дисрегуляторные, или функциональные: связанные с нарушениями нейроэндокринной регуляции, вегетативной дисфункцией, психогенными воздействиями, переутомлением, рефлекторными влияниями (гастрит, язвенная болезнь, аэрофагия, синдром Ремхельда, желчнокаменная болезнь, нефроптоз, мочекаменная болезнь, колит, запор, метеоризм, панкреатит, межпозвоночная грыжа, эмболия в систему легочной артерии, опухоли средостения, бронхолегочные процессы, плевральные спайки, грудные операции, заболевания половых органов, травмы черепа, опухоли мозга, рассеянный склероз).
2. Миогенные, или органические: связанные с болезнями миокарда (кардиомиопатия, миокардит, постмиокардитический кардиосклероз, дистрофия миокарда), повреждениями кардиомиоцитов, возникающими на фоне ишемической болезни сердца (инфаркт миокарда, ишемическая кардиомиопатия), гипертонической болезни, пороков сердца.
3. Токсические: возникающие под воздействием лекарственных препаратов (сердечные гликозиды, анестетики, транквилизаторы, антидепрессанты, нейролептики, ацетилхолин, антиаритмические препараты, цитостатики, противовирусные и противогрибковые препараты, антибиотики, диуретики) и различных веществ (эфир, алкоголь, кофеин, никотин, соли тяжелых металлов, бензолы, угарный газ, отравление грибами), а также инфекции, эндогенная интоксикация при онкопатологии, уремия, желтуха и т.д.
4. Электролитные: гипокалиемия, гиперкалиемия, гипокальциемия, гиперкальциемия, гипомагнезиемия.
5. Дисгормональные: гипотиреоз, пубертатный возраст, климакс, беременность, гипопитуитаризм, дисфункция яичников, предменструальный синдром, тетания.
6. Врожденные: врожденные нарушения атриовентрикулярного проведения, синдром удлиненного и короткого QT, синдромы предвозбуждения желудочков.
7. Механические: катетеризация сердца, ангиография, операции на сердце, травмы сердца.
8. Идиопатические.
Схема нарушений проводимости сердца представлена на рисунке 1.
Диагностика блокад сердца осуществляется с помощью электрокардиографического исследования, которое позволяет выделить следующие основные их типы.
1. Синоаурикулярная блокада (dissociatio sino-atriale, SA-block) - нарушение образования и/или проведения импульса от синусового узла к предсердиям.
1.1. Синоаурикулярная блокада I степени проявляется замедленным образованием импульсов в синусовом узле или замедленным проведением их к предсердиям. Обычная ЭКГ неинформативна, диагностируется при помощи электрической стимуляции предсердий или при записи потенциалов синусового узла и изменении времени проведения в синоаурикулярном узле.
1.2. Синоаурикулярная блокада II степени проявляется частичным проведением импульсов из синусового узла, что приводит к выпадению сокращений предсердий и желудочков. Различают два типа синоаурикулярной блокады II степени:
Синоаурикулярная блокада II степени I типа (с периодикой Самойлова-Венкебаха):
1. Прогрессирующее укорочение интервалов Р-Р (периодика Самойлова-Венкебаха), за которым следует длительная пауза Р-Р.
2. Наибольшее расстояние Р-Р - во время паузы в момент выпадения сокращения сердца.
3. Это расстояние не равно двум нормальным интервалам Р-Р и меньше их по продолжительности.
4. Первый после паузы интервал Р-Р более продолжителен, чем последний интервал Р-Р перед паузой (рис. 2).
Синоаурикулярная блокада II степени II типа:
1. Асистолия - отсутствие электрической активности сердца (зубец Р и комплекс QRST отсутствуют), выпадает сокращение предсердий и желудочков.
2. Пауза (асистолия) кратна одному нормальному интервалу R-R (P-P) или равна двум нормальным периодам R-R (P-P) основного ритма (рис. 3).
1.3. Синоаурикулярная блокада III степени (полная синоаурикулярная блокада) характеризуется отсутствием возбуждения предсердий и желудочков из синусового узла. Возникает асистолия до тех пор, пока не начинает действовать автоматический центр II, III или IV порядка (рис. 4).
Дифференциальный диагноз:
1. Отказ синусового узла. 2. Синусовая аритмия. 3. Синусовая брадикардия. 4. Синусовая экстрасистолия. 5. Блокированная предсердная экстрасистолия. 6. АВ-блокада II ст.
2. Внутрипредсердная блокада (нарушение внутрипредсердной проводимости, блокада пучка Бахмана) - нарушение проводимости по пучку Бахмана (рис. 5).
1. Уширение зубца Р более 0,12 с.
2. Зубец Р - зазубренный, расщепленный. Исключительно редко встречается полная блокада между обоими предсердиями, называемая полной внутрипредсердной блокадой, или предсердной диссоциацией. В таких случаях одновременно существуют два независимых друг от друга предсердных ритма. Чаще правое предсердие контролируется синусовым узлом, тогда как левое находится под контролем эктопического очага (низкий отрицательный зубец Р) или мерцания/трепетания предсердий (изолированное левопредсердное мерцание/трепетание) (рис. 6).
Дифференциальный диагноз:
1. Отказ синусового узла. 2. Синусовая аритмия. 3. Синусовая брадикардия. 4. Синусовая экстрасистолия. 5.Блокированная предсердная экстрасистолия. 6. АВ-блокада II ст.
3. Атриовентрикулярная блокада (нарушение атриовентрикулярной проводимости, AV-block) - нарушение проведения импульсов из предсердий через атриовентрикулярное соединение, пучок Гиса и его ножки к желудочкам. Встречается у больных ишемической болезнью сердца, при миокардитах, пороках сердца, передозировке сердечными гликозидами, противоаритмическими препаратами.
3.1. Атриовентрикулярная блокада I степени (first degree AV-block) характеризуется замедлением прохождения импульса от предсердий к желудочкам (рис. 7).
1. Удлинение интервала PQ более 0,2 с. При брадикардии интервал PQ>0,22 с (0,23 с). При тахикардии интервал PQ>0,17 с (0,18 с).
2. За каждым зубцом Р следует неизмененный желудочковый комплекс QRST.
3. Интервал P-P (R-R) одинаковый, если нет синусовой аритмии.
3.2. Атриовентрикулярная блокада II степени характеризуется частичным проведением импульсов от предсердий к желудочкам с выпадением одного или более сокращений желудочков. Число сокращений предсердий больше, чем число сокращений желудочков.
Атриовентрикулярная блокада II степени 1 типа, Мобитц-1 (с периодикой Самойлова-Венкебаха, second degree AV-block, Mobitz type I) - прогрессивное ухудшение проводимости в атриовентрикулярном соединении от сокращения к сокращению, до полного прекращения проводимости и выпадения сокращения желудочков. Во время длительной паузы проводимость в атриовентрикулярном узле восстанавливается, и он легко проводит импульс к желудочкам, затем цикл повторяется (периодика Самойлова-Венкебаха, рис. 8).
1. Прогрессивное удлинение интервала PQ от сокращения к сокращению, вплоть до прекращения проведения импульса через АВ-соединение к желудочкам.
2. При прекращении проведения импульса от предсердий к желудочкам регистрируется только предсердный комплекс (зубец Р), а желудочковый комплекс (QRST) выпадает и выявляется длительная пауза P-P.
3. После паузы наблюдается наименьший интервал PQ, перед паузой - наибольший интервал PQ.
4. Проведение по предсердиям и желудочкам не нарушено, поэтому зубцы P и комплексы QRST не изменены.
Атриовентрикулярная блокада II степени 2 типа, Мобитц-2 (second degree AV-block, Mobitz type II, рис. 9).
1. Постоянный интервал PQ.
2. Периодическое выпадение желудочкового комплекса QRST и регистрация только зубца Р.
3. Число сокращений предсердий всегда больше числа сокращений желудочков, и их соотношение обозначается как P:R=3:2, 4:3, 5:4 и т.д.
Атриовентрикулярная блокада II степени 2:1 (рис. 10).
1. Постоянный интервал PQ.
2. Выпадение каждого второго желудочкового сокращения, соотношение обозначается P:R=2:1.
3. Расстояние Р-Р одинаковое. Расстояние R-R равно или несколько меньше суммы двух интервалов Р-Р, также одинаковое.
3.3.3. Атриовентрикулярная блокада III степени (полная поперечная блокада, III degree AV-block) - отсутствие проведения импульсов из предсердий к желудочкам вследствие полного перерыва проводимости атриовентрикулярного соединения, пучка Гиса или обеих его ножек (рис. 11). Функционирование двух водителей ритма: в предсердиях - предсердного центра (чаще синусовый узел), в желудочках - автоматических центров II, III либо IV порядка. При узловой полной АВ-блокаде замещающий эктопический центр чаще всего находится в нижней части атриовентрикулярного узла или пучке Гиса ниже места блокады. При полной атриовентрикулярной блокаде вследствие билатеральной блокады ножек пучка Гиса замещающий центр расположен где-то в ножках, ниже места блокады.
1. Диссоциация в деятельности предсердий и желудочков - ни один импульс из предсердий не проводится к желудочкам.
2. Предсердия возбуждаются из синусового узла, поэтому положительные зубцы Р наслаиваются на различные моменты систолы и диастолы желудочков. Расстояние P-P одинаковые (при отсутствии синусовой аритмии), расстояние R-R постоянное. Если водитель ритма желудочков располагается в АВ-соединении (водитель ритма II порядка), то путь импульса по желудочкам обычный и комплекс QRS не изменяется. Если водитель ритма желудочков располагается в ножках пучка Гиса (водитель ритма III порядка) или волокнах Пуркинье (водитель ритм IV порядка), то комплекс QRS будет деформирован и уширен. Предсердия сокращаются чаще желудочков, поэтому количество зубцов Р будет превышать количество зубцов R (рис. 12).
Дифференциальный диагноз:
1. Отказ синусового узла. 2. Синусовая аритмия, синусовая брадикардия. 3. Синусовая экстрасистолия, блокированная предсердная, желудочковая экстрасистолия. 4. СА-блокада. 5. Синдром Фредерика. 6. Узловой и/или идиовентрикулярный ритм.
3.4. Синдром Фредерика - это сочетание полной поперечной блокады и мерцания или трепетания предсердий. При этом предсердная электрическая активность на ЭКГ будет характеризоваться волной f (при мерцании предсердий) или F (при трепетании предсердий), а желудочковая - узловым (неизмененные комплексы QRS предсердного типа) или идиовентрикулярным ритмом (уширенные, деформированные комплексы QRS желудочкового типа, рис. 13).
Дифференциальный диагноз:
1. СА-блокада. 2. Синусовая брадикардия. 3. Выскакивающие сокращения. 4. АВ-блокада. 5. Мерцательная аритмия, брадисистолическая форма. 6. Узловой и/или идиовентрикулярный ритм.
Атриовентрикулярная блокада
Атриовентрикулярная (предсердно-желудочковая) блокада (АВ-блокада) - нарушение функции проводимости, выражающееся в замедлении или прекращении прохождения электрического импульса между предсердиями и желудочками и приводящее к расстройству сердечного ритма и гемодинамики. АВ-блокада может протекать бессимптомно или сопровождаться брадикардией, слабостью, головокружением, приступами стенокардии и потери сознания. Атриовентрикулярная блокада подтверждается с помощью электрокардиографии, холтеровского ЭКГ-мониторирования, ЭФИ. Лечение атриовентрикулярной блокады может быть медикаментозным или кардиохирургическим (имплантация электрокардиостимулятора).
Общие сведения
В основе атриовентрикулярной блокады лежит замедление или полное прекращение прохождения импульса от предсердий к желудочкам вследствие поражения собственно АВ-узла, пучка Гиса или ножек пучка Гиса. При этом, чем ниже уровень поражения, тем тяжелее проявления блокады и неудовлетворительнее прогноз. Распространенность атриовентрикулярной блокады выше среди пациентов, страдающих сопутствующей кардиопатологией. Среди лиц с заболеваниями сердца АВ-блокада I степени встречается в 5% случаев, II степени - в 2% случаев, III степень АВ-блокады обычно развивается у пациентов старше 70 лет. Внезапная сердечная смерть, по статистике, наступает у 17% пациентов с полной АВ-блокадой.
Атриовентрикулярный узел (АВ-узел) является частью проводящей системы сердца, обеспечивающей последовательное сокращение предсердий и желудочков. Движение электрических импульсов, поступающих из синусового узла, замедляется в АВ-узле, обеспечивая возможность сокращения предсердий и нагнетания крови в желудочки. После небольшой задержки импульсы распространяются по пучку Гиса и его ножкам к правому и левому желудочку, способствуя их возбуждению и сокращению. Этот механизм обеспечивает поочередное сокращение миокарда предсердий и желудочков и поддерживает стабильную гемодинамику.
Классификация АВ-блокад
В зависимости от уровня, на котором развивается нарушение проведения электрического импульса, выделяют проксимальные, дистальные и комбинированные атриовентрикулярные блокады. При проксимальных АВ-блокадах проведение импульса может нарушаться на уровне предсердий, АВ-узла, ствола пучка Гиса; при дистальных - на уровне ветвей пучка Гиса; при комбинированных - наблюдаются разноуровневые нарушения проводимости.
С учетом продолжительности развития атриовентрикулярной блокады выделяют ее острую (при инфаркте миокарда, передозировке лекарственных средств и т. д.), интермиттирующую (перемежающуюся - при ИБС, сопровождающейся преходящей коронарной недостаточностью) и хроническую формы. По электрокардиографическим критериям (замедление, периодичность или полное отсутствие проведения импульса к желудочкам) различают три степени атриовентрикулярной блокады:
- I степень - атриовентрикулярная проводимость через АВ-узел замедлена, однако все импульсы из предсердий достигают желудочков. Клинически не распознается; на ЭКГ интервал P-Q удлинен > 0,20 секунд.
- II степень - неполная атриовентриулярная блокада; не все предсердные импульсы достигают желудочков. На ЭКГ - периодическое выпадение желудочковых комплексов. Выделяют три типа АВ-блокады II степени по Мобитцу:
- Тип I Мобитца - задержка каждого последующего импульса в АВ-узле приводит к полной задержке одного из них и выпадению желудочкового комплекса (период Самойлова - Венкебаха).
- Тип II Мобитца - критическая задержка импульса развивается внезапно, без предшествующего удлинения периода задержки. При этом отмечается отсутствие проведения каждого второго (2:1) или третьего (3:1) импульса.
- III степень - (полная атриовентрикулярная блокада) - полное прекращение прохождения импульсов от предсердий к желудочкам. Предсердия сокращаются под влиянием синусового узла, желудочки - в собственном ритме, реже 40 раз в мин., что недостаточно для обеспечения адекватного кровообращения.
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
- высокий вагусный тон,
- синусовая брадикардия,
- желудочковая тахикардия,
- непароксизмальная соединительная тахикардия,
- ускоренный идиовентрикулярный ритм.
- Атриовентрикулярная блокада
- Атриовентрикулярная нодальная реципрокная тахикардия
- Преждевременных сокращения предсердий
- Межжелудочковая блокада
- Непароксизмальная или пароксизмальная узловая тахикардия с полной или прерывистй ретроградной блокадой проводимости
- Ортодромная тахикардия
- Вентрикулярная тахикардия
Атриовентрикулярные блокады I и II степени являются частичными (неполными), блокада III степени - полной.
Причины развития АВ-блокад
По этиологии различаются функциональные и органические атриовентрикулярные блокады. Функциональные АВ-блокады обусловлены повышением тонуса парасимпатического отдела нервной системы. Атриовентрикулярная блокада I и II степени в единичных случаях наблюдается у молодых физически здоровых лиц, тренированных спортсменов, летчиков. Обычно она развивается во сне и исчезает во время физической активности, что объясняется повышенной активностью блуждающего нерва и рассматривается как вариант нормы.
АВ-блокады органического (кардиального) генеза развиваются в результате идиопатического фиброза и склероза проводящей системы сердца при различных его заболеваниях. Причинами кардиальных АВ-блокад могут служить ревматические процессы в миокарде, кардиосклероз, сифилитическое поражение сердца, инфаркт межжелудочковой перегородки, пороки сердца, кардиомиопатии, микседема, диффузные заболевания соединительной ткани, миокардиты различного генеза (аутоиммунного, дифтерийного, тиреотоксического), амилоидоз, саркоидоз, гемохроматоз, опухоли сердца и др. При кардиальных АВ-блокадах вначале может наблюдаться частичная блокада, однако, по мере прогрессирования кардиопатологии, развивается блокада III степени.
К развитию атриовентрикулярных блокад могут привести различные хирургические процедуры: протезирование аортального клапана, пластика врожденных пороков сердца, атриовентрикулярная РЧА сердца, катетеризация правых отделов сердца и пр.
Довольно редко в кардиологии встречается врожденная форма предсердно-желудочковой блокады (1:20 000 новорожденных). В случае врожденных АВ-блокад наблюдается отсутствие участков проводящей системы (между предсердиями и АВ-узлом, между АВ-узлом и желудочками или обеими ножками пучка Гиса) с развитием соответствующего уровня блокады. У четверти новорожденных атриовентрикулярная блокада сочетается с другими сердечными аномалиями врожденного характера.
Среди причин развития атриовентрикулярных блокад нередко встречается интоксикация лекарственными препаратами: сердечными гликозидами (дигиталисом), β-блокаторами, блокаторами кальциевых каналов (верапамилом, дилтиаземом, реже - коринфаром), антиаритмиками (хинидином), солями лития, некоторыми другими препаратами и их комбинациями.
Симптомы АВ-блокад
Характер клинических проявлений атриовентрикулярных блокад зависит от уровня нарушения проводимости, степени блокады, этиологии и тяжести сопутствующего заболевания сердца. Блокады, развившиеся на уровне атриовентрикулярного узла и не вызывающие брадикардию, клинически никак себя не проявляют. Клиника АВ-блокады при данной топографии нарушений развивается в случаях выраженной брадикардии. Из-за малой ЧСС и падения минутного выброса крови сердцем в условиях физической нагрузки у таких пациентов отмечаются слабость, одышка, иногда - приступы стенокардии. Из-за снижения церебрального кровотока могут наблюдаться головокружение, преходящие ощущения спутанности сознания и обмороки.
При атриовентрикулярной блокаде II степени пациенты ощущают выпадение пульсовой волны как перебои в области сердца. При АВ-блокаде III типа возникают приступы Морганьи-Адамса-Стокса: урежение пульса до 40 и менее ударов в минуту, головокружение, слабость, потемнение в глазах, кратковременная потеря сознания, боли в области сердца, цианоз лица, возможно - судороги. Врожденные АВ-блокады у пациентов детского и юношеского возраста могут протекать бессимптомно.
Осложнения АВ-блокад
Осложнения при атриовентрикулярных блокадах в основном обусловлены выраженным замедлением ритма, развивающимся на фоне органического поражения сердца. Наиболее часто течение АВ-блокад сопровождается появлением или усугублением хронической сердечной недостаточности и развитием эктопических аритмий, в том числе, желудочковой тахикардии.
Течение полной атриовентрикулярной блокады может осложниться развитием приступов Морганьи-Адамса-Стокса, связанных с гипоксией мозга в результате брадикардии. Началу приступа может предшествовать ощущение жара в голове, приступы слабости и головокружения; во время приступа пациент бледнеет, затем развивается цианоз и потеря сознания. В этот момент пациенту может потребоваться проведение непрямого массажа сердца и ИВЛ, так как длительная асистолия или присоединение желудочковых аритмий повышает вероятность внезапной сердечной смерти.
Многократные эпизоды потери сознания у пациентов старческого возраста могут привести к развитию или усугублению интеллектуально-мнестических нарушений. Реже при АВ-блокадах возможно развитие аритмогенного кардиогенного шока, чаще у пациентов с инфарктом миокарда.
В условиях недостаточности кровоснабжения при АВ-блокадах иногда наблюдаются явления сердечно-сосудистой недостаточности (коллапс, обмороки), обострение ишемической болезни сердца, заболеваний почек.
Диагностика АВ-блокад
При оценке анамнеза пациента в случае подозрения на атриовентрикулярную блокаду выясняют факт перенесенных в прошлом инфаркта миокарда, миокардита, других кардиопатологий, приема лекарственных препаратов, нарушающих атриовентрикулярную проводимость (дигиталиса, β-блокаторов, блокаторов кальциевых каналов и др.).
При аускультации сердечного ритма выслушивается правильный ритм, прерываемый длинными паузами, указывающими на выпадение желудочковых сокращений, брадикардия, появление пушечного I тона Стражеско. Определяется увеличение пульсации шейных вен по сравнению с сонными и лучевыми артериями.
На ЭКГ АВ-блокада I степени проявляется удлинением интервала Р-Q > 0,20 сек.; II степени - синусовым ритмом с паузами, в результате выпадений желудочковых комплексов после зубца Р, появлением комплексов Самойлова-Венкебаха; III степени - уменьшением числа желудочковых комплексов в 2-3 раза по сравнению с предсердными (от 20 до 50 в минуту).
Проведение суточного мониторирования ЭКГ по Холтеру при АВ-блокадах позволяет сопоставить субъективные ощущения пациента с электрокардиографическими изменениями (например, обмороки с резкой брадикардией), оценить степень брадикардии и блокады, связь с деятельностью пациента, приемом лекарств, определить наличие показаний к имплантации кардиостимулятора и др.
С помощью проведения электрофизиологического исследования сердца (ЭФИ) уточняется топография АВ-блокады и определяются показания к ее хирургической коррекции. При наличие сопутствующей кардиопатологии и для ее выявления при АВ-блокаде проводят эхокардиографию, МСКТ или МРТ сердца.
Проведение дополнительных лабораторных исследований при АВ-блокаде показано при наличии сопутствующих состояний и заболеваний (определение в крови уровня электролитов при гиперкалиемии, содержания антиаритмиков при их передозировке, активности ферментов при инфаркте миокарда).
Лечение АВ-блокад
При атриовентрикулярной блокаде I степени, протекающей без клинических проявлений, возможно только динамическое наблюдение. Если АВ-блокада вызвана приемом лекарственных средств (сердечных гликозидов, антиаритмических препаратов, β-блокаторов), необходимо проведение корректировки дозы или их полная отмена.
При АВ-блокадах кардиального генеза (при инфаркте миокарда, миокардитах, кардиосклерозе и др.) проводится курс лечения β-адреностимуляторами (изопреналином, орципреналином), в дальнейшем показана имплантация кардиостимулятора.
Препаратами первой помощи для купирования приступов Морганьи-Адамса-Стокса являются изопреналин (сублингвально), атропин (внутривенно или подкожно). При явлениях застойной сердечной недостаточности назначают диуретики, сердечные гликозиды (с осторожностью), вазодилататоры. В качестве симптоматической терапии при хронической форме АВ-блокад проводится лечениетеофиллином, экстрактом белладонны, нифедипином.
Радикальным методом лечения АВ-блокад является установка электрокардиостимулятора (ЭКС), восстанавливающего нормальный ритм и частоту сердечных сокращений. Показаниями к имплантации эндокардиального ЭКС служат наличие в анамнезе приступов Морганьи-Адамса-Стокса (даже однократного); частота желудочкового ритма менее 40 в минуту и периоды асистолии 3 и более секунд; АВ-блокада II степени (II типа по Мобитцу) или III степени; полная АВ-блокада, сопровождающаяся стенокардией, застойной сердечной недостаточностью, высокой артериальной гипертензией и т. д. Для решения вопроса об операции необходима консультация кардиохирурга.
Прогноз и профилактика АВ-блокад
Влияние развившейся атриовентрикулярной блокады на дальнейшую жизнь и трудоспособность пациента определяется рядом факторов и, прежде всего, уровнем и степенью блокады, основным заболеванием. Наиболее серьезный прогноз при III степени АВ-блокады: пациенты нетрудоспособны, отмечается развитие сердечной недостаточности.
Осложняет прогноз развитие дистальных АВ-блокад из-за угрозы полной блокады и редкого желудочкового ритма, а также их возникновение на фоне острого инфаркта миокарда. Ранняя имплантация электрокардиостимулятора позволяет увеличить продолжительность жизни пациентов с АВ-блокадами и улучшить качество их жизни. Полные врожденные атриовентрикулярные блокады прогностически более благоприятны, чем приобретенные.
Как правило, атриовентрикулярная блокада обусловлена основным заболеванием или патологическим состоянием, поэтому ее профилактикой является устранение этиологических факторов (лечение сердечной патологии, исключение бесконтрольного приема препаратов, влияющих на проведение импульсов и т. д.). Для профилактики усугубления степени АВ-блокады показана имплантация электрокардиостимулятора.
Нарушения проводимости сердца (АВ-блокада)
Категории МКБ: Двухпучковая блокада (I45.2), Другая и неуточненная предсердно-желудочковая блокада (I44.3), Предсердно-желудочковая блокада второй степени (I44.1), Предсердно-желудочковая блокада первой степени (I44.0), Предсердно-желудочковая блокада полная (I44.2), Синдром слабости синусового узла (I49.5), Трехпучковая блокада (I45.3)
Общая информация
Краткое описание
Утверждено
на Экспертной комиссии по вопросам развития здравоохранения
Министерства здравоохранения Республики Казахстан
протокол № 10 от «04» июля 2014 года
АВ блокада представляет собой замедление или прекращение проведения импульсов со стороны предсердий на желудочки. Для развития АВ блокады уровень повреждения проводящей системы может быть разным. Это может быть нарушение проведения в предсердиях, АВ соединении и желудочках.
Коды по МКБ-10:
I44.0 Предсердно-желудочковая блокада первой степени
I44.1 Предсердно-желудочковая блокада второй степени
I44.2 Предсердно-желудочковая блокада полная
I44.3 Другая и неуточненная предсердно-желудочковая блокада
I45.2 Двухпучковая блокада
I45.2 Трехпучковая блокада
I49.5 Синдром слабости синусового узла
Сокращения, используемые в протоколе:
HRS - Общество по изучению ритма сердца
NYHA - Нью-Йоркская ассоциация сердца
АВ блокада - атрио-вентрикулярная блокада
АД - артериальное давление
АПФ - ангиотензинпревращающий фермент
ВВФСУ - время восстановления функции синусового узла
ВИЧ - вирус иммунодефицита человека
ВСАП - время синоаурикулярного проведения
ИАПФ - ингибиторы ангиотензинпревращающего фермента
ИБС - ишемическая болезнь сердца
Интервал HV - время проведения импульса по системе Гиса-Пуркинье
ИФА - иммуноферментный анализ
ЛЖ - левый желудочек
МПЦС - максимальная продолжительность цикла стимуляции
ПСЦ - продолжительность синусового цикла
ПЦС - продолжительность цикла стимуляции
СА блокада - сино-атриальная блокада
СН - сердечная недостаточность
СПУ - синусно-предсердный узел
ФГДС - фиброгастродуоденоскопия
ЧСС - частота сердечных сокращений
ЭКГ - электрокардиограмма
ЭКС - электрокардиостимулятор
ЭРП - эффективный рефрактерный период
ЭФИ - электрофизиологическое исследование
ЭхоКГ - эхокардиография
ЭЭГ - электроэнцефалография
Дата разработки протокола: 2014 год
Категория пациентов: взрослые и дети.
Пользователи протокола: интервенционные аритмологи, кардиологи, терапевты, врачи общей практики, кардиохирурги, педиатры, врачи скорой помощи, фельдшеры.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
• При АВ блокаде II степени единичные импульсы из предсердий временами не проходят в желудочки. Если такое явление возникает редко и выпадает только один желудочковый комплекс, больные могут ничего не чувствовать, но иногда ощущают моменты остановки сердца, при которых появляется головокружение или потемнение в глазах.
АВ блокада II степени тип Мобитц I - на ЭКГ наблюдается периодическое удлинение интервала P-Q с последующим одиночным зубцом Р, не имеющим следующего за ним желудочкового комплекса (тип I блокады с периодикой Венкебаха). Обычно этот вариант АВ блокады бывает на уровне АВ соединения.
АВ блокада II степени тип Мобитц II проявляется периодическим выпадением комплексов QRS без предшествующего удлинения интервала PQ. Уровень блокады обычно система Гиса-Пуркинье, комплексы QRS широкие.
• АВ блокада III степени (полная атриовентрикулярная блокада, полная поперечная блокада) возникает, когда электрические импульсы от предсердий не проводятся на желудочки. В этом случае предсердия сокращаются с нормальной частотой, а желудочки сокращаются редко. Частота сокращений желудочков зависит от уровня, на котором находится очаг автоматизма.
Синдром слабости синусового узла
СССУ - нарушение функции синусового узла, проявляющееся брадикардией и сопровождающими её аритмиями.
Синусовая брадикардия - снижение ЧСС менее на 20% ниже допустимой по возрасту, миграция водителя ритма.
СА блокада представляет собой замедление (ниже 40 ударов в 1 минуту) или прекращение проведения импульса из синусового узла через синоатриальное соединение.
• I степень СА блокады не вызывает никаких изменений сердечной деятельности и на обычной ЭКГ не проявляется. При этом виде блокады все синусовые импульсы проходят на предсердия.
• При СА блокаде II степени синусовые импульсы через СА соединение временами не проходят. Это сопровождается выпадением одного или нескольких подряд предсердно-желудочковых комплексов. При блокаде II степени могут возникать головокружения, чувство нерегулярной сердечной деятельности или обмороки. В период пауз СА блокады возможно появление выскальзывающих сокращений или ритмов из нижележащих источников (АВ соединение, волокна Пуркинье).
• При СА блокаде III степени импульсы со стороны СПУ не проходят через СА соединение и деятельность сердца будет связана с активацией нижеследующих источников ритма.
Синдром тахикардии-брадикардии - сочетание синусовой брадикардии с суправентрикулярной гетеротопной тахикардией.
Синус-арест представляет собой внезапное прекращение сердечной деятельности с отсутствием сокращений предсердий и желудочков в связи с тем, что синусовый узел не может генерировать импульс для их сокращения.
Хронотропная недостаточность (некомпетентность) - неадекватное увеличение ЧСС в ответ на физическую нагрузку.
Клиническая классификация АВ блокад
По степени АВ блокады:
• АВ блокада I степени
• АВ блокада II степени
- тип Мобитц I
- тип Мобитц II
- АВ блокада 2:1
- АВ блокада высокой степени- 3:1, 4:1
• АВ блокада III степени
• Фасцикулярная блокада
- Бифасцикулярная блокада
- Трифасцикулярная блокада
По времени возникновения:
• Врожденная АВ блокада
• Приобретенная АВ блокада
По устойчивости АВ блокады:
• Постоянная АВ блокада
• Транзиторная АВ блокада
Дисфункция синусового узла:
• Синусовая брадикардия
• Синус-арест
• СА блокада
• Синдром тахикардии-брадикардии
• Хронотропная недостаточность
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
• ЭКГ;
• Холтеровскоемониторирование ЭКГ;
• Эхокардиография.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
При подозрении на органическую церебральную патологию или при синкопальных состояниях неясного генеза:
• рентгенография черепа и шейного отдела позвоночника;
• исследование глазного дна и полей зрения;
• ЭЭГ;
• 12/24-часовая ЭЭГ (при подозрении на эпилептический генез пароксизмов);
• эхоэнцефалоскопия (при подозрении на объемные процессы мозга и внутричерепную гипертензию);
• компьютерная томография (при подозрении на объемные процессы мозга и внутричерепную гипертензию);
• ультразвуковая допплерография (при подозрении на патологию экстра - и интракраниальных сосудов);
• общий анализ мочи;
• микрореакция преципитации с антилипидным антигеном;
• биохимический анализ крови (АлАТ, АсАТ, общий белок, билирубин, креатинин, мочевина, глюкоза);
• коагулограмма;
• ИФА на ВИЧ;
• ИФА на маркёры вирусных гепатитов В, С;
• группа крови, резус фактор;
• обзорная рентгенография органов грудной клетки;
• ФГДС;
• дополнительные консультации профильных специалистов при наличии сопутствующей патологии (эндокринолог, пульмонолог);
• консультация стоматолога, отоларинголога для исключения очагов хронической инфекции.
Минимальный перечень обследований, который необходимо провести при направлении на плановую госпитализацию:
• общий анализ крови (6 параметров);
• общий анализ мочи;
• микрореакция преципитации с антилипидным антигеном;
• биохимический анализ крови (АлАТ, АсАТ, общий белок, билирубин, креатинин, мочевина, глюкоза);
• коагулограмма;
• ИФА на ВИЧ;
• ИФА на маркёры вирусных гепатитов В, С;
• группа крови, резус фактор;
• обзорная рентгенография органов грудной клетки;
• ФГДС;
• дополнительные консультации профильных специалистов при наличии сопутствующей патологии (эндокринолог, пульмонолог);
• консультация стоматолога, отоларинголога для исключения очагов хронической инфекции.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне:
• ЭКГ;
• Холтеровское мониторирование ЭКГ;
• Эхокардиография.
Дополнительные диагностические обследования, проводимые на стационарном уровне:
• массаж каротидного синуса;
• проба с физической нагрузкой;
• фармакологические пробы с изопротеренолом, пропронололом, атропином;
• ЭФИ (проводится у пациентов с наличием клинических симптомов, у которых причина симптомов неясна; у пациентов с бессимптомной блокадой ветви пучка Гиса, если планируется проведение фармакотерапии, которая может вызвать АВ блокаду);
При подозрении на органическую церебральную патологию или при синкопальных состояниях неясного генеза:
• рентгенография черепа и шейного отдела позвоночника;
• исследование глазного дна и полей зрения;
• ЭЭГ;
• 12/24 - часовая ЭЭГ (при подозрении на эпилептический генез пароксизмов);
• эхоэнцефалоскопия (при подозрении на объемные процессы мозга и внутричерепную гипертензию);
• компьютерная томография (при подозрении на объемные процессы мозга и внутричерепную гипертензию);
• ультразвуковая допплерография (при подозрении на патологию экстра- и интракраниальных сосудов);
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи:
• измерение АД;
• ЭКГ.
Диагностические критерии
Жалобы и анамнез - основные симптомы
• Потеря сознания
• Головокружение
• Головные боли
• Общая слабость
• Установить наличие заболеваний, предрасполагающих к развитию АВ блокады
Физикальное обследование
• Бледность кожных покровов
• Потливость
• Редкий пульс
• Аускультативно - брадикардия, I тон сердца меняющейся интенсивности, систолический шум над грудиной или между верхушкой сердца и левым краем грудины
• Гипотония
Лабораторные исследования: не проводятся.
Инструментальные исследования
ЭКГ и суточное мониторирование ЭКГ (основные критерии):
При АВ блокаде:
• Паузы ритма более 2.5 сек (интервал R-R)
• Признаки АВ диссоциации (отсутствие проведения всех волн Р на желудочки, что ведет к полной диссоциации между волнами Р и комплексами QRS)
При СССУ:
• Паузы ритма более 2.5 сек (интервал P-P)
• Увеличение интервала Р-Р в 2 и более раз от нормального интервала Р-Р
• Синусовая брадикардия
• Отсутствие увеличения ЧСС при эмоционально/физической нагрузке (хронотропная недостаточность СПУ)
ЭхоКГ:
• Гипокинез, акинез, дискинез стенок левого желудочка
• Изменение анатомии стенок и полостей сердца, их соотношения, структуры клапанного аппарата, систолической и диастолической функции левого желудочка
Атриовентрикулярная диссоциация: признаки, типы, диагностика, прогноз
Атриовентрикулярная диссоциация является состоянием, при котором предсердия и желудочки активируются независимо друг от друга. Нормальный процесс активации - это когда вслед за синусовым узлом следуют предсердия, АВ узел, а затем система Гис-Пуркинье, вызывающая активацию желудочка. При данном заболевании этот процесс больше не совершается. АВ-диссоциация может произойти, когда вспомогательный узел активации в АВ-узле или желудочке обгоняет синусовый узел для инициирования импульса из-за замедления синусового узла, или это может произойти, когда вспомогательный узел (то есть желудочек) превосходит синусовый узел, например, при желудочковой тахикардии. Причины атриовентрикулярной диссоциации важны для осознания, поскольку они оказывают влияние на план лечения.
Ускорение вспомогательного узла активации в сердечной ткани может произойти, если доминирующий узел (синуса) значительно замедляется. Дополнительный узел в АВ-соединении или ниже может активироваться более быстрыми темпами по сравнению с синусовым узлом и тем самым вызывать АВ-диссоциацию без обратного захвата предсердий. Например, синусовая брадикардия с очень низкой частотой пазухи может позволить АВ-узлу стать вспомогательным узлом и, таким образом, активироваться независимо от синусового узла. Атриовентрикулярная диссоциация не подразумевает AV-блок, но оба AV-блока и AV-диссоциация могут возникать одновременно.
Значительное замедление синусового узла позволяет активировать вспомогательный кардиостимулятор (атриовентрикулярный узел), приводя к диссоциации.
Таким образом, АВ-блокада связана с более быстрой частотой предсердий, чем частота желудочков. Р-волны, представляющие предсердную проводимость, не могут активировать желудочки при полной блокаде сердца. При АВ-диссоциации блокада необязательно присутствует.
Распространенность атриовентрикулярной диссоциации неизвестна. Никакой зависимости от возраста, или расы не существует, и мужчины и женщины в равной степени подвержены этому расстройству.
Типы атриовентрикулярной диссоциации
Существует два типа АВ-диссоциации, полная и неполная.
Полная АВ-диссоциация
Полная диссоциация происходит, когда предсердия и желудочки активируются независимо друг от друга, а частота предсердий медленнее или равна скорости желудочка.
Неполная АВ-диссоциация
Неполная диссоциация возникает, когда происходит прерывистый захват предсердий из желудочков или прерывистый захват желудочков из предсердий. Во время неполной АВ-диссоциации некоторые из P-волн проводят и захватывают желудочки.
Интерферентная диссоциации происходит, когда синхронизированная Р волна проходит через систему АВ-проводимости. Интерферентная диссоциация инициируется замедлением синусового узла из-за синусовой брадикардии или остановки синуса, тем самым позволяя автономному вспомогательному узлуе (узкий комплекс QRS) или желудочку (широкий комплекс QRS) принимать участие в активации желудочков.
Эта полоса ритма показывает интерферентную атриовентрикулярную диссоциацию.
Напротив, во время изоритмической АВ-диссоциации синхронная диссоциация возникает, когда частота предсердий и желудочков одинакова, демонстрируя кажущуюся связь между двумя сердечными камерами. Общим инициирующим фактором является либо замедление скорости синусового узла, либо нарушение скорости вспомогательного узла, контролирующего желудочки. Неправильные ритмы могут проявлять изоритмическую АВ диссоциацию, поскольку P-волны и QRS-комплексы, вероятно, имеют тесную связь друг с другом; однако они фактически активируются независимо друг от друга. При близком наблюдении ритмической полосы Р-волна может быть либо непосредственно предшествующей, либо вписана внутри, либо видна в терминальной части комплекса QRS (см. Изображение ниже).
Изоритмическая АВ-диссоциация. Имеется АВ-диссоциация с независимой предсердной и желудочковой проводимостью с аналогичными показателями.
Желудочковая тахикардия может возникать без ретроградной активации предсердий (из-за полной ретроградной блокады), вызывающего атриовентрикулярную диссоциацию, поскольку предсердия и желудочки бьются независимо, а частота предсердий медленнее, чем скорость желудочков. Ускоренный неправильный ритм с более низкой скоростью узла синуса также может быть связан с АВ-диссоциацией и ретроградной блокадой.
Патофизиология
Причиной атриовентрикулярной диссоциации является увеличение скорости вспомогательного узла активации или снижение частоты синусового узла. Использование определенных лекарственных средств, включая бета-блокаторы, Дигиталис и блокаторы кальциевых каналов, позволяют замедлять синусовый узел и приводить к активации вспомогательного узла в желудочке или в АВ-соединении. Вагусная активация (например, кардиогенный обморок) также может приводить к этому расстройству. АВ-диссоциация также может наблюдаться после процедуры радиочастотной абляции, что может быть нормальным явлением.
Ускоренная активация вспомогательного узла может возникать при хирургических и анестезирующих вмешательствах (включая интубацию), при повышении уровня катехоламина (например, сосудосуживающие вливания инотропов), инфаркта миокарда, структурной болезни сердца, гиперкалиемии, желудочковой тахикардии или стимуляции желудочков.
Причины
Основными причинами атриовентрикулярной диссоциации являются:
При непароксизмальной соединительной тахикардии сердечный ритм происходит со скоростью быстрее, чем синусовая скорость, без ретроградного захвата предсердий. Это наблюдается в клинических ситуациях, таких как отравление дигоксином, при синусовой брадикардии с эзофагиальным ритмом, а также как последствия кардиохирургии, в частности операции на аортальном клапане.
Длинные постэктопические интервалы также обеспечивают нормальный узловой ритм. Нормальный синусовый ритм, сопровождаемый преждевременным желудочковым ударом, сбрасывает цикл синхронизации синусового узла. В отдельных случаях, особенно при нарушениях синусового узла, синусовый импульс длится дольше, чем обычно, что может привести к АВ-диссоциации, поскольку синусовый узел активируется намного медленнее, чем узловой ритм.
Важные соображения в дифференциальной диагностике
Важно определить, не имеется ли нарушения атриовентрикулярной проводимости, особенно у больных с ускоренным узловым ритмом после кардиохирургии - это может указывать на серьезное расстройство АВ-проводимости.
Проведение правильного анализа списка принимаемых больным лекарственных средств важен для установления причины болезни. Высокий уровень дигоксина может приводить к АВ-диссоциации. В равной степени важно также установить другие медицинские причины, которые могут привести к атриовентрикулярной диссоциации, после чего принять надлежащие меры лечения, например, коррекция уровня калия (в случае завышенных или заниженных показателей) или срочное лечение почечной недостаточности.
Если изоритмическую АВ-диссоциацию достаточно трудно отличить от синусового ритма, увеличение частоты синусового ритма при резком изменении положения тела или при ходьбе может помочь в постановке диагноза.
Важно отличать АВ-диссоциацию от АВ-блокады и от преждевременных сокращений предсердий. Блокировка преждевременных сокращений предсердий могут показаться схожими с АВ-диссоциацией, но при АВ-блокаде и диссоциации частота сокращений предсердий постоянна (за исключением случаев АВ-диссоциации AV в результате желудочковой тахикардии где имеется прерывистая ретроградная проводимость).
Условиями для дифференциальной диагностики атриовентрикулярной диссоциации являются желудочковая тахикардия и любая наджелудочковая тахикардия, которая включает непароксизмальную или пароксизмальную узловую тахикардию с полной или прерывистой ретроградной блокадой проведения.
Межжелудочковая блокада ре-энтри при вентрикулярной тахикардии связана с АВ диссоциацией, так как схема re-entry как правило требует проведения антеградной проводимости через правую ветвь пучка Гиса и ретроградную проводимость через ветвь левого пучка. Предсердия не являются частью механизма re-entry.
Атриовентрикулярная диссоциация встречается в отдельных при суправентрикулярных тахикардиях. АВ-узловая re-entry тахикардия или даже ортодромная тахикардия, связанная с пучковым или шунтирующим предсердно-желудочковый узлом, может показывать на АВ диссоциацию. Если происходит АВ диссоциация, она носит временный характер, поскольку предсердия не обязательно будут частью механизма re-entry.
Лечение
Лечение больных, страдающих атриовентрикулярной диссоциацией зависит от их симптомов, основного заболевания и наличия гемодинамической нестабильности. Для больных, у которых имеется нестабильность гемодинамики при синусовой брадикардии, может потребоваться стимуляция предсердий. Если АВ-диссоциация обусловлена суправентрикулярной или желудочковой тахикардией, понадибится лечение тахикардии. Лечение отравления дигоксином также следует проводится при необходимости. Лечение основной причины как правило устраняет диссоциацию.
Медикаментозная терапия
Увеличение частоты сокращения предсердий может выполняться с помощью приема таких лекарственных препаратов, как изопротеренол или атропин. В отдельных случаях можно рассмотреть прием препарата теофиллин. Цель лечения состоит в том, чтобы увеличить интенсивность синусового узла и замедлить скорость атриовентрикулярного обмена у больных, имеющих АВ-диссоциацию вследствие болезни синусового узла. Если имеется ускоренный узловой ритм, цель лечения состоит в том, чтобы замедлить скорость его сокращений. Лекарственные препараты, которые позволяет это сделать, также могут замедлять узловую скорость (блокаторы кальциевых каналов, бета-блокаторы и т. д.).
Больным с заболеванием с невыясненной причиной или со стойкой симптоматической АВ диссоциацией вследствие желудочковой тахикардии следует консультироваться с электрофизиологом или кардиологом.
Хирургическое вмешательство
При тяжелой симптоматической синусовой брадикардии необходимо использование постоянного кардиостимулятора. Аблация узловой или желудочковой тахикардии необходима, если это является причиной расстройства.
Профилактика и долгосрочный мониторинг
Предотвращение АВ-диссоциации, как правило, невозможно, за исключением устранения любых известных триггеров.
Для предотвращения рецидива атриовентрикулярной диссоциации требуется регулярное проведение амбулаторное наблюдение, особенно если была обнаружена причина. Разумно рассмотреть применение монитора Холтера для больных, которые проходили лечение от АВ-диссоциации, и у которых имеются симптомы головокружения или пресинкопе (предобморочного состояния). Мониторинг может выявить рецидив диссоциации, и это может оказать влияние на эффективное лечение.
Прогноз
Прогноз, как правило, хороший, но он может зависеть от тяжести основного заболевания, вызывающего АВ-диссоциацию. Несмотря на доброкачественность, это может указывать на серьезные сердечно-сосудистые нарушения (например, ишемия, отравление дигоксинм). Для условий, при которых диссоциация может быть ятрогенной (т.е. высокие дозы бета-блокаторов, блокаторов кальциевых каналов), прогноз отличный, поскольку устранение причины устраняет проблему. Иногда АВ-диссоциация может сказываться на гемодинамике и приводить к снижению сердечного выброса или артериального давления, но после лечения прогноз является хорошим.
Осложнения
Осложнения при атриовентрикулярной диссоциации как правило вызваны гемодинамическим компромиссом из-за процессов, которые вызывают диссоциацию (например, желудочковая тахикардия, синусовая брадикардия).
Низкое кровяное давление и очень быстрая или очень медленная частота сердечных сокращений могут привести к травматическому обмороку.
Возможна гипоперфузия органов из-за брадиаритмий или тахиаритмий.
Острая почечная недостаточность от уменьшения почечного кровотока из-за низкого сердечного выброса обычно наблюдается при тяжелой брадикардии и АВ-диссоциации.
Ишемия или инфаркт миокарда могут возникать в случаях, когда тахиаритмия или брадиаритмия в сочетании с диссоциацией АВ могут приводить к снижению перфузии коронарной артерии.
Эти клинические ситуации могут потребовать немедленных реанимационных мероприятий для восстановления как нормального артериального давления, так и частоты сердечных сокращений для обеспечения адекватной перфузии конечных органов.
Читайте также:
