Диагностика центральной нейроцитомы по КТ, МРТ
Добавил пользователь Skiper Обновлено: 28.01.2026
Центральная нейроцитома - доброкачественная опухоль головного мозга, которая встречается 0,5 % случаев всех опухолей ЦНС. Чаще всего выявляется в возрасте 15-40 лет. Эта опухоль, как и другие доброкачественное новообразования, характеризуется медленным темпом роста, а ее злокачественное перерождение сомнительно. Прогноз при центральной нейроцитоме довольно благоприятный. Типичная локализация центральной нейроцитомы - это просвет боковых желудочков мозга, обычно с расположением в области прозрачной перегородки и симметричной закупоркой просветов передних рогов желудочков, а также тел боковых желудочков. Опухоль одинаково встречается как у мужчин, так и у женщин.
Симптоматика центральной нейроцитомы
К проявлениям центральной нейроцитомы относятся те же признаки, которые характерны для других доброкачественных опухолей с подобной локализацией. Расположение в желудочках мозга приводит обычно к повышению внутричерепного давления, что сопровождается выраженными упорными головными болями, головокружением и судорожным синдромом. Головные боли сопровождаются тошнотой и рвотой, которые не приносят облегчения. Отмечаются нарушения сознания различной степени. Могут также встречаться параличи и парезы рук и ног, мышечная слабость, очаговая неврологическая симптоматика, а также нарушения зрения. При поражении мозжечка отмечаются нарушения координации движений, шаткость ходьбы. Кроме того, могут быть нарушения поведения и расстройства психики.
Диагностика центральной нейроцитомы
Диагностика центральной нейроцитомы не отличается особо от диагностики других опухолей мозга и базируется на неврологическом обследовании и специальных методах диагностики. Неврологическая диагностика сводится к оценке состояния рефлексов и кожной чувствительности, движений в руках и ногах пациента, и проведении ряда специфические проб. Для оценки состояния нервно-мышечной системы проводятся такие исследования, как электромиография и электронейрография.
Для проведения некоторых рентгенологических метод исследования, таких как пневмомиелография и вентрикулография, проводится люмбальная пункция, с помощью которой такие берется цереброспинальная жидкость для анализа на наличие атипичных клеток.
Неоценимую роль в диагностике опухолей мозга, в т.ч. и центральной нейроцитомы, играют такие современные методы как компьютерная томография и магнитно-резонансная томография. Эти методы дают врачу послойное изображение всех тканей головы и мозга, и поэтому позволяют ему оценить локализацию опухоли, ее размеры, форму и отношение к соседним тканям. В КТ применяется рентгеновское излучение, тогда как в МРТ используется мощное электромагнитное поле, что следует учитывать у пациентов с имплантированными устройствами.
Ультразвуковая диагностика в виде М-эхо применяется для определения смещения срединных структур мозга. Из других методов диагностики центральной нейроцитомы используются контрастная ангиография сосудов головного мозга, электроэнцефалография, сцинтиграфия и в редких случаях - ПЭТ.
Лечение центральной нейроцитомы
В лечении центральной нейроцитомы используется оперативное вмешательство и лучевая терапия, а также такой современный метод лечения, как радиохирургия. Выбор лечения опухоли мозга зависит от разных факторов - ее локализация в головном мозге, возраст пациента, размер опухоли, общее состояние пациента и наличие сопутствующих заболеваний, а также возможности медицинского учреждения.
Так как центральная нейроцитома - опухоль доброкачественная, химиотерапия не дает желаемого эффекта, поэтому стандартом лечения считается хирургический метод. В некоторых случаях он может комбинироваться с лучевой терапией.
Оперативное лечение при центральной нейроцитоме, как и случае с другими доброкачественными опухолями, сводится к трепанации черепа и иссечению опухоли. При этом, не всегда возможно полное удаление опухоли, например, при глубоком ее расположении, когда вмешательство может повлечь за собой нарушение функций мозга. В таких случаях в дополнение к операции при центральной нейроцитоме проводится облучение радиацией.
Лучевая терапия при доброкачественных опухолях мозга может применяться как до операции для уменьшения размер самой опухоли, так и после нее, для полного уничтожения оставшихся клеток опухоли. В некоторых случаях лучевая терапия применяется как самостоятельный метод, например, у пациентов, которым операция противопоказана, с , высоким риском осложнений, при локализации опухоли в недоступной для скальпеля хирурга области и т.д.
Лучевая терапия при центральной нейроцитоме, как и при других доброкачественных опухолях головного мозга, направлена на уничтожение опухолевых клеток. Такое лечение проводится в течение нескольких недель. Сеанс может длиться несколько минут. При этом пучком радиации облучается область мозга, пораженная опухолью. К сожалению, полностью уничтожить опухоль традиционная лучевая терапия не способна, так как для этого нужна очень большая доза радиации и длительный курс облучения, что чревато повреждением и здоровых тканей мозга. Лучевая терапия позволяет остановить рост опухоли, а порой и несколько уменьшить размеры. Чаще всего лучевая терапия проводится до операции, чтобы уменьшить размер опухоли и облегчить само ее иссечение, а иногда и после нее, чтобы уничтожить возможно оставшиеся опухолевые клетки.
В случае, когда опухоль неоперабельная, расположена в труднодоступном для хирурга месте, лучевая терапия - это единственный метод лечения. Лучевая терапия может проводиться в модифицированных формах - конформная лучевая терапия, протоновая лучевая терапия и другие. Лучевая терапия не лишена и побочных эффектов - это выпадение волос на облучаемом участке головы, лучевой дерматит со стороны кожи на облучаемом участке, головные боли. Большим преимуществом лучевой терапии является то, что это неинвазивный метод.
В настоящее время все чаще вместо традиционной лучевой терапии и даже вместо операции применяется радиохирургия. Радиохирургия - это современное инновационное лечение радиацией, которое по своей эффективности гораздо превосходить обычную лучевую терапию, а порой не менее эффективна, чем операция, при этом она не требует никаких разрезов на голове.
Технология радиохирургии основана на том, что облучении опухоли проводится слабым тонким пучком радиации каждый раз с разных сторон. При этом через мягкие ткани проходит практически безвредная доза радиации, а на опухоль подвергается максимальному воздействию радиации. Среди методов радиохирургии можно отметить такие, как кибер-нож, гамма-нож и новалис. Отметим, что в течение всего сеанса облучения во время радиохирургии проводится постоянный контроль положения опухоли в пространстве, обычно с помощью компьютерной или магнитно-резонансной томографии.
Важным преимуществом радиохирургии в лечении центральной нейроцитомы является то, что это неинвазивный метод, который позволяет не просто остановить рост опухоли, но и уничтожит ее полностью (правда, до определенных размеров.). Радиохирургия не требует никаких разрезов, подготовки и послеоперационного периода, поэтому пациент может сразу после сеанса облучения идти домой. Метод совершенно безболезненный, поэтому нет необходимости в анестезии, что также устраняет риск осложнений. Радиохирургия отличается от традиционной лучевой терапии более коротким курсом лечения.
Единственным недостатком радиохирургии является то, что этот метод не применяется при опухолях большого размера. Кроме того, эффект радиохирургии требует нескольких недель, а иногда и месяцев, также может потребоваться дополнительный курс облучения.
(495) 506-61-01 - где лучше оперировать головной мозг
Кибер-нож в лечении опухолей головного мозга
Кибер-нож - современная инновационная технология применения лучевой терапии, позволяющая воздействовать на опухоль мозга и служит альтернативной оперативным методам лечения. Кибер-нож относится к методам так называемой радиохирургии, как и гамма-нож. Подробнее
Гамма-нож в Германии - нейрохирургическая клиника г. Ахен
На базе нейрохирургической клиники Аахенского Университета с 1998 года применяется специальная методика гамма-кобальтового облучения для лечения опухолей и сосудистых новообразований головного мозга. Подробнее
Лечение опухолей мозга в Израиле - Tel Aviv Souraski Medical Center
Национальный Онкоцентр Им. Сураски является интегральной частью крупнейшей муниципальной мед. клиники Сураски и предоставляет передовое лечение опухолей мозга всех видов.Подробнее
Центральная нейроцитома
Центральная нейроцитома - нейроэпителиальная внутрижелудочковая опухоль 2 степени злокачественности по ВОЗ c довольно характерными радиологическими признаками, проявляющаяся в виде гетерогенного объемного образования различных размеров и с контрастным усилением в пределах бокового желудочка и с прикреплением к прозрачной перегородке. Обычно они выявляются у молодых пациентов; при полной резекции прогноз благоприятный.
Эпидемиология
Центральные нейроцитомы чаще всего встречаются у молодых людей (70% в возрасте от 20 до 40 лет) и составляют менее 1% от всех интракраниальных опухолей. Информации о половой предрасположенности нет. 10
Клиническая картина
Характерными для центральной нейроцитомы симптомами являются симптомы повышенного внутричерепного давления, чаще всего пациенты жалуются на головные боли; также возможны эпилептические приступы (особенно при наличии экстравентрикулярного роста).
Характерно сравнительно непродолжительное клиническое течение, обычно несколько месяцев. В редких случаях центральная астроцитома может стать причиной внезапной смерти в результате желудочковой обструкции. [4] Внутрижелудочковые кровоизлияния встречаются также редко. [7]
Патология
Дифференциация нейронов и гистологические особенности центральных нейроцитом схожи с таковыми у олигодендроглиом, что исторически приводило к ошибкам в постановке диагноза.
Изначально данному типу опухолей была присвоена первая степень злокачественности по ВОЗ. Однако, с 1993 года (и по данным последней версии классификации 2016 г.) степень злокачественности изменилась на вторую, поскольку у некоторых опухолей наблюдалось более агрессивное поведение. [10]
Локализация
Подавляющее большинство центральных нейроцитом расположено полностью внутри желудочков. Среди типичных локализаций можно выделить следующие:
- боковые желудочки в области отверстия Монро (50%);
- и в латеральном, и в третьем желудочках (15%);
- билатеральное расположение (15%);
- изолированно в третьем желудочке (5%);
Макроскопическая картина
Макроскопически центральные нейроцитомы - опухоли серого цвета рыхлой структуры, иногда с областями кальцификации и кровоизлияний. [11]
Микроскопическая картина
Клетки обычно округлой формы, однородные, с мелкозернистыми включениями хроматина по типу «соли-и-перца». В центральных нейроцитомах могут визуализироваться области переменной архитектуры, которые напоминают другие опухоли - олигодендроглиомы, пинеоцитомы и нейроэндокринные опухоли.
Иммунофенотип
Иммуногистохимия подтверждает чисто нейронное происхождение опухоли положительностью к нейронным маркерам, таким как [11]:
- синаптофизин: положительны;
- NeuN: положительны;
- нейронспецифическая энолаза: положительны;
- МАР2: положительны;
- β-тубулин III класса: обычно положительны;
- GFAP и IDH-1 R132H - отрицательны.
Генетика
Важно, что мутации в IDH и 1p19q ко-делеция отсутствуют (их наличие характерно для олигодендроглиом).
Варианты
Экстравентрикулярная нейроцитома гистологически сходны, однако отсутствует внутрижелудочковый компонент.
Ганглионейроцитома - вариант экстравентрикулярных нейроцитом, имеющий в своем составе ганглионарно-клеточный компонент.
Диагностика
Компьютерная томография
Центральные нейроцитомы обычно гиподенсны по отношению к белому веществу. Кальцификация наблюдается примерно в половине случаев, обычно точечная. Редко наблюдается кистозный компонент, особенно в опухолях большого размера. Накопление контрастного вещества варьирует от небольшого до значительного. Также часто наблюдается расширение желудочков.
- Т1
- обычно изоинтенсивны к серому веществу
- интенсивность гетерогенная
- небольшое-значительное накопление контрастного вещества
- обычно изо- или гиперинтенсивны относительно паренхимы мозга
- возможно наличие множества кист, сигнал от которых полностью подавляется на FLAIR
- возможно наличие феномена пустоты потока [11]
- кальцификация обычно точечная
- кровоизлияния (особенно в больших опухолях)
- редко бывают кровоизлияния в желудочки
- выраженный пик холиновых соединений
- также возможно появления пика глицина (3,55 ppm) [10]
Ангиография
Часто выявляется «опухолевый румянец», с обилием хороидальных сосудов. Крупных снабжающих артерий обычно не наблюдается.
Лечение и прогноз
Обычно выполняется тотальная хирургическая резекция опухоли (5-летняя выживаемость - в 81%). Когда возможна лишь частичная резекция или опухоль распространяется экстравентрикулярно, дополнительно добавляются адъювантная лучевая терапия (и иногда - химиотерапия), хотя их эффективность доказана недостаточно.
Возможна диссеминация опухоли через ЦСЖ, однако такое встречается редко [10].
Диагностика центральной нейроцитомы по КТ, МРТ
Статья написана по книге Власова Е.А. "Опухоли мозга. КТ- и МРТ-диагностика" посмотреть / заказать
Номенклатура
Опухоли нейроэпителиальной ткани / Нейрональные и смешанные нейронально-глиальные опухоли / Центральная нейроцитома, МКБ/О 9506/1 (G II)
Определение
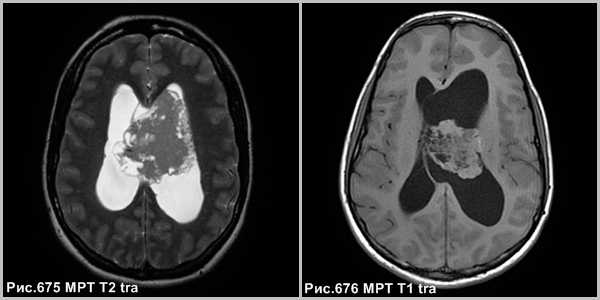
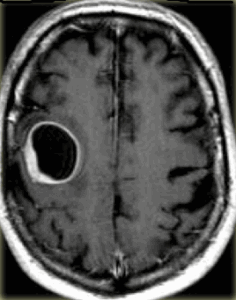
Центральная нейроцитома - кистозно-солидное объёмное образование, расположенное в боковом желудочке, связанное с прозрачной перегородкой, сопровождающееся расширением желудочковой системы (рис.677, 678).
![central_neurocytoma_1]()
Эпидемиология
0,25-0,5% от опухолей ЦНС, пик встречаемости 20-40 лет.
Морфология и биологическое поведение
На КТ и МРТ нейроцитомы - отграниченные образования, смешанной плотности, часто содержат кальцинаты (в 50-70% случаев) и кисты. В большинстве случаев опухоль сопровождается гидроцефалией обструктивного генеза.
Опухоль может инфильтрировать стенку бокового желудочка. В 20% случаев имеются внутриопухолевые кровоизлияния. Располагаются в просвете боковых желудочков головного мозга с тенденцией к локализации в области прозрачной перегородки и отверстия Монро.
Считается доброкачественной опухолью, хотя бывают случаи злокачественной трансформации [137].
![central_neurocytoma_2]()
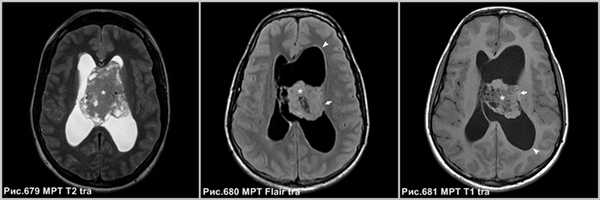
Центральная нейроцитома в виде неоднородной структуры объёмного образования, расположенного в боковом желудочке, связанное с прозрачной перегородкой (звёздочки на рис.679-681), сопровождающееся расширением бокового желудочка (головки стрелок на рис.680, 681). МРТ демонстрирует врастание опухоли в стенку бокового желудочка левого полушария большого мозга (стрелки на рис.680, 681).
Контрастное усиление
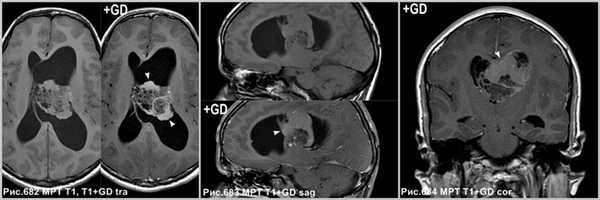
Накопление контраста средней выраженности, может быть минимальным и, даже, отсутствовать.
![central_neurocytoma_3]()
На МРТ в режиме Т1 после контрастного усиления определяется неоднородное накопление контраста в солидных участках опухоли (головки стрелок на рис.682-684). В области внутриопухолевых кист усиление отсутствует.
Дифференциальная диагностика
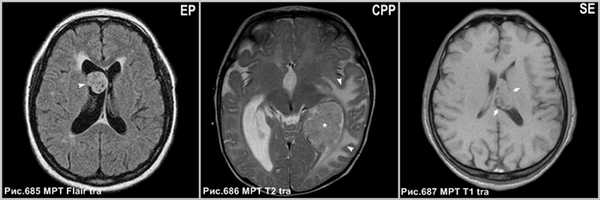
Эпендимома чаще встречается в детском возрасте, в основном, поражает IV желудочек и распространяется через желудочковые отверстия (рис.685).
Хориоидпапиллома (рис.686) встречается, главным образом, у детей; типично интенсивное контрастирование опухоли и внутриопухолевого питающего сосуда.
Субэпендимома обычно встречаются в IV желудочке, поражает людей старшего возраста (рис.687).
![central_neurocytoma_4]()
Эпендимома в виде солидного образования в правом боковом желудочке (головка стрелки на рис.685). Папиллома сосудистого сплетения в центральном отделе левого бокового желудочка (звёздочка на рис.686), окруженная перифокальным отёком (головки стрелок на рис.686). Субэпендимома левого бокового желудочка (стрелки на рис.687).
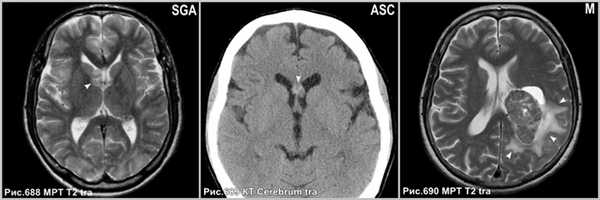
Субэпендимарная гигантоклеточная астроцитома (рис.688) встречается исключительно у пациентов с туберозным склерозом и интенсивно накапливают контраст.
Астроцитомы редко располагаются в желудочковой системе (рис.689).
Интравентрикулярные менингиомы (рис.690) имеют гомогенное контрастирование с определением чётких ровных контуров.
![central_neurocytoma_5]()
Субэпендимарная гигантоклеточная астроцитома с типичным расположением в области отверстия Монро (головка стрелки на рис.688). Астроцитома, растущая из прозрачной перегородки экзофитно в просвет правого и левого бокового желудочка (головка стрелки на рис.689). Внутрижелудочковая менингиома в центральном отделе левого бокового желудочка (звёздочка на рис.690), сопровождающаяся перифокальным вазогенным отёком прилежащего белого вещества перивентрикулярной зоны (головки стрелок на рис.690).
Клиническая картина, лечение и прогноз
Повышенное внутричерепное давление, зрительные и психические нарушения, иногда эндокринная и пирамидная симптоматика [2].
При полном хирургическом удалении - 5-летняя выживаемость составляет 81%, а при не полной резекции или экстравентрикулярном распространении добавляют адъювантную лучевую терапию (а иногда, и химиотерапию), хотя их преимущество не установлено.
Источник
Полная или частичная перепечатка данной статьи, разрешается при установке активной гиперссылки на первоисточник
- вы потеряли описание вашего МРТ или КТ,
- врача не устроило описание вашего МРТ или КТ
- вы сомненеваетесь в выводах по результатам вашего МРТ,
Похожие статьи
Классификация опухолей ЦНС
Классификация опухолей центральной нервной системы, Всемирной организации здравоохранения, 2016 года
Плеоморфная ксантоастроцитома
Опухоли нейроэпителиальной ткани / Плеоморфная ксантоастроцитома МКБ/О / 9424/3 (G II). Плеоморфная ксантоастроцитома чаще кистозная, реже солидная опухоль с излюбленной локализацией в височной доле, встречается в молодом возрасте.
Диффузная астроцитома
Диффузная астроцитома - инфильтративная опухоль без четких границ в действительности, при относительной четкости границы макроскопической картины, распространенность ее клеток шире, медленно, однако неуклонно прогрессирующая до анапластической формы, поражающая любые отделы ЦНС, реже ствол мозга и затылочные доли.
Субэпендимарная гигантоклеточная астроцитома
Субэпендимарная солидная опухоль у монроева отверстия, может содержать обызвествления, встречается у 15% больных туберозным склерозом.
Олигодендроглиома
Олигодендроглиома - диффузно растущая глиома с нечёткими контурами, характерной чертой которой является наличие обызвествлений в строме.
Эпендимома
Эпендимома чаще встречается у детей и располагается, преимущественно, в IV желудочке, а у взрослых чаще супратенториально, представляя собой кистозно-солидный или целиком солидный узел, может содержать петрификаты и быть окруженной перифокальным отеком.
Анапластическая эпендимома
Опухоль чаще супратенториальной локализации, возникает в основном у взрослых, характеризуется наличием кист, перифокального отёка и плохим прогнозом.
Миксопапиллярная эпендимома
Миксопапиллярная эпендимома встречается исключительно в области конского хвоста или терминальной нити, распространяясь экспансивно, приводит к расширению позвоночного канала, часто имеет кисты, кровоизлияния и петрификаты.
Субэпендимома
Субэпендимома - внутрижелудочковая ячеистого строения опухоль, расположенная чаще на прозрачной перегородке или в IV желудочке, содержит петрификаты и имеет доброкачественное течение.
Глиобластома
Глиобластома - опухоль высокой степени злокачественности, гетерогенного строения с центральным некрозом, быстрым инфильтративным ростом, перифокальным отеком и наихудшим прогнозом среди всех глиом.
Церебральный глиоматоз
Церебральный глиоматоз это диффузная опухоль, не имеющая конкретного центра, но обладающая обширной периферией, представляет собой инфильтрацию нескольких долей астроцитами разной степени дифференцировки, поражаются как супратенториальные так и инфратенториальные структуры.
Хориоидпапиллома
Папиллома сосудистого сплетения (хориоидпапиллома) - внутрижелудочковая опухоль, возникающая из сосудистого сплетения, сопровождающаяся внутренней гидроцефалией на фоне гиперпродукции ликвора, поражающая, преимущественно детей.
Опухоли ствола мозга
Глиома ствола мозга не является отдельной гистологической формой, а лишь отражает анатомическую локализацию неопластического поражения, в состав которого могут быть включены: диффузные и отграниченные астроцитомы, эмбриональные опухоли, эпендимома и глиобластома.
Медуллобластома
Медуллобластома чаще встречается у детей и располагается инфратенториально, представляя собой кистозно-солидную опухоль, возникает из червя мозжечка, с тенденцией роста в просвет IV желудочка.
Центральная нейроцитома
Центральная нейроцитома - кистозно-солидное объёмное образование, расположенное в боковом желудочке, связанное с прозрачной перегородкой, сопровождающееся расширением желудочковой системы.
Шваннома (невринома)
Акустическая шваннома (невринома, нейролеммома) - объемное образование мостомозжечкового угла, растущее в слуховой канал, расширяя его и в полость черепа, поражающее, в основном, взрослых; двусторонние шванномы ассоциированы с нейрофиброматозом II типа.
Менингиома
Менингиома - округлое объемное образование с четкими и ровными контурами, исходящее из клеток твердой мозговой оболочки, чаще расположенное на широком основании и наличием петрификатов в строме, редко сопровождающееся перифокальным отеком.
Локализация менингиом
• 85-90% менингиом расположены супратенториально,
• 45% парасагиттально и конвекситально,
Биологическое поведение менингиом
Менингиомы встречаются в среднем возрасте, чаще у женщин, в соотношении 2:1 или 4:1. У детей менингиомы - редкость, чаще встречаются в задней черепной ямке, имеют агрессивное течение или являются одним из проявлений НФ II типа.
Контрастное усиление менингиом
В большинстве менингиомы гомогенно интенсивно накапливают контраст с ранней артериальной фазы и длительно сохраняют его. На фоне адсорбции контраста контуры опухоли четко дифференцируются от мозгового вещества, что позволяет точно высказаться о размерах опухоли, ее структуре, распространении и количестве опухолевых узлов.
Клиническая картина, лечение и прогноз при менингиоме
Набор клинических симптомов зависит от размеров и расположения опухоли, наиболее частые: головная боль, очаговые неврологические проявления, ментальные расстройства и аносмия при расположении остеомы в передней черепной ямке.
Остеохондрома черепа
Остеохондрома (костно-хрящевой экзостоз) растёт экзофитно из кости наружу, непрерывывно связана с губчатым и кортикальным слоем имеет широкое основание и вид цветной капусты, в своей структуре может иметь отдельные костные прослойки.
Остеома черепа
Остеома - доброкачественная опухоль, возникающая из кости, представляющая собой ограниченное увеличение объема кортикального или губчатого (диплоэ) вещества.
Гемангиома черепа и позвоночника
Очаговое изменение в диплоическом веществе свода черепа и очаг в толще губчатого вещества тела позвоночника, состоящее из кавернозных полостей.
Остеосаркома черепа
Остеосаркома - злокачественная опухоль кости, быстро прогрессирующая и рано метастазирующая, чаще всего, в легкие, представляет собой образование, исходящее из кости и разрушающая исходный субстрат
Липома
Интракраниальная липома - представляет собой, не вполне бластому в морфологическом и биологическом представлении, а скорее дисэмбриогенетический доброкачественный жировой депозит, без признаков изменения в динамике.
Дизэмбриопластическая нейроэпителиальная опухоль (ДНЭО)
ДНЭО - это опухоль, преимущественно поражающая кору головного мозга, которая имеет многоузловую архитектуру с содержанием глионевральных элементов, узлового компонента глиальных клеток, а также корковой дисплазией
Первичная лимфома ЦНС
Первичная лимфома ЦНС (ПЛЦНС) - инфильтрация лимфоцитами белого вещества головного мозга с формированием облаковидных зон и типичным поражением валика и колена мозолистого тела
Аденома гипофиза
Аденома гипофиза чаще диагностируется у подростков и взрослых, преимущественно, в виде крупного солидного образования, с распространением за пределы турецкого седла - макроаденомы или в виде очага в гипофизе - микроаденома
Краниофарингиома
Краниофарингиома (КФ) - опухоль, растущая из селлярной области или в полости III желудочка, встречается у детей и стариков, имеет вид кистозного или кистозно-солидного образования, часто содержащие петрификаты в строме образования.
Дифференциальная диагностика краниофарингиом
В дифференциальной диагностике краниофарингиом от других селлярных поражений успешно используется правило «90», которое характеризует краниофарингиомы
Герминома
Герминома - самое частое образование шишковидной области, злокачественная, не инкапсулированная опухоль с высокой частотой метастазирования по оболочкам мозга, хорошо реагирующая на лучевую терапию.
Пинеоцитома
Пинеоцитома - доброкачественная опухоль, возникающая из ткани шишковидной железы, имеющая четкие контуры
Пинеобластома
Пинеобластома - первично злокачественная опухоль, без четких контуров с инвазивным типом роста, содержит кисты и некрозы, а так же сопровождается обструктивной гидроцефалией с расширением размеров желудочковой системы.
Параганглиома
Параганглиома (гломусная опухоль, хемодектома) - образование, встречающееся по ходу симпатических ганглиев, вдоль сонной артерии, наиболее часто возникает на шее, в яремном отверстии, среднем ухе и полости черепа.
Хордома
Хордома — редкая экстрацеребральная опухоль, возникающая из эмбриональной ткани (хордомезодермальной закладки).
Метастазы опухолей в мозг
Метастазы - очаги периферического распространения злокачественной опухоли с характерными чертами округлого образования, множественности поражения, перифокального отёка и масс-эффекта.
Локализация метастазов в мозге
Локализуются в любом отделе ЦНС: супра- (80%) и инфратенториально (20%),субкортикально, в глубинных отделах, в САП и субэпендимарно [88]. Наиболее часто поражается лобная и теменная доля [48]. В педиатрической популяции паренхиматозные метастазы чрезвычайно редко встречается [137].
Контрастное усилением метастазов в головном мозге
На сегодняшний день Т1 с контрастным усилением представляет собой лучший метод для обнаружения метастазов в головном мозге [4, 27, 151]. Повышение может быть однородным, точечным или кольцевидным, но оно, как правило, интенсивное [50].
Источники метастазов в головной мозг
Каких-либо отличительных морфологических признаков, при анализе церебральных метастазов, позволяющих успешно утверждать об источнике их возникновения, нет.
Дифференциальная диагностика метастазов в головной мозг
Дифференциальная диагностика должна проводиться со всеми очаговыми и объемными поражения головного мозга.
Клиническая картина, лечение и прогноз при метастазах в мозг
На ранних стадиях заболевания, пациенты с метастатическими опухолями мозга, как правило, бессимптомны. Когда опухоли увеличиваются в размерах и развивается отёк - появляются симптомы.
Метастазы в мозг
Внутричерепные метастазы являются осложнением рака с грозными последствиями. Томография мозга широко может быть использована для отбора больных с впервые выявленной злокачественной опухолью и для оценки пациентов с известными злокачественными новообразованиями, которые провоцируют развиваются неврологического дефицита.
Коллоидная киста III желудочка
Коллоидная киста III желудочка - дисэмбриогенетическое доброкачественное образование с эпителиальной выстилкой и коллоидным содержимым, иногда с тенденцией к увеличению и, как следствие - окклюзия отверстий Монро с развитием гидроцефалии.
Эпидермоидная киста
Эпидермоидная киста - доброкачественная опухоль, чаще врожденная (эпидермоид) и реже приобретенная (холестеатома), с четкими контурами, экспансивным ростом, приводящая к костной реструктуризации - деструкция в области роста и петрификаты в краях капсулы.
Спинальная невринома
Шваннома корешка спинального нерва - является экстрамедуллярной интрадуральной опухолью, возникающей из заднего (сенсорного) корешка, имеющая округлую форму и доброкачественным течением. Чаще наблюдаются единичные шванномы, множественные ассоциированы с нейрофиброматозом II типа.
Дифференциальная диагностика опухолей головного мозга при МРТ
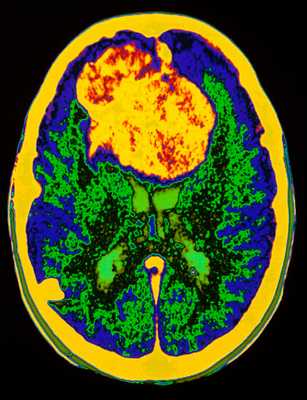
![опухоль мозга в цвете]()
МРТ головного мозга. Аксиальная Т2-взвешенная МРТ. Цветовая обработка изображения. Опухоль мозга.
При дифференциальной диагностике опухолей головного мозга надо учитывать многие факторы включая эпидемиологические и диагностические. Золотым стандартом их выявления служит МРТ головного мозга. Многие центры МРТ СПб берутся за эту задачу, но мы рекомендуем Вам обследоваться именно у нас. При МРТ в СПб в дифференциальной диагностике опухолей в высоком поле и на открытом МРТ мы учитываем многие признаки, включая следующие:
Частота:
- 1/3 глильные (50% астроцитарного ряда)
- 1/3 метастатические
- 1/3 прочие
Возраст:
- Дети - лейкозы, лимфомы, анапластические опухоли, опухоли сосудистого сплетения, тератомы, краниофарингиомы, эпендимомы, медуллобластомы
- Взрослые - глиобластомы, астроцитомы, внеосевые -менингиомы, шванномы, ЗЧЯ - гемангиобоастома
- Пожилые - метастазы, глиобластома
Локализация:
- Супратенториальная (выше намета мозжечка - полушария мозга)
- Инфратенториальная (ниже намета мозжечка - стволовые структуры, задняя черепная ямка) - эпендимома, субэпендимома, папиллома сосудистого сплетения, центральная нейроцитома, менингиома, коллоидная киста (неопухолевое заболевание)
- Особые типы - селлярно-параселлярная (турецкое седло и вокруг него), мосто-мозжечковый угол, шишковидная железа.
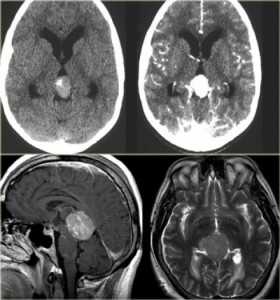
МРТ головного мозга. Сагиттальная и аксиальная Т1-взвешенные МРТ, аксиальная Т2-взвешенная МРТ и аксиальные КТ и Т1-взвешенная МРТ с контрастированием. Гигантоклеточная астроцитома с кальцификацией - внутрижелудочковая опухоль.
![герминома]()
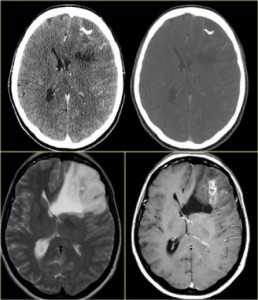
КТ и МРТ головного мозга. Аксиальные КТ до и после контрастировали, сагиттальная МРТ с контрастировавшем, аксиальная Т2-взвешенная МРТ головного мозга. Герминома (КТ и МРТ)- опухоль области шишковидной железы
МРТ головного мозга. Аксиалные Т2-взвешенная МРТ и Т1-взвешенная МРТ с контрастированием.Шваннома (невринома), кистозная форма, правого ММУ.
Краниофарингеома (КТ) - опухоль области турецкого седла.
Тип распространения:
- На противоположное полушарие - глиобластома, низкодифференцированнная астроцитома
- По ликворным путям - олигодендроглиома, эпендимома, лимфома, примитивные нейроэктодермальные опухоли (у детей), медуллобластома, пинеобластома
- Вовлечение коры - олигодендроглиома, ганглиоглиома, дисэмбриопластическая нейроэпителиома
![глиобластома]()
КТ и МРТ головного мозга. Аксиальные КТ, Т2-взвешенные МРТ и МРТ головного мозга с контрастировавшем. Вовлечение коры при олигодендроглиоме.
Множественность:
При МРТ головного мозга множественность очагов типична для метастазов (30-50%), глиобластом (5%), опухолей при факоматозах.
МРТ головного мозга. Аксиальные Т1-взвешенные МРТ с контрастировавшем. Множественные метастазы и двухстроронние шванномы при нейрофиброматозе тип 2.
Внутренняя структура:
- Кальцификация видимая при КТ и хуже МРТ головного мозга - олигодендроглиомы (90%), краниофарингеома (90%), астроцитомы (20%), эпендимома (50%), папиллома сосудистого сплетения (25%), ганглиоглиома (40%), менингиома (20%), редко - метастазы, хордомы, хондросаркомы
МРТ и КТ головного мозга. Кальцинаты в олигодендроглиоме
- Неоднородная структура на МРТ головного мозга может быть за счет - некроза : метастазы, глиобластомы; кровоизлияния: метастазы, апоплексия аденомы гипофиза
Контрастирование:
Почти всегда наблюдается при МРТ головного мозга, кроме микроаденом гипофиза и доброкачественных астроцитом. Неоднородность при МРТ головного мозга с контрастировавшем происходит за счет некроза, кистозной дегенерации, кальцинатов.
![метастаз]()
МРТ головного мозга с контрастированием. Кистозная астроцитома.
Диффузия:
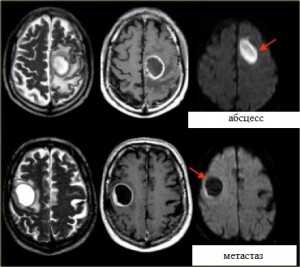
Яркие очаги на диффузионное-взвешенных МРТ изображениях характерны для абсцессов, эпидермоидных кист, и острого инсульта. Опухоли имеют низкий сигнал на ДВИ МРТ головного мозга.![Диффузия-обр]()
МРТ головного мозга. Аксиальные Т2-взвешенные МРТ, Т1-взвешенные МРТ с контрастировавшем и ДВИ МРТ.
![]()
Оценке состояния рефлексов и кожной чувствительности, движений в руках и ногах пациента, и проведении ряда специфические проб.
- Электромиография и электронейрография
- Пневмомиелография и вентрикулография
- Люмбальная пункция, для анализа цереброспинальной жидкости на наличие атипичных клеток
- КТ и МРТ
Эти методы дают врачу послойное изображение всех тканей головы и мозга, и поэтому позволяют ему оценить локализацию опухоли, ее размеры, форму и отношение к соседним тканям. В КТ применяется рентгеновское излучение, тогда как в МРТ используется мощное электромагнитное поле, что следует учитывать у пациентов с имплантированными устройствами.
- УЗИ диагностика в виде М-эхо применяется для определения смещения срединных структур мозга
- Контрастная ангиография сосудов головного мозга
- Электроэнцефалография
- Сцинтиграфия
- ПЭТ
Лучевая терапия при центральной нейроцитоме, как и при других доброкачественных опухолях головного мозга, направлена на уничтожение опухолевых клеток. Такое лечение проводится в течение нескольких недель. Сеанс может длиться несколько минут. При этом пучком радиации облучается область мозга, пораженная опухолью.
К сожалению, полностью уничтожить опухоль традиционная лучевая терапия не способна, так как для этого нужна очень большая доза радиации и длительный курс облучения, что чревато повреждением и здоровых тканей мозга. Лучевая терапия позволяет остановить рост опухоли, а порой и несколько уменьшить размеры.
Чаще всего лучевая терапия проводится до операции, чтобы уменьшить размер опухоли и облегчить само ее иссечение, а иногда и после нее, чтобы уничтожить возможно оставшиеся опухолевые клетки. В случае, когда опухоль неоперабельная, расположена в труднодоступном для хирурга месте, лучевая терапия - это единственный метод лечения.
Лучевая терапия может проводиться в модифицированных формах - конформная лучевая терапия, протоновая лучевая терапия и другие.
Лучевая терапия не лишена и побочных эффектов - это выпадение волос на облучаемом участке головы, лучевой дерматит со стороны кожи на облучаемом участке, головные боли.
В настоящее время все чаще вместо традиционной лучевой терапии и даже вместо операции применяется радиохирургия.
Радиохирургия - это современное инновационное лечение радиацией, которое по своей эффективности гораздо превосходить обычную лучевую терапию, а порой не менее эффективна, чем операция, при этом она не требует никаких разрезов на голове. Технология радиохирургии основана на том, что облучении опухоли проводится слабым тонким пучком радиации каждый раз с разных сторон. При этом через мягкие ткани проходит практически безвредная доза радиации, а на опухоль подвергается максимальному воздействию радиации.
Среди методов радиохирургии можно отметить такие, как кибер-нож, гамма-нож и новалис. Отметим, что в течение всего сеанса облучения во время радиохирургии проводится постоянный контроль положения опухоли в пространстве, обычно с помощью КТ или МРТ.
Важным преимуществом радиохирургии в лечении центральной нейроцитомы является то, что это неинвазивный метод, который позволяет не просто остановить рост опухоли, но и уничтожит ее полностью (правда, до определенных размеров.).
Радиохирургия не требует никаких разрезов, подготовки и послеоперационного периода, поэтому пациент может сразу после сеанса облучения идти домой. Метод совершенно безболезненный, поэтому нет необходимости в анестезии, что также устраняет риск осложнений.
Единственным недостатком радиохирургии является то, что этот метод не применяется при опухолях большого размера.
Кроме того, эффект радиохирургии требует нескольких недель, а иногда и месяцев, также может потребоваться дополнительный курс облучения.
Читайте также: