Диагностика глиобластомы по КТ, МРТ, ПЭТ
Добавил пользователь Валентин П. Обновлено: 17.01.2026
Несмотря на то, что МРТ является «золотым стандартом» диагностики внутримозговых опухолей, в ряде случаев полученной с ее помощью информации может быть недостаточно для принятия клинического решения. Вспомогательной и высокоинформативной методикой является позитронно-эмиссионная томография.
Целью ПЭТ-исследования при глиомах является исключение неопухолевых образований, дифференцировка глиом от других опухолей и получение информации для суждения о степени злокачественности (grade) глиомы, а также, насколько это возможно, о прогнозе лечения по интенсивности накопления радиофармпрепарата. С этой целью используются различные радиофармпрепараты (трейсеры). Ниже представлены наиболее часто применяемые из них:
1. [18F]-флуородеоксиглюкоза (FDG). В настоящее время рекомендации использования данного РФП в нейроонкологии ограничиваются дифференцирование опухолевых процессов в головном мозге от воспалительных и диагностикой лимфом ЦНС.
2. 11С-метионин -используется в нейроонкологии с начала 1980 годов. Недостатком применения является короткий период полураспада (20 минут), требующий наличия собственного циклотрона в лаборатории.
3. 18F-флуороэтил-L-тирозин - 18F-FET - тирозиновый аналог радиофармпрепарата, который аккумулируется в опухоли, не накапливаясь в белках, однако с диагностической точки зрения в нейроонкологии его применение ограничено ввиду лишь умеренного накопления данного РФП некоторыми диффузными и анапластическими глиомами; высокий ИН РФП в случае ишемического поражения и демиелинизируещего процесса.
4. 18F-флуоротимидин - 18F-FLT. Отмечается высокое накопление данного РФП в соматических опухолях (рак легкого, меланома, неходжкинская лимфома); в опухолях мозга он накапливается достаточно быстро (5-10 минут), что требует особенной организации исследования. В мозговой ткани практически не накапливается, чем обеспечивает высокий контраст с опухолью.
5. 11C-холин и 18F-флуорохолин - изначально использовались при ПЭТ-исследования злокачественных опухолей предстательной железы, а целях нейроонкологической диагностики применяются с 2002 года. В норме высокий индекс его накопления наблюдается в сосудистом сплетении, венозных синусах и пинеальной железе. Ложно-положительные результаты исследования могут регистрировться при воспалительных гранулемах, абсцессах мозга, туберкулеме, демиелинизирующем процессе
6. 18F-флуорофенилаланин - 18F-FDOPA - изначально синтезирован для оценки функции пресинаптической передачи у пациентов с нейродегенеративными заболеваниями и расстройствами движений. В настоящее время разрешен для оценки рецидивов опухолей мозга и активно исследуется с целью возможности использования для предоперационной диагностики. Наблюдается минимальное накопление 18F-FDOPAкорой головного мозга, но более существенное - подкорковыми узлами, в ряде случаев затрудняя оценку патологического очага данной локализации.
При сравнении степени злокачественности опухолей (grade) посредством ПЭТ-исследования с 11С-метионином были установлены средние значения ИН РФП опухоль/мозговая ткань для каждой из степеней:
· диффузные глиомы 2,24+/-0,90
· анапластические глиомы 3,05+/-1,02
· глиобластомы 5,03+/-1,65
Отдельным направлением в клиническом использовании методики ПЭТ является планирование лучевой терапии после удаления опухоли. В этой ситуации принципиально важным является определение границ опухолевого поражения, с тем чтобы уберечь здоровую ткань от лучевого воздействия. Методика ПЭТ в ряде случаев позволяет обнаружить опухолевую ткань, не видимую при МРТ-исследовании. Другим направлением ПЭТ-исследований является проведение дифференциального диагноза между рецидивом опухоли постлучевыми изменениями (псевдорогрессией и/или лучевым некрозом). Псевдопрогрессия - это подострая (в течение 12 недель) реакция на лучевую терапию. Обычно МРТ в этих случаях демонстрирует образование, интенсивно накапливающее контрастное вещество и с выраженным перифокальным отеком, которое не требует лечения и подвергается спонтанному регрессу. В отличие от псевдопрогрессии, лучевой некроз - более позднее событие, возникающее через 6 месяцев (но иногда и существенно позднее). Он также характеризуется накоплением контрастного вещества, перифокальным отеком и масс-эффектом, в значительной степени напоминая опухолевую прогрессию. МРТ не способно дифференцировать прогрессию опухоли от псевдопрогресии или лучевого некроза, даже с использованием специальных режимов (МР-спектроскопия итд). В этой ситуации использование ПЭТ может решить проблему дифференциального диагноза. Наиболее часто для этих целей используются 11С-метионин и 18F-FDG. Крупный мета-анализ, включающий 26 исследований и 780 пациентов, продемонстрировал относительно высокую точность для обоих трейсеров в дифференциальной диагностике прогрессии/псевдопрогресии (лучевого некроза)
ВАЖНО! Сама по себе ПЭТ-КТ не может быть единственной модальностью исследования для установления диагноза опухоли головного мозга или степени ее злокачественности. Например, несмотря на то что обычно ИН РФП в анапластических глиомах выше, чем в диффузных, и для 11С-метионина, и для 18F-FETнаблюдается некоторая особенность: олигодендроглиомы grade II характеризуются более высоким ИН РФП, чем астроцитомы grade II и III. В качестве объяснения этому феномену приводятся такие объяснения как наличие большего количества сосудов в ОДГ, а значит, больший объем крови в ней и больший объем поглощенного РФП, большая клеточная плотность ОДГ и более высокая скорость обновления клеток в них.
Предварительный диагноз может быть установлен только специалистом после интерпретации нескольких исследований.
В том случае, если диагноз не совсем ясен, нужно прислушаться к совету врача и выполнить ПЭТ-КТ, поскольку это исследование поможет исключить неопухолевое поражение мозга и/или верно установить биологическую природу (степень злокачественности) опухоли, что, в свою очередь, определит тактику дальнейшего лечения.
В качестве клинического примера можно привести следующее наблюдение:
Пациент 42 лет перенес вторично-генерализованный эпиприступ, который повторился через 2 дня (редуцированный). Консультирован неврологом, через 2 дня от первичного прступа выполнил МРТ, которое выявило объемное образование предцентральной извлины левой лобной доли, не накапливающей контрастный препарат
Глиобластома головного мозга
Мультиформная глиобластома (злокачественная глиома) является одной из самых распространённых злокачественных новообразований у взрослых. 20% от всех первичных новообразований головного мозга являются мультиформными глиобластомами.
Сделать МРТ головного мозга в Санкт-Петербурге
Прогноз жизни при глиобластоме крайне неблагоприятный в связи с высокой степенью злокачественности.Смертность, связанная с МФГ превышает 90% в течение 5 лет со средней выживаемостью 12,6 месяцев.
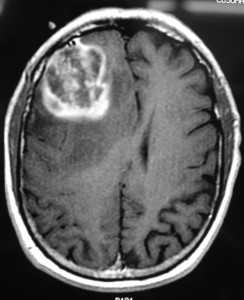
Глиобластома: симптомы, выявляемые с помощью МРТ. Аксиальный срез в режиме Т1 после контрастирования препаратом гадолиния демонстрирует распространенную опухоль правой лобной доли. Изображение предоставлено доктором George Jallo.
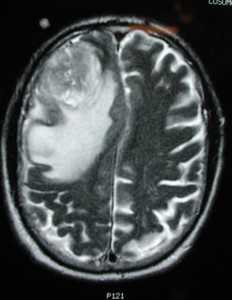
МРТ того же пациента. Т2-взвешенное изображение демонстрирует то же поражение, что и на предыдущем рисунке с заметным отеком и смещением срединных структур. Эти находки соответствуют высокой степени злокачественности опухоли.
Методы диагностики глиобластомы
Компьютерная томография (КТ) выявляет опухоль и связанные с ней изменения. Однако при выполнении КТ может пропустить опухоли небольшого размера. Небольшая глиома низкой степени злокачественности, пропущенная на скрининговом обследовании, может в конечном счете развиться в мультиформную глиобластому. К тому же, на компьютерных томограммах могут быть не видны многоочаговые варианты опухоли. Распространение глиобластомы с током спинномозговой жидкости, особенно раннее распространение, также может быть затруднительным для диагностики при помощи КТ.
Магнитно-резонансная томография (МРТ) — это значительно более чувствительный метод для обнаружения опухоли, а также для выявления связанных с ней изменений, включая перифокальный (перитуморозный) отек. Поэтому МРТ является методом выбора для пациентов с предполагаемой или подтвержденной мультиформной глиобластомой. Так как данная опухоль обладает агрессивным инфильтративным ростом, опухолевые клетки часто находятся за пределами зоны измененной интенсивности сигнала на МРТ. Часто возникают метастазы в центральную нервную систему, но экстрацеребральные метастазы (расположенные за пределами мозга) довольно редки.
После хирургической операции выявление различий между рецидивирующей опухолью и рубцовой тканью только лишь на основании данных МРТ может быть затруднительным. В этом случае более подходящим методом исследования будет позитронно-эмиссионная томография (ПЭТ).
В связи с большим разнообразием проявлений опухоли в некоторых случаях она может имитировать другие состояния, такие как инфаркт, абсцесс или даже опухолеподобную бляшку при рассеянном склерозе, и таким образом, задержать постановку правильного диагноза. Кроме этого, другие патологические процессы головного мозга также иногда принимаются за глиобластому. В таких случаях необходимо получить консультацию опытного нейрорадиолога с целью уточнения истинной природы образования. Повторная расшифровка МРТ в специализированном медицинском центре повышает точность диагноза.
Если говорить о признаках, которыми на магнитно-резонаных томограммах характеризуются опухоли в спектре от астроцитомы низкой степени злокачественности до мультиформной глиобластомы, можно сделать следующее обобщение (хотя возможны и исключения):
- Частота возникновения участков кальцификации в опухоли снижается в спектре от астроцитомы низкой степени злокачественности до мультиформной глиобластомы
- Частота возникновения контрастного усиления опухоли повышается в спектре от астроцитомы низкой степени злокачественности (сдерживается гематоэнцефалическим барьером, имеет низкую частоту контрастного усиления) до мультиформной глиобластомы (проникает через гематоэнцефалический барьер)
- Частота случаев геморрагии, некроза, масс-эффекта и отека также повышается от астроцитомы низкой степени злокачественности до мультиформной глиобластомы
- В том случае, если геморрагические изменения отсутствуют, большинство опухолей гипоинтенсивны на Т1-взвешенных изображениях и гиперинтенсивны на Т2-взвешенных изображениях
- Усиление сигнала на КТ изображениях аналогично таковому на МРТ изображениях
Существуют различные варианты мультиформной глиобластомы. Гигантоклеточная (монстроцеллюлярная) глиобластома является одной из разновидностей мультиформной глиобластомы, но имеет те же особенности на МРТ.
Рентгенография при глиобластоме
Рентгенография не применяется для оценки первичных опухолей. Однако, в случаях, когда опухоль поражает свод черепа, рентгенологические исследования могут выявить патологию в пораженных костях черепа. Кроме того, рентгенография скелета может обнаружить изменения в случае метастатического поражения костей в нетипичных случаях.
Компьютерная томография (КТ) при глиобластоме
Результаты компьютерной томографии позволяют с достаточно высокой степенью уверенности говорить о диагнозе мультиформной глиобластомы. Однако, другие объемные образования могут имитировать мультиформную глиобластому, например, абсцессы мозга, инфаркт с геморрагической трансформацией и новообразования более низкой степени злокачественности. Кроме того, некоторые виды демиелинизирующих поражений (такте как гигантские бляшки при рассеянном склерозе) могут выглядеть, как мультиформная глиобластома. Также многоочаговая форма мультиформной глиобластомы может быть неотличима от диффузного рассеянного склероза. Все эти случаи требуют внимательного отношения врачей с возможным получением второго мнения.
При глиоматозе головного мозга КТ-картина может быть нормальной, либо изображения могут показать распространенные очаги с низкой плотностью без объемного эффекта и усиления сигнала.
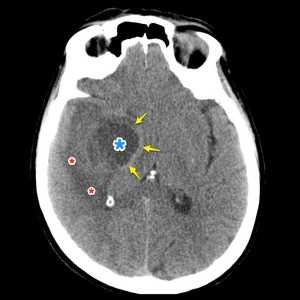
Опухоль головного мозга — глиобластома. Компьютерная томография (КТ). Синяя звездочка в центре обозначает зону центрального некроза опухоли, заполненную жидкостью. Желтые стрелки — окружающий мягкотканный компонент опухоли. Красные звездочки — перифокальный отек мозга. Наблюдается смещение срединных структур и угроза нисходящего транстенториального вклинения мозга.
Сделать КТ головного мозга в Санкт-Петербурге
Проявления опухоли на КТ-сканах без контрастного усиления включают неоднородное образование с нечеткими краями; внутренние области низкой или жидкостной плотности являются очагами некроза (представлены более, чем в 95% МФГ); внутренние области высокой плотности, являющиеся очагами геморрагии или, реже, кальцификациями (они более характерны в тех случаях, когда МФГ является результатом трансформации из астроцитомы низкой степени злокачественности); и значительный масс-эффект и отек (возогенная природа отека).
Исследование КТ с контрастным усилением значительно увеличивает выявление таких признаков, как неровные контуры образрвания, неоднородность, возможное кольцевидное контрастное усиление в периферических отделах патологической зоны.
Магнитно-резонансная томография (мрт) при глиобластоме
МРТ позволяет с высокой степенью уверенности говорить о диагнозе мультиформной глиобластомы и широко используется для определения местоположения и размера опухолей мозга. Фактически, этот метод имеет наивысшую степень достоверности среди других лучевых методов. Некоторые другие процессы, в основном объёмные образования с геморрагическим компонентом, могут имитировать мультиформную глиобластому на МРТ, включая абсцессы мозга и инфаркты. В случае неясной или спорной МРТ-картины может быть полезной экспертная оценка МРТ специализированными радиологами.
Стандартная методика МРТ ограничена в способности определять тип и степень злокачественной трансформации опухолей мозга, но более продвинутые протоколы МРТ, такие как перфузионно-взвешенная томография, могут оценить этот показатель с большей степенью достоперности, так как способны предоставлять более «физиологическую» информацию.
Как выглядит глиобластома на МРТ? Как правило, образование на томограммах представляет собой зону, имеющую в основном пониженный сигнал на Т1-взвешенных изображниях и повышенный сигнал на Т2- взвешенных изображениях. Могут присутствовать внутренние кистозные участки, участки потери сигнала, обусловленные крупными сосудами, внутренние зоны повышенной интенсивности сигнала на Т1-ВИ (геморрагические очаги), новообразованные сосуды, очаги некроза, обширный перитуморозный вазогенный отеком и значительный масс-эффект. Также может выявляться неравномерное, но интенсивное накопление контрастного вещества на основе гадолиния (та же картина наблюдается на КТ после введения йодсодержащего контраста), как в основной опухоли, так и в метастатических очагах, характерных для МФГ. МРТ более чувствительна к этим изменениям, чем КТ.
Глиоматоз головного мозга выглядит как диффузное изменение сигнала от белого вещества, сочетающееся с признаками повышения внутричерепного давления, такими как сдавление мозговых желудочков и сужение субарахноидального пространства.
Глиосаркома обычно представляет собой четко ограниченную опухоль, при этом саркоматозные или инфильтрационные глиоматозные элементы часто имеют сходство с менингиомами. Прочие МРТ-признаки схожи с теми, что характерны для мультиформной глиобластомы.
Позитронно-эмиссионная томография (ПЭТ) при глиобластоме
Ангиография
Ангиографическая картина при мультиформной глиобластоме включают в себя следующие признаки: гиперваскулярное объемное образование с опухолевым «свечением»; значительное кровонаполнение сосудов, артерио-венозные шунты (что может имитировать артерио-венозную мальформацию); аберрантные сосуды, сосудистое депонирование и застой (достаточно часто встречается); масс-эффект, который вызывает смещение сосудов.
Ангиография имеет низкую специфичность при диагностике мультиформной глиобластомы. Хотя снимки могут показать смещение сосудов, вызванное масс-эффектом опухоли, но в действительности любое другое объемное образование мозга может иметь схожие признаки. Кроме того, гиперваскуляризация мультиформной глиобластомы может имитировать сосудистую мальформацию. Таким образом, любое объемное образование или сосудистая мальформация может привести к ложноположительному результату. Небольшие опухоли и опухоли без выраженного смещения сосудов могут быть причиной ложноотрицательного результата.
Диагностика глиобластомы по КТ, МРТ, ПЭТ
Примечание. ГБ — глиобластома, АОД — анапластическая олигодендроглиома, ОД — олигодендроглиома, АА — анапластическая астроцитома, ДА — диффузная астроцитома.
Статистически значимые различия между группами астроцитом со степенью анаплазии Grade III (2-я группа, АА) и Grade II (4-я группа, ДА) при использовании параметра ППП в нашем исследовании не обнаружены.
Высокие показатели статистической значимости в разграничении глиом высокой степени дифференцировки, а именно 4-й группы (ДА) и 5-й группы (ОД), достигнуты при использовании порогового значения ИН=1,67. Чувствительность при этом составила 83%, специфичность — 92%, AUC=0,87 (см. рис. 3, табл. 2).
Вопрос дифференциальной диагностики глиальных новообразований как по степени злокачественности, так и по гистогенезу на дооперационном этапе остается актуальной задачей современной нейровизуализации. В течение последних двух десятилетий предпринимаются многочисленные попытки найти малоинвазивные методы диагностики глиальных опухолей мозга, которые были бы способны с высокой специфичностью и, что особенно важно, на ранних этапах визуализировать структурную перестройку мозгового вещества, предполагающую прогрессирование глиального новообразования.
На современном этапе главным методом первичной диагностики глиом остается МРТ в силу высокой разрешающей способности метода и постоянно развивающихся новых возможностей в оценке функциональных характеристик опухоли (ASL-перфузия [13], МР-спектроскопия [14], диффузионно-тензорные исследования [15]). У каждого из перечисленных методов имеются ограничения, а получаемая на их основе информация может отражать лишь опосредованные реакции мозга на рост патологического внутримозгового образования. В этой связи для лучшего понимания идущих в опухолевой ткани биологических процессов ведущие нейроонкологи (EANO и RANO) рекомендуют проводить ПЭТ/КТ с различными РФП на этапе выбора тактики лечения [3].
11 C-метионин (MET) является наиболее популярным и признанным РФП, так как диагностическая ценность его применения у больных глиомами доказана множеством клинических исследований [3—8, 10]. Однако связь уровня накопления аналогов аминокислот со степенью дифференцировки глиом до сих пор остается предметом оживленных дискуссий.
Несмотря на обилие публикаций и относительное понимание причин гиперфиксации МЕТ в пролиферирующей опухолевой ткани, показатели специфичности в дифференциальной диагностике различных подтипов глиом, отличающихся еще дополнительно и степенью злокачественной трансформации, остаются невысокими. Для достижения высокой чувствительности предлагается использовать различные пороговые значения ИН РФП [6, 8, 12, 16]. Показано, что пороговые значения ИН метионина в группах высокодифференцированных и низкодифференцированных глиом значительно варьируют (от 1,50 до 3,00) [16—18], и очевидно, что чаще всего вопросы возникают при пограничных значениях.
Большинство рутинно выполняемых в клинике ПЭТ/КТ-исследований с МЕТ проводятся в режиме статического сканирования в промежуток времени между 10-й и 30-й минутами после внутривенной инъекции. В литературе периодически появляются работы по изучению динамики распределения МЕТ [10—12], но они пока не улучшили возможности ПЭТ/КТ в дифференциальной диагностике глиом. Так, в 2007 г. G. Moulin-Romsée и соавт. при динамическом сканировании пациентов в течение 40 мин от момента введения РФП не выявили статистически значимых различий среди групп опухолей высокой и низкой степени дифференцировки, однако в выборке пациентов только 10 из 34 случаев представлены первичными образованиями, остальные пациенты обследованы по поводу рецидива глиом разного вида [11]. Известно, что под воздействием лучевого и химиотерапевтического лечения опухоль может изменять свои биологические свойства, и метаболические характеристики рецидивной ткани будут отличаться от первоначальной активности опухоли.
В 2012 г. T. Aki и соавт. сообщили о практической значимости динамической ПЭТ с MET в двумерном режиме (2D) для дифференциальной диагностики опухолей головного мозга в качестве вспомогательного средства при статическом исследовании (сканирование проводилось в 3 этапа: 5—15 мин, 15—25 мин и 25—35 мин). Обследовав 144 пациента с первичными образованиями головного мозга и 29 здоровых добровольцев, авторы показали, что уровень максимального стандартизированного накопления РФП (SUV) в ГБ и лимфомах во времени значительно повышается по сравнению с мозговым веществом у добровольцев (на уровне лобных долей), в то время как в ОД и менингиомах происходит значительное снижение этого показателя в динамике [10].
Из наиболее поздних работ можно выделить исследование, проведенное группой японских радиологов во главе с Y. Nomura в 2018 г., которые опубликовали результаты динамического ПЭТ-сканирования в трехмерном режиме (3D), проводимого непрерывно в течение 35 мин от момента введения РФП у 160 больных со злокачественными образованиями в головном мозге. Авторы продемонстрировали несколько типов кривых накопления МЕТ, характерных для астроцитом, ОД, злокачественных лимфом головного мозга и гемангиобластом [12].
При сопоставлении графиков, полученных японскими учеными, и наших данных отмечается аналогичная тенденция к снижению уровня накопления РФП к концу исследования в группе ОД. Совпадение метаболических паттернов в наших исследованиях с учетом уже известных отличий строения сосудистой сети ОД вселяет оптимизм в дальнейшие попытки разобраться в биологии этих опухолей, принципиально отличающихся от астроцитом по прогнозу и выживаемости.
Форма кривых при изучении астроцитарных опухолей, как и в исследовании Y. Nomura, отличается более плавным достижением пика. При этом по мере увеличения степени злокачественности опухолей высота пика увеличивается, достигая максимума при ГБ, в то время как ДА практически полностью повторяют тип распределения РФП в неизмененном мозговом веществе.
Таким образом, полученные в нашем исследовании метаболические паттерны подтверждают данные предыдущих работ и представляются нам перспективными с точки зрения понимания процессов, протекающих в глиомах с различной гистоструктурой.
Отличия глиальных опухолей головного мозга по уровню накопления МЕТ в литературе многими зарубежными и отечественными авторами чаще всего связываются с активацией мембранного транспорта через систему белков LAT1, отвечающих за пролиферацию и поддержание метаболизма в тканях. Значительная интенсивность включения РФП в глиомах высокой степени злокачественности дополнительно связана с нарушением гематоэнцефалического барьера (ГЭБ) [6, 8, 12, 16]. Степень влияния одного или другого механизма на интенсивность накопления РФП в злокачественных опухолях неизвестна, но очевидно, что биологическая активность образований низкой степени злокачественности, при которых ГЭБ нарушается в меньшей степени, будет определяться активностью мембранного транспорта LAT1 [12, 16, 19, 20]. Ряд работ на основе иммуногистохимического анализа показывают, что экспрессия LAT1 отмечается в мембране не только опухолевых клеток, но и опухолевых сосудов и нарастает с увеличением степени злокачественности опухоли [19, 20]. Таким образом, скорость поглощения MET при активном транспорте должна положительно коррелировать со скоростью роста опухоли. Для проверки этой гипотезы в работе подробно изучен начальный этап распределения РФП.
Как показало наше исследование, применение анализа динамической кривой накопления МЕТ в опухолевой ткани с выделением новых количественных параметров, в частности ППП и Пмакс, позволило повысить специфичность дифференциальной диагностики глиом по степени злокачественности по сравнению со стандартной методикой измерения ИН при статических исследованиях, для которых обобщенные показатели специфичности, по данным одного из последних метаанализов — A. Katsanos и соавт. [18], не превысили 55%. Так, применение параметра Пмакс с пороговым значением ИН=2,32 позволяет повысить специфичность метода в разграничении злокачественных глиом Grade III и IV до 88%, а в группе чистых астроцитарных глиом (ГБ и АА) — до 100% при сохранении достаточно высоких показателей чувствительности — 82% (AUC=0,80). Однако трудности возникают при появлении в выборке ОД. При сравнении ГБ и АОД специфичность изучаемых параметров снижается до 80—82% (для ППП и Пмакс), хотя и остается выше, чем при стандартной оценке ИН.
В группе высокодифференцированных глиом результаты динамического сканирования также оказались интересными. При использовании достаточно низкого порогового значения ИН=1,67, основываясь на параметре Пмакс, в нашем исследовании стало возможным разграничить ОД и ДА с высокими показателями чувствительности — 83% и специфичности — 92% (AUC=0,87). В доступной литературе схожих результатов нам найти не удалось, и, возможно, потребуется проведение дополнительных исследований — с большей выборкой пациентов с подобными типами глиом для подтверждения или опровержения этих данных. Однако тот факт, что ОД демонстрируют высокий уровень накопления 11 С-метионина, известен давно, и в большинстве случаев отечественные и зарубежные авторы связывают это с повышенной клеточностью и высокой микроваскулярной плотностью опухоли, а значит, и с бóльшим количеством мембранных белков системы LAT, участвующих в процессах транспортировки МЕТ в клетку [4, 7, 8, 12], что вполне может объяснять высокие значения показателей Пмакс и ППП в этой группе образований и в нашем исследовании.
Важным практическим выводом данной работы может стать разработка укороченной методики ПЭТ/КТ-сканирования с МЕТ у пациентов с подозрением на глиальные новообразования. Полученные нами данные о выходе показателей SUV на своеобразное плато после 7-й минуты сканирования позволяют нам рекомендовать «модифицированный», или «ускоренный», диагностический протокол ПЭТ/КТ при использовании короткоживущих РФП. Это позволит без потери диагностической ценности самого исследования сократить время сканирования одного пациента и увеличить пациентопоток в рамках одного радиосинтеза препаратов данной группы.
Анализ 1-й минуты распределения МЕТ при ПЭТ/КТ в режиме динамического сканирования с учетом первых пиковых значений поглощения РФП (ППП и Пмакс) позволяет повысить специфичность разграничения как отдельных подтипов высокозлокачественных опухолей (Grade VI и III), так и низкозлокачественных опухолей (ОД и ДА), что представляет определенный интерес с точки зрения изучения фундаментальных процессов метаболизма и васкуляризации опухолевой ткани.
При этом необходима стандартизация в проведении как статических, так и динамических ПЭТ/КТ-исследований с аминокислотами и другими РФП с использованием унифицированных диагностических протоколов и автоматизации внутривенных инъекций, что, вероятно, поможет улучшить результаты и выявить больше закономерностей метаболизма опухолей мозга, особенностей их роста и распространения при различных подтипах глиальных новообразований.
Выводы
Исследование показало, что различные гистотипы глиальных опухолей могут демонстрировать отличающиеся паттерны кривых распределения радиофармпрепарата при динамическом исследовании. Статистически значимый более высокий уровень метаболизма радиофармпрепарата демонстрируют только наиболее злокачественные опухоли — глиобластомы. Олигодендроглиомы, обладая высокой метаболической активностью вне зависимости от степени дифференцировки, являются основной причиной затруднений в разграничении других типов глиом. Изучение динамики включения 11 С-метионина в опухолевую ткань при позитронно-эмиссионной томографии, совмещенной с компьютерной томографией, на ранних этапах, непосредственно после введения радиофармпрепарата, является перспективным с точки зрения изучения фундаментальных процессов пластического метаболизма отдельных видов глиом.
Участие авторов:
Концепция и дизайн исследования — Пронин И.Н., Постнов А.А., Хохлова Е.В., Вихрова Н.Б.
Сбор и обработка материала — Хохлова Е.В., Калаева Д.Б., Конакова Т.А., Постнов А.А., Вихрова Н.Б.
Статистический анализ данных — Постнов А.А., Погосбекян Э.Л.
Написание текста — Вихрова Н.Б.
Редактирование — Пронин И.Н., Баталов А.И., Постнов А.А.
Авторы заявляют об отсутствии конфликта интересов.
The authors declare no conflicts of interest.
Комментарий
Проблема дифференциальной диагностики глиом головного мозга на предоперационном этапе является крайне важной в современной нейрохирургии. Глиомы головного мозга представляют собой достаточно разнородную группу новообразований и составляют 24% от всех церебральных опухолей у взрослых, а глиобластомы как наиболее злокачественная группа глиальных опухолей, по некоторым оценкам, составляют до 50% от всех таких опухолей. Проблема успешного лечения глиальных опухолей сопряжена с максимально точной диагностикой. Общепризнано, что методом выбора первичной диагностики является МРТ, однако в настоящее время перспективным становится ПЭТ/КТ с использованием радиофармпрепаратов. В представленной работе таким препаратом выбора стал 11 C-метионин (MET), характеризующийся повышенной тропностью к опухолевой ткани и, как следствие, лучшей визуализацией опухолевого процесса. Статью можно отнести к фундаментальным. Она отображает практически все аспекты, связанные с предоперационным обследованием этой трудной категории больных. Представлен анализ ранних этапов кривой «активность — время накопления РФП» у 74 больных с глиомами супратенториальной локализации различной степени дифференцировки, прошедших лечение в ФГАУ «НМИЦ нейрохирургии им. акад. Н.Н. Бурденко» Минздрава России.
Авторы показывают, что благодаря совершенствованию РФП удалось значительно разделить уровни метаболической активности глиобластом. Предлагаемый авторами МЕТ как РФП выбора имеет большое практическое значение для дифференциальной диагностики различных типов глиом головного мозга у взрослых пациентов. Авторами выполнен детальный анализ метаболической активности глиом, оценки скорости поглощения МЕТ и ее связи со скоростью роста опухоли. Результаты относительно высокого уровня накопления 11 С-метионина олигодендроглиомами, полученные авторами, сопоставимы с результатами других серий пациентов с глиомами. Представленный опыт показывает, что, несмотря на несомненный прогресс, первичная дифференциальная диагностика больных с глиомами остается еще не решенной проблемой и высокая метаболическая активность олигодендроглиом, вне зависимости от степени дифференцировки, является основной причиной затруднений в разграничении других типов глиом. Целесообразно было бы продолжить данную работу и оценивать динамику включения МЕТ в опухолевой ткани при ПЭТ/КТ на ранних этапах, непосредственно после введения РФП, так как эти опухоли затрагивают очень большое количество критических структур мозга. Основной путь улучшения результатов лечения больных с глиальными опухолями головного мозга — ранняя диагностика и четкая верификация таких новообразований. Статья, несомненно, интересна как для нейрохирургов, так и для врачей смежных специальностей.
МРТ и КТ при глиобластоме мозга - что покажет

МРТ головного мозга, КТ головного мозга являются аппаратными методами диагностики глиобластомы головного мозга. Исходя из первичных симптомов, истории болезни, противопоказаний и диагностических целей, врач невролог назначает необходимые способы обследования. В большинстве случаев, МРТ головного мозга выбирается как первичный метод диагностики. В качестве дополнительного обследования нейрохирург может назначить КТ головного мозга.
Глиобластомы - это злокачественные, агрессивные и быстрорастущие опухоли головного мозга. Альтернативное название образования - астроцитома 4 степени злокачественности. Она вторгается в близлежащую ткань мозга, но обычно не распространяется на отдаленные органы. Нейрохирурги выделяют два типа опухоли:
- первичная глиобластома
- вторичная глиобластома.
Симптомы глиобластомы
Симптомы глиобластомы варьируются в зависимости от местоположения опухоли головного мозга и могут включать:
- Постоянные головные боли
- Двойное или размытое зрение
- Рвота
- Потеря аппетита
- Судороги
- Изменения в настроении и личности
- Изменения в способности мыслить
- Сложность речи.
Что лучше, МРТ или КТ головного мозга при глиобластоме
Диагностические инструменты глиобластомы включают компьютерную томографию (КТ) и магнитно-резонансную томографию (МРТ). Магнитно-резонансная томография и компьютерная томография отличаются принципом действия. Метод КТ головного мозга основан на лучевом воздействии рентгеновских лучей. Принцип работы аппарата МРТ основывается на явлении магнитно-ядерного резонанса, когда томограф создает сильное магнитное поле и посылает радиочастотные импульсы, на которые реагируют атомы водорода в мягких тканях мозга.
МРТ лучше покажет состояние головного мозга и ткани опухоли. Информативность магнитно-резонансной томографии при опухолях головного мозга выше, чем у компьютерной томографии. МРТ также может быть полезна во время операции для биопсии тканей и удаления опухоли. Магнитно-резонансная спектроскопия головного мозга используется для изучения химического профиля опухоли.
КТ хорошо показывает основные структуры головного мозга, и часто используется в сочетании с протоколом ангиографии, чтобы оценить качество кровоснабжения, поскольку опухоли глиобластомы создают собственное кровоснабжение, что помогает им расти.
Для выявления глиобластомы требуется контрастное усиление, чтобы нейрохирург мог четко увидеть все опухолевые очаги, границы опухоли, злокачественный потенциал новообразования. При МРТ исследовании с контрастом используется гипоаллергенный препарат на основе гадолиния, а для КТ головного мозга с контрастированием используется йодистый контраст.
Признаками глиобластомы на КТ будут:
- Неравномерно изоденсное или гиподенсное объемное образование с гиподенсной центральной частью, отражающей некроз
- Выраженные масс-эффект и перифокальные отек/опухолевая инфильтрация
- Геморрагический компонент
- Кальцификация
- Высокоинтенсивное гетерогенное неравномерное кольцевое контрастирование.
Признаками глиобластомы на МРТ будут:
- Неравномерно изоинтенсивное, гипоинтенсивное объемное образование Некротический, кистозные компоненты, неравномерное утолщение краевых отделов
- Подострое кровоизлияние
- Гетерогенное гиперинтенсивное объемное образование с перифокальными инфильтрацией/вазогенным отеком
- Артефакт восприимчивости, связанный с продуктами распада крови
- Более низкие значения ИКД по сравнению с глиомами низкой степени злокачественности
- Увеличение максимального относительного объема мозгового кровотока по сравнению с опухолями низкой степени злокачественности
- Увеличенная проницаемости по сравнению с опухолями низкой степени злокачественности
- Толстое неравномерное кольцевое контрастирование вокруг некротического ядра.
Данные МРТ и КТ головного мозга, а также КТ сосудов головного мозга потребуются для дифференциальной диагностики глиобластомы от:
- Абсцесса головного мозга
- Метастатического поражения
- Лимфомы на фоне СПИД
- Анапластической астроцитомы
- Демиелинизации
- Подострого ишемического инсульта.
Существует разница в продолжительности времени проведения исследования. Если для МРТ головного мозга продолжительность обследования в среднем составляет 20 минут. Время проведения КТ головного мозга составляет 3-5 минут.
Абсолютными противопоказаниями к МРТ головного мозга являются кардиостимулятор, ушной имплант, инсулиновая помпа, любые импланты и протезы из ферромагнитных сплавов, наличие сосудистых клипс. Для КТ абсолютным противопоказанием следует считать беременность. КТ головного мозга может выступать альтернативой МРТ, если существуют противопоказания к сканированию.
Разница между МРТ и КТ
Компьютерная томография и магнитно-резонансная томография используются для получения изображений органов и тканей в трехмерной проекции. Разница в томографии заключается в том, что при МРТ используются радиоволны, а при КТ - рентгеновские лучи для получения изображения. Хотя оба томографических метода имеют высокую информативность, есть диагностические различия, которые могут сделать каждый из них более подходящим вариантом в зависимости от обстоятельств.
КТ-сканирование более быстрая форма диагностики, чем магнитно-резонансная томография, и обычно используется для экстренного обследования. При использовании как КТ, так и МРТ существуют определенные риски. Они зависят от типа визуализации, а также от способа ее проведения. К рискам КТ относятся: вред для внутриутробного ребенка при беременности и доза радиации. Риски МРТ включают реакции на металлические импланты в теле из-за сильного магнитного поля, громкий шум от аппарата, повышенная, клаустрофобические риски.
Если врачу нужны более детальные изображения мягких тканей, связок или органов высоким состоянием воды, обычно назначается магнитно-резонансная томография. Если необходимо получить хорошие изображение костных структур и полых органов, обычно рекомендуется компьютерная томография.
Глиобластома
WHO grade IV. Самая частая и одновременно одна из самых агрессивных опухолей головного мозга у взрослых. В целом, почти половина (45,6%) первичных злокачественных опухолей мозга — глиобластомы.
Частота встречаемости этой опухоли составляет 3,1 на 100 000 человек, а в возрастной группе 75−84 года — 15,03 на 100 000 человек.
Факторы риска развития глиобластомы
С учетом столь высокой частоты встречаемости глиобластомы, все аспекты диагностики и варианты лечения достаточно хорошо изучены. Не стали исключением и факторы риска развития глиобластом. Было установлено, что наиболее четко частота ее коррелирует с возрастом (см. выше) и полом - у мужчин встречается в 1,6 раза чаще, чем у женщин. Лишь менее чем в 1% случаев глиобластомы связаны с редкими наследственными синдромами (нейрофиброматоз 1 и 2 типа, синдромы Turcot и Li-Fraumeni). Относительным риском развития глиобластомы является локальное воздействие ионизирующей радиации (например, в случаях лечения микроспории кожных покровов головы в анамнезе) - по результатам одного из исследований, риск возникновения глиобластомы у таких пациентов повышается в 2,6 раза.
НЕ ЯВЛЯЮТСЯ факторами риска развития глиобластомы: диагностическое СКТ-исследование, использование мобильных телефонов, курение, черепно-мозговая травма.
Клиническая симптоматика глиобластомы
Симптоматика напрямую определяется локализацией опухоли и динамикой ее распространения в центральной нервной системе. Механизмы повреждения, которые определяют клинические проявления, — разрушение нервной ткани, отек и эпилептические пароксизмы.
Глиобластома может локализоваться в любом отделе центральной нервной системы, но чаще всего — в лобных (25,8%) и височных (19,7%) долях головного мозга. Почти в половине случаев распространенная опухоль поражает 2 и более доли; в 5% встречается мультифокальный рост (2 и, редко, более очага не связанных между собой, в т.ч. в разных полушариях мозга. Поражение мозжечка, ствола мозга, спинного мозга регистрируется достаточно редко.
Достаточно редко глиобластома может сочетаться с другой внутрисозговой или внемозговой опухолью. Например, клинический случай №6.
Очень частым вопросом на консультации является возможность метастазирования глиобластомы. Хотя метастазы этой опухоли зафиксированы в легких, лимфатических узлах, печени и даже костях, случаи эти казуистически редки. Можно с уверенностью сказать, что глиобластома практически никогда не метастазирует за пределы центральной нервной системы.
Типичной клинической манифестации конкретно глиобластомы не существует. Обычно пациенты обращаются с жалобами на головную боль (примерно у 1/3 пациентов), тошноту, реже рвоту, преимущественно в утренние часы. Другие симптомы зависят от локализации опухоли и могут представлять собой снижение силы в конечностях, речевые, зрительные нарушения, расстройства поведения итд.
Нередким проявлением опухоли могут быть эпилептические приступы. Проявления их достаточно многообразны. Ряд авторов считает, что эпилептический приступ как первый симптом глиобластомы ассоциируется с лучшим прогнозом лечения. Это объясняется тем фактом, что манифестирующие подобным образом опухоли обычно регистрируются у более молодых пациентов, локализуются в коре мозга (то есть на его поверхности), обладают меньшим размером и в целом предоставляют хирургу большую возможность радикальной резекции.
Диагностика глиобластомы
В настоящее время практически утратила свою диагностическую значимость в случаях глиальных опухолей, в том числе и глиобластом. Она может быть использована в ситуации резкого ухудшения состояния пациента, при подозрении на другую патологию головного мозга, при отсутствии возможности выполнения МРТ. Обычно выявленные изменения описываются рентгенологом как «объемное образование» той или иной локализации и пациент направляется на дообследование.
Магнитно-резонансная томография с использованием контрастного препарата является наиболее информативным методом диагностики злокачественных глиом. МР-картина глиобластомы достаточно специфична - это объемное образование с выраженным перифокальным отеком, участком (обычно) периферийного накопления контрастного препарата и центральной некротической зоной. В большинстве случаев диагноз глиобластомы по данным качественных МР-снимков не вызывает каких-либо сложностей, однако ряд патологий имеет схожие МР-характеристики, что требует проведения дифференциального диагноза - метастазы, абсцессы головного мозга и (наиболее сложно) первичная лимфома центральной нервной системы.
имеющая исключительную ценность в диагностике и оценке эффективности лечения ряда других глиальных опухолей, в случае глиобластом не является частью протокола обследования пациента. Однако в ряде случаев ее значимость сложно переоценить. В качестве примера можно привести клинический случай №8.
Варианты глиобластомы
Две редкие гистологические формы глиобластомы (классифицируемые WHO Classification of CNS tumours 2016, тем не менее, как отдельные опухоли) - глиосаркома и гигантоклеточная глиобластома.
Глиосаркома характеризуется наличием в строме опухоли мезенхимальных (не характерных для глиобластомы) элементов. Чаще локализуется в височной доле и в процессе удаления опухоли внешне может напоминать менингиому. Это достаточно редкая опухоль, она диагностируется лишь у 2% больных с предполагаемой по снимках глиобластомой. Тактика лечения и прогноз те же, что и у глиобластомы.
Гигантоклеточная глиобластома характеризуется многоядерными клетками крупного размера. Встречается в 1% случаев от всех пациентов с предполагаемой глиобластомой, чаще у больных молодого возраста. Такой гистологический диагноз определяет несколько более позитивный прогноз лечения, чем глиобластома.
Другая классификация глиобластом - по «происхождению». Установлено, что часть этих опухолей возникает первично в виде глиобластомы, а часть - путем трансформации из глиальных опухолей более низкого grade (глиом grade II и grade III) - так называемые «вторичные глиобластомы». Первый вариант чаще встречается у пациентов пожилого возраста, второй - у молодых. Эти опухоли, будучи абсолютно идентичными по свой гистологической структуре (под микроскопом морфолога), существенно отличаются по генетическому профайлу и прогнозу лечения: «вторичные» глиобластомы значительно чаще IDH-позитивны и демонстрируют лучший ответ на лечение.
Генетические маркеры
Известно достаточно большое количество генетических маркеров глиобластом. Наибольшей клинической значимостью обладают нижеследующие:
IDH-мутация встречается примерно в 5-10% глиобластом, ассоциирована с молодым возрастом и лучшим прогнозом лечения. Крайне редко регистрируется у пациентов старше 65 лет. Существует IDH-1 и IDH-2 мутации (вторая встречается менее чем в 5% случаев от общего числа). Новая классификация опухолей ЦНС разделила эти 2 вида глиобластом в отдельные самостоятельные нозологии.
MGMT-метилирование является предиктором более высокой чувствительности опухоли к темозоломиду в случае впервые выявленных глиобластом (и, возможно, рецидивных опухолей). Это один из наиболее важных маркеров для принятия решения о тактике лечения, особенно в случае пожилых пациентов.
Лечение глиобластомы
В большинстве случаев выполняется хирургическое удаление доступной части опухоли (в ряде случаев удается достичь тотальной резекции) - объем удаленной части зависит от локализации новообразования и навыков хирурга. В случае локализации в функционально значимой зоне операция проводится с использованием нейрофизиологического мониторинга, в том числе при опухолях в области речевых зон - с интраоперационным пробуждением пациента (awake craniotomy). Множество различных исследований убедительно продемонстрировали взаимосвязь между объемом удаленной опухоли и прогнозом лечения.
Тем не менее, в ряде случаев, при мультифокальном опухолевом поражении, а также при локализации опухоли в условно неоперабельных зонах, когда риск развития неврологического дефицита после операции слишком высок, выполняется стереотаксическая биопсия для верификации диагноза. Недостаток методики, помимо рискованности ее проведения с точки зрения технических особенностей, заключается в возможности неинформативной биопсии (когда морфолог получает только некротическую ткань) и частой ситуации невозможности выполнения генетических исследований ввиду недостаточного объема опухолевой ткани.
Стандартом адъювантной терапии является сочетанная лучевая терапия (обычно в суммарной общей дозе 60 Гр за 30 фракций) и химиотерапия темозоломидом в дозировке 75 мг/м2 поверхности тела с последующим проведением 6 курсов терапии темозоломидом. Эта схема актуальна для молодых пациентов и больных младше 70 лет и находящихся в хорошем функциональном статусе. У пациентов более пожилого возраста обычно применяется изолированная лучевая терапия. Химиотерапия в этой группе пациентов оправдана при наличии в опухоли метилированного промотера MGMT.
Ангионеогенез (появление новых сосудов) - характерная особенность глиобластомы. Препарат бевацизумаб (авастин) воздействует на эту особенность опухоли, замедляя ангионеогенез, а значит, и рост опухоли. Использование этого препарата, по данным исследований, позволяет уменьшить дозу кортикостероидов, улучшить качество жизни пациентов и продлить срок безрецидивного периода.
ВАЖНО! Решение о схеме проведения адъювантной терапии должно быть принято на консилиуме с участием оперировавшего пациента нейрохирурга, радиолога и химиотерапевта на основании результатов морфологического и генетического исследования образца опухоли
Оценка ответа на лечение глиобластомы
Около 70% пациентов с глиобластомой демонстрируют рецидив опухоли в течение первого года после операции, несмотря на проводимую лучевую и химиотерапию.
Для оценки ответа опухоли на адъювантную терапию используется МРТ с контрастным усилением и (в ряде случаев) ПЭТ-КТ. Контрольные МР-исследования по протоколу проводятся каждые 3 месяца. На основании их результатов принимается решение об изменении схемы химиотерапии и (нечасто) повторном хирургическом вмешательстве.
При анализе контрольных МР-изображений следует помнить о существовании феномена «псевдопрогрессии», возникающего после лучевой терапии (так называемый лучевой некроз) и как последствия терапии бевацизумабом. Истинную частоту псевдопрогрессии оценить не представляется возможным. Природа этого феномена объясняется воспалительным ответом, отеком мозговой ткани и прорывом гематоэнцефалического барьера, что суммарно проявляется увеличением зоны контрастируемой части на МРТ.
Для дифференциального диагноза прогрессии и псевдопрогрессии опухоли используются СКТ-перфузия и ПЭТ-КТ.
Также существует псевдоответ на лечение - резкое уменьшение контрастируемой части опухоли (иногда в течение нескольких суток) на фоне терапии бевацизумабом в результате восстановления целостности гематоэнцефалического барьера.
ВАЖНО! Необходимо выполнять контрольные МР-исследования строго по протоколу (сроки и модальности исследования) и получать консультации онколога/химиотерапевта/нейрохирурга по результатам МРТ для коррекции терапии
Повторные операции при глиобластоме
Повторное хирургическое лечение при глиобластоме — нечастый вариант развития событий. По статистике, лишь 1 из 4 больных может получить эффект от подобного вмешательства. Обычно глиобластома рецидивирует в зоне хирургического вмешательства, в ряде случаев занимая образовавшуюся после ее удаления кисту, в ряде — прорастая в окружающую «здоровую» мозговую ткань. Редко наблюдаются отдаленные рецидивы глиобластомы внутри ЦНС, не связанные анатомически с первичным очагом (клинический случай №7)
В настоящее время необходимыми условиями для проведения реоперации при глиобластоме являются:
· возможность радикального удаления всего объема рецидива опухоли
· возраст пациента менее 70 лет
· состояние пациента по шкале Karnofsky не менее 80
· небольшой объем опухоли (менее 50 см3)
· локализация рецидива вне функционально значимых зон
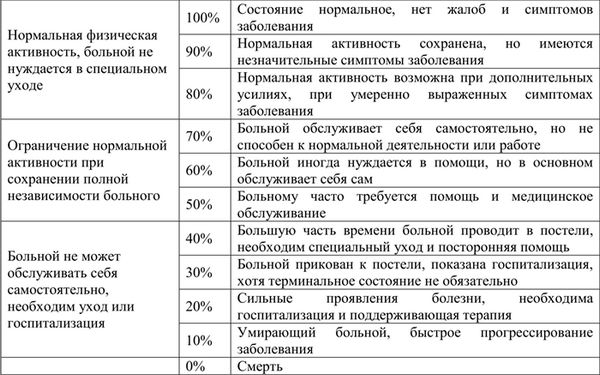
Шкала Karnofsky
Альтернативные методики лечения глиобластомы

Подразумевает ношение шлема на освобожденной от волос голове не менее 18 часов в сутки. Пластины шлема излучают электромагнитные волны в альтернирующем режиме, получая энергию от аккумулятора, который пациент также постоянно носит с собой в сумке/рюкзаке. Воздействие волн влияет на процесс деления опухолевых клеток. Результаты клинического исследования показали, что пациенты, использующие TTF в дополнение к стандартным методам лечения, демонстрировали более длительный период общей выживаемости (20,9 месяцев против 16,0 месяцев у больных без TTF).
Заключается в имплантации во время хирургического вмешательства в ложе удаленной опухоли химиопрепарата, оказывающего пролонгированное воздействие. Два исследования показали относительную эффективность этой методики (средняя выживаемость повысилась с 11,6 до 13,9 месяцев). Однако метод не нашел широкого применения по причине серьезных побочных эффектов в виде истечения спинномозговой жидкости из раны (ликвореи) как следствие неудовлетворительной ее заживляемости и увеличения внутричерепного давления.
В настоящее время активно изучаемый, но все же экспериментальный метод лечения пациентов с глиобластомой. Речь идет об использовании моноклональных антител и противоопухолевых вакцин. Часть из вакцин не показали увеличения продолжительности жизни пациентов при их использовании и исследования были досрочно завершены. В других работах результат оказался ниже ожидаемого (увеличение сроков выживаемости на 2 месяца). Тем не менее, работы в этой области продолжаются, однако пока иммунотерапия не стала стандартом лечения и пациенты попадают в экспериментальную группу, подписывая соответствующее согласие.
Прогноз
Основные факторы, определяющие выживаемость при глиобластоме (позитивное влияние):
· молодой возраст, женский пол, высокий балл по шкале Karnofsky (см выше)
· малый объем контрастируемой части опухоли, локализация вне функционально значимой зоны, объем зоны перифокального отека (в режиме FLAIR) менее 85 см3
· большое количество операций по поводу внутримозговых опухолей, выполненных ранее нейрохирургом
· удаление более 90% от объема опухоли и 70-80% от ее контрастируемой части
· наличие олигодендроглиального компонента в опухоли
· наличие гиперметилированного промотера MGMT, коделеции 1p/19q, мутаций IDH1/IDH2, отсутствие TERT-мутации
Спрогнозировать сроки выживаемости для каждого конкретного пациента крайне сложно. В очень усредненной форме вклад каждого из методов лечения в общую выживаемость можно представить так:
Хирургическое лечение (6-10 месяцев) + лучевая терапия 60 Гр (+ 2 месяца) + химиотерапия темозоломидом (+ 2 месяца) + таргетная, иммунная терапия, использование наночастиц (в процессе изучения)
Часто на консультации мне задают вопрос «а если всю опухоль удалить? Рецидива не будет?». Я обычно отвечаю, что мы всегда стараемся удалить опухоль радикально, если это не повредит функциональному статусу пациента. Кроме того, для объяснения биологии глиобластом я привожу пример выдающегося американского нейрохирурга Walter Dandy, который в 1928 году опубликовал статью о «радикальном» удалении злокачественных глиом. Он работал в эру до изобретения КТ и МРТ, ориентируясь лишь на изменение формы и размеров желудочков мозга на рентгенограмме черепа. В этой ситуации опухоли часто удалялись «с запасом» здоровой ткани, но он пошел дальше и у 5 пациентов (с уже имеющимся грубым неврологическим дефицитом) выполнил удаление всего правого полушария. Лишь один пациент удовлетворительно перенес операцию, однако и у него опухоль рецидивировала в левом полушарии.
Следует понимать, что глиобластома - болезнь всей ЦНС, способная на отдаленные рецидивы внутри нервной системы, поэтому ее лечение - сложный процесс, в котором все 3 модальности - хирургия, лучевая терапия и химиотерапия - имеют равную значимость. Это доказывает клинический пример 5.
Читайте также:
- Техника чрескожной эндоскопической дискэктомии при грыже поясничного отдела позвоночника
- Пять причин отношений с альфонсом. Преимущества дамского угодника
- Рожистое воспаление верхних дыхательных путей. Тиф верхних дыхательных путей
- МРТ, УЗИ при синдроме медиальной складки надколенника
- Лучевая диагностика опухоли кости: TNM классификация, стадии
