Диагностика гнойных и септических осложнений ранений шеи, груди и живота
Добавил пользователь Morpheus Обновлено: 21.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Сепсис: причины появления, симптомы, диагностика и способы лечения.
Определение
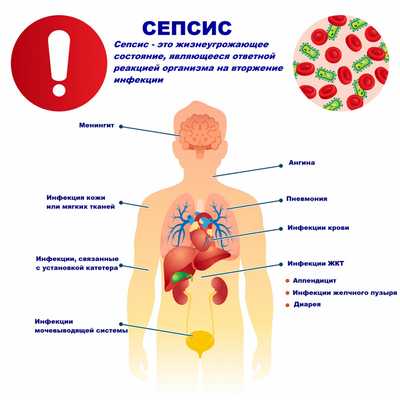
Сепсис - это патологический процесс, в основе которого лежит реакция организма в виде генерализованного воспаления на инфекцию различной природы. При сепсисе бактерии преодолевают иммунную защиту человека и распространяются из очага воспаления по всему организму. Местное воспаление, сепсис, тяжелый сепсис и септический шок - это различные формы выраженности воспалительной реакции организма на инфекционный процесс.
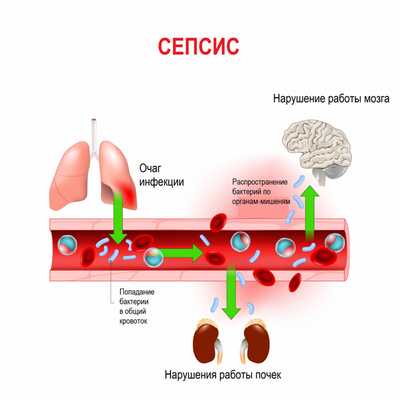
Истинная частота возникновения случаев сепсиса остается неизвестной, однако по оценкам исследователей, во всем мире сепсис является лидирующей причиной летальности у пациентов в критическом состоянии. Согласно результатам большого европейского исследования SOAP, включившего 3147 пациентов из 198 европейских медицинских центров, сепсис развился в 37,4% случаев, а госпитальная летальность от него колебалась от 14% случаев в Швейцарии до 41% в Португалии, в среднем составив 24,1%. Данные другого крупного исследования PROGRES (12 881 больной тяжелым сепсисом в 37 странах) показали, что госпитальная летальность в среднем составила 49,6%.
Причины возникновения сепсиса
Возбудителями сепсиса могут быть бактерии, вирусы или грибы. Но чаще сепсис имеет бактериальную природу - его причиной становятся стафилококки, стрептококки, пневмококки, менингококки, сальмонеллы, синегнойная палочка и др.
В большинстве случаев патологический процесс вызывают условно-патогенные микроорганизмы, которые присутствуют на коже, слизистых оболочках дыхательного и пищеварительного трактов, мочевыводящих путей и половых органов. Иногда при сепсисе выделяют сразу 2-3 микроорганизма.
Причиной сепсиса могут стать гнойно-воспалительные заболевания кожи (абсцессы, фурункулы, флегмоны), обширные травмы, ожоги, инфекционно-воспалительные заболевания мочевыводящей системы (пиелонефрит), живота (например, гнойно-некротический деструктивный панкреатит), тяжелая ангина, гнойный отит, пневмония, инфицирование во время родов или абортов и др.
Возможность возникновения сепсиса зависит не только от свойств возбудителя, но и от состояния иммунной системы человека - нарушения в ее работе предрасполагают к распространению инфекции. Причинами таких нарушений могут быть врожденные дефекты иммунитета, хронические инфекционные болезни (ВИЧ, гнойные процессы), эндокринные заболевания (сахарный диабет), онкологические болезни, хронические интоксикации (алкоголизм, наркомания), проникающая радиация, прием иммуносупрессоров (кортикостероидов, цитостатиков) и др.
Первичный гнойно-воспалительный очаг может возникать прямо у места входных ворот или во внутренних органах. В норме иммунные клетки организма быстро очищают кровь от чужеродных агентов. Но при ослабленном иммунитете инфекционный процесс распространяется и генерализуется, формируются вторичные септические очаги. Бактерии, «путешествуя» по крово- и лимфотоку, активно производят токсины, что приводит к интоксикации и может стать причиной инфекционно-токсического (септического) шока.
В ответ на внедрение возбудителя вырабатываются цитокины - особые белковые молекулы, которые выполняют защитные функции сначала на местном уровне, а затем, попадая в системный кровоток, продолжают работать уже на уровне всего организма. Цитокины бывают провоспалительными и противовоспалительными. В самом начале инфекционного процесса их количество находится в равновесии. Если регулирующие системы организма не способны поддерживать это равновесие, то цитокины накапливаются в кровотоке в сверхвысоких объемах, начинают доминировать их деструктивные, разрушающие эффекты, в результате повреждается сосудистая стенка, запускается синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром) и полиорганная дисфункция. Вследствие полиорганной дисфункции печени, почек, кишечника появляются новые повреждающие факторы (лактат, мочевина, билирубин и др.), которые усиливают деструктивные процессы. При ДВС-синдроме в сосудах микроциркуляторного русла образуются множественные тромбы в сочетании с несвёртываемостью крови, приводящей к множественным кровоизлияниям.
Классификация заболевания
В зависимости от локализации входных ворот и первичного очага сепсис подразделяют на:
- перкутанный (чрескожный) - развивается при попадании возбудителя в организм через поврежденный кожный покров (ранки, царапины, фурункулы и др.);
- акушерско-гинекологический - развивается после родов и абортов;
- оральный (одонтогенный и тонзиллогенный) - развивается в результате первичной инфекции в полости рта;
- оториногенный - развивается в результате распространения инфекции из полости уха и/или носа;
- пневмогенный - при наличии инфекционного очага в нижних дыхательных путях;
- хирургический;
- урологический;
- пупочный - развивается у новорожденных вследствие проникновения инфекционных агентов в кровь через пупочную ранку;
- криптогенный (идиопатический, эссенциальный, генуинный) - сепсис неизвестного происхождения: первичный очаг гнойного воспаления неизвестен.
- молниеносный сепсис,
- острый сепсис,
- подострый сепсис,
- хронический сепсис (хрониосепсис).
По клиническим признакам:
1. Синдром системного воспалительного ответа (ССВО) - системная реакция организма на воздействие различных сильных раздражителей (инфекции, травмы, операции и др.) характеризуется двумя или более признаками:
- температура тела ≥ 38°С или ≤ 36°С;
- частота сердечных сокращений (ЧСС) ≥ 90 ударов в минуту;
- частота дыхания (ЧД) > 20 в минуту или гипервентиляция (РаСО2 ≤ 32 мм рт. ст.);
- лейкоциты крови > 12х109 /л или < 4х109 /л, или незрелых форм >10%.
По виду и характеру возбудителя:
- аэробный сепсис,
- анаэробный сепсис,
- смешанный сепсис,
- грибковый сепсис,
- вирусный сепсис.
Клинические проявления сепсиса могут варьировать от незначительных до критических. При молниеносном течении патологическое состояние развивается бурно - за несколько часов или суток. При остром сепсисе симптомы развиваются за несколько дней. Для хрониосепсиса характерно вялое течение и наличие малозаметных изменений, формирующихся месяцами. Рецидивирующий сепсис протекает с эпизодами обострений и затуханий.
Инкубационный период после выявления ворот инфекции или первичного очага составляет от 1 до 3-5 суток. Начало сепсиса, как правило, острое, хотя иногда может быть подострым или постепенным. Интоксикация проявляется резкой слабостью, адинамией, анорексией, нарушением сна, головной болью, расстройством сознания, менингеальным синдромом (поражением оболочек головного и спинного мозга), тахикардией, артериальной гипотензией. Температура тела держится высокой, со скачками утром и вечером. Признаки интоксикации особенно выражены на высоте лихорадки. На коже у трети больных появляется геморрагическая сыпь.
Со стороны дыхательной системы наблюдаются одышка и хрипы в легких. При нарушении функции почек снижается количество выделяемой мочи (олигурия) вплоть до полного прекращения мочеиспускания (анурия), в моче появляются следы крови, гноя. Наблюдается ухудшение функции печени с развитием желтухи и явлениями гепатита, увеличивается селезенка. Повреждение органов ЖКТ проявляется нарушением пищеварения, отсутствием аппетита, язык сухой, обложенный, нередко наблюдаются упорные септические поносы, тошнота и рвота. Метастазирование возбудителя из первичного очага с образованием вторичных очагов инфекции может приводить к инфаркту легкого, гангрене легкого, гнойному плевриту, эндокардиту (поражению внутренней оболочки сердца), воспалению сердечной мышцы (миокардиту), воспалению околосердечной сумки (перикардиту), гнойному циститу, абсцессам мозга и воспалению оболочек мозга (гнойному менингиту), гнойным артритам, флегмонам и абсцессам в мышцах.
Недостаточность функции одного органа длительностью более суток сопровождается летальностью до 35%, при недостаточности двух органов - 55%, при недостаточности функции трех и более органов летальность к четвертому дню возрастает до 85%.
Диагностика сепсиса
Для постановки диагноза «сепсис» необходимо наличие установленного или предполагаемого очага инфекционного процесса и два или более признака синдрома системной воспалительной реакции.
Производят посевы крови, мочи, ликвора, мокроты, гнойного экссудата из элементов сыпи, абсцессов, пунктатов плевры, суставов и других септических очагов. Посевы делают многократно, чтобы определить чувствительность к максимальному количеству антибиотиков. Используется также обнаружение антигенов в крови методом ИФА и определение генома возбудителя методом ПЦР.
Одним из наиболее специфичных и чувствительных маркеров бактериальной инфекции служит прокальцитониновый тест. Прокальцитонин - один из основных маркёров системного воспаления, вызванного бактериями.
Синонимы: Анализ крови на прокальцитонин; ПКТ. Procalcitonin; PCT. Краткая характеристика определяемого вещества Прокальцитонин Прокальцитонин является прогормоном ка�.
Гнойные раны
Гнойные раны - это повреждения кожных покровов и подлежащих тканей с формированием гнойного очага. Патология проявляется значительным отеком, гиперемией окружающих тканей и интенсивным болевым синдромом. Боли могут быть дергающими, распирающими, лишающими сна. В ране видны омертвевшие ткани и скопления гноя. Наблюдается общая интоксикация, сопровождающаяся повышением температуры, ознобами, головной болью, слабостью и тошнотой. Лечение комплексное, включает в себя промывание и дренирование ран (при необходимости производится вскрытие гнойных затеков), лечебные повязки, антибиотикотерапию, дезинтоксикационную терапию, иммунокорригирующую терапию и стимуляцию восстановительных процессов.
МКБ-10
Общие сведения
Гнойная рана - дефект тканей, в просвете которого содержится гнойный экссудат, а по краям определяются признаки воспаления. Гнойные раны являются самым распространенным осложнением чистых ран, как случайных, так и хирургических. По различным данным, несмотря на строгое соблюдение стерильности в ходе операций, количество нагноений в послеоперационном периоде колеблется от 2-3 до 30%. Возбудителями гнойного процесса в случайных и хирургических ранах чаще всего становятся так называемые гноеродные микробы (стафилококки, стрептококки и т. д.). Лечением ранее необработанных гнойных ран занимаются хирурги, лечение случайных ран, нагноившихся после ПХО, осуществляют травматологи-ортопеды. Лечение нагноившихся хирургических ран находится в ведении специалистов, проводивших операцию: хирургов, травматологов, сосудистых хирургов, торакальных хирургов, нейрохирургов и т. д.
Причины
В настоящее время как в травматологии и ортопедии, так и в хирургии принято считать, что любая случайная рана является инфицированной, то есть, содержит определенное количество бактерий. Однако бактериальное загрязнение не обязательно влечет за собой нагноение. Для развития инфекции необходимо сочетание следующих факторов: достаточное повреждение тканей; наличие в полости раны нежизнеспособных тканей, инородных тел и излившейся крови; достаточная концентрация патогенных микроорганизмов. Чаще всего в гнойных ранах обнаруживаются гноеродные бактерии (стрептококки, стафилококки, клебсиеллы, протей, кишечная палочка, псевдомонады и т. д.). Вместе с тем, в ряде случаев гнойный процесс может быть вызван пневмококками, шигеллами, сальмонеллами, микобактериями и т. д.
Согласно результатам проведенных исследований, для развития нагноения в нормальных неповрежденных тканях необходимо сто тысяч микробов на 1 гр. ткани. При определенных условиях «критический уровень» бактериальной обсемененности может снижаться. В случае, если в ране есть инородные тела и свернувшаяся кровь, для нагноения достаточно десяти тысяч микробов на 1 гр. ткани. А при лигатурной ишемии, вызванной нарушением питания тканей в области завязывания лигатуры, критический уровень снижается до одной тысячи микробных тел на 1 гр. ткани.
В числе других факторов, увеличивающих вероятность развития гнойного процесса, - локализация и вид раны, общее состояние организма, наличие соматических заболеваний, сахарного диабета и сосудистых нарушений, возраст, конституция и даже время года. Гнойные раны - частое осложнение случайных колотых, рвано-ушибленных ран и ран, сопровождающихся размозжением мягких тканей. Причиной нагноения колотых ран является затруднение оттока вследствие небольшого отверстия на коже, тонкого и длинного раневого канала. Высокая вероятность нагноения рвано-ушибленных ран и ран с размозжением мягких тканей обусловлена наличием обильных загрязнений и/или большого количества нежизнеспособных тканей. Реже всего, благодаря неглубокому раневому каналу и незначительному повреждению краев, нагнаиваются резаные раны.
Лучше всего заживают раны в области головы и шеи. Несколько чаще нагноение возникает при ранах ягодичной области, спины, груди и живота, еще чаще - при повреждении верхних и нижних конечностей. Хуже всего заживают раны стоп. Хороший иммунитет снижает вероятность развития гнойных ран при незначительном бактериальном осеменении. При значительном осеменении и удовлетворительном состоянии иммунной системы нагноение протекает более бурно, но процесс обычно носит локализованный характер и быстрее завершается выздоровлением. Иммунные нарушения становятся причиной более вялого и длительного заживления гнойных ран. Увеличивается вероятность распространения инфекции и развития осложнений.
Тяжелые соматические заболевания влияют на общее состояние организма и, как следствие - на вероятность нагноения и скорость заживления ран. Однако особенно сильное негативное влияние в силу сосудистых и обменных нарушений оказывает сахарный диабет. У пациентов, страдающих этим заболеванием, гнойные раны могут возникать даже при небольших травмах и незначительном бактериальном осеменении. У таких больных наблюдается плохое заживление и выраженная тенденция к распространению процесса. У здоровых молодых людей раны, в среднем, нагнаиваются реже, чем у пожилых, у худых - реже, чем у полных. Вероятность нагноения раны увеличивается летом, особенно в жаркую и влажную погоду, поэтому плановые операции рекомендуют проводить в холодное время года.
Симптомы гнойных ран
Выделяют местные и общие симптомы патологии. К местным симптомам относится дефект тканей с наличием гнойного экссудата, а также классические признаки воспаления: боль, местное повышение температуры, местная гиперемия, отек окружающих тканей и нарушение функции. Боль при гнойной ране может быть давящей или распирающей. При затруднении оттока (вследствие образования корки, формирования затеков, распространении гнойного процесса), скоплении гноя и повышении давления в воспаленной области боль становится очень интенсивной, дергающей и нередко лишает пациентов сна. Кожа вокруг раны горячая. На начальных стадиях, в период образования гноя, наблюдается покраснение кожных покровов. При длительном существовании раны краснота может сменяться багровой или багрово-синюшной окраской кожи.
В месте поражения можно выделить два типа отека. В краях раны - теплый воспалительный. Совпадает с зоной гиперемии, обусловлен нарушением кровотока. Дистальнее раны - холодный реактивный. Гиперемия в этой зоне отсутствует, а отечность мягких тканей вызвана нарушением оттока лимфы из-за сдавления лимфатических узлов в области воспаления. Нарушение функции пораженного отдела связано с отеком и болью, выраженность нарушения зависит от размеров и локализации гнойной раны, а также от объема и фазы воспаления.
Основным признаком гнойной раны является гной - жидкость, содержащая бактерии, тканевый детрит, глобулины, альбумины, ферменты лейкоцитарного и микробного происхождения, жиры, холестерин, примесь ДНК и погибшие лейкоциты. Цвет и консистенция гноя зависят от вида возбудителя. Для стафилококка характерен густой желтый или белый гной, для стрептококка - жидкий зеленоватый или желтоватый, для кишечной палочки - жидкий буро-желтый, для анаэробных микробов - бурый зловонный, для синегнойной инфекции - желтоватый, отливающий сине-зеленым на повязке (этот оттенок гной приобретает при контакте с кислородом во внешней среде). Количество гноя может существенно различаться. Под гноем могут обнаруживаться участки некротической ткани и грануляции.
Из раны в организм пациента поступают токсины, что обуславливает появление симптомов общей интоксикации. Характерно повышение температуры, потеря аппетита, потливость, слабость, ознобы, головная боль. В анализах крови выявляется ускорение СОЭ и лейкоцитоз со сдвигом влево. В анализе мочи обнаруживается белок. В тяжелых случаях возможно повышение уровня мочевины, креатинина и билирубина в крови, анемия, лейкопения, диспротеинемия и гипопротеинемия. Клинически при тяжелой интоксикации может наблюдаться резкая слабость и нарушения сознания вплоть до комы.
В зависимости от преобладающего процесса выделяют следующие стадии гнойного процесса: формирование гнойного очага, очищение и регенерация, заживление. Все гнойные раны заживают вторичным натяжением.
Осложнения
При гнойных ранах возможен целый ряд осложнений. Лимфангит (воспаление лимфатических сосудов, расположенных проксимальнее раны) проявляется красными полосами, направленными от раны к регионарным лимфатическим узлам. При лимфадените (воспалении лимфатических узлов) регионарные лимфоузлы увеличиваются и становятся болезненными. Тромбофлебит (воспаление вен) сопровождается появлением болезненных красных тяжей по ходу подкожных вен. При контактном распространении гноя возможно развитие гнойных затеков, периостита, остеомиелита, гнойного артрита, абсцесса и флегмоны. Самым тяжелым осложнением гнойных ран является сепсис.
Если заживления не происходит, гнойная рана может перейти в хроническую форму. Зарубежные специалисты рассматривают раны без тенденции к заживлению в течение 4 и более недель, как хронические. К числу таких ран относят пролежни, трофические язвы, случайные или операционные длительно незаживающие раны.
Диагностика
Из-за наличия явных местных признаков диагностика гнойных ран не представляет затруднений. Для исключения вовлеченности подлежащих анатомических структур может выполняться рентгенография, МРТ или КТ пораженного сегмента. В общем анализе крови определяются признаки воспаления. Для определения вида и чувствительности возбудителя производится посев отделяемого на питательные среды.
Лечение гнойных ран
Тактика лечения зависит от фазы раневого процесса. На стадии формирования гнойного очага основной задачей хирургов является очищение раны, ограничение воспаления, борьба с патогенными микроорганизмами и детоксикация (при наличии показаний). На второй стадии проводятся мероприятия по стимуляции регенерации, возможно наложение ранних вторичных швов или проведение кожной пластики. На стадии закрытия раны осуществляется стимуляция образования эпителия.
При наличии гноя проводится хирургическая обработка, включающая в себя рассечение краев раны или кожи над очагом, удаление гноя, исследование раны для выявления затеков и, при необходимости - вскрытие этих затеков, удаление некротических тканей (некрэктомию), остановку кровотечения, промывание и дренирование раны. Швы на гнойные раны не накладывают, наложение редких швов допускается только при организации проточно-промывного дренирования. Наряду с традиционными методами лечения гнойных ран применяются современные методики: вакуум-терапия, местная озонотерапия, гипербарическая оксигенация, обработка с использованием лазера, ультразвуковая обработка, криовоздействие, обработка пульсирующей струей антисептика, введение в рану сорбентов и т. д.
По показаниям осуществляется детоксикация: форсированный диурез, инфузионная терапия, экстракорпоральная гемокоррекция и т. п. Все перечисленные мероприятия, как традиционные, так и современные, проводятся на фоне рациональной антибиотикотерапии и иммунокоррекции. В зависимости от тяжести процесса антибиотики могут назначаться перорально, внутримышечно или внутривенно. В первые дни используются препараты широкого спектра действия. После определения возбудителя антибиотик заменяют с учетом чувствительности микроорганизмов.
После очищения гнойной раны предпринимаются меры для восстановления анатомических взаимоотношений и закрытия раны (ранние и поздние вторичные швы, кожная пластика). Наложение вторичных швов показано при отсутствии гноя, некротических тканей и выраженного воспаления окружающих тканей. При этом необходимо, чтобы края раны можно было сопоставить без натяжения. При наличии дефекта тканей и невозможности сопоставить края раны выполняется кожная пластика с использованием островкового и марочного способов, пластика встречными лоскутами, пластика свободным кожным лоскутом или пластика кожным лоскутом на сосудистой ножке.
Повреждения грудной клетки ( Травмы грудной клетки )
Повреждения грудной клетки - травмы, при которых страдают кости, образующие каркас грудной клетки и/или органы, расположенные в грудной полости. Это - обширная и достаточно разнородная группа травматических повреждений, включающая в себя как переломы ребер, так и травмы жизненно важных органов (легких и сердца). Зачастую повреждения грудной клетки представляют непосредственную угрозу или потенциальную опасность для жизни пациента. Нередко сопровождаются кровопотерей различной тяжести и развитием острой дыхательной недостаточности, которые могут развиваться как сразу, так и спустя некоторое время после травмы. Поэтому все без исключения пациенты с повреждениями грудной клетки должны срочно направляться в специализированное мед. учреждение для обследования и дальнейшего лечения, которое, в зависимости от вида травмы, может быть либо консервативным, либо оперативным.
Повреждения грудной клетки - группа повреждений, включающая в себя травмы ребер, грудины и внутренних органов, расположенных в грудной полости. Такие травмы могут сильно различаться как по характеру, так и по тяжести, однако из-за потенциальной опасности для жизни пациента на начальном этапе всегда рассматриваются врачами, как серьезные, требующие детального обследования больного. Эта группа травм отличается высокой летальностью при отсутствии медицинской помощи и достаточно высоким процентом благоприятных исходов при своевременной доставке пациента в специализированное мед. учреждение. Смертность составляет 5-6%, при этом большинство смертельных случаев приходится на открытые повреждения (ранения), а также на множественные переломы ребер с разрывом легкого.
Классификация
Все повреждения грудной клетки подразделяются на две группы: закрытые и открытые. Отличительной особенностью закрытых повреждений является отсутствие раны. Такие повреждения делятся на:
- Сотрясения. Травмы, при которых видимые морфологические изменения грудной клетки отсутствуют.
- Ушибы. В эту группу включают ушибы ребер и мягких тканей, ушиб сердца, ушиб сосудов, ушибы и разрывы легких, гемоторакс и пневомоторакс, переломы грудины, ребер и грудных позвонков.
- Сдавления. Сюда относятся случаи травматической асфиксии, при которых грудь пациента сдавливается между двумя тупыми предметами, из-за чего возникает удушье.
При открытых повреждениях в области грудной клетки есть рана, которая может быть ножевой, огнестрельной и т. д. Открытые повреждения (ранения) подразделяются на:
- Непроникающие.
- Проникающие.
- Без повреждения внутренних органов, расположенных в грудной полости.
- С повреждением внутренних органов, расположенных в грудной полости.
- С повреждением костей (ребер, грудных позвонков или грудины).
- Без открытого пневмоторакса или с его наличием.
- Без открытого гемоторакса или с его наличием.
- Торакоабдоминальная травма (с одновременным нарушением целостности грудной полости, диафрагмы и брюшной полости).
С учетом характера повреждения также выделяют сквозные, слепые и касательные раны груди.
В мирное время закрытая травма грудной клетки встречается в травматологии намного чаще открытой. Ее основными причинами становятся автомобильные аварии (70%), падения с высоты (23%), производственные травмы, природные катастрофы, криминальные действия (избиение, драка) или бытовая травма. Чаще всего при закрытой травме выявляются повреждения легких (60%), ребер (45,4%), сердца (8%) и позвоночника (4,8%). Остальные органы страдают достаточно редко. Повреждения легких, межреберных сосудов, плевры, бронхов и легочных сосудов чаще имеет вторичный характер и развивается вследствие травматизации этих органов острыми концами сломанных ребер.
Открытые повреждения в мирное время встречаются нечасто и обычно возникают в результате ранения холодным оружием. Количество огнестрельных ранений резко увеличивается в военное время. Раны, нанесенные другим предметом (например, острым металлическим штырем или куском арматуры) могут возникнуть в результате производственной травмы, техногенной или природной катастрофы либо несчастного случая в быту.
Переломы ребер и грудины
Переломы ребер обычно возникают у взрослых пациентов. У детей и подростков наблюдаются очень редко вследствие чрезвычайной эластичности костных структур. С учетом механизма травмы все переломы ребер можно разделить на три группы: непрямые, прямые и отрывные. Наибольшее смещение отломков и, как следствие, высокая вероятность повреждения органов грудной полости острыми концами сломанных ребер, возникает при отрывных, двойных и множественных переломах.
Отломки ребер могут повреждать не только легкое и плевру, но и межреберные сосуды, вследствие чего возникает внутреннее кровотечение в плевральную полость и формируется гемоторакс. Если острый конец ребра протыкает легкое, воздух выходит в плевральную полость, и образуется пневмоторакс.
О переломе ребер свидетельствует резкая боль в месте повреждения и боль при сдавлении грудной клетки в переднезаднем направлении. Дыхание становится поверхностным. Пациенту легче находиться в сидячем, чем в лежачем положении. Основным методом инструментальной диагностики является рентгенография ребер. Лечение заключается в устранении болей, профилактике пневмонии и облегчении дыхания.
При неосложненном переломе одного ребра пациент находится на амбулаторном наблюдении. Перелом двух или более ребер является показанием для госпитализации. Больным назначают анальгетики и физиолечение, рекомендуют находиться в постели в положении полусидя. Для предупреждения застойных явлений в легких обязательно назначается дыхательная гимнастика. При множественных переломах ребер производится их оперативная иммобилизация.
Переломы грудины относительно редки. Сопровождаются болью, усиливающейся при кашле и глубоком дыхании. Пальпация резко болезненна. Для подтверждения диагноза выполняют боковую рентгенографию грудины. Лечение осуществляется в условиях стационара. При переломах без смещения назначается покой и обезболивающие препараты. При смещении выполняется репозиция на щите.
Ушибы, сотрясения и сдавления
Подобные повреждения грудной клетки встречаются реже, чем переломы ребер и возникают вследствие удара тупым предметом или форсированного сдавления между двумя крупными тупыми предметами. Ушиб грудной клетки сопровождается небольшой гематомой и умеренной болью. Обычно не требуют специального лечения. В отдельных случаях при сильном ушибе может возникнуть обширное кровоизлияние в ткани или полости грудной клетки, иногда сопровождающееся разрывом органов и тканей. Такая травма относится к категории тяжелых, требует неотложной госпитализации и может закончиться смертью больного.
При сотрясении грудной клетки наблюдается чрезвычайно тяжелый шок при отсутствии анатомических изменений. Состояние пациента тяжелое, дыхание неравномерное, болезненное, поверхностное. Пульс учащенный, неровный, едва уловимый. Конечности холодные, цианотичные. Необходима немедленная госпитализация, полный покой и вдыхание кислорода под давлением.
При сдавлении грудной клетки дыхательные движения нарушаются. Кровь оттекает от надплечий, верхней части груди, шеи и головы. Развивается удушье. Возможны нарушения сознания. Кожа перечисленных отделов тела синеет, на ней, а также на конъюнктиве и на слизистой полости рта образуются многочисленные мелкие кровоизлияния (экхимозы). Выявляется симптом декольте - отек и цианотичность верхней части туловища. Возможна временная потеря зрения и слуха, обусловленная кровоизлияниями и зрительный нерв, сетчатку, глазное яблоко и внутреннее ухо.
Пациента госпитализируют, рекомендуют находиться в покое в полусидячем положении. Для устранения болевого синдрома выполняют новокаиновые вагосимпатические блокады. Проводят санацию дыхательных путей, оксигенотерапию и, в некоторых случаях - искусственную вентиляцию легких.
Открытые повреждения
При непроникающих повреждениях грудной клетки состояние больных удовлетворительное. Лечение заключается в наложении повязки или ушивании раны. При проникающих ранениях состояние пациентов может значительно варьироваться и зависит от отсутствия или наличия гемопневмоторакса и сопутствующих повреждений внутренних органов и костного каркаса.
Гемоторакс при таких травмах развивается вследствие кровотечения в плевральную полость из поврежденных сосудов легкого и грудной стенки, пневмоторакс - из-за проникновения в плевральную полость воздуха из раненого легкого. При ранении легкого наблюдается кровохарканье, гемоторакс и подкожная эмфизема. Для уточнения диагноза выполняется рентгенография грудной клетки. Лечение хирургическое. Пациентов госпитализируют в специализированное отделение, где торакальные хирурги в экстренном порядке выполняют операцию и ушивание раны. Объем вмешательства зависит от характера травмы.
Гемоторакс
Гемоторакс (скопление крови в плевральной полости) образуется при кровотечении вследствие повреждения межреберных сосудов, легкого или внутренней грудной артерии. Выделяют малый (менее 500 мл), средний (от 500 до 1000 мл) и большой (более 1000 мл) гемоторакс. При малом состояние пациента не страдает или страдает незначительно. Возможно консервативное лечение. При среднем гемотораксе состояние больного умеренно или незначительно ухудшается, дыхание учащается. Может потребоваться как консервативное лечение, так и плевральная пункция.
При большом гемотораксе наблюдается шок, нарушение гемодинамики, сморщивание легкого и смещение органов средостения. Кожа больного цианотична, пульс учащен, дыхание тоже учащенное, поверхностное. Положение тела - вынужденное, сидячее, с опорой на руки. Необходима плевральная пункция, либо, если гемоторакс нарастает, - торакотомия для выявления и устранения источника кровотечения. Все пациенты с гемотораксом в обязательном порядке госпитализируются. Наблюдение включает в себя повторные рентгеноскопические или рентгенографические исследования для оценки динамики и определения дальнейшей тактики лечения.
Пневмоторакс
Пневмоторакс - это скопление воздуха, проникающего в плевральную полость из поврежденного легкого или из внешней среды. Выделяют три вида пневмоторакса: закрытый, открытый и клапанный. При закрытом пневмотораксе рана закрывается мягкими тканями. Количество воздуха ограничено и не увеличивается. Небольшое количество воздуха рассасывается самостоятельно, при умеренном может потребоваться плевральная пункция.
Помимо сдавления легкого на стороне повреждения пневмоторакс вызывает баллотирование средостения - маятникообразное движение органов при вдохах и выдохах. Сердце и сосуды смещаются, приток крови к сердцу уменьшается. Это еще больше утяжеляет состояние пациента. Все больные госпитализируются. Принимаются экстренные меры для устранения пневмоторакса. В последующем осуществляется динамическое наблюдение, выполняются повторные рентгеноскопии легких или рентгенографии.
Патологоанатомическая диагностика сепсиса : методические рекомендации
Патологоанатомическая диагностика сепсиса : методические рекомендации / О.Д.Мишнёв, А.И.Щёголев, О.А.Трусов. — Москва, 2004.
библиографическое описание:
Патологоанатомическая диагностика сепсиса : методические рекомендации / Мишнёв О.Д., Щёголев А.И., Трусов О.А. — 2004.
код для вставки на форум:
Российское общество патологоанатомов
О.Д.Мишнев, А.И.Щеголев, О.А.Трусов
ПАТОЛОГОАНАТОМИЧЕСКАЯ ДИАГНОСТИКА СЕПСИСА
Введение
Сепсис - полиэтиологическое инфекционное заболевание, характеризующееся генерализованным характером, ацикличностью течения и особым образом измененной реактивностью. Сепсис развивается из местных очагов инфекции и рассматривается, как правило, в качестве осложнения заболеваний, послуживших причиной генерализации инфекции. Последние годы, несмотря на интенсивную терапию, характеризуются ростом числа больных сепсисом и высокой летальностью.
Сепсис представляет собой заболевание, в отношении этиологии, патогенеза, патологической анатомии, диагностики, лечения которого всегда были и ещё будут проводиться дискуссии. Клиницисты обращаются к патологоанатомам в надежде получить желаемое и в то же время, по их мнению, объективное и адекватное объяснение летального исхода при сепсисе. Однако, справедливости ради, следует констатировать, что, как правило, такое объяснение для них a priori, до вскрытия, в современных клиниках уже имеется, и оно может быть получено на основании комплекса клинических и лабораторных признаков доказательной медицины.
Именно эти показатели, очевидно, следует использовать и патологоанатому при анализе истории болезни и результатов вскрытия для решения своих диагностических проблем. Многие клиницисты интересуются на вскрытии, т.е. a posteriori, не столько познанием на морфологическом субстрате причины и действия, сколько прагматичным согласованием формальных параметров, определяемых при сличении клинического и патологоанатомического диагнозов. Это определяет первоочередную задачу совместной междисциплинарной работы - нахождения общих точек соприкосновения клиницистов и патологоанатомов для полноценного и современного анализа результатов патологоанатомического исследования умерших от сепсиса.
Теоретические аспекты проблемы сепсиса, представленные в мировой литературе конца ХХ - начала нынешнего века и воспринимаемые как революционные и во многом совершенные, дающие основания для разработки оптимальных методов лечения и недопущения летальных исходов при сепсисе, не были неожиданными для патологоанатомов России. В этом заслуга наших Учителей и в первую очередь И.В. Давыдовского, а также А.В.Смольянникова, Д.С.Саркисова, А.П.Авцына, Н.К.Пермякова и других, которые первоочередное внимание уделяли макробиологической составляющей сепсиса, не забывая при этом об этиопатогенетической роли возбудителей инфекции.
Приведём слова И.В.Давыдовского: «Сепсис - проблема макробиологическая»; А.П.Авцына: «Сепсис - проблема реактологическая»; определение сепсиса, данное А.В.Смольянниковым и Д.С.Саркисовым: «Сепсис - общее генерализованное инфекционное заболевание, характеризующееся ацикличностью течения, полиэтиологичностью и особым образом изменённой реактивностью организма», - и сопоставим с клиническим определением сепсиса ACCP/SCCM (1991): «Сепсис - синдром системной воспалительной реакции на инвазию микрооганизмов различной природы. Характеризуется наличием очага инфекции и двух или более признаков синдрома системного воспалительного ответа».
Таким образом, можно считать завершённой с положительным результатом для наших Учителей - патологоанатомов более чем полувековую дискуссию о том, является ли сепсис единым инфекционным заболеванием по своей сути, в то же время отличающимся по характеру течения и особенностям микроорганизма. Последнее обстоятельство хотелось бы подчеркнуть особо, поскольку появилась прагматичная тенденция ограничения широкого использования продолжительных и трудоёмких традиционных микробиологических исследований в клинике. То, что «маятник качнулся в другую сторону» может вызвать лишь сожаление. Мы полагаем, что полноценные клинические и патологоанатомические диагнозы сепсиса должны быть микробиологическими. Такую рекомендацию для патологоанатомов мы считаем обязательной, тем более что имеются существенные морфологические особенности разновидностей сепсиса по этиологическому фактору, которые могут быть использованы при проведении дифференциальной диагностики.
Принятие и выполнение решений Согласительной конференции пульмонологов и специалистов по интенсивной терапии (ACCP/SCCV), состоявшейся в 1991 году в Чикаго, привело к унификации терминологии и к упрощению клинической диагностики сепсиса. Однако отсутствие рандомизированных патологоанатомических исследований и, соответственно, клинико-морфологических сопоставлений является одной из важных причин неполного взаимопонимания клиницистов и патологоанатомов при оценке формы и танатогенеза заболевания, а также при обсуждении расхождений клинического и патологоанатомического диагнозов. К сожалению, до настоящего времени предметом дискуссий является отнесение тех или иных клинических и морфологических признаков к проявлениям сепсиса.
Другой дискуссионный вопрос связан с зависимостью интенсивности общих изменений в организме от степени выраженности воспалительного процесса в первичном септическом очаге. Следует признать важную роль септического очага как источника и триггера генерализованного процесса, особенно в условиях неадекватной терапии. Также во многом септический очаг может определять затяжное течение сепсиса, особенно при лечении тяжёлого сепсиса, протекающего по типу септикопиемии, а также возможность возникновения т.н. «позднего сепсиса», «отсроченного сепсиса». В то же время необходимое и целесообразное излечение первичного септического очага не останавливает запущенную генерализованную реакцию, к тому же один из метастатических очагов может в последующем сыграть роль вторичных входных ворот.
Также следует остановиться на распространённой ныне тенденции считать условным выделение разновидностей сепсиса по входным воротам, поскольку генерализованная реакция организма на инфекцию по своей сути является единой и требует незамедлительного лечения, а в Международной классификации болезней отсутствует подразделение сепсиса на разновидности по данному основанию. Возможно, что такой прагматичный подход является обоснованным, однако мы рекомендуем патологоанатомам не забывать о морфологических особенностях различных форм сепсиса в зависимости от входных ворот.
Правление Российской ассоциации специалистов по хирургической инфекции (РАСХИ) выступило инициатором обсуждения и создания междисциплинарных национальных рекомендаций по ведению больных с сепсисом. Правление РАСХИ предложило Главному патологоанатому Минздрава России и Российскому обществу патологоанатомов принять участие в организации и проведении Всероссийской научно-практической конференция «Инфекция в хирургии, травматологии и ортопедии» (Калуга, июнь 2004 г). На конференции прошло пленарное заседание, посвящённое вопросам патологоанатомической диагностики и клинико-патологоанатомическим сопоставлениям при сепсисе.
Критерии клинической диагностики сепсиса и его классификация, предложенные согласительной конференцией ACCP/SCCM, являются стержнем методических рекомендаций для клиницистов России, подготовленных рабочей группой профессора Б.Р.Гельфанда. В рамках подготовки Калужской согласительной конференции профессора В.Л.Белянин и М.Г.Рыбакова издали пособие для врачей «Сепсис. Патологическая анатомия». В рецензировании пособия и в обсуждении проблемы приняли участие профессора О.Д.Мишнёв, О.В.Зайратьянц, М.Г.Рыбакова, А.Г.Талалаев, А.И.Щёголев, Ю.Г.Пархоменко, Р.А.Серов и другие. Данные методические рекомендации основаны на итогах обсуждения, они предназначены для ознакомления врачей-патологоанатомов с положениями «Международной статистической классификации болезней и проблем, связанных со здоровьем» (МКБ-10) и рекомендациями ACCP/SCCV (1991) по сепсису с целью дальнейшего изучения, обсуждения проблемы и практического применения. Следовательно, уже сегодня мы можем рекомендовать определённые принципы междисциплинарного взаимопонимания клиницистов и патологоанатомов по кардинальным вопросам диагностики сепсиса. Однако при этом следует отойти от некоторых традиционных штампов формулировки клинического и патологоанатомического диагнозов.
Действительно, для патологоанатома и клинициста не будет представлять большой сложности достижение взаимопонимания при анализе результатов секции больного, погибшего от сепсиса при наличии типичных морфологических признаков и соответствующих клинических данных. Гораздо большие трудности возникнут в том случае, когда больного лечили от сепсиса (и по результатам вскрытия довольно успешно - именно так!), а смерть наступила от другой причины, видимо не связанной с сепсисом. В этом случае необходимо учитывать не только медицинские составляющие (организационные, научно-практические), но также социальные и экономические вопросы, которые в настоящее время никогда не следует упускать из вида. Также сложными для патологоанатомической диагностики являются наблюдения лечённого сепсиса в плане танатогенеза и установления непосредственной причины смерти. Наконец, наблюдения посмертно диагностированного сепсиса, который не был выявлен в клинике, должны стать предметом обсуждения на клинико-патологоанатомических конференциях.
Определения терминов и понятий
Сепсис (в переводе с греческого sēpsis - гниение) - представляет собой особую форму тяжелой генерализованной инфекции, при которой макроорганизм не способен локализовать инфекционный процесс (Белянин В.Л., Рыбакова М.Г., 2004).
Бактериемия - симптом, обозначающий наличие в крови живых микроорганизмов (не обязательно только при сепсисе).
Диссеминация - употребляется, как правило, для характеристики распространения поражений при инфекционном процессе в пределах одного органа (например, диссеминированный туберкулез легких).
Генерализация - обозначает, как правило, поражение многих органов и систем (например, генерализованная вирусная, туберкулезная инфекция).
Синдром системного воспалительного ответа (ССВО) (Systemic Inflammatory Response Syndrome (SIRS), синдром системной воспалительной реакции (ССВР)) патологическое состояние, обусловленное одной из форм хирургической инфекции или альтерации ткани неинфекционной природы (травма, панкреатит, ожог, ишемия или аутоиммунные повреждения тканей и др.). Это понятие предложено классификацией ACCP/SCCV, что привело к существенному пересмотру концептуальных положений о патогенезе, клинике, лечении, профилактике возникновения сепсиса и его осложнений. ССВР (SIRS) характеризуется наличием более чем одного из четырёх следующих основных клинических признаков: гипертермия, тахикардия, тахипноэ, лейкоцитоз (или лейкопения). Подобные клинические признаки встречаются при сепсисе, но при этом обязательным является наличие инфекционного очага поражения в тканях или органах. Патологоанатомическая характеристика SIRS является объектом перспективных научных исследований.
Септицемия - клинико-патологоанатомическая форма сепсиса, при которой отсутствуют метастатические септические очаги. Септицемия - это сепсис без гнойных метастазов. По поводу правомочности применения этого понятия в качестве диагноза одной из форм сепсиса до сих пор продолжается дискуссия. Некоторые клиницисты и патологоанатомы советуют вообще отказаться от этого термина (Пермяков Н.К., 1992). Этот термин не представлен и в классификации ACCP/SCCV. Тем не менее, он рекомендован МКБ-10 как унифицированный для всех разновидностей сепсиса, и вплоть до нового пересмотра он должен применяться клиницистами и патологоанатомами при определении шифра большинства клинико-патологоанатомических форм сепсиса.
Септикопиемия - клинико-патологоанатомическая форма сепсиса. Для неё характерно наличие гнойного воспаления (абсцессов, апостем, флегмон, интерстициального гнойного воспаления) в различных органах и тканях, возникающего в результате гематогенного распространения микробных эмболов из септического очага. Септикопиемия - это сепсис с гнойными метастазами.
Термин септикопиемия не представлен в МКБ-10.
Термин сепсис носит обобщающий характер, как и термин септический процесс. Классификация ACCP/SCCV рекомендует в клинике использовать термин сепсис, а не септицемия или септикопиемия. В настоящее время не рекомендуется использовать термин септическое состояние, лишенный конкретной основы.
Тяжёлый сепсис (или сепсис-синдром) - форма сепсиса, предложенная в классификации ACCP/SCCV, при котором отмечаются признаки полиорганной недостаточности. В.Л.Белянин и М.Г.Рыбакова (2004) считают, что с точки зрения патоморфолога понятие тяжёлый сепсис (сепсис-синдром) нельзя признать удачной терминологической находкой.
Септический шок - другая форма тяжёлого сепсиса в классификации ACCP/SCCV, сопровождающаяся артериальной гипотонией, не устраняющейся с помощью инфузионной терапии и требующей назначения катехоламинов.
Септический (бактериальный, инфекционный) эндокардит (острый и подострый) характеризуется, прежде всего, воспалительными поражениями клапанного аппарата сердца, развивающимися наряду с септическими проявлениями. Представляет собой самостоятельное заболевание (первоначальную причину смерти) и имеет собственный шифр. Следует отличать от поражений эндокарда при других формах сепсиса.
Септический очаг - различают первичный и метастатические септические очаги. Первичный септический очаг представляет собой фокус воспаления, преимущественно гнойного, в котором происходит накопление микроорганизмов, распространяющихся затем гематогенно и лимфогенно по тканям и органам. Метастатические септические очаги (вторичные септические очаги, метастатические очаги при сепсисе, септические метастазы, метастатические гнойники, гнойные метастазы) представляют собой очаги воспаления, возникающие вследствие гематогенного перемещения септического процесса в ткани и органы из другого очага.
Системный инфекционный процесс - поражение какой-либо системы органов (например: нервной при клещевом энцефалите; пищеварительной при шигеллезе и т.д.).
Гнойно-резорбтивная лихорадка. Понятие гнойно-резорбтивной лихорадки предложено И.В.Давыдовским для обозначения клинических и патологоанатомических проявлений местного гнойно-некротического процесса, морфологически ограниченного демаркационным валом (в отличие от септических очагов) от окружающих тканей. В настоящее время этот термин почти не используется, а состояние больного обозначается как интоксикация или разновидность эндотоксикоза.
Эндотоксикоз - очень широкое понятие для обозначения осложнений и проявлений заболеваний и состояний организма. Основным фактором патогенеза эндотоксикоза является воздействие на организм токсических продуктов, образующихся в нем в результате нарушения тех или иных функций.
Этиология
Возбудителями сепсиса могут являться многие микроорганизмы (табл. 1). Это многочисленные бактерии: стрептококки, стафилококки, менингококки, пневмококки, кишечная палочка, синегнойная палочка, клебсиеллы, протей, сальмонеллы, а также грибы преимущественно Кандида и аспергиллус. Сепсисом может осложниться течение туберкулеза, сыпного тифа, брюшного тифа и других инфекционных заболеваний, возбудителями которых являются патогенные микроорганизмы. Генерализованные вирусные инфекции не принято рассматривать в качестве сепсиса, хотя об этом имеются указания в современных зарубежных клинических исследованиях.
Таблица. 1. Наиболее вероятная этиология сепсиса в зависимости от локализации первичного очага инфекции
Травмы груди причины, симптомы, методы лечения и профилактики
Травмы груди — это группа механических повреждений или ранений внутренних органов, сосудов, тканей грудной полости, рёбер. Различают несколько типов травм по характеру получения, причинам, признакам, дальнейшим осложнениям. Возникают вследствие врождённых или приобретённых патологий, травмирования после происшествий и операций, аномалий развития опорно-двигательного аппарата. Врачи проводят диагностику и лечение, исходя из особенностей болезни, её происхождения и течения. Вылечить нарушение возможно при помощи консервативной или оперативной терапии.

Симптомы травм груди
Симптоматика может локализоваться не только в месте поражения, но и соседних зонах тела, поэтому поставить диагноз может только специалист после обследования. Признаки повреждений зависят от того, какая область грудины пострадала и насколько серьёзно. Характерные симптомы патологий:
- затруднения дыхания, сложности при вдохе и выдохе;
- сильный кашель, нехватка воздуха;
- дыхательные спазмы;
- тошнота и рвота;
- кровотечения;
- асфиксия;
- шоковое состояние;
- боль разного характера.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Октября 2022 года
Содержание статьи
Причины травм грудной клетки
- Травматические разрывы артерий и мягких тканей;
- патологическая нестабильность грудной клетки;
- повреждения внутренних органов и рёбер;
- механическое давление на тело;
- неудачные операции на рёберной области;
- автомобильные аварии;
- пулевые ранения;
- падения с высоты;
- переломы;
- вывихи;
- ушибы;
- удары.
Стадии развития травм груди
Существует три стадии развития патологии:
- Лёгкая. Симптомы слабо выражены, одышка и нарушение деятельности сердца отсутствуют. Частота дыхания и сердцебиения в норме. Осложнения возникают редко.
- Средняя. Наблюдается незначительное учащение дыхания и сердцебиения, тахикардия. Пациенты с болезнями лёгких ощущают одышку. Возникает болевой синдром средней интенсивности и скованность движений тела.
- Тяжёлая. Появляются глубокие расстройства дыхательной функции и биения сердца, выражена тахикардия, кашель, возможно головокружение, шум в ушах, потеря сознания.
Классификация травм грудной клетки насчитывает более 10 разновидностей, которые поделены по критериям:
- наличие проникновения в мягкие ткани;
- локация повреждения;
- характер и происхождение ран.
Открытые травмы груди
Бывают нескольких типов:
- Проникающими — с нарушением целостности плевры, что приводит к попаданию воздуха в плевральную полость и патологическим процессам в лёгких, сердце, сосудах, ЦНС. Могут быть сквозными, колото-резаными, огнестрельными, абдоминальными, с поражением внутренних органов. Симптомы — пневмоторакс, гемоторакс, эмфизема.
- Непроникающими — ранения в лёгкой или средней форме тяжести состояния. Обычно не затрагивают целостность поверхности органов и окружающих тканей.
Закрытые травмы груди
К этой группе относятся переломы, смещения, вывихи, ушибы, сдавления грудины и внутренних органов грудной клетки — любые проявления без нарушения целостности кожных покровов. Обычно поражаются кости и хрящи, возникают в разных случаях гематомы, кровоподтёки, разрывы отдельных сегментов. Виды закрытых травм:
- переломы и ушибы рёбер;
- подкожная эмфизема;
- сотрясения грудины;
- гемоторакс, пневмоторакс.
Механические повреждения груди
- переломы (разлом кости или хряща под действием интенсивного давления и нагрузки);
- вывихи (смещение костно-хрящевой ткани в области сустава);
- ушибы (повреждение поверхностных структур от сильного удара);
- сотрясения (возникают после падения, резких ударов или встряски, сдавливания);
- средостение (образование полости между плевральными стенками).
Повреждения внутренних органов грудной клетки
Возникают при открытых и закрытых ранах грудной клетки под воздействием чрезмерной нагрузки (падения, удары, сдавливания):
- травматический разрыв аорты;
- тампонада сердца;
- тупые ранения сердца;
- нестабильность грудины;
- повреждения лёгких;
- разрыв органов и диафрагмы.
Переломы
Механические факторы провоцируют переломы следующих костно-хрящевых сегментов:
- рёбер;
- ключицы;
- лопатки;
- плечевого пояса;
- грудины.
Характерные признаки патологий — скованность движений или полная неподвижность, аномальная подвижность суставов, отёки, воспаления и гематомы, острая боль, повышение температуры тела.
Повреждения плевральной полости
- Пневмоторакс. Представляет собой сжатие правого или левого лёгкого и накопление в образовавшейся полости воздуха. Бывает открытым и закрытым, клапанным, напряжённым. Вызывает расстройства газообмена, что выражается в болевом синдроме, кашле, одышке, тахикардии, сбое кровоснабжения сосудов.
- Гемоторакс. Скапливание крови при кровотечениях в полости плевры, которое угнетает лёгкие и вызывает боль, затруднения дыхания, учащённое сердцебиение, повышенное потоотделение, обморочные состояния. Бывает малым, средним и тотальным.
Для постановки диагноза врач проводит осмотр и пальпацию больного, оценивает симметрию грудной стенки, шумы в лёгких, частоту дыхания и пульса. Возможно применение зонда и интубации трахеи для обеспечения проходимости воздуха по дыхательным путям. После осмотра специалист выполняет визуализацию симптомов:
- Рентгенография для мониторинга поражений костей грудины, рёбер и грудного отдела позвоночника.
- Компьютерная томография для изучения состояния кровеносных сосудов и сердечных артерий на выявление пороков.
- УЗИ сердца и внутренних органов для определения патологических процессов в организме.
- МРТ для выявления нарушений в мягких, твёрдых и соединительных тканях на клеточном уровне.
Диагностировать ранения, ушибы, переломы и вывихи груди можно в сети клиник ЦМРТ:
Читайте также:
- Показатели функции внешнего дыхания водолаза. Физическая работоспособность водолаза
- Рентгенограмма, КТ при расширении пространства периодонтальной связки зуба челюсти
- Обеспечение адекватного дыхания при черепно-мозговой травме (ЧМТ). Советы анестезиологам
- Терапия сердечной недостаточности у новорожденного. Методы лечения сердечной недостаточности.
- Активная терапия контузий уха. Ушная травматическая инвалидность
