Диагностика метастазов мезотелиомы плевры в лимфатические узлы на КТ, ПЭТ
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Мезотелиома плевры — это единственная значимая первичная злокачественная опухоль мезотелия плевральный полости.
Эпидемиология
Примерно в 70-80% всех случаев в анамнезе имеется воздействие асбеста.
Патология
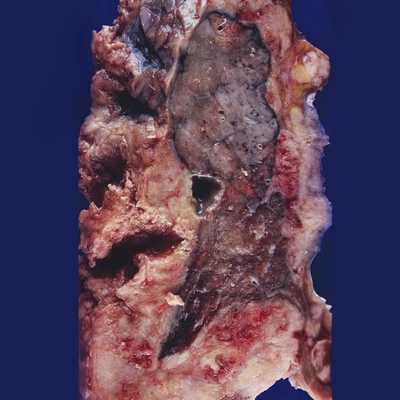
Мезотелиома плевры развивается из покровного эпителия плевры (мезотелия), отсюда и название. Опухоль может расти в виде узла в какой-либо части висцеральной или париетальной плевры (узловатая форма) или чаще диффузно распространяется по плевре, инфильтрируя её, как бы футляром окутывая лёгкое (диффузная форма). Если полость плевры остаётся свободной, то в ней наблюдается скопление серозно-фибринозного или геморрагического экссудата.
Гистологически опухоль чаще всего имеет строение аденокарциномы или солидного рака. Кроме того, выделяют фиброзную, тубулярную и смешанную форму мезотелиомы плевры. Злокачественные мезотелиомы метастазируют в регионарные лимфатические узлы (96,5%), в другое лёгкое и плевру (75%), в перикард. Гематогенные метастазы наблюдаются значительно реже.
Клиническая картина
Самыми частыми симптомами являются постоянная боль в груди и одышка.
Радиологические находки
Рентгенография
Изменения на рентгенограмме не являются специфичными. Утолщение плевры. Средостение смещается в сторону поражения. Выявляются деструкция ребер. Также могут быть выявлены увеличенные лимфатические узлы и плевральный выпот.

- информативна для уточнения стадии заболевания и динамического наблюдения.
- КТ с в/в контрастированием используется для оценки эффективности химиотерапии.
- В раннюю фазу заболевания определение стадии затруднено.
- Кальцифицированные плевральный наложения указывают на воздействия асбеста в прошлом.

Т1 : от изоинтенсивного сигнала до слабо гиперинтенсивного по отношению к мышцам
Т2 :от изоинтенсивного сигнала до слабо гиперинтенсивного по отношению к мышцам
Постконтрастные изображения: повышение обычно присутствует
Применяется прежде всего для выявления лимфогенных и отдаленных метастазов. Кроме того, выявление метаболически активных участков опухоли помогает в определении зоны для биопсии. Flores R. доказал существенное значение уровня накопления (SUV) РФП как одного из прогностических факторов. Так, у пациентов с SUV4 - лишь 14 мес. Однако использование современных методов лучевой диагностики не всегда позволяет точно стадировать заболевание. Так, по данным Van Meerbeck J. et al., соответствие клинической (с использованием КТ и МРТ) стадии и хирургической составляет лишь 55-75%.
Мезотелиома плевры
Мезотелиома плевры - опухоль эпителиального происхождения, развивающаяся из мезотелия.
Протокол "Мезотелиома плевры"
Сокращения, используемые в протоколе:
1. ЛТ - лучевая терапия.
2. ПХТ - полихимиотерапия.
3. КТ - компьютерная томография.
Разработчиками подписана декларация конфликта интересов об отсутствии финансовой или другой заинтересованности в теме данного документа, отсутствии каких-либо отношений к продаже, производству или распространению препаратов, оборудования и т.п., указанных в данном документе.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Гистологическая классификация опухолей плевры
Т1 - опухоль прорастает в париетальную плевру на стороне поражения с очаговым поражением висцеральной плевры или без него.
T1а - опухоль прорастает париетальную (медиастинальную, диафрагмальную) плевру на стороне поражения без вовлечения висцеральной плевры.
T1b - опухоль прорастает париетальную (медиастинальную, диафрагмальную) плевру на стороне поражения с очаговым поражением висцеральной плевры.
T2 - опухоль прорастает в любую поверхность париетальной плевры на стороне поражения. Присутствует одна из следующих характеристик:
T3 1 - опухоль прорастает в любую поверхность париетальной плевры на стороне поражения. Присутствует одна из следующих характеристик:
T4 2 - опухоль прорастает в любую поверхность париетальной плевры на стороне поражения. Присутствует одна из следующих характеристик:
Региональными лимфатическими узлами являются внутригрудные узлы, внутренние грудные узлы, узлы лестничной мышцы и надключичные узлы.
N1 - метастазы в бронхопульмональных лимфатических узлах (узле) и/или лимфатических узлах (узле) корня легкого на стороне поражения.
N2 - метастазы в лимфатических узлах (узле) под килем и/или медиастинальных лимфатических узлах (узле) на стороне поражения.
N3 - метастазы на стороне поражения в медиастинальных, внутренних грудных лимфатических узлах (узле) ворот легкого и/или на стороне поражения либо на противоположной стороне надключичных лимфатических узлов (узле) или лимфатических узлах (узле) лестничной мышцы.
М1 - есть отдаленные метастазы.
Отдаленные метастазы
Категории M1 и pM1 могут быть далее определены согласно следующим обозначениям.
| Легкие | PUL |
| Кости | OSS |
| Печень | HEP |
| Головной мозг | BRA |
| Лимфоузлы | LYM |
| Костный мозг | MAR |
| Плевра | PLE |
| Брюшина | PER |
| Надпочечники | ADR |
| Кожа | SKI |
| Другие | OTH |
Диагностика
Клинические проявления в зависимости от стадии и локализации: кашель с мокротой или без, наличие или отсутствие прожилок крови в мокроте (кровохарканье), одышка при физической нагрузке, слабость, потливость по ночам, субфебрильная температура, похудание, экссудативный выпот в плевральную полость.
Лабораторные анализы: норма или незначительные не патогномоничные изменения (такие, как повышение СОЭ, анемия, лейкоцитоз, гипопротеинемия, гиперглюкоземия, склонность к гиперкоагуляции и др).
Дифференциальная диагностика: пневмония, туберкулез легких, метастатические поражения легких и плевры, плеврит туберкулезной этиологии, реактивный плеврит.
1. Стандартное рентгенологическое исследование (рентгенография в прямой и боковой проекции, срединная томография).
Микроскопическое исследование мазков из экссудата плевральной полости, взятых при плевральной пункции, мазков из плевры, взятых при эндовидеоторакоскопии. Интраоперационно для морфологического подтверждения выполняется пункционная биопсия опухоли плевры, при ее неэффективности - биопсия опухоли, при подтверждении диагноза мезотелиомы плевры выполняется полихимиотерапия.
Отдаленные метастазы - пункционная биопсия тонкой иглой под контролем УЗИ или эксцизионная биопсия метастазов в периферических лимфоузлах и мягких тканях.
Общий анализ крови, биохимический анализ крови (белок, креатинин, мочевина, билирубин, АЛТ, АСТ, глюкоза крови, при мелкоклеточном раке - щелочная фосфатаза), коагулограмма (протромбиновый индекс, фибриноген, фибринолитическая активность, тромботест), общий анализ мочи, определение группы крови и Rh-фактора, реакция Вассермана, кровь на ВИЧ-инфекцию, HbsAg, вирусный гепатит В и С.
Стандартное рентгенологическое исследование (рентгенография в прямой и боковой проекции, срединная томография), фибробронхоскопия, спирография (определение функции внешнего дыхания), электрокардиография, УЗИ органов брюшной полости. Для определения степени распространенности процесса и/или при подозрении на инвазию опухоли в структуры средостения (сосуды) или поражение медиастинальных лимфоузлов выполняется компьютерная томография.
Эндовидеоторакоскопия выполняется при отсутствии верификации диагноза или диссеминации по плевре - для подтверждения диагноза опухоли плевры.
В трудных для диагностики случаях возможно выполнение диагностической эндовидеоторакоскопии или торакотомии.
Диагностика метастазов в легкие: КТ и рентгенография
Компьютерная томография — один из самых чувствительных и распространенных методов диагностики метастазов в легкие. Это исследование позволяет выявить очаги опухоли меньше 1 мм в диаметре. Более чувствительным и специфичным методом является только ПЭТ/КТ, но он меньше распространен, дороже и сложнее в применении.Для выявления мелких очагов лучше использовать спиральную компьютерную томографию. Чтобы определить метастазы в легкие, контрастное усиление не является обязательным, но может быть полезным для дифференцировки легочных сосудов и лимфоузлов при их вторичном поражении.
МЕТАСТАЗЫ В ЛЕГКИЕ: КЛАССИФИКАЦИЯ
Вторичные легочные узлы можно классифицировать по следующим критериям:
Способ распространения
Выделяют гематогенные метастазы, и лимфогенные метастазы, симптомы и прогноз при которых обычно хуже, чем при гематогенных. В первом случае опухолевые клетки попадают в ткань органа с током крови, во втором случае — с током лимфы, например, при раке молочной железы.
Выделяют также контактные метастазы, возникающие при непосредственном прорастании в легочную ткань рака пищевода, гортани, трахеи и других органов. Крайне редко встречаются аспирационные метастазы, возникающие при вдыхании частиц опухоли гортани, глотки, языка, полости носа или рта.
Сделать КТ грудной клетки в Санкт-Петербурге
Источник метастазирования
Наиболее часто в легкие метастазируют рак почки, скелета, молочной железы; встречаются также метастазы саркомы, семиномы. Не существует достоверных КТ-признаков, позволяющих уверенно отличить отсевы одного типа рака от другого — например, вторичный узел при саркоме от такового при раке молочной железы. Пожалуй, исключением являются редкие метастазы липосаркомы, которые имеют «жировую» плотность на компьютерных томограммах — в пределах -50…-100 единиц Хаунсфилда.
Частота метастазирования опухолей различной локализации в легкое (по данным Розенштрауха Р. В.)
| Первичная опухоль | Частота (%) |
| Хориоэпителиома | 55,4 |
| Рак почки | 34,7 |
| Остеосаркома | 32,3 |
| Семинома | 21,5 |
| Меланома кожи | 20,5 |
| Рак молочной железы | 15,7 |
| Рак легкого | 6,6 |
| Карцинома толстого кишечника | 5,6 |
| Рак матки, саркома матки | 4,2 |
| Рак желудка | 1,6 |
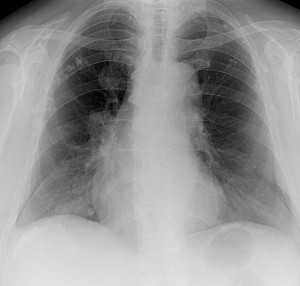
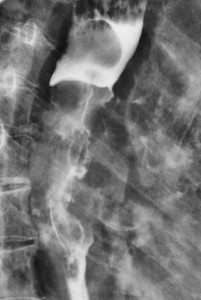
Метастазы в легких — фото рентгенограммы. Округлые тени — метастазы рака пищевода. Хорошо виден большой узел округлой формы вблизи переднего отрезка 2-го ребра. На снимке справа - циркулярное сужение пищевода за счет опухолевого утолщения его слизистой оболочки.
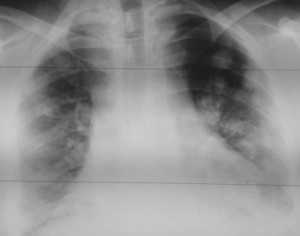
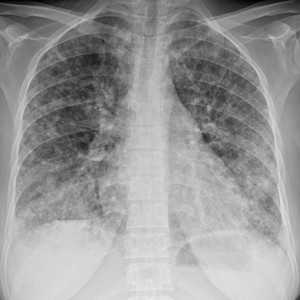
Как выглядят метастазы в легких на рентгене? Слева — узловые образования у пациента с раком яичка. Справа - метастазы рака яичников гематогенного характера с выраженным опухолевым лимфангиитом (обратите внимание на деформированный сетчатый, линейный характер легочного рисунка).
МЕТАСТАЗЫ В ЛЕГКИХ: КЛИНИЧЕСКИЕ СИМПТОМЫ И ПРИЗНАКИ
В подавляющем большинстве случаев вторичные опухоли протекают бессимптомно, по крайней мере, до тех пор, пока не произойдет прорастание в просвет бронха, в плевру, средостение, перикард или сосуды, метастазирование в лимфоузлы средостения. Пациенты предъявляют жалобы на симптомы раковой интоксикации, которые, впрочем, могут быть обусловлены также наличием первичной опухоли.
Одними из первых симптомов являются кашель, одышка, боли в грудной клетке. Наличие крови в мокроте - неблагоприятный признак, который свидетельствует о прорастании бронха опухолью.
Имеет место определенная зависимость между клиническими проявлениями и органной принадлежностью метастазов. Так, по данным Н. И. Рыбаковой, одышка была выявлена в 13% случаев, при этом у большинства пациенток была опухоль молочной железы.
Боли в груди могут быть ранним признаком при субплевральной локализации вторичных очагов.
Рак груди метастазирует лимфогенно в лимфатические узлы средостения, которые, увеличиваясь, нарушают кровообращение. Кроме этого, при раке груди часто возникает опухолевый плеврит. В совокупности эти факторы провоцируют развитие выраженной одышки.
КАК ПОНЯТЬ, ДЕЙСТВИТЕЛЬНО ЛИ В ЛЕГКИХ МЕТАСТАЗЫ?
Иногда дифференциальная диагностика вторичных поражений легких бывает очень сложной и требует глубоких знаний рентгенодиагностики органов грудной клетки. Наиболее профессионально этим занимаются в специализированных легочных учреждениях, например в Санкт-Петербургском НИИ фтизиопульмонологии. Поэтому при сомнениях в диагнозе врачи рекомендуют получить Второе мнение — повторное описание диска КТ, МРТ или рентгенографии с целью подтверждения или опровержения диагноза, а также более точной и детальной оценки изменений. Такую консультацию можно получить с помощью службы консультаций НТРС, которая объединяет известных врачей-диагностов из профильных центров России.
Ниже подробно рассматриваются лучевые признаки легочных метастазов.
КТ-ПРИЗНАКИ МЕТАСТАЗОВ В ЛЕГКИЕ
Метастазы чаще всего представлены узловыми образованиями в легочной ткани вне строгой связи с легочными артериями или венами. Для них характерны следующие КТ-признаки:
Вторичные узлы гематогенного характера чаще всего имеют ровные края, четкие контуры и однородную структуру. Возможны изменения структуры опухоли вследствие кровоизлияния в паренхиму, обызвествлений, некроза центральной части узла, а также рубцов. Края узла могут стать нечеткими, расплывчатыми, если опухоль провоцирует отек легочной паренхимы, либо «лучистыми», если имеет место опухолевый лимфангиит.
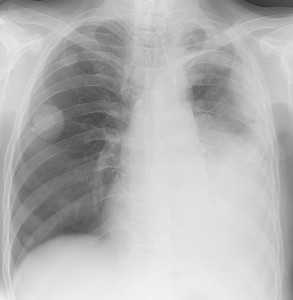
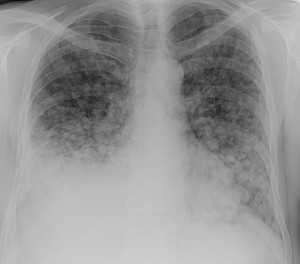
Слева - рак почки с метастазами в легкие, прогноз в данном случае неблагоприятный ввиду метастатического плеврита и дыхательной недостаточности. Определяются очаги с обеих сторон. Справа - мелко- и среднеочаговая диссеминация при раке печени.
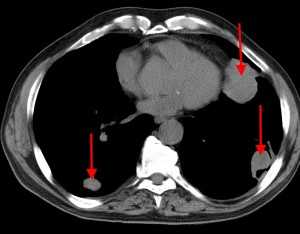
Множественные гематогенные вторичные узлы при раке почки, компьютерная томография (КТ).
Лимфогенные метастазы на рентгене и КТ выглядят как множественные мелкие очаги с диссеминированным распространением, локализованные в междольковых перегородках, в плевральных листках. Вокруг можно видеть характерную картину ракового лимфангиита. Кроме того, практически всегда выявляются патологически измененные и увеличенные лимфатические узлы средостения. Лимфогенное метастазирование необходимо дифференцировать с милиарным туберкулезом, саркоидозом. Иногда это требует привлечения Второго мнения.
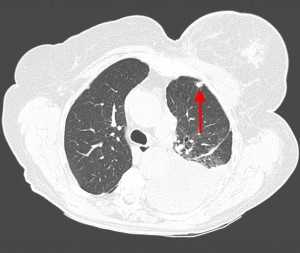
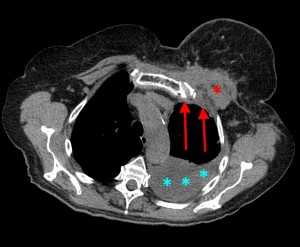
КТ: метастазы в легких при раке молочной железы. На изображении справа красной звездочкой отмечен опухолевый узел в молочной железе, красными стрелками - область прорастания опухоли в грудную стенку. Синими звездочками отмечен карциноматозный плеврит — скопление жидкости в плевральной полости. Слева стрелкой отмечен вторичный узел.
Контактные метастазы представлены мягкотканным объемным образованием, прорастающим из сопредельного органа. Это может быть пищевод, трахея, гортань, реже опухоль исходит из плевры (мезотелиома), диафрагмы, ребер, позвонков.
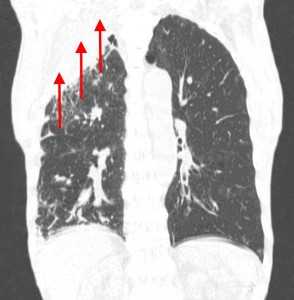
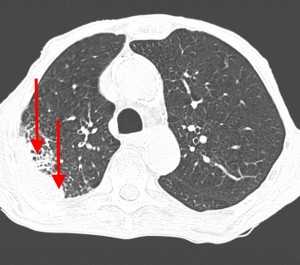
Пример контактного распространения опухоли: мезотелиома плевры, прорастающая в верхнюю легочную долю и грудную стенку. Спиральная компьютерная томография (МСКТ).
Чаще всего метастазы выглядят как множественные очаги. Одиночные вторичные узлы крайне редки и встречаются меньше чем в 5% случаев. Чем больше узлов выявлено, тем выше вероятность их метастатической природы. Одиночный метастаз нужно дифференцировать с первичным раком, для этого обычно требуется тканевое исследование после оперативного вмешательства или биопсии.
Гематогенные метастазы наиболее часто локализуются в периферических отделах легких, вдали от крупных сосудисто-бронхиальных пучков, вблизи плевральной оболочки. При множественных поражениях гематогенного характера наблюдается тенденция к увеличению количества очагов в направлении «сверху-вниз». Чаще гематогенные метастазы расположены хаотично, вне четкой связи с бронхами и видимыми легочными сосудами. Практически не бывает такого, чтобы гематогенные вторичные узлы находились только с одной стороны, или занимали только одну долю или сегмент. При наличии такого распределения в первую очередь нужно думать о туберкулезе (верхние доли), множественных абсцессах и т. д.
Лимфогенные метастазы проявляются увеличением лимфатических узлов средостения в сочетании с мелкоочаговой диссеминацией с очагами до 2-3 мм в диаметре вблизи плевры и в междольковых перегородках, а также по ходу бронхов и сосудистых пучков.
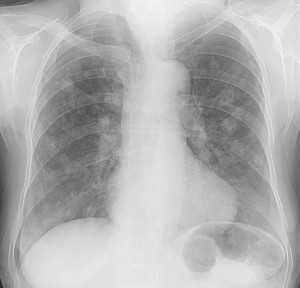
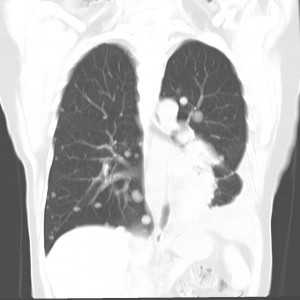
Гематогенные метастазы саркомы мягких тканей бедра на КТ (справа) и рентгенограмме (слева).
Контактные метастазы обычно единичны и располагаются на границе с другими органами, реже со стороны диафрагмы.
Отдельно рассматриваются метастазы первичного рака легкого - гематогенного и лимфогенного характера. Гематогенные могут быть локализованы на стороне поражения или с обеих сторон. Лимфогенные — в лимфоузлах корня на стороне поражения, а также на противоположной стороне. Чем дальше расположены метастазы от основной опухоли, тем хуже прогноз.
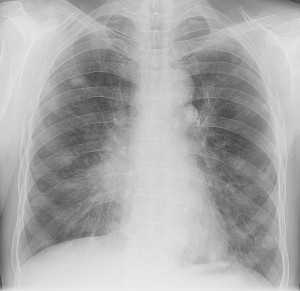
Обратите внимание на увеличение и нарушение структуры корня правого легкого. Это центральный рак. Кроме того, выявлены очаговые тени в обоих легочных полях (гематогенное распространение), а также «лучи», идущие радиально от опухоли корня (лимфогенное распространение).
КАК ОТЛИЧИТЬ МЕТАСТАЗЫ В ЛЕГКИХ ОТ САРКОИДОЗА ИЛИ ТУБЕРКУЛЕЗА?
Крайне важно уметь отличить на КТ-изображениях метастазы в легких и следующие очаговые образования:
Первичными злокачественными опухолями
- первичным периферическим раком
- бронхиоло-альвеолярным раком
- лимфомой, саркомой Капоши
Доброкачественными опухолями
Гранулематозами
Воспалительными заболеваниями
- септической очаговой пневмонией и множественными абсцессами
Сосудистыми аномалиями
Нормальными анатомическими образованиями
Отличительные признаки гематогенных метастазов при компьютерной томографии (КТ)
Сделать КТ легких в Санкт-Петербурге
Василий Вишняков, врач-радиолог
Кандидат медицинских наук, член Европейского общества радиологов
2 комментария много:
Dorogoi Pavel! zdravstvuite. u menia takoi diletantni vopros k vam . u moego sina posle lechenia seminomi:bili sdelani dve operacii, pravaia orxeqtomia, potom ximioterapia BEP , potom nabludenie 3-x mesiachnoe,
posle, nabludenia okazalos odin limfouzel stal progressirovat a dva naoborot umenshilis. potom spomoshu
laparaskopii dlia diagnostiki udalili limfadenopatiu i sdelali imunohistologiu, kotori pokazal
opiat metastaz seminomi,i pozitivnie kletki razmnojenia 40%-ov. posle naznachili luchevuu terapiu
i cheraz dva mesiaca pozavchera sdelali kate. kate pokazal metastazi v liogkix i vseredinke
shei , a v jivote tishina , limfouzli unichtojilis.
za ves etot period nekogda v liogkix nichego ne bilo, bilo vsio chisto, i vse organi chistii v chom mi vo vremia lechenii dopustili oshibku, i mojno ili net, chtobi sdelali operaciu peresadki moegoego liogkogo,
moemu sinu, i u oboix budet odno liogkoe. ogromnoe spasibo zaranee
Диагностика рака легких ПЭТ-КТ
Рак легкого является ведущей причиной смерти от рака во всем мире и обусловливает 1,59 миллионов смертей в год. Несмотря на прогресс, достигнутый в лечении пациентов, страдающих этой болезнью, пятилетняя выживаемость все еще остается невысокой, составляя приблизительно 15-16%. Основным фактором риска развития рака является табакокурение, повышающим вероятность его возникновения более чем в десять раз по сравнению с некурящими людьми. Другими состояниями, при которых повышен развития новообразования, являются идиопатический легочный фиброз и воздействие канцерогенов, например, асбеста.
Правильное определение стадии является крайне важным и необходимым моментом, позволяющим правильно спланировать лечение и оценить выживаемость. У больных раком легких является методом выбора при определении стадии опухоли, более эффективным, чем другие лучевые методы, такие как КТ или рентгенография. Благодаря возможности одновременной оценки анатомических и функциональных изменений, ПЭТ-КТ позволяет добиться большей точности по сравнению с ПЭТ и КТ в отдельности.
Этот метод диагностики позволяет более четко определить первичную опухоль, отличить опухолевую ткань от участков ателектаза и фиброзных изменений, расположенных рядом. Доказана высокая эффективность в оценке состояния лимфоузлов, а также обнаружения отдаленных метастазов. Также была подтверждена ценность этого метода как инструмента прогнозирования выживаемости путем оценки метаболизма в опухоли при первичном исследовании и в определении раннего (промежуточного) и завершающего ответа на химиотерапию. В последних литературных источниках этот метод был упомянут как рекомендуемый с экономической точки зрения.
Что такое ПЭТ-КТ?
Стадии рака легкого
В первичном обследовании пациента, страдающего раком легкого, должны принимать участие несколько специалистов: опытный рентгенолог, специалист по ядерной медицине (радионуклидным методам — сцинтиграфии и ПЭТ), рентгенохирург (специалист в области интервенционной радиологии), пульмонолог, торакальный хирург; необходимо также использовать точные и экономически эффективные методы диагностики. Существующие на данный момент руководства содержат рекомендации, что методы нужно выполнять любому пациенту, у которого имеется высокий риск рака, предпочтительно с выполнением гистологического исследования и взятием образцов ткани. Это позволяет не только установить точный гистологический вариант опухоли, но и правильно стадировать заболевание. Во многих случаях предпочтительнее выполнить биопсию подозрительных лимфоузлов средостения, а не первичной опухоли, что позволяет лучше оценить стадию (например, при биопсии лимофузла с выполнением ПЭТ ставится стадия T2N2, в то время как без ее использования - T2Nx). Кроме того, для опухолей, осложненных обструктивной пневмонией, и образований с выраженными некротическими изменениями, данные играют важную роль для определения области биопсии.
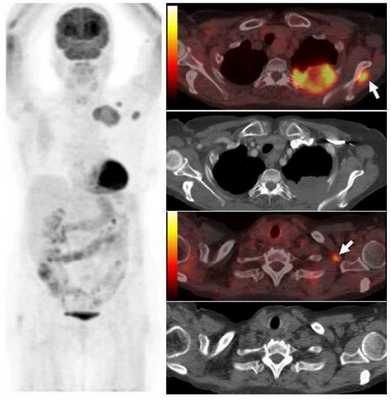
Опухоль левого легкого с частичным некрозом и деструкцией ребер. Визуализируются два метастаза в подключичных лимфоузлах и в мышцах (стрелки), которые на КТ не видны. Необходимо выполнить трансторакальную биопсию той части опухоли, которая расположена в периферических отделах, чтобы получить образец жизнеспособных тканей.
Варианты рака легкого
Остальные 10-15% случаев обусловлены мелкоклеточным раком, биологически более агрессивным, при котором стадирование, лечение и прогноз отличаются от таковых при немелкоклеточном раке. Этот тип рака очень тесно связан с курением. Выделяют две стадии заболевания: ограниченную, при которой опухоль располагается в половине грудной клетки на стороне поражения, в том числе в средостении и ипсилатеральной надключичной области; и распространенную, когда опухоль распространяется за пределы одной половины грудной клетки. Поскольку мелкоклеточный рак легочной ткани в корне отличается от немелкоклеточного, его диагностика при помощи будет обсуждаться в специально отведенной главе в конце этой статьи.
Визуализация первичной опухоли: Т-стадия
С помощью КТ можно достоверно оценить размер опухоли практически во всех случаях. Тем не менее, при наличии обусловленных опухолью осложнений, например, ателектаза легкого или обструктивной пневмонии, истинный размер первичной опухоли оценить сложнее. Позволяет отличить паренхиму спавшегося участка легочной ткани от злокачественной опухоли, т. к. опухоль характеризуется интенсивным захватом ФДГ, а спавшееся легкое — нет. Также он помогает оценить опухолевую инвазию (прорастание) в плевру и средостение. Накопление плеврой ФДГ всегда является патологическим, и при наличии новообразования органов дыхания крайне подозрительно на метастатическое поражение. При прорастании опухоли в средостение необходимо выполнять КТ с внутривенным введением йодсодержащего контрастного вещества с целью определения взаимоотношения опухоли, крупных кровеносных сосудов и перикарда.
Интенсивный захват ФДГ первичной опухолью обусловлен ее биологическим типом и степенью «агрессивности» опухолевых клеток; повышенный захват ФДГ может становиться прогностическим фактором рецидива. В исследовании Kim et al. была продемонстрирована группа пациентов, подвергшихся оперативному вмешательству по поводу новообразований легких, у которых при патологическом исследовании была установлена стадия N0. У пациентов, у которых возник рецидив опухоли, максимальный стандартизированный уровень накопления (SUV max) первичной опухолью легкого был выше, чем у пациентов, у которых рецидива не было. Пороговое значение SUV max, отделяющее пациентов с высоким уровнем рецидива, было определено равным 6,9. Было также сделано заключение, что для пациентов высокой группы риска по развитию рецидива предпочтительна изначально более «агрессивная» терапия. Таким образом, помогает точно спрогнозировать, как будет вести себя опухоль после лечения.
ПЭТ-КТ лимфоузлов: N-стадия
С помощью ПЭТ можно обнаружить метастатическое поражение лимфоузлов корней легких и средостения лучше, чем с помощью любого другого метода, так как метаболически активные лимфоузлы при ПЭТ-КТ, даже малого размера, характеризуются повышенным захватом ФДГ. Это справедливо и для тех случаев, когда морфологические признаки злокачественного поражения узлов могут не обнаруживаться на КТ-изображениях. Также метод позволяет оценить увеличенные лимфоузлы, не накапливающие или минимально накапливающие радиофармпрепарат, которые часто носят реактивный характер или отражают остаточные изменения в отсутствие опухолевого поражения. При определении стадии N чувствительность составляет 81% против 61% у КТ, и специфичность 90%, в то время как КТ характеризуется специфичностью 79%.
Наибольшее преимущество в оценке средостения — это возможность исключить злокачественное поражение любого лимфоузла с высокой степенью точности. То есть, отсутствие интенсивного захвата ФДГ лимфоузлом достоверно говорит об истинном отсутствии метастазов (прогностическое значение отрицательного результата равно 99%). В то же время не все лимфоузлы средостения, характеризующиеся повышенным метаболизмом, обязательно являются злокачественными; ложноположительный результат может быть обусловлен воспалительными изменениями. Это объясняет, почему изменения со стороны средостения должны оцениваться количественно с использованием SUV (стандартизированного уровня накопления). Пороговое значение SUV max в пределах 4,0-5,3 позволяет рассматривать изменения со стороны лимфоузлов средостения как положительные (то есть, метастатическое поражение есть).
Лучшее картирование лимфоузлов средостения позволяет избежать медиастиноскопии, ограничившись трансбронхиальной игольной аспирацией под контролем УЗИ, особенно в труднодоступных областях, таких как аортопульмональное окно или область, находящаяся позади бифуркации трахеи.
Особенное значение в стадировании поражения лимфатических узлов имеет на ранних стадиях заболевания (I и II), что позволяет избежать ненужной торакотомии.
Оценка метастазов: M-стадия
У 40-50% пациентов, страдающих раком органов дыхания, в момент установления диагноза присутствуют метастазы. Наличие отдаленных метастазов в корне меняет план лечения этих пациентов, делая оперативное вмешательство намного более сложным, что приводит к гораздо более неблагоприятному прогнозу. ПЭТ-КТ имеет неоспоримые преимущества в диагностике метастазов по сравнению с традиционными методами исследования, особенно в случаях одновременного метастатического поражения множества органов, часто без какой-то определенной локализации вследствие диссеминации процесса. Повышенное накопление ФДГ в метастазах рака легкого и возможность исследования всего тела делают методом выбора при выявлении метастазов (вне головного мозга). Также метод позволяет выявить отдаленные метастазы, о которых до проведения исследования ничего не было известно, вплоть до 30% всех случаев.
Самые частые вторичные изменения при раке легкого - метастазы в кости, которые имеют место у 8-27% пациентов на момент установления диагноза. Вторичные изменения костей лучше обнаруживаются при помощи ПЭТ, чем при использовании других методов диагностики. Так, больше чем в половине случаев костных метастазов поражается только костный мозг и не происходит существенного нарушения костной структуры, из-за чего при помощи рентгенографии и КТ их не удается обнаружить, и даже сцинтиграфия скелета с использованием метилендифосфоната Tc-99m оказывается малоспецифичной при обнаружении этого типа поражений. Метастазы в кости могут иметь исключительно литический характер и интенсивно накапливать ФДГ, но в то же время гиперфиксация препарата в очагах поражения может и не определяться.
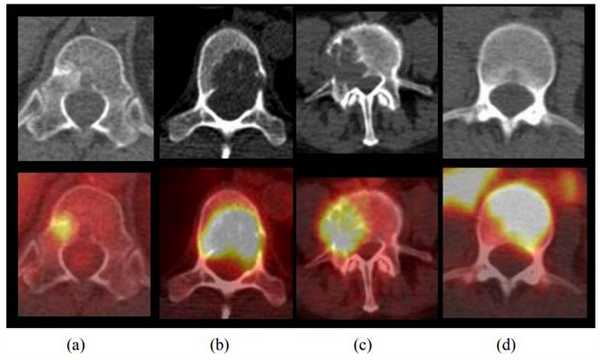
Типы метастазов в кости при раке легкого. (a) Остеобластический. (b) Остеолитический. (c) Смешанный. (d) Поражение костного мозга.
У пациентов, страдающих раком легкого, часто возникают метастазы в органы брюшной полости. Чаще всего поражаются печень и надпочечники. Поскольку также могут встречаться доброкачественные изменения печени и надпочечников, необходимо использовать диагностические методы, позволяющие распознать их и отличить от метастазов. В случаях изменений со стороны надпочечников, умеренное или выраженное накопление ФДГ обладает высокой прогностической ценностью положительного результата для метастазов. Чувствительность и специфичность ПЭТ с использованием SUV (стандартизированного уровня накопления) в целом в популяции составляет 87% и 87%, в то время как у пациентов с раком легкого 94% и 82% соответственно. Лучшим пороговым значением SUV max, позволяющим дифференцировать злокачественные и доброкачественные поражения, по-видимому, является 2,5.
В случаях метастазов в печень, практически все доброкачественные поражения (кисты, гемангиомы, фокальная нодулярная гиперплазия) характеризуются меньшим или идентичным по сравнению с паренхимой печени уровнем накопления ФДГ. Любой узел, любые объемные образования, накапливающие ФДГ интенсивнее, чем нормальная паренхима печени, крайне подозрительны на злокачественные изменения.
Метастазы в печени при аденокарциноме правого легкого. Определяется один метастаз в печени, который не виден на КТ с контрастным усилением.
Для обнаружения метастазов в надпочечники, почки и кости, в случаях, когда невозможно проведение, приемлемой альтернативой является МРТ всего тела с выполнением программы DWI. Позволяет оценить метастазы в областях, изменения в которых не стадируются при традиционных методах диагностики, например, в коже, скелетных мышцах, мягких тканях, поджелудочной железе, почках.
Второе мнение по ПЭТ-КТ
Необходимым условием достоверного определения стадии злокачественного новообразования является правильная оценка результатов ПЭТ-исследования. При неоднозначных или противоречивых результатах рекомендуется получить второе мнение специализированного радиолога. Повторный экспертный анализ исследования в профильном центре позволяет избежать ошибки интерпретации снимков, сделать более обоснованные выводы о стадии процесса, наличии или отсутствии метастазов, вторичных очагов в лимфатических узлов. Это исключительно важно и планировании тактики операции, химио- и лучевого лечения.
Стадирование метастазов в головной мозг
Даже несмотря на то, что вторичные изменения головного мозга не так часто встречаются у пациентов с раковыми опухолями легких, они имеют большое значение, поскольку их наличие приводит к высокому уровню заболеваемости и смертности, чего в некоторых случаях можно избежать или минимизировать путем подбора соответствующего лечения. Поскольку головной мозг характеризуется высоким базовым метаболизмом глюкозы, вторичные очаги в нем могут быть замаскированы, а чувствительность ПЭТ-исследования в обнаружении метастазов - ограничена. В связи с этим, в соответствии с существующими на данный момент протоколами рекомендуется дополнительное использование МРТ. В случаях, когда провести МРТ невозможно, можно сделать КТ с внутривенным контрастным усилением. Это дает схожие результаты с МРТ головного мозга.
Одновременное присутствие легочной и внелегочной опухоли
У 1-8% пациентов, страдающих раком легкого, на момент установления диагноза обнаруживается рак иной локализации. Большинство этих новообразований также тесно связаны с табакокурением. И, действительно, у 6,5% хронических курильщиков, которым была выставлена та или иная стадия рака любого типа, на момент установления диагноза обнаруживался одновременно существующий рак других органов и систем.
В случаях множественного рака используемые диагностические критерии являются следующими:
- Оба очага гистологически различны.
- Гистологический тип один и тот же, но нет поражения лимфоузлов и экстраторакальных метастазов.
На основании этих критериев, частота синхронного множественного рака легкого, описанная в литературе, составляет 0,5-3,3%. Наиболее часто одновременно существующие раковые опухоли, обнаруживаемые у пациентов, страдающих раком легкого, располагается в молочных железах, в голове и шее, пищеводе и щитовидной железе. Более чем 80% этих синхронных поражений обнаруживаются на ранней стадии, что предполагает возможность лечения, устраняющего причину заболевания. Тем не менее, возможность лечения в значительной степени зависит от того, насколько далеко зашла раковая опухоль на момент установления диагноза.
ПЭТ-КТ: планирование лучевой терапии
Возможность ПЭТ различить метаболически активную ткань опухоли от ателектаза, обструктивной пневмонии или фиброзных изменений имеет решающее значение в определении объема опухоли. Это очень полезно при планировании лучевой терапии, так как позволяет скорректировать форму и размер облучаемого объема тканей и уменьшить степень облучения непораженных опухолью органов (например, пищевода, сердца, спинного мозга), находящихся вблизи опухоли. Кроме того, использование ПЭТ значительно изменяет поле облучения по сравнению с КТ. Так, использование ПЭТ в дополнение к традиционным методам диагностики приводило к изменению объема облучаемых тканей более чем у 20% пациентов, и изменение стадии происходило в 20-50% случаев. В различных источниках описывается, что изменения планируемого целевого объема достигают 50% у пациентов с немелкоклеточным раком.
Контроль лечения и прогноз рака легкого
Наиболее важный прогностический фактор опухоли, подвергаемой хирургическому лечению — это степень ее диссеминации на время установления диагноза. В случает отсутствия метастазов пятилетняя выживаемость равна 57-67%; в случае вторичного поражения лимфоузлов ворот легкого — 47% , при поражении лимфоузлов средостения на стороне, противоположной опухоли — 23%. Обнаружение отдаленных метастазов является одним из основных критериев невозможности удаления опухоли хирургическим путем. Ввиду важности изложенных фактов особое значение принимает второе мнение по ПЭТ.
Одиночный легочный узел: доброкачественный или злокачественный. Дифференциальный диагноз при помощи КТ и ПЭТ/КТ
Одиночный легочный узел - это структура округлой формы или близко к округлой форме, хорошо или слабо ограниченная, размером до 30 мм в диаметре, окруженная со всех сторон легочной паренхимой, не распространяющаяся на корень легкого и средостение, и не ассоциирована с плевральным выпотом, ателектазом и аденопатией.
Изменения более, чем 3 сантиметра в диаметре, рассматриваются, как злокачественные образования, пока не будет доказано обратное.

КТ: доброкачественный узел vs злокачественный узел
Кальцификация
Типы кальцификации, присущие доброкачественному процессу:
- диффузная кальцификация
- центральная кальцификация
- слоистая кальцификация
Выше перечисленные кальцификаты характерны для таких доброкачественных процессов, как гамартома и гранулематозная болезнь.
Остальные типы кальцификации не следует рассматривать, как доброкачественную кальцификацию. Исключения из правил составляют случаи, когда у пациента в анамнезе есть первичная опухоль. К примеру, диффузный тип кальцификации возможно встретить у пациентов с остеосаркомой и хондросаркомой, а кальцификации центрального типп или по типу попкорна визуализируются у пациентов с гастроинтестинальной опухолью или у пациентов, которые прошли курс химиотерапии.

Размер
Как выше было написано, одиночный легочный узел - это структура округлой формы или близко к округлой форме, хорошо или слабо ограниченная, размером до 30 мм в диаметре, окруженная со всех сторон легочной паренхимой, не распространяющаяся на корень легкого и средостение, и не ассоциирована с плевральным выпотом, ателектазом и аденопатией.
Swensen и соавт. изучали взаимосвязь между размером одиночного легочного узла и риском малигнизации у пациентом с высоким риском развития рака легкого (1).
Результат исследования приведен в таблице слева:
Соответственно, вывод из результатов данного исследования следующий, чем меньше узел в размерах, тем больше вероятность, что процесс доброкачественный. Более, чем 2000 узлов размером в диаметре менее, чем 4 мм, оказались доброкачественными и ни одного среди них злокачественного.
Увеличение в размерах или рост
Оценка роста одиночного легочного узла в динамике является важным для дифференциального диагноза. Если в течении 2 лет размеры узлы не изменились то, это более характерно для доброкачественного узла.
Системный подход по наблюдению за узлами в легком наиболее полно разобран в статье Рекомендации общества Fleischner 2017

Форма
Японские исследования, которые проводились во время скрининга, доказали, что многоугольная форма узла и пространственный коэффициент более 1.78 (three-dimensional ratio) является признаком доброкачественного узла (2,3).
Узел многоугольной формы - это узел, который имеет несколько граней или несколько сторон.
Узел с периферийной субплевральной локализацией авторы данного исследования также относят к доброкачественным.
Пространственный коэффициент или трехмерное соотношение - это отношение максимального поперечного размера к максимальному вертикальному размеру. Большие цифры пространственного коэффициента указывают на то, что образование плоское и является доброкачественным.
Читайте также:
- Жизненный цикл амебной дизентерии. Патогенез амебной дизентерии. Клиника амебной дизентерии.
- Причины гормональных нарушений после гинекологических операций
- Анестезия при артерио-венозной мальформации головного мозга. Советы
- Экстракорпоральная детоксикация при сепсисе. Анестезиологическое пособие у больных септическим шоком.
- Синдром Бимонда (Biemond)
