Диагностика супратенториальной примитивной нейроэктодермальной опухоли по КТ, МРТ
Добавил пользователь Алексей Ф. Обновлено: 01.02.2026
Онкология:
Популярные разделы сайта:
Супратенториальные примитивные нейроэктодермальные опухоли детей. Паренхиматозные опухоли шишковидной железы
Супратенториальные примитивные нейроэктодермальные опухоли головного мозга развиваются преимущественно у детей до 10 лет; на их долю приходится около 2-3 % новообразований ЦНС детского возраста. Указанные опухоли напоминают по гистологическому строению медуллобластому, состоят из недифференцированных либо низкодифференцированных нейроэпителиальных клеток. Доказано, что при условии одинакового комплексного лечения больные с примитивной нейроэктодермальной опухолью имеют худший прогноз по сравнению с пациентами с медуллобластомой. В современных клинических исследованиях этих больных относят к группам высокого риска; в большинстве случаев им назначают высокодозную химиотерапию и краниоспинальное облучение.
Атипичная тератоидная/рабдоидная опухоль характеризуется агрессивным течением и развивается обычно у детей до 5 лет в любом отделе головного или спинного мозга. При гистологическом исследовании выявляют рабдоидные клетки, экспрессирующие антиген эпителиальных мембран и нейрофиламентов. К характерному цитогенетическому признаку опухоли относят частичную или полную делецию хромосомы 22q, которая в большинстве случаев сочетается с мутацией гена INI1. Влияние данной мутации на онкогенез до конца не изучено. Несмотря на высокодозную комбинированную лучевую и химиотерапию, исход у больных крайне неблагоприятен.
Эпендимобластома и медулломиобластома — редкие эмбриональные опухоли высокой степени злокачественности, которые развиваются в раннем детском возрасте.
Паренхиматозные опухоли шишковидной железы
Паренхиматозные опухоли шишковидной железы — вторые по распространенности новообразования данной области (1-е место занимают ее герминогенные опухоли). К ним относят пинеобластому, характерную преимущественно для детского возраста, а также пинеоцитому и смешанные паренхиматозные опухоли шишковидной железы. В лечении используют комплексный подход. Последние достижения нейрохирургии позволили избежать большей части осложнений, связанных с оперативным вмешательством в данной области мозга, и снизить общие показатели смертности. Для подтверждения диагноза используют стереотактическую пункционную биопсию, однако до начала дополнительной терапии весьма желательно радикальное хирургическое удаление опухоли. Пинеоцитому в большинстве случаев лечат с помощью хирургических методов.
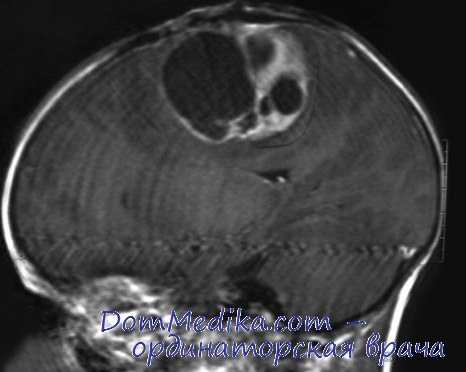
Нейрональные и смешанные нейрональноглиальные опухоли. Данная группа опухолей характеризуется медленным ростом. Хирургическая резекция в большинстве случаев позволяет добиться полного излечения больных. Согласно классификации ВОЗ, указанная группа включает опухоли I и II степени злокачественности. Нейрональные и смешанные нейронально-глиальные опухоли включают ганглиоглиому, дисэмбриопластическую нейроэпителиальную опухоль, десмопластическую инфантильную астроцитому и десмопластическую инфантильную ганглиоглиому.
Краниофарингиома (I степень злокачественности) — довольно распространенная опухоль детского возраста (7-10 % всех новообразований у детей). У детей преобладает адамантиноматозный вариант краниофарингиомы, который в большинстве случаев локализуется в супраселлярной области головного мозга и имеет солидный и кистозный компоненты. Для опухоли характерно отсутствие инвазивного роста; клиническая симптоматика обычно обусловлена сдавлением нормальных структур мозга. По данным МРТ определяется солидное образование с кистозным компонентом содержащим жидкость промежуточной плотности. На КТ наличие кальцинатов как в солидном, так и на стенках кистозного компонента.
Основное лечение — оперативное вмешательство; радикальная операция в случае небольшого новообразования приводит к полному излечению больных. В отношении тактики лечения крупных опухолей до сих пор идет активная дискуссия. Особая локализация опухоли реализуется в виде характерных клинических проявлений: апитуитаризм (отсутствие функций всего гипофиза), задержка роста и потеря зрения. Химиотерапию не назначают.
Опухоли мозговых оболочек встречаются у детей довольно редко. В большинстве случаев эти новообразования развиваются из паутинной оболочки головного мозга и очень медленно растут. Большая часть этих опухолей в детском возрасте сочетается с НФ-2, синдромом Гольтца-Горлина либо обусловлена лучевой терапией.
Диагностика супратенториальной примитивной нейроэктодермальной опухоли по КТ, МРТ
ФГБУ "Московский научно-исследовательский онкологический институт им. П.А. Герцена" Минздравсоцразвития России
ФГБУ "Московский научно-исследовательский онкологический институт им. П.А. Герцена Минздрава России
Лекарственная терапия примитивной нейроэктодермальной опухоли
Журнал: Онкология. Журнал им. П.А. Герцена. 2013;2(2): 54‑57
Болотина Л.В., Пайчадзе А.А. Лекарственная терапия примитивной нейроэктодермальной опухоли. Онкология. Журнал им. П.А. Герцена. 2013;2(2):54‑57.
Bolotina LV, Paĭchadze AA. Drug therapy for primitive neuroectodermal tumor. P.A. Herzen Journal of Oncology. 2013;2(2):54‑57. (In Russ.).
Представлен опыт успешного лечения пациента 38 лет по поводу распространенной примитивной нейроэктодермальной опухоли (PNET) мягких тканей шеи слева с метастазами в легких и плевре. В отечественной литературе имеется ограниченное число публикаций по данной тематике. Клиническое наблюдение поможет широкому кругу практикующих онкологов при подозрении на PNET выбрать оптимальную схему диагностических и лечебных мероприятий в каждом индивидуальном случае.
Впервые в самостоятельную нозологическую форму саркома Юинга была выделена в 1921 г. J. Ewing. На ее долю приходится около 10—15% всех первичных злокачественных опухолей скелета. [1]. Понимание морфологии и молекулярно-биологических особенностей течения позволяют рассматривать данную опухоль в качестве одного из представителей большой группы близкородственных злокачественных новообразований, характеризующихся высокоагрессивным потенциалом и одинаковой способностью поражать как кости, так и мягкие ткани [2]. Кроме саркомы Юинга, к данному семейству относятся так называемые периферические примитивные нейроэктодермальные опухоли (PNET). Они представляют собой недифференцированную высокозлокачественную саркому, развивающуюся скорее всего из мигрирующих эмбриональных клеток неврального гребешка (peripheral primitive neuroectodermal tumor — PNET). В литературе PNET описаны в различных органах и системах под разными названиями: периферическая нейробластома, периферическая нейроэпителиома, опухоль Аскина (злокачественная мелкоклеточная торакопульмональная опухоль), нейробластома взрослых).
PNET — болезнь преимущественно молодого возраста. Согласно статистическим данным, пик заболеваемости около 90% больных PNET приходится на вторую и третью декады жизни. Опухоли этой группы значительно чаще регистрируются у представителей европеоидной расы. Мужчины болеют практически в 2 раза чаще, чем женщины.
К настоящему времени не удалось выявить потенциальные этиологические факторы, влияющие на возникновение саркомы Юинга и PNET. В ряде научных работ изучена роль наследственного фактора в патогенезе этих заболеваний. В подавляющем большинстве клеток саркомы Юинга и PNET обнаружены изменения в виде транслокаций [t (11; 22) (q24;q12)] между EWS-геном на хромосоме 22 и FLI1-геном на хромосоме 11 [3].
Все PNET характеризуются наличием отчетливой нейроэктодермальной дифференцировки (экспрессия синаптофизина и нейронспецифической энолазы по данным иммуногистохимического исследования с помощью моно- и поликлональных антител) [4].
По системе TNM экстраскелетная саркома Юинга и примитивная нейроэктодермальная опухоль классифицируются как высокозлокачественные, могут локализоваться практически в любой кости, а также мягких тканях конечностей, головы и туловища. Более характерным для PNET является ретроперитонеальная или интраабдоминальная локализация (20-24% случаев). Реже поражаются висцеральные органы (18-20%). Вовлечение костей и мягких тканей грудной стенки встречается в 6,5% случаев. К неблагоприятным локализациям саркомы Юинга и PNET относятся кости таза, а также мягкие ткани забрюшинного пространства, брюшной полости и полости малого таза [5]. Для всех опухолей семейства PNET характерна ранняя непосредственная инвазия в окружающие мягкие ткани, а также выраженная способность к образованию гематогенных метастазов с преимущественной локализацией в легких. Кроме этого, отдаленные метастазы могут встречаться в костном мозге и других костях, как правило, литического характера, лимфатических узлах средостения и забрюшинного пространства, в центральной нервной системе.
Для лечения больных саркомой Юинга и PNET применяются хирургические, лучевые, лекарственные методы, а также их комбинации. При локализованных формах предпочтительным является проведение неоадъювантной цитостатической терапии с дальнейшим локальным (хирургическим и/или лучевым) воздействием на первичную опухоль и продолжением системной химиотерапии с адъювантной целью. До середины 70-х годов наиболее часто применяемой схемой была комбинация винкристина, циклофосфамида и дактиномицина. Включение в нее препарата доксорубицин привело к достоверному увеличению безрецидивной 5-летней выживаемости в среднем с 45—50% до 60% [6, 7].
В последующем было доказано, что применение этих цитостатиков в альтернирующем режиме с ифосфамидом и этопозидом в течение 12 мес позволяет увеличить показатели безрецидивной выживаемости до 73% [8, 9]. Полученные данные послужили основанием для стандартного назначения этих цитостатиков как в предоперационном, так и в послеоперационном периодах.
При распространенном процессе назначение самых эффективных на сегодняшний день лечебных режимов позволяет достичь 3-летней выживаемости не более 15—20% больным [10, 11]. Стандартным подходом является применение системной полихимиотерапии. С паллиативной целью возможно проведение лучевой терапии на первичный очаг, метастазы в костях, легких.
В отечественной литературе этой опухолью заинтересовались сравнительно недавно.
Больной К., 1969 года рождния, в октябре 2007 г. обратился в МНИОИ им. П.А. Герцена с жалобами на появление объемного образования в мягких тканях шеи слева, вынужденное положение головы, боль тянущего характера в коже волосистой части затылочной области, плохой сон. Из анамнеза известно, что около 3 мес назад, после перенесенного простудного заболевания отметил появление небольшого узлового образования (до 1 см) на задней поверхности шеи слева. Обратился в поликлинику по месту жительства. Проведена физиотерапия. На фоне проводимого лечения образование начало увеличиваться в размере, достигнув 5 см в диаметре. Направлен к онкологу. Через 1 мес самостоятельно обратился в РОНЦ РАМН, где после обследования (ультразвуковое исследование — УЗИ, и спиральная компьютерная томография — СКТ мягких тканей шеи, СКТ органов грудной клетки, сканирование скелета) диагностирована злокачественная опухоль заднебоковой поверхности шеи слева с множественными метастазами в легких и плевре слева. Для дообследования и выработки тактики дальнейшего лечения обратился в МНИОИ им. П.А. Герцена.
При поступлении на заднебоковой поверхности шеи слева у больного определялось умеренно болезненное, плохо смещаемое относительно окружающих тканей узловое образование плотной консистенции размером 10—15 см; кожа над ним гиперемирована. Выполнена трепанобиопсия. По результатам гистологического и иммуногистохимического исследования установлен морфологический диагноз — PNET (рис. 1, на цв. вклейке). Рисунок 1. Примитивная нейроэктодермальная опухоль. а — иммуногистохимическая реакция с антителами к CD 99. ×400. Рисунок 1. Примитивная нейроэктодермальная опухоль. б — окраска гематоксилином и эозином. ×400. Клинический диагноз: нейроэктодермальная опухоль (PNET) заднебоковой поверхности шеи слева T2NХM1 (метастазы в легких и плевре).
Тактика ведения пациента была обсуждена на межотделенческом консилиуме. Рекомендовано проведение полихимиотерапии (ПХТ) в виде чередования комбинации винкристина, доксорубицина, циклофосфамида (VAC) и комбинации ифосфамида с этопозидом (альтернирующий режим): винкристин 1,5 мг/м 2 внутривенно в 1-й день + доксорубицин 75 мг/м 2 внутривенно в 1-й день + циклофосфамид 1200 мг/м 2 внутривенно в 1-й день; через 3—4 нед — ифосфамид 1800 мг/м 2 внутривенно на фоне месны в 1—5-й день + этопозид 100 мг/м 2 внутривенно в 1—5-й день (рис. 2, 3). Рисунок 2. Компьютерные томограммы (а, б) органов грудной клетки до начала химиотерапии (стрелки указывают на метастазы в легких, плевре). Рисунок 3. Компьютерные томограммы мягких тканей шеи до начала химиотерапии: а — аксиальная проекция; б — корональная проекция (стрелки указывают на первичную опухоль в мягких тканях заднебоковой поверхности шеи слева).
Таким образом, приведенное нами клиническое наблюдение свидетельствует о том, что установление точного диагноза примитивной нейроэктодермальной опухоли до начала лечения и назначение адекватной системной терапии позволяет достичь полной регрессии новообразования с последующим длительным контролем над заболеванием. Полагаем, что наш опыт поможет широкому кругу практикующих онкологов при подозрении на PNET выбрать оптимальную схему диагностических и лечебных мероприятий в каждом конкретном случае.
НЕЙРОЭКТОДЕРМАЛЬНЫЕ ОПУХОЛИ

Примитивные или зрелые злокачественные нейроэктодермальные новообразования (neuroectodermal tumor) развиваются не из эпителия, как большинство раковых клеток, а из нейроэктодермы — клеточного материала головного или спинного мозга, вегетативной нервной системы и нейроэндокринных образований.
В зависимости от степени дифференциации и очага поражения нейроэктодермальные опухоли разделяются на две обширные группы: примитивные нейроэктодермальные опухоли кости (опухоли Аскина), являющиеся атипичным проявлением саркомы Юинга, и нейроэктодермальные опухоли — новообразования мягких тканей организма, чаще всего поражающие центральную нервную систему, а также головной мозг.
И в том, и в другом случае нейроэктодермальные опухоли относятся к опаснейшим онкологическим заболеваниям, которые чаще всего встречаются в возрасте от 3 до 20 лет, особенно у мальчиков.
Примитивная нейроэктодермальная опухоль фенотипически почти идентична саркоме Юинга. Это рыхлое мягкое злокачественное новообразование светло-серого цвета с обширными участками кровоизлияний и некрозов. Гистологические исследования характеризуют раковые клетки этой группы несколько меньшим содержанием гликогена, а также наличием в продуцированной ткани так называемых розеток Хомера-Райта, сформированных фибриллярным компонентом, протекающим между клетками. Также в опухолевом веществе часто встречаются кисты, возможно появление участков обызвествления и псевдоостеоидных образований — игл как при остеогенной саркоме хотя нейроэктодермальные иглы отличаются более упорядоченной структурой.
Опухоль состоит из незрелых мелких слабодифференциированных, быстро пролиферирующих раковых клеток, отличающихся высокой вирулентностью и способностью к инфильтрации. Наиболее типичные участки локализации опухоли Аскина — ребра, лопатки, грудная стенка, область малого таза, берцовые и бедренные кости. Разрушая кортикальный слой кости, опухоль быстро прорастает в окружающие ее мягкие ткани. Метастазы, в отличие от саркомы Юинга, способны распространяться не только в печени и других органах, но также проникать в сосуды и лимфатические узлы. Возможна инфильтрация в кости черепа, что в большинстве случаев приводит к летальному исходу. Если при саркоме Юинга пятилетняя выживаемость без возникновения рецидива болезни составляет порядка 70%, то при опухоли Аскина — не более 10%.
Среди нейроэктодермальных новообразований, поражающих мягкие ткани (ЦНС и оболочки мозга), выделяют внешне- и внутричерепные. Последние наиболее опасны, так как даже доброкачественные опухоли головного мозга обычно приводят к сдавливанию последнего стенками черепа или перекрытию ликворопроводящих путей, что способно вызвать тяжелейшую гипоксию и интоксикацию мозга. В нейроонкологии известны такие заболевания как астроцитома, глиобластома, эпендимома, медуллобластома, папиллома. Медуллобластома, особенно часто встречающаяся у детей (мальчиков 2-7 лет), — нейроэктодермальная опухоль мозга, образованная наиболее незрелыми клетками — медуллобластами. Продуцированные клетки медуллобластомы мелкие, слабодифференциированные, отличаются высочайшей вирулентностью и способностью к инфильтрации. В ткани опухоли встречаются розетки Хомера-Райта, кисты, а также детрит. Локализуются, как правило, в черве мозжечка, поражая ствол ЦНС, прорастая в мягкий кортикальный слой мозга и распространяясь метастазами по ликворопроводящим путям.
Симптомокомплекс при нейроэктодемальных опухолях характеризуется быстрым и болезненным при пальпации ростом новообразования. Если на начальном этапе развития саркомы боли носят местный и периодический характер, как правило, усиливаясь по ночам, то впоследствии усиливаются и становятся общими, существенно снижая качество жизни больного. Другими характерными симптомами являются лихорадка, тяжелая интоксикация, бессонница на фоне общей анемии, потеря аппетита, снижение массы тела, кашель, одышка. Поражение центральной или вегетативной нервной системы дополняет комплекс нейрологическими симптомами, среди которых повышенная возбудимость, раздражительность, страх.
Прогноз для любого типа нейроэктодермальных новообразований до сегодняшего дня остается крайне неблагоприятным, так как они очень плохо поддаются первичной диагностике. Большинство больных диагностируется чаще всего уже с обширными метастазами. При медуллобластоме мозга у детей прогноз относительно благоприятен, только если опухоль еще не успела диссеминировать. Отсутствие или незначительность метастазов гарантируют пятилетнюю выживаемость для 70% больных, хотя по статистике более чем у половины больных по истечении пятилетнего периода могут наблюдаться рецидивы. Для примитивной костной опухоли Аскина полное излечение на ранней стадии гарантировано в 10-20% случаев, пятилетняя выживаемость — в 62-70%.
Имеющиеся на сегодняшний день методы диагностики нейроэктодермальных опухолей включают рентгенографию, гистологические исследования, биопсию, внутривенное контрастирование, компьютерную и магнитно-резонансную томографию, радиоизотопное сканирование. Эти и другие методы позволяют максимально точно определить первичную локализацию опухоли, обнаружить метастазы в мягких костных тканях, а также в лимфатических сосудах и ликворопроводящих путях. Магнитно-резонансная томография дает возможность наиболее подробно изучить мягкие ткани, костный и головной мозг. С помощью МРТ нередко удается выявить самые мелкие очаги нейроэктодермальных новообразований, что особенно важно для благоприятного прогноза заболевания.
Лечение при нейроэктодермальных опухолях, как и при других онкологических заболеваниях, основано на наиболее рациональных схемах лучевой и полихимиотерапии. Хирургическое вмешательство показано в любом случае, хотя больше половины из них оказываются неоперабельными из-за обширной диссеминации. Считается, что примитивная нейроэктодермальная опухоль, будучи незрелой, плохо поддается воздействию лучевой терапии, однако облучение общей дозой не менее 20-60 Гр в сочетании с тщательно подобранной химиотерапией — единственно возможный способ лечения детей. При опухолях типа медуллобластомы производят интенсивное облучение мозжечкового червя, а также всего головного мозга и канала ЦНС. При костных новообразованиях воздействуют на пораженный участок. В химиотерапии применяют цитостатики, винкористин, актиномицин-Д, циклофосфамид, адриамицин.
Все применяющиеся на сегодняшний день методы лечения онкологических заболеваний даже если и способствуют выздоровлению, сопряжены с различными, в том числе тяжелыми, побочными эффектами, так как, убивая раковые клетки, лучевая и химиотерапия убивает и здоровые. Онкологи всего мира ищут способ, как сделать воздействие противораковой терапии точно направленным. До сего времени это им так и не удалось, однако недавно американскими учеными был найден вирус, который пролиферирует и паразитирует исключительно на измененных раковых клетках, не причиняя абсолютно никакого вреда клеткам здоровым. Неужели долгожданное, столь желанное для всего человечества, универсальное лекарство от рака наконец-то найдено?
Пинеобластома у детей - Общие сведения
Супратенториальные примитивные нейроэктодермальные опухоли у детей и пинеобластома - это опухоли, при которых злокачественные (раковые) клетки образуются в тканях головного мозга.
Супратенториальные примитивные нейроэктодермальные опухоли у детей возникают в большом мозге. Это самая большая часть мозга, расположенная в верхней части полости черепа. Большой мозг контролирует мышление, обучение, решение задач, речь, эмоции, чтение, письмо и сознательное движение. Супратенториальные примитивные нейроэктодермальные опухоли у детей также известны как нейробластомы или медуллобластомы большого мозга.
Пинеобластома возникает в шишковидном теле, или около него. Шишковидное тело - это небольшой орган в головном мозге, который вырабатывает гормон мелатонин, вещество, которое помогает контролировать процессы, связанные со сменой дня и ночи.
Хотя рак у детей возникает редко, опухоли головного мозга - наиболее часто встречающийся вид детского рака, наряду с лейкемией и лимфомой.
В этой статье рассматривается лечение первичных опухолей головного мозга (которые образовались в головном мозге). Лечение метастатических опухолей головного мозга, которые формируют раковые клетки других органов и распространяются на мозг, в этой статье не рассматривается.
Опухоли головного мозга возникают как у детей, так и у взрослых. Тем не менее, лечение детей может отличаться от лечения взрослых.
Причина большинства опухолей головного мозга у детей неизвестна.
Симптомы супратенториальных примитивных нейроэктодермальных опухолей и пинеобластомы у детей разнообразны, и часто зависят от возраста ребенка и месторасположения и размера опухоли.
Ниже описанные симптомы могут быть вызваны супратенториальной примитивной нейроэктодермальной опухолью или пинеобластомой. Другие заболевания также могут вызывать такие же симптомы. При их возникновении следует обратиться к врачу:
Для обнаружения супратенториальных примитивных нейроэктодермальных опухолей и пинеобластомы у детей проводят исследование мозга:
Срез КТ. С помощью этой процедуры получают ряд детальных изображений участков внутри организма, снятых под разным углом. Изображения делает компьютер, присоединенный к рентгеновскому аппарату. Иногда пациенту вводят в вену или дают проглотить красящее вещество, чтобы органы и ткани были видны четче. Эта процедура также называется компьютерная томография, компьютеризированная томография или аксиальная компьютерная томография.
МРТ (магнитно-резонансная томография) с применением гадолиния: Эта процедура основана на получении ряда детальных изображений головного и спинного мозга с помощью магнитного поля, радиоволн и компьютера. Пациенту в вену вводят вещество, которое называется гадолиний. Гадолиний собирается вокруг раковых клеток, поэтому на изображении они выглядят четче. Эта процедура также известна как ядерная магнитно-резонансная томография (ЯМРТ).
Супратенториальные примитивные нейроэктодермальные опухоли и пинеобластомы у детей обычно диагностируют и удаляют во время хирургической операции.
При подозрении на опухоль головного мозга проводят биопсию. Для этого вскрывают череп, и с помощью иглы удаляют образец ткани мозга. Патолог изучает этот образец под микроскопом на наличие раковых клеток. Если раковые клетки обнаружены, врач удаляет как можно большую часть опухоли во время той же операции.
На прогноз (шанс на выздоровление) и выбор методов лечения влияют определенные факторы.
Прогноз (шанс на выздоровление) зависит от следующих факторов:
Выбор методов лечения зависит от следующих факторов:
Распространился ли рак на другие части центральной нервной системы, такие как оболочки мозга и спинной мозг.
Дифференциальная диагностика опухолей головного мозга при МРТ
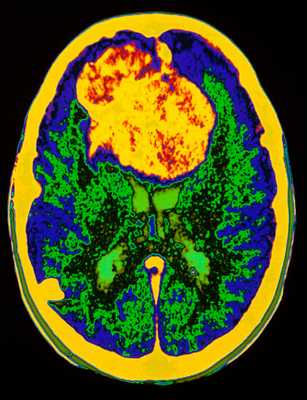
МРТ головного мозга. Аксиальная Т2-взвешенная МРТ. Цветовая обработка изображения. Опухоль мозга.
При дифференциальной диагностике опухолей головного мозга надо учитывать многие факторы включая эпидемиологические и диагностические. Золотым стандартом их выявления служит МРТ головного мозга. Многие центры МРТ СПб берутся за эту задачу, но мы рекомендуем Вам обследоваться именно у нас. При МРТ в СПб в дифференциальной диагностике опухолей в высоком поле и на открытом МРТ мы учитываем многие признаки, включая следующие:
Частота:
- 1/3 глильные (50% астроцитарного ряда)
- 1/3 метастатические
- 1/3 прочие
Возраст:
- Дети - лейкозы, лимфомы, анапластические опухоли, опухоли сосудистого сплетения, тератомы, краниофарингиомы, эпендимомы, медуллобластомы
- Взрослые - глиобластомы, астроцитомы, внеосевые -менингиомы, шванномы, ЗЧЯ - гемангиобоастома
- Пожилые - метастазы, глиобластома
Локализация:
- Супратенториальная (выше намета мозжечка - полушария мозга)
- Инфратенториальная (ниже намета мозжечка - стволовые структуры, задняя черепная ямка) - эпендимома, субэпендимома, папиллома сосудистого сплетения, центральная нейроцитома, менингиома, коллоидная киста (неопухолевое заболевание)
- Особые типы - селлярно-параселлярная (турецкое седло и вокруг него), мосто-мозжечковый угол, шишковидная железа.
МРТ головного мозга. Сагиттальная и аксиальная Т1-взвешенные МРТ, аксиальная Т2-взвешенная МРТ и аксиальные КТ и Т1-взвешенная МРТ с контрастированием. Гигантоклеточная астроцитома с кальцификацией - внутрижелудочковая опухоль.
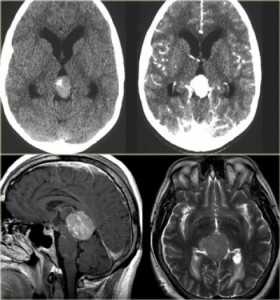
КТ и МРТ головного мозга. Аксиальные КТ до и после контрастировали, сагиттальная МРТ с контрастировавшем, аксиальная Т2-взвешенная МРТ головного мозга. Герминома (КТ и МРТ)- опухоль области шишковидной железы
МРТ головного мозга. Аксиалные Т2-взвешенная МРТ и Т1-взвешенная МРТ с контрастированием.Шваннома (невринома), кистозная форма, правого ММУ.
Краниофарингеома (КТ) - опухоль области турецкого седла.
Тип распространения:
- На противоположное полушарие - глиобластома, низкодифференцированнная астроцитома
- По ликворным путям - олигодендроглиома, эпендимома, лимфома, примитивные нейроэктодермальные опухоли (у детей), медуллобластома, пинеобластома
- Вовлечение коры - олигодендроглиома, ганглиоглиома, дисэмбриопластическая нейроэпителиома
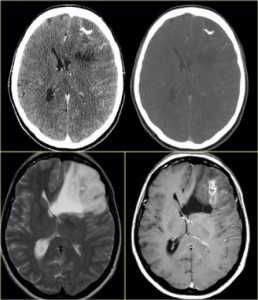
КТ и МРТ головного мозга. Аксиальные КТ, Т2-взвешенные МРТ и МРТ головного мозга с контрастировавшем. Вовлечение коры при олигодендроглиоме.
Множественность:
При МРТ головного мозга множественность очагов типична для метастазов (30-50%), глиобластом (5%), опухолей при факоматозах.
МРТ головного мозга. Аксиальные Т1-взвешенные МРТ с контрастировавшем. Множественные метастазы и двухстроронние шванномы при нейрофиброматозе тип 2.
Внутренняя структура:
- Кальцификация видимая при КТ и хуже МРТ головного мозга - олигодендроглиомы (90%), краниофарингеома (90%), астроцитомы (20%), эпендимома (50%), папиллома сосудистого сплетения (25%), ганглиоглиома (40%), менингиома (20%), редко - метастазы, хордомы, хондросаркомы
МРТ и КТ головного мозга. Кальцинаты в олигодендроглиоме
- Неоднородная структура на МРТ головного мозга может быть за счет - некроза : метастазы, глиобластомы; кровоизлияния: метастазы, апоплексия аденомы гипофиза
Контрастирование:
Почти всегда наблюдается при МРТ головного мозга, кроме микроаденом гипофиза и доброкачественных астроцитом. Неоднородность при МРТ головного мозга с контрастировавшем происходит за счет некроза, кистозной дегенерации, кальцинатов.
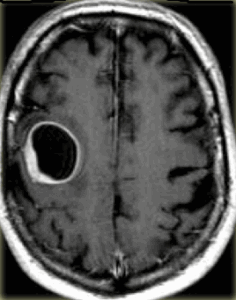
МРТ головного мозга с контрастированием. Кистозная астроцитома.
Диффузия:
Яркие очаги на диффузионное-взвешенных МРТ изображениях характерны для абсцессов, эпидермоидных кист, и острого инсульта. Опухоли имеют низкий сигнал на ДВИ МРТ головного мозга.
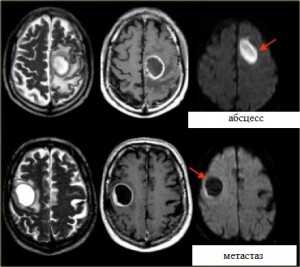
МРТ головного мозга. Аксиальные Т2-взвешенные МРТ, Т1-взвешенные МРТ с контрастировавшем и ДВИ МРТ.
Читайте также:
