Диагностика врожденных дефектов свода черепа по КТ, МРТ
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Практически любой врач курса общей анатомии помнит о существовании специфических форм черепа, таких, как скафоцефалический (вытянутый в передне-заднем направлении) и брахицефалический (увеличенный в ширину). Но редко кто вспоминает о том, что необычная форма черепа у ребенка во многих случаях является признаком преждевременного заращения черепных швов.
Конечно, все доктора знакомы с термином краниостеноз - преждевременное заращение швов черепа, приводящее к неспецифическому повреждению головного мозга вследствие недостаточного расширения полости черепа в период наиболее активного роста мозга. Когда возникает вопрос о том, как лечат краниостеноз немногие вспоминают о возможности хирургического иссечения преждевременно заросших швов и лишь единицы знают о существовании метода двухлоскутной краниотомии.
Между тем, по международной статистике, преждевременное закрытие одного из швов черепа (изолированный краниосиностоз) возникает примерной у одного из 1000 детей. Интересно отметить, что такая же частота характерна и у детей, имеющих расщелину губы. При этом ни у кого не вызывает трудностей диагностика расщелин губы, потому что таких пациентов, несомненно, видел каждый врач. Тогда как почти никто из врачей общей практики не может припомнить, видел ли он когда-нибудь ребенка с преждевременным заращением швов черепа.
Хождение по мукам
Краниосиностоз - преждевременное заращение одного или нескольких швов черепа, приводящее к формированию характерной деформации головы. Таким образом, уже в родильном доме ребенок с подозрением на краниосиностоз может быть выделен из общей массы новорожденных и направлен на дообследование. На практике, к сожалению, на этом этапе все деформации черепа, обнаруженные у детей, расцениваются врачами как особенности послеродовой конфигурации головы и им не уделяется должного внимания. В период новорожденности форме черепа также не придается большого значения. Обычный ответ педиатра на обеспокоенность родителей: «…Ничего страшного, хорошо прибавляет в весе, ушла желтуха, а голова такая оттого, что лежит на боку. Вот начнет ходить, и все исчезнет».
Психомоторное развитие детей проходит с отставанием, деформации черепа самопроизвольно не исчезают, некоторые деформации становятся менее заметными, скрываясь под волосами, другие ошибочно расцениваются врачами как иные заболевания, а третьи отступают на второй план при наличии более очевидных нарушений функции органов и систем. Зачастую малышей с краниосиностозами консультируют генетики, и нередко правильно устанавливается группа заболеваний и даже предполагается непосредственный генетический синдром. Несмотря на это, единицы таких пациентов поступают в специализированные клиники для проведения лечения. Подавляющее большинство детей, не получивших лечения, имеют сниженный интеллект и становятся инвалидами. Из-за необычной формы черепа нарушаются пропорции лица, и к периоду полового созревания у таких детей чаще, чем у других, возникают трудности в социальном общении и даже возможны суицидальные попытки.
Родители постепенно перестают обращать внимание на легкие деформации черепа, а при наличии выраженной у ребенка деформации лица детские хирурги разъясняют им, что исправление косметических дефектов проводится только в 16 лет.
Диагностика

Рисунок 1
Основными швами свода черепа являются сагиттальный, коронарный, лямбдовидный и метопический (рис. 1). При преждевременном заращении костного шва происходит компенсаторный рост костей перпендикулярно к его оси (закон Вирхова). В результате появляется характерная деформация. Опишем наиболее часто встречающиеся формы краниосиностозов.
Сагиттальный краниосиностоз
Преждевременное заращение сагиттального шва приводит к увеличению передне-заднего размера черепа с нависающими лобной и затылочной областями и к уменьшению его ширины с формированием узкого овального лица (рис. 2). Такой вид деформации называют скафоцефалией, или ладьевидным черепом. Это наиболее частое заболевание среди общего числа изолированных синостозов (50-60%). Характерная форма черепа видна уже с рождения. При осмотре головы сверху заметно втяжение теменных областей, это дает ощущение циркулярной перетяжки свода черепа на уровне или чуть кзади от ушных раковин. Четко определяется большой родничок, причем его размеры не отличаются от нормы. Характерным считается наличие костного гребня, пальпируемого в проекции сагиттального шва.

Рисунок 2: а - ребенок до и б - после устранения скафоцефалии.
Метопический краниосиностоз
Самым редким представителем группы изолированных краниосиностозов является метопический краниосиностоз, или тригоноцефалия, составляющая 5-10% от общего их количества. Несмотря на это, данное заболевание, пожалуй, чаще всего распознается как врожденная деформация черепа из-за характерной клинической картины.
При раннем замыкании метопического шва происходит формирование треугольной деформации лба с образованием костного киля, идущего от надпереносья до большого родничка. При взгляде на такой череп сверху видна четкая треугольная деформация с вершиной в области надпереносья. При этом верхние и латеральные края орбит смещаются кзади, что дает ощущение разворота плоскости орбит кнаружи и уменьшения межорбитального расстояния (гипотелоризм). Деформация лба настолько необычна, что дети с тригоноцефалией часто обследуются у генетиков и наблюдаются как носители наследственных синдромов, сопровождаемых снижением интеллекта. Действительно, тригоноцефалия рассматривается как неотъемлемая часть таких синдромов, как Opitz, Oro-facio-digital syndrom, и некоторых других. Верно и то, что многие синдромальные заболевания приводят к задержке интеллектуального развития, но частота их настолько низка, а клиническая картина настолько характерна, что не стоит всех детей, имеющих лишь метопический синостоз, причислять к группе риска по развитию умственной неполноценности.
Односторонний коронарный краниосиностоз
Коронарный шов расположен перпендикулярно срединной оси черепа и состоит из двух равноценных половин. Так что при преждевременном заращении одной из его половин формируется типичная асимметричная деформация, именуемая плагиоцефалией. Вид ребенка с плагиоцефалией характеризуется уплощением верхнеорбитального края орбиты и лобной кости на стороне поражения с компенсаторным нависанием противоположной половины лба (малыш как будто хмурится одной стороной лица). С возрастом более отчетливо начинает проявляться ипсилатеральное уплощение скуловой области и искривление носа в ту же сторону. В школьном возрасте присоединяется деформация прикуса, связанная с увеличением высоты верхней челюсти и как следствие - смещением нижней челюсти на стороне преждевременно закрывшегося шва. В тяжелых случаях имеется даже компенсаторное выбухание затылочной области со стороны синостоза. Нарушения со стороны органа зрения представлены чаще всего односторонним косоглазием. Плагиоцефалия чаще других расценивается как особенности послеродовой конфигурации головы. Но в отличие от последней она не исчезает в первые недели жизни, а, наоборот, с возрастом прогрессирует.
Таким образом, огромную роль в правильной постановке диагноза играет именно форма черепа.
Из инструментальных методов диагностики наилучшим является проведение компьютерной томографии с трехмерным ремоделированием изображения костей свода черепа и лица. Это обследование помогает выявить сопутствующую патологию головного мозга, подтвердить наличие синостоза в случае изолированного повреждения и установить все заинтересованные швы в случае полисиностоза.
Лечение
Самым активным периодом роста головного мозга считается возраст до двух лет. Таким образом, с функциональной точки зрения предотвратить краниостеноз можно ранним хирургическим лечением. Оптимальным возрастом для проведения операции по поводу краниосиностоза можно считать период с 3 до 9 месяцев. Преимуществами лечения в данном возрасте можно считать:
- легкость манипулирования с тонкими и мягкими костями черепа;
- облегчение окончательного ремоделирования формы черепа быстро растущим мозгом;
- более полное и быстрое заживление остаточных костных дефектов.
Если лечение выполняется после пяти лет, сомнительно, что оно приведет к значительному улучшению функции головного мозга. В большей степени операция будет направлена на устранение деформации головы.
Основной особенностью современного хирургического лечения является не только увеличение объема черепа, но и исправление его формы и сочетанной деформации лица в ходе одной операции.
Сведения об авторах:
Андрей Вячеславович Лопатин, зав. отделением челюстно-лицевой хирургии ГУ «Российская детская клиническая больница» Росздрава, профессор, д-р мед. наук
Сергей Александрович Ясонов, врач отделения челюстно-лицевой хирургии ГУ «Российская детская клиническая больница» Росздрава
Лучевая диагностика заболеваний головного мозга у детей
Категории МКБ: Внутричерепное нетравматическое кровоизлияние у плода и новорожденного (P52), Демиелинизирующие болезни центральной нервной системы (G35-G37), Другие нарушения церебрального статуса у новорожденного (P91), Поражения плода и новорожденного, обусловленные воздействием вредных веществ, проникающих через плаценту или грудное молоко (P04), Поражения плода и новорожденного, обусловленные другими осложнениями родов и родоразрешения (P03), Поражения плода и новорожденного, обусловленные неуточненными состояниями, осложняющими беременность (P01.9), Поражения плода и новорожденного, обусловленные осложнениями беременности у матери (P01), Поражения плода и новорожденного, обусловленные осложнениями со стороны плаценты, пуповины и плодных оболочек (P02), Расстройства, связанные с продолжительностью беременности и ростом плода (P05-P08), Родовая травма (P10-P15), Судороги новорожденного (P90)
Общая информация
Краткое описание
УТВЕРЖДЕНО
Постановление
Министерства здравоохранения
Республики Беларусь
23.08.2019 № 87
КЛИНИЧЕСКИЙ ПРОТОКОЛ «Лучевая диагностика заболеваний головного мозга у детей»
1. Настоящий клинический протокол устанавливает общие требования к лучевой диагностике заболеваний головного мозга (заболевания и пороки развития центральной нервной системы) у детей в стационарных условиях.
2. Требования настоящего клинического протокола являются обязательными для юридических лиц и индивидуальных предпринимателей, осуществляющих медицинскую деятельность в порядке, установленном законодательством.
3. Для целей настоящего клинического протокола используются основные термины и их определения в значениях, установленных Законом Республики Беларусь от 18 июня 1993 г. № 2435-XII «О здравоохранении», а также следующие термины и их определения: нейросонография (далее - НСГ) - скринирующий метод визуализации структур головного мозга на основе использования высокочастотных звуковых волн до закрытия родничка у детей; магнитно-резонансная томография (далее - МРТ) - метод визуализации, применяемый в радиологии, для получения детального изображения внутренних структур на основе использования постоянного магнитного поля; компьютерная томография (далее - КТ) - метод визуализации на основе использования рентгеновского излучения и его компьютерной обработки.
4. Направление пациентов с заболеваниями головного мозга для оказания им медицинской помощи в стационарных условиях осуществляется в соответствии с пунктами 6-13 Инструкции о порядке направления пациентов для получения медицинской помощи в организации здравоохранения, утвержденной постановлением Министерства здравоохранения Республики Беларусь от 2 ноября 2005 г. № 44.
5. Лучевая диагностика проводится для уточнения диагноза и динамического наблюдения ранее полученных патологических результатов. Кратность обследования определяется состоянием пациента и значимостью изменений, выявленных при помощи методов нейровизуализации, для коррекции лечения и дополнительного обследования.
Диагностика (стационар)
ИСПОЛЬЗОВАНИЕ НСГ В КАЧЕСТВЕ МЕТОДА НЕЙРОВИЗУАЛИЗАЦИИ ДЛЯ ДИАГНОСТИКИ ЗАБОЛЕВАНИЙ ГОЛОВНОГО МОЗГА У ДЕТЕЙ В СТАЦИОНАРНЫХ УСЛОВИЯХ
6. НСГ применяется в качестве метода лучевой диагностики заболеваний головного мозга у детей в стационарных условиях организаций здравоохранения районного, межрайонного, областного и республиканского уровня.
7. НСГ используется при лучевой диагностике нозологических форм заболеваний со следующими шифрами по Международной статистической классификации болезней и проблем, связанных со здоровьем, десятого пересмотра (далее - МКБ-10):
P01.0-P01.9 Поражения плода и новорожденного, обусловленные осложнениями беременности у матери;
P02.0-P02.9 Поражения плода и новорожденного, обусловленные осложнениями со стороны плаценты, пуповины и плодных оболочек;
P03.0-P03.9 Поражения плода и новорожденного, обусловленные другими осложнениями родов и родоразрешения;
P04.0-P04.9 Поражения плода и новорожденного, обусловленные воздействием вредных веществ, проникающих через плаценту или грудное молоко;
P05-P08 Расстройства, связанные с продолжительностью беременности и ростом плода;
P10-P15 Родовая травма;
P52 Внутричерепное нетравматическое кровоизлияние у плода и новорожденного;
Р90 Судороги новорожденного;
P91 Другие нарушения церебрального статуса новорожденного.
8. НСГ осуществляют в первые 5-6 дней жизни, в 1 месяц жизни, далее - по медицинским показаниям.
9. Показания к НСГ у детей первого года жизни: недоношенность;
наличие факторов риска перинатального поражения головного мозга; неврологическая симптоматика поражения головного мозга; внутричерепная родовая травма;
воспалительные заболевания головного мозга (менингоэнцефалит, менингит); наличие 5 и более стигм дизэмбриогенеза; ДЦП и высокий риск его формирования.
10. Показания к повторной НСГ у детей первого года жизни: отсутствие положительной динамики или ухудшение состояния ребенка с наличием факторов риска перинатального поражения головного мозга; неврологической симптоматикой поражения головного мозга; внутричерепной родовой травмой; воспалительными заболеваниями головного мозга; наличием стигм дизэмбриогенеза на фоне проводимого лечения; у недоношенных детей с экстремально низкой и очень низкой массой тела при рождении - контроль за развитием внутрижелудочковых кровоизлияний, перивентрикулярных кровоизлияний, гидроцефалии.
11. Форма протокола НСГ приведена в приложении 1.
ИСПОЛЬЗОВАНИЕ МРТ В КАЧЕСТВЕ МЕТОДА НЕЙРОВИЗУАЛИЗАЦИИ ДЛЯ ДИАГНОСТИКИ ЗАБОЛЕВАНИЙ ГОЛОВНОГО МОЗГА У ДЕТЕЙ В СТАЦИОНАРНЫХ УСЛОВИЯХ
12. МРТ применяется в качестве метода лучевой диагностики заболеваний головного мозга у детей в стационарных условиях организаций здравоохранения межрайонного, областного и республиканского уровня.
13. МРТ используется при лучевой диагностике нозологических форм заболеваний со следующими шифрами по МКБ-10:
G35-G37 Демиелинизирующие болезни центральной нервной системы;
G40 Эпилепсия;
G80.0-G80.9 Детский церебральный паралич;
G81.0-G81.9 Гемиплегия;
G82.0-G82.5 Параплегия и тетраплегия;
G91.0-G91.9 Гидроцефалия;
C71.0-C71.9 Злокачественное новообразование головного мозга;
D33.0-D33.2 Доброкачественное новообразование головного мозга;
P10.0-P10.9 Разрыв внутричерепных тканей и кровоизлияние вследствие родовой травмы;
P52.0-P52.9 Внутрижелудочковое (нетравматическое) кровоизлияние;
Q00-Q07 Врожденные аномалии (пороки развития) нервной системы; Q 28.2 Артериовенозный порок развития церебральных сосудов; Q85.0-Q85.9 Факоматозы, не классифицированные в других рубриках.
14. МРТ осуществляется по медицинским показаниям в плановом порядке.
15. Показания для проведения МРТ:
детям первого года жизни однократно для детализации выявленных при НСГ
патологических структурных изменений; при внутричерепных кровоизлияниях;
уточнение характеристик артериовенозного порока развития церебральных сосудов,
выявленного по результатам компьютерной томографии; уточнение характеристик опухоли, выявленной по результатам КТ.
16. Показания для проведения повторной МРТ детям:
несоответствие тяжести клинического состояния ребенка патологическим изменениям, выявленным при НСГ, первичной КТ или МРТ; при прогрессирующем ухудшении неврологического состояния ребенка; для исключения объемных образований; для исключения демиелинизирующего процесса.
17. Противопоказания для проведения МРТ детям:
электронные импланты среднего уха; ферромагнитные импланты и конструкции; наличие кардиостимулятора.
18. Форма протокола МРТ головного мозга приведена в приложении 2.
ИСПОЛЬЗОВАНИЕ КТ В КАЧЕСТВЕ МЕТОДА НЕЙРОВИЗУАЛИЗАЦИИ ДЛЯ ДИАГНОСТИКИ ЗАБОЛЕВАНИЙ ГОЛОВНОГО МОЗГА У ДЕТЕЙ В СТАЦИОНАРНЫХ УСЛОВИЯХ
19. КТ применяется в качестве метода лучевой диагностики заболеваний головного мозга у детей в стационарных условиях организаций здравоохранения межрайонного, областного и республиканского уровня.
20. КТ используется при лучевой диагностике нозологических форм заболеваний со следующими шифрами по МКБ-10:
G80.0-G80.9 Детский церебральный паралич;
G81.0-G81.9 Гемиплегия;
G82.0-G82.5 Параплегия и тетраплегия;
G91.0-G91.9 Гидроцефалия;
P10 Разрыв внутричерепных тканей и кровоизлияние вследствие родовой травмы;
P52.0-P52.9 Внутрижелудочковое (нетравматическое) кровоизлияние; Q00-Q07 Врожденные аномалии (пороки развития) нервной системы; S06.0-S06.9 Внутричерепная травма.
21. КТ осуществляется по медицинским показаниям в плановом порядке и экстренном порядке.
22. Показания для проведения КТ детям: диагностика нарушений целостности костей черепа при черепно-мозговых травмах; визуализация кальцификатов;
визуализация внутричерепных кровоизлияний в остром периоде; оценка состояния ликворных пространств; для исключения порока развития головного мозга;
очаговая неврологическая симптоматика поражения головного мозга; прогрессирование внутричерепной гипертензии; уточнение причины смещения срединных структур, обнаруженного с помощью НСГ
(для исключения наличия оболочечного и внутримозгового кровоизлияния, опухоли); несоответствие тяжести клинического состояния ребенка патологическим
изменениям при НСГ.
23. Показания для проведения КТ (МРТ) с контрастированием (применяются рентгеноконтрастные средства):
объемные образования; сосудистые мальформации; демиелинизирующий процесс; воспалительные заболевания головного мозга и оболочек (менингит, энцефалит); динамическое наблюдение за пациентами с объемными образованиями; сосудистыми мальформациями; демиелинизирующим процессом; воспалительными заболеваниями головного мозга и оболочек (менингитом, энцефалитом); оценка эффективности лечебных мероприятий; оценка перфузии головного мозга.
24. Противопоказания для проведения КТ (МРТ) с контрастированием у детей: аллергическая реакция на контрастный препарат в анамнезе; острая почечная недостаточность; хроническая болезнь почек (стадия 2-4);
хроническая печеночная недостаточность (стадия декомпенсации, терминальная стадия); тиреотоксикоз.
25. Экстренные показания для проведения КТ у детей (в течение 12 часов после манифестации клинической картины):
черепно-мозговая травма; мозговые кровоизлияния; острое нарушение мозгового кровообращения.
26. Медикаментозная седация (медикаментозный сон) при проведении КТ (МРТ) у детей применяется в случаях, когда необходимо обеспечить неподвижность пациента во время всего исследования, а пациент самостоятельно не способен находиться в неподвижном состоянии.
27. Для применения пролонгированной инфузии лекарственных средств при МРТ исследованиях используют шприцевые дозаторы, предназначенные для эксплуатации в условиях мощного магнитного поля.
28. Подготовка пациента к КТ (МРТ) исследованию:
28.1. перед исследованием обязательно соблюдение временных ориентиров по приему пищи: твердая пища - как минимум за 6 часов (лучше - за 8 часов); вода - за 2-3 часа, грудное молоко - за 4 часа до исследования;
28.2. перед исследованием осуществляется объективный осмотр пациента анестезиологом со сбором анамнеза.
29. Для введения пациента в состояние медикаментозного сна применяются следующие группы лекарственных средств:
производные бензодиазепина;
средства для неингаляционной общей анестезии;
наркозные неингаляционные средства.
30. Для оценки уровня седации (медикаментозного сна) используются мониторинг витальных функций (частота сердечных сокращений, частота дыхания, кислородная сатурация) и специальные шкалы Ramsay и Cook.
31. При КТ (МРТ) - исследованиях проводится динамическое наблюдение за оксигенацией, вентиляцией и кровообращением с использованием пульсоксиметрии и ЭКГ-мониторинга.
32. Форма протокола рентгеновской КТ головного мозга приведена в приложении 3.
Диагностика врожденных дефектов свода черепа по КТ, МРТ
Звоните нам по телефону 8 (812) 241-10-46 с 7:00 до 00:00 или оставьте заявку на сайте в любое удобное время
Ваша заявка принята!
Благодарим за обращение.
В ближайшее время с вами свяжется наш специалист.
Врожденные пороки, аномалии, дефекты развития головного мозга
Многочисленные пороки развития у детей возникают из-за нарушения внутриутробного эмбриогенеза. Врожденные аномалии у плода и новорожденного ребенка выявляются сразу по внешнему виду черепа или через несколько лет после появления неврологических расстройств.
Миграционные нарушения церебральных тканей в зависимости от локализации обуславливают определенные клинические симптомы. Острое течение патологии позволит неврологам установить диагноз своевременно. Хроническое развитие с циклами обострений и ремиссий не является специфическим признаком нозологии.
Дисплазия головного мозга - что это такое
Ограниченное церебральное повреждение на ограниченном участке провоцирует разнообразные клинические проявления. Эпилептические приступы сочетаются с нарушением сознания, кортикальными нарушениями.
Первоначальные признаки нозологии с помощью электроэнцефалографии. Небольшие церебральные изменения устраняются антиконвульсивными препаратами.
Разновидности фокальной дисплазии:
- Первый тип - изменение корковой архитектоники локальное;
- Второй тип - очаговые цитоархитектонические изменения;
- Третий тип - патология архитектоники при вторичных болезнях (темпоральный склероз, церебральная мальформация, энцефалит Расмуссена, ишемия).
Способы лучевой нейровизуализации МРТ головного мозга в Санкт-Петербурге помогают верифицировать стадию нозологии.
Поликистозная дисплазия мозга характеризуется наличием множества кистозных разрастаний внутри церебральной ткани.

Для диагностики пороков сравнивают результаты КТ и МРТ
Аномалии развития ствола головного мозга - причины возникновения
В зависимости от морфологических изменений выделяют группы аномалий мозга:
- Положения;
- Количества;
- Размера и формы;
- Структуры (строения).
Первая группа нозологий возникает по причине недоразвитие зачатка церебральной структуры или полного отсутствия эмбрионального зачатка. Если ребенок рождается нормальным, прогноз является неблагоприятным из-за отсутствия части мозга.
К аномалиям положения следует отнести удвоение органа, слияние между собой нескольких частей одновременно.
Дефекты положения церебральных структур
Все нозологические формы группы определяются тремя факторами:
- Инверсионное смещение органа относительно собственной оси, срединного положения;
- Дистопия - необычная локализация эмбриональных структур;
- Гетеротопия - патология закладки органа.
Степень смещения определяется выраженность клинических симптомов, длительность жизни человека.
Пороки размеров и формы мозга
Перечень нозологий данной категории определяется рядом морфологических изменений:
- Синостозы нескольких органов;
- Гиперплазия — увеличение количества тканей и размеров церебральных тканей;
- Гипоплазия диспластическая - уменьшение размеров структуры;
- Гипоплазия простая - нет изменений морфологии.
Дефекты строения головного мозга
Нозология сопровождается аномалиями естественного образования отверстия, морфологических особенностей структуры. Гетероплазия развивается на этапе внутриутробного развития. Характеризуется атипичным формированием ткани.
Дисплазия - патология соотношения суставных поверхностей.
Гамартрия - неправильное развитие тканевых структур. Стенотическое сужение канала, протока - бывает врожденным и приобретенным.
Дизонтогенетическая киста сопровождается значительным сужением компенсаторных возможностей органа.
Классификация пороков эмбрионального развития:
- Фетопатии;
- Эмбриопатии;
- Бластопатии;
- Гаметопатии.
В зависимости от времени появления дефектов эмбрионального развития возникает определенный тип нарушений.
По обширности повреждения выделяют виды церебральных дефектов:
- Множественные - поражают сразу несколько мозговых областей;
- Системные - локализуются в пределах одного участка;
- Изолированные - обеспечивают повреждение одного органа.
Врожденные аномалии центральной нервной системы могут провоцироваться инфекционными агентами:
- Токсоплазма;
- Цитомегаловирус;
- Вирус Коксаки.
Встречаются алкогольные аномалии, если беременная женщина употребляла спирт во время вынашивания плода. Патология провоцируется хромосомными аберрациями, генетическими мутациями во время формирования нервной трубки (третья-четвертая неделя беременности).
Основные виды мозговых дефектов
Выделяют дефекты формы, размеров, расположения отдельных анатомических структур. Рассмотрим основные виды врожденных аномалий развития головного мозга.
Что такое энцефалоцеле
Проникновение церебральных тканей через дефекты черепа обуславливает разные неврологические симптомы, зависящие от особенностей участка выпадения. Небольшая анэнцефалия напоминает кефалогематому, но рентгенография черепа выявляет незаращение по средней линии, ассиметричные участки.
С помощью хирургического вмешательства удается устранить патологию, но крупные очаги нельзя устранить эктопированием выпячивания. Энцефалоцеле верифицируется методами лучевой нейровизуализации - МРТ и КТ.
Особенности анэнцефалии
Патология характеризуется отсутствием отдельных костей черепа. Места разрушения зарастают соединительной тканью, что не позволяет оптимально регулировать внутричерепное давление.
Большая часть нозологических форм не совместима с жизнью. Смертельный исход возникает сразу после рождения, когда раскрываются легкие, начинается подача кислорода к церебральной паренхиме.
Проявления микроцефалии
Недоразвитие церебральных тканей формируется у одного ребенка на пять тысяч новорожденных детей. Определяется нозология по уменьшению размера черепной коробки, нарушением соотношения между мозговой и лицевой частью черепа.
Микроцефалия (синдром Джакомини) развивается внутриутробно у женщин с инфекциями, паразитарными болезнями.
Причины первичной микроцефалии:
- Генетические аномалии с передачей по аутосомно-рецессивному типу;
- Токсоплазмоз, энцефалит цитомегаловирус, краснуха.
Этиологические факторы вторичной микроцефалии:
- Церебральные кисты;
- Обызвествления и кровоизлияния внутрь мозговой паренхимы.
Уменьшением размеров черепа характеризуется около десяти процентов олигофрений. С ранних лет у ребенка прослеживается отставание развития, закрытые пороки развития. Умственная отсталость сопровождается судорожным синдромом. Мышечные подергивания сопровождаются неправильным развитием мозговой части черепной коробки.
Чем характеризуется макроцефалия
Диагностировать патологию позволяет увеличение черепной коробки. Нозология характеризуется гипертрофией одного полушария, непропорциональным развитием одной половины. Умственное недоразвитие - самое частое проявление. Судорожные припадки прослеживаются примерно у девяти-десяти процентов пациентов.
Клиника нозологии появляется в течение первых лет жизни, что позволяет своевременно верифицировать патологию. Мозговые миграционные нарушения слишком серьезны для эффективного лечения болезни.
Симптоматика голопрозэнцефалии
Голопрозэнцефалия - болезнь сопровождается дефектом развития полушарий. Отсутствие разделения между церебральными половинами обуславливает изменения активности функциональных центров.
Сильные дисплазии приводят к аномалиям желудочков, асимметричностью лицевой и мозговой части. Выраженные дефекты приводят к омертвению церебральной паренхимы с высокой вероятностью гибели в первые сутки после появления ребенка на свет.
Образование единой полусферы является врожденным пороком из-за генетической аномалии тринадцатой-пятнадцатой хромосом. Нозология нередко сочетается с другими пороками развития:
- Циклопия;
- Этмоцефалия;
- Цебоцефалия.
Заболевание сопровождается мертворождением. Способность к выживанию минимальна. Прогноз неблагоприятный.
Клиника дисплазии церебральной кистозной
Множественные кистозные полости обуславливают миграционные нарушения. Дефекты развития сопровождаются аномалиями распределения спинномозговой жидкости. Многочисленные кисты нельзя удалить. Нередко провоцируют мышечные судороги. Низкая эффективность антиконвульсивного лечения приводит к прогрессированию симптомов.
Единичные кисты могут не представлять опасности. Возможно субклиническое протекание симптоматики на фоне увеличения внутричерепной гипертензии.
Чем проявляется агирия
Лиссэнцефалия - это дефекты формирования архитектоники мозговой коры. Тяжелые судороги обуславливает недоразвитие церебральных извилин. Нозология формирует моторные и психические проявления. Неврологические признаки заболевания - синдром Леннокса-Гасто, Веста.
Слаженность головного мозга провоцирует параличи, парезы, полиморфные судороги. Признаки нозологии развиваются на первом году жизни. Примерно данный промежуток времени живет малыш.
Клинические признаки пахигирии
Дефект развития обусловлен отсутствием формирования вторичных и третичных извилин. Выпрямление борозд второго типа нарушает церебральную архитектонику.
Патология послойного строения коры характеризуется гетеротопией нервных клеток. Хорошо показывает пахигирию МРТ.
Клинические симптомы краниостеноза
Болезнь характеризуется сужением черепа с компрессией головного мозга между костями. В зависимости от прогрессирования выделяют декомпенсированный и компенсированный вариант нозологии.
По особенностям течения выделяют стабильную и прогрессирующую формы болезни. Чаще причины обусловлены ранним зарастанием коронарного или сагиттального швов. Патология без своевременного лечения приводит к летальному исходу, так как появляется ущемление головного мозга. Клинические симптомы зависят от преимущественной локализации зоны сдавления белого вещества и паренхимы.
Неврологическая симптоматика характеризуется многочисленными расстройствами на фоне увеличения внутричерепного давления.
У ребенка с краниостенозом сильная головная боль, поэтому малыш беспокоен, раздражителен, плаксив. Потеря памяти, нарушение концентрации внимания возникает при длительном сохранении состояния. Прогноз патологии неблагоприятный.
Показатели агенезии мозолистого тела
Нозология характеризуется недоразвитием мозолистого тела. Сопутствующая патология - недоразвитие третьего желудочка мозга. Гипоплазия провоцирует недоразвитие мышечной мускулатуры, парезы и параличи, мышечные судороги.
Проявления синдрома Айкарди возникают при сочетании недоразвития мозолистого тела с хориоретинальными пороками. Клиническая картина дополняется миоклоническими судорогами, формированием многочисленных лакунарных узлов в сетчатке глаза, диске зрительного нерва. Нозология характеризуется микрофтальмом, маятникообразными движениями глаз.
Некоторые исследователи выявляют у пациентов с агенезией мозолистого тела дефекты Х-хромосомы у мужчин.
Клиника микрополигирии
Заболевание возникает по причине формирование многочисленных мелких извилин. Нормальная церебральная кора имеет шесть слоев. При аномалии прослеживается четыре слоя. Аномальная структура приводит к клиническим симптомам:
- Расстройство глотания;
- Патология жевательных, мимических мышц;
- Олигофрения;
- Параплегия лица.
Дебют болезни наблюдается на первом году жизни.
Клинические проявления гетеротопии
Нозология возникает из-за нейрональной миграции. Отсутствие передачи нервного сигнала возникает из-за гетеротопионов - патологические скопления в виде ленточной или узловой формы.
Из-за гетеротопии появляется олигофрения, эпилептический синдром, разные мышечные судороги.
Диагностика врожденных пороков головного мозга
Большинство нозологических форм обнаруживается вначале по клиническим проявлениям. Легкое течение, гипотонические сокращения мускулатуры провоцируют судорожный синдром у детей первого года жизни.
Исключить гипоксические и травматологические проявления позволяют инструментальные способы диагностики - УЗИ, нейросонография, МРТ и КТ. Процедур достаточно для выявления аномалий развития, кист, гетеротопических участков.
Электроэнцефалография обнаруживает зоны повышенной церебральной активности при присутствии судорожных подергиваний мышц. Врожденные виды требуют генетической диагностики для исследования ДНК, определения мутаций хромосомного аппарата.
МРТ костей черепа что показывает

Магнитно-резонансная томография базируется на способности магнитного поля изменять состояние атомов водорода в молекулах воды. Процедура информативна относительно мягких тканей, насыщенных жидкостью. Структуры организма с низким содержанием воды на снимках отражаются плохо. МР-томограф фактически «не видит» костную ткань. По этой причине рутинная диагностика переломов включает рентгенографию и КТ (в экстренных, спорных либо сложных ситуациях). При травмах головы стандартное обследование с помощью Х-лучей нередко сочетают с магнитно-резонансной томографией. В зависимости от того, что показывает МРТ костей черепа, дополняют тактику лечения, основанную на результатах КТ. Процедура дает информацию о состоянии мягких структур и влиянии на последние травм.
Показывает ли МРТ перелом черепа?
В основе метода — явление ядерно-магнитного резонанса, свойственное атомам с непарным количеством протонов. Поле, создаваемое установкой, заставляет микрочастицы вращаться по другой траектории. Затем элементы резко переходят в первоначальное положение. Аппарат улавливает возникающие при этом энергетические импульсы и преобразует последние в картинку. Так томограф делает послойные снимки изучаемой области.

Диагностическая ценность магнитно-резонансной томографии высока при травмах сложных структур организма (черепная коробка, позвоночник, сочленения). По результатам сканирования диагностируют не сам перелом, а сопутствующие повреждения (разрывы связок, мышц, компрессию тканей и пр.).
На вопрос «Показывает ли МРТ перелом черепа?», врачи дают отрицательный ответ. При травмах головы методом выбора является компьютерная томография. По снимкам оценивают состояние костей, обнаруживают малейшие повреждения последних, кровотечения. Компьютерная томография особенно информативна в первые 48 часов после получения травмы. В дальнейшем изменения в мозге контролируют посредством МР-сканирования.
Как делают МРТ черепа?

Гемосинус на МР-снимке головы
Диагностическую процедуру проводят по назначению врача, по предварительной записи. В клинике нужно заполнить бланки, пройти консультацию с рентгенологом, предоставить имеющуюся медицинскую документацию. Перед исследованием важно снять украшения, предметы гардероба и аксессуары с металлическими элементами, оставить в раздевалке электронные устройства и прочие личные вещи.
В диагностическом кабинете пациента укладывают на платформу аппарата. Тело фиксируют, для комфорта используют валики. Важно занять удобное положение, так как во время сканирования нельзя шевелиться.
По завершении приготовлений врач удаляется в соседний кабинет, откуда управляет оборудованием, контролирует процедуру, при необходимости общается с пациентом по громкой связи. Сканирование длится 20-25 минут.
При контрастной МРТ снимки выполняют дважды — перед введением препарата гадолиния и после инъекции. В общей сложности процедура занимает 30-40 минут.
По завершении томографии пациент одевается, забирает личные вещи и ожидает результаты в диагностическом центре или отправляется по своим делам. Заключение и информационный носитель со снимками выдают через 15-60 минут.
Показания и противопоказания к МРТ лицевого черепа
Магнитно-резонансную томографию применяют в травматологии, пластической хирургии, ревматологии, онкологии и пр. Кости лицевого отдела тонкие и хрупкие. При повреждении последних возможны травмы нервов и сосудов, развитие неврологической симптоматики и других осложнений.
Показаниями для проведения МРТ лицевого отдела черепа являются:
- болевой синдром в данной области различной степени выраженности;
- неприятные ощущения или щелчки во время движений челюстью, жевания, разговора;
- нарушение чувствительности в определенных зонах головы;
- изменение подвижности челюстного аппарата;
- спазмы лицевых мышц;
- все виды травм;
- нарушения глотания, дыхания и пр.
Метод применяют для диагностики новообразований, при подозрении на инфекционно-воспалительные процессы, гнойное расплавление тканей. По снимкам МРТ планируют лечебные хирургические вмешательства, пластические операции, вспомогательные процедуры при диагностике различных опухолей (менингиома, остеома, остеобластома и пр.). Основные данные о состоянии костей получают при КТ.
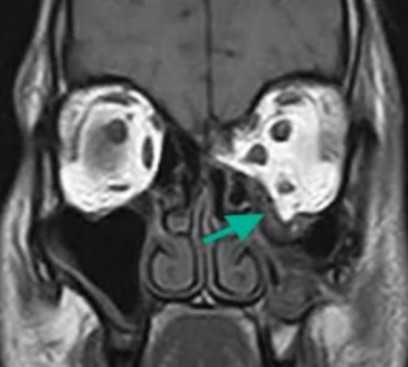
Взрывной перелом орбиты на МРТ (изменения указаны стрелкой)
Противопоказаниями к проведению магнитно-резонансной томографии выступают:
- наличие в теле больного металлических конструкций (штифты, спицы, эндопротезы, сосудистые клипсы и пр.);
- имплантированные электронные устройства (водитель ритма, инсулиновая помпа);
- тяжелое общее состояние пациента или необходимость в проведении реанимационных мероприятий;
- вес более 120 кг и обхват живота свыше 150 см (для закрытого аппарата).
Установленные ортодонтические приспособления (брекеты, ретейнеры и пр.) могут давать артефакты на снимках. Это нужно учитывать и предупреждать врача о наличии стоматологических изделий.
К относительным противопоказаниям причисляют ранние сроки беременности (до 13 недели), острый болевой синдром, боязнь замкнутого пространства, алкогольное опьянение. Контрастное усиление не проводят пациентам с тяжелыми формами почечной и печеночной недостаточности и индивидуальной непереносимостью препаратов гадолиния.
Подготовка к МРТ лицевого черепа
Накануне магнитно-резонансной томографии головы специально ничего делать не надо. Пациентам рекомендуют надеть на процедуру удобные вещи, в которых будет комфортно неподвижно лежать достаточно долгое время. Лучше отказаться от применения декоративной косметики или свести макияж к минимуму. Некоторые средства могут содержать частицы металлов, что неблагоприятно влияет на качество снимков.
При наличии у пациента эндопротеза или других имплантатов, необходимо предоставить документ о совместимости конструкции с магнитным полем. При осуществлении сканирования электроника может выйти из строя, поэтому пациентам с водителями ритма и прочими приборами нельзя делать МРТ. Металлические конструкции из сплавов ферромагнетиков дают на снимках артефакты. Изображения с нечеткими или засвеченными зонами невозможно трактовать объективно. Диагностическая ценность процедуры существенно снижается.
Подготовка к контрастной МРТ подразумевает легкий перекус за 40-45 минут до начала исследования. Пациент может съесть батончик, горсть орехов, небольшой фрукт.
Расшифровка томографии черепа

Внутримозговая гематома травматического характера на МР-снимке
В результате МРТ получают множество послойных снимков в трех взаимно-перпендикулярных плоскостях. На изображениях видят контуры тканей, сравнивают показатели с нормой, выявляют отклонения и признаки патологических изменений. Все данные отражают в заключении.
По результатам МРТ лицевого отдела черепа выявляют:
- аномалии развития;
- последствия травм (растяжения и разрывы связок, повреждения суставных элементов, сосудов, мышц, патологическое скопление жидкости и пр.);
- нарушение строения околоносовых пазух (деформации, новообразования и пр.);
- опухоли добро- и злокачественной природы, метастазы (окончательный диагноз — по результатам гистологии);
- изменения воспалительного характера (абсцесс, флегмону и пр.).
Трактовка снимков требует глубоких знаний анатомии и опыта в области МР-диагностики. Человек без специального образования не сможет самостоятельно расшифровать сканы.
Что лечим
Дефект костей черепа - отсутствие участка костной ткани, обусловленное черепно-мозговой травмой или ятрогенными вмешательствами (резекционная трепанация).
По зоне расположения дефекты черепа делятся на: сагиттальные, парасагитальные, конвекситальные, базальные, сочетанные. По локализации костного дефекта на лобные, височные, теменные, затылочные и их сочетания. По размерам выделяют: малые дефекты (до 10 см.кв.), средние (до 30 см.кв.), большие (до 60 см.кв.), обширные (более 60 см.кв.). Посттрепанационный синдром (болезнь трепанированных, синдром трепанированных, синдром трепанированного черепа) проявляется болевыми ощущениями в зоне трепанационного дефекта в черепе, возникающие у больных, перенесших резекционную краниотомию.
Наличие дефекта черепа приводит не только к косметическим недостаткам и психологическим проблемам, но и к серьезным функциональным нарушениям, вследствие чего проблема использования материалов для замещения дефектов и устранения деформаций черепа остаётся одной из актуальных тем. Используемые в настоящее время современные пластические материалы во многом позволяют решать задачи связанные с выбором тактики оперативного лечения данной категории больных. Однако осложнения, связанные с их применением, заставляют не только более разносторонне изучать показания и противопоказания к их использованию, но и проводить поиск новых материалов.
Как уже было сказано, дефект костей черепа - это не только «дефицит органического материала», «минус-ткань» и «статичное, процессуально завершенное состояние», но и процесс, оформленный в определенную клиническую картину, содержащей динамические компоненты со стороны центральной нервной системы и психической сферы пациента.
Неврологическая симптоматика у больных с дефектом костей черепа, как правило, обусловлена: последствиями той патологии, которая привела к необходимости проведения трепанации (внутричерепная опухоль, гнойные процессы - абсцесс головного мозга, субдуральная эмпиема; внутричерепная гематома - спонтанная и посттравматическая и др.) или сама вызвала костный дефект черепа, в частности черепно-мозговая травма;
синдромом «трепанированного черепа», который может включать в себя несколько компонентов в виде метеопатии, астении, психопатии, парезов конечностей, эписиндрома и афазии.
Причинами (основными) развития синдрома «трепанированного черепа» являются: влияние атмосферного давления на головной мозг через область дефекта, пролабирование и пульсация мозгового вещества в дефект и возникающая в связи с этим травматизация мозга о края дефекта, нарушения ликвороциркуляции, нарушения церебральной гемодинамики. Часто у больных с посттравматическим дефектом костей черепа отмечаются эпилептические приступы. Как правило, фокальный компонент имеет топографическую локализацию, соответствующую локализации костного дефекта, что в первую очередь связано с образованием оболочечно-мозговых рубцов.
Для решения этих анатомических и клинических проблем применяется краниопластика.
Краниопластика - общее название хирургических операций, производимых с целью восстановления целостности черепа после декомпрессивных операций, вдавленных переломов, огнестрельных ранений, а также других патологических процессов. Дефект костей черепа — это отсутствие участка костной ткани как следствие черепно-мозговой травмы или трепанации черепа с удалением участка кости.
На данный момент не существует однозначных алгоритмов выбора пластических материалов и сроков проведения оперативного вмешательства. В каждом конкретном случае должны учитываться локализация дефекта, косметические аспекты, психологическое состояние пациента, его реакция на дефект, наличие и характер сопутствующих неврологических нарушений. Также не существует ограничений в оценке границы размера дефекта, при которой показано оперативное лечение.
Виды краниопластики в зависимости от сроков ее проведения:
• Первичная краниопластика проводится в сроки до 2-х суток после травмы. В случае образования костного дефекта вследствие черепно-мозговой травмы наиболее целесообразно проведение первичной краниопластики, одномоментно с хирургической операцией по поводу черепно-мозговой травмы (как завершающий этап хирургической обработки, производимой в ранние сроки); противопоказаниями к первичной пластике могут быть: тяжелое состояние больного о выраженными расстройствами витальных функций, отек и набухание мозга с пролабированием его в костный дефект; неудаленные инородные тела , порэнцефалия. Наличие признаков гнойной инфекции в ране, большом скальпированном дефекте мягких покровов черепа, когда нет возможности наглухо ушить кожную рану; сочетание повреждений костей свода черепа и его воздухоносных пазух.
• Первично-отороченная краниопластика предусматривает замещение дефектов свода черепа в сроки от 2-х суток до 2-х недель после первичной хирургической обработки. Сращение раны к этому времени происходит с формированием непрочного рубца и края раны легко разводятся тупым путем и с помощью гидравлической препаровки раствором новокаина. Пластика в эти сроки производится тем больным, у которых первичная краниопластика не произведена и у кото¬рых нет противопоказаний к пластической операции.
• Ранняя краниопластика осуществляется до 2-х месяцев после травмы. К этому времени обычно создаются условия для проведения пластического закрытия дефекта свода черепа. При операции в этот период обнаруживается достаточно выраженный спаечный процесс.
• Поздняя краниопластика должна проводиться не позднее 6-12 месяцев после травмы, если отсутствуют противопоказания. Сроки ее проведения определяются в каждом конкретном случае. Противо¬показаниями к проведению краниопластики являются: выбухание мозга в костный дефект, обнаруженные в полости черепа инородные тела, выраженные психи¬ческие нарушения, длительные воспалительные изменения со сторо¬ны кожных покровов головы.
Часто дефекты костей черепа сочетаются с дефектами твердой мозговой оболочки, в силу чего, одновременно с краниопластикой нередко приходится решать вопрос и пластики твердой мозговой оболочки.

Для пластической реконструкции костного дефекта и дефекта твердой мозговой оболочки, согласно современной классификации, применяют трансплантаты следующих видов:
• аутотрансплантаты — для пластики используются ткани больного (аутотрансплантаты обладают наибольшими преимуществами для краниопластики; сохранение аутотрансплантата может быть осуществлено во время первичной операции — декомпрессивная трепанация; удаленный костный фрагмент помещают в подкожную жировую клетчатку передней брюшной стенки, либо передненаружной поверхности бедра; в случае если имплант не был сохранен во время первичной операции, при небольших размерах костного дефекта остается возможность использовать аутотрансплантат — в этих случаях применяют методы расщепленных костных фрагментов, когда при помощи специальных осциллирующих сагиттальных пил и стамесок производят расслаивание костей свода черепа с последующей имплантацией их в область дефекта; изготовление аутоимпланта возможно из фрагментов ребра или подвздошной кости, но с этими имплантами связаны больший риск рассасывания вследствие иного, чем кости свода черепа, пути закладки и эмбрионального развития, возникновение косметического дефекта в местах их забора, трудности формирования импланта соответствующего по форме утраченным костным структурам);
• аллотрансплантаты — для пластики используют консервированные, биологической природы материалы (кости, твердая мозговая оболочка, взятые от трупа и подвергшиеся предварительной обработке — вываривание, декальцинирование, консервирование, замораживание и др.);
• ксенотрансплантаты - материалы, взятые от животных, в том числе и эксплантаты — материалы небиологического характера органической и неорганической природы; наибольшее распространение для пластики дефектов черепа получили: метилметакрилаты, импланты на основе гидроксиапатита, металлические импланты (нержавеющая сталь, сплавы на основе кобальта и хрома, титановые сплавы, чистый титан):
- метилметакрилаты — Достоинством данной группы трансплантатов является возможность и легкость моделирования имплантов любой формы, размеров и относительно низкая стоимость материала. Несмотря на очень широкое распространение операций с применением метилметакрилатов, с ними связан сравнительно больший риск возникновения осложнений в послеоперационном периоде. Местные воспалительные реакции связаны с токсическим и аллергогенным эффектом компонентов смеси. Поэтому с особой осторожностью необходимо подходить к использованию метилметакрилатов у пациентов с осложненным иммунологическим анамнезом.
- гидроксиапатит — В чистом виде гидроксиапатитный цемент применяется при размерах дефекта до 30 см2. При больших размерах для придания большей прочности и получения лучших косметических результатов необходимо его армирование титановой сеткой. Одним из несомненных достоинств имплантов на основе гидроксиапатита является их практически полная биосовместимость. Они не вызывают гигантоклеточной реакции антител, длительных воспалительных и токсических реакций, которые свойственны метилметакрилатам, не являются канцерогеном и не влияют на иммунный ответ. При небольших дефектах гидроксиапатит полностью рассасывается и замещается костной тканью в течение 18 мес. При больших дефектах периферия импланта плотно срастается с костью и частично рассасывается, в то время как центральная часть импланта остается неизменной.
- титановые импланты — Применение чистого титана является наиболее предпочтительным в связи с его высокой биосовместимостью, устойчивостью к коррозии, пластичностью, низким уровнем помех при проведении КТ и магнитно-резонансной томографии. К преимуществам титановых имплантов можно отнести низкий риск развития местных воспалительных реакций, возможность использования при вовлечении в дефект придаточных пазух.
К современным материалам, используемым для замены ауто- и аллотрнансплантатов предъявляются следующие требования:
биосовместимость; отсутствие канцерогенного эффекта; пластичность; возможность стерилизации; возможность сочетания с методом стереолитографии; способность срастаться с прилежащей костной тканью без образования соединительно-тканных рубцов (остеоинтеграция); совместимость с методами нейровизуализации; устойчивость к механическим нагрузкам; низкий уровень тепло- и электропроводности; приемлемая стоимость; минимальный риск инфекционных осложнений.
К настоящему времени не существует импланта, удовлетворяющего всем этим требованиям, за исключением аутокости. Поэтому максимально бережное сохранение костных отломков во время первичной операции является важнейшим принципом реконструктивной нейрохирургии. Это в большей степени относится к хирургии вдавленных переломов черепа. Хирургическая тактика должна быть направлена на максимальное сохранение даже небольших костных фрагментов. Наиболее целесообразно проведение первичной краниопластики вдавленных переломов аутокостью с применением титановых минипластин и костных швов.
Устранение дефекта черепа начинают с иссечения оболочечно-мозгового рубца с минимальной травматизацией подлежащей мозговой ткани, рассекаются его сращения с краями костного дефекта. При использовании ауто-, аллотрансплантатов, а также в случае применения композиций на основе гидроксиапатита края дефекта обязательно обнажают, освобождают от рубцовой ткани, для того чтобы в дальнейшем обеспечить хорошее сращение импланта с костями черепа. В ходе интраоперационного моделирования импланта необходимо стремиться к максимально точному воспроизведению формы утраченной костной ткани. У сформированного имплантата должны отсутствовать выступающие острые грани, края. При установке на месте дефекта он должен находится «заподлицо» с прилегающими костями черепа. Подготовленные импланты (полученные посредствомстереолитографии, то есть посредством геометрического воспроизведения объекта с помощью UV-лазера в виде послойного депрессионного отвердения жидкого фотомономера — фотополимеризация) устанавливаются и фиксируются к краям костного дефекта. Недопустимым является отсутствие фиксации, в том числе в виде простого ушивания мягких тканей над имплантом. Последнее не обеспечивает необходимой фиксации, и ее отсутствие является достоверным фактором риска развития смещения трансплантата.
БАЗАЛЬНАЯ ЛИКВОРЕЯ
Базальная ликворея - это истечение спинномозговой жидкости из естественных анатомических ходов (наружный слуховой проход, ноздри, ротоглотка) вследствие какого-либо дефекта основания черепа. Наиболее часто встречается назальная ликворея.
Назальная ликворея - истечение цереброспинальной жидкости (ликвора) из полости черепа через нос вследствие повреждения костей основания черепа и твердой мозговой оболочки.
Полость носа отграничена от внутричерепного пространства околоносовыми пазухами - лобной, клиновидной, клетками решетчатого лабиринта, отчасти верхнечелюстной пазухой и орбитой. Чаще всего ликвор попадает сначала в какую-нибудь пазуху при повреждении ее стенки, а уже потом через естественное соустье в полость носа. При этом он изливается или наружу из ноздри или попадает в носоглотку и далее в пищевод.
Причиной назальной ликвореи приблизительно в 80% бывает черепно-мозговая травма с повреждением структур основания черепа. Иногда проходит достаточно большой промежуток времени между травмой и началом ликвореи. В некоторых случаях ликворея может появиться после манипуляций в полости носа. Подобное операционное осложнение может возникнуть при удалении распространенных полипов, удаления инородных тел околоносовых пазух и т.д. И наконец существует так называемая спонтанная назальная ликворея, когда казалось бы нет явных причин для развития этого заболевания. Тем не менее, возникновение подобной ликвореи можно объяснить наличием частых воспалительных процессов в околоносовых пазухах, индивидуальной слабостью анатомических структур основания черепа.
Основным симптомом заболевания принято считать выделение прозрачной светлой жидкости, как правило, из одной половины носа при наклоне головы вниз. При явной назальной ликворее может также возникнуть такой симптом как ночной кашель за счет попадания цереброспинальной жидкости в трахею и бронхи в длительном положении больного на спине. Существуют разнообразные формы течения заболевания. При этом выделения из носа могут носить явный или скудный характер, быть постоянными или периодическими, ликвор может выделять из одной половины носа или обеих.
Само по себе выделение ликвора из носа доставляет явные неудобства для пациента, поскольку ограничивает как физическую так и социальную сферу деятельности. Тем не менее, основная опасность заключается в осложнениях, которые может вызвать заболевание. В первую очередь это касается менингита, который развивается за счет распространения воспалительного процесса из полости носа в полость черепа. Считается, что чем дольше длиться ликворея, тем более вероятно распространение процесса на внутричерепные образования. Менингит представляет собой воспаление оболочек мозга, которое нередко инвалидизирует больного и даже может привести к летальному исходу. Среди других серьезных осложнений назальной ликвореи можно назвать пневмоцефалию, когда внутрь черепа попадает воздух, бронхит и пневмонию при попадании ликвора в дыхательные пути и гастрит - если ликвор в большом количестве скапливается в желудке.
Диагностика явной назальной ликвореи достаточно проста. После наклона головы вниз из одной половины носа начинает капать прозрачная светлая жидкость. Если удается собрать около 1 мл. этих выделений, то необходимо определить в них уровень глюкозы. Это можно провести в любой клинической лаборатории. Повышенное содержание глюкозы указывает на ликворею, в противном случает диагноз может склоняться к вазомоторному или аллергическому риниту. Для определения места повреждения применяется достаточно большой набор специальных диагностических методик. Сюда входит компьютерная томография околоносовых пазух и полости черепа, компьютерная и магнитно-резонансная цистернография, радионуклидная цистернография.
Лечение назальной ликвореи, как правило, начинается с консервативной терапии, куда входит применение мочегонных препаратов, люмбальные пункции или люмбальный дренаж (для уменьшения величины внутричерепного давления), антибиотики и противовоспалительные препараты в полость носа (для предотвращения инфекционных осложнений). В этот же период больные должны соблюдать максимально щадящий двигательный режим, избегать сильного сморкания, чихания, натуживания. Если же симптомы заболевания не проходят на фоне консервативной терапии необходимо ставить вопрос об оперативном лечении.
Хирургическое лечение назальной ликвореи включает в себя несколько видов вмешательств:
- Транскраниальная операция - выполняется трепанация в лобной области, проводиться пластическое закрытие ликворной фистулы со стороны полости черепа.
- Шунтирующая операция - устанавливается шунт между ликворными путями в нижних отделах позвоночного канала и брюшной полостью. При этом создаются условия для снижения повышенного внутричерепного давления.
- Эндоскопическая эндоназальная операция - проводится пластическое закрытие ликворной фистулы со стороны полости носа под контролем ринологического эндоскопа.
Последний метод хоть и не является абсолютным для лечения ликвореи, несет в себе ряд преимуществ: во время операции манипуляции проводятся только в локальной зоне ликворной фистулы со стороны полости носа под контролем эндоскопа. Из этого вытекает малая травматичность подобных вмешательств. Госпитализация, как правило, необходима на 10-14 дней. В послеоперационном периоде сохраняются все функции со стороны центральной нервной системы включая обоняние, нет необходимости в строгом постельном режиме.
Читайте также:
- КТ при переломе назоэтмоидального комплекса
- Поражения почек у больного раком
- Фибрилляция желудочков. Причины ( этиология ) фибрилляции желудочков. Клиника ( признаки ) фибрилляции желудочков. Атония миокарда.
- Условия труда при отмывке, прессовании, возгонке и упаковке йода
- Доступ и ход операции холедоходуоденостомии бок в бок
