Диагностика вторичного васкулита (васкулопатии, ангиита) головного мозга по МРТ, ангиограмме
Добавил пользователь Валентин П. Обновлено: 09.01.2026
AКР — Американская коллегия ревматологов
АГ — артериальная гипертония
АД — артериальное давление
АНЦА — антинейтрофильные цитоплазматические антитела
ИКАВ — индекс клинической активности васкулита
МКБ-10 — Международная классификация болезней десятого пересмотра
РА — ревматоидный артрит
СВ — системные васкулиты
СКВ — системная красная волчанка
СОЭ — скорость оседания эритроцитов
СРБ — С-реактивный белок
ФВ — фактор Виллебранда
ЦНС — центральная нервная система
Васкулит — поражение стенки сосуда любого калибра по типу очагового или сегментарного воспаления и некроза сосудистой стенки с последующим развитием окклюзивных изменений и ишемических расстройств в органах и тканях, которые кровоснабжаются соответствующими сосудами.
Системные васкулиты (СВ) характеризуются воспалительными и некротическими изменениями сосудистой стенки с вовлечением в патологический процесс сосудов разных регионов и любого калибра — от аорты до капилляров. СВ относятся к иммуновоспалительным ревматическим заболеваниям, которые характеризуются высокой распространенностью, трудностью ранней диагностики, быстрым развитием инвалидности и неблагоприятным прогнозом для жизни [1].
Дифференциальная диагностика также является довольно сложной, так как клиническая симптоматика СВ нередко характеризуется наличием «перекрещивающихся синдромов» [2—6].
По Международной классификации болезней десятого пересмотра — МКБ-10 (Женева, 1995) СВ включены в XIII класс «Системные поражения соединительной ткани» (М30—М31). Некоторые формы классифицируются в других рубриках: пурпура Шенлейна—Геноха (D69.0), болезнь Бехчета (М35.2), эссенциальная криоглобулинемия (D89.1), облитерирующий тромбангиит (болезнь Бюргера. I73.1).
Предполагается существование нескольких патогенетических эффекторных механизмов повреждения сосудистого русла, лежащих в основе СВ: поражение сосудов, связанное с иммунными комплексами с органоспецифическими антителами (АТ), АТ против лизосомальных ферментов гранулоцитов, нарушением клеточного иммунитета и образованием гранулем.
Не касаясь вопросов классификации васкулитов, можно отметить, что основное деление происходит по калибру пораженных сосудов и наличию гранулематозного воспаления.
В последние годы выявлено более раннее развитие атеросклероза у больных с аутоиммунными процессами [7—10], что подтвердили и полученные нами данные [11]. К тому же современная медикаментозная терапия васкулитов предполагает использование генно-инженерных биологических препаратов, особенно при васкулитах, ассоциированных с антинейтрофильными цитоплазматическими антителами (АНЦА), что также обусловливает необходимость четкой диагностики [12—16].
Материалы и методы
В настоящей работе представлены результаты разработки этапов диагностического поиска при СВ.
Под наблюдением находилось 360 больных, при обследовании которых использованы классификационные критерии Американской коллегии ревматологов (AКР) [17] и собственные критерии [18], определены показатели иммунного статуса с исследованием гуморального и клеточного иммунитета, системы гемостаза, проведено сканирование сосудов, применены гистологические и иммуноморфологические методы.
Результаты
Алгоритм постановки диагноза включает ряд этапов.
I этап — выявление клинических признаков васкулита. Поражение сосудов проявляется кожным синдромом, вовлечением слизистых оболочек, синдромом трофических расстройств, ишемическим синдромом, артериальной гипертонией (АГ), вовлечением вен и органными изменениями. Кожный синдром включает наличие «сосудистой бабочки», капилляритов, дигитальных язв и некрозов, периферической гангрены, узелков по ходу сосудов, панникулита, телеангиоэктазий, геморрагических высыпаний, ливедо, пальпируемой пурпуры. Поражение слизистых оболочек характеризуется энантемой, геморрагическими высыпаниями и язвенно-некротическими проявлениями. Синдром трофических расстройств определяется локальными трофическими изменениями кожи и трофическими язвами. При ишемическом синдроме отмечаются синдром перемежающейся хромоты верхних и нижних конечностей, а также висцеральные эквиваленты синдрома Рейно, ишемическая полинейропатия, ишемические поражения центральной нервной системы (ЦНС), регионарные ишемические расстройства, асимметрия пульсации артерий. Вовлечение вен характеризуется наличием флебитов и тромбозов.
Органные поражения при СВ касаются практически всех органов и систем ввиду широкой распространенности процесса. Изменения сердца проявляются коронарным синдромом, миокардитом, миокардиодистрофией, вовлечением эндокарда и перикарда. Патология легких включает «сосудистую пневмонию», «летучие» инфильтраты в легких, инфарктную пневмонию, бронхоспастический синдром и плеврит. Вовлечение почек характеризуется наличием изолированного мочевого синдрома, гломерулонефрита, нефропатии, АГ и инфарктов почки. Патология пищеварительного тракта обусловлена язвами желудочно-кишечного тракта, тромбозом брыжеечных артерий, ишемическим абдоминальным синдромом. Поражения нервной системы проявляются асимметричной полинейропатией (полиневритом), несимметричными множественными мононевритами и патологией ЦНС в виде психозов, нарушений мозгового кровообращения, зрительных расстройств. При некоторых нозологических формах возможны вовлечение глаз, поражения верхних дыхательных путей и придаточных пазух полости носа.
II этап включает выявление клинических и лабораторных признаков системности процесса. Следует обращать внимание на наличие таких общепатологических симптомов, как лихорадка, потеря массы тела, артралгии, миалгии, увеличение скорости оседания эритроцитов (СОЭ), анемия, вовлечение ряда органов и систем.
III этап предполагает разграничение первичного и вторичного характера васкулитных синдромов. Вторичные васкулиты сопровождают онкологические, инфекционные, гематологические заболевания, туберкулез, сепсис, аллергические, паразитарные и профессиональные болезни. Вторичные васкулиты типичны и для заболеваний ревматического профиля: системной красной волчанки (СКВ), ревматоидного артрита (РА), болезни Шегрена и системной склеродермии.
IV этап — клинико-инструментальное исследование сосудов. Следует получить клинические и инструментальные доказательства поражения сосудов, учитывая данные анамнеза, клинического обследования, ангиографии, ангиосканирования, допплерографии, биомикроскопии и капилляроскопии. Поражения крупных артерий характеризуются ослаблением пульсации, наличием сосудистых шумов, аневризм, формированием коллатералей, асимметрией пульса и артериального давления (АД), данными ультразвуковых методов исследования. Вовлечение средних артерий включает ослабление или исчезновение пульсации, наличие тромбозов, аневризм, результаты ангиосканирования. Патология мелких артерий определяется синдромом капилляротрофической недостаточности и изменениями микроциркуляторного русла при биомикроскопии. Наличие флебитов и тромбозов служит доказательством вовлечения в патологический процесс вен.
Так, преимущественное поражение крупных и средних артерий характерно для артериита Такаясу (сохранена терминология МКБ-10) и гигантоклеточного артериита; средних и мелких артерий — для облитерирующего тромбангиита, болезни Кавасаки и некротизирующих васкулитов типа узелкового полиартериита, мелких артерий — для геморрагического васкулита, эссенциального криоглобулинемического васкулита, эозинофильного ангиита, гранулематоза Вегенера, синдрома Черджа—Строс, микроскопического полиангиита, кожного лейкоцитокластического васкулита.
V этап — определение специфических маркеров поражения сосудистой стенки и проведение лабораторной диагностики васкулита. Лабораторное обследование больных СВ включает выявление иммунных комплексов, аутоАТ, клеточных иммунных реакций, показателей повреждения эндотелия и предполагает определение антиэндотелиальных АТ (АТ класса IgG к эндотелиальной клетке), АТ к сосудистому эндотелиальному клеточно-специфическому антигену, АТ к эластину, АТ к фосфолипидам, АНЦА, маркеров повреждения эндотелия типа фактора Виллебранда (ФВ), тромбомодулина и ангиотензинпревращающего фермента. Безусловно, выявление всех перечисленных факторов практически недоступно, но определение АТ к фосфолипидам, АНЦА и ФВ следует считать обязательным. По уровню СОЭ и С-реактивного белка (СРБ) уточняют активность иммуновоспалительного процесса.
VI этап — морфологическое исследование биопсийного материала как диагностический критерий с применением гистохимических и иммуноморфологических методов. Определяют тип васкулита и состав воспалительного клеточного инфильтрата. Описано несколько основных гистологических типов васкулита: некротизирующий или гранулематозный с различным количеством гигантских клеток, со смешанным клеточным составом, преобладанием нейтрофилов, наличием эозинофилов, лейкоцитокластический, лимфоцитарный, лимфоплазмоцитарный васкулит, склерозирующий фиброз со скудным инфильтратом. Уточняют наличие особых признаков в виде одновременного наличия острых и затухающих сосудистых поражений, нормальных и пораженных сосудов, аневризм, микроаневризм, внесосудистых некротизирующих гранулем.
VII этап — выделение основных патогенетических звеньев сосудистого повреждения: васкулиты, ассоциирующиеся с иммунными комплексами (геморрагический васкулит, васкулит при РА и СКВ, болезнь Бехчета, криоглобулинемический васкулит); органоспецифическими АТ (синдром Гудпасчера — АТ к базальной мембране клубочков почек, болезнь Кавасаки — АТ к эндотелию); васкулиты, ассоциирующиеся с АНЦА (гранулематоз Вегенера, микроскопический полиартериит, узелковый полиартериит, гранулематоз Вегенера); клеточно-опосредованные васкулиты с образованием гранулем (височный артериит, болезнь Такаясу).
VIII этап — определение возможной этиологии васкулита. Хотя этиология большинства первичных васкулитов неизвестна, не исключается роль вирусов (цитомегаловируса, вируса гепатитов В и С, ВИЧ, парвовируса, вируса Эпштейна—Барр) и ряда бактерий, чаще грамположительных. По возможности предпринимаются попытки определения АТ к перечисленным вирусам и характеристики микробного спектра содержимого носоглотки, мокроты. Предполагается выявление иммуногенетических маркеров васкулита.
IX этап — использование классификационных критериев АКР для уточнения формы васкулита [17].
Узелковый полиартериит — снижение массы тела более чем на 4 кг, livedo reticularis, боль и чувствительность в яичках, миалгии, слабость или гиперчувствительность ног, моно- или полинейропатия, диастолическое АД более 90 мм рт.ст., повышение уровня мочевины или креатинина в крови, наличие вируса гепатита В, артериографические изменения и данные биопсии, свидетельствующие о наличии некротизирующего васкулита.
Синдром Черджа—Строс — бронхиальная астма, эозинофилия, аллергия в анамнезе, моно- или полинейропатия, непостоянные инфильтраты в легких, изменения в околоносовых пазухах.
Гранулематоз Вегенера — воспаление пазух полости носа или рта, изменения при рентгенологическом исследовании грудной клетки, осадок мочи, гранулематозное изменение при биопсии.
Пурпура Шенлейна—Геноха — пальпируемая пурпура, возраст пациента в начале болезни моложе 20 лет, приступы болей в животе, гранулоциты в стенке сосуда при биопсии.
Васкулит гиперчувствительности — возраст пациента старше 16 лет, употребление лекарств в начале болезни, пальпируемая пурпура, макулопапулезная сыпь, данные биопсии. В нашей стране эти две формы практически не различаются и объединяются термином «геморрагический васкулит».
Артериит Такаясу (в нашей стране чаще используется термин «неспецифический аортоартериит») — возраст пациента в начале болезни моложе 40 лет, перемежающаяся хромота, снижение пульса на плечевой артерии, разница АД на плечевых артериях более 10 мм рт.ст., шум на подключичных артериях и аорте, изменения на артериограмме.
Гигантоклеточный (височный) артериит — поражение височной артерии, возраст пациента в начале болезни старше 50 лет, повышение СОЭ, изменения при биопсии.
Для подтверждения облитерирующего тромбангиита предлагают использовать следующие критерии: мужской пол, возраст дебюта моложе 45 лет, курение, снижение пульсации на тыльной артерии стопы, перемежающаяся хромота нижних конечностей, трофические язвы, тромбофлебиты, при биопсии — деструктивно-продуктивный или продуктивный тромбоваскулит, при ангиосканировании — сужение или окклюзия дистальных артерий конечностей.
X этап — постановка нозологического диагноза с указанием активности процесса, а также течения, распространенности поражения, органной патологии и функциональной недостаточности пораженного органа. Предложен индекс клинической активности васкулита (ИКАВ), причем учитываются признаки, обусловленные только им. В соответствии с клиническим значением каждому признаку присвоен определенный балл [19]. Шкала активности васкулита и детальная ее расшифровка представлены в монографии Е.Л. Насонова и соавт. «Васкулиты и васкулопатии» [20]. Среди значительного количества тестов наиболее целесообразными являются определение СОЭ, СРБ, ФВ, АНЦА, криоглобулинов и неоптерина. По шкалам, разработанным английскими исследователями из группы по изучению васкулитов [21], проводится оценка степени повреждения органов или систем при васкулитах с вычислением индекса повреждения. P. Bacon и соавт. [22] предложили проводить общую оценку состояния больных, так называемый логарифм общей интегральной оценки васкулита (Vasculitis Integrated Total Assessment Log), который включает ИКАВ, индекс повреждения, а также индекс функциональной активности пациента. Последний представляет собой опросник из 36 пунктов, позволяющий оценить качество жизни больного васкулитом.
Представленные этапы диагностики СВ помогут в установлении нозологической формы, определении активности процесса и назначении патогенетической терапии.
Диагностика СВ до настоящего времени вызывает трудности, тем более, что при постановке диагноза используются классификационные критерии СВ, которые были разработаны AКР в основном для эпидемиологических исследований.
Определение таких лабораторных маркеров как СРБ, АНЦА, криоглобулины [23—26], следует использовать, как было указано выше, для уточнения активности иммунного воспаления. Для исключения других системных ревматических заболеваний в плане дифференциального диагноза рекомендуется определять антинуклеарный фактор, ревматоидный фактор, антифосфолипидные АТ, АТ к нативной ДНК.
Раннее развитие атеросклероза у больных этой категории приводит к изменению клинической симптоматики, увеличению риска развития прежде всего сердечно-сосудистых заболеваний [7, 27, 28]. Использование новых лекарственных схем с применением генно-инженерных биологических препаратов [29—31] и антигенных наносистем [32] увеличивает продолжительность жизни больных СВ и обусловливает необходимость длительного диспансерного наблюдения этого контингента больных.
Безусловно, для выработки отечественных диагностических критериев и апробации логарифма общей интегральной оценки васкулита необходимо проведение многоцентровых клинических исследований.
Церебральный васкулит
Церебральный васкулит — это заболевание, вызванное воспалительным процессом в стенке мозговых сосудов. Возникает в основном вторично. Проявления вариабельны: энцефалопатия, парезы, психические нарушения, эпилептические приступы, обмороки, зрительные расстройства, тугоухость, атаксия. Диагностика опирается на клинические сведения, данные неврологического статуса, результаты МРТ, церебральной ангиографии, исследования ликвора, биохимии крови. Лечение проводится дифференцированно в соответствии с этиологией и клиническими особенностями. Может включать кортикостероиды, цитостатики, сосудистые препараты, ноотропы, симптоматические средства.
МКБ-10
Общие сведения
Церебральный васкулит (ЦВ) возникает преимущественно в структуре системных васкулитов или на фоне инфекций, ревматических заболеваний, онкопатологии, интоксикаций. Термин «васкулит» означает воспалительное поражение сосудистой стенки. Изолированный васкулит мозговых сосудов относится к редким формам. Точная заболеваемость не установлена, поскольку отсутствуют специфические клинико-инструментальные диагностические критерии ЦВ. Ряд авторов указывают распространённость патологии — 2-3 случая на 100 тыс. человек. Заболеванию подвержены лица от 7 до 71 года, наиболее часто - представители возрастной категории от 30 до 60 лет. Гендерные различия в заболеваемости не прослеживаются.
Причины
Этиология идиопатического (первичного) изолированного поражения церебральных сосудов неизвестна. Не исключена роль травматических повреждений, стрессов, переохлаждений как триггеров, провоцирующих дебют васкулита. В литературе по неврологии описаны случаи развития заболевания после черепно-мозговой травмы. Причинами вторичного ЦВ могут выступать:
- Системное поражение сосудов неспецифического воспалительного генеза. Болезнь Такаясу, синдром Черджа-Стросс, микроскопический полиангиит, узелковый периартериит, геморрагический васкулит протекают с вовлечением сосудистого русла ЦНС.
- Ревматические болезни: СКВ, ревматоидный артрит, системная склеродермия, синдром Шегрена. Отмечается более редкое поражения церебральных артерий в сравнении с висцеральными, что вызвано работой гематоэнцефалического барьера.
- Инфекционные заболевания: сифилис, туберкулёз, сыпной тиф, герпетическая инфекция, трихинеллёз, листериоз. Сосудистое воспаление провоцируют сами инфекционные агенты и их токсины.
- Интоксикации. Описан церебральный васкулит при злоупотреблении амфетамином, кокаиномании, «аптечной» наркомании.
- Онкозаболевания. Сложности диагностики обуславливают редкое обнаружение ЦВ при неопластических процессах.
Патогенез
Механизм развития изолированного ЦВ не установлен. Морфологически в сосудистой стенке выявляются инфильтраты (скопления одноядерных клеток), наблюдается формирование гранулём. Вторичный церебральный васкулит при системных сосудистых и ревматических заболеваниях имеет аутоиммунный патогенез: сосудистая стенка повреждается антителами, вырабатывающимися к её элементам вследствие неадекватной реакции иммунной системы. В остальных случаях воспалительный механизм запускается прямым воздействием этиофактора (токсинов, бактерий, вирусов).
Воспаление сосудистой стенки приводит к её истончению, сужению сосудистого просвета, повышенной проницаемости. Развиваются гемодинамические расстройства, ухудшается кровоснабжение отдельных участков головного мозга, возникают эпизоды церебральной ишемии, лакунарные инфаркты, мелкоочаговые кровоизлияния. Обычно церебральный процесс носит распространённый множественный характер.
Классификация
Наблюдаются существенные различия в течении идиопатических и вторичных форм ЦВ. Поэтому клиническую значимость имеет разделение заболевания в соответствии с этиологией на:
- Первичный церебральный васкулит — идиопатические воспалительные изменения исключительно мозговых артерий. Системное сосудистое поражение, фоновые болезни отсутствуют.
- Вторичные формы — воспалительный процесс в стенке артерий возникает в результате основного заболевания. Составляют подавляющее большинство случаев ЦВ.
Подобно системным васкулитам, церебральный процесс протекает с преимущественным вовлечением артерий определённого калибра. В зависимости от диаметра выделяют:
- ЦВ с поражением крупных сосудистых стволов. Наблюдается при болезни Такаясу, височном артериите.
- ЦВ с поражением сосудов мелкого и среднего калибра. Характерен для микроскопического полиангиита, системной волчанки.
Симптомы церебрального васкулита
Первичный церебральный васкулит
Имеет острую манифестацию с интенсивной головной боли, эпилептического пароксизма или внезапного появления очагового неврологического дефицита. Отдельные исследователи указывают на возможность продолжительного субклинического периода, предшествующего дебюту заболевания. В последующем реализуется один из следующих вариантов симптоматики: острая энцефалопатия с психическими расстройствами, многоочаговые проявления, сходные с клиникой рассеянного склероза, общемозговые и очаговые симптомы, типичные для объёмного образования мозга.
Наиболее характерна пирамидная недостаточность в виде пареза одной, чаще двух, конечностей с повышением тонуса мышц и рефлексов. Ряд случаев сопровождается стоволово-мозжечковым симптомокомплексом: нистагм (подёргивание глазных яблок), мозжечковая атаксия (шаткость походки, дискоординация, несоразмерность движений), расстройство глазодвигательной функции. Возможны нарушения речи (афазия), выпадение части зрительных полей (гемианопсия), судорожный синдром (симптоматическая эпилепсия).
Вторичный церебральный васкулит
Отличается постепенным нарастанием проявлений. В начальном периоде больные жалуются на ухудшение слуха, ослабление зрения, головную боль, предобморочные эпизоды, опущение верхнего века. Развёрнутый период зависит от основной патологии. Вовлечение мозговых сосудов в рамках системного васкулита проявляется гиперкинезами (непроизвольными двигательными актами), обмороками, эпизодами катаплексии и нарколепсии, судорожными приступами.
Церебральный васкулит ревматической этиологии характеризуется клиникой преходящей малой хореи с приступообразным возникновением гиперкинеза. Васкулит мозга при СКВ в 60% случаев протекает с транзиторными психическими отклонениями (беспокойством, расстройством поведения, психозами). Частыми проявлениями ЦВ туберкулёзного генеза выступают парезы, хореоатетоз, дизартрия, нарушения ориентации. При реккетсиозах наблюдаются коматозные состояния, судорожные пароксизмы.
Осложнения
Острое расстройство мозгового кровоснабжения в зоне поражённой васкулитом мозговой артерии приводит к возникновению инсульта. Чаще наблюдаются мелкоочаговые ишемические инсульты, носящие повторный характер. Истончение патологически изменённой сосудистой стенки может осложниться разрывом и геморрагическим инсультом. Возникающая вследствие васкулита хроническая ишемия мозга приводит к снижению когнитивных функций (памяти, внимания, мышления), формированию деменции. Осложнением судорожного синдрома является эпилептический статус. В редких случаях течение заболевания может привести к развитию комы.
Диагностика
Неоднородность механизмов возникновения, течения, клинической картины ЦВ существенно осложняют постановку диагноза, требуют участия нескольких специалистов: невролога, ревматолога, инфекциониста, психиатра. Важное значение имеет выявление/исключение базового заболевания. Основными этапами диагностического алгоритма являются:
- Неврологический осмотр. Выявляет пирамидные расстройства, патологические рефлексы, признаки дисфункции мозжечка и ствола мозга, симптомы внутричерепной гипертензии.
- Консультация офтальмолога. Включает проверку остроты зрения, офтальмоскопию, периметрию. Определяет снижение зрения, отёчность дисков зрительных нервов, гемианопсию.
- МРТ головного мозга. В дебюте болезни может не фиксировать патологических изменений. В последующем патология на МРТ диагностируется у 50-65% пациентов. Наблюдаются преимущественно множественные мелкие очаги в веществе головного мозга, отёчность мозгового вещества, зоны перенесённых лакунарных инфарктов, острых ишемических эпизодов.
- Церебральная ангиография. Может осуществляться рентгенологически и при помощи МРТ сосудов. По различным данным, выявить сосудистые изменения удаётся у 40-90% больных. На ангиограммах отмечается смазанность сосудистого контура, сужения, участки дилятации, прерывание, окклюзия, наличие множественных коллатералей.
- УЗДГ и дуплексное сканирование церебрального кровотокавыявляют неспецифические изменения гемодинамики, которые могут быть результатом других сосудистых заболеваний. Иногда используется в оценке динамики на фоне проводимой терапии.
- Исследование цереброспинальной жидкости. Может не выявлять отклонений. При ревматическом генезе васкулита наблюдается лимфоцитоз, умеренно повышенная концентрация белка. Определению инфекционной этиологии способствует ПЦР, РИФ с ликвором.
- Биохимическое исследование крови. Позволяет обнаружить наличие маркеров ревматических и аутоиммунных заболеваний. Включает анализ на РФ, СРБ, антитела к Sm и Scl-70, волчаночный антикоагулянт, комплемент С3 и С4, антинуклеарные антитела.
- Биопсия церебральной паренхимы. Исследование биоптатов позволяет выявить воспалительные изменения артерий мелкого калибра. Однако участок с изменёнными сосудами может не попасть в биопсийный материал. Возможно поражение крупных артерий, биопсия которых не проводится.
Дифференцировать церебральный васкулит следует с многоочаговыми энцефалитами, церебральным атеросклерозом, демиелинизирующей патологией (рассеянным склерозом, оптикомиелитом, склерозом Бало). У молодых больных необходимо исключить антифосфолипидный синдром.
Лечение церебрального васкулита
Терапия изолированных форм, вторичного церебрального поражения при системных и ревматических васкулитах проводится глюкокортикостероидами. Состоит из 2 этапов: ударного и поддерживающего лечения. В тяжёлых случаях стероиды комбинируют с цитостатиками (азатиоприном, циклофосфамидом). Базовая терапия других вариантов вторичного васкулита зависит от основной патологии. Инфекционная этиология требует соответствующего антибактериального или противовирусного лечения, токсическая — дезинтоксикации.
С целью улучшения мозгового кровотока применяются вазоактивные препараты, средства улучшающие реологические свойства крови. Поддержание метаболизма нервных клеток, стимуляция когнитивных функций осуществляется назначением ноотропов. В комплексное лечение входит симптоматическая терапия, лечебная физкультура и массаж паретичных конечностей, занятия с логопедом (при расстройствах речи) и т. д.
Прогноз и профилактика
В целом церебральный васкулит поддаётся лечению и имеет благоприятный прогноз. Некоторые неврологи указывают на лучший эффект терапии у больных с хорошо накапливающими контраст МР-очагами Трудности диагностики в ряде случаев приводят к запоздалой постановке диагноза и позднему началу терапии, что обуславливает прогрессирование симптоматики до глубокой инвалидизации, летального исхода. Специфическая профилактика отсутствует. Предупреждение вторичного ЦВ сводится к исключению интоксикаций, своевременному лечению инфекций и системных болезней.
Геморрагический васкулит ( Аллергическая пурпура , Болезнь Шенлейн-Геноха , Капилляротоксикоз )
Геморрагический васкулит — системное асептическое воспаление сосудов микроциркуляторного русла с преимущественным поражением кожи, суставов, желудочно-кишечного тракта и почечных клубочков. Протекает с явлениями геморрагической или уртикарной сыпи, артралгиями, абдоминальным болевым синдромом, гематурией и почечной недостаточностью. Диагностика основана на клинических симптомах, лабораторных данных (анализ крови, мочи, коагулограмма), исследовании органов ЖКТ и почек. Основой лечения васкулита является терапия антикоагулянтами, ангиагрегантами. В тяжелых случаях применяется экстракорпоральная гемокоррекция, глюкокортикоидная терапия, противовоспалительное, цитостатическое лечение.
Геморрагический васкулит (ГВ, болезнь Шенлейн-Геноха, аллергическая пурпура, капилляротоксикоз) относится к наиболее распространенным на сегодняшний день геморрагическим заболеваниям. По сути своей он является аллергическим васкулитом поверхностного характера с поражением мелких артериол, венул, а также капилляров. В Международной классификации болезней (МКБ) заболевание имеет название "аллергическая пурпура". Болезнь Шенлейн-Геноха встречается в основном в детском возрасте - от 5 до 14 лет. Средняя распространенность среди детей этого возраста составляет 23-25 случая на 10 тыс. Наиболее подвержены заболеванию лица в возрасте 7-12 лет. У детей до 3 лет известны лишь отдельные случаи возникновения пурпуры.
Этиологические аспекты изучены не до конца, известно лишь, что в большинстве случаев патология носит инфекционно-аллергическую природу. Существует сезонная зависимость ‒ наибольшая заболеваемость регистрируется в сырое и холодное время года. Многолетние наблюдения позволили выявить общие триггерные факторы, предшествующие развитию клинических проявлений. К их числу относят:
Во многих наблюдениях причинный фактор, вызвавший возникновение васкулита, установить не удается. Ряд авторов высказывает предположение, что воздействие провоцирующих факторов приводит к развитию геморрагического васкулита лишь в тех случаях, когда оно осуществляется на фоне генетической предрасположенности организма к гиперергическим иммунным реакциям.
В основе механизма развития геморрагического васкулита лежит образование иммунных комплексов и повышение активности белков системы комплемента. Циркулируя в крови, они откладываются на внутренней поверхности стенки мелких сосудов (венул, артериол, капилляров), вызывая ее повреждение с возникновением асептического воспалительного процесса. Воспаление сосудистой стенки в свою очередь приводит к повышению ее проницаемости, отложению в просвете сосуда фибрина и тромботических масс, что обуславливает основные клинические признаки заболевания — кожно-геморрагический синдром и микротромбирование сосудистого русла с поражением ЖКТ, почек, суставов.
В клиническом течении капилляротоксикоза различают острую фазу (начальный период или обострение) и фазу стихания (улучшение). По преобладающим симптомам заболевание классифицируют на следующие клинические формы: простую, ревматоидную (суставную), абдоминальную и молниеносную. В соответствии с характером течения различают острый (до 2-х мес.), затяжной (до полугода) и хронический ГВ. По тяжести клинических проявлений выделяют васкулит:
- Легкой степени. Отмечается удовлетворительное состояние пациентов и необильный характер сыпи, артралгии.
- Средней степени. Состояние больного средней тяжести, высыпания обильные, артралгии сопровождаются изменениями в суставах по типу артрита, отмечаются периодические боли в животе и микрогематурия.
- Тяжелой степени. Имеет место тяжелое состояние больного, сливные обильные высыпания с некротическими участками, ангионевротические отеки, нефротический синдром, наблюдается макрогематурия и желудочно-кишечные кровотечения, возможно развитие острой почечной недостаточности.
Симптомы
Для клиники аллергической пурпуры типично острое начало с повышением температуры до субфебрильных или фебрильных цифр. Однако возможно отсутствие подъема температуры. Кожный синдром отмечается в самом дебюте заболевания и наблюдается у всех больных. Он характеризуются диффузными пятнисто-папулезными геморрагическими элементами различной величины (чаще мелкими), не исчезающими при надавливании. В некоторых случаях наблюдается уртикарная сыпь. Высыпания обычно располагаются симметрично на коже голеней, бедер и ягодиц, в области крупных суставов, реже — на коже рук и туловища. Обильность высыпаний часто коррелирует с тяжестью васкулита. При наиболее тяжелом его течении в центре некоторых элементов сыпи развивается некроз и образуется язва. Разрешение сыпи заканчивается длительно сохраняющейся гиперпигментацией. При хроническом течении ГВ с частыми рецидивами на коже после исчезновения сыпи возникает шелушение.
Суставной синдром развивается у 70% пациентов. Поражения суставов могут носить кратковременный характер в виде легкой артралгии или сохраняться в течение нескольких дней с выраженным болевым синдромом, сопровождающимся другими симптомами артрита (покраснение, отечность) и приводящим к ограничению движений в суставе. Типичным является летучий характер поражения с вовлечением преимущественно крупных суставов, чаще коленных и голеностопных. Суставной синдром может появиться в начальном периоде васкулита или возникнуть позже. Зачастую он имеет преходящий характер и никогда не приводит к стойкой деформации суставов. Абдоминальный синдром может предшествовать кожно-суставным проявлениям или сопутствовать им. Он проявляется болями в животе различной интенсивности - от умеренных до приступообразных по типу кишечной колики. Пациенты часто не могут указать точную локализацию боли, жалуются на нарушения стула, тошноту и рвоту. Абдоминалгии могут появляться несколько раз в течение суток и проходят самопроизвольно или в первые несколько дней лечения.
Почечный синдром возникает у 25-30% пациентов и проявляется признаками хронического или острого гломерулонефрита с различной степенью гематурии. У ряда больных возникает нефротический симптомокомплекс. Поражение других органов при геморрагическом васкулите происходит довольно редко. Это может быть геморрагическая пневмония в виде кашля с прожилками крови в мокроте и одышки, кровоизлияния в эндокард, геморрагический перикардит, миокардит. Поражение сосудов головного мозга проявляется головокружением, раздражительностью, головной болью, эпиприступами и может вызвать развитие геморрагического менингита.
Поражение почек является самым стойким синдромом геморрагического васкулита, может осложняться злокачественным гломерулонефритом и хронической почечной недостаточностью. В тяжелых случаях аллергической пурпуры возникают желудочно-кишечные кровотечения, сопровождающиеся кровавой рвотой и присутствием крови в каловых массах, легочные кровотечения, кровоизлияния в вещество головного мозга (геморрагический инсульт). Массивные кровопотери могут привести к коллапсу и анемической коме. Осложнения абдоминального синдрома встречаются реже и представлены инвагинацией кишечника, перитонитом, тромбозом брыжеечных сосудов, некрозом части тонкого кишечника. Наибольшая частота летальных исходов регистрируется при молниеносной форме ГВ.
Проводя диагностику, ревматолог учитывает возраст пациента, изучает этиофакторы, сопоставляет клинические и лабораторные данные, исключает другие заболевания. При развитии почечного синдрома пациенту необходима консультация нефролога, при наличии абдоминальных болей - консультация гастроэнтеролога и хирурга. Диагностическая панель включает:
- Гематологические тесты. В общем анализе крови, как правило, отмечаются неспецифические признаки умеренного воспаления (лейкоцитоз и небольшое повышение СОЭ), увеличение количества тромбоцитов и эозинофилов. Биохимический анализ крови показывает увеличение иммуноглобулина А и СРБ. Большое диагностическое значение имеют результаты коагулограммы. Отсутствие в ней данных за нарушение свертывания при наличии клинических признаков геморрагического синдрома свидетельствует в пользу ГВ.
- Анализы мочи и кала. В анализе мочи выявляется гематурия, протеинурия, цилиндрурия. Пациентам с почечным синдромом показан мониторинг изменений в анализе мочи, проведение биохимии мочи, пробы Зимницкого, Нечипоренко. Для диагностики скрытого ЖКТ-кровотечения производят анализ кала на скрытую кровь.
- Инструментальную диагностику. С целью оценки состояния органов-мишеней выполняется УЗИ почек, УЗДГ почечных сосудов. Для исключения органических причин кровотечения из пищеварительного тракта и бронхов целесообразно проведение УЗИ брюшной полости, гастроскопии, бронхоскопии.
- Биопсию с гистологией. В тяжелых диагностических случаях показана биопсия кожи или почек. Гистологическое исследование биоптата выявляет характерные изменения: отложения иммуноглобулина А и ЦИК на эндотелии и в толще сосудистой стенки венул, артериол и капилляров; образование микротромбов; выход элементов крови за пределы сосуда.
Абдоминальную форму геморрагического васкулита следует дифференцировать от других причин, обуславливающих появление симптомов «острого живота»: аппендицита, пенетрации язвы желудка, острого холецистита, панкреатита, перфорации кишечника при язвенном колите др. Также необходимо исключить тромбоцитопеническую пурпуру, геморрагический синдром при инфекционных заболеваниях (геморрагических лихорадках, гриппе), лейкоз, ревматоидный артрит, болезнь Стилла, острый гломерулонефрит, системные васкулиты.
Лечение
В острой фазе геморрагического васкулита пациентам необходимо соблюдать постельный режим и гипоаллергенную диету, ограничить употребление жидкости и соли, исключить прием антибиотиков и других медикаментов, которые могут усиливать сенсибилизацию организма. Основные направления терапии зависят от клинических проявлений, поэтому их целесообразно рассматривать посиндромно:
- При любых синдромах. Основу базисной терапии при всех формах ГВ составляет назначение дезагрегантов (дипиридамола, пентоксифиллина) и активаторов фибринолиза (никотиновой кислоты). Препараты этих групп препятствуют агрегации тромбоцитов, улучшают микроциркуляцию и внутритканевую перфузию. Часто в базисную схему включают гепарин и другие антикоагулянты.
- При кожном синдроме. Терапия предполагает применение сульфасалазина, колхицина. Использование преднизолона до сих пор является спорным вопросом среди врачей. Возможно его назначение в тяжелых случаях ГВ. При отсутствии эффекта от терапии кортикостероидами препаратами запаса являются цитостатики.
- При суставном синдроме. Выраженные артралгии купируются проведением противовоспалительной терапии (индометацин, ибупрофен). Дополнительно могут назначаться производные аминохинолина (хлорохин).
- При почечном синдроме. Назначаются высокие дозы глюкокортикоидов, цитостатиков. Возможно использование иАПФ, антагонистов рецепторов ангиотензина II, введение нормального человеческого иммуноглобулина, проведение электрофореза с никотиновой кислотой и гепарином на область почек. В терминальной стадии ХПН требуется гемодиализ или трансплантация почки.
- При абдоминальном синдроме. Интенсивный болевой синдром служит показанием к внутривенному введению преднизолона, реополиглюкина, кристаллоидов. При развитии хирургических осложнений (перфорация, инвагинация кишки) применяется хирургическая тактика.
Тяжелое течение заболевания является показанием для проведения экстракорпоральной гемокоррекции (гемосорбция, иммуносорбция, плазмаферез). Многие авторы отмечают неэффективность антигистаминных препаратов в лечении ГВ. Однако их применение может быть оправдано у пациентов с аллергическим анамнезом. При связи заболевания с пищевой аллергией и наличием абдоминального синдрома дополнительно назначаются энтеросорбенты.
Прогноз и профилктика
Легкие формы геморрагического васкулита склонны к самопроизвольному излечению после первой же атаки заболевания - их прогноз благоприятен. При молниеносной форме смерть пациентов может произойти в первые несколько суток от начала заболевания. Чаще всего это связано с поражением сосудов ЦНС и возникновением внутримозгового кровоизлияния. Другой причиной летального исхода может стать тяжелый почечный синдром, приводящий к развитию уремии. В целях профилактики аллергического васкулита рекомендуется санация хронических инфекционных очагов ЛОР органов, дегельминтизация при глистных инвазиях, исключение контакта с известными аллергенами и бесконтрольного приема медикаментов.
МРТ головного мозга при системных васкулитах
Первичные васкулиты делятся по калибру пораженного сосуда:
Васкулиты крупных и средних сосудов
- артериит Такаясу
- гигантоклеточный (височный) артериит
- изолированный ангиит ЦНС
- синдром Хью-Стовина
Васкулиты с поражением средних и мелких сосудов
- узелковый периартрит
- эозинофильный гранулематоз с полиангиитом (Чурга-Штрауса)
- гранулематоз Вегенера
Васкулиты с поражением мелких сосудов
- микроскопический полиангиит
- пурпура Шенляйн-Геноха
- кожный лейкостатический ангиит
- идиопатический легочный капиллярит
- болезнь Бюогера
- болезнь Когана
- болезнь Кавасаки
- синдром антител к мембране основания
- болезнь Бехчета
Вторичные васкулиты связаны с ревматоидным артритом, инфекциями и нарушениями обмена.
Не все из перечисленных в классификации Lie васкулиты поражают головной мозг. Наиболее типичны они для гранулематоза Вегенера и болезни Такаясу. Также при МРТ головного мозга очаги встречаются при болезни Бехчета, которую обычно рассматривают среди факоматозов. Поражение крупных сосудов шеи, например, при синдроме Такаясу) видно при МРА. Стенозы приводят к инсультам, которые хорошо определяются при МРТ головного мозга.
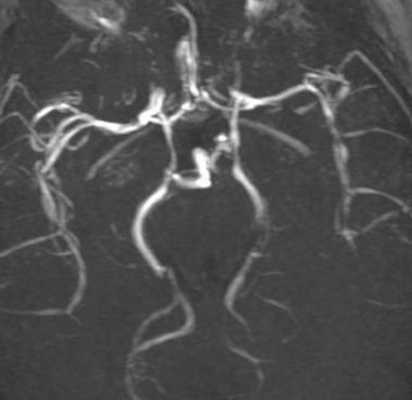
МРА сосудов артериального круга мозга. Выраженное сужение ВСА, СМА и ПМА с обеих сторон.
При МРТ в СПб дифференциальную диагностику проводят с разными причинами ОНМК и болезнью Бехчета.
Васкулит какие анализы нужно сделать

Васкулит - воспаление кровеносных сосудов. Воспаление может вызвать утолщение стенок кровеносных сосудов, что затрудняет циркуляцию крови и приводит к повреждению органов и тканей. Существует много типов васкулита, и большинство из них встречаются крайне редко, но при этом они могут поражать только один орган или несколько - системный заскулит. Состояние может быть кратковременным или носить хронический характер. Васкулит может поразить любого человека, хотя некоторые типы чаще встречаются среди определенных возрастных групп. В зависимости от того, какой тип васкулита диагностирован, состояние может улучшиться без лечения. При большинстве типов потребуется прием препаратов для контроля воспаления и предотвращения обострений.
Типы васкулита
Васкулит имеет следующие формы:
- болезнь Бехчета
- болезнь Бюргера
- Синдром Чарга-Стросса
- криоглобулинемия
- гигантоклеточный артериит
- гранулематоз Вегенера
- пурпура Шенлейна-Геноха
- болезнь Кавасаки
- артериит Такаясу.
Симптомы васкулита
Общие признаки и симптомы большинства типов васкулита включают:
- жар
- головную боль
- усталость
- потерю веса
- общие боли.
Другие признаки связаны с пораженными частями тела, в том числе:
- пищеварительная система. Если поражены желудок или кишечник, то пациент может испытывать боль после еды. Возможны язвы и перфорации, что может привести к появлению примеси крови в стуле
- уши. Возможны головокружение, звон в ушах и резкая потеря слуха
- глаза. Васкулит может вызвать покраснение глаз, зуд или жжение. Гигантоклеточный артериит может вызвать двоение в глазах и временную или постоянную слепоту на один или оба глаза. Иногда это первый признак заболевания
- руки или ноги. Некоторые виды васкулита могут вызывать онемение или слабость в руке или ноге. Ладони рук и подошвы ног могут опухать или твердеть
- легкие. Может развиться одышка или даже кашель с кровью, если васкулит поражает легкие; кожа. кровоизлияние под кожу может проявляться в виде красных пятен. Васкулит также может вызывать появление открытых язв и уплотнений на коже.
Какой врач диагностирует васкулита
Диагностикой и лечением васкулита занимается врач ревматолог.
Некоторые типы васкулита могут быстро прогрессировать, поэтому ранняя диагностика является ключом к эффективному лечению.
Причины васкулита
Точная причина васкулита до конца не изучена. Некоторые типы связаны с генетическими аномалиями. Другие возникают в результате того, что иммунная система ошибочно атакует клетки кровеносных сосудов. Возможные триггеры для этой реакции иммунной системы включают в себя:
- инфекции, такие как гепатит B и гепатит C
- рак крови
- заболевания иммунной системы, такие как ревматоидный артрит, волчанка и склеродермия
- реакцию на некоторые препараты.
Факторы риска
Васкулит может случиться с каждым. Факторы, которые могут увеличить риск определенных заболеваний, включают:
- возраст. Гигантоклеточный артериит редко возникает в возрасте до 50 лет, в то время как болезнь Кавасаки чаще всего встречается у детей в возрасте до 5 лет
- наследственность. Болезнь Бехчета, гранулематоз с полиангиитом и болезнь Кавасаки иногда передаются по наследству;
- образ жизни. Употребление кокаина может увеличить риск развития васкулита. Курение табака, особенно у мужчин моложе 45 лет, может увеличить риск развития болезни Бюргера
- медикаментозные препараты. Иногда васкулит может быть вызван такими средствами, как гидралазин, аллопуринол, миноциклин и пропилтиоурацил
- инфекции. Наличие гепатита B или C может увеличить риск васкулита
- иммунные нарушения. Люди с нарушениями, при которых их иммунная система ошибочно атакует собственный организм, могут подвергаться более высокому риску васкулита; половая принадлежность. Гигантоклеточный артериит гораздо чаще встречается у женщин, тогда как болезнь Бюргера чаще встречается у мужчин.
Диагностика осложнений васкулита
Осложнения васкулита зависят от типа и тяжести состояния пациента. Кроме того, они могут быть связаны с побочными эффектами лекарств, отпускаемых по рецепту, которые используются для лечения этого состояния. К осложнениям васкулита относятся:
- поражение органов. Некоторые виды васкулита могут быть тяжелыми, вызывая поражение основных органов;
- сгустки крови и аневризмы. Сгусток крови может образоваться в кровеносном сосуде, препятствуя кровотоку. В редких случаях васкулит вызывает ослабление и деформацию кровеносного сосуда с образованием аневризмы;
- снижение зрения или слепота. Это возможное осложнение невылеченного гигантоклеточного артериита;
- инфекции. Некоторые препараты, используемые для лечения васкулита, могут ослабить иммунную систему, что повышает восприимчивость организма к инфекциям.
Какие анализы нужно сделать для диагностике васкулита
Ревматолог изучит фактор наследственности пациента и назначит медицинское обследование, включающее несколько диагностических тестов и процедур для исключения состояний, имитирующих васкулит, либо для диагностики васкулита. Анализы и процедуры могут включать:
Читайте также:
