Дифференциация причины гемолитической анемии - лабораторные методы
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Анемии - большая группа заболеваний, характеризующихся снижением количества эритроцитов и гемоглобина, или одного из этих показателей в единице объема крови, которое отражается на качестве жизни человека и часто приводит к развитию осложнений, которые могут представлять угрозу жизни. Организму свойственны физиологические потери железа с мочой, желчью, калом, слущивающимися клетками слизистой кишечника, с потом, при стрижке.
Анемия (“малокровие”) в условном переводе с греческого - это снижение количества гемоглобина, проявляющееся уменьшением его концентрации в единице объема крови. [1]
Выявленные отклонения от референтных величин должны быть засвидетельствованы в 1-2 повторных анализах. Точную причину патологии может выявить только лечащий врач. Независимо от фактора, спровоцировавшего нарушения, постепенно у больных проявляются следующие проблемы:
- быстрая физическая и интеллектуальная утомляемость;
- плохой сон, могут сниться кошмары;
- может появиться сильная одышка, часто даже в спокойном состоянии;
- нарушается концентрация внимания;
- ухудшается кратковременная память;
- может значительно снизиться аппетит;
- кожа становится бледной, под глазами могут появиться круги синего или серого цвета;
- из-за недостатка гемоглобина кожные покровы иссушаются, могут появиться небольшие ранки;
- волосы и ногти становятся бледными, тусклыми и ломкими
Подобные признаки будут усиливаться с учетом состояния пациента. При критических уровнях гемоглобина пациенты могут начать терять сознание из-за сильного падения артериального давления.
Полагают, что четверть населения в мире страдает анемией. Особый интерес для клиницистов представляет выявление латентной фазы анемии, когда их вторичные эффекты, например, поражение слизистой оболочки, не зашли слишком далеко и существует шанс успешного применения железосодержащих препаратов.
Существует несколько классификаций анемии, основанных на этиологических, патогенетических, гематологических признаках. Не все они имеют практическое значение в связи с тем, что анемия преимущественно может быть симптомом какого-то заболевания, а патогенетические механизмы развития ее при различных заболеваниях разнообразны и часто сложны.
Для практических целей наиболее удобной является классификация анемии, построенная по патогенетическому принципу. Согласно этой классификации выделяют 3 основных группы анемии:
Патогенетическая классификация анемии сложна, многофакторна, зачастую субъективна. Морфологическая классификация анемии на основе эритроцитарных показателей заключается в отнесении анемии к микро-, нормо- или макроцитарным. Существует деление по цветовому показателю (МСН для автоматических анализаторов) на гипо-, нормо- и гиперхромные анемии.
- Вследствие кровопотери на почве усиленного кроворазрушения, в связи с нарушением кровообразования;
- По степени тяжести, взяв за основу уровень гемоглобина, различают анемии легкой, средней и тяжелой степени.
Большое разнообразие факторов, лежащих в основе развития анемии, делает очень важной проблему их дифференциальной диагностики.
На первом этапе диагностического поиска основной задачей является определение патогенетического варианта анемии, т.е. основного механизма, обуславливающего снижение количества эритроцитов и гемоглобина.
На следующем этапе необходима диагностика заболевания или патологического процесса, лежащего в основе данного анемического синдрома, т.е. выявление причины анемии у конкретного больного. Этапы базируются на данных лабораторного исследования и зависят как от уровня и качества проведенных исследований, так и от правильной интерпретации полученных результатов. Отправной точкой в распознавании характера анемии является развернутая гемограмма венозной крови, позволяющая при скрининговом обследовании, выявить больных с анемией и предположить её причину.
В диагностике анемии необходимо использовать современные гематологические параметры анализаторов в сочетании с биохимическими, иммунохимическими тестами, что повышает результативность процесса дифференциальной диагностики. Независимо от характера анемии (микроцитарной- гипохромной или макроцитарно- гипер -или нормохромной) не следует упрощать схему обследования больного, ограничиваясь традиционными параметрами, такими как сывороточное железо, гемоглобин и эритроциты, что приводит к ошибочному диагнозу и неправильно назначенному лечению. Выполнение полного клинического анализа крови является необходимым первоочередным этапом, определяющим диагностический поиск нозологической формы анемии. Образец венозной ЭДТА крови является предпочтительным для исследования гемограммы.
В настоящее время все параметры гемограммы можно проанализировать в течение 1-2 минут на автоматических гематологических анализаторах, что подтверждают работы С.А. Луговской, М.Е. Почтарь, В.В. Долгов, В.Т.Морозовой (Российская медицинская академия последипломного образования)
- количество и размеры эритроцитов;
- все эритроцитарные индексы;
- осмотическая резистентность мембраны эритроцитов;
- их средний объем;
- количество и степень зрелости ретикулоцитов;
- количество и морфология лейкоцитов



Гематологические анализаторы не заменяют, а дополняют и расширяют ранее разработанные алгоритмы обследования, обеспечивают врача стандартизованными показателями независимо от индивидуальной интерпретации исполнителя анализа. Преимущества автоматического гематологического анализатора не упраздняют микроскопическое, морфологическое исследование мазка периферической крови и костного мозга. При выявлении атипичных клеточных популяций при автоматическом анализе гемограммы (бласты, варианты лимфоцитов и др.) срочный морфологический анализ мазка крови обязателен. Разнообразие и сложность информации автоматизированного гематологического исследования требуют грамотного, профессионального его анализа и интерпретации полученных результатов. Сопоставление показателей гемограммы с иммунохимическими и биохимическими показателями в сыворотке крови (железо, ферритин, трансферрин, витамин B12, фолат, антитела к внутреннему фактору Касла, эритропоэтин, лактатдегидрогеназа, билирубин) в первый же день обследования больного с анемией позволяют разобраться в ее причинах. Мониторинг этих показателей обеспечивает контроль адекватности терапии и обоснования необходимой ее коррекции.



Алгоритм дифференциации анемии по эритроцитарным индексам
В основе алгоритма дифференциальной анемии лежат результаты, получаемые на гематологических анализаторах эритроцитарных индексов.
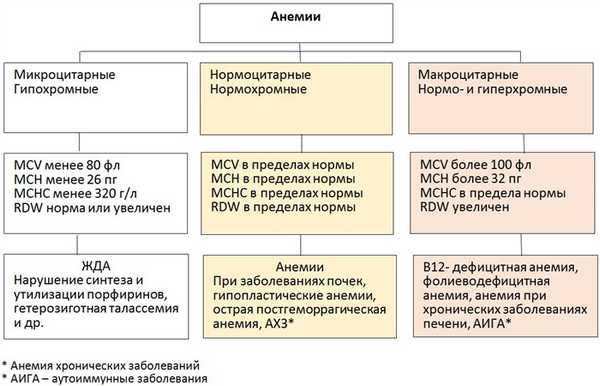
Дифференциальная диагностика анемии хронических заболеваний и железодефицитной анемии
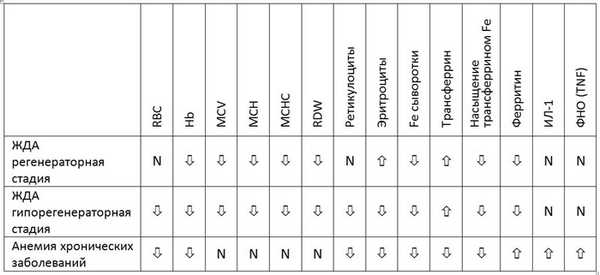
Наиболее частые причины железодефицитной анемии
Хроническая кровопотеря:
Кровопотеря у женщин:
- Язвенная болезнь
- Язвенный колит
- Опухоли, полипы
- Геморрой
- Дивертикулез
- Глистные инвазии (анкилостоматоз)
- Варикозное расширение вен пищевода
Кровопотеря в замкнутые полости:
- Гломические опухоли
- Изолированный легочной сидероз
- Наличие эндометрических полостей не связанных с полостью матки
- Беременность
- Лактация
- Быстрый рост в пубертантном периоде
Причины дефицита у детей:
- Недоношенность
- Многоплодие
- Искусственное вскармливание
- Быстрый рост
- Инфекции
Нарушение транспорта железа:
- Наследственная атрансферринемия
- Приобретенная гипотрансферринемия (нарушение белково-синтезирующей функции печени)
- Хронический антерит
- Резекция тонкой кишки, желудка
- Лямблиоз
- Глистные инвазии
Заместительная терапия рекомбинатным эритропоэтином:
- хроническая почечная недостаточность
- анемии хронических заболеваний
- мелодиспексический синдром
Для дифференциальной диагностики ЖДА и АХЗ используется тест- определение растворимых трансферриновых рецепторов (STFR). Железодефицитная анемия сопровождается усилением синтеза трансферриновых рецепторов, экспрессии их на поверхности клеток и их увеличенным освобождением в крови, где определяется их содержание.
Схема лабораторного обследования больных гемолитической анемией
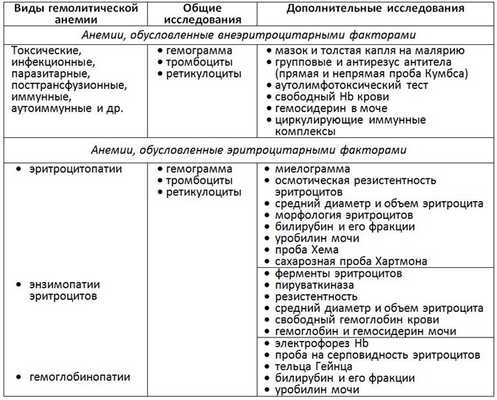
Алгоритм лабораторного обследования больного для установления окончательного диагноза
Результаты исследования уровня гемоглобина и клеточного состава венозной крови с оценкой морфологических параметров клеток, гистограммы распределения клеток по объему, полученные на гематологическом анализаторе, позволяет установить характер и причины анемии и определить направление дальнейшего обследования пациента для установления окончательного диагноза. Современные технологии позволяют сделать это быстро. Комплексная лабораторная диагностика обеспечивает не только выработку четкого алгоритма клинического и инструментального обследования, но и возможность последующего рационального регулирования лечения. Этой цели служит алгоритм скрининга анемии, включающий помимо полной гемограммы, полученной на гематологическом анализаторе, иммунохимические (иммунохимический анализатор) и биохимическое (биохимический анализатор) исследования крови.
- Развернутая гемограмма с оценкой показателей размера эритроцитов (MCV) в сравнении со средним размером клеток красного ряда (MSCV), насыщенности их гемоглобином (Fe MCHC), определением количества ретикуляцитов и индекса их зрелости (IRF), оценкой количества тромбоцитов и их размеров (MPV) - что важно при контроле выраженности кровоточивости, как одной из причин анемии. Обязателен контроль среднего размера нейтрофилов и моноцитов для исключения макроцитоза, обусловленного возможно скрытым дефицитом витамина B12 и фолиевой кислоты.
- При выявлении макроцитоза- обязательно исследование уровня витамина В12 и фолиевой кислоты сыворотки крови.
- Биохимическое исследование крови, включающее определение уровня сывороточного железа, трансферрина, ферритина, показателя остроты воспалительного процесса (C- реактивного белка) или интерлейкинов (IL-6).
- При выявлении высокого уровня ферритина и нормального (или сниженного) уровня сывороточного железа необходимо исследование активности эритропоэтина сыворотки, концентрации витамина В12 и фолиевой кислоты.
- Больных, имеющих дефицит витамина В12, необходимо обследовать на наличие антител к внутреннему фактору желудка (для исключения нарушения всасывания витамина В12), который иногда усиливает продукцию антител.
- Исследование концентрации ферритина сывороточного железа, уровня гемоглобина и количества эритроцитов необходимо проводить в динамике в ходе терапии для мониторинга адекватности и эффективности выбранной терапии.

Результаты лабораторного обследования доступны врачу в день обследования. Если ситуация не ясна, следующим этапом оценивают эритропоэз по аспирату и гистологическому препарату костного мозга, его цитохимическим параметрам, включая окраску на сидеробласты и гликоген (PAS- реакция). При необходимости оценивают качественный состав гемоглобина, кареотип и ряд других сложных параметров.
- Исследование желудка и кишечника методом эндоскопии;
- Расширенное обследование периферической крови;
- Миелограмма, процедура экстренно необходима в случае тяжелой стадии анемии для уточнения диагноза;
- Общий анализ мочи;
- Анализ крови на биохимию, позволяющая определить уровень билирубина, мочевины, креатинина, железа, электролитов, белка в крови, трансферрина и некоторых других показателей;
- Ультразвуковое исследование органов брюшной полости, малого таза, почек и печени;
- Электрокардиография, флюорография, консультации специалистов (эндокринолога, гастроэнтеролога и др.);
- Анализ кала на скрытую кровь, яйца гельминтов.
Клинические протоколы диагностики и лечения больных с патологией системы кроветворения оформлены в приложении № 5 к приказу Министерства здравоохранения Республики Беларусь № 274 [2].
Гемолитическая анемия у детей
Гемолитические анемии у детей - это группа разных по патогенезу заболеваний, главным признаком которых является уменьшение продолжительности жизни эритроцитов, развитие их гемолиза. Клиническая картина имеет общие симптомы: возникновение желтухи, спленомегалии, реже гепатомегалии, тёмное окрашивание мочи. Для лабораторных исследований характерно снижение гемоглобина, ретикулоцитоз, повышение уровня билирубина (в основном за счет непрямой фракции), повышение ЛДГ, уробилиногена мочи. Метод лечения зависит от этиологии анемии: возможна медикаментозная терапия, проведение гемотрансфузий, спленэктомия при гиперспленизме.
МКБ-10

Общие сведения
Гемолитические анемии - это эритроцитопатии, при которых имеет место стойкое или массированное преобладание разрушения эритроцитов над их образованием. Среди всех анемий у детей встречаются в 11,5% случаев, в 5,3% ‒ от общего числа заболеваний крови. В числе больных незначительно преобладают лица мужского пола. Чаще диагностируются наследственные формы (76,6%) и особенно - наследственная сфероцитарная гемолитическая анемия (56,4%). Некоторые формы связывают с этнической принадлежностью: талассемия характерна для азиатов, жителей Кавказский республик, побережья Средиземного моря; серповидноклеточная анемия - для лиц негроидной расы, дефицит Г-6-ФД - для представителей еврейской национальности. Гемолитическая болезнь плода на территории РФ встречается у 0,6% новорожденных.

Причины
Этиология у наследственных и приобретенных гемолитических анемий различна. При наследственных анемиях патологии в строении эритроцитов запрограммированы на генетическом уровне: известно 16 вариантов с аутосомно-доминантным типом наследования, 29 - с рецессивным, 7 разновидностей - с Х-сцепленным. Все причины, которые приводят к гемолизу, разделяются на внеклеточные и внутриклеточные.
Внеклеточные причины типичны для анемий приобретенного характера. В этом случае эритроциты дефектов не имеют, а разрушаются под воздействием внешних факторов: ретикулоэндотелиальной гиперактивности (гиперспленизм), механических и химических нарушений целостности эритроцитов, иммунологических отклонений (под воздействием антител), паразитарной инвазии, витаминодефицита, некоторых инфекций. Внутриклеточные причины гемолиза - это нарушение структуры и функций эритроцитов, такие как дефекты эритроцитарного метаболизма, строения гемоглобина, мембран клеток.
Патогенез
В патогенезе наследственных гемолитические анемии главную роль играет внесосудистый гемолиз - разрушение эритроцитов происходит в клетках ретикулоэндотелиальной системы. Высвобождаемый гем распадается до несвязанного билирубина. В печени такое количество билирубина не может полностью связаться с глюкуроновой кислотой, развивается гипербилирубинемия. Клинически проявляется нарастанием желтухи, формированием у детей в раннем возрасте камней желчного пузыря, содержащих билирубинат кальция. В кишечнике билирубин метаболизируется в уробилин, избыток которого окрашивает мочу в темный цвет. Гиперактивность селезенки приводит к увеличению ее размеров с развитием гиперспленизма.
Внутрисосудистый гемолиз возникает при приобретенных гемолитических анемиях. Происходит распад эритроцитов в кровотоке, высвободившееся количество гемоглобина не связывается полностью с гаптоглобином в плазме, вследствие чего развивается гемоглобинурия. Избыток гемосидерина, который образуется в селезенке, почках, печени, способствует развитию гемосидероза данных органов и нарушению их функции. Компенсаторное усиление эритропоэза вызывает ретикулоцитоз. Гиперплазия костного мозга ведет к деформации черепа и скелета у детей.
Классификация
Общепринятая классификация гемолитических анемии у детей предложена Идельсоном Л.И. в 1975 году. Согласно ей выделяются две основные группы: наследственные и приобретенные, в каждой из которых обозначаются этиопатогенетические формы. Наследственные анемии классифицируются по локализации генетической аномалии, которая приводит к неполноценности эритроцитов. К ним относятся:
- Мембранопатии. Гемолитические анемии связаны с дефектами белковых и липидных комплексов мембран эритроцитов: врожденная эритропоэтическая порфирия, наследственные эллиптоцитоз и сфероцитоз - болезнь Минковского-Шоффара.
- Ферментопатии. Гемолиз обусловлен дефицитом эритроцитарных ферментов, которые обеспечивают пентозо-фосфатный цикл, гликолиз, синтез АТФ и порфиринов, обмен нуклеотидов и глютатиона.
- Гемоглобинопатии. Патологические состояния, вызванные структурными нарушениями гемоглобина и изменением синтеза его цепей: талассемия, серповидноклеточная анемия, эритропорфирия.
Приобретенные гемолитические анемии связаны с влиянием различных факторов, которые способствуют гемолизу в сосудистом русле и в органах ретикулоэндотелиальной системы. Среди них выделяют:
- Иммунные формы. Причиной гибели эритроцитов является выработка к ним антител. При изоиммунном варианте в организм проникают антиэритроцитарные антитела (гемолитическая болезнь новорожденных) или попадают красные кровяные клетки, к которым у больного есть сенсибилизация (посттрансфузионные анемии). Для гетероиммунных форм характерна фиксация на эритроцитах медикаментозных препаратов (пенициллины, сульфаниламиды, хинидин) или вирусов, что делает их антигеном. Аутоиммунные анемии вызваны образованием антител к собственным нормальным эритроцитам при онкологических заболеваниях, лимфолейкозе, миеломной болезни, системной красной волчанке, а также выработкой тепловых и холодовых антител.
- Механические формы. Гемолиз вызван механическим разрушением эритроцитов. Прямое повреждение возможно искусственными сердечными клапанами, паразитарной инвазией (малярийный плазмодий, токсоплазма), бактериальными токсинами (β-гемолитический стрептококк, менингококк), ядами змей, насекомых. При маршевой гемоглобинурии и анемии спортсменов после длительной интенсивной нагрузки гемолиз происходит в капиллярах нижних конечностей. Гиперспленизм является причиной разрушения нормальных эритроцитов в селезенке.
Симптомы
Клиническая картина, развивающаяся при разных типах гемолиза, имеет общие черты. Для приобретенных гемолитических анемий характерно острое нарастание симптоматики. Большинство наследственных анемий протекает хронически с периодическими гемолитическими кризами. Для развития криза необходимо воздействие триггера: переохлаждения, употребления токсичных препаратов, инфекционного заболевания. Первыми симптомами являются общая слабость, лихорадка, диспепсические расстройства, головная боль. В дальнейшем нарастают признаки билирубиновой интоксикации: иктеричность слизистых оболочек и желтушность кожи; появляются тяжесть, дискомфорт в верхних отделах живота из-за гепато- и спленомегалии, потемнение мочи - от розового до почти черного цвета. На фоне анемизации нарастает бледность с восковидным оттенком, появляются ощущения сердцебиения и перебоев в работе сердца. В тяжелых случаях развивается олигурия (уменьшение количества выделяемой мочи) и анурия, вплоть до шока.
Для наследственных форм характерно выявление стигм дизэмбриогенеза: челюстных и зубных деформаций, гиперхромии радужки, «башенного» черепа, западения переносицы, «готического» нёба; в анамнезе есть указания на гемолитические состояния у родственников, отягощена наследственность по желчнокаменной болезни. Клиническая картина изоиммунных анемий при конфликте «мать-плод» зависит от причины конфликта (резус-фактор, группа крови и другие). Высокий титр антител и их непосредственное влияние на плод на 20-29 неделе гестации приводят к водянке плода, попадание к плоду антител антенатально (после 29 недели) или в момент родов - к развитию гемолитической болезни.
Осложнения
При разных гемолитических анемиях возможны типичные только для них осложнения. Новорожденные с тяжелой гипербилирубинемией, вызванной наследственными формами, угрожаемы по развитию ядерной желтухи. К трем-четырем годам есть риск возникновения холестаза, хронического гепатита, цирроза печени. Большое количество гемотрансфузий у лиц с тяжелым течением способствует гемосидерозу селезенки, костного мозга, печени. Инфицирование парвовирусом В19 больных талассемией, серповидно-клеточной анемией ведет к фатальным последствиям - развитию арегенераторного криза. Для всех гемолитических состояний грозными осложнениями являются диссеминированное внутрисосудистое свертывание, острая сердечная и почечная недостаточность, анемическая кома.
Диагностика
Диагностика гемолитических анемий в педиатрии имеет некоторые особенности. После 12 месяцев в крови ребенка исчезают черты, характерные для неонатального типа кроветворения: макроцитоз, фетальный гемоглобин, пониженная минимальная осмотическая стойкость эритроцитов, нестабильность уровня ретикулоцитов. Поэтому точное типирование гемолитической анемии возможно только после этого возраста. В диагностике принимают участие педиатр и детский гематолог. В план обследования должны быть включены:
- Сбор анамнеза и общий осмотр. Выясняется этническая принадлежность, наличие у родственников гемолитических анемий, желчнокаменной болезни, история беременности и родов матери, группа крови, резус-фактор родителей. Педиатр осматривает ребенка на предмет выявления желтухи, типичной бледности, стигм дизэмбриогенеза; проводит пальпацию живота для выявления гепато-, спленомегалии, аускультацию сердца с целью выслушивания систолического шума на верхушке сердца, учащения сердцебиения.
- Клинические анализы. Общий анализ крови проводится с определением морфологии эритроцитов, лейкоцитов и тромбоцитов. При исследовании выявляются снижение гемоглобина, атипичные формы эритроцитов (при мембранопатиях и гемоглобинопатиях), наличие ретикулоцитов (как признака напряжения эритропоэза), тельца Гейнца-Эрлиха (при дефиците Г6ФД), повышение СОЭ. В общем анализе мочи отмечается повышение уробилина, гемоглобинурия.
- Биохимия крови. Для биохимического анализа типичны гипербилирубинемия, повышение ЛДГ, при внутрисосудистом гемолизе - гипергемоглобинемия, гипогаптоглобинемия. Прямая проба Кумбса (прямой антиглобулиновый тест) положительна при наличии аутоантител к поверхности эритроцитов, характерных для иммунных гемолитических анемий. Но при массивном гемолизе, а также при холодовых и гемолизиновых формах АИГА, вызванных IgА или IgM- аутоантителами, проба может быть отрицательной.
- Инструментальные методы. УЗИ либо КТ органов брюшной полости с высокой точностью определяют увеличения размер печени, селезенки, их структуру, состояние желчевыводящей системы. Трепанобиопсия костного мозга проводится с целью определения типа эритропоэза (нормо-, мегало- или сидеробластный), а также исключения патологии со стороны костного мозга (апластическая анемия, лейкоз, метастатическое поражение при злокачественных образованиях).
Специфические методы исследования. Определение длительности жизни эритроцитов может проводиться методами дифференциальной агглютинации, продукции угарного газа, проточной цитометрией (клеточное биотинилирование и др.), прямыми радиоизотопическими исследованиями. Генетические исследования и определение мутаций уточняют причины наследственного гемолиза.
Лечение
Лечение гемолитической анемии проводится в стационарных условиях, под наблюдением педиатра, гематолога, при переливаниях крови - трансфузиолога. Лечебный подход зависит от тяжести состояния пациента, периода заболевания (гемолитический криз или ремиссия), причины возникновения гемолиза. Методы терапии можно объединить в следующие группы:
- Медикаментозная терапия. Назначается как этиотропно, так и симптоматически. При увеличении селезенки и гепатомегалии применяют глюкокортикоидные гормоны. Аутоиммунные анемии требуют назначения цитостатиков, эритропоэтина. При дефиците фолатов назначают цианокобаламин и фолиевую кислоту. Гемолитический криз требует инфузионной терапии, снятия симптомов интоксикации. Для выведения избытка железа больным проводятся курсы хелаторной терапии (десферал). Во многих случаях с профилактической целью используются желчегонные средства.
- Гемотрансфузии. Переливание компонентов крови проводят в стационарных условиях при выраженной анемии по жизненным показаниям. Трансфузия эритроцитарной массы осуществляется строго по индивидуальному подбору, предпочтительно использовать отмытые и размороженные эритроциты. Длительная гемотрансфузионная терапия может осложниться избыточным отложением железа в тканях.
- Хирургическое лечение. Спленэктомия - хирургическое удаление селезенки - используется при спленомегалии, если лекарственная терапия не имеет эффекта. Метод особенно эффективен при гиперспленизме, когда секвестрация эритроцитов происходит в селезенке. При гемолитических анемиях часто развивается холелитиаз, который требует оперативного удаления желчного пузыря (холецистэктомии) или экстракции конкремента из желчных путей.
Прогноз и профилактика
Прогноз при гемолитических анемиях у детей зависит от этиологического фактора. Приобретенные формы и большинство наследственных имеют благоприятный исход при своевременно начатом лечении и соблюдении мер профилактики. В качестве системы питания используется диета №5 по Певзнеру, предназначенная для снижения нагрузки на билиарный тракт. Необходим охранительный режим: избегание перегрева и переохлаждений; исключение контактов с инфекционными больными; ознакомление со списком препаратов и веществ, которые могут вызвать гемолиз (хинин, сульфаниламиды, левомицетин, аспирин, нитрофураны и прочие); определение показаний и строгих противопоказаний к вакцинации (при дефиците глюкозо-6фосватдегидрогеназы, аутоиммунных анемиях иммунизация запрещена, при сфероцитозе - рекомендована).
3. Классификация и диагностика анемий у детей/ Румянцев А.Г.// Вопросы современной педиатрии. - 2011 - Т.10, №1.
Гемолитическая анемия
Гемолитическая анемия - патология эритроцитов, отличительным признаком которой является ускоренное разрушение красных кровяных телец с высвобождением повышенного количества непрямого билирубина. Для данной группы заболеваний типично сочетание анемического синдрома, желтухи и увеличения размеров селезенки. В процессе диагностики исследуется общий анализ крови, уровень билирубина, анализ кала и мочи, УЗИ органов брюшной полости; проводится биопсия костного мозга, иммунологические исследования. В качестве методов лечения используется медикаментозная, гемотрансфузионная терапия; при гиперспленизме показана спленэктомия.



Гемолитическая анемия (ГА) - малокровие, обусловленное нарушением жизненного цикла эритроцитов, а именно преобладанием процессов их разрушения (эритроцитолиза) над образованием и созреванием (эритропоэзом). Данная группа анемий очень обширна. Их распространенность неодинакова в различных географических широтах и возрастных когортах; в среднем патология встречается у 1% населения. Среди прочих видов анемий на долю гемолитических приходится 11%. Патология характеризуется укорочением жизненного цикла эритроцитов и их распадом (гемолизом) раньше времени (через 14-21 день вместо 100-120 суток в норме). При этом разрушение эритроцитов может происходить непосредственно в сосудистом русле (внутрисосудистый гемолиз) или в селезенке, печени, костном мозге (внесосудистый гемолиз).

Этиопатогенетическую основу наследственных гемолитических синдромов составляют генетические дефекты мембран эритроцитов, их ферментных систем либо структуры гемоглобина. Данные предпосылки обусловливают морфофункциональную неполноценность эритроцитов и их повышенное разрушение. Гемолиз эритроцитов при приобретенных анемиях наступает под влиянием внутренних факторов или факторов окружающей среды, среди которых:
- Аутоиммунные процессы. Образование антител, агглютинирующих эритроциты, возможно при гемобластозах (остром лейкозе, хроническом лимфолейкозе, лимфогранулематозе), аутоиммунной патологии (СКВ, неспецифическом язвенном колите), инфекционных заболеваниях (инфекционном мононуклеозе, токсоплазмозе, сифилисе, вирусной пневмонии). Развитию иммунных гемолитических анемий могут способствовать посттрансфузионные реакции, профилактическая вакцинация, гемолитическая болезнь плода.
- Токсическое действие на эритроциты. В ряде случаев острому внутрисосудистому гемолизу предшествует отравление мышьяковистыми соединениями, тяжелыми металлами, уксусной кислотой, грибными ядами, алкоголем и др. Вызывать разрушение клеток крови может прием определенных лекарств (противомалярийных препаратов, сульфаниламидов, производных нитрофуранового ряда, анальгетиков).
- Механическое повреждение эритроцитов. Гемолиз эритроцитов может наблюдаться при тяжелых физических нагрузках (длительной ходьбе, беге, лыжном переходе), при ДВС-синдроме, малярии, злокачественной артериальной гипертензии, протезировании клапанов сердца и сосудов, проведении гипербарической оксигенации, сепсисе, обширных ожогах. В этих случаях под действием тех или иных факторов происходит травматизация и разрыв мембран изначально полноценных эритроцитов.

Центральным звеном патогенеза ГА является повышенное разрушение эритроцитов в органах ретикулоэндотелиальной системы (селезенке, печени, костном мозге, лимфатических узлах) или непосредственно в сосудистом русле. При аутоиммунном механизме анемии происходит образование антиэритроцитарных АТ (тепловых, холодовых), которые вызывают ферментативный лизис мембраны эритроцитов. Токсические вещества, являясь сильнейшими окислителями, разрушают эритроцит за счет развития метаболических, функциональных и морфологических изменений оболочки и стромы красных кровяных телец. Механические факторы оказывают прямое воздействие на клеточную мембрану. Под влиянием этих механизмов из эритроцитов выходят ионы калия и фосфора, а внутрь поступают ионы натрия. Клетка разбухает, при критическом увеличении ее объема наступает гемолиз. Распад эритроцитов сопровождаются развитием анемического и желтушного синдромов (так называемой «бледной желтухой»). Возможно интенсивное окрашивание кала и мочи, увеличение селезенки и печени.
В гематологии гемолитические анемии подразделяются на две большие группы: врожденные (наследственные) и приобретенные. Наследственные ГА включают следующие формы:
- эритроцитарные мембранопатии (микросфероцитоз - болезнь Минковского-Шоффара, овалоцитоз, акантоцитоз) - анемии, обусловлены структурными аномалиями мембран эритроцитов
- ферментопении (энзимопении) - анемии, вызванные дефицитом тех или иных ферментов (глюкозо-6-фосфатдегидрогеназы, пируваткиназы и др.)
- гемоглобинопатии- анемии, связанные с качественными нарушениями структуры гемоглобина или изменением соотношения его нормальных форм (талассемия, серповидно-клеточная анемия).
Приобретенные ГА подразделяются на:
- мембранопатии приобретенные (пароксизмальная ночная гемоглобинурия - б-нь Маркиафавы-Микели, шпороклеточная анемия)
- иммунные (ауто- и изоиммунные) - обусловлены воздействием антител
- токсические - анемии, обусловленные воздействием химических веществ, биологических ядов, бактериальных токсинов
- механические - анемии, вызванные механическим повреждением структуры эритроцитов (тромбоцитопеническая пурпура, маршевая гемоглобинурия)
Наследственные мембранопатии, ферментопении и гемоглобинопатии
Наиболее распространенной формой данной группы анемий является микросфероцитоз, или болезнь Минковского-Шоффара. Наследуется по аутосомно-доминантному типу; обычно прослеживается у нескольких представителей семьи. Дефектность эритроцитов обусловлена дефицитом в мембране актомиозиноподобного белка и липидов, что приводит к изменению формы и диаметра эритроцитов, их массивному и преждевременному гемолизу в селезенке. Манифестация микросфероцитарной ГА возможна в любом возрасте (в младенчестве, юношестве, старости), однако обычно проявления возникают у детей старшего возраста и подростков. Тяжесть заболевания варьирует от субклинического течения до тяжелых форм, характеризующихся часто повторяющимися гемолитическими кризами. В момент криза нарастает температура тела, головокружение, слабость; возникают боли в животе и рвота.
Основным признаком микросфероцитарной гемолитической анемии служит желтуха различной степени интенсивности. Вследствие высокого содержания стеркобилина кал становится интенсивно окрашенным в темно-коричневый цвет. У пациентов с болезнь Минковского-Шоффара наблюдается склонность к образованию камней в желчном пузыре, поэтому часто развиваются признаки обострения калькулезного холецистита, возникают приступы желчной колики, а при закупорке холедоха конкрементом - обтурационная желтуха. При микросфероцитозе во всех случаях увеличена селезенка, а у половины пациентов - еще и печень. Кроме наследственной микросфероцитарной анемии, у детей часто встречаются другие врожденные дисплазии: башенный череп, косоглазие, седловидная деформация носа, аномалии прикуса, готическое нёбо, полидактилия или брадидактилия и пр. Пациенты среднего и пожилого возраста страдают трофическими язвами голени, которые возникают в результате гемолиза эритроцитов в капиллярах конечностей и плохо поддаются лечению.
Энзимопенические анемии связаны с недостатком определенных ферментов эритроцитов (чаще - Г-6-ФД, глутатион-зависимых ферментов, пируваткиназы и др). Гемолитическая анемия может впервые заявлять о себе после перенесенного интеркуррентного заболевания или приема медикаментов (салицилатов, сульфаниламидов, нитрофуранов). Обычно заболевание имеет ровное течение; типична «бледная желтуха», умеренная гепатоспленомегалия, сердечные шумы. В тяжелых случаях развивается ярко выраженная картина гемолитического криза (слабость, рвота, одышка, сердцебиение, коллаптоидное состояние). В связи с внутрисосудистым гемолизом эритроцитов и выделением гемосидерина с мочой последняя приобретает темный (иногда черный) цвет. Особенностям клинического течения гемоглобинопатий - талассемии и серповидно-клеточной анемии посвящены самостоятельные обзоры.
Приобретенные гемолитические анемии
Среди различных приобретенных вариантов чаще других встречаются аутоиммунные анемии. Для них общим пусковым фактором выступает образование антител к антигенам собственных эритроцитов. Гемолиз эритроцитов может носить как внутрисосудистый, так и внутриклеточный характер. Гемолитический криз при аутоиммунной анемии развивается остро и внезапно. Он протекает с лихорадкой, резкой слабостью, головокружением, сердцебиением, одышкой, болями в эпигастрии и пояснице. Иногда острым проявлениям предшествуют предвестники в виде субфебрилитета и артралгий. В период криза стремительно нарастает желтуха, не сопровождающаяся кожным зудом, увеличивается печень и селезенка. При некоторых формах аутоиммунных анемий больные плохо переносят холод; в условиях низких температур у них может развиваться синдром Рейно, крапивница, гемоглобинурия. Вследствие недостаточности кровообращения в мелких сосудах возможны осложнения в виде гангрены пальцев ног и рук.
Токсические анемии протекают с прогрессирующей слабостью, болями в правом подреберье и поясничной области, рвотой, гемоглобинурией, высокой температурой тела. Со 2-3 суток присоединяется желтуха и билирубинемия; на 3-5 сутки возникает печеночная и почечная недостаточность, признаками которых служат гепатомегалия, ферментемия, азотемия, анурия. Отдельные виды приобретенных гемолитических анемий рассмотрены в соответствующих статьях: «Гемоглобинурия» и «Тромбоцитопеническая пурпура», «Гемолитическая болезнь плода».
Каждый вид ГА имеет свои специфические осложнения: например, ЖКБ - при микросфероцитозе, печеночная недостаточность - при токсических формах и т.д. К числу общих осложнений относятся гемолитические кризы, которые могут провоцироваться инфекциями, стрессами, родами у женщин. При остром массивном гемолизе возможно развитие гемолитической комы, характеризующейся коллапсом, спутанным сознанием, олигурией, усилением желтухи. Угрозу жизни больного несут ДВС-синдром, инфаркт селезенки или спонтанный разрыв органа. Неотложной медицинской помощи требуют острая сердечно-сосудистая и почечная недостаточность.
Определение формы ГА на основе анализа причин, симптоматики и объективных данных относится к компетенции гематолога. При первичной беседе выясняется семейный анамнез, частота и тяжесть протекания гемолитических кризов. В процессе осмотра оценивается окраска кожных покровов, склер и видимых слизистых, производится пальпация живота для оценки величины печени и селезенки. Сплено- и гепатомегалия подтверждается при проведении УЗИ печени и селезенки. Лабораторный диагностический комплекс включает:
- Исследование крови. Изменения в гемограмме характеризуются нормо- или гипохромной анемией, лейкопенией, тромбоцитопенией, ретикулоцитозом, ускорением СОЭ. В биохимических пробах крови определяется гипербилирубинемия (увеличение фракции непрямого билирубина), увеличение активности лактатдегидрогеназы. При аутоиммунных анемиях большое диагностическое значение имеет положительная проба Кумбса.
- Анализы мочи и кала. Исследование мочи выявляет протеинурию, уробилинурию, гемосидеринурию, гемоглобинурию. В копрограмме повышено содержание стеркобилина.
- Миелограмму. Для цитологического подтверждения выполняется стернальная пункция. Исследование пунктата костного мозга обнаруживает гиперплазию эритроидного ростка.
В процессе дифференциальной диагностики исключаются гепатиты, цирроз печени, портальная гипертензия, гепатолиенальный синдром, порфирии, гемобластозы. Пациента консультируют гастроэнтеролог, клинический фармаколог, инфекционист и другие специалисты.

Различные формы ГА имеют свои особенности и подходы к лечению. При всех вариантах приобретенной гемолитической анемии необходимо позаботиться об устранении влияния гемолизирующих факторов. Во время гемолитических кризов больным необходимы инфузии растворов, плазмы крови; витаминотерапия, по необходимости - гормоно- и антибиотикотерапия. При микросфероцитозе единственно эффективным методом, приводящим к 100 % прекращению гемолиза, является спленэктомия.
При аутоиммунной анемии показана терапия глюкокортикоидными гормонами (преднизолоном), сокращающая или прекращающая гемолиз. В некоторых случаях требуемый эффект достигается назначением иммунодепрессантов (азатиоприна, 6-меркаптопурина, хлорамбуцила), противомалярийных препаратов (хлорохина). При резистентных к медикаментозной терапии формах аутоиммунной анемии выполняется спленэктомия. Лечение гемоглобинурии предполагает переливание отмытых эритроцитов, плазмозаменителей, назначение антикоагулянтов и антиагрегантов. Развитие токсической гемолитической анемии диктует необходимость проведения интенсивной терапии: дезинтоксикации, форсированного диуреза, гемодиализа, по показаниям - введение антидотов.
Течение и исход зависят от вида анемии, тяжести протекания кризов, полноты патогенетической терапии. При многих приобретенных вариантах устранение причин и полноценное лечение приводит к полному выздоровлению. Излечения врожденных анемий добиться нельзя, однако возможно достижение длительной ремиссии. При развитии почечной недостаточности и других фатальных осложнений прогноз неблагоприятен. Предупредить развитие ГА позволяет профилактика острых инфекционных заболеваний, интоксикаций, отравлений. Запрещается бесконтрольное самостоятельное использование лекарственных препаратов. Необходимо тщательная подготовка пациентов к гемотрансфузиям, вакцинации с проведением всего комплекса необходимых обследований.
4. Клинические рекомендации по диагностике и лечению аутоиммунных гемолитический анемий/ Цветаева Н.В., Никулина О.Ф. - 2014.
Иммунные гемолитические анемии
Иммунные гемолитические анемии - группа заболеваний, обусловленных повышенным разрушением эритроцитов вследствие выработки антител против неизмененных красных кровяных телец или гаптенов, появившихся на мембране эритроцита. Различают изоиммунные, трансиммунные, гетерогенные и аутоиммунные гемолитические анемии. Клинические признаки: бледность или желтушность кожных покровов, умеренное увеличение печени и селезенки, боли в поясничной области, одышка и другие симптомы. Диагностика основана на изучении клинических данных, результатов лабораторных и инструментальных исследований. Лечение: гемотрансфузии, введение препаратов крови и кортикостероидов, иногда - спленэктомия.
Иммунные гемолитические анемии - группа заболеваний, характеризующихся повреждением и преждевременной гибелью эритроцитов или эритрокариоцитов в связи с развитием иммунной реакции с участием IgG и IgM или иммунных лимфоцитов. Основные факторы, вызывающие разрушение эритроцитов - аутоиммунный процесс, гемотрансфузионные осложнения, эритробластоз плода и гемолиз, обусловленный действием некоторых лекарственных средств.
Гемолиз может происходить в самом кровеносном русле или вне сосудов: в печени, селезенке, костном мозге. В результате массовой гибели красных кровяных телец развиваются анемический и желтушный синдромы, свидетельствующие о нарушении функции печени, почек, дыхательной системы, системы кровообращения, других органов и систем организма. По данным статистики, распространенность иммунных гемолитических анемий составляет примерно 1 случай на 70-80 тысяч населения.
Причины иммунных гемолитических анемий
Возникновение этой группы заболеваний связано с воздействием различных неблагоприятных факторов внешней и внутренней среды, приводящих к развитию иммунных реакций против собственных эритроцитов. Чаще всего встречается аутоиммунный механизм, при котором происходит выработка антител против неизмененных естественных антигенов мембраны эритроцитов, находящихся в кровяном русле, или их предшественников - эритрокариоцитов костного мозга. Первичный причинный фактор, вызывающий разрушение эритроцитов, неизвестен (идиопатическая форма).
При вторичных анемиях патологический процесс развивается на фоне хронического лимфолейкоза, лимфомы, антифосфолипидного синдрома или иммунодефицитных состояний. Чаще встречается тепловая форма аутоиммунной анемии, при которой внутренняя среда организма имеет нормальные температурные параметры, а на эритроцитах располагаются иммуноглобулины класса G и компоненты комплемента C3 и C4. Красные кровяные тельца разрушаются макрофагами в печени и селезенке. Менее распространенная холодовая форма может быть идиопатической или вторичной, связанной с инфекцией (инфекционным мононуклеозом и микоплазменной пневмонией), переохлаждением и лимфопролиферативными заболеваниями у больных старше 60 лет. Реакция антиген-антитело с гемолизом развивается в периферическом кровяном русле, где температура опускается ниже 32 градусов.
Иммунная гемолитическая анемия может возникать при фиксации на мембране эритроцита фрагмента, имеющего лекарственное, вирусное или бактериальное происхождение (гетероиммунная форма). Образовавшиеся гаптены превращают красные кровяные тельца в чужеродные клетки-мишени для иммунной системы, что в итоге приводит к гемолизу. Чаще всего такую реакцию вызывают антибиотики из группы пенициллинов, цефалоспоринов и тетрациклинов, противотуберкулезные препараты, анальгетики и антиаритмические средства.
Изоиммунная форма встречается при несовместимости крови матери и плода по группе крови или резус-фактору. При этом антиэритроцитарные антитела матери через плаценту проникают к плоду и вызывают разрушение эритроцитов. Подобный механизм наблюдается и при переливании (гемотрансфузии) несовместимой крови от донора пациенту.
Классификация иммунных гемолитических анемий
Выделяют изоиммунные, трансиммунные, гетерогенные и аутоиммунные гемолитические анемии.
- К изоиммунным вариантам заболевания относятся посттрансфузионные осложнения, связанные с непереносимостью крови донора или неправильным соблюдением процедуры трансфузии, а также гемолитическая болезнь новорожденных.
- При трансиммунных анемиях гемолиз возникает при попадании к плоду через плаценту антител от матери, болеющей аутоиммунной анемией.
- Гетероиммунная (гаптеновая) анемия - результат изменения мембраны эритроцита при воздействии вирусов или лекарственных препаратов.
- Аутоиммунные гемолитические анемии (с тепловыми и холодовыми агглютининами).
Симптомы иммунных гемолитических анемий
Болезнь чаще начинается остро: повышается температура тела, появляется озноб, головная боль и головокружение, одышка, боли в эпигастральной области и пояснице. Кожные покровы становятся бледными, затем желтушными, могут появиться геморрагии, увеличивается селезенка, печень, цвет мочи становится темным.
При холодовой форме иммунной гемолитической анемии нередко нарушается периферическое кровообращение с развитием синдрома Рейно, посинением и отечностью кожных покровов кистей рук, лица, ушных раковин. В некоторых случаях нарушение кровоснабжения тканей конечностей может привести к развитию гангрены пальцев стоп.
Тяжелое течение эритробластоза плода характеризуется развитием ядерной желтухи с поражением центральной нервной системы - билирубиновой энцефалопатии. При этом отмечается вялость, заторможенность, снижение аппетита, частые срыгивания, судорожный синдром. При пальпации обнаруживают увеличение селезенки, печени, периферических лимфоузлов.
Диагностика иммунных гемолитических анемий
Чтобы установить правильный диагноз, определить форму заболевания, необходимо тщательное обследование пациента со сбором анамнеза, проведением клинического физикального осмотра врачом-гематологом, аллергологом-иммунологом, инфекционистом, ревматологом и другими специалистами. Уже на этапе осмотра можно обнаружить бледность, желтушность кожных покровов и слизистых, пропальпировать увеличенную селезенку и печень. Выраженность спленомегалии и гепатомегалии уточняется при проведении ультразвукового исследования (УЗИ печени и селезенки).
Лабораторная диагностика подтверждает наличие нормо- или гипохромной (реже - гиперхромной) анемии, ретикулоцитоза, увеличение СОЭ, гипербилирубинемию. В анализе мочи может выявляться протеинурия, уробилинемия, гемоглобинурия. При исследовании пунктата костного мозга обнаруживаются признаки гиперплазии за счет активации эритропоэза. При гемолитической болезни новорожденных выявляется выраженный эритробластоз (100-150 тысяч в 1 мкл).
Диагноз аутоиммунной гемолитической анемии подтверждается положительной прямой пробой Кумбса (прямым антиглобулиновым тестом) или полибреновым тестом (сенсибилизированная проба Кумбса). Дифференциальная диагностика проводится с другими иммунными болезнями, различными формами анемий, гемобластозами, тяжелыми отравлениями, болезнями печени и почек.
Лечение иммунных гемолитических анемий
Лечебная тактика различается при различных формах болезни. При аутоиммунном характере гемолиза с тепловыми антигенами проводится введение высоких доз иммуноглобулина, кортикостероидов, иногда - циклофосфамида и других иммуносупрессивных препаратов. Возможно применение плазмафереза. При неэффективности консервативной терапии рекомендуется проведение спленэктомии. При холодовой иммунной гемолитической анемии используется введение моноклональных антител (ритуксимаба), плазмаферез, трансфузия индивидуально подобранных, отмытых и подогретых эритроцитов.
При эритробластозе плода проводится дезинтоксикационная терапия, переливание крови или эритроцитарной массы. При пострансфузионных осложнениях необходимо проведение неотложных противошоковых мероприятий, борьба с синдромом диссеминированного внутрисосудистого свертывания.
Что такое гемолитическая анемия и как лечить
Заболевание гемолитическая анемия — это врожденная или приобретенная патология крови, при которой в организме человека происходит ускоренный процесс распада красных кровяных телец, т.е. наблюдается патология в рабочем цикле эритроцитов. При гибели эритроцитов выделяется множество непрямого билирубина, данному недугу практически всегда сопутствуют изменение размеров селезенки, желтушность кожи и анемические проявления. Опасность вышеуказанного заболевания состоит в том, что костный мозг не успевает вырабатывать должную концентрацию красных кровяных телец, и вскоре его функции истощаются. Вот почему так важно ранняя диагностика заболевания. Рассмотрим подробнее, что такое гемолитическая анемия, причины ее развития и симптоматику. А также изучим все методы лечения. Но прежде чем мы разберем понятие гемолитическая анемия, напомним что это такое — «эритроцит», и какую функцию он выполняет в кроветворении?
Что такое эритроциты
По-другому их называют красные кровяные тельца, они являются одними из основных элементов крови и выполняют газообменную функцию в организме, в частности, кислорода. Т.е. эритроциты доставляют кислород к тканям, а выводят углекислый газ. Если количество красных кровяных телец соответствуют нормам, то они бесперебойно выполняют свои функции.
Существуют следующие параметры, по которым оценивается работа клеток:
- продолжительность рабочего цикла эритроцитов составляет от 3 до 4 месяцев;
- у представителей мужского пола уровень гемоглобина в норме при 130-160 гл;
- у женского пола — 120-150 гл;
- диаметр одного эритроцита составляет — 7,2-7,5 мкм;
- их количество в среднем равно 90 мкм3.
В случае если изменяется размер красных кровяных телец и их количество в крови, то они не могут выполнять свои функции без сбоев. Например, при падении уровня эритроцитов снижается и уровень гемоглобина, что свидетельствует об анемии. Также важна форма эритроцита, если она правильная, то происходит полное соприкосновение со стенкой сосуда, и, следовательно, наблюдается лучшее насыщение кислородом.
Помимо этого измененная форма влияет на быстрое разрушение красных кровяных телец.
Как упоминалось выше, жизненных цикл эритроцита составляет 3-4 месяца, а при его быстром распаде развиваются гемолитические анемии, о которых мы и поговорим подробнее.
Клиническая картина
Если дословно переводить понятие гемолитической анемии, то с латинского слова звучат, как «распад крови». Данное заболевание характеризуется:
- быстрым распадом эритроцитов;
- малокровием;
- повышением уровня продуктов распада красных кровяных телец.
Также при данной болезни наблюдается гемолиз, т.е. ускоренный распад гемоглобина и кровяных клеток. Жизненный период эритроцитов при данном типе анемии ограничивается двумя неделями, и чем интенсивнее погибают кровяные тельца, тем сильнее себя проявляет патология. Костный мозг просто не в состоянии поддерживать уровень эритроцитов в крови, вследствие чего снижается и уровень гемоглобина. Из-за того, что на начальной стадии развития болезни симптомы не явные, то анемию диагностируют, когда компенсаторные функции костного мозга уже нарушены.
Гемолитические анемии делятся на две основные разновидности: наследственная (врожденная) и приобретенная.
Первым разберем генетический тип гемолитической анемии, который возникает вследствие разрушающих факторов, влияющих на генетику пациента. Выделяют несколько разновидностей:
- микросфероцитарная анемия характеризуется мутационными аномалиями в генах, отвечающих за строение белков, из которых состоят стенки красных кровяных телец. На стенке эритроцита образуется мембрана, а в ней начинает скапливаться вода, повышается концентрация натрия, вследствие чего стенки кровяных телец начинают разрушаться, и их жизненный цикл сокращается в разы. Эритроциты приобретают форму сферы и не могут проходить сквозь узкие просветы сосудов, поэтому начинают скапливаться на определенном участке, образуя микросфероциты;
- из-за талассемии происходит нарушение в процессе образования гемоглобина, в результате чего белковые цепи начинают распадаться. Мембрана эритроцита разрушается, погибает и сам эритроцит;
- у пациентов с гемолитической анемией несферического типа наблюдается недостаточная выработка в организме специального фермента глюкозо-6-фосфатдегидрогеназы, который обеспечивает длительный жизненный цикл эритроциту;
- серповидноклеточная анемия развивается вследствие патологии генов, отвечающих за выработку гемоглобина. Кровяные клетки образуют серповидную форму и не могут видоизменяться, из-за чего быстро распадаются.
Во втором приобретенном типе гемолитической анемии на распад эритроцитов влияют внешние негативные факторы. Развитие этой разновидности заболевания провоцируют следующие особенности:
- резус-конфликт, обычно диагностируется у новорожденных детей, когда резус-фактор плода и матери различен. В организме женщины начинают вырабатываться антитела, которые разрушают красные кровяные тельца у ребенка;
- приобретенная анемия характеризуется гемолизом, вследствие приема лекарственных средств либо интоксикации. Яды и другие химические вещества начинают разрушать красные кровяные тельца в организме;
- аутоиммунная разновидность развивается в случае, когда организмом вырабатываются антитела, которые распознают эритроциты, как чужеродные, и иммунная система начинает их разрушать;
- травматическая — красные кровяные тельца могут распадаться из-за повреждения сосудов или протезирования органов.
Также развивается гемолитическая анемия по причине редкого синдрома — пароксизмальной ночной гемоглобинурии, характеризующейся патологией в строении эритроцитов, при которой происходит быстрое разрушение его оболочки. Однако данная болезнь диагностируется только у 16 пациентов из 1 миллиона.
Стоит отметить, даже если определить причины гемолитической анемии, то это еще не значит, что процесс гемолиза можно остановить. Т.к. не все причины можно устранить, а исключение некоторых приведет к большему усугублению заболевания.
К основным факторам, провоцирующим гемолитические анемии, относят:
- врожденные аномалии хромосом, которые оказывают влияние на синтез гемоглобина и выработку ферментов, отвечающих за работу эритроцитов;
- такие аутоиммунные заболевания, как красная волчанка, некоторые виды васкулита, склеродермия и т.д., при данных болезнях происходит тканей сосудов, что ведет к гибели красных кровяных телец;
- некоторые отдельные заболевания крови;
- различные виды бактериальных заболеваний, перенесенные в острой форме;
- отравление токсическими химикатами или ядами;
- опасные инфекции, например, малярия;
- реакция на прием лекарственных препаратов либо отравление медикаментами;
- ожоги с большой площадью поражения кожи;
- переливание донорской крови, не подходящей по резус-фактору;
- резус-конфликт матери и плода в период беременности;
- протезирование органов;
- врожденный порок сердца;
- эндокардит бактериального типа;
- амилоидоз — заболевание, которое характеризуется патологией функции иммунной системы человека;
- сепсис;
- хронический гломерулонефрит;
- авитаминоз.
Симптоматика
Если у пациента диагностирована гемолитическая анемия ее симптомы делятся на два вида: анемические и гемолитические. Стоит отметить, что в случае, когда разрушение эритроцитов является осложнением при другом заболевании, то этот тип анемии дополняется симптомами основной болезни.
Анемический вид характеризуется следующим:
- бледность, синюшность кожи;
- частые головокружения;
- повышенная утомляемость;
- сильная одышка при привычной двигательной активности;
- частое сердцебиение;
Для гемолитического вида более характерно:
- желтый цвет кожи и слизистых оболочек;
- цвет мочи красный, коричневый или вишневый, иногда даже отмечается черный цвет урины;
- увеличение печени или селезенки, часто у пациентов наблюдается сильное выпячивание печени;
- болевые ощущения под левым ребром;
- высокая температура, в этот момент процесс разрушения эритроцитов находится на своем максимуме.
Особенности заболевания у детей
У детей наиболее часто диагностируется приобретенные гемолитические анемии, врожденные проявляются 2 случаями на 100 тысяч указанных заболеваний. Основным признаком проявления приобретенной анемии у детей является желтушность кожных покровов и слизистых оболочек. Симптомы видно уже в раннем детстве. Также развитие заболевания меняет внешность ребенка, изменяется форма черепа, нос приобретает седловидную форму, твердое небо располагается выше, чем у здоровых детей.
Часто указанная анемия у маленьких детей проявляется талласемией, которая диагностируются у новорожденных детей. Ее симптомами являются так же желтушность кожи и слизистых, отставание в раннем развитии, внешность ребенка обычно напоминает монголоидный тип расы (плоская переносица, более квадратная форма черепа).
Чаще всего заболевание развивается в результате резус-конфликта матери и плода, определить данную патологию можно еще во время внутриутробного развития по первым признакам.
Если у пациента была диагностирована гемолитическая анемия то лечение назначается незамедлительно. Прежде чем выработать план, как лечить заболевание, специалист изучает анализ крови, по которому видны следующие признаки гемолитической анемии:
- существенное уменьшение эритроцитов в крови;
- падение уровня гемоглобина;
- наличие эритроцитов неправильной формы;
- большое количество «незрелых» эритроцитов.
Стоит отметить, что гемолитические анемии крайне тяжело лечатся, остановит процесс гемолиза иногда уже невозможно. Зачастую лечение включается в себя следующие мероприятия:
- назначение витаминных комплексов с большим количеством фолиевой кислоты и витамина B12;
- если количество эритроцитов достигло минимального показателя, то используют метод гемотрансфузии отмытых эритроцитов;
- трансфузия человеческого иммуноглобулина;
- назначение курса глюкокортикостероидов, направленный на нормализацию размеров печени и селезенки;
- в случае аутоиммунной причины развития болезни прописывают цитостатики;
- также применяются методы хирургического вмешательство — спленэктомия, при указанной операции удаляется селезенка. Данный метод применяется, если медикаментозная терапия не дает должного эффекта.
Любое лечение данного типа анемии производится исключительно в стационарных условиях, где лечащий врач может постоянно следить за состояние здоровья своего пациента, и корректировать план лечения в зависимости от результатов терапии.
Чтобы снизить риск развития анемии гемолитического типа, рекомендуется регулярно проходить профилактические осмотры и сдавать анализ крови.
Читайте также:
