Диффузная инфильтрация и замещение костного мозга - лучевая оценка
Добавил пользователь Alex Обновлено: 28.01.2026
Инфильтративный рак желудка — это морфологическая форма карциномы, для которой характерен инфильтративный рост (проростание сквозь стенку органа) и отсутствие четких границ опухоли.
Особенности инфильтративного рака:
- Характеризуется высокой степенью злокачественности — быстро растет и рано дает метастазы.
- Может встречаться у молодых людей.
- Хорошо прослеживается наследственный фактор.
- Как правило, манифестирует с симптомов диспепсии.
Причины возникновения
Причины возникновения инфильтративной формы рака желудка до конца неизвестны. Предполагается, что факторы риска аналогичны другим формам карциномы желудка:
- Хронический атрофический гастрит. Более чем у половины пациентов с раком желудка был диагностирован атрофический гастрит. При этом имеет значение его локализация. При поражении тела желудка, риск рака увеличивается в 3-5 раз, антрального отдела — в 18 раз, и если признаки атрофического гастрита обнаруживаются по всему желудку, риск развития злокачественного новообразования увеличивается в 90 раз.
- Нерациональное питание и употребление в пищу вредных продуктов. Сюда относят постоянное переедание, частое употребление в пищу маринадов, копченостей, вяленых, соленых и острых блюд, избыток в рационе жиров животного происхождения и жиров, подвергшихся термической обработке.
- Наследственная предрасположенность. Для инфильтративного рака желудка наследственный фактор прослеживается гораздо четче, чем для других форм злокачественных новообразований желудка. В пользу этого говорит и то, что опухоль часто диагностируется у молодых пациентов.
- Пьянство и алкоголизм.
- Курение.
- Хеликобактерная инфекция.
Кто входит в группу риска
Группу повышенного онкориска составляют следующие пациенты:
- С хроническим атрофическим гастритом.
- С хронической язвой желудка, особенно если она крупных размеров. Злокачественная трансформация может произойти на любом этапе язвенной болезни.
- Люди, в семье у которых были случаи рака желудка.
- Пациенты, перенесшие оперативные вмешательства на желудке в течение последних 10 лет.
- Пациенты с врожденными и приобретенными иммунодефицитами.
- Работники, занятые во вредных условиях труда, в частности на никелевых, асбестовых производствах, производстве резины, хрома и др.
- Пациенты с полипами на широком основании.
Вышеперечисленным категориям людей рекомендуется своевременно проходить медицинские осмотры с проведением фиброгастродуоденоскопии с взятием биопсии из патологических очагов. При морфологическом исследовании биоптата определяется наличие морфологических изменений: атипии клеток, структурных изменений ткани слизистой оболочки и др. Такие изменения должны расцениваться как предрак и должно проводиться соответствующее лечение.
Общие клинические проявления
Рак желудка на ранних стадиях не имеет типичных проявлений. Если симптомы и есть, то они неспецифичны и могут присутствовать при огромном количестве других заболеваний:
- Изменение общего состояния пациента — повышенная утомляемость, непонятная слабость, снижение работоспособности.
- Нарушение настроения, вплоть до депрессии — апатия, отчужденность, потеря интереса к жизни.
- Извращение аппетита, например, отвращение от некоторых продуктов (чаще всего это мясо и рыба).
- Явления «желудочного дискомфорта» — чувство тяжести или переполнения желудка, отрыжка, отсутствие физиологического удовлетворения от приема пищи.
- Болезненность в эпигастрии или под грудью.

При распространенных формах инфильтративного рака желудка клиническая картина более типична и развернута:
- Желудочные боли. У 70% больных боль присутствует постоянно, либо возникает без видимых причин, усиливается после приема пищи.
- Анорексия — потеря аппетита.
- Резкое снижение веса.
- Явления анемии — бледность и пастозность кожных покровов.
- Насыщение от приема малого объема пищи. Частый симптом при диффузном раке, поскольку он нарушает способность стенки желудка к растяжению.
- Тошнота и рвота. Инфильтративная форма рака желудка нарушает моторику органа и препятствует прохождению пищевого комка. Пища скапливается, подвергается гниению и брожению, вызывая тошноту и рвоту. В ряде случаев больные сами ее вызывают, чтобы облегчить тягостные симптомы.
- Повышение аппетита. Это казуистический симптом, который характерен только для инфильтративного рака привратника. Опухоль превращает его в зияющую трубку, через которую пища быстро покидает желудок, и чувство насыщения не наступает.
Формы патологии
- Диффузно-инфильтративный. Эта опухоль распространяется по всей толщине стенки и поражает при этом значительную часть желудка.
- Инфильтративно-язвенный, или изъязвляющийся. Обнаруживается инфильтративная опухоль, которая не имеет выраженных границ. Со временем ее поверхность изъязвляется.
Стадии заболевания
Выделяют 4 стадии инфильтративного рака желудка, в зависимости от того, насколько глубоко проросла опухоль, и дала ли она метастазы.
- 0 стадия — это рак in situ, при котором злокачественные клетки обнаруживаются в слизистом слое стенки желудка, или же имеется тяжелая дисплазия слизистой.
- 1 стадия — опухоль прорастает в слизистый и подслизистый слои желудочной стенки, обнаруживаются метастазы в 1-2 лимфоузла, либо рак распространяется на мышечный слой желудочной стенки, но данных за метастазы нет.
- 2 стадия — опухоль прорастает стенку желудка, достигает его серозной оболочки и может даже прорастать в окружающие желудок ткани. Обнаруживается поражение 7 и более лимфоузлов.
- 3 стадия — опухоль выходит за пределы желудка, поражая висцеральную брюшину, рядом расположенные органы (селезенка, толстый кишечник, печень, диафрагма и др), обнаруживаются метастазы в 10-15 лифмоузлах.
- 4 стадия — обнаруживаются отдаленные метастазы во внутренние органы и лимфоузлы.
Диагностика
К сожалению, ранняя диагностика инфильтративного рака желудка часто бывает затруднена, поскольку опухоль имеет эндофитный рост и при визуальном осмотре слизистой во время эндоскопического обследования никак себя не проявляет.
Для обнаружения опухоли и постановки диагноза применяются следующие методы исследования:
- Фиброгастродуоденоскопия. Позволяет под увеличением осмотреть слизистую оболочку желудка и взять биопсию из подозрительных очагов. Как мы уже говорили, при инфильтративном раке этот метод имеет довольно низкую информативность (около 65%). И наличие опухоли в основном можно заподозрить по косвенным признакам.
- Рентгенография желудка с контрастированием. Инфильтративный рак может визуально не обнаруживаться на слизистой, вместе с тем он поражает стенку желудка, что приводит к уменьшению объема органа, нарушению перистальтики, изменению плотности стенок. Эти изменения будут четко прослеживаться при проведении рентгенографии с контрастированием. Такой метод исследования позволяет обнаружить опухоль приблизительно в 90% случаев, но он абсолютно неэффективен на начальной стадии заболевания.
- УЗИ брюшной полости и забрюшинного пространства. Этот метод позволяет определить степень инвазии рака желудка, его распространение за пределы стенки желудка и обнаружить поражение органов брюшной полости, малого таза и регионарных лимфатических узлов.
После постановки диагноза проводят уточняющее обследование, которое необходимо для уточнения стадии заболевания и выбора оптимальной схемы лечения. С этой целью проводят следующие процедуры:
- Анализы на онкомаркеры РЭА, СА 19-9, СА 72-4. С диагностической точки зрения определение этих маркеров не имеет смысла, поскольку они могут оставаться на нормальном уровне даже на 3 стадии заболевания. Однако при изначальном превышении они могут использоваться в качестве контроля лечения и обнаружения рецидива заболевания.
- КТ и/или МРТ с внутривенным контрастированием. Являются альтернативной УЗИ и применяются для определения стадии рака в экономически развитых странах. Метод позволяет обнаружить метастазы в органах брюшной полости, забрюшинного пространства, малого таза, а также обнаружить изменение лимфоузлов.
- Гинекологический осмотр у женщин и пальцевое ректальное исследование у мужчин. Это обследование позволяет обнаружить метастазы рака желудка в яичники (метастаз Крукенберга), параректальные лимфатические узлы (метастазы Шницлера).
- Рентген грудной полости. Проводится для обнаружения метастазов в легких и легочных лимфоузлах, а также поражения плевры.

Индивидуально, по показаниям, диагностика может дополняться следующими исследованиями:
- Эндосонография — чреспищеводное УЗИ. Проводится во время планирования хирургического удаления рака, когда есть данные за его распространение на пищевод и диафрагму. Это исследование позволит обнаружить верхнюю границу опухоли и спланировать объем операции.
- УЗИ и биопсия шейных, надключичных и подмышечных лимфоузлов — обнаружение метастазов Вирхова и Айриша.
- Колоноскопия.
- ПЭТ-КТ.
- Остеосцинтиграфия.
- Биопсия костного мозга при подозрении на наличие метастазов.
- Диагностическая лапароскопия. Она обязательно проводится при тотальном и субтотальном опухолевом поражении желудка, а также прорастании рака за пределы серозной оболочки желудка.
Способы лечения
Основным методом лечения инфильтративного рака является операция. При распространенных формах новообразования ее дополняют химиотерапией. Если хирургическое вмешательство не показано, проводится только химиотерапия.
Хирургия
При лечении инфильтративной формы рака желудка применяются следующие виды операций:
- Гастрэктомия.
- Субтотальная резекция желудка.
При этом пораженная часть желудка или весь желудок удаляется единым блоком с окружающими тканями, куда входят большой и малый сальник, жировая клетчатка и регионарные лимфоузлы 1-2 порядка. Пересечение органа при инфильтративном раке осуществляется не менее, чем 7 см от определяемого края опухоли. Чтобы подтвердить радикальность операции, удаленный фрагмент немедленно подвергают исследованию на наличие опухолевых клеток в краях отсечения.

При распространении рака на соседние органы, объем операции может увеличиваться и включать резекцию пораженных тканей.
Химиотерапия
Химиотерапия может применяться в рамках комбинированного лечения, совместно с операцией, или как самостоятельный метод лечения при нерезектабельных опухолях.
В рамках комбинированного лечения используются следующие виды химиотерапии:
При нерезектабельных формах рака желудка, химиотерапия является основным методом лечения. В качестве первой линии терапии назначаются схемы, включающие препараты платины и фторпиримидины. Трехкомпонентные схемы, которые дополняются доцетакселом, улучшают общую выживаемость, но являются более токсичными. Поэтому их назначают только сохранным пациентам. Если имеются метастазы в кости, могут назначаться бисфосфонаты (золедроновая кислота).
Первая линия химиотерапии проводится на протяжении 18 недель, после этого больного наблюдают до прогрессирования заболевания. Если она произошла в течение 3 месяцев после окончания химиотерапии первой линии, применяют препараты второй линии (таксаны), если после прогрессирования прошло более 6 месяцев, можно опять использовать препараты 1 линии. При положительном HER2 статусе лечение дополняется таргетными препаратами.
У ослабленных пожилых пациентов с сопутствующими заболеваниями назначают щадящее лечение, и при улучшении их состояния переходят на режим XELOX. Тяжелым больным показано симптоматическое лечение.
Лучевая терапия
Лучевая терапия в качестве самостоятельного метода лечения не используется. Некоторое время в США адъювантная химиолучевая терапия была стандартом лечения местнораспространенных форм инфильтративного рака. Но проспективные исследования показали, что такая тактика не улучшает прогноз больных, а лечение является более токсичным, по сравнению с адъювантной химиотерапией. Поэтому в настоящее время такой подход не рекомендован.
Основное применение лучевой терапии — паллиативное лечение для облегчения симптомов болезни. Например, ее используют при наличии метастазов в костях для уменьшения болевого синдрома.
Симптоматическое лечение
Симптоматическому лечению подлежат следующие категории больных:
- При 4 стадии заболевания.
- Больные с местнораспространенными нерезектабельными формами рака.
- Больные с тяжелой сопутствующей патологией, делающей невозможным проведение операции или применение цитостатиков.
Симптоматическая терапия направлена на облегчение состояния пациента и борьбу с осложнениями:
- Устранение кровотечений — часто опухоли желудка осложняются обильными кровотечениями. У больных, при этом, отмечается рвота кровавой гущей или алой кровью, мелена в стуле. Для остановки кровотечения проводятся эндоскопические операции.
- Борьба с опухолевым стенозом — здесь применяются различные технологии, от стентирования до наложения обходных анастомозов и выведения гастростомы ниже места поражения.
- Лечение боли — медикаментозная терапия, регионарная анестезия, лучевая терапия.
- Лечение асцита — внутрибрюшная химиотерапия, лапароцентез, установление дренажа.
Прогноз
Инфильтративный рак является крайне агрессивной формой злокачественного новообразования. Он очень рано дает метастазы, часто диагностируется на поздних стадиях, поэтому прогноз более неблагоприятный, по сравнению с другими формами рака желудка.
Меры профилактики
Методы профилактики инфильтративного рака такие же, как и при других злокачественных новообразованиях желудка:
Диффузная астроцитома низкой степени злокачественности
Диффузная астроцитома низкой степени злокачественности - это первичная опухоль головного мозга астроцитарного происхождения, которой свойственна тенденция к озлокачествлению, перерождение в анапластическую астроцитому (АА), состоящее из хорошо дифференцированных клеток, имеющая инфильтрирующий и медленный характер роста.
- Диффузная астроцитома,
- астроцитома II степени по классификации ВОЗ (grade II),
- фибриллярная астроцитома,
- астроцитома низкой степени злокачественности (АНСЗ)
Эпидемиология:
- У большинства диффузная астроцитома обнаруживается в возраст - 20-45 лет
Встречается в любом возрасте, средний: 34 года - Отмечается чуть более высокая встречаемость у мужчин
- Фибриллярная астроцитома составляет 25-30% глиом у взрослых, 10-15% от всех астроцитом и второй наиболее часто встречающейся астроцитомы детского возраста (на первом месте — пилоцитарная)
- Регистрируют ~ 1,4 новых случаев на 1000000/год
Клинические проявления:
Наиболее частые проявления:
- Судорожный синдром, увеличение внутричерепного давления
Другие проявления (вариабельны в зависимости от локализации опухоли):
МРТ позвоночника при патологиях костного мозга
Костный мозг занимает примерно 5% общей массы тела и играет активную роль в гемапоэзе (формировании крови). Состоит костный мозг, в основном, из стволовых клеток (всех видов клеточных элементов крови), окружающих поддерживающих клеток - макрофагов, адипоцитов и большого числа других, участвующих в питании, пролиферации (росте) и дифференциации стволовых клеток. Красный костный мозг содержит около 40% жира, желтый до 80%. Эта особенность помогает в выявлении различных патологий, связанных с изменением этого соотношения, при МРТ позвоночника.
К жировой ткани наиболее чувствительны Т1-взвешенные МРТ. Они являются основой протокола МРТ. В дополнение используются Т2-взвешенные МРТ с подавлением сигнала от жира. Ниже мы остановимся на основных патологиях, проявляющихся на МРТ позвоночника, как патология костного мозга, в первую очередь.
- Гемангиома, одиночная или множественная, составляет 10-12% изменений в позвонках. Она относится к сосудистым аномалиям и имеет характерные признаки при МРТ позвоночника - округлая или трабекулярная, светлая на Т1-взвешенных и Т2-взешенных МРТ, не меняется МРТ методиками подавления сигнала от жира.
- Локальные жировые депозиты появляются с возрастом и являются вариантом нормы. Жировые отложения также наблюдаются при остеохондрозе вдоль замыкательных пластинок (жировая дегенерация, или тип 2 по классификации Modic). Они яркие на Т1-взвешенных МРТ позвоночника и становятся темными при МРТ подавлении сигнала от жира. Иногда встречаются смешанные варианты изменений костного мозга при остеохондрозе, полностью не подавляющиеся при применении МРТ последовательности STIR.
- Болезнь Пэджета относится к метаболическим нарушениям и наблюдается у 1-3% лиц старше 40 лет. Поражение позвонков занимает второе место после костей таза. В диагностике болезни Пэджета очень помогает выявление литических очагов в костях черепа. Болезнь Пэджета проходит 3 стадии - литическую, смешанную и бластическую. В соответствии с этими стадиями при МРТ позвоночника наблюдается разная картина. В литической стадии сигнал от очага яркий на Т2-взвешенных МРТ и низкий на Т1-взвешеенных МРТ, затем сменяется на гипоинтенсивный на МРТ обоих типов взвешенности по мере увеличения склероза и фиброза. При МРТ позвоночника обнаруживаются и другие характерные черты болезни Пэджета - утолщение кортикальных пластинок тел позвонков, жировое перерождение на поздней стадии и в ходе успешного лечения.
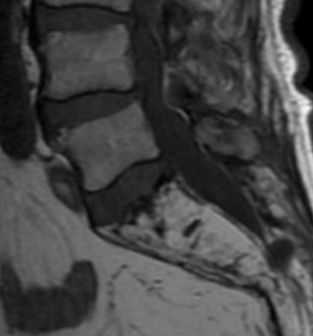
МРТ позвоночника. Т1-взвешенная сагиттальная МРТ пояснично-крестцового отдела. Замещение костного мозга крестца жиром при болезни Пэджета.
- Липома относится к доброкачественным опухолям из жировой ткани. Они составляют около 1% всех первичных опухолей костей и не больше 4% из них локализуются в позвонках. При МРТ позвоночника липомы трудно отличимы от жировых депозитов, однако, они более четко очерчены и могут подвергаться внутреннему некрозу и кальцификации
- кровоизлияния в позвонки встречаются при травмах. При МРТ позвоночника прослеживается характерная динамика крови в зависимости от давности кровоизлияния.
- Последствие лучевой терапии сводятся к замещению красного костного мозга на желтый. При поглощенной дозе, превышающей 36Гр этот процесс становится необратимым. При МРТ позвоночника видно диффузное увеличение сигнала на Т1-взвешенных МРТ с четкой границей, соответствующей полю облучения. После лучевой терапии и химиотерапии также может развиваться миелофиброз - замещение костного мозга фиброзной тканью. При МРТ позвоночника сигнал очень низкий как на Т1-взвешенных, так и на Т2-взвешенных МРТ.
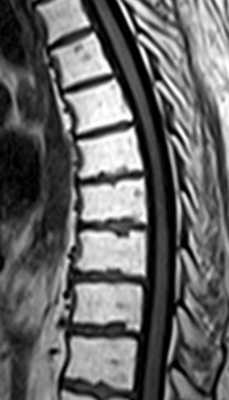
МРТ позвоночника. Т1-взвешенная сагиттальная МРТ грудного отдела. Жировая дегенерация костного мозга после лучевой терапии.
- Остеопороз приводит к уменьшению клеточного состава костного мозга и увеличению жира. При МРТ позвоночника чаще видно диффузное увеличение сигнала от тел позвонков на Т1-взвешенных МРТ. Встречаются также очаговые изменения, требующие при МРТ позвоночника дифференциальной диагностики с гемангиомами. МРТ диагностика при остеопорозе представлена также в отдельной статье.
- Спондилоартропатии при МРТ позвоночника часто проявляются “светящимися” углами на Т2-взвешенных МРТ. Особенно это характерно для острой стадии анкилозирующего спондилита. Смена острой фазы на хроническую приводит к превращению воспалительной реакции в депо жировой ткани, светлой на Т1-взвешенных МРТ. МРТ позвоночника при различных заболеваниях, относящихся к группе спондилоартропатий, посвящена специальная статья на нашем другом сайте.
- Анорексия сопровождается разными изменениями в организме, в том числе и остеопорозу и снижению интенсивности сигнала на Т1-взвешенных МРТ, а также отеку костного мозга, что обозначается термином “желатинозная трансформация”. На Т2-взвешенных МРТ (особенно с подавлением сигнала от жира) появляется слабое диффузное увеличение сигнала от позвонков. При МРТ позвоночника с контрастированием отмечается аморфное усиление сигнала.
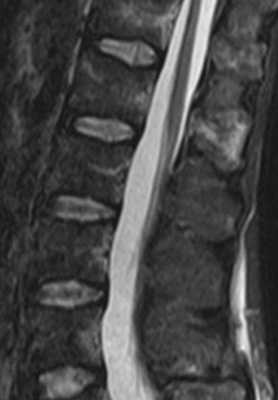
МРТ позвоночника. Т2-взвешенная сагиттальная МРТ. Желатинозная трансформация при нарушении питания.
- Гемосидероз - явление наблюдающееся при гемолитической анемии. При МРТ позвоночника костный мозг приобретает низкий сигнал. В дифференциальной диагностики важно, что такой же низкий сигнал приобретает печень и селезенка.
- Болезнь Гоше - аутосомно-рецессивное наследственное заболевание классифицируемое как сфинголипидоз и проявляющееся в накоплении глюкоцереброзидов в гистиоцитах. Диагноз ставится на основании пункции селезенки и обнаружении специфических клеток. При МРТ позвоночника красный костный мозг замещается клетками Гоше, которые гипоинтенсивны на Т1- и Т2-взвешенных МРТ. Кроме того, при МРТ позвоночника часто наблюдаются костные инфаркты.
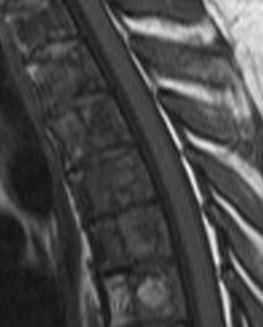
МРТ позвоночника. Т1-взвешенная МРТ грудного отдела позвоночника. Болезнь Гоше.
- Миелопролиферативные и миелодиспластические синдромы к которым относится хронический миелолейкоз и другие хронические лейкозы, полицитемия, мастоцитоз, эссенциальная тромбоцитопения при МРТ позвоночника проявляются однородно сниженным сигналом на Т1-взвешенных МРТ. На Т2-взвешенных МРТ позвоночника нередко наблюдается “обратная” яркость межпозвоночных дисков, они становятся светлее тел позвонков. МРТ головного мозга при опухолях кроветворной системы также может выявить его поражение.
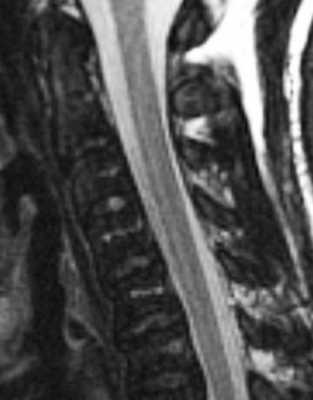
МРТ позвоночника. Т2-взвешенная сагиттальная МРТ шейного отдела позвоночника. Хронический миелолейкоз.
- Саркоидоз поражает костный мозг в 1-3% случаев. Поражение головного мозга и спинного мозга при саркоидозе встречается гораздо чаще. При МРТ позвоночника наблюдаются склеротические очаги, очень напоминающие метастазы, часто множественные. Очаги могут быть смешанными литическими со склеротическими ободками. При МРТ позвоночника с контрастированием может наблюдаться усиление сигнала от очагов.
- Талассемия - большая группа аутосомно-рецессивных заболеваний проявляющаяся в нарушении синтеза цепей глобина эритроцитов. Заболевание проявляется гемолитической анемией. Диагноз ставится на основании пунктата костного мозга. При МРТ позвоночника сигнал от позвонков очень низкий и встречается экстрамедуллярный гемопоэз.
- Множественная миелома (плазмоцитома) относится к гематологическим заболеваниям. МРТ позвоночника при множественной миеломе рассматривается в отдельной статье.
При МРТ в СПб в наших клиниках мы поводим дифференциальный диагноз с метастазами и первичными опухолями позвоночника. Кроме того, при МРТ позвоночника надо исключить воспалительные процессы - туберкулезный спондилит и спондилодисцит.
Множественная миелома
Множественная миелома — это вид онкопатологии, локализованной в костном мозге и поражающей кровеносную систему. Заболевание приводит к увеличению количества кальция, который откладывается в органах. Опухоль костного мозга влияет на окружающие ткани и кости: позвоночник, череп, таз. Кровь становится гуще за счёт повышенного количества белка. Обычно выявляется у людей от 60 лет и старше.
Акции
Полное обследование на онкологические заболевания для мужчин и женщин.
Онкоконсилиум может потребоваться как при лечении в «СМ-Клиника», так и пациентам других медицинских учреждений с целью получения альтернативного мнения.
«СМ-Клиника» предоставляет своим пациентам предоперационное обследование со скидкой до 72%!
Консультация врача-хирурга по поводу операции бесплатно!
Содержание статьи:
Множественная миелома (ММ) представляет собой злокачественное опухолевое поражение B-лимфоцитов - плазматических клеток, отвечающих за иммунные функции. Относится к группе хронических миелобластных лейкозов. Патология также именуется миеломной болезнью, плазмоцитомой, болезнью Рустицкого-Калера.
Согласно последней версии классификации Всемирной организации здравоохранения (ВОЗ) 2017 г. термин "множественная миелома" заменен на термин "плазмоклеточная миелома" Источник:
Менделеева Л.П. Множественная миелома. Клинические рекомендации / Л.П. Менделеева [и др.] // Современная онкология. - 2020. - № 22 (4). - С. 6-28. .
Среди всех злокачественных опухолей на долю множественной миеломы приходится около 1%, среди опухолей органов кроветворения и лимфоидной ткани - 10-15%.
Болезнь чаще диагностируется у людей старшего возраста - в некоторых случаях ее симптомы обнаруживаются после 50 лет, средний возраст больных 66-70 лет, у людей до 40 лет распространенность патологии не превышает 2% Источник:
Менделеева Л.П. Множественная миелома. Клинические рекомендации / Л.П. Менделеева [и др.] // Современная онкология. - 2020. - № 22 (4). - С. 6-28. . Заболевание встречается во всех странах мира у людей всех рас Источник:
Бессмельцев С.С. Множественная миелома (лекция) / С.С. Бессмельцев // Вестник гематологии. - 2014. - Т. X. - № 3. - С. 6-39. .
В России, по данным на 2017 год, заболеваемость ММ составила 2,78 случаев на 100 тыс. населения.
Множественная миелома на сегодня считается неизлечимым заболеванием, терапия направлена на сдерживание роста опухоли, продление жизни больных и поддержание ее качества. Прогноз зависит от того, на какой стадии выявлено заболевание, возраста пациента, степени поражения и соответствующих лабораторных показателей. К сожалению, миеломная болезнь часто диагностируется только с появлением клинических симптомов, при этом с момента начала заболевания до явной симптоматики может пройти достаточно долгое время, в течение которого выявить патологию можно только по анализу крови.
Причины и факторы риска возникновения множественной миеломы
Болезнь развивается вследствие мутаций в клетках-предшественниках B-лимфоцитов. Причины возникновения мутаций неизвестны, но существуют факторы риска, их провоцирующие. Это:
- наследственная предрасположенность;
- воздействие физических и химических канцерогенов, радиоактивного излучения;
- прием иммуносупрессоров, иммунодефицитные состояния;
- длительная антигенная стимуляция клеток лимфоидной системы после вирусных инфекций.
Симптоматика заболевания
В 10-20% случаев болезнь протекает бессимптомно и выявляется случайно при плановых обследованиях, когда обнаруживается высокая СОЭ или белок в моче Источник:
Бессмельцев С.С. Множественная миелома (лекция) / С.С. Бессмельцев // Вестник гематологии. - 2014. - Т. X. - № 3. - С. 6-39. . Поэтому людям из групп риска - больным ВИЧ, принимающим иммуносупрессоры, перенесшим тяжелые вирусные инфекции, работникам вредных производств - следует периодически сдавать анализы крови и мочи.
В период клинических симптомов, как правило, раньше других появляются боли практически во всех костях скелета - позвоночнике, ребрах, грудине, тазовых, бедренных, плечевых костях. Боли возникают самопроизвольно при движении или пальпации. Позднее развивается остеопороз, могут возникать переломы, в таких случаях боль носит постоянный локализованный характер. Вследствие компрессионных переломов позвонков появляются сопутствующие симптомы, характерные для сдавления корешков спинного мозга, изменение чувствительности, параплегии, нарушение моторики мочевого пузыря и кишечника.
При ММ поражаются различные органы с соответствующей симптоматикой.
Миеломная нефропатия
Поражение почек, развивающееся вследствие склерозирования почечных канальцев, вынужденных фильтровать большой объем миеломного белка. Кроме того, в поражении почек при множественной миеломе принимают участие дегидратация, повышение уровня кальция в крови, сопутствующие инфекции и прием высоких доз нестероидных противовоспалительных препаратов. Миеломная нефропатия имеет различные проявления, от бессимптомной протеинурии (наличие белка в моче) до тяжелой почечной недостаточности. К нефропатии могут присоединяться инфекционные поражения почек.
Анемия
Инфильтрация костного мозга миеломными клетками приводит к снижению количества эритроидных клеток-предшественников, из которых образуются эритроциты. Помимо снижения гемоглобина и цветового показателя, в анализах крови обнаруживается значительно ускоренная СОЭ (скорость оседания эритроцитов). Больные с анемией испытывают слабость, беспричинную усталость, головокружения. У них отмечается сухость и бледность кожи, ломкость ногтей и волос.
Гиперкальциемия
Повышенное содержание кальция в крови приводит к появлению тошноты с приступами рвоты, учащенному мочеиспусканию, мышечной слабости, вялости, сонливости, потере сознания, вплоть до коматозного состояния в терминальной стадии болезни.
Инфекционные осложнения
При ММ в несколько раз повышается риск возникновения бактериальных и вирусных осложнений. Наиболее часто у пациентов развиваются инфекционные поражения почек и легких (пневмония). Присоединение инфекции - одна из ведущих причин смертности от множественной миеломы.
Нарушения свертываемости крови
Белки, вырабатываемые миеломными клетками, провоцируют повышенную вязкость крови, из-за чего появляются как местные симптомы - кровоизлияния в сетчатку глаза, носовые, маточные и другие кровотечения, так и общие - одышка, головокружение, инсультоподобные признаки.
Миеломный амилоидоз
Инфильтрация тканей миеломными клетками. Поражаются практически все органы и системы - сердечно-сосудистая, выделительная, нервная системы, желудочно-кишечный тракт, роговица глаз, суставы, кожа - с соответствующими поражениями.
Обращаться к врачу следует при появлении первых, даже неспецифических признаков заболевания, - слабости, вялости, болей в костях.
Классификация множественной миеломы
ММ классифицируют по характеру распространения новообразований, с учетом характеристик клеток, по секретированию парапротеинов.
По характеру распространения опухолевого инфильтрата:
- Локальная узловая форма (солитарная плазмоцитома):
- костная локализация - присутствует единичный очаг остеолиза (разрушения кости), плазмоклеточная инфильтрация костного мозга не выявляется;
- внекостная (экстрамедуллярная) локализация - опухолевое поражение лимфоидной ткани;
- множественно-узловатая;
- диффузно-узловатая;
- диффузная.
По характеристикам клеток:
- плазмоцитарная;
- плазмобластная;
- полиморфно-клеточная;
- мелкоклеточная.
По секреции парапротеинов:
- несекретирующие миеломы;
- диклоновые миеломы;
- миелома Бенс-Джонса;
- A-, G-, M-миеломы.
Стадии множественной миеломы
Стадирование множественной миеломы осуществляется на основании системы Дьюри-Салмона либо согласно международной системе ISS/R-ISS (международная система, пересмотренная в 2014 году).
По Дьюри-Салмону для определения стадии заболевания рассматривают следующие критерии:
- содержание моноклонального иммуноглобулина в крови и моче;
- уровень кальция в сыворотке крови, возрастающий при высвобождении его из костной ткани;
- степень анемии, вызванной угнетением эритропоэза;
- степень деструкции костной ткани.
В соответствии с этими критериями выделяют три стадии ММ.
Стадия Признаки Клеточная масса (1012/м2) I Моноклональный глобулин - незначительное количество;
Уровень кальция в крови - норма;
Гемоглобин - норма или незначительно понижен (не менее 10 г/дл);
Переломы или другие повреждения костей - отсутствуют либо единичный эпизод.II Признаки, не соответствующие I или III стадиям. 0,6-1,2 III Моноклональный глобулин - высокий уровень;
Содержание кальция в крови - выше нормальных значений;
Гемоглобин - менее 8,5 г/дл;
Повреждения костей - три и более остеолитических очага.>1,2 Для каждой из стадий выделяют подстадию A или B, в зависимости от нарушения функции почек:
- A - функция почек в норме, сывороточный креатинин
- B - сниженная функция почек, сывороточный креатинин ≥170 мкмоль/л или 2 г/дл.
Система ISS учитывает уровень в сыворотке крови сывороточного альбумина и β-2-микроглобулина. Согласно ей, ММ разделяется на три стадии.
Стадия Признаки I Альбумин ˃ 35 г/л, β-2-микроглобулин ˂3,5 мг/л. II Альбумин ˂ 35 г/л, β-2-микроглобулин ˂3,5 мг/л или β-2-микроглобулин находится в диапазоне 3,5-5,5 мг/л при любом содержании альбумина. III Показатель β-2-микроглобулина превышает 5,5 мг/л при любом содержании альбумина. После пересмотра в 2014 году к уже учитываемым показателям системы ISS, добавились наличие неблагоприятных хромосомных аномалий и уровень лактатдегидрогеназы (ЛДГ).
Стадии R-ISS
Стадия Признаки I Соответствует I стадии ISS + цитогенетические аномалии стандартного риска по FISH (отсутствие цитогенетических аномалий высокого риска) и нормальный уровень ЛДГ. II Критерии не соответствуют I или III стадиям R-ISS. III Соответствует III стадии ISS + цитогенетические аномалии высокого риска по FISH (наличие del 17p и/или транслокации t(4;14) и/или транслокации t(14;16)) или высокий уровень ЛДГ. Диагностика множественной миеломы
При первых признаках заболевания пациенты чаще всего обращаются к терапевту или узким специалистам в соответствии с беспокоящими симптомами. При подозрении на ММ больной направляется к гематологу. Врач проведет тщательный опрос больного, физикальный осмотр. Для постановки диагноза множественной миеломы применяются лабораторные методы, рентгенография и дополнительные исследования.
Лабораторные методы:
- развернутый общий анализ крови;
- анализ крови на группу и резус-фактор;
- исследование крови на ВИЧ;
- биохимия с обязательным определением креатинина, β-2-микроглобулина, ЛДГ, интерлейкина-6, С-реактивного белка;
- коагулограмма - для определения показателей свертываемости крови;
- определение содержания β-2-микроглобулина в моче;
- определение показателей сывороточных иммуноглобулинов.
На рентгенографии определяются очаги поражения костной ткани, их количество, степень поражения. Дополнительно для оценки остеодеструкции может назначаться компьютерная томография. Для уточнения наличия и распространенности поражения костей, выявления костных плазмоцитов с определением их размеров рекомендуется выполнить ПЭТ/КТ.
Для цитогенетического исследования опухолевых клеток показана биопсия костного мозга. Также проводится иммунофенотипирование клеток крови.
Для исключения поражения различных органов или при имеющейся симптоматике назначаются:
- ЭКГ, УЗИ сердца;
- рентгенография, КТ грудной клетки;
- эзофагогастродуоденоскопия;
- консультации кардиолога, невропатолога, нефролога и других врачей по показаниям.
При метастазировании ММ малигнизированные клетки лимфогенным путем распространяются в костную ткань. Метастатические очаги определяются с помощью рентгенографии или компьютерной томографии костей.
Лечение множественной миеломы
Тактика лечения ММ зависит от того, на какой стадии выявлено заболевание, а также от особенностей его течения. В случаях бессимптомной (тлеющей) миеломы (около 10% больных) болезнь прогрессирует очень медленно и не требует противоопухолевого лечения. Поэтому иногда на первых стадиях заболевания врачи выбирают выжидательную тактику, чтобы оценить скорость развития патологии.
При имеющейся симптоматике больным показано специфическое противоопухолевое лечение. Его схема назначается врачом с учетом всех факторов: вида множественной миеломы, возраста больного, имеющихся сопутствующих заболеваний, данных лабораторных анализов. Пациенту могут быть назначены химиотерапия, лучевая терапия, трансплантация костного мозга. В сочетании с основными методами лечения могут использоваться иммунотерапия (биотерапия), плазмаферез крови, терапия глюкокортикостероидами.
Совместно с противоопухолевым лечением проводится симптоматическая терапия для поддержания нормального функционирования пораженных органов и систем.
При болевом синдроме рекомендуется проведение обезболивающей терапии, при сильных болях - с применением наркотических и психотропных лекарственных препаратов.
Прогноз и профилактика заболевания
На сегодняшний день ММ считается неизлечимым заболеванием с неизбежным возникновением рецидивов. Как правило, рецидивы развиваются в течение года после лечения миеломной болезни, каждая последующая ремиссия короче предыдущей.
Прогноз выживаемости зависит от стадии, на которой выявлена множественная миелома, и ее вида. При выявлении на I и II стадиях средняя продолжительность жизни составляет 4-4,5 лет, при IIIA стадии - около 2,5 лет.
Самый неблагоприятный прогноз при ММ, выявленной на IIIB стадии, продолжительность жизни больных около 15 месяцев. При первичной резистентности к химиотерапии выживаемость составляет менее года.
Профилактики множественной миеломы не существует, так как неизвестны факторы, приводящие к мутации клеток. Больным после прохождения лечения ММ в течение всей жизни необходимо наблюдение гематолога.
Источники:
- Бессмельцев С.С. Множественная миелома (лекция) / С.С. Бессмельцев // Вестник гематологии. - 2014. - Т. X. - № 3. - С. 6-39.
- Кучма Ю.М. Множественная миелома / Ю.М. Кучма // Клиническая онкогематология. Фундаментальные исследования и клиническая практика. - 2012.
- Менделеева Л.П. Множественная миелома / Л.П. Менделеева, О.С. Покровская // Клиническая онкогематология. Фундаментальные исследования и клиническая практика. - 2009.
- Менделеева Л.П. Множественная миелома. Клинические рекомендации / Л.П. Менделеева [и др.] // Современная онкология. - 2020. - № 22 (4). - С. 6-28.
- Семочкин С.В. Множественная миелома / С.В. Семочкин // Клиническая онкогематология. Фундаментальные исследования и клиническая практика. - 2020. - № 13 (1). - С. 1-24.
Михайлов Алексей Геннадьевич оперирующий онколог, врач высшей квалификационной категории, к.м.н. стаж: 21 год
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Морфоиммунологическая характеристика поражения костного мозга при диффузной В-клеточной крупноклеточной лимфоме
Диффузная В-клеточная крупноклеточная лимфома (ДВКЛ) составляет около 40% всех вариантов НХЛ и является наиболее часто встречающейся лимфоидной опухолью взрослых в развитых странах Запада и в России ДВКЛ отличается агрессивным клиническим течением и высокой чувствительностью к режимам полихимиотерапии, включающим препараты антрациклинового ряда. Нестабильность клинических показателей эффективности терапии при общей высокой химиочувствительности опухоли (5-летняя выживаемость, по разным данным, не превышает 50%, и основные причины смерти связаны с прогрессией болезни) определяет повышенный интерес клиницистов и патологов к поиску наиболее значимых факторов клинической гетерогенности ДВКЛ. Настоящее исследование посвящено особенностям поражения костного мозга при ДВКЛ. Нами был проанализирован ретроспективный и проспективный материал 24 больных ДВКЛ, проходивших обследование и лечение амбулаторно в гематологическом кабинете поликлиники или стационарно в отделении химиотерапии гемобластозов НИИ КО ГУ РОНЦ им Н.Н. Блохина РАМН. Основой для включения больных в исследование было выявление в костном мозге (в трепанобиоптатах и/или аспиратах) лимфоидной любого типа, подозрительной в отношении поражения. Полученные данные свидетельствуют о разнообразии типов поражения костного мозга при ДВКЛ, необходимости использования методов цитологии, гистологии, проточной цитометрии и иммуногистохимии в сочетании с иммуноморфологической характеристикой первичного субстрата лимфомы для более точного установления вовлечения костного мозга и анализа дискордантных ситуаций, связи поражения костного мозга с неблагоприятным течением лимфомы, феномене Т-клеточной реакции в костном мозге, ассоциированной в основном с первичной экстранодальной локализацией экстрамедуллярного субстрата ДВКЛ. Выявленные ассоциации могут служить лишь прологом к более фундаментальным исследованиям механизмов противоопухолевой активности и толерантности иммунной системы при НХЛ, в частности при ДВКЛ.
Ключевые слова
Полный текст
Читайте также:
