Добавочный центр оссификации лодыжки голеностопного сустава на рентгенограмме
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
Латеральная нестабильность голеностопного сустава как следствие "растяжения голеностопа", "подворачивания голеностопа", по прежнему остаётся крайне недооценённой и актуальной проблемой травматологии. Ниже рассмотрим пример обращения пациента с данной проблемой, которая при первичном обращении не была диагностирована (что встречается практически в 100% случаев).
Клинический пример лечения застарелого разрыва передней таранно-малоберцовой связки, пяточно-малоберцовой связки правого голеностопного сустава у пациентки П.38 лет.
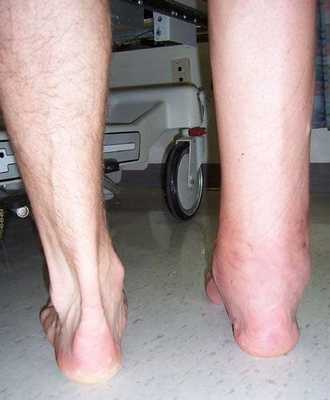
История неоднократных травм голеностопного сустава на протяжении более 10 лет, в среднем 2-3 раза в год подворачивает ногу, после чего наблюдается в травмпункте в связи с болями в голеностопном суставе. Обратилась к нам в клинику из-за того что после последнего эпизода подворачивания стопы боль держалась дольше обычного, и была более интенсивной. На стандартных рентгенограммах - без патологии.
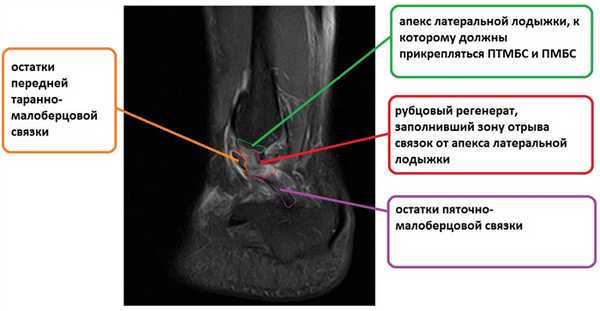
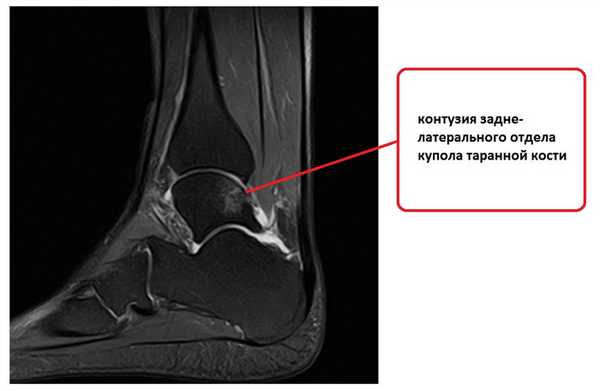
На этом этапе пациентка лечилась по стандартному сценарию «растяжение голеностопа». Носила ортез, мазала голеностоп вольтареном и лиотоном, разгружала его при помощи трости. Но в связи с длительно сохраняющимся болевым синдромом было выполнено МРТ, при котором диагностирован застарелый разрыв передней таранно-малоберцовой связки, пяточно-малоберцовой связки правого голеностопного сустава, контузионное повреждение латеральных отделов таранной кости.
Для подтверждения механической нестабильности выполнены стресс-рентгенограммы голеностопного сустава с «варус-стресс тестом» и «тестом переднего выдвижного ящика». Критериями для постановки диагноза нестабильности является ангуляция таранной кости в коронарной плоскости более 4 градусов и смещение таранной кости кпереди в сагиттальной плоскости на 4 мм, или разница с контрлатеральной стороной в 2 градуса и 2 мм соответственно.
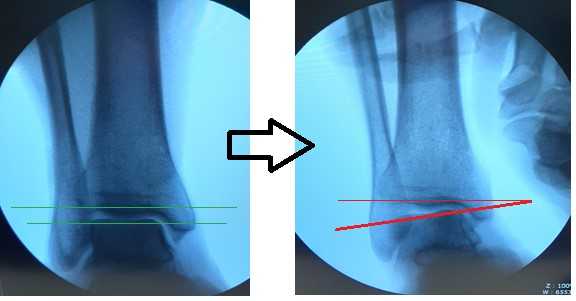
Если с варус-стресс тестом всё очень наглядно, оценивать передний выдвижной ящик рентгенологически чуть сложнее. Для этого можно либо обозначить центр купола таранной кости и встречной суставной поверхности большеберцовой кости точками и сравнивать расстояние между ними с или без нагрузки в задне-переднем направлении, либо использовать в качестве вспомогательного ориентира тень медиальной лодыжки и расстояние от неё до начала шейки таранной кости.
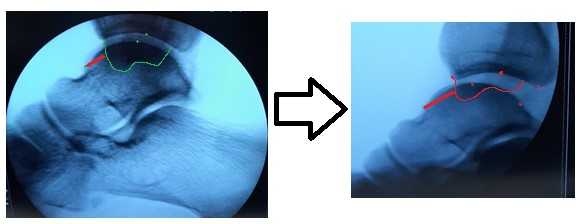
Учитывая историю неоднократных травм, клиническую и рентгенологическую картину антеролатеральной нестабильности голеностопного сустава принято решение о проведении пластики латерального связочного комплекса аутосухожилием нежной мышцы.
В данном случае выбор хирургического вмешательства шёл между стандартной процедурой Бростром в модификации Голда или пластикой аутосухожилием. Так как ранее пациентке оперативные вмешательства не выполнялись, можно было попробовать стандартную операцию по методике Бростром, а пластику оставить в качестве «запасного метода». Но для получения более стабильной конструкции учитывая выраженность нестабильности, длительную историю заболевания, наличие контузионного повреждения купола таранной кости было принято решение о проведении пластики с использованием аутотрансплантата нежной мышцы.
В настоящее время существует 2 основных методики проведения трансплантата через малоберцовую кость. Либо делается 2 канала диаметром соответствующие трансплантату и образующие острый угол, либо делается один канал большего диаметра в который вставляется сложенный вдвое трансплантат. При этом фиксация в малоберцовой кости в первом случае осуществляется при помощи биотенодезных винтов, во втором случае фиксация происходит за счёт титановой пуговицы. Фиксация на таранной и пяточной кости в обоих случаях идентичная при помощи биотенодезных винтов.
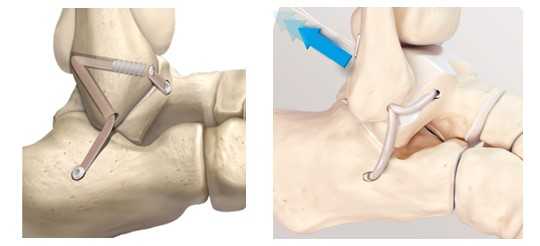
Данная методика может быть реализована как открыто, так и артроскопически. Плюсом открытого метода является возможность аугментации за счёт остатков собственной ПМБС и ПТМБС а также дополнительно может быть использован ретинакулум, хотя необходимости при такой жёсткой фиксации в этом обычно нет. Плюсом артроскопической техники является как обычно малоинвазивность, хотя в этом случае она очень условная - по сути всё равно делается 4 доступа, просто один из них меньшего размера, чем при открытом методе (1 см вместо 3см) при этом технически это намного сложнее, но ради искусства можно сделать и так.
Операция начинается с диагностической и санационной артроскопии голеностопного сустава, при которой дополнительно оценивается степень нестабильности, а главное выявляются и устраняются сопутсвующие повреждения суставного хряща таранной кости, синовиальная гипертрофия и прочие внутрисуставные проблемы.
После подтверждения нестабильности и устранения разрастаний синовиальной и рубцовой ткани переходим к этапу забора аутотрансплантата и его подготовки к последующей трансплантации. У транспланатата 2 плеча, сложенная вдвое часть погружается в канал малоберцовой кости, а «рукава» фиксируются в каналах таранной и пяточной кости соответсвенно в месте прикрепления передней таранно-малоберцовой и пяточно-малоберцовой связок.
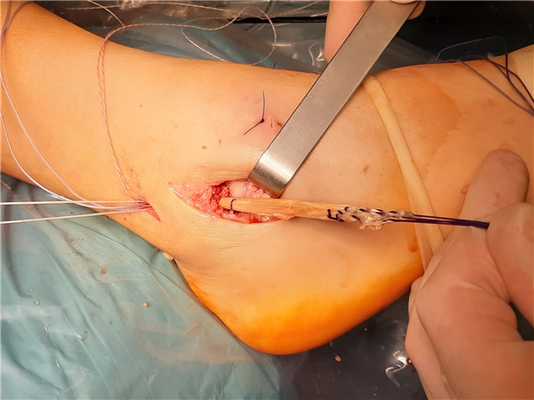
После подготовки транспланата выполняется продольный доступ в проекции апекса латеральной лодыжки, из которого выделяется передняя таранно-малоберцовая связка, чаще всего она бывает частично замещена рубцом в зоне прикрепления к малоберцовой кости, её желательно сохранить, прошить, и потом произвести аугментацию пластики её остатками, что будет способствовать скорейшему восстановлению проприорецепции, и вообще сделает такое восстановление возможным. Первый этап - проводим пуговичный фиксатор (в нашем случае Tight rope Arthrex) через канал в малоберцовой кости. Канал делается при помощи 2 канюлированных свёрел, 4 мм сверлом делается сквозной канал, для того чтобы через него могла пройти пуговица. Второе сверло соответсвует по диаметру сложенному вдвое транспланатау, обычно это 5 или 6 мм и этот канал заканчивается слепо на глубине 2 см, для жёсткой фиксации трансплантата после затягивания нитей на пуговчатом фиксаторе.
Проведены нити, мы видим пуговчатый фиксатор с дистальной стороны канала.
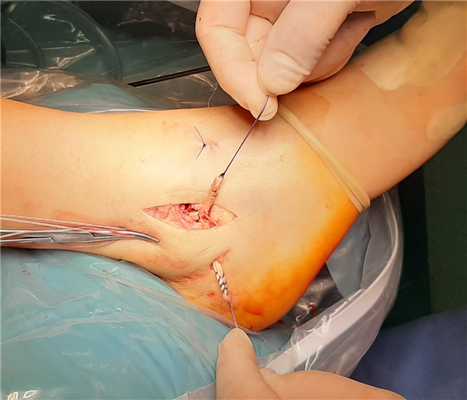
Пуговица проведена на заднюю поверхность малоберцовой кости, трансплантат частично (на 1 см) погружен в канал. Запас в 1 см оставляем для того, чтобы после фиксации остальных частей трансплантата можно было бы ещё его натянуть если это потребуется.
ПМС проходит под сухожилиями малоберцовых мышц, которые нежелательно избыточно травмировать, поэтому мы предпочитаем проводить эту часть трансплантата полузакрыто. После визуализации проксимальной части сухожилия и малоберцовых сухожилий, под последними проводится сосудистый зажим в направлении места прикрепления пяточно-малоберцовой связки, над кончиком зажима делается небольшой продольный доступ около 1 см, из которого тупо обнажается место прикрепления ПМС к пяточной кости, где и производится рефиксация.
Только на этом этапе определяется окончательная длина рукавов трансплантата. Она вычисляется путём прикладывания трансплантата к нативному месту прикрепдения, или к месту где выполнен канал для его фиксации, + 2 см на погружение в этот канал. Концы сухожилия обрезаются на нужной длине и прошиваются.
Для окончательной фиксации могут быть использованы биотенодезные винты из полимолочной кислоты или высокопрочного медицинского пластика. Мы использовали винты из пластика Swive Lock 5.5 мм. При этом канал в плотной таранной кости мы делаем сверлом такого же диаметра, а в более рыхлой пяточной кости, сверлом 5 мм.

Такие винты обеспечивают надёжную первичную фиксацию трансплантата и позволяют начать более раннюю реабилитацию, для достижения лучшего функционального результата.
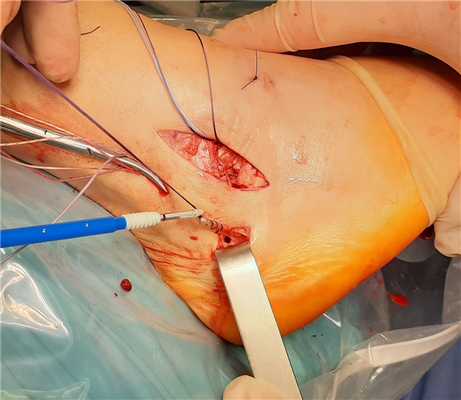
Когда обе части трансплантата фиксированы осуществляется дозатягивание нитей на пуговчатом фиксаторе в нейтральном положении стопы. Оценка функциональной и механической стабильности сустава подтверждает адекватность натяжения.
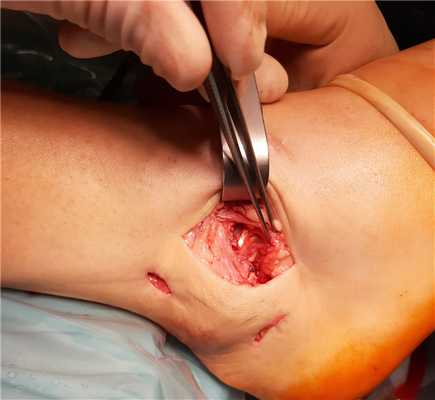
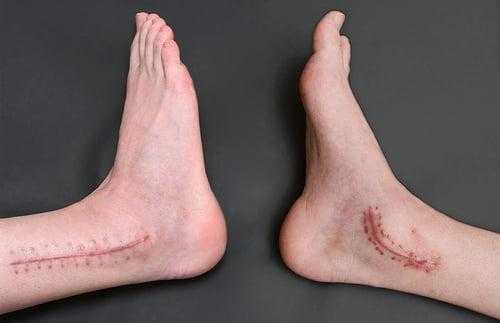
На этой фотографии под остатками ПТМБС виден трансплантат. Культя собственного сухожилия подшивается поверх него к надкостнице малоберцовой кости.
Реабилитационный протокол стандартный для любой пластики связок голеностопного сустава 2 недели гипсовая иммобилизация в лонгете. Через 2 недели снятие швов и переход на Walker - пластиковый сапог. В нём разрешается осевая нагрузка, также начинаем восстановление пассивной и активной амплитуды сгибания-разгибания в голеностопном суставе.
Через 6 недель переходим к фазе закачки мышц голени, тренируем мышечный баланс и выносливость. Возобновление спортивных нагрузок не ранее 12 недель от операции.
КСС. Травма. Переломы. Голеностопный сустав. Кости голени. +
Несмотря на то, что голеностопный сустав может быть поврежден и при воздействии прямой силы как, например, при ударе по лодыжке или огнестрельном ранении, в большинстве случаев переломы лодыжек возникают вследствие непрямых повреждений - подвывиха или вывиха таранной кости из гнезда голеностопного сустава. Определенные типы переломов всегда сочетаются с разрывами связочного аппарата или эквивалентными отрывными переломами в местах прикрепления связок.
Важные анатомические и функциональные особенности
1. Дистальный тибиофибулярный связочный аппарат обеспечивает наличие прочного эластичного гнезда (вилки) голеностопного сустава и состоит из трех элементов:
Передний синдесмоз (или Lig. tibiofibulare anterius) на уровне голеностопного сустава соединяет передний большеберцовый бугорок (Tuberculum Tillaux-Chaput) с латеральной лодыжкой (рис. 14.1а).
Более прочный задний синдесмоз (или Lig. tibiofibulare posterius) соединяет латеральную лодыжку с задним большеберцовым бугорком, который представляет собой латеральную часть треугольника Volkmann (рис. 14.1b).
Проксимально от синдесмоза расположенная Membrana interossea соединяет большеберцовую и малоберцовую кости.
2.Боковые связки предупреждают заклинивание таранной кости в гнезде голеностопного сустава и включают следующие элементы:
Латеральный связочный аппарат состоит из трех связок: Lig. fibulotalare anterius, Lig. calcaneofibulare и Lig. fibulotalare posterius (рис. 14.2a).
Медиальный связочный аппарат, или Lig. deltoideum, состоит из двух частей: большеберцово-таранной и большеберцово-пяточной (рис. 14.2Ь).
Таранная кость находится в тесном контакте с суставной поверхностью вилки сустава во всех положениях подошвенного или тыльного сгибания стопы. Наличие тесного контакта является принципиальным важным механизмом для распределения нагрузки в голеностопном суставе и поэтому такой контакт должен быть абсолютно точно восстановлен. Нормальное движение между дистальными отделами большеберцовой и малоберцовой костей на уровне синдесмоза является важным дополнительным фактором для восстановления нормальных движений в голеностопном суставе.
Классификация переломов лодыжек по Weber and Danis
Чем выше перелом малоберцовой кости, тем обширнее повреждение межберцовых связок и потому больше опасность возникновения недостаточности функции вилки голеностопного сустава. Существуют три типа повреждения в зависимости от уровня перелома малоберцовой кости (рис. 14.4).
Тип А (44-А1-3)
Малоберцовая кость: Поперечный отрывной перелом на уровне или ниже уровня голеностопного сустава (рис. 14.4а) или разрыв латерального связочного аппарата (рис. 14.4а').
Медиальная лодыжка: Интактная или перелом от сдвига с более вертикальной плоскостью перелома. Нередко имеет место также локальный компрессионный перелом медиальной суставной поверхности большеберцовой кости
Задний край большеберцовой кости: Обычно интактен. В некоторых случаях имеется дорзомедиальный фрагмент, который иногда связан с медиальным лодыжечным фрагментом.
Межберцовый связочный аппарат: Всегда интактный.
Тип В (44-В1-3)
Малоберцовая кость: Косой или торзионный перелом, начинающийся от уровня голеностопного сустава и идущий в проксимальном направлении (рис. 14.4b). Линия перелома может быть гладкой или изломанной, что зависит от приложенной силы.
Медиальная лодыжка: Интактна или отрывной перелом в месте прикрепления связок, реже - разрыв Lig. deltoideum.
Задний край большеберцовой кости: Интактен или имеется дорзолатеральный треугольный фрагмент (треугольник Фолькманна) при отрывном переломе задней связки синдесмоза.
Межберцовый связочный аппарат: Межкостная мембрана, как правило, интактна. Дорзальный синдесмоз чаще интактен или происходит отрыв вместе с задним краем большеберцовой кости (треугольник Фолькманна).
Передний синдесмоз (Lig. tibiofibulare anterius) остается интактным при косом переломе латеральной лодыжки ниже уровня голеностопного сустава. Однако если линия перелома начинается на уровне щели голеностопного сустава, то передний синдесмоз либо надорван, либо полностью разорван. Иногда может наблюдаться отрывной перелом в месте прикрепления связки к большеберцовой кости (бугорок Тилло-Шапута) или к малоберцовой кости. Membrana interossea остается, как правило, интактной.
Тип С (44-С1-3)
Малоберцовая кость: Перелом диафиза в любом месте между синдесмозом и головкой малоберцовой кости (рис. 14.4с,d).
Медиальная лодыжка: Отрывной перелом или разрыв Lig. deltoideum.
Задний край большеберцовой кости: Интактен или оторван в месте прикрепления синдесмоза.
Межберцовый связочный аппарат: Всегда разорван. Разрыв Membrana interossea проксимальнее голеностопного сустава, распространяющийся, как минимум, до уровня перелома малоберцовой кости.
Синдесмоз разорван или оторван вместе с фрагментами кости в месте прикрепления.
Тяжесть повреждения связочного аппарата и тяжесть перелома лодыжек возрастают прогрессивно от перелома типа А к типу В и типу С.
Помимо переломов лодыжек и повреждения связок необходимо определить наличие переломов медиального и латерального краев таранной кости. Возможно наличие как больших костно-хрящевых фрагментов, так и переломов с отслойкой хряща. Поскольку многие из этих повреждений не определяются на рентгенограммах, то должна выполняться тщательная интраоперационная диагностика.
Для достижения главной цели - восстановления стабильности и анатомической кон-груентности голеностопного сустава - часто бывает показана его хирургическая реконструкция. Необходимым звеном предоперационного планирования является внимательная оценка состояния мягких тканей и циркуляции еще до операции (рис. 14.5).
Рентгенологическая методика исследования.
А При выполнении снимка голеностопного сустава в прямой проекции стопу ротируют кнутри на 20º для того, чтобы чрезлодыжечная ось была параллельна рентгеновской пластинке.
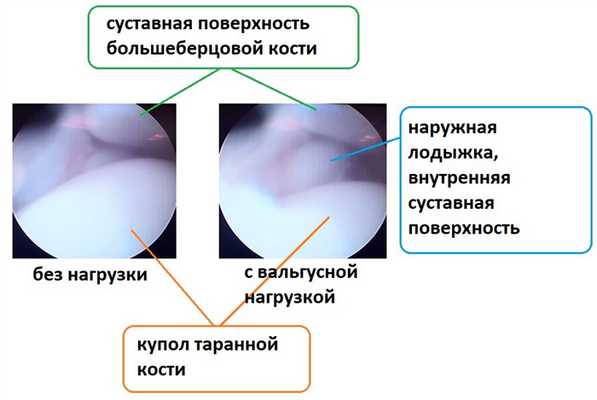
B Клиническая стрессовая варусная прямая проекция голеностопного сустава для демонстрации варусного заклинивания таранной кости в вилке сустава.
С Синдром переднего выдвижного ящика. Подошва стопы должна быть плотно прижата к твердой поверхности при положении голеностопного сустава в легком подошвенном сгибании. Одна из рук исследователя сзади стабилизирует стопу, другая надавливает спереди назад на большеберцовую кость для определения передне-задней нестабильности таранной кости в вилке голеностопного сустава.
Методика рентгенологической диагностики повреждений голеностопного сустава (рис. 14.5, 14.6)
Обязательным является выполнение рентгенограмм в прямой и боковой проекциях при тщательной центрацией рентгеновского пучка точно на область голеностопного сустава. Для выполнения прямой и боковой рентгенограмм голень необходимо ротировать кнутри на 20°. В этом положении чрезлодыжечная ось параллельна рентгеновской пластинке (рис. 14.16а,с). Косой перелом диафиза малоберцовой кости, который часто ошибочно принимают за изолированное повреждение, почти всегда представляет собой перелом типа С. В подобных случаях необходимо внимательное рентгенологическое обследование голеностопного сустава для выявления сопутствующих повреждений в вилке сустава. Если имеется подозрение на повреждение переднего большеберцового бугорка (бугорка Тилло-Шапута), то выполняют дополнительное рентгенологическое исследование с наружной ротацией голени на 45°. Если имеются клинические признаки серьезного повреждения голеностопного сустава, а рентгенограмма выглядит нормальной, то следует думать о травме типа С с проксимальным или даже субкапитальным переломом малоберцовой кости. Поэтому рентгенограммы должны захватывать как голеностопный сустав, так и малоберцовую кость по всей длине.
Для определения повреждений боковых связочных структур выполняют прямую и боковую с нагрузкой рентгенограммы (рис. 14.6Ь). Изолированные разрывы Lig. fibulotalare anterius не всегда приводят к варусному заклиниванию таранной кости на прямой рентгенограмме с нагрузкой. Однако это приведет к передней нестабильности таранной кости, что можно определить на боковом снимке с нагрузкой(рис. 14.6с). Лишь при дополнительном разрыве Lig. calcaneofibulare будет заметно варусное смещение таранной кости. Рентгенограммы с нагрузкой поврежденного голеностопного сустава будут достоверными лишь в том случае, если их выполняют под местной, регионарной или общей анастезией и сравнивают со снимками голеностопного сустава с неповрежденной стороны.
Оценка рентгенограмм.
А Вид сустава на рентгенограмме при ротации стопы кнутри на 20": просвет сустава имеет везде одинаковую ширину. Субхондральные костные пластинки таранной и большеберцовой костей расположены параллельно. Линия субхондральной пластинки большеберцовой кости, проецируемая через щель, является продолжением субхонд-ральной линии латеральной лодыжки без образования ступени.
А' Любое, даже минимальное, укорочение наружной лодыжки ведет к образованию ступени между субхондраль-ными линиями большеберцовой и малоберцовой кости на рентгенограмме в прямой проекции. Латеральное смещение таранной кости приводит к соответствующему расширению просвета сустава с внутренней стороны.
B Стрессовая рентгенограмма голеностопного сустава в прямой проекции. Обратите внимание на наклон таранной кости на 10º. Это указывает на повреждение Lig. calcaneofibulare и в большинстве случаев также и на разрыв lig. fibulotalare anterius.
С Боковая стрессовая рентгенограмма без признаков подвывиха таранной кости.
С' Передний подвывих таранной кости. Разница между шириной просвета сустава с поврежденной и неповрежденной стороны в 3,0 мм и более является патогномоничным признаком повреждения Lig. fibulotalare anterius.
14.6.1 Переломы лодыжек типа 44-А1-3 (рис. 14.8)
Отрывные переломы наружной лодыжки фиксируюттак, как показано на рисунках 14.8а, Ь. Используют треть-трубчатую пластину или стягивание проволокой.
В качестве следующего этапа осуществляют доступ к перелому медиальной лодыжки и расщепленную надкостницу аккуратно отводят для обнажения краев перелома. Передняя капсула всегда разорвана, что дает возможность хорошего обзора внутрисуставной части перелома. Мелкие костные осколки переднего края большеберцовой кости можно удалить, однако большие фрагменты необходимо репонировать. После репозиции вдавленного перелома суставной поверхности большеберцовой кости возникший дефект необходимо заполнить аутотрансплантатом губчатой кости.
Провизорную стабилизацию выполняют при помощи спиц Киршнера, а затем окончательно фиксируют в соответствии с принципами межфрагментарной компрессии (рис. 14.8c,d). Поскольку перелом внутренней лодыжки такого типа является следствием приведения, то медиальный кортикальный слой большеберцовой кости скорее является сдавленной, чем растянутой стороной перелома; поэтому стягивание проволокой не подходит для лечения перелома медиальной лодыжки типа А. Разорванную капсулу зашивать не надо.
Дорзомедиальный фрагмент необходимо аккуратно и точно репонировать и фиксировать с дорзомедиальной стороны (рис. 14.8е).
Рис. 14.8 Перелом лодыжки типа А.
А Разорванные Lig. fibulotalare и Lig. fibulocalcaneare могут быть сшиты одним слоем.
B Оторвавшийся фрагмент латеральной лодыжки сначала стабилизируют двумя спицами Киршнера и затем фиксируют, создавая компрессию, при помощи проволочного серкляжа.
С Если кость хорошего качества, то большой латеральный фрагмент лодыжки можно фиксировать хорошо смоделированной треть-трубчатой пластиной, выполняющей функцию стягивания.
D Большой сдвинутый фрагмент медиальной лодыжки фиксирован спицей Киршнера и 4,0-мм спонгиозным шурупом.
Е Дорзомедиальные фрагменты при переломах типа А возникают редко. Они всегдарасположены непосредственно за фрагментом медиальной лодыжки. Подобные фрагменты можно выделять, репонировать и фиксировать малыми 4,0-мм спонгиозными шурупами, введенными с медиальной и задней стороны.
14.6.2 Переломы лодыжек, тип 44-В1-3 (рис. 14.9)
Сначала выполняют доступ к малоберцовой кости. При осторожной ротации стопы кнаружи через область перелома малоберцовой кости можно увидеть свод таранной кости. Все возможные лежащие свободно фрагменты удаляют. Наружная лодыжка обычно укорочена, смещена кзади и латерально, а также ротирована кнаружи. Анатомическую репозицию лучше всего выполнять при помощи острогорепозиционного зажима, который используют и для провизорной стабилизации. Проверьте правильность репозиции по заднему краю малоберцовой кости (детали внутренней фиксации смотри на рис. 14.9a-d).
Отрывные переломы медиальной лодыжки фиксируют при помощи малых спонгиоз-ных шурупов или стягивания проволокой, что зависит от размера фрагмента. Если нет подозрения на интерпозицию мягких тканей, то необязательно выделять и восстанавливать разорванную дельтовидную связку (рис. 14.9a-g).
Точная репозиция латеральной лодыжки приводит к репозиции смещенного кверху дорзолатерального фрагмента (треугольника Фолькманна), поскольку они соединены задним синдесмозом. Щель перелома, тем не менее, остается открытой. Мелкие внесустав-ные дорзальные фрагменты болыпеберцовой кости можно не фиксировать. Большие по размеру дорзальные фрагменты болыпеберцовой кости, включающие суставной хрящ, необходимо осторожно репонировать через дорзомедиальный доступ. Этот маневр часто требует использования тонких инструментов для давления вниз и вперед при помощи их концов. Временную фиксацию можно завершить при помощи спиц Киршнера, вводимых спереди назад и изнутри кнаружи. Окончательную фиксацию выполняют при помощи спонгиозного костного шурупа, вводимого в передне-заднем направлении (рис. 14.9h-h).
Рис. 14.9 Перелом типа В.
А Короткий косой перелом малоберцовой кости фиксирован 3,5-мм кортикальным стягивающим шурупом. Эта фиксация дополнена треть-трубчатой пластиной, выполняющей функцию нейтрализационной пластины.
B,C,D Различные методы внутренней фиксации латеральной лодыжки при разных видах переломов.
D Наложение треть-трубчатой «противоскользящей» пластины сзади по Weber,
E,F Различные типы внутренней- фиксации медиальной лодыжки.
G Вели становится необходимым выделение Lig. deltoideiun вследствие интерпозиции мягких тканей, то ее необходимо сшить (доступ см. на Рис.14.7).
H Большой дорзо-латеральный фрагмент большеберцовой кости осторожно репонируюти затем фиксируют 4,0-мм спонгиозным шурупом, введенным в переднезаднем направлении.
H´, H´, H´´´ Фиксация стягивающим шурупом дорзолатерального треугольника Фолькмана: вид сбоку, сзади и поперечное сечение.
14.6.3 Переломы лодыжек тип 44-С1-3 (рис. 14.10)
Операцию начинают с экспозиции перелома диафиза малоберцовой кости. Обязательным является точное восстановление длины малоберцовой кости. Перелом диафиза репони-руют и фиксируют при помощи одних лишь стягивающих шурупов или, гораздо чаще, сочетая их с треть-трубчатой пластиной.
Следующим этапом является доступ к передней порции синдесмоза. Если он оторван от большеберцовой кости (бугорок Тилло-Шапута) или от малоберцовой кости, то его репонируют или фиксируют малым (3,5-мм или 2,7-мм) стягивающим шурупом. Если передний синдесмоз разорван посередине, то он может быть сшит.
Очень высокие переломы малоберцовой кости через ее шейку, не требуют, как правило, экспозиции, однако малоберцовой кости следует придать нормальное положение путем тракции при помощи крючка или цапки, наложенных в области Inzisura fibularis tibiae.
Затем необходимо стабилизировать малоберцовую кость в этом положении при помощи спицы Киршнера и выполнить рентгенологическое исследование для проверки соответствия субхондральных пластинок дистальных отделов большеберцовой кости и латеральной лодыжки (рис 14.6а).
Необходимость последующей фиксации малоберцовой кости зависит от стабильности синдесмоза (лучше всего ее проверять при помощи крючка, рис. 14.10а), от степени повреждения межкостной мембраны, жесткости внутренней фиксации малоберцовой кости, а также от выполненного восстановления синдесмоза. Если при проверке крючком выявлена остаточная нестабильность, то она может быть устранена введения позиционного шурупа в 2-3 см над голеностопным суставом. Это должен быть 3,5-мм кортикальный шуруп, который вводят через малоберцовую кость в оба кортикальных слоя большеберцовой кости. Шуруп необходимо вводить косо сзади кпереди под углом 25-30°, начиная дорзолатерально и в вентромедиальном направлении. 3,5-мм резьбу необходимо нарезать как в малоберцовой, так и в большеберцовой кости, поскольку этот шуруп используется не в качестве стягивающего шурупа, а для удержания правильной позиции малоберцовой кости по отношению к большеберцовой (рис. 14.10с).
Медиальную лодыжку и дорзомедиальные фрагменты фиксируют также, как это описано для переломов типа В.
Рис. 14.10 Перелом типа С.
А Перелом диафиза малоберцовой кости репетирован и стабилизирован треть-трубчатой пластиной. При помощи крючка проверяют стабильность переднего синдесмоза. Небольшой отрывной перелом медиальной лодыжки фиксируют двумя спицами Киршнера и стягивающей проволочной петлей.
B,B' Перелом середины диафиза малоберцовой кости фиксируют пластиной. Передний синдесмоз оторван в области
его прикрепления к латеральной лодыжке. Be репонируют и фиксируют либо малым спонгиозным шурупом, либо чрезкостным проволочным швом. Разорванную дельтовидную связку можно (не обязательно) сшить. Большой дорзолотеральный фрагмент осторожно репонируют и затем фиксируют большим спонгиозным шурупом. Этим восстанавливается стабильность вилки голеностопного сустава.
C,C' Нередко субкапитальный перелом диафиза малоберцовой кости не приводит к укорочению и не требует открытой репозиции. Наиболее важным моментом, тем не менее, является внимательная оценка даже минимального укорочения на рентгенограммах голеностопного сустава в прямой проекции. Ищите любое несоответствие в положении субхондральных пластинок дистального отдела большеберцовой кости (Pilon libial) и латеральной лодыжки. Любое укорочение нуждается в коррекции. Небольшой отрывной перелом передней связки синдесмоза от большеберцовой кости репонируют и фиксируют малым спонгиозным шурупом.
C" Поскольку при этом повреждении нарушается целостность межкостной мембраны почти по всей длине, то фиксация прикрепления передней связки синдесмоза не может обеспечить достаточной стабильности вилки голеностопного сустава и возникает необходимость введения позиционного шурупа. Его вводят косо сзади кпереди под углом 25-30º. резьбу нарезают и в малоберцовой и в большеберцовой кости. Отрывной перелом медиальной лодыжки фиксируют с созданием компрессии при помощи одного или двух 4,0-мм спонгиозных шурупов.
D Точная анатомическая репозиция малоберцовой кости в Incisura fibularis tibiae гарантирует восстановление нормального строения вилки голеностопного сустава. Неточность в репозиции с укорочением малоберцовой кости приводит к расширению вилки голеностопного сустава и вальгусному отклонению таранной кости. К развитию посттравматического дегенеративного артроза в большинстве случаев приводит даже небольшая неточность со-споставления и наклон таранной кости кнаружи.
Операция при остеоартрозе голеностопного сустава: эндопротезирование
Голеностоп занимает третье место по частоте развития в нем остеоартроза (9-25%), уступая только тазобедренному и коленному суставам.
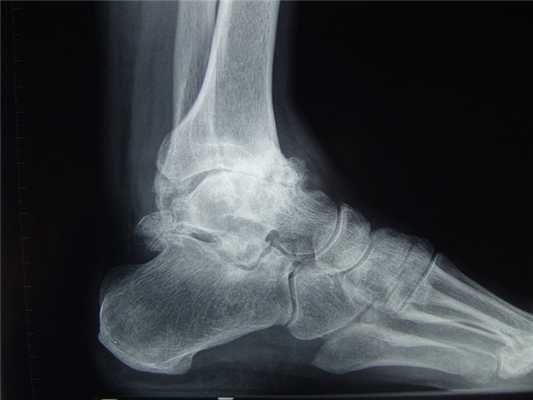
Остеоартроз голеностопного сустава на рентгене.
Основной причиной артроза голеностопного сустава (крузартроза) является травматическое повреждение его анатомических структур — таранной и большеберцовой кости, внутренней или наружной лодыжек. Реже болезнь развивается вследствие поражения голеностопа ревматоидным артритом. И еще реже артроз возникает спонтанно, в результате дегенеративно-дистрофических изменений в хрящевой и костной тканях.
Что такое остеоартроз голеностопного сустава
Артроз (деформирующий остеоартроз, ДОА) — это обобщающее название обширной группы заболеваний, для которых характерно изнашивание голеностопного сустава с прогрессирующей потерей его функций. Причины развития болезней могут быть различными. Однако чаще всего патология возникает вследствие тяжелых травм, сопровождающихся повреждением суставного хряща. В результате нарушается скольжение суставных поверхностей, что приводит к дальнейшему разрушению хрящей и костей. Таким образом развивается остеоартроз.
При ревматоидном артрите сначала возникает синовит — аутоиммунное воспаление синовиальной оболочки голеностопного сустава. Хрящи, кости и периартикулярные ткани поражаются позже.
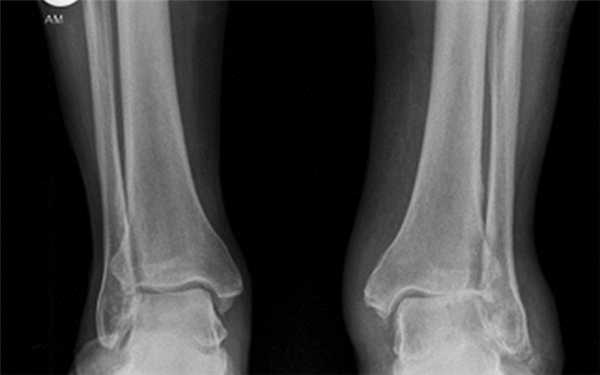
Остеоартроз левого(справа на снимке) голеностопного сустава
Для артрозов характерны такие изменения в голеностопном суставе:
- дегенерация хрящей и ухудшение их амортизирующей функции;
- асептическое воспаление и отек синовиальной оболочки;
- размягчение и изъязвление хрящей, обнажение подлежащих костей;
- субхондральный склероз костной ткани;
- сужение суставной щели и формирование костных экзостозов;
- гипотрофические и фиброзно-склеротические изменения параартикулярных тканей;
- прогрессирующая деформация сустава с нарушением его функций.
Характерные симптомы крузартрозов:
При сопутствующем синовите больных беспокоит утренняя скованность, локальное повышение температуры, припухлость в области голеностопа. При ревматоидном артрите синовиальная оболочка воспаляется первично, при посттравматическом крузартрозе — вторично, на поздних стадиях болезни. Со временем рецидивы синовита возникают чаще и имеют более выраженную симптоматику.
Стадии деформирующего остеоартроза голеностопа
Всего существует до десяти классификаций заболевания. Рассмотрим основные из них.
Стадии заболевания по объему поражения суставного хряща:
Рентгенологические стадии по Kellgren и Lawrence:
- 0 — полное отсутствие рентгенологических признаков;
- І — кистовидные изменения костной ткани, субхондральный линейный остеосклероз, краевые остеофиты небольшого размера;
- ІІ — сужение суставной щели, более выраженный остеосклероз;
- ІІІ — массивный субхондральный остеосклероз, сильное сужение суставной щели, остеофиты большого размера;
- ІV — массивные остеофиты, деформация эпифизов костей, практически полное отсутствие суставной щели.
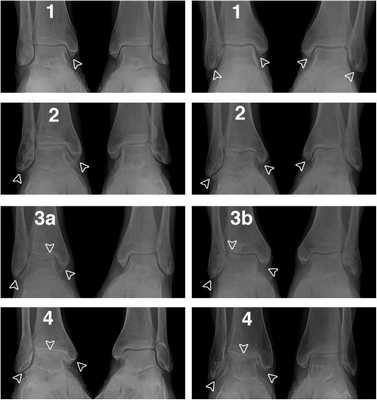
Стадии остеоартроза голеностопного сустава
Классификация Н.С. Косинской:
- Начальная стадия. Характеризуется поражением только суставных хрящей. На рентгенограммах может визуализироваться незначительное сужение суставной щели, которое заметно лишь при сравнении с симметричным суставом.
- Стадия выраженных изменений. В дегенеративно-деструктивный процесс вовлекаются кости с развитием субхондрального остеосклероза. При рентгенографии выявляют краевые остеофиты и неравномерное сужение суставной щели как минимум на 50%.
- Стадия ярко выраженных изменений. Проявляется выраженным ограничением подвижности голеностопа. На рентгенограммах видны большие участки остеосклероза, массивные остеофиты, деформация костей и нарушение конгруэнтности суставных поверхностей.
В клинической практике в России и странах СНГ чаще всего используют классификацию Н.С. Косинской.
Диагностика
Для диагностики ДОА используют визуализирующие методы исследования, которые позволяют увидеть патологические изменения голеностопа. При вторичных артрозах, вызванных ревматоидным артритом, подагрой и т.д., дополнительно используют лабораторные методы. С их помощью выявляют причину и природу дегенеративно-воспалительных изменений в суставе.
Инструментальные методы диагностики:
- Рентгенография. Информативна на поздних стадиях заболевания, но не всегда позволяет обнаружить ранние изменения. С помощью рентгенографии можно визуализировать субхондральный остеосклероз, остеофиты, костные деформации, сужение суставной щели.
- Магнитно-резонансная томография (МРТ). Современный высокоинформативный метод исследования, позволяющий выявить практически любые дефекты хрящевой ткани. МРТ информативна на ранних стадиях артроза.
- Артроскопия. Инвазивная процедура, требующая проникновения в суставную полость. Позволяет изучить морфологию хряща и уточнить диагноз при помощи прицельной биопсии. Используется редко.
Можно ли лечить консервативно
На начальных стадиях артроз лечат консервативно, при помощи лекарственных препаратов, внутрисуставных инъекций и ЛФК. Однако болезнь склонна прогрессировать, несмотря на своевременные и эффективные терапевтические мероприятия. Поэтому большинству пациентов рано или поздно приходится ложиться на операционный стол.
Артродез голеностопного сустава.
Ранее золотым стандартом хирургического лечения был артродез — операция, направленная на полное обездвиживание голеностопа. С одной стороны, она помогала избавиться от хронических болей. С другой — изменяла биомеханику стопы и всей конечности, из-за чего нарушалась динамика ходьбы и нередко возникала хромота. Поэтому от артродеза стали отказываться, а вместо него начали выполнять эндопротезирование.
Эндопротезирование
Эндопротезирование — это сложная высокотехнологичная операция, в ходе которой врачи удаляют разрушенный сустав и заменяют его искусственным эндопротезом. Хирургическое вмешательство позволяет полностью ликвидировать болевой синдром, восстановить подвижность голеностопа и опороспособность конечности. Сегодня эндопротезирование является методом выбора в лечении ДОА.
Сейчас пациентам устанавливают эндопротезы последнего, третьего поколения. Они лишены недостатков своих предшественников, поэтому обеспечивают хорошие функциональные результаты. Их установка сегодня гораздо предпочтительнее традиционного артродеза.
Перспективы восстановления после операции
Замена голеностопа является радикальным методом лечения. В отличие от других методик, операция позволяет купировать болевой синдром и восстановить полный объем движений в суставе. Уже через несколько месяцев после эндопротезирования пациент возвращается к привычному образу жизни. Что касается осложнений, с изобретением протезов нового поколения их частота уменьшилась в несколько раз. А эндопротезирование стало не только эффективным, но и безопасным методом лечения.
Подведем итоги
На поздних стадиях артроза операция является единственным решением проблемы. Сегодня лучшим методом хирургического лечения является тотальное эндопротезирование — замена поврежденного сустава искусственным имплантатом. При успешном выполнении и отсутствии осложнений операция позволяет вернуть подвижность конечности и восстановить трудоспособность. Как правило, уже через 4-6 месяцев человек возвращается к привычному образу жизни.
Эндопротезирование — это высокотехнологичное хирургическое вмешательство, выполнение которого требует применения современного оборудования и инструментария. Поэтому оперироваться лучше в больницах с хорошей материально-технической базой. А доверять свое здоровье следует хирургам высокой квалификации, с большим опытом в эндопротезировании крупных суставов.
Артродез голеностопного сустава: виды замыкания, показания, осложнения
Артродез голеностопного сустава - оперативное вмешательство по искусственному сращению сочленяющихся суставных поверхностей голеностопа в физиологически выгодном для функционирования ноги положении. Основной целью хирургического лечения является придание опоропрочности проблемной зоне посредством полного блокирования ее подвижности (создания анкилоза). Обездвиживание достигается за счет жесткого соединения примыкающих концов костей сустава между собой специальными фиксаторами из металла (спицами, винтами, штифтами и пр.). Это позволяет прочно срастись суставным поверхностям друг с другом под нужным углом, то есть, привести сочленение в полное неподвижное состояние, что поможет пациенту избавиться от сильной боли и нестабильности стопы.
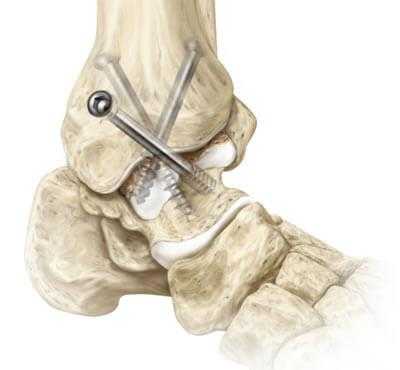
Техника артродезирования берет начало с самых истоков развития ортопедии, поэтому является устаревшей тактикой хирургии голеностопа. Открытие метода «замыкание сустава» датируется 1887 годом, впервые его предложил венский хирург Альберт. Операционные технические концепции мало чем изменились с того времени.
Эффективность артродеза голеностопного сустава имеет многолетнюю доказательную базу, но из-за радикального подхода и высокой частоты послеоперационных осложнений к вмешательству в стиле «ретро» обращаются в самых крайних случаях.
Травмы голеностопа сустава
Главное предназначение голеностопного сустава, образованного большеберцовой, малоберцовой и таранной костями, - быть надежной опорой для скелетно-мышечного аппарата. Этот отдел ноги должен стабильно выдерживать почти 90% от всей массы тела, когда человек стоит или выполняет в вертикальном положении любого рода физическую деятельность. Помимо опорных функций, сустав обеспечивает амортизацию конечности, разнообразные движения стопы в нормальной амплитуде:
- сгибание;
- разгибание;
- отведение;
- приведение;
- вращение.
Стабильную работу костного сочленения гарантирует здоровое состояние образующих его связок, костей, хрящей, мышц. Если хотя бы одна единица сустава выходит из строя, нарушается не только его работоспособность, но и происходит разбалансировка функций всего опорно-двигательного аппарата. Болезни голеностопного сочленения губительно отражаются на способности к передвижению, ведут к ухудшению походки, часто доводят человека до инвалидности. Нередко серьезные патологии, при которых может потребоваться артродез, начинаются с банальных травм, локализирующихся в данной зоне:
- ушибов;
- вывихов и подвывихов;
- переломов лодыжки;
- нарушения целостности пяточной кости;
- связочной дисторсии (растяжений, надрывов связок и пр.).
Поражения травматической природы чаще возникают вследствие прямого воздействия механической силы, что провоцируют локальные удары, падения с высоты, неудачные прыжки, резкие ротационные развороты. В конце концов, человеку иногда достаточно просто поскользнуться на скользкой поверхности или споткнуться, чтобы случилось повреждение составляющих структур голеностопного отдела.
Любые травматические поражения требуют своевременной диагностики и безотлагательной терапии. Спустя некоторый период травма, если не была оказана в свое время надлежащая медицинская помощь, дает о себе знать уже нешуточными последствиями. Патологии, ставшие результатом старой травмы, на фоне мнимого благополучия проявляются внезапным возникновением болей и нарастающей ограниченностью локомоторного, опорного потенциала. Люди не понимают, что случилось, откуда появился дискомфорт, а причиной оказывается былая травма.
Запомните! Сложные дегенеративно-дистрофические процессы, зачастую необратимые, преимущественно развиваются не сами по себе, а диагностируются как посттравматическое осложнение. Наиболее частые патологии посттравматического генеза с серьезным прогрессирующим течением - это артрит и остеоартроз.
Артроз, в свою очередь, является последствием артрита. Вот такой вот цепной механизм развития сложной клинической ситуации. От травмы до деформирующего остеоартроза (ДОА) несложно дойти за пару-тройку лет. Но если травму несложно вылечить консервативно, то с артрозом голеностопного сустава все иначе - это неизлечимая болезнь, которая критически угнетает качество жизни, негативно влияет на статику и динамику всей конечности.
Показания к проведению операции
Блокирование двигательных функций голеностопного сегмента путем костного сращения назначается при выявлении таких патологических состояний, как:
- вторичный (посттравматический) и первичный артроз 3-4 ст.;
- тяжело протекающий хронический артрит, в том числе по ревматоидному типу;
- постоянная боль в голеностопе и/или отдающая в коленный сустав, которая усиливается даже при несущественных нагрузках;
- выраженная хромота на почве деформации сустава;
- стойкое нарушение опороспособности стопы, выражающееся невозможностью стать в полном объеме на ногу из-за слабости голеностопного аппарата, разболтанности;
- сильная сгибательно-разгибательная контрактура сустава;
- парезы и параличи мышц голени, которые развились на фоне перенесенного в прошлом полиомиелита;
- неправильно сросшийся перелом, псевдоартроз.
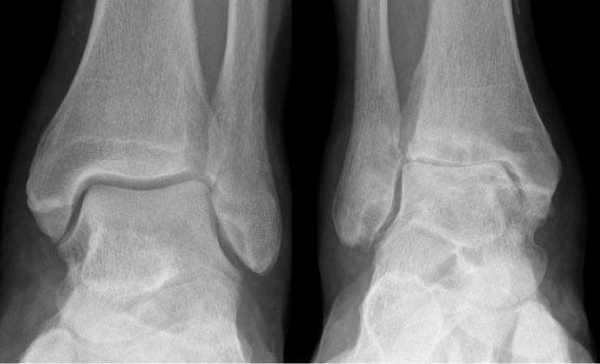
Артроз левого сустава. Суставная щель очень мала.
Противопоказания к артродезу голеностопного сустава
Артродезирование использовать в двигательно-опорном сегменте голеностопа не рекомендуется, если:
- пациент находится в том возрасте, когда костно-мышечная система продолжает активно расти (до исполнения 12 лет операция строго противопоказана);
- в суставе обнаружены свищи нетуберкулезного генеза;
- определены активные инфекционно-воспалительные процессы в зоне предполагаемого вмешательства или любые общие инфекционные болезни в фазе обострения;
- больной страдает тяжелыми формами легочной, почечной или сердечной недостаточности;
- присутствует хроническое заболевание в стадии декомпенсации (сахарный диабет и пр.);
- выявлена непереносимость на препараты анестезиологического предназначения.
Виды оперативного вмешательства
Когда износ и деформация сустава слишком сильные, это может стать препоной и для проведения замены суставного блока эндопротезом. Поэтому даже при всем желании поменять больной сегмент на искусственный аналог не всегда сделать реально. В этом и всех описанных ситуациях выше остается один выход - применить операцию по артродезу. Она позволит стабилизировать голеностоп и сократить болевую симптоматику до минимума, тем самым значительно улучшить качество жизни пациента. Существует несколько методов оперативного вмешательства.
- Внутрисуставный. В процессе хирургии выполняется вскрытие капсулы сустава с последующим удалением поврежденного гиалинового хряща с поверхностей костных элементов. После репозиции костей в выгодном положении выполняется их фиксация металлическими приспособлениями.
- Внесуставной. Фиксирование костей сочленения только при помощи укладки костного трансплантата, при этом хрящевые покровы резекции не подлежат.
- Комбинированный. Эта техника подразумевает сочетание в одном хирургическом процессе двух способов: внутрисуставного и внесуставного. Так, хрящевые структуры с сустава полностью счищаются, внедряется аутотрансплантат, который фиксируют специальными металлическими пластинами.
- Компрессионный. Операция заключается в сдавливании сочленяющихся поверхностей аппаратом компрессионного или компрессионно-дистракционного типа для дальнейшего их сращения. Широко применяемые конструкции - аппараты Илизарова, Гришина, Волкова-Оганесяна. Удаление хряща не исключается. Вживление костного трансплантата для способа компрессии не требуется.
Подготовка пациента к артродезу голеностопа
Планируя данный вид оперативного лечения, предельно значимо произвести оценку всех сочленений, соседствующих с проблемной областью. Это необходимо, чтобы понять, насколько соседние сегменты способны принять на себя более увеличенный комплекс нагрузки. Так как двигательный потенциал голеностопного сустава заблокируется после операции, рядом расположенные подвижные соединения, естественно, будут больше нагружены. Особенно важно достоверно оценить состояние таранно-ладьевидного сочленения, ведь как раз на этот центральный сегмент стопы придется максимальная доля нагрузки. На положительный эффект от артродезирования можно рассчитывать сугубо при отсутствии дегенеративного патогенеза в нем.
Добро на оперирование пациента дается только после комплексного обследования с подтверждением явной необходимости использования данной медицинской помощи при отсутствии противопоказаний. Пациенту назначают прохождение ряда диагностических мероприятий:
- развернутые анализы крови и мочи, включая биохимию;
- рентген, МРТ или КТ сустава в нескольких плоскостях;
- исследование на ВИЧ, сифилис, гепатит;
- флюорография и электрокардиография;
- осмотр у узкопрофильных врачей (кардиолог, пульмонолог и пр.);
- консультация анестезиолога.
Кроме того, специалист должен дополнительно удостовериться, что эффект артродеза с максимальной вероятностью «сработает» и самочувствие пациента заметно улучшится. Для этого предварительно проводят своеобразный тест, заключающийся в наложении гипса на сустав. Так, человек ходит с зафиксированным в гипсе голеностопом примерно 7 суток, а по истечении недели ортопед-травматолог окончательно определяет целесообразность проведения операции. Если тестовое обездвиживание помогло создать опору конечности и значительно сократить боль, операцию проводят. При сохранившемся дискомфорте, появлении болезненности или усилении боли, усугублении походки - артродез отменяется.
За неделю до предполагаемой даты вмешательства следует остановить применение препаратов с противовоспалительным действием (НПВС) и средств, которые обладают кроворазжижающими свойствами. Накануне хирургии пищевой рацион должен быть легким, за 6-8 часов прекратить употребление пищи.
Внимание! Заранее позаботьтесь, чтобы по вашему прибытию домой из стационара жилое пространство было подготовлено. Следует убрать напольные ковры, дорожки и шнуры с полов, о которые можно зацепиться ногой и упасть. Предметы и вещи первой необходимости разместите в легкодоступных местах. В ванной комнате необходимо постелить нескользкие коврики из резиновых или силиконовых материалов на липучках и т. д.
Проведение операции
Артродез голеностопного сустава по традиционной методике выполняется под общим наркозом открытым способом. Операционные манипуляции под контролем артроскопа могут быть выполнены под спинальной анестезией. На осуществление сеанса требуется в среднем 2-3 часа интраоперационного времени. Рассмотрим принцип проведения классической тактики.
- На нижнюю треть бедра накладывается пневматический жгут. Далее создают доступ, совершая скальпелем линейный кожный разрез вдоль сустава. Разрез равен примерно 10 см.
- На следующем этапе выполняется вскрытие и надежная супинация сустава, которая облегчит работу с очередными манипуляциями.
- Затем подготавливаются поверхности большеберцовой и таранной костей. Подготовка включает резекцию хрящевых тканей хирургическим долотом, удаление окостенения.
- Дальше стопа выводится из порочного положения. Большеберцовый элемент и таранный компонент плотно сопоставляют друг с другом в удобной с точки зрения физиологии позиции. Достигнутая позиция скрепляется металлической конструкцией необходимого типа.
- Используемые операционные ходы на завершающем этапе закрывают при помощи послойного ушивания мягких тканей с оставлением дренажа.
В случаях сильной деформации может быть применена остеотомия малой берцовой кости. Обширные костные потери возмещаются трансплантатами - фрагментами аналогичного биологического материала, взятыми у пациента из гребня повздовшной кости.
Если использовались наружные системы фиксации, например, аппарат Илизарова, гипсование не применяется. При установке внутренних металлических имплантов, на прооперированную конечность ставят гипс. До тех пор, пока анкилоз не состоится, пациент находится в гипсовой повязке. Скорость костного сращения у каждого отдельного пациента может отличаться в силу физиологических особенностей организма. Полностью срастается и обездвиживается сустав через 3-6 месяцев после операции.
Реабилитация голеностопного сустава
После артродеза, осуществленного в области голеностопа, с первых суток начинают проводить занятия лечебной физкультуры. Они будут препятствовать развитию атрофии мышц, оказывать профилактику тромбообразования и не допускать появления застойных явлений в легких. При достаточно длительной иммобилизации конечности и низком уровне активности пациента без адекватной физкультуры можно прийти к весьма плачевным результатам.
ЛФК в раннем периоде это дыхательная гимнастика, изометрические упражнения для поддержания и укрепления голенных и бедренных мышц. Упражнения выполняются под наблюдением методиста по физической послеоперационной реабилитации. Гимнастика предусматривает постепенное увеличение нагрузки и введение новых упражнений в соответствии с самочувствием пациента и сроками восстановления.
Обязательным для реабилитации является медикаментозное лечение, включающее:
- высокоэффективную терапию против образования инфекционного патогенеза;
- применение симптоматических препаратов;
- использование медикаментов от тромбоэмболических осложнений.
Со вторых суток пациента стараются уже вертикализировать. Ходить разрешается только с опорой на костыли, не допуская нагрузки на прооперированную конечность. Не ранее чем после появления первых признаков анкилоза, а это примерно через 6 недель, разрешается частично включать щадящую осевую нагрузку на больную ногу. Нормально пробовать ходить пациент сможет не раньше чем по истечении 4-6 месяцев. Снятие металлоконструкций обычно назначается через 6-12 мес. Внутренние фиксаторы не всегда нуждаются в извлечении.
Осложнения артродеза голеностопного сустава
Частота осложнений после стандартной операции с широким открытием сустава, как показывает клинический опыт, на порядок выше, чем после артроскопических вмешательств. Приведем некоторые сравнительные данные о негативных реакциях для двух видов процедур (без применения внешних фиксаторов), обнаруженных в течение первых 3 недель:
- флеботромбоз выявляется в 22% случаев после открытого артродеза голеностопа, в 1,8% после малоинвазивного вмешательства;
- раневая инфекция развивается примерно у 12% больных, тогда как риски после артроскопии практически отсутствуют ( <0,1%)
- некроз окружающих тканей, соответственно, в 17% и 0,2%;
- раневые гематомы и серомы: в 22% и 0,9%.
Интраоперационные кровопотери после стандартного артродезирования составляют 250 мл, после артроскопического артродеза - около 120 мл. Несостоятельность анкилоза спустя 6 месяцев определяется у 5%-6% людей, прошедших процедуру по традиционному сценарию, и у 0,5%-0,9% пациентов, которым делали артроскопию с интрамедуллярной фиксацией. Опустив тему сравнения, отметим, что после любого вида искусственного анкилоза есть повышенные риски, связанные с формированием артроза в других суставах конечности и с укорочением длины ноги до 3 см.
Читайте также:
- История перинатологии. Амниоцентез. Кордоцентез.
- Пример рентгенограммы, КТ при опухоли средостения, плевры
- Влияние раздражающих токсинов на дыхание. Измерение частоты дыхания
- Показания к иммунохимическому исследованию крови, плазмы, биологических жидкостей
- Вены руки для венопукнции. Доступ к венам руки
