Доступ, техника реконструкции медиальной бедренно-надколенниковой связки
Добавил пользователь Morpheus Обновлено: 22.01.2026
Существует множество вариантов формирования бедренного туннеля при пластике передней крестообразной связки (ПКС). Наибольшей популярностью пользуются: транстибиальный метод, методы формирования через передне-медиальный порт, методы формирования снаружи-внутрь [3, 12, 14, 19, 22, 23, 25].
Из описанных в литературе недостатков транстибиальной методики можно отметить:
- формирование бедренного канала через большеберцовый туннель, что обуславливает зависимость расположения бедренного туннеля от расположения большеберцового;
- трудности при фиксации винтами вследствие расхождения направления канала и направления фиксации. большой риск повреждения трансплантата при фиксации;
- вертикальное и переднее расположение трансплантата. нарушение кинематики коленного сустава и остаточная нестабильность вследствие слабого контроля «новой связкой» ротации большеберцовой кости;
- более частая необходимость, чем при других методиках, выполнения резекции края межмыщелковой вырезки «notchplasty» при контактном конфликте края межмыщелковой ямки бедренной кости и трансплантата «impingement»;
- увеличение риска возникновения и прогрессирования остеоартроза в сравнении с анатомичными методиками пластики ПКС [6, 8, 13, 20, 21, 24, 27, 28, 30, 31].
Философия анатомической однопучковой реконструкции ПКС предполагает расположение трансплантата относительно центров нативного прикрепления связки на мыщелках бедренной и большеберцовой костей [32].
Для анатомичного расположения бедренного туннеля применяется техника передне-медиального порта. В литературе описаны следующие недостатки данной техники:
- необходимость дополнительного медиального порта, что может привести к ятрогенному повреждению переднего рога медиального мениска, повреждению хряща медиального мыщелка бедренной кости;
- высокий риск повреждения общего малоберцового нерва при проведении направляющей спицы для сверления канала;
- короткий бедренный туннель, что ограничивает возможности прочной фиксации;
- проведение направляющей спицы и рассверливание бедренного туннеля должно производиться при постоянном максимальном сгибании в коленном суставе, что требует дополнительного ассистента хирурга [1, 2, 6, 9, 10, 20, 21, 26, 29, 30].
Учитывая вышеперечисленные недостатки, часть хирургов отдает предпочтение при формировании бедренного туннеля методике снаружи- внутрь. Из недостатков данной методики, описанных в литературе, можно отметить следующие:
- косметический, связанный с формированием дополнительных доступов (центральный через связку надколенника для установки внутрисуставной части направителя, верхне-латеральный для рассверливания туннеля);
- повышенная травматизация трансплантата о край костного туннеля из-за более горизонтального расположения;
- увеличение времени операции [10,11, 27, 28].
Отсутствие в мировой литературе единого мнения о способе формирования бедренного туннеля при реконструкции ПКС говорит о том, что данная тема является весьма актуальной и дискутабельной, обуславливая необходимость данного исследования.
Цели исследования:
- Модификация техники установки бедренного направителя при методике снаружи-внутрь формирования бедренного туннеля при анатомичной реконструкции передней крестообразной связки.
- Послеоперационная оценка расположения бедренного туннеля при помощи КТ и метода квадрантов (Bernard and Hertel) [4].
- Оценка длины бедренного туннеля при данной методике.
Материалы и методы. В данное исследование была включена группа из 15 пациентов с застарелыми повреждениями ПКС, которым в период с 2013 по 2014 г. в ГКБ №12 г. Москвы на базе кафедры травматологии и ортопедии РУДН была выполнена реконструкция ПКС с использованием артроскопической однопучковой «анатомичной» методики с формированием бедренного туннеля при помощи модифицированной техники снаружи-внутрь. Характеристика пациентов: мужчин было 11 (73%), женщин 4 (27%), средний возраст составил 26±8 лет. Повреждений правого коленного сустава было 10 (68%), левого - 5 (32%). Характеристика сочетания повреждений ПКС и менисков показано на рис. 1.
Рис. 1. Характеристика сопутствующих повреждений: ПКС - изолированное повреждение передней крестообразной связки; ПКС ММ - повреждение связки и медиального мениска; ПКС ЛМ - повреждение связки и латерального мениска; ПКС ЛМ ММ - повреждение связки и обоих менисков %.
Оперативная техника. Во всех случаях использовалась спинномозговая (СМА) анестезия с нейровегетативной защитой. Диагностическая артроскопия выполнялась с использованием стандартных передних доступов: передне-латеральный; передне-медиальный-формировался на основании предварительно введенной направляющей инъекционной иглы; также использовался верхне-латеральный доступ для установки промывной канюли. Определялись степень и тип повреждения ПКС, диагностировались сопутствующие внутрисуставные повреждения менисков, хряща и др. В своей работе в качестве пластического материала для замещения поврежденной ПКС мы использовали трансплантат из сухожильных частей полусухожильной и нежной мышц. В качестве имплантов для фиксирования трансплантата использовался биодеградируемый винт в бедре и биодеградируемый винт с гильзой в большеберцовой кости (smith&nephew BIORCI, DePuy BIO-INTRAFIX Tibial Sheath, Tapered Screw). При заборе трансплантата коленному суставу придавалось сгибание 90-95° и выполнялся косой кожный разрез 3-5. Он располагался на 2,5 см медиальнее бугристости большеберцовой кости по направлению к подколенной области в проекции прикрепления сухожилий «гусиной лапки». Далее вдоль волокон вскрывалась сарториальная фасция, выделялись сухожилия полусухожильной и нежной мышц. Преимуществом косого разреза являлась наименьшая вероятность повреждения подкожного нерва. Проксимальную часть фрагментов забирали сухожильным экстрактором с пересечением мышечно-сухожильной части, дистальные концы отсекали вместе с периостом. На препаровочном столике производилась обработка трансплантата. Из полученного материала формировали 4-х пучковый трансплантат в среднем длиной 11 см, диаметром 8 мм. От проксимального конца трансплантата маркером или прошиванием до нужного уровня отмечалось расстояние в 30 мм. Эта метка необходима для определения глубины погружения трансплантата в бедренный костный канал.
Формирование большеберцового туннеля. Наборы механических инструментов позволяли выполнять пластику ПКС, используя метрическую и градусную шкалы. Большеберцовый направитель (Arthrex) имел форму полуокружности и был основан на эффекте перекрещивания двух радиальных осей в одной плоскости в строго определенной точке. Внутрисуставной наконечник большеберцового направителя устанавливался на центр культи ПКС на уровне заднего края переднего рога латерального мениска. На внесуставной дуге направителя заранее выставляли угол, равный 55-60°, по отношению к горизонтальной поверхности плато большеберцовой кости. Направляющая втулка направителя для спицы устанавливалась так, чтобы она проходила через кожный разрез, ранее используемый для забора трансплантата, и упиралась в большеберцовую кость на 1-1,5 см кнутри от медиального края бугристости большеберцовой кости. Маркировочные деления на втулке позволяли определить длину формируемого большеберцового туннеля. По втулке проводили спицу. Далее по спице канюлированной головчатой фрезой или сверлом диаметром равным диаметру трансплантата, в медиальном мыщелке большеберцовой кости формировали сквозной канал «снаружи внутрь».
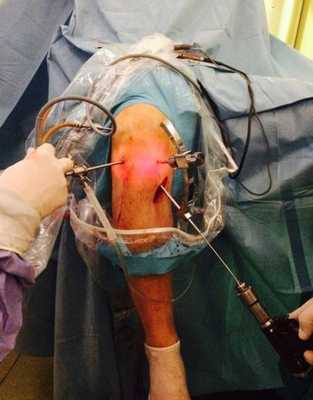
Рис. 2. Формирование большеберцового туннеля.
Формирование бедренного туннеля. Суставу придавалось сгибание 70-90°. При необходимости, выполнялась экономная резекция края межмыщелковой вырезки «notchplasty». Бедренный направитель (Arthrex) имел форму полуокружности и был основан на эффекте перекрещивания двух радиальных осей в одной плоскости в строго определенной точке. При формировании бедренного канала внутрисуставно ориентировались на ниже перечисленные критерии:
- Остатки культи ПКС, в этом случае искомый центр находился в центре культи.
- Латеральный межмыщелковый (Lateral intercondylar ridge) и бифуркационный край (Lateral bifurcate ridge) (Рисунок 3). Для лучшей визуализации данных референтных структур с помощью ручных инструментов, шейвера, радиочастотного электрода удаляли остатки культи ПКС, снимали тонкий слой мягких тканей, покрывающий внутреннюю поверхность наружного мыщелка бедренной кости. Искомый центр смещали на 1,5мм проксимальнее и на 1,5мм кзади от точки пересечения межмыщелкового и бифуркационного края, с учетом того, что область прикрепления передне-внутреннего пучка связки больше, чем задне-наружного.
- В тех случаях, когда после дебридмента не удавалось установить латеральный межмыщелковый и бифуркационный край, с помощью артроскопической линейки производили измерения. Искомый центр бедренного приклепления ПКС находился в 43% от проксимально- дистальной длины латеральной стенки межмыщелковой вырезки и 2,5мм+R (R-радиус трансплантата) от заднего суставного края внутренней поверхности латерального мыщелка бедра [18].
Установленный центр бедренного прикрепления ПКС отмечали при помощи микрофрактора или радиочастотного электрода.
Рис. 3. Референтные структуры внутренней поверхности наружного мыщелка бедренной кости [7].
![Рис. 4 (A, B). Классическая установка внутрисуставного наконечника бедреннного направителя через центральный порт установленный через связку надколенника [15].](/pimg3/dostup-texnika-rekonstruktsii-7FE05E5.jpg)
Рис. 4 (A, B). Классическая установка внутрисуставного наконечника бедреннного направителя через центральный порт установленный через связку надколенника [15].
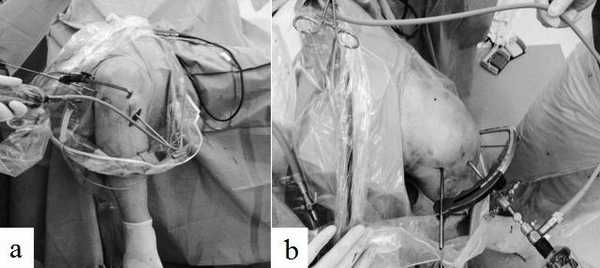
Рис. 5 (a, b). Модифицированная техника установки внутрисуставного наконечника бедренного направителя через стандартный медиальный порт.
По классической методике внутрисуставная часть направителя вводилась через передне-латеральный или через дополнительный центральный порт, установленный через связку надколенника (рис. 4 A, B). При модифицированной технике внутрисуставная часть данного направителя вводилась в сустав через стандартный переднемедиальный порт и устанавливалась на отмеченный участок (рис. 5 a, b). На внесуставной дуге направителя заранее выставляли угол равный 115°. Наклон внесуставной части дуги направителя относительно трансэпикондилярной линии составлял 20-40°, относительно линии перпендикулярной оси бедра - 40-60°. В неё устанавливали направляющую втулку для спицы так, чтобы она проходила через предварительно сформированный кожный разрез длиной 1-1,5 см и упиралась в кость кпереди от латерального надмыщелка бедра. Маркировочные деления на ножке позволяли определить длину формируемого бедренного туннеля. По ножке проводили спицу так, чтобы ее внутрисуставной конец выходил точно в центре расположения предполагаемого бедренного туннеля. На этом этапе для лучшей визуализации места выхода спицы в некоторых случаях производилась временная смена артроскопического доступа с переднелатерального на переднемедиальный. Далее по спице канюлированной головчатой фрезой или сверлом диаметром равным диаметру трансплантата в латеральном мыщелке бедренной кости формировали сквозной канал «снаружи - внутрь». Когда костные каналы оказывались полностью подготовленными, под артроскопическим контролем трансплантат проводился в сустав через большеберцовый костный канал с помощью артроскопического зажима, артроскопического крючка и длинных технологических нитей. Далее спица диаметром 1,1мм вводилась в щель между трансплантатом и краем бедренного костного канала при сгибании коленного сустава от 70° до 90°. При общем натяжении трансплантата по спице вводился интерферентный винт, плотно фиксировавший трансплантат в бедренном канале. Винты обычно использовались диаметром 8 мм и длиною 25 мм, при этом винт вводился до полного погружения головки, максимально в параллельном направлении относительно оси бедренного канала. После фиксации трансплантата в бедренной кости выполнялась оценка изометрии трансплантата. Эти испытания позволяли оценить правильность изометрического расположения трансплантата в костных каналах. Следующий этап операции заключался в фиксировании дистального конца трансплантата в большеберцовом костном канале. Суставу придавалось сгибание 15-30°, трансплантат натягивался до напряжения 8 кг и под артроскопическим контролем фиксировался биорассасывающимся интерферентным винтом с гильзой. До их введения щель между пучками трансплантата последовательно расширялась с помощью расширителей до соответствующего диаметра гильзы. Винты обычно использовались диаметром 7-9 мм и длиною 25-35 мм с максимальным погружением в большеберцовый канал. На последнем этапе артроскопически осматривался созданный аутотрансплантат ПКС, оценивалось его напряжение и взаимоотношение с наружной стенкой мыщелка бедра и «крышей» бедренной вырезки. В исследуемых группах мы не наблюдали контактного конфликта края межмыщелковой ямки бедренной кости и трансплантата «impingement». Сустав промывался; оценивался объём движений, Лахман тест, симптом переднего выдвижного ящика (ПВЯ). В полость сустава на сутки устанавливался активный дренаж. Выполнялось послойное ушивание ран с наложением стерильных повязок. Производилась иммобилизация конечности брейсом.
КТ и метод квадрантов. Всем пациентам в раннем послеоперационном периоде на 5-7 сутки выполнялась компьютерная томография (Toshiba, Aquilion Prime), толщина среза 0,5 мм. Для анализа данных использовалась программное обеспечение (Vital Browser Version 2,2). Выполнялось 3D моделирование, латеральный мыщелок бедра выводился строго в боковую позицию, медиальный мыщелок вырезался. Центр бедренного туннеля определялся при помощи метода квадрантов (Bernard and Hertel), расстояние высчитывалось в процентах от длины ребер прямоугольника вдоль линии Blumensaat в проксимально-дистальном направлении, перпендикулярно линии Blumensaat в передне-заднем направлении [4]. Сравнение полученных результатов производилось с оптимальной позицией, определенной Bird с соавторами [5]. Оптимальным положением считалось расстояние 28% вдоль линии Blumensaat в проксимально-дистальном направлении, 35% перпендикулярно линии Blumensaat передне-заднем направлении (рис. 6).
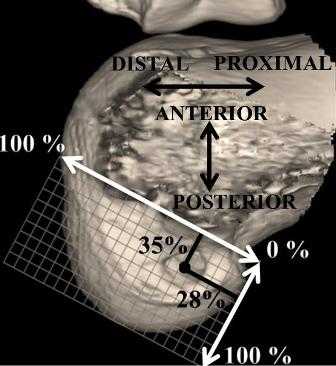
Рис. 6. Центр бедренного туннеля на 3D реконструкции наружного мыщелка бедренной кости: оптимальное положение центра бедренного туннеля.
Результаты и обсуждение. При помощи статистического анализа были вычислены средние значения. В исследуемой группе центр бедренного туннеля был определён на расстоянии 28,2% (от 23% до 35%) вдоль линии Blumensaat в проксимально-дистальном направлении, 35% (от 25% до 45%) перпендикулярно линии Blumensaat в передне-заднем направлении. Длина бедренного туннеля составляла в среднем 34,8 мм (от 28 до 41). Похожие результаты были получены James H. и соавт. 34,1 мм (от 25 до 41,2) [16]. Операционное время составляло 78 мин (от 70 до 90). В 3 (20%) случаях интраоперационно для лучшей визуализации направляющей спицы при формировании бедренного туннеля требовалась смена артроскопического порта с передне-латерального на передне-медиальный, что несколько удлиняло время операции. Ятрогенного повреждения хряща, менисков, общего малоберцового нерва не наблюдалось. Угол наклона внесуставной дуги направителя относительно трансэпикондилярной линии составлял 20-40°, относительно линии перпендикулярной оси бедра- 40-60°. В исследованиях James H. и соавт. было показано, что при формировании бедренного туннеля по методике СВ и установке дуги направителя относительно трансэпикондилярной линии 20° и относительно линии перпендикулярной оси бедра 60° воссоздаваемая длина, ширина, площадь области прикрепления, а также угловая ориентация трансплантата наиболее соответствуют нативной ПКС [17].
Заключение. Установка внутрисуставной части бедренного направителя через стандартный медиальный порт позволяет исключить необходимость максимального сгибания в коленном суставе во время формирования канала в бедренной кости. Также исключается необходимость в дополнительном центральном порте через связку надколенника для внутрисуставной части направителя. Методика «снаружи-внутрь» позволяет установить внутрисуставную часть направителя в нужную позицию без конфликта с мыщелками бедренной кости. Риск ятрогенного повреждения хряща медиального мыщелка бедра и переднего рога медиального мениска снижается, так как отсутствует необходимость выполнения дополнительного медиального порта. Риск повреждения общего малоберцового нерва при использовании методики «снаружи-внутрь» крайне невысок в связи с контролируемым проведением направляющей спицы и рассверливанием бедренного туннеля. Длина бедренного туннеля при данной методике достаточна для плотной фиксации трансплантата. Фиксирующий винт в этом случае вводится по направляющей спице по оси бедренного туннеля. Края внутрисуставной части костного туннеля необходимо сглаживать при помощи головчатой фрезы, что снижает риск повреждения трансплантата.
Список использованных источников:
Подписано в печать: 15.07.2015
RU2520254C1 - Способ реконструкции медиальной пателло-феморальной связки - Google Patents
Publication number RU2520254C1 RU2520254C1 RU2012158393/14A RU2012158393A RU2520254C1 RU 2520254 C1 RU2520254 C1 RU 2520254C1 RU 2012158393/14 A RU2012158393/14 A RU 2012158393/14A RU 2012158393 A RU2012158393 A RU 2012158393A RU 2520254 C1 RU2520254 C1 RU 2520254C1 Authority RU Russia Prior art keywords patella medial patellar degree tendon Prior art date 2012-12-28 Application number RU2012158393/14A Other languages English ( en ) Inventor Игорь Александрович Кузнецов Михаил Викторович Рябинин Александр Владимирович Рыбин Павел Юрьевич Соседов Original Assignee Федеральное государственное бюджетное учреждение "Российский ордена Трудового Красного Знамени научно-исследовательский институт травматологии и ортопедии им. Р.Р. Вредена" Министерства здравоохранения Российской Федерации (ФГБУ "РНИИТО им. Р.Р. Вредена" Минздрава России) Priority date (The priority date is an assumption and is not a legal conclusion. Google has not performed a legal analysis and makes no representation as to the accuracy of the date listed.) 2012-12-28 Filing date 2012-12-28 Publication date 2014-06-20 2012-12-28 Application filed by Федеральное государственное бюджетное учреждение "Российский ордена Трудового Красного Знамени научно-исследовательский институт травматологии и ортопедии им. Р.Р. Вредена" Министерства здравоохранения Российской Федерации (ФГБУ "РНИИТО им. Р.Р. Вредена" Минздрава России) filed Critical Федеральное государственное бюджетное учреждение "Российский ордена Трудового Красного Знамени научно-исследовательский институт травматологии и ортопедии им. Р.Р. Вредена" Министерства здравоохранения Российской Федерации (ФГБУ "РНИИТО им. Р.Р. Вредена" Минздрава России) 2012-12-28 Priority to RU2012158393/14A priority Critical patent/RU2520254C1/ru 2014-06-20 Application granted granted Critical 2014-06-20 Publication of RU2520254C1 publication Critical patent/RU2520254C1/ru
Links
- Espacenet
- Global Dossier
- Discuss
- 210000003041 Ligaments Anatomy 0.000 title claims abstract description 11
- 210000004417 Patella Anatomy 0.000 claims abstract description 38
- 238000006073 displacement reaction Methods 0.000 claims abstract description 6
- 210000002435 Tendons Anatomy 0.000 claims description 9
- 210000000689 upper leg Anatomy 0.000 claims description 8
- 238000005259 measurement Methods 0.000 claims description 5
- 208000007534 Patellar Dislocation Diseases 0.000 claims 2
- 239000004020 conductor Substances 0.000 claims 1
- 230000002650 habitual Effects 0.000 claims 1
- 239000003814 drug Substances 0.000 abstract description 2
- 230000000694 effects Effects 0.000 abstract description 2
- 210000003484 anatomy Anatomy 0.000 abstract 1
- 238000003745 diagnosis Methods 0.000 abstract 1
- 239000003381 stabilizer Substances 0.000 abstract 1
- 239000000126 substance Substances 0.000 abstract 1
- 210000000988 Bone and Bones Anatomy 0.000 description 7
- 210000000629 knee joint Anatomy 0.000 description 3
- RTAQQCXQSZGOHL-UHFFFAOYSA-N titanium Chemical compound data:image/svg+xml;base64,PD94bWwgdmVyc2lvbj0nMS4wJyBlbmNvZGluZz0naXNvLTg4NTktMSc/Pgo8c3ZnIHZlcnNpb249JzEuMScgYmFzZVByb2ZpbGU9J2Z1bGwnCiAgICAgICAgICAgICAgeG1sbnM9J2h0dHA6Ly93d3cudzMub3JnLzIwMDAvc3ZnJwogICAgICAgICAgICAgICAgICAgICAgeG1sbnM6cmRraXQ9J2h0dHA6Ly93d3cucmRraXQub3JnL3htbCcKICAgICAgICAgICAgICAgICAgICAgIHhtbG5zOnhsaW5rPSdodHRwOi8vd3d3LnczLm9yZy8xOTk5L3hsaW5rJwogICAgICAgICAgICAgICAgICB4bWw6c3BhY2U9J3ByZXNlcnZlJwp3aWR0aD0nMzAwcHgnIGhlaWdodD0nMzAwcHgnIHZpZXdCb3g9JzAgMCAzMDAgMzAwJz4KPCEtLSBFTkQgT0YgSEVBREVSIC0tPgo8cmVjdCBzdHlsZT0nb3BhY2l0eToxLjA7ZmlsbDojRkZGRkZGO3N0cm9rZTpub25lJyB3aWR0aD0nMzAwLjAnIGhlaWdodD0nMzAwLjAnIHg9JzAuMCcgeT0nMC4wJz4gPC9yZWN0Pgo8dGV4dCB4PScxMzguMCcgeT0nMTcwLjAnIGNsYXNzPSdhdG9tLTAnIHN0eWxlPSdmb250LXNpemU6NDBweDtmb250LXN0eWxlOm5vcm1hbDtmb250LXdlaWdodDpub3JtYWw7ZmlsbC1vcGFjaXR5OjE7c3Ryb2tlOm5vbmU7Zm9udC1mYW1pbHk6c2Fucy1zZXJpZjt0ZXh0LWFuY2hvcjpzdGFydDtmaWxsOiMzQjQxNDMnID5UPC90ZXh0Pgo8dGV4dCB4PScxNjUuNicgeT0nMTcwLjAnIGNsYXNzPSdhdG9tLTAnIHN0eWxlPSdmb250LXNpemU6NDBweDtmb250LXN0eWxlOm5vcm1hbDtmb250LXdlaWdodDpub3JtYWw7ZmlsbC1vcGFjaXR5OjE7c3Ryb2tlOm5vbmU7Zm9udC1mYW1pbHk6c2Fucy1zZXJpZjt0ZXh0LWFuY2hvcjpzdGFydDtmaWxsOiMzQjQxNDMnID5pPC90ZXh0Pgo8L3N2Zz4K data:image/svg+xml;base64,PD94bWwgdmVyc2lvbj0nMS4wJyBlbmNvZGluZz0naXNvLTg4NTktMSc/Pgo8c3ZnIHZlcnNpb249JzEuMScgYmFzZVByb2ZpbGU9J2Z1bGwnCiAgICAgICAgICAgICAgeG1sbnM9J2h0dHA6Ly93d3cudzMub3JnLzIwMDAvc3ZnJwogICAgICAgICAgICAgICAgICAgICAgeG1sbnM6cmRraXQ9J2h0dHA6Ly93d3cucmRraXQub3JnL3htbCcKICAgICAgICAgICAgICAgICAgICAgIHhtbG5zOnhsaW5rPSdodHRwOi8vd3d3LnczLm9yZy8xOTk5L3hsaW5rJwogICAgICAgICAgICAgICAgICB4bWw6c3BhY2U9J3ByZXNlcnZlJwp3aWR0aD0nODVweCcgaGVpZ2h0PSc4NXB4JyB2aWV3Qm94PScwIDAgODUgODUnPgo8IS0tIEVORCBPRiBIRUFERVIgLS0+CjxyZWN0IHN0eWxlPSdvcGFjaXR5OjEuMDtmaWxsOiNGRkZGRkY7c3Ryb2tlOm5vbmUnIHdpZHRoPSc4NS4wJyBoZWlnaHQ9Jzg1LjAnIHg9JzAuMCcgeT0nMC4wJz4gPC9yZWN0Pgo8dGV4dCB4PSczNS4wJyB5PSc1My42JyBjbGFzcz0nYXRvbS0wJyBzdHlsZT0nZm9udC1zaXplOjIzcHg7Zm9udC1zdHlsZTpub3JtYWw7Zm9udC13ZWlnaHQ6bm9ybWFsO2ZpbGwtb3BhY2l0eToxO3N0cm9rZTpub25lO2ZvbnQtZmFtaWx5OnNhbnMtc2VyaWY7dGV4dC1hbmNob3I6c3RhcnQ7ZmlsbDojM0I0MTQzJyA+VDwvdGV4dD4KPHRleHQgeD0nNTEuMCcgeT0nNTMuNicgY2xhc3M9J2F0b20tMCcgc3R5bGU9J2ZvbnQtc2l6ZToyM3B4O2ZvbnQtc3R5bGU6bm9ybWFsO2ZvbnQtd2VpZ2h0Om5vcm1hbDtmaWxsLW9wYWNpdHk6MTtzdHJva2U6bm9uZTtmb250LWZhbWlseTpzYW5zLXNlcmlmO3RleHQtYW5jaG9yOnN0YXJ0O2ZpbGw6IzNCNDE0MycgPmk8L3RleHQ+Cjwvc3ZnPgo= [Ti] RTAQQCXQSZGOHL-UHFFFAOYSA-N 0.000 description 3
- 229910052719 titanium Inorganic materials 0.000 description 3
- 239000010936 titanium Substances 0.000 description 3
- 210000000845 Cartilage Anatomy 0.000 description 2
- 206010023204 Joint dislocation Diseases 0.000 description 2
- 210000003491 Skin Anatomy 0.000 description 2
- 238000002224 dissection Methods 0.000 description 2
- 238000003379 elimination reaction Methods 0.000 description 2
- 238000002513 implantation Methods 0.000 description 2
- 238000000034 method Methods 0.000 description 2
- 210000001519 tissues Anatomy 0.000 description 2
- 206010058029 Arthrofibrosis Diseases 0.000 description 1
- 206010058314 Dysplasia Diseases 0.000 description 1
- 210000001624 Hip Anatomy 0.000 description 1
- 210000001503 Joints Anatomy 0.000 description 1
- 210000002414 Leg Anatomy 0.000 description 1
- 210000003205 Muscles Anatomy 0.000 description 1
- 206010058046 Post procedural complication Diseases 0.000 description 1
- 206010037844 Rash Diseases 0.000 description 1
- 230000016571 aggressive behavior Effects 0.000 description 1
- 230000003444 anaesthetic Effects 0.000 description 1
- 238000005452 bending Methods 0.000 description 1
- 230000036770 blood supply Effects 0.000 description 1
- 239000002775 capsule Substances 0.000 description 1
- 239000002537 cosmetic Substances 0.000 description 1
- 230000003412 degenerative Effects 0.000 description 1
- 230000001419 dependent Effects 0.000 description 1
- 230000018109 developmental process Effects 0.000 description 1
- 230000001771 impaired Effects 0.000 description 1
- 239000007943 implant Substances 0.000 description 1
- 230000030214 innervation Effects 0.000 description 1
- 238000009940 knitting Methods 0.000 description 1
- 230000003902 lesions Effects 0.000 description 1
- 239000012528 membrane Substances 0.000 description 1
- 230000000399 orthopedic Effects 0.000 description 1
- 238000002360 preparation method Methods 0.000 description 1
- 230000000306 recurrent Effects 0.000 description 1
- 230000001105 regulatory Effects 0.000 description 1
- 238000005070 sampling Methods 0.000 description 1
- 210000004872 soft tissue Anatomy 0.000 description 1
- 238000011105 stabilization Methods 0.000 description 1
- 239000003356 suture material Substances 0.000 description 1
- 230000000472 traumatic Effects 0.000 description 1
Images
Abstract
Изобретение относится к медицине, а именно к травматологии и ортопедии, может быть использовано при лечении рецидивирующего вывиха надколенника и необходимости восстановления медиальной пателло-феморальной связки (МПФС). Целью является реконструкция анатомического образования - медиальной пателло-феморальной связки, которая входит в состав медиального ретинакулюма надколенника и является основным стабилизатором, предотвращающим латеральное смещение надколенника. Результат достигается за счет проведения артроскопической диагностики с одновременным устранением повреждений феморо-пателлярной области, измерения степени смещения и ротации надколенника относительно межмыщелковой борозды и последующего открытого этапа операции, при котором производится аллопластика медиальной пателло-феморальной связки. Фиксация и степень центрации определяются с помощью специальных измерительных инструментов. Это позволяет восстановить анатомически правильное позиционирование надколенника. 4 ил.
Description
Изобретение относится к медицине, а именно к травматологии и ортопедии, может быть использовано при лечении рецидивирующего вывиха надколенника и необходимости восстановления медиальной пателло-феморальной связки (МПФОС).
В современной практике часто используются такие виды оперативного лечения травматического вывиха надколенника, как операция Крогиуса, Вульпиуса, Кэмпбелла, Вредена, Ситенко, Фриндланда. Реже используются методики Ru-Goldwait, Elmsli-Thrilart, Hauser, Insall J, так как имеют ограниченную эффективность из-за широкого рассечения тканей коленного сустава и его оболочек, нарушения кровоснабжения и иннервации, ведущих к артрофиброзу. Кроме того, не достигается должный косметический эффект (F.M.Buckens, Daniel В., Saris F., 2010). Применение артроскопии позволило выполнять латеральный релиз (Miller R. Barlett J, 1993) и шов разрыва капсулы совместно с ушиванием медиального ретинакулума (Yamamoto R.K., 1986) с минимальной хирургической агрессией. В литературе последних десяти лет предлагается реконструкция или репарация МПФС различными способами: сухожилием четырехглавой мышцы (Steensen RN, Dopirak RM. 2005), сухожилием полусухожильной мышцы (Drez JR. Edwards ТВ. Williams CS, 2001), простой дубликатурой МПФС (Arendt EA. Fithian DC. Cohen E. 2002), фиксацией поврежденной МПФС к аддукторному бугорку бедренной кости шовным материалом (Черный В И. 2001; Ahmad CS, Stein Be. Matuz D. Henry JH.2000), но указанные способы полностью зависят от качества сохранившейся МПФС и в случаях массивного повреждения связки, тем более на фоне дисплазии феморо-пателлярного сочленения, не имеют возможности произвести необходимую коррекцию и стабилизацию положения надколенника. Также к недостаткам можно отнести прорезывание швов из-за избыточного натяжения и хрупкости тканей, вследствие этого теряется поперечная стабильность надколенника с последующей его латерализацией и вывихом. Наиболее близким по технической сущности и функциональному назначению является способ Carmont M.R., Maffulli N. (2007). Он заключается в реконструкции связки с использованием аутотрансплантата из сухожилия полусухожильной мышцы, проведенной в заранее сформированных каналах в надколеннике во фронтальной плоскости и фиксации в бедренной кости. Недостатками, по нашему мнению, является: высокая травматичность (полное выделение надколенника, воздействие на костную ткань высокооборотистыми сверлами, забор аутосухожилия); отсутствие важного артроскопического этапа (устранение последствий вывихов надколенника, оценки степени сублюксации, величины для центрации и устранения ротационной дислокации надколенника).
Технический результат изобретения состоит в улучшении результатов лечения, а именно в создании стабильности надколенника при полном объеме движений в коленном суставе посредством реконструкции медиальной пателло-феморальной связки; в снижении болевого синдрома и профилактике развития дегенеративных процессов феморо-пателлярной зоны путем устранения внутрисуставных посттравматических повреждений (свободные внутрисуставные остеохондральные тела, изменения и разрушения хряща различных степеней); в восстановлении анатомически правильного позиционирования надколенника и создании баланса феморо-пателлярного сочленения; в повышении точности определения необходимой степени центрации и наклона надколенника при помощи измерений, проведенных на дооперационном этапе, а также в процессе диагностической артроскопии; в снижении риска возникновения послеоперационных осложнений; в снижении травматичности оперативного вмешательства, осуществлении малоинвазивных доступов к костной ткани.
Фиг.1 - Имплантация двух якорных фиксаторов в медиальный край надколенника, выделенный заранее посредством рассечения послойно мягких тканей, где 1 - надколенник, 2 - якорный фиксатор с шовными нитями.
Фиг.2 - Фиксация средней части аллосухожилия к медиальной костной части надколенника посредством двух якорных фиксаторов, где 1 - надколенник, 3 - фиксированное аллосухожилие титановыми анкерами к надколеннику.
Фиг.3 - Артроскопически контролируемая степень центрации надколенника относительно бедренной межмыщелковой ямки посредством тяги за лигатуры свободных концов аллосухожилия, где 1 - надколенник, 4 - костный канал в надмыщелковой зоне бедренной кости, 5 - артроскопический измерительный крючок, 6 - лигатуры свободных концов аллосухожилия.
Фиг.4 - Проведение субфасциально свободных концов аллосухожилия к области поперечно сформированного канала в надмыщелковой зоне и фиксация интерферентным винтом, где 7 - биоинтерферентный винт.
Способ хирургического восстановления медиальной пателло-феморальной связки (МПФС) при привычном вывихе надколенника осуществляют следующим образом: после клинического, рентгенологического и биодинамического подтверждения нестабильности надколенника осуществляют анестезиологическую подготовку. Далее в положении пациента на спине обрабатывают и ограничивают операционное поле. Стандартными артроскопическими доступами выполняют диагностическую артроскопию с устранением выявленных в процессе операции повреждений феморо-пателлярной области, а именно, измерительный артроскопический крючок вводят через медиальный стандартный артроскопический доступ и непосредственно фиксируют у латерального края надколенника. Далее ассистент пальцами выполняет постепенную медиализацию и ротацию надколенника до установки последнего в правильную позицию относительно бедра, получают цифровое значение, измеряя расстояние от загнутой части фиксированного измерительного крючка до латерального края надколенника, установленного ассистентом в правильную позицию. Полученный результат интраоперационного измерения сравнивают с результатом предоперационного исследования угла смещения надколенника относительно межмыщелковой борозды, например, на МРТ или КТ. Полученные числовые значения позволяют сделать вывод о возможности правильного, математически обоснованного позиционирования надколенника. Артроскопическая часть заканчивается. Далее внесуставно у медиального края надколенника выполняют разрез кожи длиной 2,5-3,0 см, глубиной 0,5-0,8 см в проекции прикрепления медиальной пателло-феморальной связки, затем послойно тупо и остро осуществляют доступ костному краю. Имплантируют проксимально и дистально 2 титановых анкера диаметром 3,0 мм (фиг.1), укладывают между лигатурами трансплантат, свободные концы прошивают и лигатурами анкерных фиксатов фиксируют сухожилия в области его средней части (фиг.2). Место имплантации проксимального якорного фиксатора выбирают тем ближе к верхнему полюсу надколенника, чем больше степень ротационной дислокации надколенника, что далее позволяет восстановить анатомически правильный баланс феморо-пателлярного сочленения. Выполняют разрез кожи длиной 2 см на 1 см краниальнее и на 1 см вентральнее приводящего бугорка медиального мыщелка бедра, тупо и остро осуществляют доступ к бедренной кости. В горизонтальной плоскости на 3 см выше межмыщелковой вырезки от медиального мыщелка к наружному проводят спицу-направитель с ушком. По спице канюлированным сверлом диаметром 0,6 см формируют сквозной канал. Свободные концы сухожилия субфасциально помещают в ушко спицы, оставленную в канале, проводят в этот канал. С целью повышения точности устранения латерального смещения надколенника и ротации, индивидуально у каждого пациента регулируют степень натяжения свободных концов аллотрансплантата путем тяги за лигатуры в сформированный канале бедра. При этом ассистент медиализирует надколенник на величину, результат измерений которой получен при артроскопии. Фиксируют концы сухожилия в канале с его медиальной стороны интерферентным винтом.
Проводят контроль полного объема движений в коленном суставе, провокационный тест нестабильности надколенника, послойный шов ран, асептическую повязку, тутор.
Пациент Б., 27 лет, с латеральной нестабильностью левого надколенника, повреждение медиальной пателло-феморальной связки. Объем движений (сгибание 110°, разгибание 180°).
Применение способа позволило произвести артроскопический этап устранения внутрисуставных повреждений - удаление нестабильного хрящевого фрагмента 1,5×0,5 см медиальной фасетки надколенника, оценить и измерить степень сублюксации - 1,2 см латерально. Провести сравнение полученного цифрового значения с данными, измеренными при МРТ (1,1 см). Получить доступ к медиальному краю надколенника и имплантировать 2 титановых анкера, сформировать костный канал на 0,5 см выше и кпереди приводящего бугорка бедренной кости диаметром 0,6 см, субфасциально низвести прошитое в средней части аллотрансплантат диаметром 0,3 см и длиной свободных окончаний 9 см и фиксировать в костном канале интерферентным винтом диаметром 0,6 см. В результате удалось достичь увеличения объема движений: сгибание 75°, разгибание 180°.
Claims ( 1 )
Способ восстановления медиальной пателло-феморальной связки (МПФС) при привычном вывихе надколенника, включающий формирование канала в надмыщелковой зоне бедренной кости, использование аллотрансплантата, отличающийся тем, что на артроскопическом этапе оперативного вмешательства устраняют сопутствующие вывихам надколенника повреждения и измеряют степень латерализации и ротации надколенника, полученный результат измерения сравнивают с результатом предоперационного исследования угла смещения надколенника относительно межмыщелковой борозды, далее в открытом доступе в надколенник имплантируют проксимально и дистально анкерные фиксаторы, к которым укладывают и подвязывают лигатурами трансплантат сухожилия в области его средней части, далее от медиального надмыщелка бедра к латеральному по спице-направителю формируют сквозной горизонтальный канал, в который субфасциально проводят тягой за лигатуры трансплантат сухожилия, измеряют степень смещения, а затем надколенник медиализируют на величину, результат измерений которой получен при артроскопии, тягой за лигатуры, фиксируют их в канале с его медиальной стороны интерферентным винтом.
RU2012158393/14A 2012-12-28 2012-12-28 Способ реконструкции медиальной пателло-феморальной связки RU2520254C1 ( ru )
Разрыв собственной связки надколенника

Сухожилия, обеспечивающие крепление мышц к костям, представляют собой достаточно прочные и, при этом, эластичные фиброзные образования (тяжи), состоящие из соединительной мышечной ткани. Собственная связка надколенника, также являющаяся сухожилием и входящая в состав коленного сустава, обеспечивает, наряду с передней группой бедренных мышц, выпрямление голени.
Важно отметить, что даже незначительные повреждения (разрывы) этого вида связки влекут за собой негативные последствия, выражающиеся в затруднениях при совершении движений во время ходьбы, приседаний и т.д. В свою очередь более тяжелые травмы сухожилия могут частично обездвижить человека. В этом случае, нормализация двигательной функции возможна только лишь путем проведения хирургической операции, а также продолжительной реабилитации в последствии.
Анатомические особенности связки надколенника
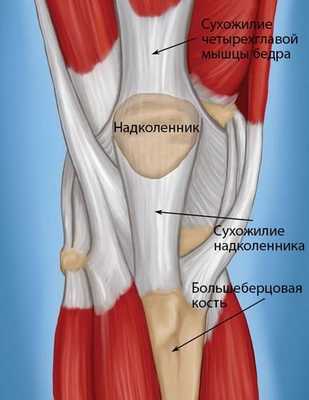
Рис 1. Сухожилия в области коленного сустава прикрепляющие мышцы к костным образованиям.
Собственная связка надколенника обеспечивает соединение верхней части большеберцовой кости с нижней частью (полюсом) надколенника. В свою очередь связка четырехглавой бедренной мышцы крепится к верхней части (полюсу) надколенника. В итоге, все вышеперечисленные элементы образуют так называемую разгибательную систему колена.
Типология повреждений (разрывов) собственной связки
Специалисты различают частичные, а также полные разрывы собственной связки.
Частичные разрывы. Подавляющее большинство повреждений связки надколенника, согласно медицинским наблюдениям, не влекут за собой полного ее разрушения (разрыва), а провоцируют лишь растяжение и/или разрывы той или иной части волокон.
Полные разрывы. В случае полного разрыва сухожилия наблюдается разделение связки на 2 независимых друг от друга фрагмента. При таких серьезных травмах утрачивается связь между элементами колена, что, разумеется, влечет за собой нарушение тех или иных двигательных функций.
Следует отметить, что, при полном разделении, собственная связка достаточно часто отходит (отрывается) вместе с костным фрагментом именно в месте своего соединения с нижней частью надколенника. Если же исходной причиной разрыва являлся, к примеру, тендинит, то разделение связки происходит в центральной ее части.
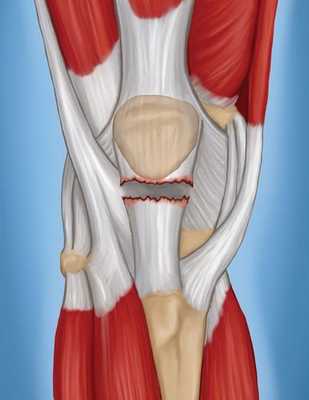
На рис. 2 показан пример полного разделения собственной связки
Причины разрывов
Травмирование
Поскольку ткани сухожилий характеризуются значительной прочностью и эластичностью, для их разрыва (особенно полного), требуется весьма большое усилие.
Прыжок. Одной из распространенных причин разделения собственной связки считается чрезмерное сокращение четырехглавой мышцы в момент приземления при совершении прыжков, в момент нахождения колена в согнутом положении.
Прямое физическое воздействие. Не менее частой, чем прыжок, причиной сильного повреждения и разделения связки является направленный удар в область колена получаемый, например, при падении, а также других обстоятельствах.
Тендинит
Тендинит, представляющий собой воспаление сухожильных тканей и влекущий за собой их дистрофию и ослабление, считается одной из веских причин, провоцирующих появление незначительных (частичных) разрывов.
Общее ослабление связки
Возможность разрывов собственной связки прямопропорциональна степени ее ослабления, возникающей по следующему списку причин.
- нарушения метаболических процессов;
- артриты ревматоидной группы;
- диабет;
- почечная недостаточность;
- прием некоторых видов медицинских препаратов (например, стероидов);
- волчанка и пр.
- операции на колене;
- некоторые виды эндопротезирования;
- реконструкция связок и пр.
Симптоматика повреждений связки
Разрывы собственной связки надколенника, как правило, сопровождаются хлопком, сильными болевыми ощущениями и последующим образованием отека. Другими характерными симптомами могут являться:
- локальные кровоизлияния;
- мышечные спазмы и судороги;
- смещения элементов коленного сустава (например, коленной чашечки);
- проблемы с разгибанием и совершением движений ногой.
Диагностирование повреждений
С целью диагностирования наличия тех или иных повреждений связки, а также определения стратегии лечения, специалистом проводится сбор информации о причинах полученной травмы и текущих ощущениях пациента, а также последующее визуальное обследование.
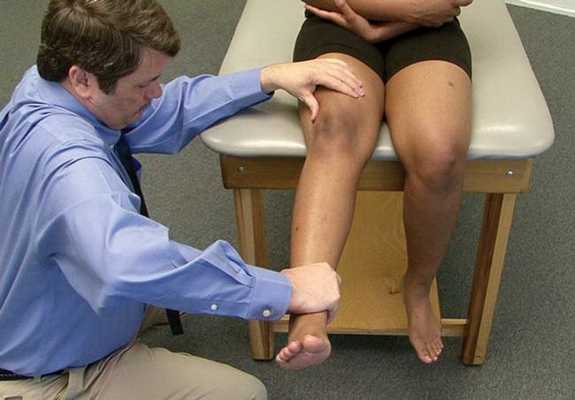
Рис 3. Важную информацию о характере повреждений сухожилия может предоставить тест с разгибанием/сгибанием колена.
Диагностирование при помощи лучевого обследования
Визуальная диагностика характера травмы требует более детального подтверждения, получаемого путем дополнительных исследований при помощи МРТ и/или рентгена.
Рентгенография. При рентгенографии, в случае частичного разрыва или полного разделения связки на 2 отдельных фрагмента, наблюдается смещение коленной чашечки по направлению вверх.
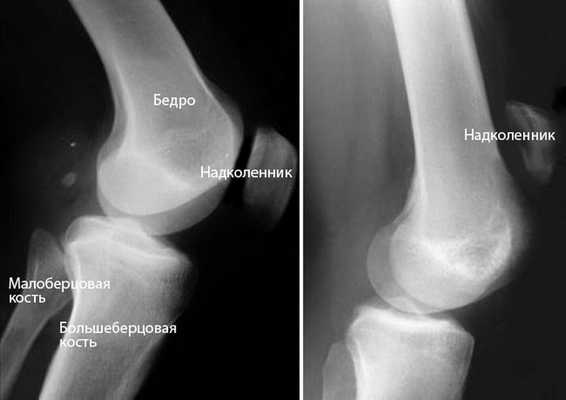
Рис 4. (Слева) Боковая проекция показывает нормальное размещение коленной чашечки. (Справа) Смещение связки вверх при ее разрыве.
МРТ. Исследование с использованием аппарата МРТ обеспечивает специалисту возможность не только увидеть состояние мягких тканей в области колена, но и определить локализацию, а также силу (степень) разрыва.
Особенности лечения
Определение тактики и методики устранения последствий травмы собственной связки происходит с учетом:
- площади (протяженности) и типа разрыва (полный/частичный);
- возраста, а также общей жизненной активности пациента.
Консервативные методики лечения
В подавляющем большинстве клинических ситуаций, незначительные повреждения связки, в том числе и частичные разрывы, могут достаточно эффективно устранятся при помощи различного рода консервативных методов лечения.
Использование иммобилайзера или брейса. Для обеспечения скорейшего заживления поврежденной связки необходима фиксация колена в разогнутом положении ноги, а также существенное уменьшение нагрузки на конечность в течение всего срока лечения (3-6 недель). В этом случае пациенту назначается использование иммобилайзера, брейса и, в определенных случаях, костылей.
Физиотерапевтические процедуры. Курсы физиотерапевтических процедур, направленные на восстановление и укрепление сухожилия и включающие особый набор легких физических упражнений, назначаются специалистом после устранения отечностей и болевых ощущений. Важно отметить, что по ходу заживления поврежденной связки, интенсивность упражнений, ровно, как и нагрузка, будет увеличиваться.
Лечение с применением хирургических методик
При наличии серьезных повреждений собственной связки, вплоть до полного разделения последней, пациенту показано хирургическое вмешательство, сутью которого является повторное присоединение (рефиксация) сухожилия к коленной чашечке.
Здесь важно акцентировать внимание на экстренности (своевременности) проведения подобного рода операций. Дело в том, что со временем и без надлежащего лечения разделенная связка уменьшается в длине. По этой причине, чем раньше будут проведены хирургические процедуры, тем больше у пациента будет шансов на успешное и быстрое восстановление.
Лечение в условиях стационара. Соединение связки, в ряде случаев, может осуществляться в амбулаторном режиме. Однако, даже в этом случае, пациенту необходимо остаться в стационаре минимум на сутки, для проведения специалистом соответствующих наблюдений за его состоянием.
Хирургические манипуляции проводятся с использованием общей анестезии, либо, при незначительных травмах, с применением так называемых спинальных анестезионных препаратов, подразумевающих блокировку ощущений только в нижней части тела.
Особенности хирургической технологии. В нижней части коленной чашечки (надколеннике) специалистом предварительно формируются отверстия (костные каналы), через которые выполняется протяжка медицинских нитей, пришитых к поврежденному сухожилию. Затем производится регулирование степени натяжения связки и последующая фиксация нитей.
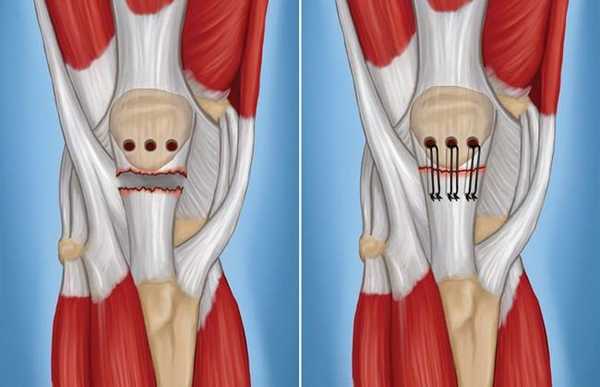
Рис. 5. (Слева) Для соединения поврежденной связки в нижней части надколенника формируются каналы. (Справа) Нити, прикрепляющие связку к надколеннику, пропускаются через отверстия каналов и фиксируются.
Малоинвазивные методики лечения. На сегодняшний момент, с целью рефиксации разделенной связки, специалистами нередко применяются полимерные, либо стальные имплантаты или, как еще их называют - якоря (шовные анкеры). Использование данного рода хирургических приспособлений исключает необходимость сверления каналов в надколеннике, а также обеспечивает ускоренный восстановительный процесс и максимально положительный итоговый результат.
Дополнительные методы стабилизации. С целью наибольшего предохранения и увеличения прочности соединения связки, некоторые врачи применяют специальные проволочные швы, обеспечивающие улучшенную стабилизацию коленной чашечки. Однако, по окончании лечения и восстановительного процесса в целом, пациенту потребуется последующее удаление шва хирургическим путем. При этом, согласно многолетней медицинской практике, актуальность использования такого метода определяется во время проведения операции, при обнаружении хирургом сильных повреждений.
Вероятные осложнения. Даже после достаточно успешного проведения операции по соединению связки, могут наблюдаться осложнения следующего характера:
- уменьшение силового потенциала четырехглавой мышцы;
- повторное разъединение сухожилия;
- изменение изначального положения коленной чашечки (которое было до травмы);
- инфекционные воспалительные процессы и связанное с этим медленное заживление операционной раны и т.д.
Восстановление и послеоперационные результаты
По окончании хирургической процедуры по восстановлению сухожилия пациенту рекомендуется прием обезболивающих препаратов. Снятие швов выполняется спустя, приблизительно, 2 недели.
Также, важно обеспечить надежную фиксацию колена при помощи иммобилайзера или брейса в разогнутом положении. При этом, в ряде случаев, допускается незначительная нагрузка на прооперированную конечность при помощи костылей.
Спустя некоторый период времени шарниры брейса подлежат ослаблению, а пациенту назначается комплекс гимнастических процедур, направленных на нормализацию двигательных функций.
Важно отметить, что длительность периода полного восстановления соединенного сухожилия, а также всего коленного сустава, в среднем, составляет до полугода. Однако, по отзывам некоторых пациентов, реабилитация может продолжаться и год после проведения хирургического вмешательства.
Итоги хирургического лечения
Как отмечают специалисты, даже при наличии серьезных травм собственной связки, проведение грамотного и своевременного лечения обеспечивает положительный исход и позволяет пациентам достаточно быстро вернуться к повседневной деятельности и, в том числе, к занятиям спортом. Однако, достаточно нередки ситуации, когда наблюдается послеоперационное ограничение движений в колене, сопровождающее человека в течении всего периода жизни.
Если пациент планирует в последствии вести активный образ жизни, включая занятия спортом, ему следует пройти обязательную консультацию с лечащим специалистом, который сможет адекватно оценить сложившуюся клиническую ситуацию, и предоставить аргументированные рекомендации.
Стоимость услуг
Первичный прием специалиста
- Ознакомление с жалобами пациента
- Проведение клинического осмотра
- Симптоматика недуга
- Изучение данных гематологической диагностики, рентгенограмм, МРТ, а также иных проводимых видов исследования
- Установление диагноза
- Определение тактики и подбор оптимально подходящей лечебной методики
- Повторная интерпретация анализов, полученных при проведении первичной диагностики
- Определение точного диагноза
- Составление плана лечения
Рефиксация (повторное присоединение) собственной связки
- Нахождение в стационаре
- Эпидуральная анестезия
- Операция рефиксации
- Расходные операционные материалы (якорные фиксаторы)
PRP-терапия и плазмолифтинг (проводится при наличии повреждений и/или заболеваний колена)
- Консультация ортопеда
- Забор крови для гематологического анализа
- Приготовление плазмы с высоким содержанием тромбоцитов
- Введение плазмы в больной участок сустава
Внутрисуставная инъекция препарата на основе гиалуроновой кислоты (цена «Дьюралана» не включена)
- Инъекция анестезионного препарата местного действия
- Инъекция препарата на основе гиалуроновой кислоты
Послеоперационный прием специалиста
- Послеоперационный осмотр
- Изучение послеоперационных данных, полученных при диагностическом исследовании
- Рекомендации по реабилитации
- Пункция коленного сустава
- Внутрисуставная инъекция препарата на основе гиалуроновой кислоты
- Снятие швов
Отзывы о враче
Меня зовут Воробьева Елена. В августе 2021 Денис Сергеевич сделал мне операцию по замене тазобедренного сустава. В феврале 2022 года я пришла на очередной осмотр. Доктор сказал, что у меня все абсолютно .
Обратился к Денису Сергеевичу на консультацию по поводу проведения эндопротезирования коленного сустава. Ранее в той же клинике был поставлен диагноз гонартроз с рекомендацией оперироваться. Доктор .
У бабушки (91 год) был сложный перелом плеча со смещением. Никто не брался ей помочь, а в больницу с ковидом отправлять бабушку было страшно. Несколько врачей сказали, что ничем помочь не могут. От .
Мне, Митрополевский Татьяне Валентиновне, 1949 г. Рождения, была выполнена операция тотального цементного эндопротезирования левого тазобедренного сустава. Первая аналогичная операция на правом суставе .
Проживаю в Ростовской области. Последние два года очень беспокоила боль в тазобедренном суставе, уже ничего не помогало, и я решилась на эндопротезирование. По совету ростовского хирурга обратилась .
Больше года ежеминутно я чувствовала мигрирующую боль в области таза, боль усиливалась после сидения и лежания на боку. Прошла весь путь врачей от гинекологии, урологии, проктологии, неврологии и тому .
Обратилась к врачу с сильнейшей болью в тазобедренного суставе, практически не могла ходить. Денис Сергеевич внимательно осмотрел, назначил обследование, по результатам которого провел манипуляции .
Якушев Денис Сергеевич - травматолог-ортопед, но ещё и врач и человек с большой буквы. В 2016 году доктор Якушев Д.С. прооперировал тазобедренный сустав справа у моей мамы. Операция была экстренная .
Очень понравилось всё! Врач подробно рассказал обо всем, объяснил ситуацию. Понятно и доступно! Внимательность, профессионализм! Приятно было пообщаться. Специалиста рекомендую на все 100%!
Хочу сказать большое спасибо Якушеву Денису Сергеевичу! Обратился к нему с отрывом сухожилия бицепса. Диагноз был поставлен очень оперативно и сразу назначена плановая операция. Операцию сделали по .
Мне понравился весь мед персонал, а главное, мой лечащий врач - Якушев Денис Сергеевич. Этот человек на своем месте. Я живу в ростовской обл., хорошие люди дали номер телефона Денис Сергеевич, созвонились .
Хотим выразить огромную благодарность Якушеву Денису Сергеевичу! Спасибо Вам большое за Ваш профессионализм и внимательность, за теплое, доброжелательное отношение к нам и желание помочь! Пациенту .
С 2011 года у моей свекрови (сейчас ей 70 лет) появились сильнейшие боли в правой ноге в области бедра и колена. Мы с мужем неоднократно ее записывали к различным травматологам-ортопедам и неврологам .
Народ! Спешу сообщить, что наша медицина жива, пока у неё есть такие доктора, как Якушев Денис Сергеевич - Травматолог-ортопед, не ошиблась, именно с большой буквы. 28.01.2020 доктор Якушев Д.С.
В январе 2020 г. мужу сделали операцию по замене правого тазобедренного сустава в ФНКЦ МФБА России. Оперировал травматолог-ортопед Якушев Денис Сергеевич. Операция прошла прекрасно, всего за 1 ч. 10 .
Читайте также:
- История изучения ларвального парагонимоза. География ларвального парагонимоза
- Лейкоплакия, связанная с употреблением табака. Бородавчатый рак ротовой полости. Пурпура щеки.
- Ящик для инструментов Брюнингса. Подготовка пациента к бронхоскопии
- Обсуждение анализа затрат-результативности в медицине. Анализ затрат-полезности
- Рентгенограмма, КТ, МРТ при нарушении формирования позвоночника и спинного мозга
