Эпидемиология вирусных гепатитов у детей. Распространенность
Добавил пользователь Владимир З. Обновлено: 22.01.2026
В соответствии с Правилами поэтапного перехода медицинских организаций к оказанию медицинской помощи на основе клинических рекомендаций, разработанных и утвержденных в соответствии с частями 3, 4, 6 -9 и 11 статьи 37 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации», утвержденных постановлением Правительства Российской Федерации от 19.11.2021 № 1968, клинические рекомендации применяются следующим образом:
- размещенные в Рубрикаторе до 1 сентября 2021 года - с 1 января 2022 года;
- размещенные в Рубрикаторе до 1 июня 2022 года - с 1 января 2023 года;
- размещенные в Рубрикаторе после 1 июня 2022 года - с 1 января 2024 года.
Острый гепатит С (ОГС) - антропонозное инфекционное заболевание, вызываемое вирусом гепатита С (HCV), с парентеральным, преимущественно гемотрансмиссивным, механизмом передачи. Клинически проявляется симптомами поражения печени (гепатита) различной степени тяжести. Характеризуется высоко частотой перехода в хроническую форму.
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статической класификации болезней и проблем, связанных со здоровьем

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
3. Хроническое - более 6 мес.
Желтушная форма характеризуется наличием интоксикации, диспептических нарушений, цитолиза, повышением билирубина за счет прямой фракции, гепатомегалией. Возможно нарушение белково-синтетической функции печени с соответствующей диспротеинемией и снижением протромбинового индекса. Степень выраженности симптомов и лабораторных отклонений вариабельна и коррелирует со степенью тяжести заболевания.
Безжелтушная форма характеризуется симптомами интоксикации, диспептическими расстройствами. Увеличение печени может быть минимальным, но и гепатомегалия, и гиперферментемия - обязательные симптомы данной формы. Заболевание, как правило, протекает в легкой форме, но носит затяжной, прогредиентный характер.
Бессимптомные формы диагностируются при проведении иммунобиохимических исследований в очагах, плановых обследованиях отдельных категорий граждан (доноров, медицинского персонала, работников общественного питания, военнослужащих и других). Убольных с субклинической формой выявляется умеренная гиперферментемия. Наблюдается гепатомегалия. При инаппарантной форме клинико-биохимические симптомы отсутствуют. Подтверждением диагноза служат серологические маркеры репликативной активности вируса [7, 25-31].
Критериями оценки тяжести заболевания являются как клинические (выраженность интоксикации, желтухи, гепатомегалии), так и лабораторные отклонения (уровни печеночных трансаминаз, билирубина, нарушение белково-синтетической функции печени) [7,25-31].
Предварительный диагноз (впервые выявленное заболевание/случай подозрительный на ОГС/вероятный случай ОГВ): Острый вирусный гепатит С, желтушная форма средней тяжести?
Клинический диагноз (подтвержденный случай ОГС): В17.1 Острый вирусный гепатит С (anti-HCV IgM положительно; РНК HCV положительно), вызванный вирусом генотипа 1а, средней степени тяжести.
Этиология и патогенез
Вирус гепатита С (HCV) был открыт в 1989 году [1]. За открытие и изучение этоговируса Н.J. Alter (США), М. Houghton (Великобритания) и С.М. Rice (США) в 2020 году были награждены Нобелевской премией. HCV содержит однонитевую РНК и относится к семейству Flaviviridae, представляя в нем третий, самостоятельный род Hepacivirus. Геном HCV кодирует структурные и неструктурные белки. К структурным белкам относятся C-core protein игликопротеины оболочки Е1 и Е2, к неструктурным — комплекс белков, имеющих определенную ферментативную активность (NS 2-3— NS-5: NS2. NS3, NS4a, NS4b, NS5a,NS5b). К каждому из структурных и неструктурных белков вируса вырабатываются антитела, которые не обладают вируснейтрализующим свойством. Особенностью HCV являетсяспособность к быстрой замене нуклеотидов, что приводит к образованию большого числагенотипов, субтипов и мутантных штаммов [2]. Выделяют 8 генотипов вируса. Генотипы далее подразделяются на подтипы с расхождением нуклеотидных последовательностей более 15%. На сегодняшний день описано более 90 подтвержденных подтипов HCV, и возможно, будет идентифицировано еще больше генотипов и подтипов. Кроме того, у инфицированных пациентов вирус существует в виде набора вирионов, содержащих слегка измененные, но близкородственные геномы, так называемые квазивиды [3]. Такая вариабельность геномавируса приводит к изменениям в строении антигенных детерминант, которые определяютвыработку специфических антител, не способных элиминировать вирус из организма и препятствующих созданию эффективной вакцины против гепатита С. До недавнего времени HCV классифицировали на семь различных генотипов, которые отличаются нуклеотидной последовательностью более чем на 30% [4]. Новый - 8 генотип HCV, который образует отличную филогенетическую группу из ранее описанных последовательностей, недавно был идентифицирован у четырех эпидемиологически несвязанных пациентов из Индии [5]. В Российской Федерации (РФ) наиболее распространены 1, 2, 3 генотипы и субтипы 1в и За.Прочие генотипы вируса на территории РФ практически не встречаются [6]. Генотипирование 11CV (методом ПЦР или секвенированием) с определением генотипа и субтипа вируса обязательно у детей с ХВГС, т.к. имеет не только диагностическое значение (распознавание повторного инфицирования другим генотипом вируса), но и позволяет определить предикторы ответа на терапию, определить выбор препарата, необходимые дозы и длительность лечения.
HCV, по сравнению с HAV и HBV, малоустойчив во внешней среде, и к действию физических ихимических факторов. Он чувствителен к хлороформу, формалину, действию УФО, при температуре 60°С инактивируется через 30 мин., а при кипячении (100°С) - в течение 2 мин [2,7].
Вирус попадает в организм восприимчивого человека вместе с инфицированной кровью. Непременным условием развития инфекционного процесса является проникновение HCV в гепатоциты, где и происходит его репликация и взаимодействие с иммунной системой.Поражение гепатоцитов обусловлено включением клеточных и гуморальных реакций иммунной системы, направленных в конечном счете на удаление HCV. На элиминацию HCV работают клеточные цитотоксические реакции, опосредованные различными классами клеток-эффекторов. Нарушение баланса продукции цитокинов Th1/Th2 клетками играет важнейшую роль в развитии различных форм HCV- инфекции. Усиленная продукция IL-4 и IL-10 ингибирует функцию Th1, угнетает продукцию IFN-y и IL-2, способствуя хроническому течению болезни [8,9].
Клетками-мишенями для HCV являются не только гепатоциты, но и иммунокомпетентные клетки периферической крови PBMC/WBC (Peripheral Blood Mononuclear Cells White Bloodcells). На сегодняшний день верифицированы два специфичных лимфотропных штамма вируса гепатита С (Ly-HCV и SB-HCV). В случае инфицирования восприимчивого организма одним из этих лимфотропных штаммов, патологический (воспалительный) процесс в печени минимален, так как свой основной «удар» вирус HCV наносит не по клеткам печени гепатоцитам, а поиммунным клеткам периферической крови PBMC/WBC со всеми вытекающими неблагоприятными клиническими последствиями (аутоиммунными, лимфопролиферативнымии проч.) [10].
HCV способен подавлять активацию CD4+, нарушая взаимодействие антигенпрезентирующих клеток и Т-лимфоцитов. Возможность репликации вируса в иммунопривилегированных местах(клетках иммунной системы, тканях головного мозга) делает его недоступным для цитотоксических лимфоцитов (ЦТЛ). Гуморальный ответ при ВГС выражен слабее.
Кроме прямого цитопатического действия, ведущими механизмами повреждения печени являются иммунный цитолиз, апоптоз, а также аутоиммунный механизм, с которым связана высокая частота внепеченочных проявлений при HCV-инфекции (васкулит, гломерулонефрит, периферическая нейропатия, узелковый периартериит, артриты, синдром Шегрена). В генезе этих заболеваний лежат иммуноклеточные и иммунокомплексные процессы. Поэтому HCV-инфекцию возможно рассматривать как мультисистемное заболевание. Однако, в детском возрасте при ВГС полиорганность поражения практически не прослеживается [2,10,11].
При внутриутробном инфицировании в первые 12 недель (главным образом 15-75 дней) при высокой вирусной нагрузке (ВН), при наличии патологии фетоплацентарного комплекса (хроническая внутриутробная гипоксия плода, задержка внутриутробного развития, плацентит) возможно прерывание беременности в ранние сроки. При продолжающейся инфекции у матери при высокой ВН в сроки от 75 до 180 дней внутриутробного периода плода возможно развитиеранних фетопатий, приводящих к позднему прерыванию беременности или аномалиям развития печени и желчевыводящих путей. При продолжающейся инфекции у матери при высокой ВН в сроки более 180 дней внутриутробного периода плода возможно развитие фетального HCV-гепатита или, что наблюдается крайне редко при отсутствии коморбидной патологиифетального HCV- цирроза печени [2,11].
Эпидемиология
Источником инфекции являются лица, инфицированные HCV и находящихся в инкубационном периоде (14-180 дней), больные бессимптомной острой или хронической формой ВГС. Механизм инфицирования - парентеральный, гемоконтактный, который реализуется естественными и искусственными путями передачи возбудителя [2, 7,12].
Среди естественных путей передачи ведущее значение (более 95% случаев) в детском возрасте имеет вертикальный - с трансплацентарным, интранатальным и постнатальным инфицированием ребенка от матери, а также горизонтальный - который в ряде случаев встречается у подростков при сексуальном контакте [2, 7, 11, 12]. Артифициальный (гемоконтактный) путь инфицирования, при котором ХВГС развивается как инфекция, связанная с оказанием медицинской помощи (ИСМП) посттрансфузионный, катетер-ассоциированный, постиньекционный и ассоциированный с другими инвазивными вмешательствами - может быть реализован у детей любого возраста.
К основным медицинским манипуляциям, при которых возможно инфицирование HCV, относятся переливание крови или ее компонентов, пересадка органов или тканей, процедуры гемодиализа (высокий риск), а также различные парентеральные вмешательства [13]. В странахЗападной Европы, США на долю ВГС приходится 75-95% посттрансфузионных гепатитов.Среди больных, получавших в комплексном лечении инфузии крови, наиболее высокая инфицированность HCV регистрируется у больных гемофилией - в 45-80% [14]. Группой риска являются и дети с онкогематологическими болезнями. Однако, в настоящее время, после введения в службах переливания крови рутинного скрининга на наличие НСV инфекции, частота данного пути передачи инфекции резко снизилась и не превышает 2-3% [15,16].
У подростков эпидемиологическое значение могут иметь искусственные пути передачи возбудителя, которые реализуются при проведении немедицинских и медицинских манипуляций, сопровождающихся повреждением кожи или слизистых оболочек, а также манипуляций, связанных с риском их повреждения. К немедицинским манипуляциям относят: инъекционное введение наркотических средств (наибольший риск), парамедицинские вмешательства - нанесение татуировок, пирсинга, проведение косметических, маникюрных,педикюрных и других процедур с использованием контаминированных HCV инструментов, а иногда особые ритуальные обряды у отдельных этносов. Кроме того, подростки подвергаются риску заражения в результате незащищённой сексуальной практики, особенно среди мужчин-гомосексуалистов [2,11,12].
Большое внимание исследователей направлено на изучение реализации естественных путей передачи HCV. Основным фактором передачи возбудителя является кровь или ее компоненты, вменьшей степени - другие биологические жидкости человека (сперма, вагинальный секрет, слезная жидкость, слюна и др.). Установлено, что инфицирующая доза HCV на 2-3 порядка выше, чем при ВГВ; соответственно, вероятность инфицирования при контакте ниже. Однако большинство авторов указывают на возможность инфицирования ВГС при гетеро- и гомосексуальных половых контактах - риск заражения среди постоянных гетеросексуальных партнеров, один из которых болен ХВГС, составляет 1,5% (при отсутствии других факторовриска) [2, 6, 7,11, 12]. Однако, в детском возрасте эти пути практически не имеют значения. Указанные эпидемиологические факторы необходимо учитывать при оценке эпидемиологической ситуации по HCV-инфекции в семье, особенно в случаях инфицирования матери, ухаживающей за ребенком [17].
К настоящему времени накоплено достаточно информации и о передаче HCV при бытовом общении в семье - скрытое гемоконтактное инфицирование через микротравмы наружных покровов. По данным ВОЗ, вероятность инфицирования в семье может достигать 7% [14].
Передача вируса от инфицированной матери к ребенку возможна во время беременности и родов (риск 1-5%). Вероятность инфицирования новорожденного значительно возрастает при высоких концентрациях HCV в сыворотке крови матери (7- 12%), а также при наличии у нее ВИЧ-инфекции (14-16%) [11, 12, 18]. Частота передачи HCV увеличивается при увеличении продолжительности родов, использовании амниоцентеза, или при мониторинговом заборе крови из кожи головы плода и длительном безводном периоде. Исследования последних лет показали, что грудное вскармливание не влияет на частоту инфицирования детей[19,20,21,58,59].
В России ОГС у детей обнаруживается редко и составляет 0,55 случаев на 100 тыс. детского населения, а в структуре всех острых гепатитов доля детей, больных острым ВГС, не превышает 1-2% [22,23].
В 90-95% случаев заболевание в раннем детском возрасте протекает в безжелтушной, субклинической и инаппарантной формах с высокой частотой хронизации - от 40-56% до 81% и более [2,18 - 20].
Острый вирусный гепатит С у детей. Клинические рекомендации.
Межрегиональной общественной организацией «Ассоциация врачей инфекционистов Санкт-Петербурга и Ленинградской области» (МОО АВИСПО)
Международной общественной организацией «Евро-Азиатское Общество по Инфекционным Болезням»
Оглавление
Список сокращений
Анти-core - Антитела к ядерному белку вируса гепатита С
Анти-HCV - Антитела к вирусу гепатита С (суммарные)
Анти-NS3, -NS4, -NS5 - Антитела к неструктурным белкам NS3, NS4, NS5
ВОЗ - Всемирная организация здравоохранения
ДЖВП - Дискинезия желчевыводящих путей
ЖКТ - Желудочно-кишечный тракт
МЗ РФ - Министерство здравоохранения Российской Федерации
МКБ-10 - Международная классификация болезней, травм, и состояний, влияющих на здоровье 10-го пересмотра
ОКОНХ - Общероссийский классификатор отраслей народного хозяйства
ОК ПМУ - Отраслевой классификатор "Простые медицинские услуги"
ОМС - Обязательное медицинское страхование граждан
ПМУ - Простая медицинская услуга
РНК - Рибонуклеиновая кислота
ФЗ - Федеральный закон
ХГС - Хронический гепатит С
ЩФ - Щелочная фосфатаза
Ig M, G - Иммуноглобулины класса М, G
Термины и определения
Заболевание - возникающее в связи с воздействием патогенных факторов нарушение деятельности организма, работоспособности, способности адаптироваться к изменяющимся условиям внешней и внутренней среды при одновременном изменении защитно-компенсаторных и защитно-приспособительных реакций и механизмов организма.
Инструментальная диагностика - диагностика с использованием для обследования больного различных приборов, аппаратов и инструментов.
Исходы заболеваний - медицинские и биологические последствия заболевания.
Качество медицинской помощи - совокупность характеристик, отражающих своевременность оказания медицинской помощи, правильность выбора методов профилактики, диагностики, лечения и реабилитации при оказании медицинской помощи, степень достижения запланированного результата.
Клинические рекомендации (протокол лечения) оказания медицинской помощи детям - нормативный документ системы стандартизации в здравоохранении, определяющий требования к выполнению медицинской помощи больному при определенном заболевании, с определенным синдромом или при определенной клинической ситуации.
Клиническая ситуация - случай, требующий регламентации медицинской помощи вне зависимости от заболевания или синдрома.
Лабораторная диагностика - совокупность методов, направленных на анализ исследуемого материала с помощью различного специального оборудования.
Медицинское вмешательство - выполняемые медицинским работником по отношению к пациенту, затрагивающие физическое или психическое состояние человека и имеющие профилактическую, исследовательскую, диагностическую, лечебную, реабилитационную направленность виды медицинских обследований и (или) медицинских манипуляций, а также искусственное прерывание беременности.
Медицинская услуга - медицинское вмешательство или комплекс медицинских вмешательств, направленных на профилактику, диагностику и лечение заболеваний, медицинскую реабилитацию и имеющих самостоятельное законченное значение.
Нозологическая форма - совокупность клинических, лабораторных и инструментальных диагностических признаков, позволяющих идентифицировать заболевание (отравление, травму, физиологическое состояние) и отнести его к группе состояний с общей этиологией и патогенезом, клиническими проявлениями, общими подходами к лечению и коррекции состояния.
Осложнение заболевания - присоединение к заболеванию синдрома нарушения физиологического процесса; - нарушение целостности органа или его стенки; - кровотечение; - развившаяся острая или хроническая недостаточность функции органа или системы органов.
Основное заболевание - заболевание, которое само по себе или в связи с осложнениями вызывает первоочередную необходимость оказания медицинской помощи в связи с наибольшей угрозой работоспособности, жизни и здоровью, либо приводит к инвалидности, либо становится причиной смерти.
Пациент - физическое лицо, которому оказывается медицинская помощь или которое обратилось за оказанием медицинской помощи независимо от наличия у него заболевания и от его состояния.
Последствия (результаты) - исходы заболеваний, социальные, экономические результаты применения медицинских технологий.
Симптом - любой признак болезни, доступный для определения независимо от метода, который для этого применялся.
Синдром - состояние, развивающееся как следствие заболевания и определяющееся совокупностью клинических, лабораторных, инструментальных диагностических признаков, позволяющих идентифицировать его и отнести к группе состояний с различной этиологией, но общим патогенезом, клиническими проявлениями, общими подходами к лечению, зависящих, вместе с тем, и от заболеваний, лежащих в основе синдрома.
Состояние - изменения организма, возникающие в связи с воздействием патогенных и (или) физиологических факторов и требующие оказания медицинской помощи.
Сопутствующее заболевание - заболевание, которое не имеет причинно-следственной связи с основным заболеванием, уступает ему в степени необходимости оказания медицинской помощи, влияния на работоспособность, опасности для жизни и здоровья и не является причиной смерти.
Тяжесть заболевания или состояния - критерий, определяющий степень поражения органов и (или) систем организма человека либо нарушения их функций, обусловленные заболеванием или состоянием либо их осложнением.
Уровень достоверности доказательств - отражает степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным.
Функция органа, ткани, клетки или группы клеток - составляющее физиологический процесс свойство, реализующее специфическое для соответствующей структурной единицы организма действие.
1. Краткая информация
1.1 Определение
Острый вирусный гепатит С (ВГС) - инфекционное заболевание, вызываемое РНК-содержащим вирусом гепатита С (HСV), с парентеральным механизмом передачи, в клинически выраженных случаях проявляющееся симптомами острого поражения печени и интоксикацией (с желтухой и без нее), имеющее преимущественно хроническое течение с частым развитием цирроза печени и гепатоцеллюлярной карциномы.
1.2 Этиология и патогенез
Этиология
Вирус гепатита С (HCV) был открыт в 1989 г. Houghton с соавторами. HCV содержит однонитевую РНК и относится к семейству Flaviviridae, представляя в нем третий, самостоятельный род Hepacivirus. Геном HСV кодирует структурные и неструктурные белки. К структурным белкам относятся С-core protein и гликопротеины оболочки Е1 и Е2, к неструктурным — комплекс белков, имеющих определенную ферментативную активность (NS-3— NS-5). К каждому из структурных и неструктурных белков вируса вырабатываются антитела, которые не обладают вируснейтрализующим свойством. Особенностью HСV является способность к быстрой замене нуклеотидов, что приводит к образованию большого числа генотипов, субтипов и мутантных штаммов. Выделяют 7 генотипов вируса и более 90 субтипов. Такая вариабельность генома вируса приводит к изменениям в строении антигенных детерминант, которые определяют выработку специфических антител, не способных элиминировать вирус из организма и препятствующих созданию эффективной вакцины против гепатита C.
HСV, по сравнению с вирусами HАV и HВV, малоустойчив во внешней среде и к действию физических и химических факторов. Он чувствителен к хлороформу, формалину, действию УФО, при температуре 60 о С инактивируется через 30мин, а при кипячении (100 о С) - в течение 2 мин. [1, 12, 13].
Патогенез
Вирус попадает в организм восприимчивого человека вместе с инфицированной кровью. Непременным условием развития инфекционного процесса является проникновение HСV в гепатоциты, где и происходит его репликация и взаимодействие с иммунной системой. Взаимодействие организма с HCV- иммунопатологический процесс. Поражение гепатоцитов обусловлено включением клеточных и гуморальных реакций иммунной системы, направленных в конечном счете на удаление HCV. На элиминацию HCV работают клеточные цитотоксические реакции, опосредованные различными классами клеток-эффекторов. Нарушение баланса продукции цитокинов Th1/Th2 клетками играет важнейшую роль в развитии различных форм HCV-инфекции. Усиленная продукция IL-4 и IL-10 ингибирует функцию Th1, угнетает продукцию IFN-? и IL-2, способствуя хроническому течению болезни. Возможно, сам вирус оказывает модулирующее действие на иммунный ответ и ускользает от него. НСV способен подавлять активацию СD4+, нарушая взаимодействие антигенпрезентирующих клеток и Т-лф. Возможность репликации вируса в иммунопривилегированных местах (клетках иммунной системы, тканях головного мозга) делает его недоступным для ЦТЛ. Гуморальный ответ при ВГС выражен слабее.
Кроме прямого цитопатического действия, ведущими механизмами повреждения печени являются иммунный цитолиз, апоптоз, а также аутоиммунный механизм, с которым связана высокая частота внепеченочных проявлений при НСV-инфекции (васкулит, гломерулонефрит, периферическая нейропатия, узелковый периартериит, артриты, синдром Шегрена). В генезе этих заболеваний лежат иммуноклеточные и иммунокомплексные процессы. Поэтому HCV-инфекцию возможно рассматривать как мультисистемное заболевание. Немаловажная роль отводится и иммуногенетическим факторам. Об этом свидетельствуют различия в частоте выявления ХГС в разных этнических группах, проживающих на одной территории, и то, что благоприятный исход острого ГС чаще регистрируется у больных с генотипом HLA класса ІІ [2, 10, 16].
1.3 Эпидемиология
Источником инфекции являются лица, инфицированные НСV и находящихся в инкубационном периоде (14-180 дней), больные бессимптомной острой или хронической формой ГС. Ведущее эпидемиологическое значение имеют искусственные пути передачи возбудителя, которые реализуются при проведении немедицинских и медицинских манипуляций, сопровождающихся повреждением кожи или слизистых оболочек, а также манипуляций, связанных с риском их повреждения. К немедицинским манипуляциям относят: инъекционное введение наркотических средств (наибольший риск), нанесение татуировок, пирсинга, ритуальные обряды, проведение косметических, маникюрных, педикюрных и других процедур с использованием контаминированных НСV инструментов. К основным медицинским манипуляциям, при которых возможно инфицирование НСV, относятся переливание крови или ее компонентов, пересадка органов или тканей, процедуры гемодиализа (высокий риск), а также различные парентеральные вмешательства.
Большое внимание исследователей направлено на изучение реализации естественных путей передачи HСV. Основным фактором передачи возбудителя является кровь или ее компоненты, в меньшей степени - другие биологические жидкости человека (сперма, вагинальный секрет, слезная жидкость, слюна и др.). Установлено, что инфицирующая доза HСV на 2-3 порядка выше, чем при ГВ; соответственно, вероятность инфицирования при контакте ниже. Однако большинство авторов указывают на возможность инфицирования ГС при гетеро- и гомосексуальных половых контактах - риск заражения среди постоянных гетеросексуальных партнеров, один из которых болен ХГС, составляет 1,5% (при отсутствии других факторов риска). К настоящему времени накоплено достаточно информации и о передаче ГС при бытовом общении в семье. По данным ВОЗ, вероятность инфицирования в семье может достигать 7%.
Передача вируса от инфицированной матери к ребенку возможна во время беременности и родов (риск 1-5%). Но вероятность инфицирования новорожденного значительно возрастает при высоких концентрациях НСV в сыворотке крови матери (7-12%), а также при наличии у нее ВИЧ-инфекции (14-16%). Исследования последних лет показали, что грудное вскармливание не влияет на частоту инфицирования детей [1, 10, 12].
По данным ВОЗ, около 150 млн. человек в мире инфицировано HCV, в странах Западной Европы, США на долю ГС приходиться 75-95% посттрансфузионных гепатитов. Среди больных, получавших в комплексном лечении инфузии крови, наиболее высокая инфицированность HCV регистрируется у больных гемофилией - в 45-80 %.
В России острый ГС у детей обнаруживается редко и составляет 0,55 случаев на 100 тыс. детского населения. В структуре всех острых гепатитов доля детей, больных острым ГС, в России составляет 1-2%. Среди них преобладают больные с безжелтушными формами ГС, соотношение желтушных и безжелтушных форм в детском возрасте составляет 1:10-15. Это в полной мере относится и к новорожденным, инфицированным ГС перинатально. В 90-95% случаев заболевание в раннем детском возрасте протекает в безжелтушной, субклинической и инаппарантной формах. Затяжной процесс может возникать на любом этапе болезни - и в желтушном, и в восстановительном периоде.
Одной из частых форм болезни является бессимптомная, с самого начала заболевания протекающая с умеренной гиперферментемией, сохраняющейся в дальнейшем в течение нескольких лет, то усиливаясь, то ослабевая. По данным всех исследователей частота хронизации HCV-инфекции высокая от 40-56% до 81% и более [13, 14, 17].
Гепатит А (болезнь Боткина) - симптомы и лечение
Что такое гепатит А (болезнь Боткина)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Вирусный гепатит А (Hepatitis A viruses, HAV) — острое инфекционное заболевание, вызываемое вирусом гепатита А, клинически характеризующееся синдромом общей инфекционной интоксикации, синдромом нарушения пигментного обмена, синдромами энтерита, холестаза, увеличением печени и в некоторых случая селезёнки, сопровождающееся нарушением функции печени, преимущественно доброкачественного течения.
Этиология
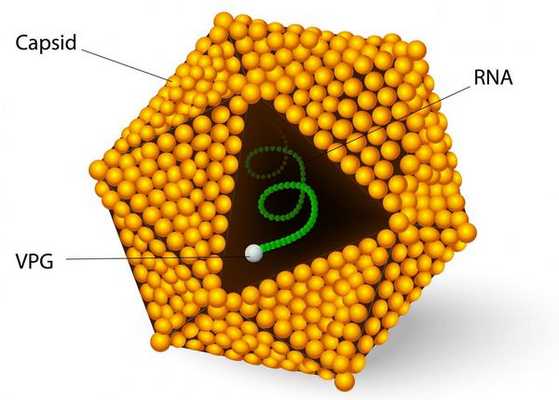
семейство — пикорнавирусы (Picornaviridae)
вид — вирус гепатита А (HAV)
Во внешней среде очень устойчив: при температуре окружающей среды около 4°C сохраняется несколько месяцев, при 2°C — несколько лет, при замораживании очень длительно, при комнатной температуре — несколько недель. В растворе хлорсодержащих средств (0,5-1 мг/л) гибнет в течение часа, при 2,0-2,5 мг/л — в течение 15 минут, ультрафиолетовое облучение приводит к гибели в течение минуты, при кипячении сохраняется до 5 минут. В кислой среде желудка не погибает.
Наиболее значимым маркером вирусного гепатита А являются антитела класса М (анти-HAV IgM), которые образуются в начальный период заболевания и выявляются до 5 месяцев. Появление анти-HAV IgG (маркера перенесённой ранее инфекции) начинается с 3-4 недели заболевания. Антиген вируса выявляется в каловых массах за 7-10 дней до начала манифестных (явно выраженных) проявлений болезни. [1] [2] [4]
Эпидемиология
Заражение гепатитом А происходит при контакте с источником инфекции — живым человеком (больной различными формами заболевания и вирусоноситель). Больные с типичными формами являются главным источником распространения вируса (от конца скрытого и всего желтушного периодов).
Ежегодно в мире регистрируется примерно 1,5 млн случаев заболевания (количество субклинических и бессимптомных форм сложно даже представить). Смертность по миру в 2016 г., по данным ВОЗ, составила 7134 человек [10] .
Условно существует территориальное распределение по уровням инфицирования населения: высокий, средний и низкий.
Районы с высоким уровнем инфицирования это преимущественно Юго-Восточная Азия, Средняя Азия, Африка, Центральная Америка (плохие санитарные условия и низкий доход) — большинство населения к периоду взросления уже переболели и имеют иммунитет, вспышки болезни встречаются редко.
Районы со средним уровнем инфицирования — страны с переходной экономикой, развивающиеся, имеющие различия в санитарно-гигиенических условиях на территории одного региона, например Россия (большая часть населения к периоду взросления не болела и не имеет иммунитета к вирусу, возможны большие вспышки болезни).
Районы с низким уровнем инфицирования — развитые страны с высоким уровнем дохода и хорошими санитарно-гигиеническими условиями, например США, Канада, Европа, Австралия. Большинство людей не имеет иммунитета и не болела, вспышки случаются редко и чаще среди групп риска [7] .
В окружающую среду вирус выделяется преимущественно с фекалиями.
Механизм передачи: фекально-оральный (пути — водный, контактно-бытовой, пищевой), парентеральный (редко при переливании крови), половой (орально-анальный контакт).
Восприимчивость населения высокая.
Факторы риска заражения:
- высокая скученность населения;
- несоблюдение правил личной гигиены и правил хранения, обработки и приготовления продуктов питания;
- неудовлетворительное состояние объектов водоснабжения;
- бытовой очаг заболевания.
Кто находится в группе риска
- путешественники (особенно в страны жаркого климата и с плохими социальными условиями);
- гомосексуалисты;
- люди, употребляющие наркотики (любые), алкоголики;
- медработники (непривитые и не болевшие);
- бездомные;
- люди, имеющие постоянные контакты (в силу профессии или иных причин) с мигрантами из неблагополучных по гепатиту А регионов.
Характерна осенне-весенняя сезонность, повышенная привязанность к жарким южным регионам.
Иммунитет после перенесённого заболевания стойкий, пожизненный, то есть повторно заболеть нельзя [1] [3] [4] [7] [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гепатита А
Заболевание начинается постепенно. Инкубационный период гепатита А протекает 7-50 дней.
Синдромы вирусного гепатита А:
- общей инфекционной интоксикации;
- нарушения пигментного обмена (желтуха);
- энтерита (воспаление слизистой тонкой кишки);
- холестаза (уменьшение количества желчи, поступающей в двенадцатиперстную кишку);
- гепатолиенальный (увеличение печени и селезёнки);
- отёчный;
- нарушения функции печени.
Типичное течение болезни — это желтушная форма болезни средней степени тяжести (устаревшее название — желтуха или болезнь Боткина).
Начальный период болезни (преджелтушный) имеет продолжительность от 2 до 15 дней и может протекать по нескольким вариантам:
При осмотре обнаруживается увеличение печени и, в меньшей степени, селезёнки, чувствительность края печени, повышение ЧСС (пульса), носовые кровотечения. В конце периода моча темнее, а кал становится светлее.
Следующий период (желтушный) длительностью около 7-15 дней характеризуется снижением выраженности симптомов предшествующего периода (то есть с появлением желтухи самочувствие улучшается). Усиливается желтушное окрашивание склер, кожных покровов и слизистой оболочки ротоглотки. Моча приобретает цвет тёмного пива, кал белеет. Присутствует общая слабость, недомогание, плохой аппетит, чувство тяжести и переполненности в правом подреберье, больной расчёсывает себя из-за зуда кожи (лихенификация), появляются петехии (мелкие кровоизлияния) на коже.
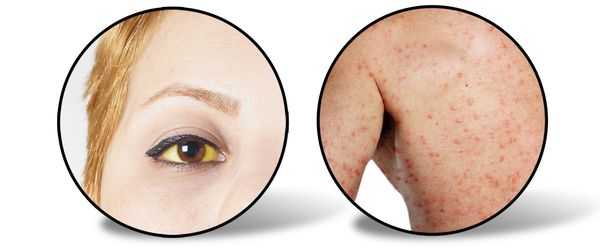
При врачебном исследовании выявляется увеличение печени и селезёнки, явственно положителен симптом Ортнера (болезненность при поколачивании ребром ладони по правой рёберной дуге), гипотония (может быть и нормотония), токсическая брадикардия (снижение ЧСС), появляются периферические отёки, возможны боли в суставах (артралгии).
Далее при благоприятном течении заболевания (которое наблюдается в большинстве случаев) происходит регресс клинической симптоматики, осветление мочи и потемнение кала, более медленное спадение желтушности кожи, склер и слизистых оболочек.
При типичном циклическом течении — после периода желтухи (разгара заболевания) — наступает период реконвалесценции (выздоровления): общее состояние нормализуется, стираются признаки нарушения пигментного обмена, возникает «пигментный криз» — уменьшение желтушности кожи и слизистых оболочек, осветление мочи и потемнение кала. Выявляется чёткая тенденция к нормализации патологически изменённых лабораторных показателей, в основном печёночных аминотрансфераз, билирубина и протромбина.
Под нетипичным течением болезни подразумеваются лёгкие безжелтушные формы гепатита А (отсутствие симптомов или лёгкая слабость без желтухи, тяжесть в правом подреберье), фульминантные формы.
При редком фульминатном течении (за несколько часов или суток) появляется острая печёночная энцефалопатия (синдром острой печёночной недостаточности — уменьшение размеров печени, печёночный запах изо рта, неадекватное поведение, положительные пробы письма и счёта, рвота «кофейной гущей», резкое повышение уровня АЛТ и АСТ), быстро развивается кома и смерть. [1] [2] [4]
Факторы, увеличивающие риск тяжёлого течения гепатита А:
Последствия для беременных
У беременных гепатит А протекает в целом несколько тяжелее, чем у небеременных. Примерно в 36 % случаев возможно развитие слабости родовой деятельности, преждевременные роды (31-37 неделя) и послеродовые кровотечения. Вирус не проникает через плаценту, то есть какого-то специфического действия на плод не оказывает. В грудном молоке вирус не содержится [1] [2] [4] [7] .
Патогенез гепатита А
Воротами для проникновения вируса является слизистая оболочка органов желудочно-кишечного тракта, где происходит его первичное размножение в эндотелиальной выстилке тонкого кишечника и мезентериальных лимфоузлах.
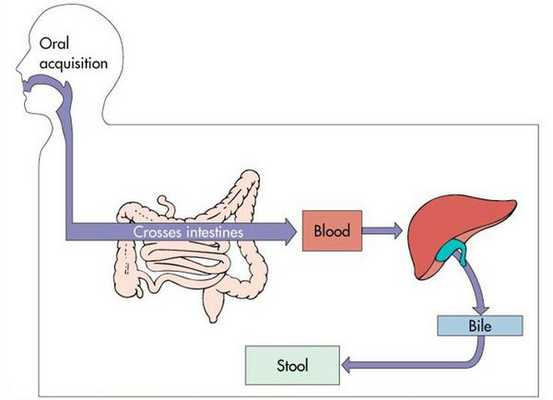
Далее происходит гематогенное распространение вирусных частиц и проникновение их в печень, где они локализуются в ретикулогистиоцитарных клетках Купфера и гепатоцитах. В результате этого происходит повреждение клеток:
- проникновение вируса в клетку;
- захват лизосомой;
- разрушение белковой оболочки вируса;
- сборка белков по программе вирусной РНК;
- встраивание этих белков в цитолемму клетки;
- образование патологических пор в оболочке клетки;
- поступление внутрь клетки ионов натрия и воды;
- баллонная дистрофия (разрушение ультраструктур клетки и образование крупных вакуолей) с последующим некрозом (его объём, как правило, ограничен);
- гибель клетки и лимфоцитарная иммунная реакция, приводящая к основному объёму поражения.
В дальнейшем вирус попадает в желчь, с ней он проникает в кишечник и выводится в окружающую среду с фекалиями. Вследствие компетентных реакций иммунной защиты размножение вируса заканчивается, и он покидает организм больного. [2] [3] [4]
Классификация и стадии развития гепатита А
По степени разнообразия проявлений выделяют две формы гепатита А:
- клинически выраженная (желтушная, безжелтушная, стёртая);
- субклиническая (инаппарантная).
По длительности течения также выделяют две формы гепатита А:
- острая циклическая (до трёх месяцев);
- острая затяжная (более трёх месяцев).
Степени тяжести гепатита А:
- лёгкая;
- среднетяжёлая;
- тяжёлая;
- фульминатная (молниеносная).
Согласно МКБ-10 (Международной классификации болезней десятого пересмотра), заболевание подразделяют на три вида:
- В15. Острый гепатит А;
- В15.0. Гепатит А с печёночной комой;
- В15.9. Гепатит А без печёночной комы. [2][4]
Осложнения гепатита А
Заболевание может привести к следующим осложнениям:
- печёночная кома (дисфункция центральной нервной системы, связанная с тяжёлым поражением печени — встречается крайне редко);
- холецистохолангит (выраженные боли в правом подреберье, нарастание желтухи и зуда кожи);
- гемолитико-уремический синдром, преимущественно у детей (гемолитическая анемия, тромбоцитопения, острая почечная недостаточность);
- развитие аутоиммунного гепатита I типа.
Гепатит А не приводит к формированию хронических форм, однако из-за выраженного воспалительного процесса возможно появление длительных резидуальных (остаточных) явлений:
- дискинезия (нарушение моторики) желчевыводящих путей;
- постгепатитная гепатомегалия (увеличение размеров печени из-за разрастания соединительной ткани);
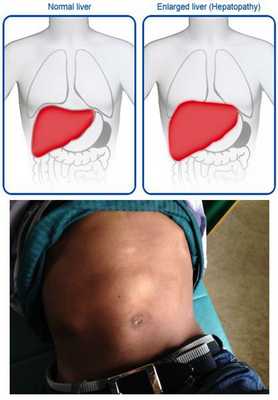
- постгепатитный синдром (повышенная утомляемость, аснено-невротические проявления, тошнота, дискомфорт в правом подреберье). [1][5]
Диагностика гепатита А
Методы лабораторной диагностики:
- Клинический анализ крови — нормоцитоз или лейкопения, лимфо- и моноцитоз, нейтропения, СОЭ в норме или снижена.
- Биохимический анализ крови — повышение общего билирубина и в большей степени его связанной фракции (реакция Эрлиха), повышение аланинаминотрансферазы и аспартатаминотрансферазы, снижение протромбинового индекса, повышение тимоловой пробы (снижение альбуминов и повышение гамма-глобулинов), повышение гамма-глутамилтранспептидазы, щелочной фосфатазы и другие показатели.
- Биохимический анализ мочи — появление уробилина и желчных пигментов за счёт прямого билирубина. Ранее, особенно в вооруженных силах, для выявления больных на начальной стадии практиковалось использование пробы Разина: утром производится опускание индикаторной полоски в мочу (при наличии уробилина она меняет цвет), и военнослужащий с подозрением на заболевание госпитализировался для углублённого обследования. Тест на уробилин становится положительным в самом начале заболевания — в конце инкубационного периода из-за болезни печёночной клетки.
- Серологические тесты — выявления анти-HAV IgM и анти-HAV IgG методом ИФА (иммуноферментного анализа) в различные периоды заболевания и HAV RNA с помощью ПЦР-диагностики (полимеразной цепной реакции) в острый период.
- Ультразвуковое исследование органов брюшной полости — увеличение печени и иногда селезёнки, реактивные изменения структуры печёночной ткани, лимфаденопатия ворот печени.
Обследование лиц, бывших в контакте с больным
Лица, контактирующие с больным вирусным гепатитом А, подлежат осмотру врачом-инфекционистом с последующим наблюдением до 35 дней со дня разобщения с больным. Наблюдение включает термометрию, осмотр кожных покровов, определение размеров печени и селезёнки, а также лабораторное обследование (АЛТ, общий билирубин, антитела классов М и G к вирусу гепатита А вначале и через три недели от первичного обследования).
Дифференциальная диагностика проводится со следующими основными заболеваниями:
- в начальный период: ;
- гастрит, гастроэнтероколит;
- полиартрит;
- энтеровирусная инфекция;
- в желтушный период: ;
- псевдотуберкулёз; ;
- желтухи другой этиологии (гемолитическая болезнь, токсические поражения, опухоли ЖКТ и другие заболевания);
- гепатиты другой этиологии (вирусные гепатиты В, С, Д, Е и другие, аутоиммунные гепатиты, болезнь Вильсона — Коновалова и т.п.) [1][2][3][4][9] .
Лечение гепатита А
Этиотропная терапия (направленная на устранение причины заболевания) не разработана.
Медикаменты
В зависимости от степени тяжести и конкретных проявлений назначается инфузионная терапия с глюкозо-солевыми растворами, обогащёнными витаминами. Показано назначение сорбентов, препаратов повышения энергетических ресурсов, при необходимости назначаются гепатопротекторы, в тяжёлых случаях — гормональные препараты, препараты крови, гипербарическая оксигенация и плазмаферез.
Нужна ли госпитализация
В случае лёгких форм гепатита А лечение может проводиться на дому (при наличии условий). Госпитализация потребуется, начиная со среднетяжёлых форм, лицам групп риска по тяжёлому течению, пациентам с осложнёнными формами, беременным и детям. Каких-либо особенностей при дальнейшем лечении вирусного гепатита А у детей нет.
Режим постельный или полупостельный. При гепатите А нарушаются процессы образования энергии в митохондриях, поэтому предпочтителен длительный отдых.
Лечение в стационаре и выписка
Лечение гепатита А проходит в инфекционном отделении больницы. Выписка пациентов происходит после появления стойкой и выраженной тенденции к клиническому улучшению, а также улучшения лабораторных показателей.
Критерии выписки больных:
- стойкая и выраженная тенденция к клиническому улучшению (отсутствие интоксикации, уменьшение размеров печени, регресс желтухи);
- стабильное улучшение лабораторных показателей (нормализация уровня билирубина, значительное снижение уровня АЛТ и АСТ).
При неосложнённых формах реконвалесценты (выздоравливающие больные) подлежат наблюдению в течении трёх месяцев с осмотром и обследованием не реже одного раза в месяц. [2] [3] [6]
Физиотерапия
В фазе реконвалесценции, особенно при затяжных формах болезни, возможно применение физиотерапевтических методов лечения:
- грязевых аппликаций на область правого подреберья;
- акупунктуры;
- массажа проекции области печени, желчного пузыря, желчевыводящих протоков.
Диета
Показана диета № 5 по Певзнеру — механически и химически щадящая, употребление повышенного количества жидкости и витаминов, запрет алкоголя. Исключается острое, жареное, копчёное, ограничивается кислое и соль. Все блюда готовятся на пару, тушатся, отвариваются и подаются только в тёплом виде.
Прогноз. Профилактика
Прогноз заболевания, как правило, благоприятный. Пациенты выздоравливают спустя 1-3 месяца после выписки из стационара. В редких случаях заболевание приобретает затяжной характер.
Критерии излеченности:
- отсутствие интоксикации;
- полная нормализация уровня билирубина, АЛТ и АСТ;
- нормализация размеров печени и селезёнки;
- появление в крови антител к вирусу гепатита А класса G (Anti-HAV-IgG).
Неспецифические мероприятия, позволяющие снизить количество случаев инфицирования:
- обеспечение условий и факторов потребления безопасной питьевой воды (водоснабжение);
- обеспечение и контроль за соблюдением утилизации сточных вод (канализационное хозяйство);
- контроль за качеством обследования персонала, связанного с пищевой промышленностью;
- контроль и соблюдение технологии хранения, приготовления и транспортировки пищевых продуктов и воды.
К личным профилактическим мерам относится тщательное мытьё рук после посещения туалета, смены подгузников, а также перед приготовлением или приёмом пищи.
Вакцинация
Специфическим профилактическим мероприятием является проведение иммунизации против гепатита А: практически у 100% привитых двукратно людей вырабатывается стойкий иммунитет, предотвращающий развитие заболевания. Вакцинация — это самый лучший способ предотвратить заражение.
Гепатиты: симптомы и диагностика
Потребность в интерпретации лабораторных тестов при вирусных гепатитах больше, чем при других инфекционных заболеваниях, потому что многочисленные тесты, назначаемые при подозрении на вирусный гепатит, предназначены для решения различных задач.
Врачами СИТИЛАБ подготовлены информационные материалы по лабораторным тестам при вирусных гепатитах в помощь специалистам.
Гепатит А
Вирус гепатита А (HAV), семейство Picornaviridae, родHepatoviridae.
Распространён по всему миру, самая низкая заболеваемость в Северной и Центральной Европе.
Почти всегда фекально-оральным путём через загрязненную пищу. Например, в мидиях вирус может сохраниться в течение многих месяцев. Из-за гигиенических мер профилактики новые случаи инфекции стали редкими в Северной Европе. Встречающиеся случаи - чаще привозные.
Всегда острый гепатит, часто проходящий незамеченным у детей, живущих в эндемичных районах. У взрослых течение болезни более тяжёлое, в редких случаях приводит к печеночной недостаточности. Никогда не переходит в хроническую форму и никогда не вызывает цирроз печени. Вирус выделяется с калом.
Медицинский персонал, сантехники, рабочие водоканала, наркоманы. Жители эндемичных районов, особенно старшего возраста, путешественники. Инфицирование HCV-положительных пациентов вирусом гепатита А может привести к тяжёлой форме заболевания.
При активной иммунизации длительно сохраняется иммунитет (10 лет). Иммунизация может быть проведена даже перед поездкой. Возможна также пассивная иммунизация в случае контакта с зараженными людьми.
Определяются антитела классов IgG и IgM. Скрининговый тест при подозрении на новую или прошлую инфекцию. В начале заболевания может быть отрицательным. Тест может также использоваться для оценки напряжённости иммунитета перед прививкой.
Положительный в случае новой инфекции. Следует отметить, что тест может быть положительным в течение двух лет после перенесенного гепатита A. Антитела к HAV класса IgM могут быть положительными в течение короткого времени после прививки. В редких случаях, например, инфекция вирусом Эпштейна-Барр, тест может быть сомнительным или слабо положительным.
При гепатите А РНК вируса может определяться в крови.
Гепатит В
Вирус гепатита В (HBV), ДНК-содержащий вирус, семейство Hepadnaviridae, род Orthohepadnaviridae.
Распространён по всему миру, самая высокая заболеваемость в Юго-восточной Азии и Африке. Распространённость в Центральной Европе - 1-2%. В России больны хроническим гепатитом В около 8 млн человек.
HBV наиболее часто передается при половых контактах. Возможна вертикальная передача плоду при родах, через кровь от больного (переливание крови, препаратов крови; татуировки; пирсинг; повреждения кожи). HBV может обнаруживаться во всех жидкостях организма. Самая высокая концентрация вируса определяется в крови (до 1000 блн. инфекционных частиц/мл). Попадание в кровь приблизительно 10 вирусов достаточно для инфицирования.
2-3 месяца, в единичных случаях до 1 года.
HBV может вызывать как острый, так и хронический гепатит. Клиническое течение острого гепатита может быть различным от инапарантной формы (носительство) до молниеносного течения. Приблизительно у 10% инфицированных гепатит В протекает в хронической форме, выделяют хроническую инфекцию без клинической активности и хронический гепатит В. Приблизительно у 10% больных хроническим гепатитом В развивается цирроз печени. Кроме того, больные хроническим гепатитом В имеют высокий риск развития гепатоцеллюлярной карциномы.
Медицинский персонал, лица, перенёсшие переливание крови, реципиенты органов и тканей, диализные больные, лица, имеющие контакты с больными гепатитом В, новорождённые, рожденные от больных матерей, жители домов инвалидов и престарелых.
Иммунизация является успешной, если титр антител кHBsAg 100 мМЕ/мл или больше спустя 4-8 недель после третьей прививки. В этом случае иммунитет к заболеванию может сохраняться достаточно долго (по крайней мере, 10 лет). Лицам, у которых после 3-х должным образом проведённых прививок, через 8 недель титр антител к HBsAgне повысился, необходимо провести повторную вакцинацию (другой вакциной или большими дозами). Все новорождённые и подростки между 12 и 14 годами должны быть привиты, так же как и лица, входящие в группу риска. До проведения вакцинации необходимо провести исследование на антитела к HBsAg, если титр антител меньше 10 мМЕ/мл, то необходима срочная вакцинация.
Диагностика гепатита В
При гепатите В возможно определение антител, антигенов и ДНК вируса.
Поверхностный белок вируса гепатита В, обнаруживается в сыворотке в трех различных формах: на поверхности неповрежденных инфекционных частиц, или как свободный протеин (нитевидный или сферический). Основной маркер острого и хронического гепатита В. В большинстве случаев HBsAg обнаруживается уже в инкубационном периоде и при остром течении гепатита выявляется в крови в течение 5-6 месяцев. Обнаружение поверхностного антигена вируса гепатита В дольше 6 месяцев после начала заболевания свидетельствует о возможной хронизации процесса. Возможно пожизненное носительство HBsAg. Из-за наличия различных форм HBsAg в сыворотке, при его обнаружении невозможно дифференцировать заболевание и HBsAg-носительство. Для этого необходимо провести дополнительные исследования (определение ДНК вируса гепатита В, HBeAg и антител к HBeAg).
Методы иммуноферментного анализа, применяемые для определения HBsAg в сыворотке крови, являются скрининговыми и в очень редких случаях могут давать ложноположительные результаты. Поэтому в случае получения положительного результата для подтверждения его специфичности специалисты лаборатории ставят подтверждающий тест - повторное исследование сыворотки крови пациента с иммуноингибированием и разведением. Исследование проводится для подтверждения положительного результата исследования на HBsAg.
Показатель наличия иммунитета к вирусу гепатита В, проводится перед вакцинацией и через 4-8 недель после вакцинации для контроля за эффективностью вакцинации.
Антитела к HBcAg класса IgM выявляются в сыворотке при остром гепатите и реактивации хронического гепатита. При молниеносной форме течения заболевания только этот тест может давать положительный результат.
Определение антител к НBcAg класса IgG применяют в целях диагностики текущего или перенесенного в прошлом гепатита В. Однако наличие антител не дает возможности дифференцировать острую, хроническую или перенесенную в прошлом инфекцию.
HBeAg - маркер активной репликации вируса гепатита B. HBеAg является продуктом распада сердцевинного антигена вируса гепатита В (НBсAg).
Является показателем начала сероконверсии, свидетельствует о прекращении репликации вируса. Однако обнаружение антител к HBeAg не всегда является показателем отсутствия инфекционности. Иногда возможно появление мутантной, дефектной HBeAg-отрицательной формы вируса, то есть вирус данный антиген синтезировать не способен или синтезирует в малых количествах, при этом, хотя в крови обнаруживаются антитела к HBeAg, высокая репликативная активность вируса сохраняется.
Определяется ДНК вируса гепатита В в крови. При положительном результате исследования необходимо провести количественное исследование.
Определяется количество копий ДНК вируса гепатита B в 1 мл крови (вирусная нагрузка). Исследование проводится для контроля за эффективностью лечения.
Гепатит С
РНК-содержащий вирус, семейство Flaviviridae. В настоящее время выделяют 8 генотипов (1-7, 10) с многочисленными подгруппами.
Распространён повсеместно, наиболее высокая заболеваемость в Южной Азии, Египте и Центральной Африке. По данным Robert-Koch-Institute (RKI). гепатит С является причиной 20% острых гепатитов, больше чем 40 % всех случаев цирроза печени, 70-85% хронических гепатитов и 60% всех опухолей печени.
Как и при гепатите В, заражение происходит при переливании крови и продуктов крови. Передача инфекции половым путём не играет значительной роли; перинатальная передача низка (4%). Возможно заражение при инъекциях, аутогемотерапии, через инструменты стоматолога, при эндоскопии.
6-12 недель, иногда до 1 года.
Острый гепатит С часто имеет умеренное клиническое течение и остается незамеченным, у 85% заболевших развивается хронический гепатит и у 20% больных хроническим гепатитом развивается цирроз печени. Характерной особенностью клинического течения заболевания является небольшое увеличение активности трансаминаз, которое часто не связывают с возможностью вирусного гепатита. Это приводит к поздней диагностике заболевания.
Медицинский персонал, лица после переливания крови, диализные пациенты, дети, рождённые от матерей, больных гепатитом С.
В настоящее время вакцин нет.
Диагностика гепатита С
Антитела к HCV обычно определяются спустя 6-8 недель после инфицирования. В единичных случаях позже. Отрицательный результат не исключает недавно приобретенную инфекцию HCV. Положительный результат может свидетельствовать об остром или хроническом гепатите С. Данное исследование не позволяет различить острый и хронический гепатит, а также стадию выздоровления после гепатита С. Антитела к HCV необходимо определять у всех пациентов с незначительным повышением активности трансаминаз и у людей, относящихся к группе риска.
Определение суммарных антител к вирусу гепатита С является скрининговым тестом для диагностики заболевания. В случае получения положительного результата для подтверждения его специфичности используют подтверждающий тест - определение широкого спектра антител к белкам специфичным для вируса гепатита С (сore, NS1 NS2, NS3, NS4, NS5) в сыворотке крови больного. Исследование считается положительным, если выявляются антитела к 2 или более белкам вируса гепатита С. Подтверждающий тест на антитела к вирусу гепатита С используют для подтверждения специфичности скринингового метода.
Положительный результат может свидетельствовать об остром гепатите С или обострении хронического гепатита С. Отрицательный результат свидетельствует о том, что гепатит С не выявлен (при отрицательном результате исследования суммарных антител к гепатиту С), или у пациента хронический гепатит С вне обострения (при положительном результате исследования суммарных антител).
Определяется РНК вируса гепатита С в крови. Положительный результат свидетельствует о репликации вируса. При положительном результате должно проводиться количественное исследование, чтобы определить степень виремии. Метод выбора - так называемый "Real time" ПЦР. РНК вируса необходимо определять в случае положительного результата исследования на антитела, кроме того, и при отрицательном результате, если подозревается гепатит С (особенно в случае диализных пациентов). Исследование на РНК вируса гепатита С показано для новорожденных, рождённых от матерей больных гепатитом С. Так как у новорожденных в крови могут определяться материнские антитела, по этой причине обнаружение антител к HCV не может использоваться у этой категории пациентов.
Исследование проводится для определения вирусной нагрузки.
Определяется генотип вируса для выбора схемы лечения. В настоящее время в лабораторной практике определяется 5 генотипов.
Гепатит D
Дефектный РНК-содержащий вирус. Для репликации необходим вирус гепатита В. Обнаруживается только у лиц, инфицированных вирусом гепатита В.
Низкий уровень заболеваемости в Северной Европе; более высокий в Средиземноморских странах и в странах Черноморского региона; высокая заболеваемость в Центральной Африке и Южной Америке.
Как и гепатит B, парентеральным путем, при переливании зараженной крови или при сексуальных контактах.
Несколько недель или месяцев.
В случае коинфекции (одновременное заражение гепатитом B и гепатитом D) - острый гепатит с очень тяжёлым клиническим течением, часто наблюдается высокая смертность. В случае суперинфекции (заражение вирусом гепатита D HBV-положительных пациентов) развивается хронический гепатит с более тяжёлым течением, чем просто хронический гепатит B.
Такие же, как и для гепатита B, и лица, проживающие в эндемичных областях.
В настоящее время вакцин против гепатита D нет, но иммунизация против гепатита B защищает от инфицирования.
Диагностика гепатита D
Антитела к вирусу гепатита D класса IgМ появляются в острый период «дельта-инфекции» (со 2-й недели). Антитела IgМ свидетельствуют об активной репликации вируса. Положительный результат исследования свидетельствует об остром периоде вирусного гепатита D, ранней стадии реконвалесценции, или персистирующем вирусном гепатите D. Отрицательный результат - отсутствие антител класса IgM к вирусу гепатита D.
Определяются IgG и IgM антитела. Скрининговое исследование назначается, если подозревается новая или хроническая инфекция. Антитела к HDV обнаруживаются спустя 1-2 недели после появления клинических признаков заболевания.
РНК к вирусу гепатита D обнаруживается в крови при появлении клинических признаков заболевания. Как правило, результат исследования на ДНК вируса гепатита В в этот период отрицательный.
Гепатит Е
РНК-содержащий вирус семейства Caliciviridae.
Высокая заболеваемость встречается в Центральной Америке, Южной Азии и в некоторых регионах Африки.
Как и у гепатита А - фекально-оральный.
Острый гепатит, который никогда не переходит в хроническую форму. У беременных женщин может развиться тяжёлый гепатит с молниеносной формой клинического течения с высокой летальностью.
Жители эндемичных районов, путешественники.
Вакцин в настоящее время нет.
Диагностика гепатита Е
Обнаружение антител класса IgM к вирусу гепатита Е свидетельствует об острой стадии гепатита Е. Антитела к вирусу гепатита Е IgM выявляются в крови после появления желтухи. Чувствительность данного исследования, по данным литературы, составляет более 93%. Отрицательный результат исследования не исключает инфицирования вирусом гепатита Е. Показания к назначению исследования: наличие клинической картины заболевания или лабораторных данных (повышение АЛТ, АСТ, билирубина), обследование в эндемичных районах.
Антитела класса IgG к вирусу гепатита Е появляются в период разгара заболевания. Антитела класса IgG могут исчезать после перенесенного заболевания в течение 6 месяцев, но у некоторых лиц могут определяться в крови до 6-8 лет и более. Показания к назначению исследования: диагностика гепатита Е, проведение эпидемиологических исследований.
Читайте также:
- Meзодиастолический шум при дефекте межжелудочковой перегородки. Расщепление II тона при ДМЖП
- Внутрисуставной перелом: причины, симптомы и лечение
- Ботулизм. Возбудитель ботулизма. История ботулизма. Эпидемиология ботулизма. Колонии ботулизма. Морфология колоний ботулизма.
- Разрыв сухожилия длинной головки двуглавой мышцы плеча. Переломы ключицы у артистов балета
- Синдром Рейно (Raynaud)
