Этапы и техника пластики головы, шеи мышечно-кожным лоскутом
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Достижения последних десятилетий ознаменованы развитием реконструктивной хирургии с использованием аутотрансплантации простых и сложных лоскутов, пересаживаемых из донорских отделов тела, относительно отдаленных от основного операционного поля.
Условием приживления этих кожных, кожно-жировых, кожно-жиро-мышечных и мягкотканно-костных лоскутов является восстановление их кровоснабжения с помощью микрососудистых анастомозов.
Однако следует отметить, что в подавляющем количестве челюстно-лицевых отделений не существует условий для использования данных методик. Не следует забывать также, что местная пластика для реконструкций дефектов различных размеров имеет широкие возможности и давнюю историю. Разнообразные приемы использования простых и сложных лоскутов с рассыпным и осевым типами кровоснабжения, включая островковые лоскуты, были и остаются незаменимыми в практике челюстно-лицевой хирургии.
Местная пластика треугольными, языкообразными, скользящими и прочими лоскутами, включая «островковые» лоскуты на артериовенозных сосудистых ножках, чрезвычайно разнообразна и позволяет хирургу устранять врожденные и приобретенные дефекты.
В статье демонстрируются возможности пластики местными тканями, заимствованными из лобной, теменной и височной областей, а также возможность использования одного из элементов этих областей — поверхностной височной артерии — для регионарной инфузии лекарственных препаратов при осложненных формах одонтогенной инфекции и при опухолях.
Материал и методы
Здесь представлены некоторые приемы, выполняемые при проведении пластических операций в Центре челюстно-лицевой и пластической хирургии Городской многопрофильной больницы № 2, а также накопленный ранее опыт работы в челюстно-лицевом отделении Городской онкологической больницы № 8.
В процессе разработки методов реконструктивных операций и лечения пациентов использовали результаты анатомо-топографических исследований (контрастирование поверхностной височной артерии и ее концевых ветвей в бассейне височной мышцы и выявление анастомозов с костными структурами височно-теменной области мозгового отдела черепа).
Для 25 пациентов с новообразованиями и 5 пациентов с осложненными формами одонтогенной инфекции разрабатывали оптимальные варианты доступа и катетеризации поверхностной височной артерии для селективной лекарственной терапии.
Лобно-теменно-височный кожный лоскут на артериовенозной сосудистой ножке
У пациента была диагностирована злокачественная эпителиальная опухоль слизистой оболочки щеки, распространяющаяся до угла рта и прорастающая через толщу тканей и кожные покровы. При адекватном обезболивании произведено удаление опухоли и закрытие сквозного дефекта щеки выкроенным большим островковым лобно-теменно-височным лоскутом на артериовенозной ножке. Лоскут сложен вдвойне таким образом, что его лобная часть представляла эпидермальную выстилку тканей в полости рта, а остальная часть — наружные кожные покровы щеки и части верхней и нижней губ в области угла рта. Раневая поверхность донорской зоны закрыта расщепленным кожным лоскутом, заимствованным с наружной поверхности бедра. Фрагменты операции и схематическое изображение представлены на рисунках 1, 2.
На рисунке 1 пациент спустя 14 суток после операции. На рисунке 2 — через 2 года после завершения всех этапных операций.
Рис. 1 а — в. Представлены варианты реконструктивных операций после удаления злокачественной опухоли в области лба с инвазией в зону кортикальной пластики мозгового черепа. Пояснения в тексте.
Рис. 2 а — д. Закрытие костного изъяна на черепе лобно-теменным лоскутом на артериовенозной ножке. Донорская зона закрыта расщепленным эпидермо-дермальным лоскутом, заимствованным с внутренней поверхности предплечья.
Лобно-височный кожный островковый лоскут на артериовенозной ножке
Показаниями к использованию лоскута могут быть дефекты внутренней поверхности щеки после удаления опухолей верхней челюсти. Создание эпидермального внутреннего слоя щеки необходимо для предупреждения образования сквозных дефектов кожи или резких ее деформаций. Использование расщепленного свободного кожного лоскута для создания внутренней выстилки щеки (разработка профессора Н. М. Александрова, 1968), с учетом ранее проводимой лучевой терапии, является альтернативой, но вероятность некроза в этом случае выше.
Данный лоскут может быть использован для закрытия дефекта после удаления опухоли с локализацией в латеральной части орбиты или в области верхней челюсти с распространением в орбиту при операции экзентерации с удалением глазного яблока и выявлением костных дефектов. Особенно в случае обнажения твердой мозговой оболочки. В этих ситуациях кожный или кожно-мышечный височный лоскут позволяет надежно закрыть послеоперационный дефект, создавая кожно-эпидермальную выстилку орбиты. О подобном варианте сообщил также A.B.Reese (1958). Цит. по А. Ю. Салихову и соавт., 1966.
Височный, височно-теменной кожные островковые лоскуты на артериовенозной ножке
Показаниями для применения данного вида лоскута могут быть опухоли, располагающиеся в области лба или в пограничной височно-затылочной области, а также радионекрозы в этих зонах. Когда имеется обнажение или деструкция (некроз) костной ткани мозгового отдела черепа, пересадка свободной расщепленной кожи на участки обнаженной кости черепа неэффективна. Альтернативой может быть лишь трансплантация с микрососудистой реваскуляризацией.
В качестве клинических примеров приводим фотографии пациентов. В первом случае удаляли обширную опухоль в области лба, распространяющуюся на участки лобной кости. После удаления опухоли и фрезерования костной поверхности в зоне дефекта переместили височный островковый лоскут на сосудистой ножке. Донорская зона закрыта расщепленным эпидермодермальным лоскутом.
Спустя 3 года у пациента, при полном благополучии в зонах операции, появился карциноматозный участок в предушной области. Произведены удаление опухоли и пластика местными тканями с использованием вариантов треугольных лоскутов.
В следующем клиническом наблюдении представлены этапы лечения пациента с радионекрозом костной ткани мозгового отдела черепа в височно-затылочной зоне. Произведена некрэктомия кожи и кости, закрытие дефекта костной ткани титановой сетчатой пластиной. Затем закрытие дефекта височно-теменным островковым лоскутом и закрытие донорской зоны расщепленным кожным лоскутом.
Кроме указанных выше разновидностей кожных лоскутов, из височной области можно выкраивать небольшие по ширине и длине островковые лоскуты для восстановления волосистой части бровей, части верхней губы, что мы делали при необходимости.
Использование височной мышцы с целью реконструкции дефектов
Височная мышца в виде большого участка или в виде фрагментов с успехом используется для реконструктивных операций. В нашей практике у 8 пациентов височная мышца использовалась для замещения дефектов после удаления опухолей верхней челюсти. В отдельных ситуациях фрагмент височной мышцы вместе с фасцией в виде опрокидывающегося лоскута использовали для реконструктивных операций в зоне височно-нижнечелюстного сустава.
Например, для устранения анкилоза — в виде опрокидывающейся мышечно-фасциальной прокладки, вводимой в промежуток между височной костью и ветвью нижней челюсти, после частичной остеоэктомии. Отдельные фрагменты мышцы и фасции могут быть применены для реконструкции мягкотканных структур ВНЧС при высоких переломах мыщелкового отростка и головки нижней челюсти. Одним из основополагающих условий при использовании большого участка височной мышцы является сохранение ее кровоснабжения, представленного средней и глубокой ветвями височной артерии.
В качестве одного из клинических примеров приведем наблюдение, в ходе которого у пациентки была удалена опухоль верхней челюсти (остеобластокластома) и образовавшийся дефект был закрыт массивом височной мышцы при условии сохранения ее магистрального кровоснабжения. Особенностями операции являются заимствование височной мышцы вместе с поверхностной височной фасцией, резекция части скуловой дуги, а иногда и части венечного отростка для перемещения массива тканей в полость рта.
При необходимости целостность скуловой дуги восстанавливают. Мышечный слой лоскута укладывается в глубину дефекта, а прикрывающая мышцу фасция представляет наружный слой, обращенный в полость рта. Впадина в зоне виска, образующаяся после перемещения височной мышцы, устраняется одномоментной контурной пластикой с использованием аутожира. Реконструкция проводится в сочетании с созданием наружного и внутриротового доступа к удаляемой опухоли.
Следует отметить, что наши исследования на кафедре оперативной хирургии и топографической анатомии СПбГМУ им. акад. И. П. Павлова совместно с М. Г. Булгаковым, посвященные использованию гелевых составов для внутрисосудистого введения, на примере 30 случаев выявили наличие анастомозов между ветвями височной артерии и вены, перфорантно сообщающихся с сосудами диплое костей мозгового отдела черепа в височно-теменной области. Это дало нам основание использовать височно-мышечно-костный лоскут для реконструктивной операции.
Заключение
В статье была поставлена задача продемонстрировать различные варианты реконструктивной хирургии и возможности селективной лекарственной терапии при использовании для этих целей различных анатомических структур височной и сопряженных с ней областей. Разумеется, необходимо с пониманием отнестись к высказанной мысли о том, что некоторые представленные мною варианты операций с использованием кровоснабжаемых островковых лоскутов могут быть применимы лишь в клиниках, где нет возможности осуществлять реконструкции с использованием микрососудистой техники. В нашей клинике такие возможности есть, и они используются.
Возможно, в недалеком будущем в нашей стране во всех ведущих челюстно-лицевых клиниках подобные операции станут повседневными. Представленные варианты операций показывают, с одной стороны, постепенное развитие применяемых методик в ходе моей хирургической деятельности.
С другой же стороны, я глубоко убежден в возможности широкого применения кровоснабжаемых лоскутов с рассыпным и осевым типами кровоснабжения, включая островковые лоскуты, для устранения врожденных и приобретенных дефектов в челюстно-лицевой области. Варианты реконструкций с использованием подобных лоскутов в средней и нижней трети лицевого отдела черепа чрезвычайно разнообразны и интересны.
Пересадка расщепленного лоскута кожи

Кожная пластика с использованием расщепленного кожного лоскута является самым простым способом заживить обширные раневые поверхности.
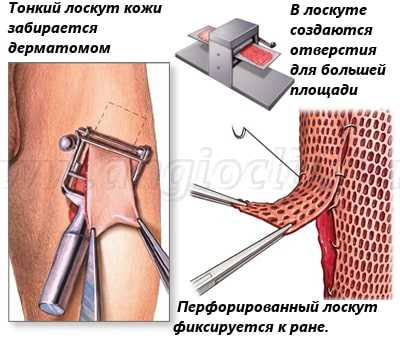
Смысл этой пластики заключается в использовании тонкого 0,1-0,8 мм поверхностного слоя кожи, который забирается специальным инструментом дерматомом. Этот кожный лоскут перфорируется, что позволяет увеличить его площадь в несколько раз.
После этого он укладывается на подготовленную воспринимающую рану и фиксируется отдельными швами.
В результате операции пересаженная кожа врастает в рану и закрывает ее. Участок, откуда кожа забиралась заживает самостоятельно, так как ростковая часть кожи остается на месте.
Преимущества лечения в ИСЦ
По сравнению с другими клиниками нашей страны Инновационный сосудистый центр имеет неоспоримые преимущества в применении методов пластической хирургии для лечения сосудистых больных. В нашей клинике закрытием кожных ран и трофических язв занимаются в специализированном отделении по лечению критической ишемии. Таким образом, лечением ран занимаются хирурги, которые и обеспечивают восстановление кровообращения, необходимое для успешного заживления раны.
Нам хорошо известно течение раневых процессов у пациентов и мы выбираем для каждого случая необходимое время и метод закрытия трофической язвы или раны. Для подготовки ран к пересадке кожи мы используем методы активной подготовки раневой поверхности . Перевязки и антибактериальные препараты назначаются с учетом чувствительности раневой микрофлоры.
Благодаря инновационным технологиям нам удается заживить такие раны, за которые не берется ни одна другая клиника в нашей стране!
Подготовка к лечению
Для успеха кожной пластики необходимо соблюсти ряд условий. Организм человека должен быть стабилизирован по показателям крови, синтеза белка. Необходимо остановить инфекционный процесс. Условия для выполнения кожной пластики должны быть местными:
- Хорошая кровоточивость краев раны, активные сочные грануляции.
- Рана в стадии грануляции (без признаков активной инфекции и гнойного воспаления).
- Рана должна хорошо кровоснабжаться (предварительно кровообращение должно быть восстановлено).
- Рана должна быть ощищена от омертвевших тканей с помощью физических и химических методов.
Общие условия для выполнения кожной пластики:
- Уровень белка в крови должен быть не менее 60 г/литр.
- Уровень гемоглобина не менее 90 г/литр.
- Пациент должен быть стабилизирован по общему состоянию
Непосредственная подготовка к операции предполагает бритье места забора кожного лоскута, катетеризация мочевого пузыря, установка эпидурального катетера для анестезии.
Обезболивание при лечении
При операциях на конечностях используется преимущественно эпидуральная или спинальная анестезия. Преимущество их заключается в локальном воздействии на организм. Эпидуральная анестезия позволяет осуществлять продленное обезболивание в послеоперационном периоде.
С целью контроля над функциями сердечно-сосудистой системы к пациенту подключается специальный слядящий монитор.
Как проходит метод лечения
Пациент помещается на операционном столе так, чтобы был обеспечен хороший доступ к ране. После обработки операционного поля и закрытия зоны операции стерильными простынями проводится хирургическая обработка трофической язвы или раны. Во время этой обработки удаляются все оставшиеся некротизированные участки тканей и обеспечивается точечное кровотечение из грануляций.
После этого производится забор расщепленного кожного лоскута. В толщу кожи нагнетается физиологический раствор, который приподнимает собственно кожу и облегчает ее разделение. После создания такой "водной подушки" производится забор лоскута с помощью специального инструмента - электродермотома. Это специальный дисковый нож, который выставляется на определенную толщину необходимого лоскута. После этого бритва этого дерматома снимает тончайший кожный лоскут нужного размера.
Для увеличения площади кожного лоскута его пропускают через специальный инструмент - перфоратор. Перфоратор в шахматном порядке наносит небольшие разрезы на лоскуте. Теперь лоскут при растягивании может покрыть площадь в несколько раз большую, чем его изначальная.
После перфорации лоскут размещают на раневой поверхности и моделируют по форме раны. С целью фиксации его подшивают тончайшими швами к краям раны и прижимают давящей повязкой.
Донорский участок закрывают конурной повязкой с антисептиком.
Возможные осложнения при лечении
Первую перевязку после пересадки лоскута желательно делать через 2-3 дня после операции. За это время большая часть лоскута прирастает к грануляционной ткани и не отрывается при смене повязки. В любом случае смену повязки надо проводить крайне аккуратно, снимая ее послойно с помощью инструмента.
Во время перевязки отмечается фиксация пересаженного лоскута к грануляциям, убираются не прихватившиеся кусочки кожи. Если отмечается локальная инфекция, то берется посев и используются повязки с антисептиками.
Донорскую рану можно не открывать, если не наблюдается признаков ее инфицирования. Достаточно поменять повязку сверху. Со временем кожа эпителизируется и повязка отойдет сама. Обычно через на 14 - 21 день после операции.
Прогноз после метода лечения
Если операция проводится по показаниям, при условии устранения причин развития некрозов и трофических язв, то результаты кожной пластики очень хорошие. Правильно проведенная операция заканчивается успехом в 95% случаев. В послеоперационном периоде происходит постепенная замена пересаженной кожи своим эпидермисом, что проявляется в появлении небольших корочек, под которыми заметна молодая кожа.
Аутодермопластика может являться окончательным методом закрытия ран, если эта рана не находится на опорной поверхности или в области крупного сустава. В таких местах молодая кожа может повреждаться при нагрузке с образованием трофических язв. Для опорных и костных поверхностей лучше использовать полнослойную кожную пластику лоскутами на сосудистой ножке.
Программа наблюдения после метода лечения
Оперирующий хирург должен наблюдать пациента до полной эпителизации трофической язвы или раны, на которую была пересажена кожа.
В послеоперационном периоде могут назначаться препараты, которые уменьшают процесс рубцевания кожи в области пластики. Эти мази (Контратубекс) могут втираться в рану на протяжении 3-6 месяцев и способствуют формированию мягкого нежного рубца.
Окончательный исход операции по пересадке кожи зависит от течения сосудистого заболевания, которое послужило причиной образования трофической язвы или некротической раны. Поэтому основное наблюдение проводится за результатами сосудистого этапа лечения.
Заболевания
Кожная пластика расщепленным лоскутом (аутодермопластика) является основным метом закрытия обширных гранулирующих ран, трофических язв и глубоких пролежней.
Операцию отличает простота выполнения и хорошие непосредственные результаты. Залогом успеха является хорошая подготовка раневой поверхности и общего состояния больных.
Пересадка кожного лоскута на сосудистой ножке
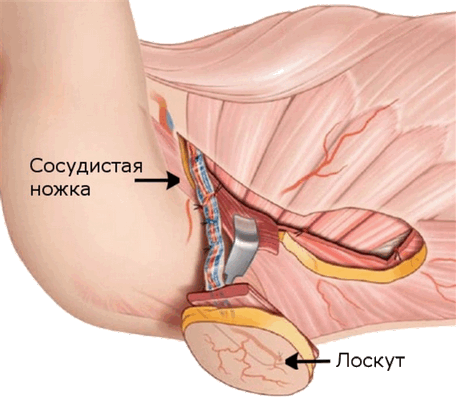
Пересадка кожного лоскута на сосудистой ножке является самым эффективным методом лечения длительно незаживающих трофических язв, глубоких пролежней, дефектов тканей после гангрены с обнажением костей.
Метод основан на заборе из определенного места тела кожного лоскута с сосудами, которые его кровоснабжают, с последующим соединением этих сосудов с артерией и веной поблизости от кожного дефекта, с тем чтобы лоскут закрыл этот дефект.
Если сосудистая ножка лоскута не пересекается, а лоскут перемещается в область дефекта, то такая пластика называется островковой кожной пластикой.
Данная операция выполняется под микроскопом с использованием микрохирургической техники соединения сосудов. Применение микрохирургической кожной трансплантации открывает безграничные возможности по сохранению конечности у больных с обширными тканевыми дефектами после гангрены.
Наша клиника является первым и единственным сосудистым центром в стране, в котором проводятся микрохирургические пластические операции при гангрене на фоне поражения артерий конечностей.
Сосудистыми хирургами нашей клиники разработана уникальная технология подготовки раневой поверхности, планирования и забора лоскута для трансплантации и выполнения микрососудистого этапа.
Для успешного выполнения этих микрохирургических операций мы используем немецкий операционный микроскоп и микрохирургические инструменты. Контроль за результатами операции выполняется с помощью УЗИ исследований сосудов и интраоперационной ангиографии.
Показания к пересадке лоскута
- Длительно незаживающие трофические язвы с обнажением костных структур.
- Некротические раны после перенесенной гангрены с обнажением костей и суставов.
- Глубокие пролежни с обнажением пяточной кости или крестца
- Тяжелые формы облитерирующего эндартериита с гангреной
Подготовка к операции
Подготовка к операции пересадки лоскута на сосудистой ножке заключатся в общей подготовке пациента, подготовке сосудов в области раневого дефекта, подготовки раневой поверхности.
Успех операции зависит от множества факторов. Во первых необходимо создать условия для пересадки тканевого лоскута. Рана, которую предполагается закрыть должна быть чистой, гранулирующей, с хорошим кровоснабжением, поэтому первым этапом надо восстановить кровообращение в конечности и победить инфекцию. Для этого в нашей клинике применяется весь спектр сосудистых и эндоваскулярных операций.
С целью быстрейшего очищения раны проводятся хирургические обработки с удалением некротических тканей и тщательные перевязки. Когда рана покрывается красными грануляциями, то она уже пригодна для пересадки лоскута. Последняя обработка раны проводится уже непосредственно перед операцией пересадки.
Необходимо иметь исчерпывающую информацию о сосудах, к которым будет подключаться сосудистая ножка лоскута. Эта информация может быть получена с помощью УЗИ артерий и вен, либо при помощи ангиографического исследования.
Необходимо исследовать лоскут и его сосудистую ножку. Для этого выполняется УЗИ сосудов лоскута и места выхода этих сосудов от крупных магистралей.
Перед операцией пересадки лоскута необходимо тщательно подготовить пациента. Для этого проводятся переливания крови, коррекция сопутствующих нарушений биохимии крови. С целью усиления восстановительных способностей организма могут быть назначены анаболические стероиды.
Непосредственно перед операцией проводится разметка лоскута с помощью УЗИ. Размеры кожной части лоскута должны соответствовать размерам закрываемого раневого дефекта.
Обезболивание
Операция пересадки лоскута является большим хирургическим вмешательством на разных отделах человеческого тела. Так как в нашей клинике для пересадки используется в основном торакодорсальный лоскут, забираемый с боковой стенки грудной клетки, то для обезболивания этого этапа операции используется общий эндотрахеальный наркоз.
Обезболивание этапа на нижних конечностях проводится с помощью эпидуральной анестезии - введения в позвоночник специального обезболивающего раствора через тонкий катетер. Такой вариант обезболивания хорошо подходит для снятия болей в послеоперационном периоде.
С целью оценки общего состояния пациента во время операции мы проводим мониторирование артериального давления и электрокардиограммы. Проводится контроль функции почек с помощью мочевого катетера и кровопотери посредством регулярного забора крови на анализы.
![]()
Ход операции
- Пациент укладывается на операционный стол в положение, которое подходит как для работы с раневым дефектом, так и для забора лоскута. После введения пациента в наркоз он поворачивается под углом 30 градусов на бок, противоположный месту забора лоскута. Рука фиксируется к дуге операционного стола.
- Сначала производится доступ и оценка сосудов в области раневого дефекта. Необходимо выделить пульсирующую артерию и хорошую мягкую сопровождающую вену, либо подкожную вену. Необходимо оценить наполняемость этой вены и отсутствие признаков воспаления или тромбофлебита. После ревизии эти сосуды берутся на держалки.
- Раневой дефект подвергается хирургической обработке. Удаляются все оставшиеся некротизированные ткани - сухожилия, измененная надкостница. После этой хирургической обработки рана должна принять вид кровоточащей поверхности без внешних признаков инфекционного процесса.
- Приняв решение о выполнимости операции мы приступаем к выделению лоскута. По намеченным границам производится кожный разрез. Постепенно углубляясь мы выделяем сосудистую ножку, которую берем на держалки. Аккуратно выделяется весь кожно-мышечный лоскут до ножки. После такого выделения лоскут должен остаться связанным с местом его забора только с помощью питающей артерии и вены. Проводится перевязка артерии и вены лоскута и он отделяется от донорской зоны.
- После этого лоскут фиксируется отдельными швами по краям раневого дефекта, а его ножка подводится к артериям и венам, выделенным на первом этапе при ревизии. Ножка должна располагаться абсолютно свободно. Недопустимы перегибы и натяжения, сдавления окружающими тканями.
- Выполняются микрохирургические анастомозы. Тончайшей нитью под микроскопом сшиваются вначале вена лоскута с веной воспринимающего ложа, а затем артерия ложа с артерией лоскута. После этого запускается кровоток и оценивается уровень кровообращения в лоскуте. Лоскут должен принять розовый вид, должен отмечаться симптом пятна - после нажатия на кожу белое пятно быстро становится розовым - это свидетельство хорошей микроциркуляции. В нашей клинике мы проводим УЗИ исследование кровотока в артериях лоскута, а в сомнительных случаях выполняем интраоперационную ангиографию.
- После выполнения сосудистого этапа лоскут конфигурируется по ране с помощью швов. Донорская рана с места забора лоскута ушивается несколькими рядами швов.
Возможные осложнения
Осложнения связанные именно с этой операцией:
- Тромбоз артерии или вены лоскута - проявляется побледнением лоскута, снижением его температуры и кожной реакции пятна при тромбозе артерии, либо с посинением лоскута и ускорением кожной реакции пятна при венозном тромбозе. Оба этих осложнения одинаково опасны для исхода операции и должны быть выявлены своевременно. При срочном повторном вмешательстве можно восстановить кровоток и сохранить лоскут.
- Гнойный процесс в области закрытой лоскутом раны может наблюдаться при недостаточном очищении раны до пересадки. Обычно требует аккуратного дренирования и использования антибиотиков. При грамотном лечении раневой процесс удается купировать и в последующем лоскут хорошо приживается.
Осложнения возможные при любой операции:
- Кровотечение из области забора лоскута или из области подключения ножки. Все, даже небольшие кровотечения, должны устраняться до окончания операции. Зашивать рану наглухо можно лишь при твердой уверенности в окончательном гемостазе. Дренажи в любом случае должны устанавливаться.
- Гнойные осложнения в раневых доступах. Возможны у больных с тяжелым сахарным диабетом и при травматичном операционном доступе, скоплении крови между слоями раны. При возникновении требуют активного лечения по принципам гнойной хирургии.
- Сосудистые осложнения - инфаркт, тромбоэмболия, инсульт в раннем послеоперационном периоде. Непредсказуемые возможные осложнения у больных с тяжелым сосудистым поражением. К счастью бывают редко и предупреждаются проведением антитромботической лекарственной профилактики.
Прогноз после операции
В случае успешного приживления пересаженного лоскута пациент избавляется от раневых дефектов и может жить нормальной жизнью. Для лоскутов описан ряд специфических поздних проблем, развивающихся при нагрузке на этот лоскут.
Так как лоскут не иннервируется, то полной чувствительности у него восстановиться не может, поэтому пациенту нужно об этом помнить и стараться избегать травм пересаженного лоскута.
При закрытии опорных поверхностей (область пятки или подошвы) пациенту необходимо приобрести специальную ортопедическую обувь, перераспределяющую нагрузку на участки стопы с исходным сохранившимся кожным покровом.
Использование кожного лоскута со своим кровоснабжением позволяет сохранить ногу даже у больных с плохим сосудистым руслом стопы, так как сосуды лоскута сами включаются в ткани стопы и восстанавливают их кровоснабжение.
Программа наблюдения после пересадки лоскута
После пересадки лоскутов мы тщательно наблюдаем пациентов и помогаем им правильно пользоваться сохраненной конечностью. УЗИ контроль за кровообращением лоскута мы проводим ежедневно, пока больной находится в стационаре. После выписки мы назначаем ежемесячный контроль в течение первых 3 месяцев, а затем один раз в 3 месяца до года после операции.
Через год после вмешательства мы назначаем пациентам МСКТ ангиографию для оценки проходимости ранее проведенных сосудистых операций и кровоснабжения лоскута и тканей вокруг него.
В последующем контроль за кровообращением лоскута необходимо осуществлять с помощью УЗИ 2 раза в год.
При каждом осмотре наши специалисты оценивают состояние кожи пересаженного лоскута, отмечают наличие или отсутствие изменений от нагрузки и дают рекомендации по режиму физической активности и подбору обуви.
Пластика шеи (платизмопластика)
Подтяжка шеи помогает восстановить тонус кожи шеи и способствует устранению расхождения краев подкожной мышцы.
К возрастным изменениям шеи относят:
- появление избыточных жировых отложений в области подбородка (второй подбородок);
- ухудшение свойств и снижение тонуса кожи;
- расхождение краев подкожной мышцы (и, как следствие, появление тяжей на шее).
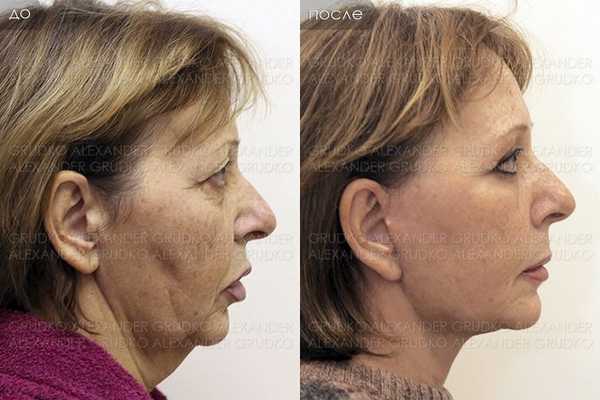
Поверхностную мышцу шеи (платизму) можно специальным образом сшивать, тем самым устранять возрастные мышечные тяжи и улучшать контур шеи. Как правило, пластика шеи выполняется в сочетании с процедурой лифтинга нижней зоны лица и включает срединную и боковую подтяжку подкожной мышцы шеи. Также пластические операции на шее довольно часто выполняются в комплексе с хирургическим омоложением верхних двух третей лица. В ряде случаев платизмопластика (пластика мышц шеи) возможна на более глубоких мышцах, влияющих на шейно-подбородочный угол.
Степень ожидаемой коррекции шеи всегда индивидуальна и тесно взаимосвязана с анатомическими особенностями пациента. При наличии у пациента избыточных жировых отложений в поднижнечелюстной области рекомендуется закрытая липосакция в подкожном слое. Липосакцию шеи в большинстве случаев выполняют под местной анестезией.
Изолированная подтяжка шеи
Как правило, изолированная пластика шеи улучшает ее внешний вид, но не приводит в результате к существенному омоложению. Подтяжка шеи, выполненная как самостоятельная процедура, нарушает гармонию гравитационного старения тканей лица и способствует нарушению баланса взаимоотношений соседних тканей и областей. Изолированная подтяжка шеи приводит к неадекватному натяжению кожи, а также неправильным векторам перемещения кожных лоскутов.
Именно поэтому многие хирурги рекомендуют комлексный подход к омоложению лица и шеи, выполняя совместно с подтяжкой шеи коррекцию верхней, средней и нижней лицевых зон.
Планирование операции
В ходе очной консультации пластический хирург оценивает необходимость проведения операции подтяжки шеи и планирует объем предстоящего хирургического вмешательства. В процессе осмотра пациента хирург оценивает следующие компонеты:
- наличие избытков кожи и подкожной клетчатки, оценивается эластичность кожи, в ходе беседы выявляются неблагоприятные факторы, влияющие на нарушение тургора кожи пациента;
- производится оценка состояния передних краев подкожной мышцы шеи, их проекция, симметричность напряжения, степень отвисания;
- "раскрытие" шейно-подбородочного угла;
- проекция и форма подбородка (недоразвитие подбородка уменьшает степень выраженности эффекта после подтяжки шеи);
- положение и размеры поднижнечелюстных слюнных желез.
Эффект после подтяжки шеи
Основным эффектом омолаживающих операций на шее является восстановление четких контуров шейно-подбородочного угла.
После проведенной пластики шеи мышечный каркас с течением времени не утрачивает эффект, но все же, снижение с возрастом эластичности кожи может потребовать проведение повторной операции по подтяжке шеи.
Возможные осложнения после лифтинга шеи
Стоит отметить, что частота ранних осложнений после операции подтяжки шеи - крайне невысокая.
К возможным осложнениям после пластики шеи относят:
- видны швы;
- потеря чувствительности;
- гематома или серома;
- наличие отеков;
- недостаточная сократимость кожного лоскута;
- воспаление.
Видео отзывы


18.10.2022
Здравствуйте. Сколько нужно носить повязку после подтяжки средней трети лица и уберутся ли гусиные лапки при этой операции? Когда можно выходить в люди?
03.10.2022
Здравствуйте. Можно, пожалуйста, узнать цену на уменьшение надбровных дуг? (Я не нашла в списке цен.) Читать полностью
24.12.2020, Людмила
Сегодня ровно год, как я доверила свое лицо и тело Александру Викторовичу для проведения сразу двух операций: подтяжки верхней трети лица и уменьшения груди. Это был мой подарок себе на 50-летие. Теперь каждый день, глядя на свое отражение в зеркале, я улыбаюсь и мысленно передаю привет замечательному доктору. Это такое счастье иметь открытый взгляд, уютное тело и чувствовать себя так, как хочешь, а не как велит груз прожитых лет. Александр Викторович! Спасибо Вам большое за профессионализм и внимание! Успехов и много-много благодарных пациентов))
«Невидимый» шов при SMAS подтяжке лица: омоложение без шрамов по методике пластического хирурга Е.С. Кудиновой
Задача хорошего пластического хирурга при проведении SMAS подтяжки заключается не только в том, чтобы сделать лицо пациента как можно моложе. В последние годы все больше внимания уделяется сохранению максимальной естественности черт и мимики, а также необходимости сокрытия видимых следов хирургического вмешательства.
Что для этого необходимо?
- Все швы, расположенные на открытых участках кожи выполнить так, чтобы увидеть их мог только специалист при тщательном осмотре.
- При разрезах, скрытых под волосами на затылке и висках, максимально сберечь волосяные луковицы в зоне швов.
- Найти правильное направление и степень натяжения кожного лоскута, чтобы добиться максимального эффекта без искажения черт лица.
Таким образом, для того чтобы ваша подтяжка лица выглядела идеально, пластический хирург должен правильно определить оптимальное расположение и форму разрезов, глубину отслойки, вектор и степень натяжения тканей, использование различных техник шва и учесть множество других нюансов.
Идеальная подтяжка начинается с идеального разреза! Никаких прямых линий!
Чтобы добиться натурального и привлекательного результата, все надрезы на открытой области лица и в зоне роста волос должны быть выполнены плавными (не прямыми!) линиями. Так, разрез перед ухом должен располагаться строго по границе перехода щеки и ушной раковиной, четко повторяя изгиб предкозелковой области. Обратите внимание на то, что кожа щеки плотнее, толще и примерно на 2 тона темнее чем та, которая покрывает козелок уха. Поэтому тонкий шов практически невозможно будет разглядеть, если он пройдет точно по этой границе.
Ошибки пластических хирургов. почему нельзя прятать шов внутри уха.
Еще с 1913 года время от времени пластических хирургов посещает «гениальная» мысль -расположить надрез не перед козелком, а за ним. В этом случае шрам будет находиться внутри уха и станет совершенно незаметен. Казалось бы, простое и гениальное решение!
Но порой не все так как кажется… При подобной раскройке кожный покров щеки натягивается на козелок. Как мы уже говорили, он существенно отличается от более бледной и тонкой кожи вокруг ушной раковины и по структуре, и по толщине, и по оттенку. Поэтому, даже люди ничего не понимающие в анатомии и эстетической медицине, будут замечать какую-то неуловимую странность во внешности. Такое лицо всегда будет выглядеть в какой-то степени неестественным!
Хуже, что в этом случае происходит неправильное перераспределение веса тканей щечной области. Вся нагрузка приходится на тоненький козелковый хрящ. Из-за этого, нередко наблюдается его деформация и даже постепенное рассасывание. По прошествии 2-3 лет после операции козелок может исчезнуть вовсе, и уши с открытым слуховым проходом придется постоянно прятать от посторонних взглядов.
Отслойка - решающий этап операции
Крайне важно найти ее оптимальные параметры. Правильное расположение, геометрия надрезов и точное определение глубины отслойки тканей лица гарантируют сохранение полноценного кровообращения в прооперированной области. Слишком поверхностное отслоение кожи ухудшит питание лоскута, а излишне глубокое - затронет поверхностный мышечно-апоневротический слой (ПМАС, на англ. - SMAS), который нуждается в отдельной подтяжке. Только скрупулезно выверенная и точно выполненная (на одинаковой глубине по всей площади лоскута) отслойка даст возможность сохранить достаточное кровоснабжение тканей, которое обеспечит быстрое заживление и поможет добиться хорошего омолаживающего эффекта при полной незаметности следов от разрезов - главного условия формирования «невидимого» шва.
Как добиться максимального эффекта омоложения? Насколько далеко по направлению к центру лица хирургу нужно продвинуться при отслоении лоскута кожи? При слишком маленькой ширине отслойки эффект омоложения будет недостаточно выраженным и долгосрочным, а при чересчур большой ее ширине может начаться некроз периферических зон кожного лоскута. Для определения верных пропорций во всем мире используется прекрасно зарекомендовавший себя метод математического расчета, предложенный российским хирургом Лимбергом (которого заграницей почему-то считают специалистом в сфере математики). Благодаря его расчетам нам удается избежать многих негативных последствий.
Технологии подтяжки SMAS и платизмы (мышцы шеи)
Если пластику лица ограничить только подтяжкой кожи, не касаясь тканей, которые лежат под — эффект будет недостаточным и очень краткосрочным. Поэтому при таких операциях необходимо уделить особое внимание подтяжке так называемого SMAS слоя.
Я люблю говорить, что у пациента нет ничего лишнего. С возрастом у абсолютного большинства пациентов наблюдается вовсе не избыток, а напротив, дефицит тканей. Поэтому в таких случаях наиболее подходящей техникой подтяжки SMAS является методика дупликатуры, при которой мы ничего «не отрезаем» и ничего «не выбрасываем», а только ремоделируем лицо. За счет перераспределения, тщательной фиксации, и укрепляющей ткани «прошивки» SMAS — можно заново сформировать те линии и объемы, которые были присущие лицам в молодости. Таким образом, мы воссоздаем красивые линии «высоких» скул, четкие V-образные контуры овала лица и подбородка.
В некоторых случаях (круглое лицо, наличие большого избытка жировых тканей) может выполняться подтяжка SMAS слоя путем его редрапировки с частичным иссечением и дупликатурой.
Выбор метода для каждого пациента индивидуален. Все зависит от особенностей строения лицевых костей и типа лица.
Вектор подтяжки. как сохранить естественность черт.
Особое внимание при подтяжке кожного лоскута нужно уделить выбору правильного направления натяжения тканей. Его вектор должен быть направлен вверх и назад, то есть, туда, откуда кожа и мышцы опустились с возрастом.
Ошибки пластических хирургов. почему я не советую вертикальную подтяжку.
Многие зарубежные (а вслед за ними и некоторые отечественные) пластические хирурги в последнее время предпочитают вектор натяжения, направленный вертикально вверх. Однако использование такой методики часто ведет к катастрофическому изменению черт лица, не говоря уже о том, что такая подтяжка не дает нужного результата в области шеи. А ведь именно шея и нижняя треть лица — одна из основных зон, требующих коррекции.
Искажения после вертикальной подтяжки особенно характерны для скуластых типично-славянских лиц. В результате получается характерная деформация — так называемое «мордовское лицо» (заранее прошу прощения у представителей этой национальности). При таких деформациях добиться естественности результата пластики невозможно даже при идеально выполненных и абсолютно незаметных рубцах.
Секрет невидимости шва. Работа, требующая ювелирного мастерства
Чтобы шов после заживления был исчезающе-тонким и совершенно незаметным, необходимо обеспечить равномерную (в идеале - нулевую) нагрузку и убрать любое раздражающее воздействие.
Слишком сильное натяжение тканей — главная причина растяжения рубца, которая может сделать его широким и грубым. Так что хирург должен стремиться свести нагрузку на швы к минимуму.
Мне удается достичь этого благодаря фиксации тканей в скрытых областях вокруг ушей и внутри них при помощи специальных узловых швов. Специальные разгрузочные способы фиксации позволяют снять избыточное натяжение и обеспечивают эффективную разгрузку швов, позволяя сформировать тонкие, незаметные рубчики.
Примечание редактора: Разработка этого метода разгрузочной фиксации тканей - заслуга коллеги и учителя Екатерины Сергеевны, известного специалиста по пластике лица Игоря Александровича Вульфа. Однако доктор Кудинова, благодаря богатому опыту и многолетней практике, смогла усовершенствовать эту технику, разработав авторскую методику «невидимого шва».
Важно отметить, что в процессе удаления избытков кожного покрова и наложения швов нужны не только глубокие теоретические знания, но и практический опыт, а также профессиональное чутье и вкус. Этому нельзя научить, но имея талант и большое желание, этому можно научиться. Попытки получше подтянуть кожный покров должны уравновешиваться мерами по предотвращению его избыточного натяжения, которое может даже стать причиной некроза периферических участков лоскута.
Когда наложены разгрузочные швы, можно приступать к ушиванию разрезов. При этом для каждого участка выбирается своя методика. Для зоны роста волос на голове я использую обвивной шов. Этот этап требует чисто женского терпения и аккуратности. Стежки надо выполнять предельно равномерно, добиваясь строго одинакового натяжения по всей длине рубчика. Это позволяет обеспечить равномерность нагрузки и обеспечивает сохранность волосяных фолликулов вокруг разреза.
Узловые швы в этом случае я не использую, так как под ними образуются пролежни, ведущие к повреждению корней волос и образованию участков облысения. Естественно в эстетической хирургии такие побочные эффекты должны бать полностью исключены! По тем же причинам я отказалась и от применения для волосистой части головы внутрикожного шва.
Для получения «эффекта невидимости» снятие швов в области козелка выполняется уже на 2-3-й день после операции. В волосистой части головы фиксирующие нити удаляются только по истечении 14 дней с момента операции, т.к. они выполняют функцию разгрузки для швов, которые располагаются на открытых участках лица (на границе щеки и уха). Благодаря такой тактике все послеоперационные рубцы (особенно рубцы на открытых участках) получаются тонким и незаметным.
Как сделать «невидимый шов» по методу Кудиновой?
В процессе наложения швов на разрез, расположенный перед козелком, нужно учесть ряд нюансов:
- позаботиться об отсутствии натяжения (о чем уже было сказано выше);
- использовать разгрузочные техники, которые позволяют снять избыточное напряжение тканей;
- снять швы на открытых участках лица на 2-3 день, чтобы исключить даже самое минимальное раздражающее воздействие, которое они оказывают на формирующийся рубчик;
- узнать и пропустить через собственный опыт еще множество секретов и технических приемов, чтобы выработать собственную технику и развить профессиональное чутье, которое помогает провести подтяжку безошибочно.
Незначительных деталей в пластической хирургии не бывает! Успех подтяжки и продолжительность эффекта зависят от множества тонкостей хирургической техники, послеоперационного ухода и других аспектов. Я думаю сосредоточенность на каждом пациенте очень важна, поэтому я стараюсь выполнять не более одной объемной операции по подтяжке лица в день. Такой подход позволяет полностью сосредоточиться на одном пациенте и постоянно держать в голове все детали, особенности и нюансы операции. Своим студентам я часто повторяю: лицо у человека - непарный орган замены которому нет. Тут негде спрятать свою оплошность, а значит пластика лица требует от хирурга полной концентрации, максимального внимания и продуманного подхода, исключающего случайные ошибки или погрешности.
Читайте также:

