Фазы акта глотания и причины его нарушения - дисфагии
Добавил пользователь Alex Обновлено: 22.01.2026
(Окончание. Начало материала смотрите здесь ).
Детский возраст
Обструкция носа может создавать трудности с кормлением детей. Образования носовой полости, атрезия и стеноз хоан тоже попадают в эту категорию. Патологические изменения в полости рта, такие как врожденная расщелина верхней губы или неба, мукоцеле, ранула, также могут вызвать дисфагию.
Пороки верхнего отдела дыхательных путей: ларингомаляция, паралич голосовых связок, расщелина трахеи, трахеопищеводный свищ, нарушения формирования пищевода или сосудистые кольца способны сдавливать верхние отделы пищеварительного тракта, дыхательных путей и приводить к развитию дисфагии. Сюда же можно отнести гемангиомы, лимфангиомы, папилломы, лейомиомы и нейрофибромы.
Для детей с проблемами глотания характерен широкий диапазон симптоматики. Но, конечно, не у каждого ребенка есть все признаки дисфагии.
Для младенцев свойственны симптомы:
- выгибание или напряжение тела во время кормления (синдром Сандифера),
- беспокойство,
- отказ от пищи или питья,
- недостаток ощущения различной текстуры пищи (к примеру, смешанные продукты или хрустящие зерна),
- длительность кормления (более 30 минут),
- трудности при грудном вскармливании,
- кашель или удушье во время приема пищи,
- вытекание пищи/жидкости изо рта или носа,
- нарушения координации дыхания с едой и питьем,
- частое срыгивание или рвота,
- наличие рецидивирующих пневмоний или респираторных инфекций,
- уменьшение веса тела и роста, характерных для их возраста.
И, как результат, у детей возрастают риски дегидратации или недостатка питания, аспирации (поступление пищи или жидкости в дыхательные пути), развития пневмоний или повторных респираторных инфекций.
Есть ли дисфагия на самом деле?
Как врачи, так и пациенты могут ошибочно принимать за дисфагию симптом истерического комка. Ощущение истерического комка является чрезвычайно распространенным, безболезненным признаком полноты или стеснения в горле неизвестной этиологии. Он проявляется постоянным ощущением застревания в горле, не зависящим от акта глотания, и облегчается после еды. Очень полезно в ходе консультации задать вопрос: «Чувствуете ли вы это прямо сейчас?» Положительный ответ четко подтверждает, что наличие этого симптома не зависит ни от приема пищи, ни от глотания.
Ксеростомия (сухость во рту) часто сопровождается дисфагией и распространена среди пожилых, наблюдается у 16 % мужчин и 25 % женщин (Osterberg T. et al, 1984). Нарушение глотания в данном случае объясняется потерей важного для этого процесса эпизода раздражения и смазочных свойств слюны.
Одинофагия , как правило, является более преходящим признаком, чем классическая дисфагия, и сохраняется, когда комок пищи преодолевает пищевод, только в течение 15-30 секунд.
Временные и сопутствующие факторы
Обстоятельства, которые сопровождают появление данного синдрома, его продолжительность и прогрессирование, предоставляют полезную диагностическую информацию. Дисфагия злокачественного характера обычно имеет короткий анамнез прогрессирующих нарушений, которые часто сочетаются с потерей веса. Постепенное ее начало, иногда связанное с изжогой, позволяет предположить, что у больного есть пептическая стриктура.
Длительное течение непостоянной и непрогрессирующей дисфагии, возникающей от приема плотной пищи, наблюдается при наличии колец слизистой. У молодых мужчин такие проявления наиболее часто связаны с развитием кольцевидного пищевода вследствие эозинофильного эзофагита. После 40 лет данная симптоматика часто вызвана образованием кольца Шацкого.
Следует помнить и о синдроме Рейно, который является довольно распространенным — его неизменно обнаруживают у лиц со склеродермией пищевода. Ротоглоточная дисфагия обычно имеет неврологическую основу. Внезапное начало, часто в сочетании с другими неврологическими признаками, может означать, что дисфагия имеет цереброваскулярные причины (например, перенесенный инсульт). Обычно она сопровождается симптомами дисфункции бульбарных мышц либо другими явлениями при поражении ствола головного мозга (головокружение, тошнота, рвота, икота, шум в ушах, диплопия).
Подострое или постепенное начало ротоглоточной дисфагии характерно для воспалительной миопатии, миастении или бокового амиотрофического склероза. При этом нервно-мышечные признаки (дизартрия, диплопия, слабость в конечностях или утомляемость) попеременно обнаруживаются у пациентов этой группы. Тремор, атаксия или неустойчивая походка могут указывать на наличие основного неврологического заболевания, например, болезни Паркинсона (Cook I. J., 2004).
Локализация места препятствия
Можно ли по жалобам пациента распознать ротоглоточную дисфагию?
Количество проявлений, о которых говорят лица с данной дисфункцией, велико. Однако существуют 4 признака с высокой специфичностью нарушений в области ротоглотки:
- замедленное или отсутствующее начало фазы глотания,
- постназальная регургитация или выход жидкости через нос во время этого процесса,
- кашель, указывающий на аспирацию,
- необходимость повторного глотания для достижения удовлетворительного клиренса проглоченного материала из глотки.
Если имеется один или более из этих симптомов, то причина дисфагии, вероятно, структурное или нейромиогенное заболевание ротоглотки.
Существует несколько второстепенных симптомов дисфагии этой локализации:
- фиксация пищи в шейном отделе пищевода,
- частичное (неполное) проглатывание,
- вытекание жидкости изо рта или слюнотечение,
- дисфония,
- отхаркивание из горла,
- искажение речи,
- потеря веса.
Боль в горле во время глотания или носящая постоянный характер может указывать на злокачественное поражение. Немедленное (после еды) отхаркивание пищи свидетельствует о ее задержке в гипофарингеальной или крикофарингеальной области. Отсроченное срыгивание «старой» пищи является типичным проявлением большого дивертикула глотки.
Дисфагия исключительно плотными пищевыми комками свидетельствует о наличии морфологических изменений, например, о стенозе, мембране или опухоли. Тем не менее разница между нарушением глотания жидкостей и твердой пищи имеет небольшое дифференциально-диагностическое значение в плане отличия ротоглоточной дисфагии от пищеводной. Действительно, зависимость того факта, какой тип пищи вызывает симптоматику, наблюдается от конкретного типа механических изменений работы глотки, а не от общего нарушения ее функции.
Физикальное обследование
Общее физикальное обследование и целенаправленное изучение конкретных органов или симптомов, основанных на анамнезе больного, часто позволяют определить этиологию дисфагии.
Неврологическая оценка должна включать изучение психического состояния пациента, двигательных и чувствительных функций, глубоких сухожильных рефлексов, а также исследование черепных нервов и мозжечка. Необходимо тщательно отбирать лиц с нарушениями когнитивных процессов и тех, кто принимает седативные средства, потому что при таких неврологических состояниях глотание тоже может быть нарушено. Моторные и сенсорные обследования помогут выявить новые штрихи в этих изменениях или определить долгосрочную болезнь.
Особое внимание должно быть сосредоточено на черепно-мозговых нервах, которые связаны с глотанием, особенно моторные компоненты и чувствительные волокна 5, 7, 9, 10 и 12-й пар нервов. Снижение рвотных рефлексов связано с повышенным риском аспирации.
Изменения в голосе больного (появление гнусавости, охриплости, влажных или булькающих звуков), возникновение кашля, шумного дыхания или удушья после глотания могут свидетельствовать об аспирации, в то время как слабый, хриплый голос характерен для заболевания голосовых связок.
При подозрении на ротоглоточную дисфагию исследование может быть выполнено в палате. Пациенту предлагается выпить 30 мл воды в вертикальном положении. Задержка глотания, слюнотечение, кашель во время или в течение 1-й минуты после проглатывания жидкости и дисфония предполагают неврологическую причину дисфагии.
В целом о высокой вероятности ротоглоточной дисфагии свидетельствуют следующие признаки, появляющиеся во время питья и приема пищи:
- кашель или покашливание до, во время или после глотка,
- изменение качества голоса в течение или после проглатывания, например, его временная
- потеря, влажный, булькающий
- голос, хрипота,
- нарушенное, прерывистое дыхание после глотания,
- затруднение жевания,
- слюнотечение или неспособность сглатывать слюну,
- выпадение пищи изо рта во
- время еды,
- срыгивание,
- смазанная речь.
Необходимо выполнить тщательный осмотр полости рта, головы, шеи, лимфатических узлов и щитовидной железы, а также провести подробное неврологическое обследование. Кроме того, при осмотре могут выявляться признаки системного заболевания, в том числе патологические изменения соединительной ткани или метаболические нарушения.
Адекватное выделение слюны делает слизистую полости рта розовой и влажной. Некоторые лекарственные препараты вызывают ее сухость, что препятствует нормальному смешиванию пищи и продвижению комка в ротоглотку. С помощью шпателя и гортанного зеркала врачи, опытные в назофарингоскопии, могут осмотреть мягкое небо и глотку, определить мобильность голосовых связок.
Бимануальная пальпация дна полости рта, языка и губ позволяет обнаружить опухоль этой области. Осмотр зубов дает возможность выявить признаки воспаления или других патологических изменений слизистой полости рта. Увеличенные щитовидную железу и лимфатические узлы, которые часто вызывают обструктивную дисфагию, можно пропальпировать при исследовании шеи.
Расширение передне-заднего размера грудной клетки и проводные хрипы являются признаками хронической обструктивной болезни легких, которая обусловлена частой аспирацией. Живот пациента должен быть обследован на наличие опухолей и увеличение органов. Скрытая кровь в стуле может быть признаком новообразований ЖКТ, в том числе эзофагита.
Лабораторная оценка
Первоначальные лабораторные исследования необходимо ограничить конкретными анализами, основанными на дифференциально-диагностических критериях после завершения изучения анамнеза и физикального тестирования.
Данные клинического тестирования крови позволяют исключить инфекционные и воспалительные заболевания. Исследование функции щитовидной железы может обнаружить гипо- или гипертиреоидные причины дисфагии (например, болезнь Грейвса или карциному данного органа). Другие методы обследования должны основываться на конкретных клинических ситуациях.
Эндоскопические способы диагностики
Показаны для оценки структурных патологических изменений слизистой верхних отделов пищеварительного тракта у больных. ЭГДС является процедурой выбора при анализе случаев одинофагии на предмет наличия изъязвлений пищевода. Медикаментозные поражения обычно возникают на уровне дуги аорты или оттеснения стенки левым предсердием.
При эозинофильном эзофагите биопсия должна включать по меньшей мере 5 образцов из дистального, среднего и проксимального отделов пищевода, чтобы максимизировать чувствительность диагностики. Она может быть выполнена даже у тех лиц, у кого слизистая оболочка выглядит нормальной, но имеются серьезные клинические основания подозревать данное патологическое состояние.
Эндоскопическое исследование функции глотания выполняется путем трансназального проведения прибора небольшого диаметра для визуализации структур гортани и глотки — в то время как обследуемые проглатывают жидкую и твердую пищу.
ЭГДС обеспечивает оптимальную оценку слизистой пищевода. Опухолевые или другие патологические изменения, выявленные рентгенологическим способом с барием, должны быть дополнены эзофагоскопией с биопсией и морфологическим исследованием. У пациентов с острым началом дисфагии во время еды выполнение гастроэзофагеальной эндоскопии поможет непосредственно удалить кусок пищи и расширить стриктуру. ЭГДС имеет дополнительное преимущество в обнаружении инфекции и эрозий, а также предоставляет возможность биопсии. Но при этом не позволяет оценить моторную функцию пищевода или незначительные стриктуры так же хорошо, как рентгеновское обследование с барием (в частности, чувствительность первого метода для обнаружения кольца Шацкого составляет всего 58 % по сравнению с 95 % для второго, по данным Wilcox C. M.et al. 1995 года).
Анализ окончательных диагнозов у больных с дисфагией показал, что ЭГДС является более чувствительным и специфичным методом, чем двойное рентгенологическое контрастирование верхних отделов ЖКТ (92 % против 54 % и 100 % по сравнению с 91 % соответственно (Johnsson F. et al., 1987). Предполагается, что относительно высокая стоимость гастроэзофагеальной эндоскопии может компенсировать последующие медицинские расходы из-за ее повышенной точности в диагностике причины дисфагии (Winters C. et al., 1987).
При подозрении на механический источник нарушений глотания в пищеводе диагностическими процедурами выбора являются исследование с барием и эзофагогастроскопия с биопсией слизистой или без нее. В некоторых случаях могут быть полезными КТ и эндоскопические УЗ-методы обследования. Для диагностики моторной дисфагии пищевода методами выбора являются рентгеновское обследование с барием, манометрия органа, рН-тестирование и импеданс-рН-метрия. У лиц с функциональными нарушениями также часто проводится ЭГДС для исключения структурных изменений.
Нарушение глотания
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Нарушение глотания - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
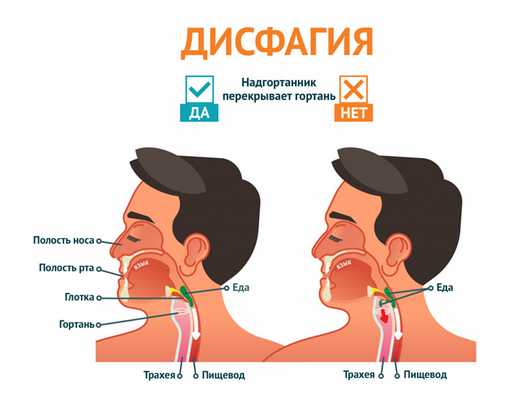
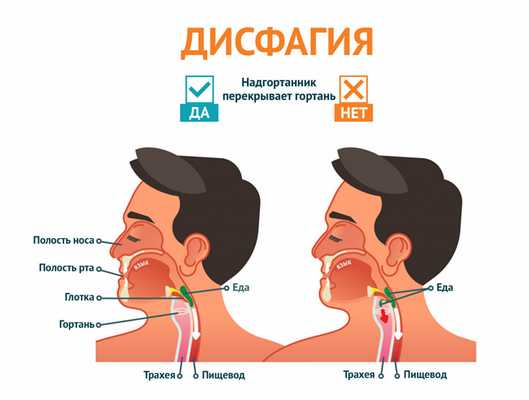
Нарушение акта глотания, или дисфагия, обусловлено невозможностью проведения пищевого комка, сформированного в полости рта, через ротоглоточную или глоточно-пищеводную часть в желудок.
Следует различать истинную дисфагию и псевдодисфагию, которая проявляется ощущением комка в горле, но не сопровождается нарушением глотательного акта.
Процесс глотания регулируется нервным центром, который расположен в продолговатом мозге, поэтому поражение мозговых структур ведет к нарушению глотательного рефлекса. В акте глотания участвуют мышцы ротоглотки и пищевода, патология которых также приводит к дисфагии.
Нарушение глотания является, как правило, симптомом желудочно-кишечных, онкологических или неврологических заболеваний.
Акт глотания состоит из трех фаз: ротовой (осуществляется произвольно), глоточной (осуществляется рефлекторно) и пищеводной (осуществляется также рефлекторно). В зависимости от того, на каком этапе возникает трудность проглатывания, можно говорить о причине этого явления. В некоторых случаях затруднение глотания вызвано нарушением акта глотания в сочетании с болезненностью (одинофагия). Иногда бывает ощущение, что при проглатывании в горле застревает комок, в остальное время такой жалобы не возникает. При некоторых заболеваниях развивается страх глотания (фагофобия), человек боится поперхнуться, чувствует, что не может проглотить пищу. Такое состояние может возникнуть при тревожно-мнительных расстройствах, истерии, предшествующих негативных случаях. Некоторые люди могут ощущать процесс прохождения пищи по пищеводу. Однако такая чувствительность не связана с задержкой пищи в пищеводе или с его закупоркой. Иногда пациенты жалуются на трудности глотания, хотя на самом деле у них переполнен желудок после приема пищи, особенно когда торопливой еде сопутствует заглатывание воздуха.
В зависимости от причины, которая не позволяет пище попасть в желудок, различают функциональную и органическую дисфагию. Функциональное нарушение акта глотания обусловлено расстройством сокращения и расслабления мышц верхнего пищеводного сфинктера либо ротоглотки и пищевода вследствие нарушения нервной регуляции. Возможна также органическая причина расстройства акта глотания из-за механического препятствия или сужения в области ротоглотки или пищевода.
Клинически проявления нарушения глотания в данном случае включают поперхивание или кашель при приеме пищи; слюнотечение; накапливание пищи за щекой или ее выпадение изо рта, затруднение при приеме таблетированных лекарственных средств.
Дегенеративные процессы в центральной нервной системе в конечном итоге приводят к поражению мышц ротоглотки, что сопровождается нарушением глотания и речи. Симптом чаще проявляется на поздних стадиях развития болезни.
К нарушению акта глотания приводит дискинезия пищевода, которая может сопровождаться атонией и параличом либо спазмом пищевода (эзофагоспазм).
К атонии пищевода могут приводить поражения головного мозга при травмах головы, кровоизлияниях или опухолях мозга и нарушение работы вегетативной нервной системы при системных заболеваниях (системной склеродермии, миастении и др.).
Как правило, при этом ведущими клиническими признаками выступают симптомы основного заболевания. При системной склеродермии поражаются соединительные ткани с вовлечением в патологический процесс кожи, опорно-двигательного аппарата и внутренних органов. Пищевод при этой патологии поражается чаще, чем другие органы, что проявляется затруднением глотания. Дисфагия при миастении (мышечная слабость) часто бывает единственным симптомом заболевания и проявляется затруднением глотания сухой и плохо пережеванной пищи, особенно в положении лежа.
Другой причиной дискинезии пищевода является дисфагия спастического характера (эзофагоспазм), которая возникает вследствие психоэмоционального стресса у пациентов с эзофагитом, язвенной болезнью желудка и т. д. Кроме того, эзофагоспазм развивается при заболеваниях, которые сопровождаются общим судорожным синдромом (эпилепсия).
К числу довольно редких причин нарушения глотания относится ахалазия кардии. При этом заболевании поражаются межмышечные нервные сплетения, что приводит к невозможности расслабления нижнего пищеводного сфинктера и перистальтике пищевода. Нарушение тонуса пищевода при этом сопровождается дисфагией, рвотой и болью в момент проглатывания пищи.
Сократительная функция пищевода нарушается при дисфункции верхнего пищеводного сфинктера, окулофарингеальной мышечной дистрофии (наследственное заболевание, при котором поражаются мышцы лица и головы). В этих случаях дисфагия вызвана поражением нервно-мышечной ткани пищевода, которое сопровождается слабостью мышц.
Органические причины нарушения глотания включают, прежде всего, новообразования головы, шеи, пищевода и средостения. Поскольку анатомическое пространство средостения ограничено, опухоли, разрастаясь, могут сдавливать венозные стволы, что сопровождается развитием синдрома верхней полой вены (нарушением оттока венозной крови от верхней части тела). Сдавление трахеи и пищевода переполненным венозным стволом может сопровождаться симптомами удушья и дисфагии.
Одной из частых причин нарушения акта глотания служит появление дивертикулов пищевода - мешковидных выпячиваний стенок пищевода в сторону средостения. При этом возникают першение, повышенное слюноотделение и ощущение комка в горле.
Нарушение проходимости пищевода, которое вызывает дисфагию, может развиваться при инфекционных процессах в пищеводе или ротоглотке (например, при ангинах, абсцессах и флегмонах), а также при туберкулезе вследствие рубцового сужения пищевода.
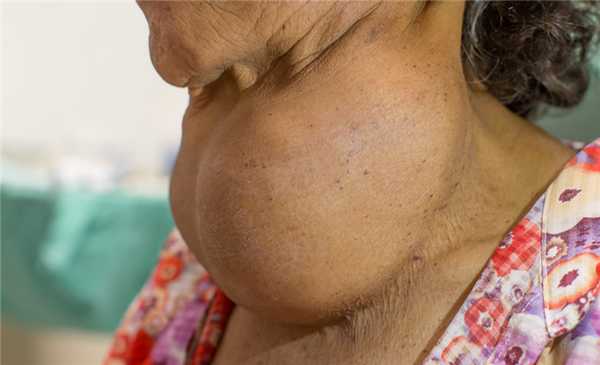
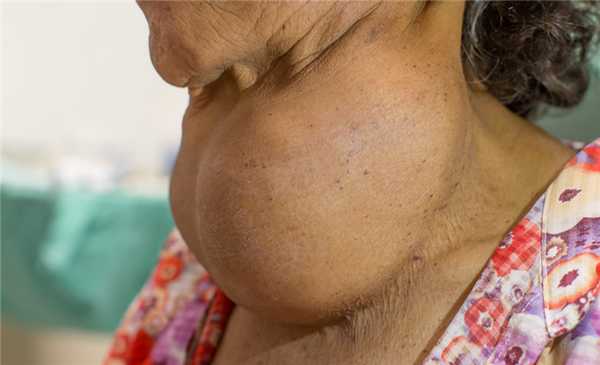
Тиреомегалия (увеличение щитовидной железы) также может приводить к нарушению акта глотания вследствие сдавления пищевода, однако этот процесс наблюдается лишь на поздней стадии развития заболевания.
На фоне психосоматических нарушений, истерий возможно возникновение психогенной дисфагии, которую сопровождают другие неврологические симптомы (псевдозаикание, «ком в горле» и др.).
Важно помнить, что начальные симптомы спазма и нарушения моторики пищевода могут возникать у детей первого года жизни.
Появление первых симптомов расстройства пищеварения - срыгивания, внезапной рвоты неизмененной пищей сразу после еды, боли при глотании - требует немедленного обращения к педиатру .
Если такие симптомы в течение длительного времени (более месяца) выявляются у взрослого, необходимо в обязательном порядке посетить терапевта . По результатам осмотра терапевт может дать направление к гастроэнтерологу или онкологу для обследования желудочно-кишечного тракта. При неврологических нарушениях, сопутствующих дисфагии, необходимо обратиться к неврологу или психотерапевту.
Поставить предварительный диагноз можно уже после тщательного опроса пациента. При этом обращают внимание на длительность дисфагии и характер ее течения. Например, эзофагит сопровождается, как правило, кратковременной дисфагией. Быстрая и неуклонно прогрессирующая симптоматика затруднения глотания характерна для рака пищевода. При доброкачественных сужениях пищевода (стриктурах, опухолях) дисфагия характеризуется периодичностью и возникает чаще при глотании твердой пищи. При функциональной дисфагии вследствие таких заболеваний, как ахалазия кардии или эзофагоспазм, затруднено проглатывание как твердой, так и жидкой пищи.
У пациентов с системной склеродермией характерным признаком является поражение коже. О неврологической природе дисфагии свидетельствуют такие симптомы, как ухудшение речи, охриплость голоса, атрофия языка, а также признаки нервно-мышечных поражений. Для выявления заболеваний, которые способны нарушить поступление пищи в пищевод, исследуют полость рта и глотки.
Для выявления дисфункции мышц рта и глотки, а также органических изменений выполняют рентгеноскопию с сульфатом бария и пищеводную манометрию; компьютерную томографию гортани.
Безопасное и безболезненное исследование для определения патологии гортани.
Пациентам с функциональной дисфагией может потребоваться также гастроскопия, для исключения сопутствующей механической обструкции пищевода.
Пациентам с патологией щитовидной железы назначается УЗИ щитовидной железы, паращитовидных желез и регионарных лимфоузлов.
Учитывая разные причины появления дисфагии, врач назначает лечение только после постановки диагноза. При прогрессирующей форме дисфагии, которая может свидетельствовать об онкологическом заболевании, визит к врачу откладывать нельзя.
При постинсультной дисфагии при сохранении глотательного рефлекса употребляют мягкие, полужидкие блюда.
Прием всех медикаментов пациент должен осуществлять в присутствии медперсонала, запивая лекарства маленькими глотками воды в положении полусидя.
Если функция глотания не восстанавливается в течение трех суток, питание проводят через назогастральный зонд.
Если причиной нарушения акта глотания служит эзофагит или гастроэзофагеальная болезнь, необходимо сократить промежутки между приемами пищи и уменьшить размер порции. Не рекомендуется употреблять горячие и холодные блюда, пищу следует тщательно пережевывать. Желательно ограничить потребление продуктов, вызывающих раздражение слизистой оболочки пищевода (жиров, алкоголя, кофе, шоколада, цитрусовых и др.).
После принятия пищи необходимо избегать наклонов вперед и не ложиться в течение 1,5 часов. Кроме того, стоит отказаться от ношения тесной одежды, тугих поясов.
- Клинические рекомендации «Острые респираторные вирусные инфекции (ОРВИ) у взрослых». Разраб.: Национальное научное общество инфекционистов, Российское научное медицинское общество терапевтов. - 2021.
- Клинические рекомендации «Паратонзиллярный абсцесс». Разраб.: Национальная медицинская ассоциация оториноларингологов. - 2021.
Дисфагия
Дисфагия — это патологическое состояние, при котором нарушается акт глотания. Проявляется затруднением проглатывания твердой пищи, жидкостей, слюны, их попаданием в органы дыхания, усиленным образованием слюны, болевыми ощущениями за грудиной, осиплостью голоса, першением в горле. Диагностируется с помощью фарингоскопии, рентгенографии пищевода, эзофагогастроскопии, pH-метрии, эзофагеальной манометрии. Лечение предполагает назначение этиопатогенетической терапии заболевания, осложнившегося дисфагией. При возникновении расстройства на фоне тяжелых органических изменений глотки, пищевода, смежных органов осуществляются хирургические вмешательства.
МКБ-10
Общие сведения
Дисфагия является вторичным патологическим процессом и развивается на фоне других заболеваний. Расстройства глотания выявляются во всех возрастных группах, однако с возрастом заболеваемость увеличивается. По результатам наблюдений, распространенность патологии составляет 11% в целом по популяции и достигает 13% у пациентов старше 65 лет.
В молодом возрасте дисфагия чаще осложняет течение травм, злокачественных неоплазий головы и шеи. У пожилых больных ведущими причинами нарушенного глотания являются расстройства мозгового кровообращения, нейродегенеративные болезни. Актуальность своевременной диагностики дисфагического синдрома обусловлена существенным ухудшением качества жизни больных и высоким риском смертности при возникновении осложнений.
Причины дисфагии
Специалисты в сфере современной гастроэнтерологии отдельно рассматривают этиологические факторы, приводящие к развитию орофарингеальных («высоких») и пищеводных («нижних») расстройств глотания, хотя некоторые из них выявляются при обоих типах патологии. Прохождение пищевого комка через глотку и проксимальный отдел пищевода нарушается под влиянием таких причин, как:
- Механическая обструкция. Нарушение орофарингеальной фазы глотания может быть вызвано воспалительными процессами (заглоточным абсцессом, тонзиллитом), гиперплазией щитовидной железы, увеличением лимфоузлов, гипофарингеальным дивертикулом, шейными остеофитами, фиброзом мышц, перстневидно-глоточной спайкой. Сужение верхних отделов пищеварительного тракта также наблюдается при злокачественных неоплазиях ротовой полости, глотки, гортани, последствиях их хирургического лечения и лучевой терапии.
- Нервно-мышечные расстройства. Ротоглоточная дисфагия развивается в острой фазе мозгового инсульта у 42-67% пациентов, ее выраженность напрямую коррелирует с тяжестью расстройств церебрального кровообращения. У половины больных с паркинсонизмом наблюдаются клинические симптомы нарушенного орофарингеального глотания, еще у 45% пациентов латентные признаки расстройства выявляются инструментально. Дисфагией осложняется рассеянный склероз, боковой амиотрофический склероз, псевдопаралитическая миастения.
Пищеводные нарушения глотания зачастую обусловлены эзофагеальной патологией, хроническими заболеваниями органов ЖКТ, средостения. Острые формы дисфагии возникают при аллергическом отеке Квинке, внезапной обструкции тела пищевода и гастроэзофагеального перехода инородными телами. Нормальному прохождению твердой и жидкой пищи по пищеводу в желудок могут мешать:
- Сужение пищевода. Просвет органа уменьшается при эозинофильном фарингите, злокачественных опухолях пищевода, раке желудка с поражением кардиального отдела, осложненном течении гастроэзофагеальной рефлюксной болезни. Рубцовый стеноз развивается после радиотерапии торакальных онкозаболеваний, химических ожогов едкими соединениями, хлористым калием, салицилатами, некоторыми другими препаратами. Признаки дисфагии отмечаются при сужении просвета органа менее 12 мм.
- Сдавление пищевода извне. Прохождению пищи препятствуют объемные образования, оказывающие давление на эзофагеальную стенку. Пищеводная дисфагия часто обнаруживается при опухолях (раке легкого, бронхов, тимоме), увеличении средостенных лимфоузлов, загрудинном зобе, инфекционных заболеваниях (туберкулезе, гистоплазмозе), параэзофагеальной грыже. Затруднения глотания выявляются при кардиопатологии — пороках митрального клапана, сосудистой компрессии.
- Нарушения сократительной активности пищевода. Эзофагеальные расстройства глотания осложняют ахалазию, диффузный спазм пищевода, штопорообразную деформацию органа. Патологические изменения моторики отмечаются у больных системной склеродермией, болезнью Шагаса, сахарным диабетом. Нарушения сокращений пищеводной мускулатуры, препятствующие процессу глотания, возникают при приеме нитратов, эстрогенов, метилксантинов, блокаторов кальциевых каналов.
Патогенез
Существует два ключевых механизма развития дисфагии — обструктивный и дизрегуляторный, которые при некоторых патологических состояниях могут сочетаться. При обструктивных расстройствах глотания прохождение пищи нарушается из-за существования механического препятствия — воспалительных, гранулематозных процессов, рубцовых изменений, объемных образований, выступающих в просвет пищеварительных органов или сжимающих их извне. В ряде случаев ситуация усугубляется болевым синдромом, особенно выраженным при воспалении.
Основу патогенеза дизрегуляторной дисфагии составляют расстройства иннервации вследствие поражения глотательного центра продолговатого мозга, энтеральной нервной системы, патологические изменения на уровне эзофагеального мускульного слоя. В результате сокращения мышц мягкого неба, глотки становятся дискоординированными, нарушается пищеводный перистальтический рефлекс, что приводит к изменению процесса естественного пассажа пищи.
Классификация
Существующая систематизация клинических форм дисфагии учитывает как анатомический уровень расстройств глотания, так и степень их выраженности. Такой подход облегчает выявление первопричины нарушений, позволяет оценить прогноз и выработать оптимальную тактику ведения пациента. Гастроэнтерологи различают следующие виды заболевания:
- По анатомическому уровню: орофарингеальная (ротоглоточная) и пищеводная дисфагия. В первом случае нарушается формирование пищевого комка, его перемещение в направлении горла, начальные глотательные движения. Во втором - затрудняется прохождение продуктов по пищеводу и их попадание в желудок.
- По выраженности: выделяют 4 степени дисфагии. При I степени пациент испытывает сложности с проглатыванием твердых продуктов, при II — проглатывается только жидкая пища. У больных с дисфагией III степени нарушено глотание не только твердой еды, но жидкостей, слюны. При IV степени становится невозможным проглатывание любой пищи.
Симптомы дисфагии
На начальной стадии заболевания больные обычно предъявляют жалобы на трудности при глотании твердой пищи, сопровождающиеся дискомфортом в области глотки и пищевода. Также могут появляться болезненные ощущения по ходу пищевода, усиленное слюноотделение, чувство распирания за грудиной. Характерные симптомы болезни — охриплость голоса, ощущение нехватки воздуха, сухой кашель, першение в горле. Прогрессирование дисфагии приводит к нарушениям проглатывания жидкой пищи, ее попаданию в дыхательные органы больного. Иногда заболевание сопровождается изжогой. При длительном течении отмечается ухудшение общего состояния пациента, значительная потеря массы тела вследствие нехватки пищи.
Осложнения
При дисфагии зачастую наблюдается эзофагит, который при хроническом течении повышает риск метаплазии эпителия эзофагеальной слизистой с развитием опухоли. Постоянный заброс частиц еды в дыхательные пути вызывает аспирационную пневмонию, отличающуюся тяжелым течением и резистентностью к проводимой терапии. Постоянный дефицит питательных веществ обусловливает резкое похудение пациента вплоть до кахексии, которая сопровождается дистрофическими изменениями внутренних органов. При сдавлении трахеи опухолями пищевода наблюдается острое нарушение дыхания (асфиксия), угрожающее жизни больного и требующее мер неотложной помощи.
Диагностика
Выявление нарушений глотания обычно не представляет затруднений вследствие типичной клинической картины патологического состояния. Однако ключевой задачей диагностического поиска при дисфагии является диагностика заболеваний, которые могли стать причиной расстройства. Обследование пациента проводится комплексно и включает следующие методы:
- Осмотр глотки. В ходе фарингоскопии обнаруживаются причины ротоглоточной дисфагии: тонзиллиты, глосситы, новообразования, инородные тела. Метод дополняют проведением непрямой ларингоскопии, позволяющей диагностировать патологию надгортанника.
- Эзофагография. Рентгенография пищевода с пероральным приемом контрастного вещества выявляет характерные для дисфагии нарушения непроизвольной фазы глотания и изменения эзофагеальной моторики. Рентгенологически также можно определить наличие дивертикулов.
- Эзофагогастроскопия. При ЭГДС хорошо визуализируется слизистая пищевода, кардии желудка, что помогает обнаружить макроскопические изменения в эпителии, служащие причиной дисфагии. Одновременно производится биопсия ткани для гистологического исследования.
- Определение водородного показателя. Суточная рН-метрия является наиболее точным исследованием для диагностики рефлюкс-эзофагита с целью подтверждения органической природы дисфагии. Дополнительно может выполняться манометрия пищевода для выявления нарушений работы нижнего гастроэзофагеального сфинктера.
Изменения в клиническом анализе крови при дисфагии неспецифичны и соответствуют основному заболеванию. Может определяться анемия, умеренный лейкоцитоз, повышение СОЭ. В биохимическом анализе крови обнаруживается снижение уровня общего белка, диспротеинемия, возможно повышение содержания печеночных ферментов. Для оценки состояния пищеварительного тракта осуществляют УЗИ брюшной полости. С целью исключения патологии нервной системы проводят комплексное неврологическое обследование, по показаниям назначают МРТ головы, КТ головного мозга, ЭЭГ. Для исключения возможной пульмонологической и кардиологической патологии рекомендована рентгенография грудной клетки, эхокардиография, ЭКГ.
Дифференциальная диагностика при синдроме дисфагии производится между заболеваниями, которые способны вызывать это патологическое состояние. Болезнь дифференцируют с одинофагией, истерическим «комком в горле» (globus pharyngeus), диспноэ, фагофобией. Кроме наблюдения у врача-гастроэнтеролога пациенту могут потребоваться консультации оториноларинголога, торакального хирурга, онколога и других специалистов.
Лечение дисфагии
Наибольшее влияние на выбор врачебной тактики оказывает этиология и течение расстройства. Основными терапевтическими задачами являются восстановление глотания, предупреждение возможных осложнений, в первую очередь — аспирации при орофарингеальной дисфагии нейромышечного генеза. Пациентам с острыми формами нарушения глотания, обычно возникающими при механической обструкции пищевода, показана неотложная помощь по удалению инородного тела.
Коррекция длительно существующих расстройств предполагает комплексное этиопатогенетическое лечение патологии, осложнившейся дисфагией. Из фармацевтических препаратов с учетом причин заболевания применяют:
- Средства для улучшения нейрорегуляции. Для восстановления глотания пациентам с паркинсонизмом назначаются агонисты и предшественники дофамина, центральные Н-холиноблокаторы. Проявления дисфагии при миастении уменьшаются на фоне приема антихолинэстеразных средств. При мозговых инсультах проводится интенсивная комплексная терапия нейрорепарантами, нейропротекторами, мембранными стабилизаторами.
- Блокаторы кальциевых каналов. Снижают концентрацию ионов кальция в мышечных волокнах, устраняя спастические состояния (диффузный эзофагеальный спазм, ахалазию) и улучшая прохождение пищи. При необходимости терапию дисфагии дополняют нитратами, оказывающими релаксирующий эффект, антихолинергическими средствами, ингибиторами фосфодиэстеразы, влияющими на нейромышечную регуляцию.
- Антисекреторные препараты. Рекомендованы при сочетании дисфагии с ГЭРБ, эозинофильным эзофагитом. Чаще всего применяют ингибиторы протонной помпы, которые снижают секрецию соляной кислоты и таким образом уменьшают раздражение слизистой оболочки пищевода желудочным секретом. При наличии эозинофильного эзофагита дополнительно используют аэрозольные формы местных стероидных препаратов.
При доказанном инфекционном генезе заболевания, сопровождающегося дисфагией, показана противобактериальная и противовирусная терапия. Большинству пациентов требуется коррекция рациона — замена твердых продуктов на мягкую пищу, ограничивающая диета при наличии гиперсекреторных расстройств. Во всех случаях неврологической патологии назначается реабилитация с использованием техник для улучшения орального глотания.
У ряда больных стойкое дисфагическое расстройство может быть устранено только хирургическим путем. При неоплазиях, сдавливающих пищевод, проводится резекция или удаление пораженных органов. По показаниям операция дополняется химио- и радиотерапией. При дисфункции верхнего пищеводного сфинктера, дивертикулах Ценкера эффективна крикофарингеальная миотомия.
Бужирование, баллонная дилатация, стентирование пищевода, эндоскопическое рассечение стриктур позволяют восстановить эзофагеальный просвет при его рубцовом сужении, сдавлении смежными органами. Для лечения терапевтически резистентной ахалазии производится эзофагокардиомиотомия. При дисфагии, связанной с необратимыми изменениями пищевода, выполняется эзофагопластика.
Прогноз и профилактика
Вероятность полного выздоровления зависит от причины, которая привела к развитию дисфагии. Прогноз считается относительно благоприятным, если симптоматика вызвана повышенной кислотностью желудочного сока и другими состояниями, хорошо поддающимися медикаментозной терапии. Профилактика дисфагии включает в себя своевременное лечение заболеваний пищеварительного тракта (язвенной болезни, ГЭРБ), отказ от употребления очень горячей, жареной пищи, алкоголя, прекращение курения, тщательный присмотр за детьми, исключающий проглатывание ребенком мелких предметов, игрушек.
3. Диагностика, дифференциальная диагностика и лечение заболеваний органов пищеварения: Учебно пособие / А.В. Лутай, Мишина И.Е., А.А. Гудухин, Л.Я. Корнилов, С.Л. Архипова, Р.Б. Орлов, О.Н. Алеутская - 2008.
Разновидности нарушения глотания
Акт глотания состоит из трех фаз: ротовой (осуществляется произвольно), глоточной (осуществляется рефлекторно) и пищеводной (осуществляется также рефлекторно).
В зависимости от того, на каком этапе возникает трудность проглатывания, можно говорить о причине этого явления. В некоторых случаях затруднение глотания вызвано нарушением акта глотания в сочетании с болезненностью (одинофагия). Иногда бывает ощущение, что при проглатывании в горле застревает комок, в остальное время такой жалобы не возникает. При некоторых заболеваниях развивается страх глотания (фагофобия), человек боится поперхнуться, чувствует, что не может проглотить пищу. Такое состояние может возникнуть при тревожно-мнительных расстройствах, истерии, предшествующих негативных случаях. Некоторые люди могут ощущать процесс прохождения пищи по пищеводу. Однако такая чувствительность не связана с задержкой пищи в пищеводе или с его закупоркой. Иногда пациенты жалуются на трудности глотания, хотя на самом деле у них переполнен желудок после приема пищи, особенно когда торопливой еде сопутствует заглатывание воздуха.
Возможные причины нарушения глотания
К каким врачам обращаться?
Диагностика и обследования
Поставить предварительный диагноз можно уже после тщательного опроса пациента. При этом обращают внимание на длительность дисфагии и характер ее течения. Например, эзофагит сопровождается, как правило, кратковременной дисфагией. Быстрая и неуклонно прогрессирующая симптоматика затруднения глотания характерна для рака пищевода. При доброкачественных сужениях пищевода (стриктурах, опухолях) дисфагия характеризуется периодичностью и возникает чаще при глотании твердой пищи. При функциональной дисфагии вследствие таких заболеваний, как ахалазия кардии или эзофагоспазм, затруднено проглатывание как твердой, так и жидкой пищи.
Для выявления дисфункции мышц рта и глотки, а также органических изменений выполняют рентгеноскопию с сульфатом бария и пищеводную манометрию. Пациентам с функциональной дисфагией может потребоваться также эзофагогастроскопия для исключения сопутствующей механической обструкции пищевода.
Лечение
Учитывая разные причины появления дисфагии, врач назначает лечение только после постановки диагноза. При прогрессирующей форме дисфагии, которая может свидетельствовать об онкологическом заболевании, визит к врачу откладывать нельзя.
Что следует делать при нарушении акта глотания?
При постинсультной дисфагии при сохранении глотательного рефлекса употребляют мягкие, полужидкие блюда.
Список литературы
Читайте также:
- ЭКГ при трансмуральном инфаркте. ЭКГ при инфаркте переднеперегородочной области
- Техника, этапы операций по поводу несостоятельности тотального эндопротеза голеностопного сустава (операций спасения)
- Палиндромный ревматизм
- Аутосомно-доминантная инеевидная дегенерация сетчатки у ребенка
- Спазмофилия. Симптом Хвостека у детей
