Галактоцеле - причины, симптомы, диагностика и лечение
Добавил пользователь Владимир З. Обновлено: 08.01.2026
Кистой в медицине называют невоспаленную герметичную полость в ткани, ограниченную соединительнотканной оболочкой. Если такая полость «проплавляется» на высоте острого воспалительного процесса и заполняется гнойно-некротическим содержимым, говорят не о кисте, а об абсцессе. Отличается киста и от кистозных злокачественных опухолей, будучи доброкачественным образованием почти во всех случаях (95%). Киста, образующаяся как скопление секрета какой-либо экзокринной железы в результате ее закупорки, называется ретенционной (от лат. «удерживать», [принудительно] «задерживать»).
Что такое галактоцеле
Галактоцеле - ретенционная киста в молочной железе, возникающая вследствие обтурации (блокирования, закупорки) какого-либо из млечных протоков, по которым секрет поступает от молочных долек к соску. Заполнена такая киста нормальным молоком (масляная киста) либо его трансформацией (сыровидное или мыловидное галактоцеле).
Встречаются различные варианты распространенности (единичные либо множественные кисты) и латеральности (в одной из желез либо в обеих).
Точных эпидемиологических сведений нет. Принято считать, что галактоцеле является особенно частым у первородящих молодых женщин на этапе гестации (вынашивания беременности) и лактации (грудного вскармливания), а также в первый год после прекращения кормления грудью.
В специальной литературе упоминаются спорадические случаи выявления галактоцеле у мужчин; это становится возможным в силу того, что структура мужских молочных желез не отличается принципиально от таковой у женщин.
Причины возникновения галактоцеле
Образуется чаще всего на этапах интенсивной секреторной активности молочных желез, когда вступают в силу различные аномальные либо патологические предпосылки. К таким факторам относятся врожденные особенности строения млековыводящих путей, перенесенные ранее травмы молочной железы (в т.ч. хирургические), воспалительные процессы (отек окружающих тканей может механически сократить просвет или полностью блокировать млечный проток), а также состав самого молока (как правило, реологические свойства и темпы свертывания меняются на фоне гормональных дисбалансов).
Одним из главных факторов риска выступает лактостаз, т.е. застой и избыток молока, независимо от причин. В последние года объектом исследований и обсуждения выступает возможная причинно-следственная связь между приемом оральных контрацептивов и образованием галактоцеле, однако данный вопрос до конца не прояснен.
Симптомы галактоцеле
Чаще всего галактоцеле, особенно единичное и небольшое, является бессимптомным. Ощутимый дискомфорт если и возникает, то обычно это приходится на предменструальные дни. Как правило, неосложненная киста оказывается случайной находкой в ходе какой-либо диагностической процедуры либо при самообследовании молочной железы. Пальпаторно это подвижное эластичное образование округлой или овальной формы, с четкими контурами, локализованное в области соска или, реже, непосредственно под ним. Лишь при достижении кистой крупных размеров (5-6 см и более) может заметно измениться форма молочной железы. Иногда наличие галактоцеле сказывается на качестве кормления данной железой.
В неосложненных случаях содержимое галактоцеле остается стерильным, и наиболее вероятным осложнением является инфицирование кисты, - при наличии активного инфекционно-воспалительного процесса, ослабленного иммунитета и других предрасполагающих факторов. Нагноение галактоцеле может протекать бурно и тяжело, с образованием абсцессов, развитием мастита и общетоксической симптоматикой (головная боль, высокая температура, озноб, лихорадка, болевой синдром пульсирующего характера, отек и гиперемия в пораженной зоне, увеличение и болезненность регионарных лимфоузлов). Возможен также прорыв кисты с образованием фистулы.
Вероятность малигнизации (злокачественного перерождения, см. «Рак молочной железы») оценивается в пределах 1-1.5%.
Обследование при подозрении на галактоцеле
Галактоцеле обычно без труда диагностируется клинически, - что подразумевает сбор жалоб и анамнеза, осмотр и пальпацию, - однако во всех случаях необходимо исключить симптоматически сходные процессы (прежде всего, опухолевые). В этих целях могут применяться различные визуализирующие методы (УЗИ, МРТ, рентген-маммография) и/или тонкоигольная аспирационная пункционная биопсия.
Лечение и риски галактоцеле
В бессимптомных случаях, которые составляют большинство, лечение не требуется, - достаточно регулярного наблюдения до момента самоизлечения. При крупных размерах, инфицировании либо иной угрозе со стороны кисты производится хирургическое удаление (иногда, если ситуация позволяет, ограничиваются искусственным склерозированием, но в случаях гнойного абсцедирования вмешательство должно быть быстрым и решительным). Во избежание рецидивов обязательно проводится лечение того заболевания или состояния, что с наибольшей вероятностью послужило почвой для образования галактоцеле.
Проблеме кист в гинекологии посвящены также материалы «Наботовы кисты», «Киста яичника» и «Поликистоз яичников».
Галакторея
Галакторея - это патологическое выделение молока из грудных желез, которое не связано с процессом кормления ребенка. Встречается у мужчин и женщин разного возраста и чаще ассоциирована гиперпролактинемией. Причинами галактореи могут быть системные заболевания, патология гипоталамо-гипофизарной системы или побочное действие некоторых лекарственных средств. При диагностике определяют уровни гормонов, выполняют УЗИ органов малого таза, МРТ мозга. Лечение зависит от причины галактореи. Используются лекарства, блокирующие выработку пролактина, а при опухолях хирургическая и лучевая терапия.
МКБ-10

Общие сведения
Галакторея чаще встречается у женщин, чем у мужчин, наблюдается как в репродуктивном возрасте, так и на пороге менопаузы. В период новорожденности диагностируется с одинаковой частотой у девочек и мальчиков, но в этом случае она является проявлением физиологической адаптации и проходит без лечения. В 67% случаев при галакторее повышен уровень пролактина, но нет прямой зависимости появления молока от степени увеличения гормона. У большинства женщин с галактореей нарушается менструальный цикл, а у 70% отмечается бесплодие.
Причины
Галакторея является патологическим симптомом, она появляется без связи с процессом лактации после родов, может встречаться у нерожавших женщин. Выбросы гормона происходят во время полового акта, при физических нагрузках, стрессе и во сне, но они не приводят к возникновению галактореи. Причинами патологического повышения уровня гормона и появления молока являются:
- Поражения гипоталамуса. Гиперпролактинемия и галакторея на ее фоне развивается при опухолях гипоталамуса. Причиной может стать черепно-мозговая травма, перенесенные операции на головном мозге, энцефалит. В редких случаях галакторея является следствием лучевого поражения гипоталамуса.
- Эндокринные синдромы. Галакторея, которая сопровождается гиперпролактинемией, возникает при синдроме поликистозных яичников. Секреция молока может начаться у больных с гипотиреозом, синдромом Кушинга и акромегалии.
- Патология надпочечников или почек.Опухоли надпочечников, при которых увеличивается продукция эстрогенов, вызывают повышение пролактина, что влечет за собой галакторею. При почечной недостаточности нарушается выведение пролактина, он остается циркулировать в крови и вызывает галакторею.
- Ятрогенные факторы. Галакторея развивается на фоне приема препаратов, которые влияют на секрецию и обмен дофамина, снижают его запасы в ЦНС или стимулируют серотонинэргическую систему. Такими эффектами обладают антиконвульсанты, антидепрессанты, нейролептики, амфетамины, опиаты, в том числе кокаин, героин.
- Злокачественные опухоли. Пролактин может секретироваться не только в головном мозге. Его синтез происходит в некоторых злокачественных опухолях. Чаще всего это наблюдается при бронхогенной карциноме, гипернефроме.
Патогенез
У человека секреция пролактина контролируется сложным нейроэндокринным механизмом, в ней принимают участие центральная и периферическая нервная система. Ингибируют выбросы пролактина дофамин, соматостатин, гамма-аминомасляная кислота, гастрин и некоторые другие пептиды. Стимулирующими факторами являются окситоцин, ТТГ, ГнРГ, меланоцитстимулирующий гормон, серотонин, опиаты, инсулин, эстрогены и андрогены.
Основным подавляющим фактором является дофамин. При снижении его влияния происходит увеличение выброса пролактина в кровь. Из-за длительной стимуляции в гипофизе клеток-лактотрофов сначала они гиперплазируются, а затем возникают микро- и макроаденомы. Под его влиянием нарушается синтез гонадотропин-рилизинг гормона, уменьшается выброс ФСГ и ЛГ. У женщины на фоне галактореи изменяется менструальный цикл по типу аменореи, развивается бесплодие.
Экстрагенитальное влияние пролактина приводит к нарушению углеводного обмена, способствует конверсии глюкозы в жиры и развитию ожирения. У многих возникает инсулинорезистентность. Стимулируется продукция дигидроандростендиона, у женщин формируется гиперандрогения с характерными для нее симптомами. Эндокринные нарушения приводят к развитию остеопении.
Классификация
Для возникновения галактореи необходимо, чтобы повышение уровня гормона происходило с одновременным снижением эстрогенов. Появление грудного молока иногда появляется на несколько лет раньше, чем нарушения менструального цикла, у половины пациенток эти симптомы развиваются одновременно. Степени галактореи определяют в зависимости от количества выделяемого молока:
- 1 степень. У женщины появляются единичные капли жидкости, напоминающей молоко, при сильном надавливании на сосок.
- 2 степень. При несильном надавливании вытекают крупные капли или струя молока.
- 3 степень. Молоко выделяется спонтанно без внешнего воздействия.
Симптомы
Основной признак галактореи - появление молока из молочных желез. Объем выделений зависит от степени тяжести заболевания. Сбивается менструальный цикл. Менструации становятся редкими, непродолжительными, уменьшается кровопотеря. Постепенно развивается аменорея. Попытки забеременеть в течение года и больше не приносят результата. Многие женщины отмечают симптомы эстрогенной недостаточности в виде сухости влагалища, снижение либидо.
При галакторее часто беспокоят головные боли, при наличии макроаденомы гипофиза возникают расстройства зрения. Также встречаются мозжечково-вестибулярные, глазодвигательные, пирамидные, хиазмальные нарушения. Они являются первыми признаками неврологических патологий. У многих пациенток с галактореей появляется склонность к депрессии, подавленное настроение, снижается память, беспокоит повышенная утомляемость.
У женщин развивается ожирение, снизить массу тела при помощи диет или физической активности не получается. Инсулинорезистентность со временем может прейти в сахарный диабет 2 типа. Гиперандрогения приводит к гирсутизму, увеличению сальности кожи и волос, появлению акне. Также отмечается ускорение резорбции костной ткани, что проявляется болями в ногах, развивается остеопороз.
Осложнения
При отсутствии лечения галакторея может стать причиной стойкого бесплодия. Опасность представляет влияние гипрепролактинемии на обменные процессы. Ожирение со временем приводит к увеличению риска развития сердечно-сосудистых заболеваний, мозговых катастроф. Остеопороз в запущенной форме - основная причина патологических переломов костей, которые плохо поддаются лечению.
Также отмечается влияние повышенного пролактина на риск возникновения гипрепластических процессов репродуктивных органов. Исследования показывают, что при хронической галакторее увеличивается вероятность рака молочной железы. Но есть данные, которые доказывают обратное, что пролактин блокирует гены, которые ответственны за раковую агрессию.
Диагностика
Обследование при галакторее направлено на исключение органических изменений в структуре головного мозга. В диагностике принимает участие врач-гинеколог. Обязательна консультация эндокринолога, а для дифференциальной диагностики с опухолями гипоталамуса, профильный осмотр и обследование проводит нейрохирург. Используются следующие методы диагностики:
- Гинекологический осмотр. У женщин обязателен осмотр гинеколога для исключения беременности. При галакторее наружные половые органы не изменены, матка и придатки пальпаторно обычного размера. При сдавлении соска появляется молоко.
- Лабораторные исследования. Для гипрепролактинемии достаточно однократного выявления уровня гормона выше 500 мЕд/л. Уровни ФСГ, ЛГ и эстрадиола при галакторее минимально допустимые или снижены ниже нормы. Исследуются ТТГ, Т4, АКТГ, 17-ОПГ, ИФР-1 для диффдиагностики причин галактореи.
- Гинекологическое УЗИ. При галакторее размеры матки и яичников могут соответствовать норме. У женщин с поликистозными яичниками они увеличены в размерах, отмечается большое количество фолликулов, при гиперпролактинемии размер яичников не изменен, но может возрастать количество фолликулов.
- МРТ головного мозга. Необходимо для визуализации области гипофиза. При макроаденоме диагностируется опухолевое образование, которое может сдавливать другие мозговые структуры и давать соответствующую симптоматику.
- Лапароскопия. Применяется при подозрении на поликистоз яичников для уточнения заболевания. Одновременно может быть проведено хирургическое лечение. Для поликистоза характерны яичники с большим количеством фолликулов под плотной белой капсулой.
Лечение
Цель лечения галактореи - нормализация уровня гормонов, восстановление фертильности. Методы лечения многообразны и зависят от причин заболевания. При опухолевых процессах предпочтение отдается хирургическим методам терапии. При галакторее, возникшей вторично на фоне других заболеваний, необходимо лечение основной причины гиперпролактинемии.
Консервативная терапия
Медикаментозное лечение галактореи направлено на подавление синтеза пролактина, восстановление нормального уровня половых гормонов. Женщины наблюдаются у гинеколога женской консультации, госпитализация в отделение гинекологии или эндокринологии необходима только для инвазивной диагностики. Применяются следующие группы препаратов:
- Агонисты дофамина. Действуют на рецепторы дофамина в мозге, подавляют синтез и выбросы пролактина. Предпочтение отдается каберголину, бромокриптин действует неселективно, поэтому имеет большое количество побочных эффектов.
- Гормоны щитовидной железы. Назначается левотироксин натрия при диагностированном гипотиреозе. В случаях сохранения повышенного пролактина и галакторее на фоне лечения, дополнительно используют агонисты дофамина.
- Антиандрогены. Используются при поликистозе, который стал причиной галактореи. Назначают комбинированные оральные контрацептивы с выраженным антиандрогенным действием. В их состав должен входит ципротерон, хлормадинон, диеногест или дросперинон.
- Стимуляторы овуляции. После снижения гормона до нормальных показателей и прекращения галактореи должен восстановиться цикл, начинаются менструации. Если овуляция не происходит, используют кломифен цитрат или летрозол для ее стимуляции.
Хирургическое лечение
Оперативное лечение проводится в отделении нейрохирургии. Оно показано при неэффективности медикаментозной терапии или ее непереносимости, повышении внутричерепного давления, признаках сдавления хиазмы. Удаление опухоли требуется при ее прогрессирующем росте, появлении ликвореи. Использовать агонисты дофамина нельзя у пациентов с психическими расстройствами, это вызывает обострение основного заболевания. Макроаденома гипофиза не оперируется.
Лучевая терапия
При аденоме гипофиза используется лучевая терапия в случаях, когда невозможно проведение хирургического лечения. Если у пациенток нет положительной динамики при медикаментозной терапии, остается только радиационное облучение. Оно сопряжено с опасностью повреждения других клеток системы гипофиза и гипоталамуса. У многих больных через несколько лет развивается гипопитуитаризм.
Прогноз и профилактика
При галакотрее прогноз благоприятный для общего состояния здоровья и реализации репродуктивной функции. При своевременно начатом лечении менструальный цикл нормализуется, восстанавливается овуляция, можно планировать беременность. Профилактика галактореи заключается в своевременном обращении к врачу при любых эндокринных расстройствах, предотвращении черепно-мозговых травм, инфекционных заболеваний. Привести к галакторее могут стрессы, нервные расстройства, поэтому рекомендуется предотвращать появление этих состояний.
1. 1. Гинекология. Национальное руководство. Под ред. В.И. Кулакова, Г.М. Савельевой, И.Б. Манухина. М.: «ГЭОТАР-Медиа» - 2009.
2. 2. Синдром гиперпролактинемии. Никонова Л. В., Тишковский С. В., Давыдчик Э. В., Гадомская В. И. Журнал Гродненского государственного медицинского университета № 3, 2016.
3. 3. Успехи и проблемы изучения пролактина. Л.К. Дзеранова., К.И. Табеева. Российский химический жернал, 2005, т. XLIX, №1
4. 4. Кулик Л.А. Ранняя диагностика хирургических заболеваний молочных желез, сопровождающихся галактореей. — Автореф. дис. канд. мед. наук. — Владивосток, 2000.
Галактоцеле
Галактоцеле - киста молочной железы, содержимым которой является молокоподобная жидкость. Кисты небольших размеров протекают бессимптомно, и лишь при их увеличении возникает дискомфорт в груди и ее деформация, при инфицировании присоединяются признаки интоксикации. При диагностике галактоцеле учитываются данные анамнеза, жалоб и объективного осмотра молочных желез. Из инструментальных методов исследования применяется УЗИ, МРТ, маммография и дуктография. Небольшие кисты не требуют проведения лечения, образования большого диаметра удаляются хирургическим путем (с помощью пункционного склерозирования или резекции молочной железы).
Причины галактоцеле
Заболевание возникает вследствие неполной проходимости млечных протоков, что приводит к нарушению оттока молока либо к его застою. Причины галактоцеле разнообразны, и в каждом случае болезни установить этиологию довольно сложно. К основным факторам, вызывающим нарушение проходимости протоков молочной железы, относятся:
- Врожденные аномалии строения протоков. Могут быть представлены слишком маленьким диаметром протоков, их искривленностью или выраженной извитостью. Перечисленные пороки приводят к нарушению оттока молока и провоцируют его застой.
- Лактостаз. Формируется из-за отказа от грудного вскармливания, нарушения правил кормления (несвоевременное сцеживание или неправильное прикладывание ребенка к груди), гиперлактации или резкого прекращения грудного вскармливания.
- Травмы молочной железы.Ушибы груди в прошлом провоцируют формирование рубцовых спаек и стенозирование протоков.
- Воспаление молочной железы. Проникновение инфекции через трещины сосков вызывает отек стенок млечного протока и сужение его просвета. Возможно сдавление протока близлежащими воспаленными тканями.
- Гормональные сбои. Приводят к изменениям состава молока, что способствует его свертыванию в молочных железах, образованию молочных сгустков и закупорке протока.
Заболевание развивается длительно, в результате чего размеры образования постепенно увеличиваются и могут достигать 8-10 см в диаметре. Воздействие этиологического фактора приводит к нарушению оттока молока, что и является основным пусковым моментом в механизме развития галактоцеле. Из-за нарушения выхода молока из груди происходит расширение протока, где скапливается молоко. Стенками жировой кисты выступают стенки протока, выстланные эпителием. Эпителиальные клетки, в свою очередь, уплощаются, а расстояние между ними сокращается. Это нарушает обмен между клетками и внеклеточной жидкостью. Секрет, скопившийся в протоке, не способен абсорбироваться в межтканевую жидкость, а последняя не может проникнуть в увеличенный проток. Данные процессы увеличивают свертываемость молока, что еще больше блокирует его отток и приводит к формированию галактоцеле.
Кисты могут быть одиночными и множественными, находиться в одной молочной железе или формироваться в обеих. По наличию/отсутствию осложнений различают неосложненные кисты и осложненные (нагноившаяся жировая киста молочной железы). В зависимости от содержимого образования, состав которого изменяется по мере длительности существования галактоцеле, выделяют:
- Масляные кисты - содержат чистое молоко;
- Сыровидные кисты - заполнены сыровидной массой;
- Мыловидные кисты - накапливают секрет в виде омылотворенной массы.
Болезнь протекает бессимптомно, особенно на начальном этапе развития. Женщины с галактоцеле небольших размеров ощущают себя абсолютно здоровыми, а заболевание может обнаружиться случайно при прохождении УЗИ грудных желез. Так как процесс прогрессирует медленно, то долгое время киста не вызывает даже минимального дискомфорта в груди. Заподозрить наличие патологии возможно при кормлении, когда становится заметными трудности ребенка при сосании груди, его голод при кормлении одной молочной железой, учитывая, что молока в ней осталось достаточно. Галактоцеле значительного размера изменяет форму груди, а ношение сдавливающей одежды (бюстгальтера) вызывает боль. Особенно четко киста определяется накануне менструации, когда ее размеры увеличиваются под действием гормонов. В неосложненных случаях общее состояние женщины не страдает.
Помимо косметического дефекта - выраженной деформации груди - возможно развитие и более серьезных осложнений. В случае попадания инфекционных агентов в кистозную полость происходит нагноение галактоцеле и формирование абсцесса железы или гнойного мастита. Нагноение кистозного образования сопровождается признаками интоксикации: повышением температуры, ухудшением общего состояния (слабостью, вялостью), покраснением кожи в месте воспаления и пульсирующей болью в груди, увеличением подмышечных лимфоузлов.
Формирование гнойного процесса в молочной железе требует хирургического вмешательства, назначения антибиотиков и отлучения ребенка от груди. Возможен разрыв галактоцеле, что приводит к формированию свища. Длительно существующая жировая киста может малигнизироваться, но частота перехода в рак очень низкая (до 1,5%).
Диагностика заболевания не представляет особых трудностей. Выявлением галактоцеле занимается врач-маммолог, который проводит следующие диагностические мероприятия:
- Сбор анамнеза и жалоб, физикальный осмотр. Уточняется связь образования с кормлением грудью, длительность существования галактоцеле, наличие/отсутствие болей и прочее. При объективном осмотре устанавливается локализация жировой кисты: обычно она образуется в околососковой области либо непосредственно под соском, но может развиться в любом квадранте железы. При пальпации определяется безболезненное или слегка болезненное округлое либо овальное образование тугоэластичной консистенции, не спаянное с окружающими тканями (легко перекатывается под кожей).
- УЗИ молочных желез. Позволяет подтвердить диагноз, оценить секрет кистозной полости и выявить особенности строения кистозной стенки. Диагноз подтверждается при визуализации анэхогенного округлого или овального образования с четкими границами. Метод малоинформативен при обследовании лактирующих женщин - образование могут закрывать дольки железы, заполненные молоком.
- Маммография. Неосложненное образование на рентгеновских снимках выглядят как округлое просветление с четкими контрами. Также исключается или подтверждается кальцификация галактоцеле.
- Дуктография. Выполняется при получении неудовлетворительных результатов маммографии. Помогает выявить проблемный участок протока, уточнить количество и расположение кистозных образований. Не проводится при лактации и остром воспалительном процессе в груди.
- МРТ молочной железы. Используется в затруднительных случаях. Позволяет точно определить месторасположение и характер опухоли, выявить растянутые протоки, оценить регионарные лимфоузлы.
- Пункция образования. Полученное содержимое имеет густую сливкообразную консистенцию, коричневатую или зеленоватую окраску. Аспират отправляют на бактериологическое и цитологическое исследование. Стерильность секрета подтверждает отсутствие в полости кисты инфекционных агентов.
Дифференциальную диагностику данного заболевания проводят с доброкачественными (фиброаденома, липома) и злокачественными (рак груди) образованиями. Исключить эти заболевания помогает осмотр пациентки хирургом и онкологом.
Лечение галактоцеле
При наличии образований небольших размеров (меньше 10 мм) терапия не назначается, требуется лишь динамическое наблюдение. Лечение галактоцеле необходимо при его размерах более 10 мм и при возникновении осложнений (нагноение или разрыв кистозного образования). Лечение включает три направления:
- Медикаментозная терапия. Показано при галактоцеле, возникшем на фоне гормонального дисбаланса. Включает назначение гормональных препаратов.
- Склерозирование кисты. Производится пункционная аспирация содержимого образования и введение в его полость воздуха (пневмосклерозирование) или склерозирующего вещества (спирт). К плюсам данного метода относятся простота, дешевизна и отсутствие послеоперационного рубца. К недостаткам - высокая вероятность рецидива образования и нового скопления секрета в кистозной полости.
- Радикальное хирургическое вмешательство. Надежный и эффективный способ лечения заболевания. Выполняется при значительных размерах галактоцеле. Операция заключается в иссечении пораженной дольки железы вместе с образованием. Частота рецидивов крайне мала. К минусам данного метода относятся травматичность, необходимость применения внутривенного наркоза и косметический дефект (послеоперационный рубец). При развитии гнойного процесса (абсцесса, мастита) производится вскрытие гнойника, удаление гноя, обработка послеоперационной раны антисептиками и установка дренажей. На втором этапе (после стихания воспаления) иссекают капсулу галактоцеле, рану ушивают вторичными швами наглухо.
При проведении своевременного лечения прогноз для выздоровления и жизни благоприятный. Профилактика включает регулярное самообследование груди и посещение врача, организацию и соблюдение правил грудного вскармливания, предупреждение переохлаждений и заражения ОРВИ, гигиену молочных желез (ежедневная смена белья, обмывание груди перед и после каждого кормления), сцеживание молока после каждого кормления. Также следует не допускать возникновения трещин сосков, исключить стрессы, нормализовать питьевой режим и питание. Предупредить развитие галактоцеле поможет правильный подбор бюстгальтера, воздушные ванны для груди и выполнение специальных упражнений.
Галактоцеле — лактоцеле — кисты в молочной железе

Врач маммолог. Стаж 15+ лет. Принимает в Университетской клинике в Санкт-Петербурге. Стоимость приема 2000 руб.
- Запись опубликована: 12.09.2020
- Reading time: 5 минут чтения
Галактоцеле — жировая киста — доброкачественное поражение груди, возникающее у молодых кормящих женщин. Чаще всего такие кисты обнаруживаются при прекращении лактации. Хотя эти кисты могут мешать, они не опасны. Но это не повод не идти к маммологу — врач должен убедиться в диагнозе.
Что представляет собой галактоцеле
Галактоцеле, также известное как лактоцеле, представляет собой доброкачественную кисту груди. Галактоцеле — жировая ретенционная киста, вызванная закупоркой млечного протока.
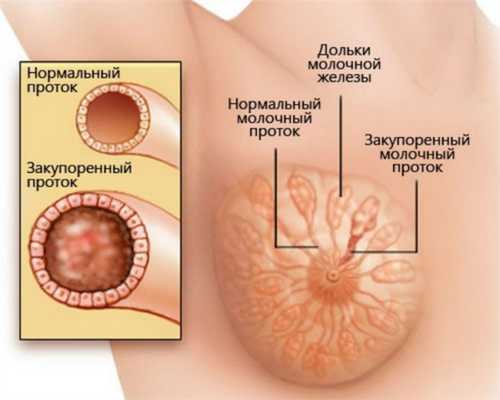
Закупорка молочного протока
Термин «галактоцеле» происходит от греческих слов galatea, означающего молочно-белый цвет, и - cele (- coele), что означает мешок. Действительно, внешне такие образования кажутся обычными кистами, но содержат молоко обычное или видоизмененное, а не просто прозрачную жидкость.
Поражения могут быть односторонними или двусторонними и могут проявляться как одиночные или множественные узелки. Галактоцеле имеют склонность образовываться в субареолярной области груди.
Эти кисты образуются в течение нескольких недель или месяцев, поэтому выявляются не только во время кормления, но и спустя длительное время после завершения лактации, часто через 10-12 месяцев. У молодых девушек патология развивается очень редко.
Причины развития галактоцеле
Галактоцеле вызывается любой закупоркой протоков груди во время или после прекращения лактации, когда молоко может задерживаться, становясь «застойным», и нарушается отток.
К закупорке протоков приводят:
- Лактостаз, который развивается при отказе от кормления, его резком прекращении, неправильном кормлении (отсутствие сцеживания, нарушение правил прикладывания младенца к груди), избыточном образовании молока;
- Аномальное строение протоков молочной железы. Это врожденные “дефекты”, когда протоки слишком маленького диаметра, искривленные, разветвленные;
- Мастит, воспаление тканей молочной железы. Развивается, когда инфекция проникает через микротравмы сосков, что приводит к воспалению, отеку, сужению самого протока, и воспалению близлежащих тканей;
- Механические повреждения, травмы, вмешательства, заканчивающиеся формированием спаечных процессов, затем рубцовых изменений;
- Гормональный дисбаланс. Встречается реже. В этом случае качественный состав грудного молока меняется, оно “сворачивается”, нарушается его отток.
Также может вызывать закупорку раковая опухоль — карцинома груди , которая приводит к таким жировым кистам. Но у большинства пациенток эти поражения возникают по более обычным вышеперечисленным причинам.
Карцинома груди
Когда нарушается отток молока, оно накапливается и происходит расширение протока. При этом нарушается обмен веществ между внеклеточной средой и клетками (внутренний слой протоков образован плоским эпителием, который уплощается и препятствует проникновению веществ). Это приводит к образованию густого молока, которое сворачивается и блокирует протоки. Так образуются кисты галактоцеле.
Классификация лактоцеле
- по числу кист: одиночные и множественные;
- по местонахождению: образуются в одной груди или обеих;
- по составу содержимого: масляные с чистым молоком (образуются в более короткие сроки), с “творожистым” молоком, с видоизмененной мыловидной жидкостью;
- по присутствию осложнений: простые, осложненные (с присоединением инфекции и нагноением).
Симптомы при галактоцеле
В начале развития болезни симптомов практически нет. Такие жировые кисты растут очень медленно. Позже женщины обычно жалуются на безболезненное уплотнение в груди, которое возникает в течение нескольких недель или месяцев. Поражение может проявляться в виде как одиночных, так и множественных узелков, может быть односторонним или двусторонним.
Болевые ощущения при галактоцеле возникают:
- если они достигают достаточно больших размеров;
- перед менструацией;
- при ношении стягивающего бюстгальтера.
Осложнения галактоцеле
Вторичное инфицирование с развитием мастита, абсцесса груди.
Диагностика лактоцеле
Осмотр маммолога . После сбора анамнеза (грудное вскармливание в прошлом, отсутствие болей, нормальное самочувствие) проводится осмотр молочных желез. Обнаруживается округлое образование, чаще всего в субареолярной области, эластичное, тугое, подвижное, не связанное с окружающими тканями.
Маммография . Маммографический вид галактоцеле может варьироваться в зависимости от содержания жира и белка, а также консистенции жидкости. Исходя из этого, галактоцеле может выглядеть как:
- Псевдолипома: из-за значительного содержания жира образование кажется рентгенопрозрачным.
- Уровень жировой жидкости в кисте: когда присутствуют жир и вода, а молоко находится в свежем жидком состоянии, наблюдается характерный уровень жирной жидкости из-за разницы в вязкости. Это можно продемонстрировать на медиолатеральном изображении, когда луч горизонтален по отношению к стоящему пациенту.
- Псевдогамартома: проявляется при старом содержимом молока и воды. Из-за очень вязкого старого молока невозможно значительное разделение жира и воды, что приводит к появлению гамартомы на маммограмме.
УЗИ . Внешний вид на УЗИ молочных желез может быть очень разнообразным. Сонографические характеристики согласно исследованиям следующие:
- кистозный/мультикистоз: ~ 50%;
- смешанный (кистозный + солидный): ~ 37%;
- твердые: ~ 13%.

Галактоцеле обычно проявляется на сонограмме как маленькие, круглые, гипоэхогенные узелки. У них обычно есть четко очерченные края с тонкими стенками, но иногда может казаться, что края нечеткие или микролобулированные.
Результаты маммографии и УЗИ могут ввести в заблуждение радиолога, который пытается исследовать кисту или новообразование в груди.
Доплерография и гистологический анализ
- . При цветном доплеровском исследовании очевидно отсутствие кровотока.
- Гистологический анализ . Диагноз можно поставить с помощью чрескожной аспирации. Биохимический анализ материала, аспирированного из галактоцеле, показывает различные пропорции белков, жиров и лактозы. Макроскопически молоко внутри галактоцеле может казаться белым и обычной вязкости, если оно свежее, или загустевшим, если жидкость старше. При гистологическом анализе галактоцеле часто выявляют воспалительные жидкости или некротические остатки.
Дифференциальная диагностика галактоцеле
Дифференциальная диагностика галактоцеле проводится в отношении доброкачественных и злокачественных процессов молочной железы, которые можно различить методами визуализации (УЗИ, маммография):
- Аденома, рассматривается как твердое поражение и может проявлять цветовой поток внутри него;
- Фиброаденома — образование классически яйцевидной или миндалевидной формы с гладкой границей, внутренней однородной эхогенностью и акустическим усилением;
- карцинома груди, отличить от кисты можно по картине УЗИ.
Лечение лактоцеле
Это доброкачественные образования, и в подавляющем большинстве случаев происходит спонтанное разрешение процесса. У небольшого процента пациенток есть остаточные скопления, которые могут имитировать фиброаденому или сложную кисту.
Лечение галактоцеле проводится при:
- достаточно больших кистах (более 10 мм диаметром);
- присоединении вторичной инфекции, нагноении;
- разрыве кист.
Медикаментозная терапия с применением гормональных препаратов (используют гестагены, препараты и дозировка индивидуальны). Проводится, если причиной галактоцеле являются гормональные нарушения.
Склерозирование . Проводится только в случае неосложненных неинфицированных кист, при помощи пункционной аспирации, содержимое кист отсасывают, полость кисты склерозируют спиртом или воздухом (пневмосклерозирование). Рубцов не остается, однако, метод не всегда надежный из-за возможного рецидива.
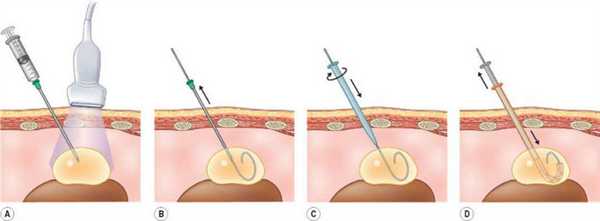
Склерозирование
Хирургическое вмешательство . Показано при:
- кистах большого размера;
- подозрении на возможный злокачественный процесс.
Пораженную дольку иссекают вместе с кистой, содержимое которой отправляют на гистопатологическое исследование. Недостатки: проводится под наркозом, остается косметический дефект.
При развитии осложнений — мастита или абсцесса — проводят вскрытие гнойника, удаление его содержимого и ставят дренаж для оттока. Обязательно назначают противовоспалительную терапию. Позже, после купирования воспаления, кисту удаляют.
Профилактика галактоцеле
Прогноз заболевания при своевременном обращении благоприятный. При развитии осложнений потребуется отказ от кормления. После хирургического вмешательства возможно формирование рубцов, но рецидивов практически нет.
Ангина (острый тонзиллит)
Слово «гланды» широко распространено; особенно часто оно употребляется родителями детей с ЛОР-патологией (при этом подразумевается пара конкретных гланд), хотя в медицине, строго говоря, имеет нарицательный смысл и обозначает железы вообще, железы как таковые.
Две нёбные железы, или миндалины, или тонзиллы (tonsilla palatina), - являются важными элементами т.н. глоточного лимфоидного кольца (син. «лимфоэпителиальное кольцо Пирогова-Вальдейера»), выполняющего локально-иммунную и барьерную функции у входа в пищеварительный и дыхательный тракты. Небные миндалины испещрены и пронизаны сложно устроенными канальцами (лакунами, криптами) с открывающимися в них мешочками-фолликулами; такое строение способствует не только эффективному функционированию этого парного органа при достаточно компактных размерах, но и скоплениям экссудата, что на фоне неблагоприятных условий облегчает внедрение различных микроорганизмов и начало инфекционно-воспалительного процесса.
Быстро и бурно развивающееся воспаление пары небных миндалин носит название острый тонзиллит. В просторечье его гораздо чаще называют ангиной, - от лат. «сдавливать», «сжимать» (горло); данный термин также вполне официален и употребляется в международной медицинской документации, хотя со временем устаревает и будет, видимо, окончательно замещен диагнозом «тонзиллит», более точным и лучше отвечающим канонам медицинского словообразования.
Следует подчеркнуть, что тонзиллиты, как и другие воспалительные процессы, могут протекать с различной динамикой - в острой, подострой или хронической форме. Семантика слова «ангина» подразумевает именно острое течение; хронической ангины не бывает, тогда как хронический тонзиллит встречается сплошь и рядом, особенно в педиатрии.
Спорным остается вопрос о том, корректно ли называть ангиной обострение хронического тонзиллита: клиника сходная, но терапевтическая стратегия отличается от подхода к лечению первичного острого процесса.
Остается добавить, что такая жалоба, как боль в горле, и такой диагноз, как острый тонзиллит (ангина в той или иной клинической форме), являются одними из наиболее распространенных в практике ЛОР-врача.
Причины
Как следует из вышесказанного, ангина во всех случаях является инфекционно-воспалительным процессом. В роли патогена высевается, как правило, бета-гемолитический стрептококк, реже другие кокковые или палочковидные бактериальные культуры (стафилококк, пневмококк, условно-патогенная клебсиелла и т.д. ). Нередко инфекция оказывается полимикробной. Выделяют также специфические формы острого тонзиллита, - в качестве примера обычно приводится ангина Симановского-Плаута-Венсана (некротический язвенно-пленчатый фузоспирохетоз), вызываемая сочетанием анаэробной веретенообразной фузобактерии со спирохетой Венсана, колонизирующей полость рта.
Однако острый тонзиллит может быть не только бактериальным. Встречаются ангины грибковой, вирусной (герпетической, аденовирусной и пр.), а также комбинированной этиологии, - когда в роли симбиотических копатогенов выступают, например, кокки и грибки рода Candida.
Любой современный образованный человек, даже не будучи специалистом, с легкостью перечислит основные факторы риска: ослабление местного и общего иммунитета, наличие очагов хронической инфекции (особенно в непосредственной близости к миндалинам, т.е. в носоглотке, полости рта, органах слуха и зрения, верхних дыхательных путях, пищеводе и т.д.), курение, затруднения носового дыхания и, вообще, нарушения естественной вентиляции носоглотки, гиповитаминоз, несбалансированный рацион.
В отличие от первичной (простой, банальной) ангины, ангина вторичная (симптоматическая) развивается на фоне и вследствие скарлатины, мононуклеоза, агранулоцитоза и других заболеваний.
Учитывая многообразие потенциальных патогенов, возможны самые разные пути распространения инфекции, поэтому больной, если он лечится дома, должен быть максимально изолирован от контактов со здоровыми членами семьи (включая отдельную посуду, полотенце и т.д.).
Симптоматика
Ведущий симптом - боль в горле, особенно при глотании и приеме пищи. Интенсивность болевого синдрома может варьировать от вполне терпимой до выраженной. В разных случаях различается также выраженность симптомов общей интоксикации (повышение температуры тела от 37°C до 40°C и более, слабость, общее недомогание, головная боль, утрата аппетита, нарушения сна, увеличение и болезненность регионарных лимфоузлов) и локального воспаления в миндалинах (отечность, гиперемия).
Выше перечислены наиболее типичные, общие проявления острого тонзиллита. Прочие симптомы могут отличаться настолько существенно, что это служит основанием для выделения нескольких сравнительно самостоятельных клинических форм.
Катаральная ангина является наиболее распространенной и, к счастью, наименее тяжелой формой. Проявляется жжением, «першением» в горле, пересыханием слизистых ротоглотки, обложенностью языка, умеренной болью при глотании. Как правило, в синдроме инфекционной интоксикации, протекающего на фоне субфебрилитета, выражена астеническая составляющая. На миндалинах может появляться слизисто-гнойный налет. При достаточном иммунном отклике симптоматика редуцируется за несколько дней.
Фолликулярная ангина, также весьма распространенная, обычно манифестирует высокой температурой, резкой иррадиирующей болью в горле, выраженной клиникой интоксикации, лихорадочным состоянием (вплоть до симптомов угнетения центральной нервной системы), нарушениями со стороны ЖКТ, рвотой. Множественное нагноение мелких фолликулов придает миндалинам характерный вид «звездного неба»; спонтанное вскрытие приводит к скоплениям гноя. Активная фаза заболевания продолжается примерно неделю.
Лакунарная ангина представляет собой, по сути, более тяжелый вариант фолликулярной. Нередко добавляются боли в мышцах и суставах, кардиалгии. Миндалины, как правило, покрыты гнойным налетом в виде пленок.
Фибринозная ангина, в свою очередь, может рассматриваться как следующая фаза развития лакунарной ангины: образуется сплошной изжелта-белый налет, покрывающий не только миндалины, но и смежные участки.
Флегмонозная ангина характеризуется распространенным, диффузным гнойно-воспалительным процессом в паренхиме миндалины (чаще одной из двух). Нередко спазмируются мышцы височно-нижнечелюстного сустава. Течение тяжелое.
Гангренозная ангина (язвенно-некротический тонзиллит Венсана, см. выше) характеризуется массовым отмиранием клеток пораженной миндалины, гнилостным запахом изо рта, глубоким изъязвлением с образованием дефектов вследствие гнойного расплавления ткани. Температура тела в большинстве случаев остается умеренно повышенной или нормальной.
Герпетическая (вирусная) ангина встречается чаще у детей, отличается особенно острым началом и высокой контагиозностью, полиморфной выраженной симптоматикой (в т.ч. со стороны ЖКТ), которая, однако, быстро редуцируется. Миндалины покрыты мелкими красными воспаленными пузырьками.
Как это зачастую бывает в медицинской практике, распространенность и известность заболевания вовсе не гарантирует от тяжелых осложнений. Динамика острого тонзиллита может вылиться в интра- или паратонзиллярный абсцесс, спровоцировать запуск ревматического процесса, гломерулонефрита; быстрое распространение инфекции в некоторых случаях результирует менингитом или вторичными воспалениями иной локализации, а также жизнеугрожающим инфекционно-токсическим шоком или сепсисом.
Диагностика
Поскольку миндалины находятся в зоне прямой видимости, специалисту в большинстве случаев достаточно фарингоскопии (визуальный анализ состояния глоточной зоны), анамнеза и жалоб пациента, чтобы достоверно установить диагноз. В этих случаях, особенно если речь идет о вульгарной катаральной ангине, необходимости в дополнительных исследованиях нет. В более серьезных ситуациях обязательно назначается бактериальный посев, серологический анализ или ПЦР, - лабораторные исследования, позволяющие идентифицировать патоген(ы). Инструментальные исследования применяют по мере необходимости, как правило, при наличии или угрозе тяжелых осложнений.
Лечение
Этиопатогенетической терапией является подавление активности инфекционного агента. Однако необходимость применения антибиотиков при банальных первичных ангинах является, по ряду причин (лекарственная устойчивость распространенных патогенов, побочные эффекты и т.д.), весьма и весьма дискутабельным вопросом. В большинстве случаев целесообразна и вполне достаточна консервативная терапевтическая схема, включающая щадящий постельный режим, обильное питье и витаминизированную диету, полоскания (существует масса эффективных вариантов, включая фитотерапевтические), физиотерапевтические процедуры по показаниям. Симптоматически могут назначаться НПВС (нестероидные противовоспалительные средства).
Отдельной проблемой выступает целесообразность, в тех или иных ситуациях, хирургического удаления миндалин. На сайте Лахта Клиники данному вопросу посвящен специальный материал «Тонзиллэктомия».
Читайте также:
