Гистология легких при легочной гипертензии. Рефлекторный спазм легочных сосудов
Добавил пользователь Владимир З. Обновлено: 21.01.2026
Кардиология:
Идиопатическая легочная артериальная гипертензия (ИЛАГ) - гистология, морфология
Идиопатическая легочная артериальная гипертензия (ИЛАГ) — это легочная гипертензия (ЛГ) неясного происхождения (прежнее название — первичная легочная гипертензия). Хотя название заболевания подразумевает его отличие от вторичной ЛГ, возникшей в результате известных причин, ассоциированных с патологией сердца или легких, ИЛАГ нельзя рассматривать только как ЛГ, причины которой не выявлены.
Клинические признаки, классическое время манифестации заболевания (в среднем возрасте), его прогрессирование и патологоанатомическая картина позволяют выделить ИЛАГ как самостоятельную клиническую нозологию и отличать от других форм ЛГ, при этом необходима тщательная дифференциальная диагностика для исключения всех вторичных причин.
Морфологические изменения у пациентов с идиопатической легочной артериальной гипертензией (ИЛАГ) затрагивают все клетки легких. В частности, определяется значительная неоднородность эндотелия легочного сосудистого русла. Хотя эндотелиальная дисфункция описана во всех случаях идиопатической легочной артериальной гипертензии, отмечается несоответствие между фенотипом и функцией эндотелия. Пока неизвестно, на какой стадии развития идиопатической легочной артериальной гипертензии начинается пролиферация клеток эндотелия.
Предполагается, что преимущественную роль в росте эндотелиальных клеток у пациентов с идиопатической легочной артериальной гипертензией играет скорее соматическая мутация, чем неселективная клеточная пролиферация в ответ на повреждение. Разнородность популяций ГМК и фибробластов также обусловливает несоответствие фенотипа и функции. Наряду с формированием новых сосудов могут наблюдаться взаимопревращения разных типов клеток: превращение фибробластов в ГМК или эндотелиальных клеток в ГМК.
В крупных мышечных и эластических артериях обнаруживаются гипертрофия ГМК, разрастание соединительной ткани и внеклеточного матрикса. Утолщение в субэндотелиальных слоях может быть следствием мобилизации или пролиферации гладкомышечноподобных клеток. Возможно, что предшественники ГМК находятся в сплошном слое в субэндотелии но всей ЛА. Эти клетки подобны перицитам, которые способствуют развитию мышечной ткани в обычно немышечных артериях и утолщению интимы в более крупных артериях.
Вызванные протеолитическими ферментами изменения во внеклеточном матриксе также играют определенную роль в патологии идиопатической легочной артериальной гипертензии. Ферменты, разрушающие матрикс, выделяют митоген-активные факторы роста, которые стимулируют пролиферацию ГМК. Кроме того, усилению регуляции пролиферации способствуют эластаза и матриксные металлопротеиназы. Более того, деградация эластина стимулирует усиление регуляции гликопротеина фибронектина, который, в свою очередь, стимулирует миграцию ГМК.
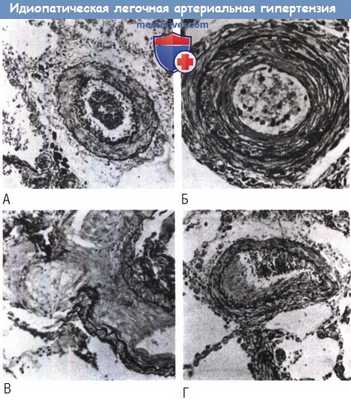
Микрофотографии гистологических изменений легочной артерии (ЛА), наблюдаемых при идиопатической легочной артериальной гипертензии (ИЛАГ) (окрашивание по Вирхову-ван Гизону)
(А) Гипертрофия (х100).
(Б) Концентрический ламинарный фиброз интимы, наблюдаемый чаще всего в ассоциации с плексиформными повреждениями (х200).
(В) Плексиформные повреждения: обструкция артериального просвета, аневризматическое расширение и пролиферация анастомозирующих сосудистых каналов (х200).
(Г) Эксцентрический фиброз интимы, часто наблюдаемый в ассоциации с организованными микротромбами, но также присутствующий у многих пациентов с плексиформными повреждениями (х 100).
а) Гипертензивная легочная артериопатия. Самый распространенный тип сосудистых изменений при ЛАГ — гипертензивная легочная артериопатия, которая встречается в 85% случаев. При гипертензивной легочной артериопатии наблюдается гипертрофия медиального слоя артерий и артериол в сочетании с другими сосудистыми изменениями. Изолированная гипертрофия медиального слоя нехарактерна, ее наличие свидетельствует о ранней стадии болезни. Пролиферация интимы может проявляться в виде концентрического ламинарного либо неламинарного фиброза интимы или эксцентрического фиброза интимы.
Частота проявлений варьирует как в пределах одного и того же легкого, так и у одного и того же пациента. И наконец, по всему легкому можно наблюдать плексиформные повреждения и некротизирующий артериит. Природа плексиформных повреждений остается загадкой. Морфологически плексиформные повреждения — это масса дезорганизованных сосудов с пролиферирующими эндотелиальными клетками и ГМК, а также миофибробластами и макрофагами. В ряде исследований было показано участие факторов роста в ангиогенезе. Является ли плексиформное повреждение признаком ослабленной пролиферации или ангиогенеза, пока не ясно.
б) Тромботическая легочная артериопатия. Другой распространенный тип поражения сосудов при ЛАГ — тромботическая легочная артериопатия. Основные признаки: гипертрофия медиального слоя артерий и артериол и присутствие обоих типов неламинарного фиброза интимы — эксцентрического и концентрического. Типично также наличие реканализированных тромбов. Считается, что подобные повреждения возникают в результате первичного тромбоза in situ мелких артерий, а не рецидива легочной эмболии.
У многих пациентов обычно наблюдаются признаки обоих типов артериопатий, но разной степени выраженности. Это свидетельствует о том, что сосудистые изменения при ЛАГ зависят от наследственности и факторов окружающей среды.
Легочная гипертензия
Легочная гипертензия - угрожающее патологическое состояние, обусловленное стойким повышением кровяного давления в сосудистом русле легочной артерии. Нарастание легочной гипертензии носит постепенный, прогрессирующий характер и в конечном итоге вызывает развитие правожелудочковой сердечной недостаточности, приводящей к гибели пациента. Наиболее часто легочная гипертензия встречается у молодых женщин 30-40 лет, которые страдают этим заболеванием в 4 раза чаще мужчин. Малосимптомное течение компенсированной легочной гипертензии приводит к тому, что она нередко диагностируется лишь в тяжелых стадиях, когда у пациентов возникают нарушения сердечного ритма, гипертонические кризы, кровохарканье, приступы отека легких. В лечении легочной гипертензии применяют вазодилататоры, дезагреганты, антикоагулянты, кислородные ингаляции, мочегонные средства.
МКБ-10
Общие сведения
Легочная гипертензия - угрожающее патологическое состояние, обусловленное стойким повышением кровяного давления в сосудистом русле легочной артерии. Нарастание легочной гипертензии носит постепенный, прогрессирующий характер и в конечном итоге вызывает развитие правожелудочковой сердечной недостаточности, приводящей к гибели пациента. Критериями диагностики легочной гипертензии служат показатели среднего давления в легочной артерии свыше 25 мм рт. ст. в состоянии покоя (при норме 9-16 мм рт. ст.) и свыше 50 мм рт. ст. при нагрузке. Наиболее часто легочная гипертензия встречается у молодых женщин 30-40 лет, которые страдают этим заболеванием в 4 раза чаще мужчин. Различают первичную легочную гипертензию (как самостоятельное заболевание) и вторичную (как осложненный вариант течения болезней органов дыхания и кровообращения).
Причины
Достоверные причины развития легочной гипертензии не определены. Первичная легочная гипертензия является редким заболеванием с неизвестной этиологией. Предполагается, что к ее возникновению имеют отношение такие факторы, как аутоиммунные заболевания (системная красная волчанка, склеродермия, ревматоидный артрит), семейный анамнез, прием оральной контрацепции.
В развитии вторичной легочной гипертензии могут играть роль многие заболевания и пороки сердца, сосудов и легких. Наиболее часто вторичная легочная гипертензия является следствием застойной сердечной недостаточности, митрального стеноза, дефекта межпредсердной перегородки, хронических обструктивных заболеваний легких, тромбоза легочных вен и ветвей легочной артерии, гиповентиляции легких, ИБС, миокардита, цирроза печени и др. Считается, что риск развития легочной гипертензии более высок у ВИЧ-инфицированных пациентов, наркоманов, людей, принимающих препараты для подавления аппетита. По-разному каждое из этих состояний может вызывать повышение кровяного давления в легочной артерии.
Патогенез
Развитию легочной гипертензии предшествует постепенное сужение просвета мелких и средних сосудистых ветвей системы легочной артерии (капилляров, артериол) вследствие утолщения внутренней сосудистой оболочки - эндотелия. При тяжелой степени поражения легочной артерии возможна воспалительная деструкция мышечного слоя сосудистой стенки. Повреждение стенок сосудов приводит к развитию хронического тромбоза и сосудистой облитерации.
Перечисленные изменения в сосудистом русле легочной артерии вызывают прогрессирующее повышение внутрисосудистого давления, т. е. легочную гипертензию. Постоянно повышенное кровяное давление в русле легочной артерии увеличивает нагрузку на правый желудочек, вызывая гипертрофию его стенок. Прогрессирование легочной гипертензии приводит к снижению сократительной способности правого желудочка и его декомпенсации - развивается правожелудочковая сердечная недостаточность (легочное сердце).
Классификация
Для определения тяжести легочной гипертензии выделяют 4 класса пациентов с недостаточностью сердечно-легочного кровообращения.
- I класс - пациенты с легочной гипертензией без нарушения физической активности. Обычные нагрузки не вызывают появления головокружения, одышки, болей в грудной клетке, слабости.
- II класс - пациенты с легочной гипертензией, вызывающей незначительное нарушение физической активности. Состояние покоя не вызывает дискомфорта, однако, привычная физическая нагрузка сопровождается головокружением, одышкой, болями в грудной клетке, слабостью.
- III класс - пациенты с легочной гипертензией, вызывающей значительное нарушение физической активности. Незначительная физическая нагрузка сопровождается появлением головокружения, одышки, болей в грудной клетке, слабости.
- IV класс - пациенты с легочной гипертензией, сопровождающейся выраженными головокружением, одышкой, болями в грудной клетке, слабостью при минимальной нагрузке и даже в состоянии покоя.
Симптомы легочной гипертензии
В стадии компенсации легочная гипертензия может протекать бессимптомно, поэтому часто заболевание диагностируется в тяжелых формах. Начальные проявления легочной гипертензии отмечаются при повышении давления в системе легочной артерии в 2 и более раза по сравнению с физиологической нормой.
С развитием легочной гипертензии появляются необъяснимая одышка, похудание, утомляемость при физической активности, сердцебиение, кашель, охриплость голоса. Относительно рано в клинике легочной гипертензии могут наблюдаться головокружение и обморочные состояния вследствие нарушения сердечного ритма или развития острой гипоксии мозга. Более поздними проявлениями легочной гипертензии служат кровохарканье, загрудинная боль, отеки голеней и стоп, боли в области печени.
Малоспецифичность симптомов легочной гипертензии не позволяет поставить диагноз на основании субъективных жалоб. Наиболее частым осложнением легочной гипертензии служит правожелудочковая сердечная недостаточность, сопровождающаяся нарушением ритма - мерцательной аритмией. В тяжелых стадиях легочной гипертензии развиваются тромбозы артериол легких.
Осложнения
При легочной гипертензии в сосудистом русле легочной артерии могут возникать гипертонические кризы, проявляющиеся приступами отека легких: резким нарастанием удушья (чаще в ночное время), сильным кашлем с мокротой, кровохарканьем, выраженным общим цианозом, психомоторным возбуждением, набуханием и пульсацией шейных вен. Криз заканчивается выделением большого объема мочи светлого цвета и низкой плотности, непроизвольной дефекацией. При осложнениях легочной гипертензии возможен летальный исход вследствие острой или хронической сердечно-легочной недостаточности, а также тромбоэмболии легочной артерии.
Диагностика
Обычно пациенты, не знающие о своем заболевании, обращаются к врачу с жалобами на одышку. При осмотре пациента выявляется цианоз, а при длительном течении легочной гипертензии - деформация дистальных фаланг пальцев в форме «барабанных палочек», а ногтей — в виде «часовых стеклышек». При аускультации сердца определяется акцент II тона и его расщепление в проекции легочной артерии, при перкуссии - расширение границ легочной артерии.
Диагностика легочной гипертензии требует совместного участия кардиолога и пульмонолога. Для распознания легочной гипертензии необходимо проведение целого диагностического комплекса, включающего:
- ЭКГ - для выявления гипертрофии правых отделов сердца.
- Эхокардиографию - для осмотра сосудов и полостей сердца, определения скорости кровотока в системе легочной артерии.
- Компьютерную томографию - послойные снимки органов грудной клетки показывают увеличенные легочные артерии, а также сопутствующие легочной гипертензии заболевания сердца и легких.
- Рентгенографию легких - определяет выбухание главного ствола легочной артерии, расширение ее главных ветвей и сужение более мелких сосудов, позволяет косвенно подтвердить наличие легочной гипертензии при выявлении других заболеваний легких и сердца.
- Катетеризацию легочной артерии и правых отделов сердца - проводится с целью определения кровяного давления в легочной артерии. Является самым достоверным методом диагностики легочной гипертензии. Через прокол в яремной вене зонд подводится к правым отделам сердца и с помощью монитора давления на зонде определяется кровяное давление в правом желудочке и легочных артериях. Катетеризация сердца является малоинвазивной методикой, практически не сопряженной с риском осложнений.
- Ангиопульмонографию - рентгенконтрастное исследование сосудов легких с целью определения сосудистого рисунка в системе легочной артерии и сосудистого кровотока. Проводится в условиях специально оснащенной рентгеноперационной с соблюдением мер предосторожности, т. к. введение контрастного вещества может спровоцировать легочно-гипертонический криз.
Лечение легочной гипертензии
Основными целями в лечении легочной гипертензии являются: устранение ее причины, понижение кровяного давления в легочной артерии и предотвращение тромбообразования в легочных сосудах. В комплекс лечения пациентов с легочной гипертензией входит:
- Прием вазодилатирующих средств, расслабляющих гладкомышечный слой сосудов (празозин, гидралазин, нифедипин). Вазодилататоры эффективны на ранних стадиях развития легочной гипертензии до возникновения выраженных изменений артериол, их окклюзий и облитераций. В этой связи важное значение приобретает ранняя диагностика заболевания и установление этиологии легочной гипертензии.
- Прием дезагрегантов и антикоагулянтов непрямого действия, снижающих вязкость крови (ацетил-салициловой кислоты, дипиридамола и др.). При выраженном сгущении крови прибегают к кровопусканию. Оптимальным у пациентов с легочной гипертензий считается уровень гемоглобина крови до 170 г/л.
- Ингаляции кислорода как симптоматическую терапию при выраженной одышке и гипоксии.
- Прием мочегонных препаратов при легочной гипертензии, осложненной правожелудочковой недостаточностью.
- Трансплантация сердца и легких в крайне тяжелых случаях легочной гипертензии. Опыт подобных операций пока невелик, но свидетельствует об эффективности данной методики.
Прогноз и профилактика
Дальнейший прогноз при уже развившейся легочной гипертензии зависит от ее первопричины и уровня кровяного давления в легочной артерии. При хорошем отклике на проводимую терапию прогноз более благоприятен. Чем выше и стабильнее уровень давления в системе легочной артерии, тем хуже прогноз. При выраженных явлениях декомпенсации и уровне давления в легочной артерии более 50 мм рт.ст. значительная часть пациентов погибает в течение ближайших 5 лет. Прогностически крайне неблагоприятна первичная легочная гипертензия.
Профилактические мероприятия направлены на раннее выявление и активное лечение патологий, приводящих к легочной гипертензии.
4. Легочная гипертензия и легочное сердце в клинической практике/ Кароли Н.А., Ребров А.П.// Клиницист. - 2007.
Первичная лёгочная гипертензия ( Болезнь Аэрза , Болезнь Эскудеро , Идиопатическая легочная гипертензия , Синдром Аэрза-Арилаго )
Первичная легочная гипертензия - наследственная патология, характеризующаяся повышенным давлением внутри легочной артерии и усиленным общим легочным сосудистым сопротивлением. Проявляется одышкой, повышением частоты сердечных сокращений, непродуктивным кашлем, потерей сознания, загрудинными болями, непереносимостью физических нагрузок, отеками, кровохарканьем. Назначаются инструментальные методы исследования сердца, сосудов, диагноз подтверждается данными измерения давления в легочном стволе. Лечение включает прием вазодилатирующих препаратов, коррекцию ежедневных нагрузок.
Первичная легочная гипертензия (ПЛГ) имеет ряд синонимичных названий: идиопатическая легочная гипертензия, синдром Аэрза-Арилаго, болезнь Аэрза, болезнь Эскудеро. Распространенность данной патологии невелика, в течение года диагноз устанавливается 1-2 людям из 1 млн. Наибольшая подверженность болезни определяется у женщин от 20 до 30 лет и у мужчин от 30 до 40 лет. Дети, подростки и люди старческого возраста (после 60 лет), заболевают редко, их доля среди всех больных составляет не больше 7-9%. Половой и расовой предрасположенности к патологии не выявлено. Среднее время от дебюта до подтверждения диагноза составляет 2 года, средняя выживаемость больных - от 3 до 5 лет.
Причины первичной легочной гипертензии
Этиология заболевания изучена недостаточно. Предполагается, что ПЛГ относится к наследственным патологиям. У пациентов обнаруживаются мутации генов, определяющих производство сосудорасширяющих соединений - NO-синтазы, карбимил-фосфат синтазы, транспортеров серотонина, а также активность рецептора типа второго костного морфогенетического белка. Механизм генетической передачи аутосомно-доминантный, сопровождается неполной пенетрацией. Это означает, что дебют болезни возможен при наличии одного или двух дефектных генов в аллели, но иногда заболевание остается непроявленным. Передача мутации происходит с тенденцией к манифестации патологии в более раннем возрасте и с более тяжелым течением в следующих поколениях. Носительство мутационного гена или генов приводит к развитию симптоматики не всегда, а только при воздействии пусковых факторов, к которым относятся:
- Медикаментозные, наркотические интоксикации. ПЛГ потенцируется приемом амфетаминов, L-триптофана, аминорекса, фенфлурамина. Предполагается негативное влияние мета-амфетаминов, кокаина, препаратов химиотерапии.
- Физиологические состояния. Спровоцировать начало болезни могут роды и гестация. В группе высокого риска находятся беременные женщины с заболеваниями сердечно-сосудистой системы, осложнениями в родах.
- Сопутствующие заболевания. Установлено, что к развитию ПЛГ предрасполагает системная или портальная гипертензия, ВИЧ-инфекция, болезни печени, врожденные шунты между легочными и системными сосудами. Вероятно, пусковыми механизмами могут стать тиреопатии, гематологические заболевания, генетические метаболические патологии.
Развитие ПЛГ происходит в несколько этапов. Вначале нарастает дисфункция или появляются повреждения сосудистого эндотелия, возникает дисбаланс производства и секреции вазодилатирующих и вазоконстрикторных соединений. Повышается продукция тромбоксана и эндотелина-1 - пептида с митогенным действием на гладкомышечные клетки. Образуется недостаток вазодилатирующих соединений, основными из которых являются окись азота и простациклин. Сосуды легких сужаются.
На втором этапе формируются необратимые изменения структуры сосудов легких. Из эндотелиальных клеток высвобождаются хемокины, которые вызывают перемещение клеток гладких мышц во внутреннюю оболочку легочных артериол. Запускается процесс патологического разрастания стенок сосудов внутрь и усиления производства медиаторов с выраженным сосудосуживающим действием, развивается тромбоз. Углубляется поражение эндотелиальных тканей, прогрессирует сосудистая обструкция. Патологические процессы распространяются на все слои сосудистых стенок и разные типы клеток. Увеличивается сопротивление току крови, повышается давление.
Симптомы первичной легочной гипертензии
Первым и наиболее распространенным проявлением ПЛГ является инспираторная одышка. Сначала она отмечается лишь при умеренной физической нагрузке, позже начинает сопровождать повседневную двигательную активность. При тяжелом или продолжительном течении заболевания нарушения ритма дыхания возникают внезапно в покое. Другой частый симптом - боль в груди. По характеру она бывает ноющей, жгучей, сжимающей, давящей, колющей. Продолжительность колеблется от минуты до нескольких дней. Как правило, боль нарастает постепенно, заметно обостряется при занятиях спортом, физическом труде.
Около половины больных при нагрузке испытывают головокружения и обмороки. Внешне это проявляется резким побледнением кожных покровов, а затем появлением синюшной окраски лица, рук и ног, помутнением и иногда - потерей сознания. Длительность подобных симптомов колеблется от 1 до 20-25 минут. У 60% пациентов выявляется учащенное сердцебиение и перебои ритма сердца, у 30% - непродуктивный кашель. У каждого десятого больного развивается однократное или продолжающееся несколько дней кровохарканье. Со временем изменяется форма пальцев - колбовидно утолщаются концевые фаланги, ногти закругляются.
ПЛГ нередко осложняется тромбоэмболией субсегментарных ветвей легочной артерии, мерцательной аритмией, острой сердечной недостаточностью. Наиболее характерна правожелудочковая недостаточность, которая проявляется отеком, распространяющимся от нижних конечностей вверх, асцитом, увеличением печени, набуханием шейных вен, потерей массы тела. При длительном течении болезни возникает декомпенсация по большому кругу кровообращения. Острое состояние сопряжено с риском смертельного исхода, около 27% больных умирают из-за внезапной остановки сердца.
Постановка диагноза первичной легочной гипертензии затруднена, поскольку симптомы неспецифичны, а распространенность болезни незначительна. Обследование проводит врач-кардиолог, терапевт. Пациенты жалуются на слабость, одышку, загрудинные боли. При сборе анамнеза нередко определяется наличие провоцирующего фактора (вирусной инфекции, беременности, родов) и семейной отягощенности. С целью уточнения диагноза, исключения сердечных пороков, рецидивирующей ТЭЛА, ХОБЛ и заболеваний миокарда осуществляется:
- Физикальное исследование. В ходе осмотра обнаруживается акроцианоз (синюшность кожи). Правожелудочковая сердечная недостаточность проявляется набуханием вен шеи, отеками конечностей, накапливанием жидкости в органах брюшины. Аускультация сердца выявляет акцент второго тона над легочной артерией, пансистолический шум, шум Стилла.
- Лабораторные анализы. Назначается клиническое и биохимическое исследование крови, тест на тиреоидные гормоны, антикардиолипиновые антитела, D-димер, антитромбин III и протеин C. Результаты позволяют дифференцировать сердечно-сосудистые заболевания, например, исключить тромбофилию. При ПЛГ возможно определение низкого титра антикардиолипиновых антител.
- Инструментальная диагностика. По результатам ЭКГ ЭОС отклоняется вправо, правый сердечный желудочек и предсердие гипертрофированы, дилатированы. При фонокардиографии диагностируется гипертензия, гиперволемия легочного круга кровообращения. При рентгенографии ОГК левая ветвь и ствол легочной артерии выбухают, корни легких расширены, правые структуры сердца увеличены. Путем катетеризации сердца измеряется давление крови внутри артерии легких, оценивается минутный объем крови, общее легочное сосудистое сопротивление. Диагноз ПЛГ подтверждается при ДЛАср. от 25 мм. рт. ст. в состоянии покоя либо ниже 30 мм .рт. ст. с нагрузкой, ДЗЛА не выше 15 мм. рт. ст., ОЛСС не менее 3 мм рт. ст./л/минуту.
Лечение первичной легочной гипертензии
Терапия нацелена на нормализацию давления крови в артериях и легочном стволе, замедление прогрессирования болезни, предупреждение и устранение осложнений. Пациенты госпитализируются при первичном появлении симптомов, выявлении признаков ускоренного развития болезни, формировании декомпенсации по системному кругу и тромбоэмболии легочного ствола. Лечение проводится в трех направлениях:
1. Медикаментозная терапия. Лекарственные средства позволяют быстро улучшить состояние больных, полностью или частично достичь компенсации нарушенных сердечно-сосудистых функций. Используются препараты следующих групп:
- Антикоагулянты, дезагреганты. Назначаются оральные антикоагулянты - варфарин, гепарин, низкомолекулярные гепарины. Среди дезагрегантов наиболее распространено применение ацетилсалициловой кислоты. Регулярный прием лекарств снижает риск тромбоэмболии.
- Диуретики. Мочегонные средства (петлевые диуретики) уменьшают объем циркулирующей крови, снижают системное давление. В период терапии тщательно контролируется уровень электролитов в крови, функциональность почек.
- Сердечные гликозиды, кардиотоники. Предупреждают развитие и прогрессирование недостаточности функций сердца, корректируют мерцательную аритмию. Часто препараты вводятся внутривенно.
- Блокаторы кальциевых каналов. Вызывают релаксацию гладких мышечных волокон в стенках сосудов, увеличивая их просвет. Лечение целесообразно для лиц с положительной реакцией на вазодилататоры, имеющих один или несколько из следующих показателей: сердечно-сосудистый индекс более 2,1 л/мин/м2, насыщение гемоглобином крови вен больше 63%, давление в правом предсердии менее 10 мм. рт. ст.
- Простагландины. Оказывают вазодилатирующее, антиагрегационное и антипролиферативное действие. Распространено использование простагландина E1.
- Антагонистыэндотелиновых рецепторов. По данным исследований легочной ткани больных, эндотелин-1 участвует в патогенезе ПЛГ, оказывая вазоконстрикторный эффект. Активация системы эндотелина подтверждает необходимость применения антагонистов рецепторов к этому соединению.
- Оксид азота. Данное соединение является сильнодействующим эндогенным вазодилататором. Больным показаны курсы ингаляций на протяжении 2-3 недель.
- ФДЭ-5. Препараты данной группы снижают ОЛСС и нагрузку на правый желудочек. Их прием улучшает движение крови по сосудам, повышает толерантность к физической активности.
2. Коррекция образа жизни. Пациентам рекомендуются физические нагрузки, которые не сопровождаются выраженной одышкой и болями в области груди. Поскольку гипоксия усугубляет течение болезни, противопоказано пребывание в высокогорных регионах. Авиаперелеты должны сопровождаться возможностью оксигенотерапии. Необходимо проведение профилактики простудных заболеваний, особенно тяжелых вирусных инфекций, способных ухудшить течение ПЛГ. Женщинам рекомендуется использовать барьерные контрацептивные средства. Беременность и роды сопряжены с высоким риском смерти матери.
3. Хирургическое лечение. Процедура предсердной септостомии направлена на искусственное образование перфорации межпредсердной перегородки - дополнительный сброс крови снижает давление внутри предсердий, улучшает функциональность сердца. Операция сопровождается риском артериальной гипоксемии и смерти, летальность составляет 5-15%. Другой вариант хирургического лечения - трансплантация легких или комплекса сердца и легких. Выживаемость пациентов спустя 3 года достигает 55%.
Средний показатель продолжительности жизни больных - 3-5 лет. Поиски эффективных методов лечения продолжаются. В настоящее время врачам удается снизить риск летального исхода с помощью операций трансплантации легких, но показатели смертности остаются высокими. Система профилактических мер не установлена, генетиками и кардиологами разрабатываются способы скрининговых обследований, которые позволят выявить семьи с отягощенным анамнезом и лиц из групп риска. Последним рекомендуется совместно с врачом решать вопрос о безопасности беременности и родов, своевременно лечить артериальную гипертензию, патологии печени, эндокринные заболевания, избегать заражения ВИЧ и приема веществ, способных спровоцировать ПЛГ.
1. Рекомендации ESC/ERS по диагностике и лечению легочной гипертензии 2015/ Рабочая группа по диагностике и лечению легочной гипертензии Европейского Общества Кардиологов и Европейского Общества Пульмонологов// Российский кардиологический журнал - 2016 - №3.
2. Легочная гипертензия: учебно-методическое пособие/ Малаева Е.Г., Ходунов О.Б., Мистюкевич И.И., Цырульникова А.Н., Алейникова Т.В., Ярмоленко О.А., Укла А.А., Цитко Е.В. - 2015.
3. Диагностика и лечение первичной легочной гипертензии: современный взгляд на проблему/ Породенко Н.В., Скрибицкий В.В., Запевина В.В.// Кубанский научный медицинский журнал - 2014 - №3.
Легочное сердце
Легочное сердце - патология правых отделов сердца, характеризующаяся увеличением (гипертрофией) и расширением (дилатацией) правого предсердия и желудочка, а также недостаточностью кровообращения, развивающейся вследствие гипертензии малого круга кровообращения. Формированию легочного сердца способствуют патологические процессы бронхолегочной системы, сосудов легких, грудной клетки. К клиническим проявлениям острого легочного сердца относятся одышка, загрудинные боли, наростание кожного цианоза и тахикардии, психомоторное возбуждение, гепатомегалия. Обследование выявляет увеличение границ сердца вправо, ритм галопа, патологическую пульсацию, признаки перегрузки правых отделов сердца на ЭКГ. Дополнительно проводят рентгенографию органов грудной клетки, УЗИ сердца, исследование ФВД, анализ газового состава крови.
Легочное сердце - патология правых отделов сердца, характеризующаяся увеличением (гипертрофией) и расширением (дилатацией) правого предсердия и желудочка, а также недостаточностью кровообращения, развивающейся вследствие гипертензии малого круга кровообращения. Формированию легочного сердца способствуют патологические процессы бронхолегочной системы, сосудов легких, грудной клетки.
Острая форма легочного сердца развивается быстро, за несколько минут, часов или дней; хроническая - на протяжении нескольких месяцев или лет. Почти у 3% больных хроническими бронхолегочными заболеваниями постепенно развивается легочное сердце. Легочное сердце значительно отягощает течение кардиопатологий, занимая 4-е место среди причин летальности при сердечно-сосудистых заболеваниях.
Причины развития легочного сердца
Бронхолегочная форма легочного сердца развивается при первичных поражениях бронхов и легких в результате хронического обструктивного бронхита, бронхиальной астмы, бронхиолита, эмфиземы легких, диффузного пневмосклероза различного генеза, поликистоза легких, бронхоэктазов, туберкулеза, саркоидоза, пневмокониоза, синдрома Хаммена - Рича и др. Эту форму могут вызывать около 70 бронхолегочных заболеваний, способствующих формированию легочного сердца в 80% случаев.
Возникновению торакодиафрагмальной формы легочного сердца способствуют первичные поражения грудной клетки, диафрагмы, ограничение их подвижности, значительно нарушающие вентиляцию и гемодинамику в легких. В их число входят заболевания, деформирующие грудную клетку (кифосколиозы, болезнь Бехтерева и др.), нервно-мышечные болезни (полиомиелит), патологии плевры, диафрагмы (после торакопластики, при пневмосклерозе, парезе диафрагмы, синдроме Пиквика при ожирении и т. п.).
Васкулярная форма легочного сердца развивается при первичных поражениях легочных сосудов: первичной легочной гипертензии, легочных васкулитах, тромбоэмболии ветвей легочной артерии (ТЭЛА), сдавлении легочного ствола аневризмой аорты, атеросклерозе легочной артерии, опухолями средостения.
Основными причинами острого легочного сердца являются массивная ТЭЛА, тяжелые приступы бронхиальной астмы, клапанный пневмоторакс, острая пневмония. Легочное сердце подострого течения развивается при повторных ТЭЛА, раковом лимфангоите легких, в случаях хронической гиповентиляции, связанных с полиомиелитом, ботулизмом, миастенией.
Механизм развития легочного сердца
Ведущее значение в развитии легочного сердца имеет артериальная легочная гипертензия. На начальной стадии она также связана с рефлекторным увеличением сердечного выброса в ответ на усиление дыхательной функции и возникающую при дыхательной недостаточности гипоксию тканей. При васкулярной форме легочного сердца сопротивление кровотоку в артериях малого круга кровообращения увеличивается в основном за счет органического сужения просвета легочных сосудов при закупорке их эмболами (в случае тромбоэмболии), при воспалительной или опухолевой инфильтрации стенок, заращении их просвета (в случае системных васкулитов). При бронхолегочной и торакодиафрагмальной формах легочного сердца сужение просвета легочных сосудов происходит за счет их микротромбоза, заращения соединительной тканью или сдавления в зонах воспаления, опухолевого процесса или склерозирования, а также при ослаблении способности легких к растяжению и спадении сосудов в измененных сегментах легких. Но в большинстве случаев ведущую роль играют функциональные механизмы развития легочной артериальной гипертензии, которые связаны с нарушениями дыхательной функции, вентиляции легких и гипоксией.
Артериальная гипертензия малого круга кровообращения приводит к перегрузке правых отделов сердца. По мере развития заболевания происходит сдвиг кислотно-щелочного равновесия, который первоначально может быть компенсированным, но в дальнейшем может произойти декомпенсация нарушений. При легочном сердце наблюдается увеличение размеров правого желудочка и гипертрофия мышечной оболочки крупных сосудов малого круга кровообращения, сужения их просвета с дальнейшим склерозированием. Мелкие сосуды нередко поражаются множественными тромбами. Постепенно в сердечной мышце развивается дистрофия и некротические процессы.
Классификация легочного сердца
По скорости нарастания клинических проявлений различают несколько вариантов течения легочного сердца: острое (развивается за несколько часов или дней), подострое (развивается на протяжении недель и месяцев) и хроническое (возникает постепенно, в течение ряда месяцев или лет на фоне длительной дыхательной недостаточности).
Процесс формирования хронического легочного сердца проходит следующие стадии:
- доклиническую - проявляется транзиторной пульмонарной гипертензией и признаками напряженной работы правого желудочка; выявляются только при инструментальном исследовании;
- компенсированную - характеризуется гипертрофией правого желудочка и стабильной пульмонарной гипертензией без явлений недостаточности кровообращения;
- декомпенсированную (сердечно-легочная недостаточность) - появляются симптомы недостаточности правого желудочка.
Выделяют три этиологические формы легочного сердца: бронхолегочную, торакодиафрагмальную и васкулярную.
По признаку компенсации хроническое легочное сердце может быть компенсированным или декомпенсированным.
Симптомы легочного сердца
Клиническая картина легочного сердца характеризуется развитием явлений сердечной недостаточности на фоне легочной гипертензии. Развитие острого легочного сердца характеризуется появлением внезапной боли за грудиной, резкой одышки; снижением артериального давления, вплоть до развития коллапса, синюшностью кожных покровов, набуханием шейных вен, нарастающей тахикардией; прогрессирующим увеличением печени с болями в правом подреберье, психомоторным возбуждением. Характерны усиленные патологические пульсации (прекардиальная и эпигастральная), расширение границы сердца вправо, ритм галопа в зоне мечевидного отростка, ЭКГ- признаки перегрузки правого предсердия.
При массивной ТЭЛА за несколько минут развивается шоковое состояние, отек легких. Нередко присоединяется острая коронарная недостаточность, сопровождающаяся нарушением ритма, болевым синдромом. В 30-35 % случаев наблюдается внезапная смерть. Подострое легочное сердце проявляется внезапными умеренными болевыми ощущениями, одышкой и тахикардией, непродолжительным обмороком, кровохарканьем, признаками плевропневмонии.
В фазе компенсации хронического легочного сердца наблюдается симптоматика основного заболевания с постепенными проявлениями гиперфункции, а затем и гипертрофии правых отделов сердца, которые обычно неярко выражены. У некоторых пациентов отмечается пульсация в верхней части живота, вызванная увеличением правого желудочка.
В стадии декомпенсации развивается правожелудочковая недостаточность. Основным проявлением служит одышка, усиливающаяся при физической нагрузке, вдыхании холодного воздуха, в лежачем положении. Появляются боли в области сердца, синюшность (теплый и холодный цианоз), учащенное сердцебиение, набухание шейных вен, сохраняющееся на вдохе, увеличение печени, периферические отеки, устойчивые к лечению.
При обследовании сердца выявляется глухость сердечных тонов. Артериальное давление в норме или понижено, артериальная гипертония характерна для застойной сердечной недостаточности. Более выраженными симптомы легочного сердца становятся при обострении воспалительного процесса в легких. В поздней стадии усиливаются отеки, прогрессирует увеличение печени (гепатомегалия), появляются неврологические нарушения (головокружение, головные боли, апатия, сонливость) снижается диурез.
Диагностика легочного сердца
Диагностическими критериями легочного сердца считают наличие заболеваний - причинных факторов легочного сердца, легочной гипертензии, увеличения и расширения правого желудочка, правожелудочковой сердечной недостаточности. Таким пациентам необходима консультация пульмонолога и кардиолога. При осмотре пациента обращают внимание на признаки нарушения дыхания, синюшность кожи, боли в области сердца и т. д. На ЭКГ определяются прямые и косвенные признаки гипертрофии правого желудочка.
По данным рентгенографии легких наблюдается одностороннее увеличение тени корня легкого, его повышенная прозрачность, высокое стояние купола диафрагмы со стороны поражения, выбухание ствола легочной артерии, увеличение правых отделов сердца. С помощью спирометрии устанавливается тип и степень дыхательной недостаточности.
На эхокардиографии определяется гипертрофия правых отделов сердца, легочная гипертензия. Для диагностики ТЭЛА проводится легочная ангиография. При проведении радиоизотопного метода исследования системы кровообращения исследуется изменение сердечного выброса, скорость кровотока, объем циркулирующей крови, венозное давление.
Лечение легочного сердца
Основные лечебные мероприятия при легочном сердце направлены на активную терапию основного заболевания (пневмоторакса, ТЭЛА, бронхиальная астма и т. д.). Симптоматическое воздействие включает применение бронхолитиков, муколитических средств, дыхательных аналептиков, оксигенотерапии. Декомпенсированное течение легочного сердца на фоне бронхиальной обструкции требует постоянного приема глюкокортикоидов (преднизолона и др.).
С целью коррекции артериальной гипертензии у пациентов с хроническим легочным сердцем возможно применение эуфиллина (внутривенно, внутрь, ректально), на ранних этапах - нифедипина, при декомпенсированном течении - нитратов ( изосорбида динитрата, нитроглицерина) под контролем газового состава крови из-за опасности усиления гипоксемии.
При явлениях сердечной недостаточности показано назначение сердечных гликозидов и мочегонных средств с соблюдением предосторожности ввиду высокой токсичности действия гликозидов на миокард, особенно в условиях гипоксии и гипокалиемии. Коррекция гипокалиемии проводится препаратами калия (аспарагинатом или хлоридом калия). Из диуретиков предпочтение отдается калийсберегающим препаратам ( триамтерену, спиронолактону и др.).
В случаях выраженного эритроцитоза проводят кровопускания по 200-250 мл крови с последующим внутривенным введением инфузионных растворов низкой вязкости (реополиглюкина и др.). В терапию пациентов с легочным сердцем целесообразно включать применение простагландинов мощных эндогенных вазодилататоров, дополнительно обладающих цитопротективным, антипролиферативным, антиагрегационным действиями.
Важное место в терапии легочного сердца отводится антагонистам рецепторов эндотелина (бозентану). Эндотелин является мощным вазоконстриктором эндотелиального происхождения, уровень которого повышается при различных формах легочного сердца. При развитии ацидоза проводят внутривенную инфузию раствора гидрокарбоната натрия.
При явлениях недостаточности кровообращения по правожелудочковому типу назначаются калийсберегающие диуретики (триамтерен, спиронолактон и др.), при левожелудочковой недостаточности применяются сердечные гликозиды (коргликон внутривенно). С целью улучшения метаболизма сердечной мышцы при легочном сердце рекомендуется назначение мельдония внутрь, а также оротата либо аспарагината калия. В комплексной терапии легочного сердца используется дыхательная гимнастика, ЛФК, массаж, гипербарическая оксигенация.
Прогноз и профилактика легочного сердца
В случаях развития декомпенсации легочного сердца прогноз для трудоспособности, качества и продолжительности жизни неудовлетворительный. Обычно трудоспособность у пациентов с легочным сердцем страдает уже на ранних этапах заболевания, что диктует необходимость рационального трудоустройства и решения вопроса о присвоении группы инвалидности. Раннее начало комплексной терапии позволяет значительно улучшить трудовой прогноз и увеличить продолжительность жизни.
Для профилактики легочного сердца требуется предупреждение, своевременное и эффективное лечение приводящих к нему заболеваний. В первую очередь, это касается хронических бронхолегочных процессов, необходимости предупреждения их обострений и развития дыхательной недостаточности. Для профилактики процессов декомпенсации легочного сердца рекомендуется придерживаться умеренной физической активности.
1. Легочное сердце: вопросы диагностики и лечения. Методические рекомендации/ Усачева Е.В., Чернакова В.А., Мажбич С.М., Овсянников Н.В. - 2008.
2. Легочное сердце: клиника, диагностика, лечение. Методические рекомендации/ Шапорова Н.Л., Жданов В.Ф., Батагов С.Я. и др. - 2007.
4. Внутренние болезни в 2-х томах: учебник/ Под ред. Н.А. Мухина, В.С. Моисеева, А.И. Мартынова - 2010.
Легочная гипертензия: степени, симптомы, лечение
Легочная гипертензия — заболевание, при котором артериальное давление в легочной артерии увеличивается на 20 мм рт.ст. и более в состоянии покоя и более чем на 30 мм рт.ст. при нагрузках. По частоте эта болезнь находится на третьем месте среди сердечно-сосудистых заболеваний у людей в возрасте от 30 лет (первое и второе места занимают ИБС и артериальная гипертензия соответственно).
Причины и патогенез
Легочная гипертензия делится на врожденную и приобретенную. Иначе эти формы называются первичной и вторичной. Среди причин повышенного давления в легочной артерии называют такие:
- хронические заболевания легких (бронхиальная астма, ХОБЛ, саркоидоз, интерстициальный фиброз легких, туберкулез, силикоз, асбестоз)
- заболевания сердца (сердечная недостаточность, приобретенные и врожденные пороки сердца)
- пребывание в высокогорной местности
- воздействие лекарственных средств на организм
- ТЭЛА
Легочная гипертензия без обнаруженной причины называется первичной. Причиной ЛГ может быть рост давления в легочных венах. Рост провоцируют такие факторы:
- левожелудочковой недостаточности
- пороков митрального клапана
- сдавления легочных вен
- миксомы левого предсердия
Усиление легочного кровотока может также спровоцировать легочную гипертензию:
Среди причин рассматриваемого заболевания называют увеличение сопротивления легочных сосудов, что может быть спровоцировано:
- приемом препаратов, которые уменьшают аппетит (фенфлурамин), или химиотерапевтических средств
- обструкцией легочной артерии и ее ветвей
- воспалительными изменениями паренхимы легких
- разрушением легочного сосудистого русла (при хронических деструктивных заболеваний легких, эмфиземе легких)
- хронической альвеолярной гипоксией (например, при пребывании высоко в горах)
Клапанные пороки приводят к возникновению пассивной ЛГ как результата передачи давления из левого предсердия на легочные вены, а затем на систему легочной артерии. При стенозе митрального отверстия иногда может быть рефлекторный спазм артериол легких по причине увеличения давления в устьях легочных вен и в левом предсердии. Длительное время развивающаяся ЛГ приводит к необратимым склеротическим изменениям артериол и их облитерации.
Если у человека врожденные пороки сердца, ЛГ становится результатом увеличения кровотока в системе легочной артерии и сопротивления кровотоку в легочных сосудах. Левожелудочковая недостаточность, которая бывает при дилатационной кардиомиопатии, ишемической болезни сердца, гипертонии, также может вызвать легочную гипертензию, поскольку в левом предсердии и легочных венах становится выше нормы.
При хронических болезнях дыхательных органов ЛГ долгий период времени имеет компенсаторный характер, потому что гипоксическая легочная вазоконстрикция выключает из перфузии невентилируемые участки легких, из-за чего устраняется шунтирование в них крови, а гипоксемия уменьшается. На этом этапе применение такого препарата как аминофиллин снижает давление в малом круге кровообращения, уменьшает компенсаторную вазонстрикцию, снижает внутрилегочное шунтирование крови с ухудшением оксигенации. Когда болезнь легких прогрессирует, ЛГ становится фактором патогенеза формирования хронического «легочного сердца».
Симптомы и диагностика
Главным проявлением легочной гипертензии является одышка, у которой отмечаются такие особенности:
- отмечается, когда человек пребывает в покое, физически пассивен
- нарастает даже при небольшой физической нагрузке
- отмечается, даже когда человек сидит (сердечная одышка не имеет такой особенности)
Также у больных легочной гипертензией могут быть такие симптомы:
- Сухой (непродуктивный) кашель
- Быстрая утомляемость
- Отеки нижних конечностей
- Боли в грудной клетке (вызванные расширением ствола легочной артерии и ишемией миокарда правого желудочка)
- Боли в зоне правого подреберья
- В части случаев голос осиплый, потому что нерва расширенным стволом легочной артерии сдавливается возвратный гортанный нерв
- Вероятны синкопальные состояния при физической нагрузке, поскольку правый желудочек не может увеличить сердечный выброс соответственно потребностям организма, которые растут при нагрузке
Врач при осмотре фиксирует цианоз, который бывает по причине сниженного сердечного выброса и артериальной гипоксемии. Легочный цианоз от сердечного отличается периферической вазодилатацией, причиной которого является гиперкапния, что объясняет теплоту верхних конечностей пациентов. Также вероятны выявляемые при осмотре пульсации во втором межреберье слева от грудины, что связано со стволом легочной артерии; пульсации в надчревной области, связанные с гипертрофированным правым желудочком.
При выраженной сердечной недостаточности осмотр обнаруживает набухание шейных вен и на выдохе и на вдохе, что является типичным проявлением правожелудочковой сердечной недостаточности. Также обнаруживаются гепатомегалия и периферические отеки.
Аускультация сердца обнаруживает такие признаки:
- Фиксированное расщепление второго тона
- Систолический клик и акцент II тона над легочной артерией
- Систолический шум выслушивается в проекции 3-створчатого клапана в результате его недостаточности
- Во втором межреберье слева от грудины — систолический шум изгнания
При подозрении на легочную гипертензию используют также такой метод диагностики как рентгенологическое исследование. Он дает возможность обнаружить расширение ствола легочной артерии и корней легких. ЛГ проявляется расширением правой нисходящей ветви легочной артерии более 16-20 мм.
ЭКТ может показать изменения в результате таких факторов:
- поворота сердца
- легочной гипертензии
- диспозиции сердца из-за эмфиземы легких
- ишемии миокарда
- изменения газового состава крови
- нарушений обмена
При нормальной электрокардиограмме диагноз легочной гипертензии отбрасывать нельзя. Могут быть обнаружены признаки гипертрофии правого желудочка, отклонение электрической оси сердца вправо и т.д.
Эхокардиография может выявить утолщение стенки правого желудочка, дилатацию правого предсердия и правого желудочка. Также с помощью этого метода определяют давление в правом желудочке и стволе легочной артерии, используя допплеровский метод.
Катетеризация полостей сердца и прямая манометрия являются достоверными методами диагностики рассматриваемой болезни. Они позволяют обнаружить повышение давления в легочной артерии, давление заклинивания легочной артерии остается низким или ниже нормы.
Терапия зависит от причины, которая привела к развитию легочной гипертензии. Нужно помнить, что давление в легочной артерии может превышать норму из-за таких факторов:
- физические нагрузки
- переохлаждение организма
- беременность
- пребывание в высокогорной местности
Облегчить состояние человека с легочной гипертензией можно при помощи ингаляции кислорода. Но она противопоказана тем, у кого есть сброс крови справа налево и артериальная гипертензия.
При хронических неспецифических заболеваниях легких снизить легочную гипертензию можно при помощи таких лекарств6
- блокаторы медленных кальциевых каналов
- аминофиллин
- нитраты
Но они не влияют на продолжительность жизни лиц с ЛГ, что было доказано исследованиями не более чем 20-30 лет назад. Снизить ЛГ и увеличить длительность жизни можно при помощи длительной низкопоточной оксигенотерапии.
Прием диуретиков уменьшает выраженность недостаточности правого желудочка. Но при назначении нужна определенная осторожность, потому что у пациентов с легочной гипертензией большой диурез может уменьшить преднагрузку на правый желудочек, снизится сердечный выброс. Актуален такой препарат как фуросемид, который назначают в дозе 20-40 мг в сутки. Принимают внутрь. Эффективен и гидрохлоротиазид в дозе 50 мг/сут внутрь.
Блокаторы медленных кальциевых каналов применябт для снижения давления в легочной артерии у пациентов с диагностированной легочной гипертензией. Эффект оказывает нифедипин в дозе 30-240 мг/сут или же дилтиазем в дозе 120-900 мг/сут.
Сердечные гликозиды не являются эффективными препаратами для лечения больных с ЛГ. Их можно применять в небольших дозах при фибрилляции предсердий для замедления ритма сердца. Нужно учитывать, что у пациентов с ЛГ в результате гипоксемии и гипокалиемии при терапии диуретиками быстрее развивается гликозидная интоксикация.
Если лечение медикаментами не дало результатов, рекомендована трансплантация легких или комплекса «сердце-легкие».
Прогноз
Прогноз зависит от причины легочной гипертензии, а также от уровня давления в легочной артерии. При среднем давлении в легочной артерии 25 мм рт.ст. 5-летняя смертность больных с хроническими заболеваниями легких составляет 10-15%, а при 30-45 мм рт.ст. — 60%. При первичной легочной гипертензии пятилетняя выживаемость больных составляет приблизительно от 22 до 38%.
Читайте также:
