Хирургическая анатомия удаления тела шейного позвонка
Добавил пользователь Владимир З. Обновлено: 01.02.2026
Московский научно-исследовательский онкологический институт им. П.А. Герцена Росмедтехнологий
Хирургическое лечение при солитарном поражении позвоночного столба
Журнал: Онкология. Журнал им. П.А. Герцена. 2017;6(1): 12‑18
Цель — улучшить результаты лечения пациентов с солитарным опухолевым поражением позвоночника. Материал и методы. За период с 2006 по 2016 г. по поводу опухолевого поражения позвоночника хирургическое лечение выполнено 221 пациенту, из них 29 (13%) пациентам онкохирургическое пособие выполнено с эндопротезированием. Болевой синдром в позвоночнике был у большинства — 26 (90%) пациентов. Операции у 19 (65,5%) больных выполнены в объеме корпорэктомии и у 10 (34,5%) — вертебрэктомии с различными вариантами стабилизации. Результаты. Уменьшение болевого синдрома и улучшение качества жизни отмечены у 80—86% пациентов, улучшение неврологического статуса после хирургического лечения наступило у 89% пациентов. Вывод. Солитарное метастатическое поражение позвоночного столба является показанием к проведению расширенного оперативного вмешательства, которое позволяет улучшить качество жизни пациентов, их функциональный статус, купирует болевой синдром и клинику неврологического дефицита, не влияя на сроки проведения специального лечения.
Позвоночник является одной из основных локализаций костных метастазов. По данным ряда авторов, частота его поражения может достигать 70%. При этом первичные доброкачественные и злокачественные опухоли позвоночника диагностируются у 1—3%, а метастатические опухоли — у 96% пациентов [1—4]. Наиболее распространенные типы опухолей, которые метастазируют в позвоночник, — рак молочной железы, легких и предстательной железы [5, 6].
Ключевой и основополагающей проблемой этой категории больных является выраженный болевой синдром, обусловленный компрессией опухолью нервных корешков, либо состоявшийся патологический перелом тела позвонка с развитием компрессионного и болевого синдрома различной степени выраженности и, как следствие, значительным снижением качества жизни [7—9].
До недавнего времени пациенты с метастазами в костях, и в частности с поражением позвоночника, были прикованы к постели и получали только симптоматическое лечение. В настоящее время благодаря совершенствованию анестезиологического пособия, разработке новых методик реконструкции и стабилизации позвоночника стало возможным проводить не только паллиативную химио- и лучевую терапию, но и хирургическое лечение этой группе пациентов.
Хирургическое лечение при опухолевом поражении позвоночника возможно как в «радикальном» объеме при солитарном поражении, когда удаляется весь пораженный сегмент позвоночного столба (корпор-, вертебрэктомия) и производятся различные виды реконструкции и стабилизации, так и с паллиативной целью (декомпрессивная ламинэктомия, вертебро-, кифопластика) в случае множественного метастатического поражения.
Вышеизложенное позволяет расширить показания к видам хирургического лечения в вертебральной онкологии и тем самым добиться улучшения качества жизни, значительно сократить сроки реабилитации и продолжить специализированное противоопухолевое лечение пациентам с вторичными изменениями позвоночника.
В этой статье мы хотели привести свой опыт хирургического лечения пациентов с солитарным опухолевым поражением позвоночника, которым выполнялось радикальное удаление опухоли с последующим эндопротезированием удаленного сегмента позвоночника.
Материал и методы
За период с 2006 по 2016 г. по поводу опухолевого поражения позвоночника хирургическое лечение выполнено 221 пациенту, из них 29 (13%) пациентам онкохирургическое вмешательство выполнено с эндопротезированием тел позвонков. Показанием для корпор- и/или вертебрэктомии с эндопротезированием у 22 (10%) пациентов явилось солитарное метастатическое поражение и у 7 (3%) пациентов — первичный опухолевый процесс. Мужчин было 12 (41%), женщин — 17 (59%). Средний возраст пациентов составил 51 год (от 27 до 64 лет).
Всем больным проводилось полное клиническое обследование по диагностическом алгоритму, включающему оценку общего состояния, степени костной и висцеральной диссеминации, неврологического статуса (по шкале Frankel), уровня качества жизни (по шкале Karnofski) и интенсивности болевого синдрома (по шкале Watkins).
Морфологические формы опухолей представлены в табл. 1.

Таблица 1. Морфологические формы опухоли
Наиболее часто встречалось метастатическое поражение при раке молочной железы — 10 (34%) больных, почки — 7 (24%) больных. Из первичных опухолей наиболее часто встречались гигантоклеточные опухоли — 4 (14%) больных.
Болевой синдром в позвоночнике был у большинства — 26 (90%) пациентов. Средняя продолжительность болевого синдрома в позвоночнике составила 3,9 мес (от 0,5 до 12) от момента появления болей до хирургического лечения.
Угроза патологического перелома позвоночника вследствие его поражения выявлена у 18 (62%) пациентов, а состоявшийся патологический перелом — у 11 (38%) больных. Компрессия спинного мозга костными отломками позвонка или интраканальным мягкотканым компонентом, исходящим из пораженного сегмента, была у 10 (34%) больных.
Неврологический дефицит, связанный с компрессией спинного мозга, диагностирован у 9 (31%) пациентов. Данные о степени неврологического дефицита больных представлены в табл. 2.

Таблица 2. Степень неврологического дефицита у больных с метастатическими опухолями позвоночника по шкале Frankel
Оценка качества жизни пациентов определялась по шкале Karnofski. В табл. 3 представлены данные до хирургического лечения. Незначительное снижение качества жизни пациентов (Karnofski 80—90%) отмечались у 8 (28%) пациентов. 12 (41%) больных до операции могли самостоятельно обслуживать себя (Karnofski 60—70%). 9 (31%) пациентов нуждались в постоянной посторонней помощи (Karnofski <50%).
Таблица 3. Оценка качества жизни больных по шкале Karnofski до лечения
Болевой синдром значительной степени выраженности (Watkins 3—4 балла) был у 8 (28%) больных. У 21 (72%) пациента отмечались умеренные проявления болевого синдрома (Watkins 1—2 балла). Клиника болевого синдрома в этой группе представлена в табл. 4.

Таблица 4. Оценка болевого синдрома у больных с метастатическими опухолями позвоночника по шкале R. Watkins
Хирургическое вмешательство на шейном отделе позвоночника выполнено у 12 (41%) пациентов, на грудном — у 10 (35%) и поясничном — у 7 (24%) больных.
Операции у 19 (65,5%) больных выполнены в объеме корпорэктомии и у 10 (34,5%) — вертебрэктомии с различными вариантами стабилизации. Среднее время операции составило 160 мин (от 90 до 300). Средняя кровопотеря 1200 мл (от 300 до 6000). Для сокращения интраоперационной кровопотери пациентам с метастазами в позвоночнике гиперваскуляризированных опухолей (рак щитовидной железы, рак почки) в предоперационном периоде выполнялась эмболизация сосудов, кровоснабжающих опухолевый очаг. Во время выполнения основного этапа хирургического лечения на грудном и поясничном отделах позвоночника производилась реинфузия крови при помощи аппарата «cell saver».
Для замещения удаленных позвонков у 8 (28%) больных применен сетчатый титановый протез «MASH» (рис. 1), который использовался нами с 2006 по 2010 г. Телескопическая система эндопротезирования, которая использовалась с 2010 по 2016 г., применена у 21 (72%) пациента (рис. 2). Спондилодез при помощи пластин выполнен у 19 (65,5%) больных, комбинированная стабилизация (титановые винты и пластины) — у 10 (34,5%) пациентов.
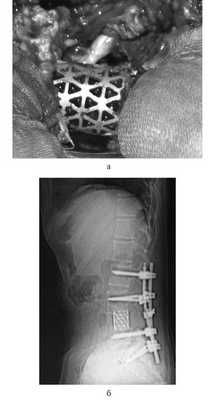
Рис. 1. Вертебрэктомия позвонка LIV с замещением дефекта сетчатым эндопротезом тела позвонка системой «MASH» и транспедикулярной фиксацией. а — интраоперационная фотография; б — послеоперационная рентгенограмма поясничного отдела позвоночника.
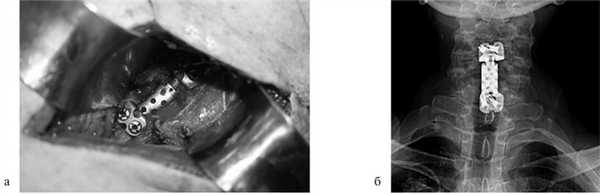
Рис. 2. Корпорэктомия позвонка СV с замещением дефекта раздвижным эндопротезом тела позвонка. а — интраоперационная фотография; б — послеоперационная рентгенограмма шейного отдела позвоночника.
Клинический пример
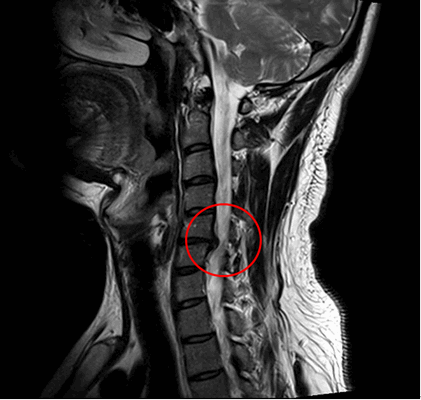
Пациентка Н., 69 лет, поступила в апреле 2016 г. в отделение онкоортопедии МНИОИ им. П.А. Герцена с диагнозом хондросаркома позвонка LII T3N0M0 G1 III стадии. Пациентка самостоятельно не передвигалась из-за выраженного болевого синдрома в проекции поясничного отдела позвоночника. 3 балла по ECOG, 50 баллов по шкале Карновского и 3 балла по Watkins. Парапарез нижних конечностей до 2 баллов. В апреле 2016 г. 1-м этапом выполнена декомпрессивная ламинэктомия позвонков LI—II с задней стабилизацией на уровне позвонков ThXII—LIII. Послеоперационный период без осложнений. Далее в мае того же года выполнен 2-й этап хирургического лечения: корпорэктомия позвонков LI—II с эндопротезированием тел позвонков телескопическим эндопротезом (рис. 3). Пациентка выписана на 9-е сутки после операции, передвигалась самостоятельно без дополнительных средств опоры (1 балл по ECOG, 80 баллов по шкале Карновского, 1 балл по шкале Watkins), рекомендован динамический контроль онколога по месту жительства.
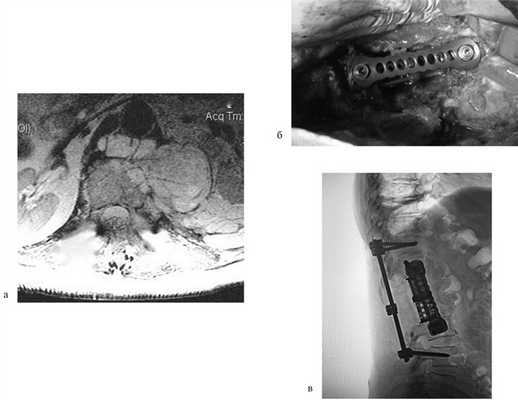
Рис. 3. МРТ-картина до хирургического лечения (а). Тело позвонка LII с признаками деструкции, структура его представлена опухолевой массой размером 87×57×67 мм. Интраоперационная фотография (б), боковой доступ. Установленный телескопический эндопротез тел позвонков LI—II c боковой фиксирующей пластиной. Послеоперационная рентгенограмма поясничного отдела позвоночника (в). Металлоконструкция установлена корректно. Исследование выполнено на 1-е сутки после хирургического лечения.
Результаты
Оценка качества жизни, неврологического статуса и болевого синдрома осуществлялась на 21-е сутки после операции.
Улучшение неврологического статуса после хирургического лечения из 9 пациентов наступило у 8 (89%), не изменился неврологический дефицит у 1 (11%) больного. Ухудшения неврологической симптоматики отмечено не было. Динамика изменения неврологического статуса представлена в табл. 5.

Таблица 5. Динамика изменения неврологического статуса больных после хирургического лечения (по шкале Frankel)
Динамика изменения качества жизни после хирургического лечения представлена в табл. 6. Улучшение качества жизни после хирургического лечения наступило у 24 (80%) больных, ухудшения не было, у 5 (20%) пациентов качество жизни осталось прежним.

Таблица 6. Динамика изменения качества жизни после хирургического лечения (по шкале Karnofski)
Динамика изменения болевого синдрома после хирургического лечения представлена в табл. 7. Уменьшение болевого синдрома после хирургического лечения отмечено у 25 (86%) больных, усиление болей отмечено не было, не изменилась интенсивность болевого синдрома у 4 (14%) больных.

Таблица 7. Динамика изменения болевого синдрома после хирургического лечения (по шкале Watkins)
Активизация пациентов после операции осуществлялась на 2—3-и сутки после операции при помощи дополнительных средств опоры и наружных средств фиксации (корсет). Средний срок наблюдения за пациентами составил 16 мес (от 6 до 54). За указанный срок наблюдения нестабильности металлоконструкции отмечено не было. В процессе наблюдения 12 пациентов умерли от прогрессирования основного заболевания в сроки от 6 до 24 мес.
У 12 пациентов в процессе наблюдения выявлен продолженный рост опухоли в области хирургического вмешательства в сроки от 6 до 12 мес после операции, что у 8 из них привело к рецидиву болевого синдрома.
Осложнений во время операции не встречалось. В послеоперационном периоде у 3 (10%) пациентов диагностировано осложнение в виде ликвореи. У двух пациентов оно купировано на 6—7-е сутки после установки люмбального дренажа (консервативно). Одной пациентке потребовались ревизия послеоперационной раны и ушивание дефекта твердой мозговой оболочки, после чего явление ликвореи было купировано.
В лечении пациентов с опухолевым поражением позвоночника преобладает комбинированный метод с включением лекарственной терапии (химио-, гормоно-, иммунотерапия, таргерная терапия), лучевой терапии и хирургического лечения. Ведущее место в лечении занимает хирургический метод, направленный не только на удаление опухолевого очага, но и улучшение качества жизни пациентов [2, 10].
Большинство авторов, выполняя декомпрессивно-стабилизирующие операции, рассматривают только варианты заднего доступа как наименее травматичного [9, 11]. По нашему мнению, в случае множественной диссеминации опухоли и наличия компрессии спинного мозга на одном из уровней эти операции являются наиболее целесообразными, так как позволяют улучшить качество жизни менее травматичным методом. При отсутствии компрессии структур спинного мозга ведущую роль отводят малоинвазивным вмешательствам, таким как вертебропластика. Она позволяет предотвратить патологический перелом позвонка и в короткие сроки уменьшить болевой синдром [12, 13].
Qiang Yang и соавт. [15] в период с 2007 по 2011 г. выполнили 18 операций в объеме удаления тел позвонков с эндопротезированием системой «MASH», заполненной костным цементом. Продолжительность операций составила в среднем 450 мин (от 340 до 610), кровопотеря — 4850 мл (от 3000 до 10 200). Серьезных послеоперационных осложнений не было. Значительное улучшение неврологического статуса в послеоперационном периоде отмечалось у 14 (90%) пациентов.
Учитывая собственный опыт и данные зарубежной литературы, следует отметить, что выполнение расширенных хирургических вмешательств в радикальном варианте (корпор-, вертебрэктомия) с эндопротезированием тел удаленных позвонков целесообразно при солитарном опухолевом поражении позвоночника, так как связано с высоким риском интра- и/или послеоперационных осложнений. Несмотря на то что нам пока не удается достичь хороших онкологических результатов и риск рецидива или продолженного роста опухоли еще очень велик (у 12 (40%) пациентов в процессе наблюдения выявлен рецидив или продолженный рост опухоли), выполнение открытых оперативных вмешательств в объеме корпорэктомии с различными видами замещения образовавшегося дефекта, направленных на удаление опухоли и декомпрессии спинного мозга, оправдано. Уменьшение болевого синдрома и улучшение качества жизни отмечено у 80—86% пациентов, улучшение неврологического статуса после хирургического лечения наступило у 89% пациентов, что позволило этой сложной категории пациентов продолжить противоопухолевую терапию.
Дополнительными специальными методами лечения опухолевого поражения позвоночника можно считать лучевую и системную лекарственную терапию. Однако ни один из этих методов не дает гарантий полной иррадикации опухоли пораженного сегмента [16—18]. У 17 из 29 прооперированных пациентов не получено данных, подтверждающих рецидив или продолженный рост опухоли в зоне операции. Из них 7 пациентов умерли от прогрессирования заболевания (метастатическое поражение легких и/или печени), однако у них сохранялся высокий уровень качества жизни, отсутствовали болевой синдром и неврологические нарушения.
В настоящее время хирургическое лечение злокачественных опухолей позвоночника может рассматриваться исключительно как этап комбинированного противоопухолевого лечения, включающий лучевую терапию и различные виды лекарственного лечения (химио-, гормоно-, иммунотерапия, таргетная терапия). Все пациенты с солитарным метастатическим поражением позвоночника, которым было произведено хирургическое лечение, в пред- и послеоперационном периоде получали противоопухолевое лечение, и, безусловно, на представленном небольшом материале невозможно достоверно оценить влияние этого объема хирургического вмешательства на онкологические результаты.
В процессе накопления опыта объем кровопотери, продолжительность и травматичность операций значительно уменьшились. Мы не подвергали анализу различия в применении того или иного вида имплантата, так как объем исследования достаточно мал, а травматичность и эффективность хирургического вмешательства в первую очередь связаны с объемом опухолевого поражения, степенью его кровоснабжения, оснащенностью специализированной медицинской аппаратурой учреждения и опытом хирургической бригады.
Количество осложнений (10%) соответствует данным ведущих зарубежных клиник, занимающихся хирургическим лечением опухолевого поражения позвоночника. Избежать большинства осложнений позволяет правильный выбор тактики ведения пациента и объема оперативного вмешательства с учетом гистологической структуры опухоли, степени ее распространенности и соматического состояния пациента [2, 19].
Заключение
Солитарное метастатическое поражение позвоночного столба является показанием к проведению расширенного оперативного вмешательства, которое позволяет улучшить качество жизни пациентов, их функциональный статус, купировать болевой синдром и клинику неврологического дефицита и не препятствует срокам проведения специального лечения. Эндопротезирование тела позвонка после корпор- и/или вертебрэктомии по поводу опухолевого поражения позволяет адекватно стабилизировать пораженный сегмент позвоночника. При резекции передних и задних отделов позвонка, помимо переднебоковой стабилизации, должна применятся и транспедикулярная фиксация.
Продолжение разработок и внедрение в онкохирургию и, в частности, в онкологическую вертебрологию новых методов реконструкций позвоночника позволяет расширить показания и варианты хирургического лечения, направленного на улучшение качества жизни онкологических больных с опухолевым поражением позвоночника.
Операция на шейном отделе позвоночника: опасность, показания, хирургические техники, отзывы
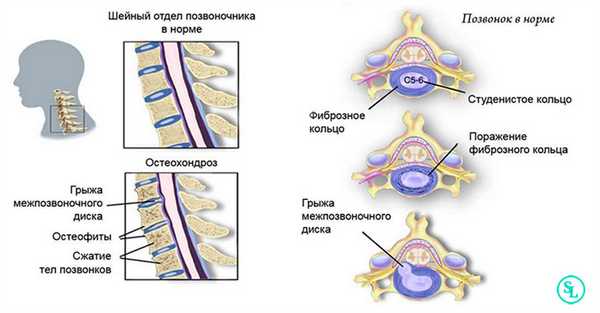
Шейный (цервикальный) отдел - самая подвижная часть позвоночной системы, имеющая изначально узкий позвоночный канал и богатую нервно-сосудистую сеть. Его позвонки отличаются мелкими размерами и специфичным строением, при этом мышечный каркас, который осуществляет поддержку и работоспособность шейных элементов позвоночника, анатомически недостаточно сильный и выносливый. Все это объясняет широкую распространенность возникновения именно в этой хребтовой зоне различного рода дегенераций и травматических повреждений, характеризующихся яркой неврологической симптоматикой.
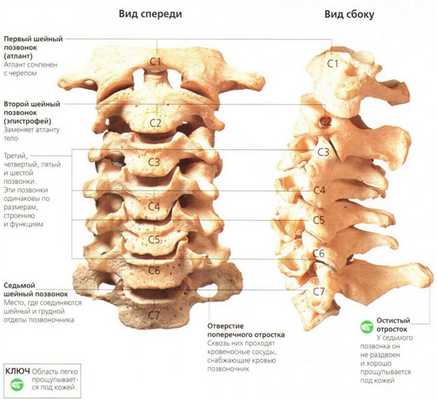
Строение шейного отдела позвоночника.
Однако большую тревогу вызывает тот факт, что шейные патологии часто сопровождают очень серьезные последствия, среди которых парез и паралич конечностей (особенно рук). Кроме того, запущенные формы болезней могут провоцировать тяжелую дыхательную недостаточность, стремительное ухудшение зрения и слуха, острое нарушение кровообращения в тканях головного мозга и пр. Поэтому лечение цервикальной зоны позвоночного столба предельно важно начинать как можно раньше, как только человек почувствовал первый дискомфорт в соответствующей области.
В противном случае заболевание примет агрессивный характер, что приведет к сильному сужению спинального канала, защемлению нервных корешков и/или пережиму артерий, возможно, к поражению спинного мозга со всеми вытекающими последствиями. Тяжелые состояния лечатся исключительно хирургическим путем.
Ущемление позвоночного канала вледствие выпячивания диска.
Вид оперативного вмешательства подбирается с учетом показаний. Отказываться от операции, если вам она рекомендована, нельзя. Вовремя неразрешенная проблема посредством хирургии грозит инвалидностью, причем иногда необратимой. Многие думают, что вторжение в позвоночник очень опасно, однако помните, что намного опаснее бояться операцию, в связи с чем откладывать ее на потом. Загляните в интернет, там выложено много видео, которые содержательно и наглядно показывают, как выполняется та или иная операция. Вы убедитесь, современная спинальная хирургия шагнула далеко вперед. Действующие сегодня уникальные методики, что подтверждают отзывы пациентов и клинические данные наблюдений, отличаются:
- высокой эффективностью (от 90% и выше);
- минимальной степенью травматизации анатомических структур;
- максимальной сохранностью нормальных функциональных возможностей оперируемого участка;
- незначительной вероятностью интра- или послеоперационных осложнений (в среднем до 5%);
- коротким сроком госпитализации (срок, когда выписывают из стационара, в большинстве случаев наступает в периоде между 3-10 сутками);
- относительно терпимым в плане болевых ощущений и не сильно продолжительным послеоперационным восстановлением (2-3 месяца).
Виды операций на шейном отделе позвоночника
Забегая немного вперед, отметим, что после любого типа операции необходимо провести восстановление, при этом очень качественно и полноценно. От вашей послеоперационной реабилитации, где особое место занимает лечебная гимнастика, будет зависеть окончательный результат хирургического лечения. Примите к сведению следующую информацию: отзывы квалифицированных специалистов дают вразумительно понять, что результаты даже самой успешной операции будут аннулированы, если после нее не последует грамотная и своевременная реабилитация.
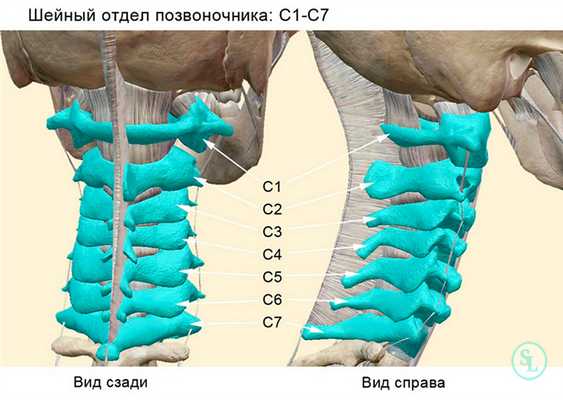
Среди существующих хирургических методик, используемых с целью восстановления функциональности шейного отдела, наибольшее распространение обрели декомпрессионные тактики. Их применяют при компрессионном синдроме, то есть когда патологический дефект, возникший в пределах С1-С7 позвонков, производит давление на нервные корешки, артерии, спинной мозг и прочие структуры в соответствующей зоне. С целью декомпрессии довольно часто задействуются следующие методики:
- - иссечение межпозвоночной грыжи с неполным или тотальным удалением межпозвоночного диска, выполняется под контролем микроскопа; - частичная или полная резекция дужки позвонка, остистых отростков, фасеточных суставов, связок; - методика с использованием эндоскопа, реализуемая через миниатюрный доступ, назначается часто при грыжах, многих дегенеративно-дистрофических изменениях, опухолях; - «выпаривание» при помощи лазерного световода небольшого фрагмента ткани пульпозного ядра для втяжения образовавшейся протрузии диска (доступ осуществляется через пункционный прокол).
На шейных уровнях применяются и стабилизирующие тактики оперативных вмешательств, каждая из которых, кстати, может идти совместно и с другими видами операций. Наиболее популярные из стабилизирующих методов:
- - неподвижное соединение (сращивание) двух или более позвонков при их нестабильности;
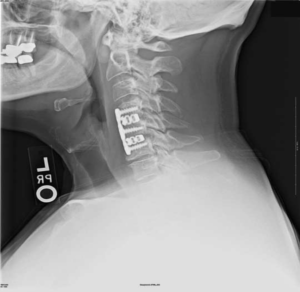
Импланты шейного отдела позвоночника на рентгене.
Реабилитация и восстановление после операции
Оперативное вмешательство на шее - это средство устранить главный повреждающий фактор (грыжу, остеофиты, опухоль и пр.). Полностью привести в порядок все двигательно-опорные возможности, функции ЦНС и отдельных органов, что пострадали во время болезни, а также ускорить регенерацию тканей после операционной травмы, поможет вам уже сугубо комплексная реабилитационная терапия. Очередная роль правильно организованного восстановительного процесса после манипуляций на шейном отделе - предупредить развитие всех возможных осложнений (мышечной атрофии, рубцов и спаек, инфекций и пр.), в том числе рецидивов основной болезни и появление новых дегенераций на других уровнях.
В среднем на полное восстановление уходит от 2 до 3 месяцев после произведенного сеанса хирургии. Длительность периода реабилитации зависит от тяжести клинического случая, примененного вида и масштабов вмешательства, индивидуальных особенностей организма больного, наличия/отсутствия осложнений. Поэтому в особых ситуациях реабилитацию требуется продлить и до полугода. После любой процедуры показана на определенный срок иммобилизация шеи, как правило, она заключается в ношении специального ортопедического воротника. В основной период реабилитации противопоказано делать резкие движения, прыгать и бегать, нельзя допускать вращений головой, интенсивных наклонов и поворотов шеи, махов и рывков руками и ногами, поднятие тяжестей выше 3 кг.
В раннюю послеоперационную фазу всегда прописываются по показаниям противотромбозные и антибактериальные препараты, противоотечные и обезболивающие средства, определенные физиотерапевтические процедуры. С первых дней назначается щадящий комплекс ЛФК, который по мере восстановления дополняется более сложными и активными элементами физических нагрузок. Планированием физической реабилитации (подбором сеансов физиотерапии, лечебной физкультуры и пр.) должен заниматься исключительно специалист! На поздних этапах показаны занятия в воде (аквагимнастика, плавание) и массаж, по завершении реабилитации рекомендуется продолжить восстановление в течение 14-30 суток в санатории.
Операция при стенозе шейного отдела позвоночника
Под стенозом шейного отдела принято обозначать патологическое сужение просвета позвоночного канала, где располагается одна из главных структур ЦНС - спинной мозг. При данной патологии зачастую необходимо срочно вовлекать нейрохирургию, так как она опасна критическим неврологическим дефицитом и вегетативными расстройствами. Цервикальная стриктура может привести к ишемии головного и спинного мозга, параличу верхних конечностей (могут пострадать и ноги) и даже к парализации всей части тела ниже пораженной области.
Запущенные остеофиты шейного отдела.
Первопричиной стеноза шейного отдела в доминирующем количестве случаев является последней стадии остеохондроз, операция при спинальном сужении рекомендуется как спасение от тяжелой инвалидизации больного. Стоит заметить, что остеохондроз нами указан как обобщающее понятие, включающее широкий спектр заболеваний, которым положил начало именно данный дегенеративно-дистрофический патогенез. В группу патологий, которые развились на почве запущенного остеохондроза, относят межпозвоночные грыжи, краевые разрастания на позвонках, спондилоартроз, окостенения связок и многие другие.
Если клиника симптомов не поддается консервативной терапии или неинвазивные способы не могут быть задействованными ввиду сильно прогрессирующего стеноза, назначается операция. Вмешательство предполагает использование декомпрессионной ламинэктомии под общим наркозом. При комбинированной проблеме, например, вместе с грыжей, ее сочетают с микродискэктомией и спондилодезом. При спондилодезе осуществляют скрепление смежных позвонков металлическими фиксаторами (стержнями, пластинами, крючками и пр.), установку межтеловых имплантатов или вживление костного трансплантата с металлической гильзой.
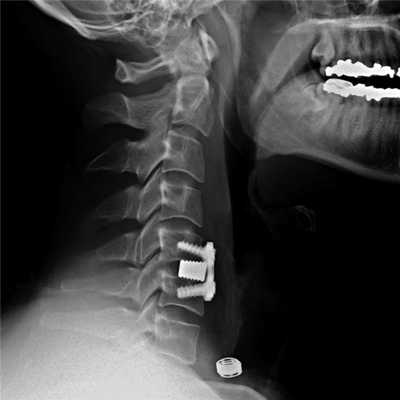
Установка металлической конструкции.
Хирургическая процедура при стенозе шейного отдела относится к травматичной и долгой (до 3 часов) операции. Однако ее польза при тяжелых диагнозах неоспорима: пациенты, страдающие в дооперационном периоде от нестерпимых корешковых болей, парестезий и пареза конечностей, в большинстве случаев существенное облегчение начинают ощущать уже на следующий день. Конечно, еще какое-то время, для максимального разрешения проблемы, потребуется интенсивная послеоперационная терапия. Риск отсутствия эффекта незначителен (3%). Малоэффективной или полностью неэффективной процедура может быть в редких ситуациях, причем вероятность неудовлетворительного исхода возрастает в разы (до 15%-20%), если спинномозговая компрессия длилась годами.
Где какие цены?
И, наконец, мы подошли к освещению не менее интересующего всех вопроса: сколько стоит операция на шейном отделе позвоночника и где делают ее на подобающем уровне. Ценовой диапазон достаточно широкий, на окончательную стоимость влияет разновидность и категория сложности оперативного вмешательства. Например, только одна ламинэктомия будет стоить примерно 20 тыс. рублей, но, как известно, она редко когда применяется самостоятельно. Вместе с ней зачастую требуется провести удаление грыжи, межпозвоночного диска, новообразования и др., что в свою очередь дополняется внедрением имплантационных систем для стабилизации. Таким образом, все хирургические манипуляции в совокупности могут потянуть на 100-400 тыс. рублей.
Теперь, что касается выбора нейрохирургического медучреждения. Если есть возможность, лучше проблему с позвоночником решать за границей - в Чехии, Германии или Израиле. Чешская Республика стоит на первом месте, поскольку ортопедия и нейрохирургия, система реабилитации после подобных вмешательств здесь развиты как нигде лучше.
Во всем мире Чехия ассоциируется с государством, где предоставляется наилучшая хирургическая и реабилитационная помощь людям с любыми заболеваниями позвоночника и всех звеньев опорно-двигательного аппарата, при этом по самым доступным расценкам. Цены в чешских клиниках при отменном профессионализме специалистов в 2 раза ниже, чем в других европейских странах, которые славятся высокоразвитой медициной и системой здравоохранения (Германия, Австрия и пр). А если сравнивать с Израилем или США, то Чехия и их не хуже, но зато ценами в сторону уменьшения отличается уже в целых 3 и более раз.
Если вы вынуждены оперироваться в России, выбирайте ведущие клиники в Москве или Санкт-Петербурге, которые много лет функционируют при НИИ нейрохирургии позвоночника или при институтах травматологии и ортопедии.
Операции на шейном отделе позвоночника

Боли в шейном отделе позвоночника: Симптомы и происхождение
Обследование шейного отдела позвоночника © joint-surgeon
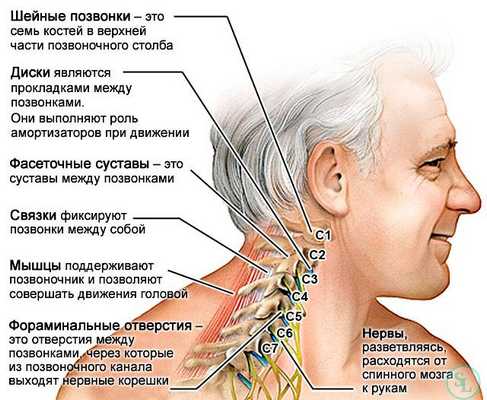
Шейный отдел является самой верхней и подвижной частью позвоночника, которая отвечает за движения головы человека. В цервикальной области находятся семь шейных позвонков (от C1 до C7). Под большим затылочным отверстием (Foramen magnum), пространством, располагающимся под черепом, через которое спинной мозг сообщается с позвоночным каналом, начинается 1-ый шейный позвонок атлант (Atlas). Второй (осевой) позвонок эпистрофей или аксис (Axis) отвечает за подвижность черепа. Отличие строения аксиса по сравнению с другими позвонками составляет наличие зубовидного костного отростка (Dens axis), вокруг которого совершает обороты атлант. Прежде всего, шейный отдел позвоночника отвечает за устойчивость и мобильность головы, а также за сохранение функций спинного мозга. Именно по этой причине, боли либо травмы этой части позвоночника являются довольно серьёзными показателями, с которыми следует обратиться к специалисту.
Боль в спине, шее и в руке можеть указывать на синдром шейного отдела позвоночника или, другими словами, шейный синдром. Как правило, медики разделяют данный недуг на острую и хроническую формы. В первом случае причиной травмы зачастую является внезапное чрезмерное напряжение. К таким инцидентам относится, например, повреждение шейного отдела позвоночника во время аварии, так называемая хлыстообразная травма. Кроме того, острый синдром может появиться вследствие непривычных телу физических нагрузок либо если Вы долго находитесь на сквозняке. Еще одним источником болезненности в данном отделе позвоночника являются острые межпозвоночные грыжи (пролапс межпозвоночного диска), во время которых внутренняя часть диска выходит наружу, повреждает его фиброзное кольцо и тем самым сдавливает спинномозговые нервы.
Хронические синдромы основываются, как правило, на дегенеративных изменениях несущих структур в области шейного отдела позвоночника. Данная форма болезни наблюдается чаще всего в области дугоотростчатых (фасеточных) суставов. Однако и боковые отклонения позвоночника (сколиоз) могут вызвать хроническую форму заболевания. Нередко данный недуг может быть обусловлен дегенерацией межпозвоночных дисков и связанных с ней протрузиями межпозвоночного диска, возникших по причине дегенеративных изменений фиброзного кольца (Anulus fibrosus), которое окружает ядро межпозвоночного диска.
Характерными симптомами синдрома шейного отдела позвоночника являются боли в шее, часто отдающие в руку. Кроме того, наблюдаются напряжение и уплотнение близлежащих мышечных структур. Боль может отдавать не только в руки и кисти, но и в голову, что может привести к сильным головным болям, головокружению и даже к расстройству зрения и шуму в ушах (тиннитус). Возможны также и такие неврологические симптомы, как например чувство онемения, нарушенные термочувствительность и ощущение холода или даже проявления паралича.
В зависимости от распространения действия болевых ощущений специалисты нашей клиники разделяют заболевание на "верхний", "средний" и "нижний" шейный синдром:
- Синдром верхнего шейного отдела позвоночника (синдром позвоночной артерии):
Боль, которая отмечается в затылочной и височной областях. Немаловажную роль играют при этом изменения в зоне позвоночных суставов. Унковертебральный артроз — это дегенеративное изменение в регионе суставных сочленений между телами позвонков. - Синдром среднего шейного отдела позвоночника (корешковый синдром):
Лучевая боль между лопатками и заплечевой областью. Возможны нарушения функций нервов с соответствующей симптоматикой в руках. Кроме боли у пациента может появиться чувство онемения или снизиться двигательная способность руки. - Синдром нижнего шейного отдела позвоночника:
аналогично синдрому верхнего шейного отдела позвоночника наблюдаются дисфункции руки. Боль иррадирует в кисть. В зависимости от ее локализации отмечаются повреждения нервных корешков.
Причины боли в шейном отделе позвоночника
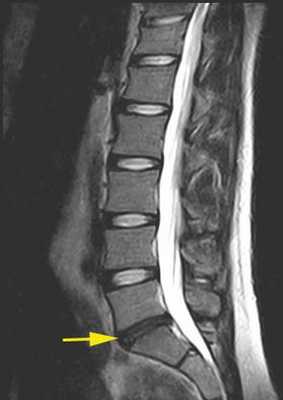
Поврежденный межпозвоночный диск с пониженным влагосодержанием. © joint-surgeon
Дегенеративные изменения вследствие износа:
- (протрузия или грыжа)
- Связочные нарушения (функциональные расстройства удерживающих связок)
- Дислокация межпозвонковых суставов
- Остеофитные (узелковые) реакции (костные выросты на шейном отделе позвоночника)
Врожденные нарушения:
- Сколиоз или болезнь Шейерманна
- Наследственные аномалии развития (клиновидные позвонки и спондилодез/сращение позвонков)
Воспалительные заболевания:
- Ревматоидный артрит
- Болезнь Бехтерева (островоспалительный ревматизм, в первую очередь поражающий позвоночник)
- Инфекционные заболевания (спондилит или спондилодисцит вследствие наличия бактерий)
Метаболические заболевания:
- Остеопороз (снижение плотности костей)
- Рахит (нарушения опорно-двигательного аппарата и костеобразования)
Опухоли:
- Первичные новообразования (плазмоцитома/миеломная болезнь)
- Метастазы
Травмы:
- Переломы
- Хлыстообразные повреждения в шее
Когда необходимы операции остеоартроза шейного отдела позвоночника?
- Парезы (паралич)
- Нарушения чувствительности, чувство онемения
- Стремительно ухудшающиеся медикаментозно-резистентные боли
При данном заболевании с самого начала необходимо исключить наличие повреждения нервных корешков и шейного отдела позвоночника. Это означает, что в особенности при повторном наступлении болезни врачи-специалисты Геленк-Клиники используют полный спектр клинических, радиологических и неврологических методов диагностики. Кроме тщательного медицинского осмотра пациента, к таким методикам относится еще и электромиография (ЭМГ), а также МРТ.
Операции рекомендуют проводить вслучае значительных ограничений качества жизни, болезненности, нарушений чувствительности и паралича. Клиническими аспектами, являющимися главными индикаторами операции, являются дефициты неврологического характера (онемение, парез, мурашки) и др. В некоторых случаях операции нужно проводить как можно раньше, чтобы иметь возможность провести имплантацию эндопротеза межпозвонкового диска, который поможет снизить давление на спинной мозг шейного отдела позвоночника.
При хронической форме заболевания, наступившей вследствие дегенеративных изменений, может наступить рецидив. Иногда полностью освободиться от жалоб не представляется возможным. В таком случае необходимо хорошо обдумать, когда лучше решиться на стабилизирующую операцию с возможной блокировкой тела позвонка (спондилодез), а когда лучше пойти на операцию по имплантации эндопротеза, сохраняющего подвижность.
Какие операционные техники предлагает Геленк-Клиника?
В зависимости от причины боли хирурги Геленк-Клиники в г. Гунделфинген предлагают пациенту различные методики операции.
Нуклеопластика
Нуклеопластика - это эндоскопическая операция предназначенная для лечения неполной межпозвоночной грыжи. Если фиброзное хрящевое, находящееся вокруг ядра межпозвоночного диска, выступает наружу и сдавливает спинномозговые нервы, нуклеопластика помогает вылечить данный недуг без необходимости проведения открытой операции. Для этого в поврежденный межпозвоночный диск оперирующий хирург вводит высокочастотный электрод через специальную пункционную иглу. При помощи электрического зонда и при наличии рентген оборудования, позволяющего тщательно наблюдать за движениями инструментов, врач сокращает размеры ядра межпозвоночного диска пока оно не перестанет сдавливать спинномозговые нервы. Шансы на успех данной малоинвазивной операции очень высоки. Благодаря этой операции почти 80% пациентов смогли освободиться мот боли и вернуться к прежнему образу жизни.
Эндопротезирование межпозвоночного диска
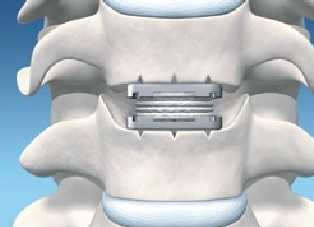
Цервикальный эндопротез может заменить исходную форму межпозвоночного диска. © Spinal Kinetics
на протяжении десяти лет искусственные межпозвоночные диски являются эффективной и распространённой методикой лечения. Кроме того, эта операция является еще и многообещающей альтернативой зарекомендовавшему себя спондилодезу - операции, блокирующей тела отдельных позвонков. Так же эндопротезирование межпозвоночного диска направлено на восстановление природных функций межпозвонкового диска. Целью данного хирургического вмешательства является ослабление либо нормализация симптоматики, связанной с дегенерацией межпозвоночных дисков и грыжей, например хронических болей в спине и неврологических нарушений. Эндопротез заменяет настоящий межпозвоночный диск, стабилизирует позвоночник и защищает его от последующих травм. В медицинской центре Геленк-Клиник во время данной операции используются протезы типа M6-C. Такие дисковые протезы держаться на протяжении всей жизни и не нуждаются в замене.
Спондилодез
Прогрессирующая форма износа позвоночника зачастую снижает расстояние между позвонками. Таким образом, сужается пространство между ними, что приводит к дестабилизации позвоночника и смещению тел позвонков вперед, назад либо в сторону. Если консервативные методы лечения не принесли желаемого результата и малоинвазивные операции не помогли пациенту, методика обездвиживания болезненного участка является единственным решением. Сочетание специальных винтов и соединяющих компонентов обеспечивает неподвижность оперируемого участка. Благодаря современной медицине данная операция проводиться малоинвазивно, через небольшие разрезы. Стоит отметить, что спондилодез не обеспечивает больному полное освобождение от боли, а только уменьшает болезненность в позвоночнике.
Врач какого профиля проводит операцию?
Очень важным элементом для сотрудников ортопедического медицинского центра Геленк Клиник в Германии является тесная связь между врачами и пациентами. Это значит, что Ваш лечащий врач будет заботиться о Вас начиная со дня составления анамнеза до самой операции. Таким образом, у Вас будет контактное лицо, которое разбирается в Вашей ситуации и сможет в любое время ответить на все Ваши вопросы.
Подготовка к операции на шейном отделе позвоночника
Сначала врач направляет пациента на комплексное клиническое обследование, результаты которого становятся более понятны после визуализационной диагностики. Клиническое обследование — это беседа с пациентом и физический осмотр. Визуализационное обследование — это рентген в положении "лежа" и "стоя", то есть под нагрузкой. Еще одним немаловажным моментов диагностики является МРТ (магнитно-резонансная томография). Таким образом определяется состояние межпозвоночных дисков и нервов в области позвоночника. Помимо этого, проводится измерение плотности костей для установления их стабильности, а также исключения остеопорозных изменений.
Перед операцией с больным встречается анестезиолог, который еще раз тщательно проверяет состояние здоровья пациента перед наркозом. Как правило операция проводится на следующий день после разрешения хирурга и анестезиолога.
Какой вид анестезии получает пациент во время операции шейном отделе позвоночника?
Как правило операция проходит под общим наркозом. Для этого анестезиолог использует комбинацию анестезирующих средств, специально подобранных для пациента. Во время операции Вы не ощущаете боли и крепко спите. Анестезиолог находится рядом с Вами на протяжении всей операции. Он регулярно проверяет Ваши жизненно-важные функции и тщательно следит за тем, чтобы Вы не проснулись.
Какие вспомогательные средства могут понадобиться после операции?
В течение первых дней после операции следите за своими движениями и по возможности не оказывайте нагрузки на шейный отдел позвоночника. Для этого Вам выдадут специальную шину-воротник Шанца - мягкий и упругий фиксатор анатомической формы, предназначенной для стабилизации шейного отдела и предотвращения резких движений.
Будут ли ощущаться боли после хирургического вмешательства на шейном отделе позвоночника?
Каждое хирургическое вмешательство связано с определенной болью. Как правило мы стараемся свести послеоперационные болевые ощущения к минимуму. Как только наркоз перестает действовать Вам делают обезболивающую инъекцию либо дают таблетку. Наша цель — это максимальное освобождение пациента от боли.
Условия размещения в Геленк-Клинике

Ортопедичесй медицинский Центр Геленк-Клиника в Германии, частная палата.
Во время стационарного пребывания в клинике Вы находитесь в отдельной палате с душем и туалетом. Кроме того, мы предоставляем Вам полотенца, халат и тапочки. В палате имеется телевизор. С собой необходимо иметь лишь собственные медикаменты, удобную одежду и ночное белье. После операции мы гарантируем круглосуточный уход в лице квалифицированного обслуживающего персонала и опытных физиотерапевтов. В основном, срок пребывания в стационаре составляет 4 дня. Члены Вашей семьи могут остановиться в отеле, который находиться в нескольких шагах от клиники. Мы с удовольствием позаботимся о резервации номера в гостинице.
На что необходимо обратить внимание после операции?
После операции позвоночник должен находится в состоянии покоя. Избегайте резких движений. В течении 2-3 дней на шею одевается шина-воротник Шанца - мягкий и упругий фиксатор анатомической формы, ограничивающий вращения головы до 30°. В зависимости от медицинских показаний Вам назначается мануальная терапия для устранения функциональных нарушений двигательного аппарата, которую будет проводить опытный физиотерапевт. Снимать швы не нужно, так как во время операции используются специальные рассасывающиеся нити. Поэтому принять душ разрешается уже на 7 день после вмешательства.
- Стационарное лечение: 4 дня
- Рекомендуемое время пребывания в клинике: 10-14 дней
- Возможное возвращение домой: через 7 дней
- Рекомендуемый обратный полет: через 14 дней
- Когда разрешается принять душ: через 7 дней
- Рекомендуемая продолжительность больничного: 4 недели (в зависимости от профессии)
- Когда снимаются швы: нет необходимости (рассасывающиеся нити)
- Когда можно снова водить автомобиль: через 2 недели
- Амбулаторная физиотерапия: 2 недели
Сколько стоит хирургия остеоартроза шейного отдела позвоночника?
Кроме стоимости хирургического лечения , необходимо учитывать еще и расходы на диагностику, приемы врачей, а также дополнительные ресурсы, как например шина-воротник Шанца. Если Вы планируете пройти курс физиотерапии в Германии, мы с радостью позаботимся об организации приемов у высокопрофессиональных физиотерапевтов и составим для Вас предварительную смету расходов.
Информацию касательно стоимости проживания в отеле, а также последующего лечения в реабилитационной клинике Вы сможете найти на интернет странице самого медицинского учреждения. Мы будем рады помочь Вам в организации реабилитационного лечения в Германии.
Как записаться на прием и на саму операцию иностранному пациенту?
Для того, чтобы наши врачи смогли оценить состояние межпозвонковых дисков, позвонков и фасеточных суставов им необходимо предоставить результаты визуализационной диагностики - рентгеновские снимки, а также МРТ шейного отдела позвоночника. После того, как Вы отправите все необходимые документы через наш oинтернет-сайт, в течение 1-2 рабочих дней Вы получите всю необходимую информацию, предложение по лечению, а также смету расходов на операцию.
Иностранные пациенты могут записаться на прием к специалисту Геленк Клиники в короткие сроки, соответствующие их планам. Мы с радостью поможем Вам с оформлением визы после того, как на наш счет поступит предоплата, указанная в смете затрат. В случае отказа в предоставлении визы, мы возвращаем Вам предоплату в полном объёме.
Для иностранных пациентов мы стараемся свести промежуток времени между предварительным обследованием и хирургическим к минимуму. Таким образом Вам не нужно будет приезжать в клинику несколько раз. Во время амбулаторного и стационарного пребывания в Геленк Клинике наш персонал отдела управления делами пациента, владеющий несколькими языками (английский, русский, испанский, португальский) ответит на все, интересующие Вас вопросы. Кроме того, мы предоставляем переводчика (например, на арабский), оплата услуг которого производится пациентом самостоятельно. Мы с удовольствием поможем Вам в организации трансфера, поиске отеля и подскажем как провести свободное время в Германии Вам и Вашим родственникам.
Грыжа шейного отдела позвоночника
Межпозвоночные грыжи шейного отдела позвоночника способны не только существенно снижать качество жизни и доставлять выраженные боли, но и провоцировать серьезные, а иногда и опасные осложнения. Поэтому очень важно при обнаружении таковых внимательно следить за их прогрессированием, применять консервативные методы лечения и при возникновении показаний немедленно удалять хирургическим путем.
Особенности хирургических методов лечения грыж шейного отдела
Нужно учитывать, что операция по удалению шейной грыжи позвоночника значительно сложнее, чем аналогичная на поясничном отделе. А потому доверять ее проведение следует только высококвалифицированным хирургам с большим практическим опытом, не понаслышке знакомым с современными малоинвазивными хирургическими методами.
Именно таковыми являются вертебрологи «SL Клиника». За плечами у наших специалистов годы практики, глубокие познания в области спинальной хирургии и высокие показатели успешного удаления межпозвоночных грыж. Им под силу провести любую операцию, а новейшее оборудование позволяет выполнять даже самые сложные технически процедуры. Мы даем шанс на выздоровление каждому пациенту.
В большинстве случаев операции на шейном отделе позвоночника требуют применения общего наркоза, даже если аналогичные вмешательства на поясничном отделе проводятся под спинальной анестезией. В целях безопасности, как правило, выбирается передний или передне-боковой тип доступа. Но современные малоинвазивные методы позволяют эффективно удалить грыжевое образование и при этом не сопряжены с риском образования крупных рубцов.
Показания для удаления грыжи шейного отдела позвоночника
Пациентам, у которых диагностируется грыжевое образование на начальных стадиях, показано комплексное консервативное лечение, включающее прием индивидуально подобранных лекарственных средств, физиотерапию, ЛФК. Операция по удалению грыжи шейного отдела позвоночника является крайней мерой, необходимой при полной неэффективности консервативной терапии, проводимой не менее 1,5 месяцев, и прогрессировании заболевания, что сопровождается:
- выраженными болями в шее, обостряющимися при любых движениях;
- онемением или покалыванием в руках;
- частыми, продолжительными головными болями;
- ухудшением слуха и зрения;
- нарушением двигательной способности верхних конечностей.
Иногда, когда существует серьезный риск для здоровья, хирургическое вмешательство нельзя откладывать. Оно проводится в экстренном порядке при секвестрирующих грыжах, сдавливании образованием крупных кровеносных сосудов, поставляющих кровь к головному мозгу, или сильной компрессии нервов и спинного мозга, что чревато нарушением их трофики и парализации.
В подобных ситуациях, основываясь на результатах диагностических процедур, спинальный хирург, вертебролог рекомендует тот или иной вид хирургического вмешательства. Каждый из них имеет свои достоинства и недостатки, а также точно определенные показания и противопоказания.
Микрохирургические методики
Последним достижением медицины выступает удаление грыжи в шейном отделе позвоночника с последующим протезированием межпозвонкового диска. Под этим подразумевается устранение патологического выпячивания через маленький поперечный разрез длинной 1,5-2 см.
Все манипуляции осуществляются под рентген-контролем с помощью современных ЭОП-аппаратов. Через небольшой разрез вводится специальный расширитель через который проводят операцию
- Хирург отодвигает паравертебральную клетчатку и обнажает тела позвонков с диском, в котором есть грыжа.
- Устанавливается расширитель Caspar, происходит аккуратное удаление диска с грыжей, обнажаются замыкательные пластинки смежных позвонков и зачищаются.
- Протез диска устанавливается по замыкательным пластинкам в пределах тел позвонков.
- Делается рентген контроль и операция заканчивается.
- Продолжительность около 50 минут. Через 12 часов можно вставать ходить, сидеть.
Сегодня выполнение микрохирургических операций на шее возможно передним или задним доступом.
- применяется при передней компрессии спинного мозга и корешков, самый распространенный доступ, который позволяет полностью решить проблему грыж дисков в шее;
- малотравматичная операция быстро убирает болевой синдром и восстанавливает поврежденные нервные структуры;
- Реабилитация короткая с возможность выйти на работу уже через 14 дней;
- Восстановление поврежденных нервных окончаний происходит сразу после операции. В некоторых случаях когда уже наступила парализация от грыжи в шейном отделе, нужно время после операции , которое может быть от месяца до шести.
- Применяется при заднем сдавлении или стенозе позвоночного канала.
- Малотравматичный разрез, через который удаляются остеофиты и связки давящие на спинной мозг или корешки
- Применяется при шейной миелопатии
Степень опасности при удалении грыжи шейного отдела позвоночника
Главным достоинством всех вышеперечисленных доступов является практически полное отсутствие риска развития осложнений. Вероятность их возникновения менее 1 %. Это наиболее щадящие способы удаления грыжи известные на сегодняшний день. Но передний или задний доступ показаны далеко не всем. Показания на подобные операции очень строгие. При этом их стоимость выше, чем других оперативных вмешательств, так как необходимо устанавливать протез диска.
Удаление грыжи диска показано при размерах от 5-6 мм, выраженном болевом синдроме, неврологических осложнений и практически полном отсутствии других заболеваний или нарушений со стороны позвоночника и спинного мозга. Операция дает более 98% успешного устранения дискомфорта и позволяет не задерживаться в клинике длительное время. При этом большинство пациентов замечают моментальное улучшение состояния.
Наиболее популярной, безопасной и эффективной методикой считается установка протеза диска. Протез может быть статическим например кейдж или динамический протез. Разница между ними небольшая, но так как идеально схожих заболеваний и состояний не бывает спинальный хирург выберет наиболее подходящий вариант на основе, МРТ, диагноза, анализов, возраста и других жениных показателей.
Протезирование диска
Доступ парафарингиальный микрохирургический позволяет безопасно без разрезов мышц подойти к грыже диска. Треугольник Пирогова это место позволяющее безопасно удалить выпячивание диска и не причинить вред окружающим тканям. Очень нежно ткани разводятся специальными инструментами , отодвигаются сосуды мышцы и связки. В сторону смещается превертебральная клетчатка и обнажается межпозвонковый диск, который убирается.
Существуют специальные макеты протезов которые вертебролог, во время операции подбирает, устанавливая разные размеры макета между телами, после удаления диска. Когда макет подобран по его размерам устанавливается искусственный диск. Таким способом восстанавливается анатомия позвоночника и организм не ощущает что у него удалили диск. Размеры протеза одинаковый и нагрузки на смежные сегменты позвоночника нет.
Для введения протеза используется отдельный инструмент. Устанавливается дистрактор Caspar, который раздвигает тела позвонков в стороны и в этот момент протез легко устанавливается в межтеловой промежуток. Другими достоинствами метода является:
- Восстановление целостности межпозвоночного диска;
- малый риск развития послеоперационных осложнений;
- короткий период реабилитации;
- отсутствие выраженных послеоперационных болей.
Операция применяется при образовании грыжи сбоку или посередине диска. Она не противопоказана при воспалительном процессе в спинномозговом канале, но не может проводиться при его стенозе. В последнем случае решение проблемы возможно только путем заднего доступа или комбинирование заднего и переднего доступа.
Цены на операцию при грыже шейного отдела позвоночника
Стоимость удаления грыжи диска шейного отдела позвоночника 530 000 руб и зависит от:
— метода удаления грыжи диска (задний или передний)
— Фирмы производителя имплантов.
— Клиники (где будет проведена операция) и класса палаты.
— Анализов перед операции (если обследования проходить у нас)
Цена включает в себя:
— Прибывание в клинике до и после операции;
— Импланты
— Операцию;
— Наркоз;
— Послеоперационное наблюдение.
— Наблюдение и консультация на период реабилитации.
— Обследования перед операцией (если сдаете у нас)
Цена указана за микрохирургический метод удаления. Все услуги клиники и стоимость приведены в прайсе
В нашей клинике возможно проведение операций при шейной грыже различной степени сложности. Она длится от 50 до 120 минут. После операции пациент может вставать, ходить сидеть практически сразу . Легкая реабилитация позволяет покинуть клинику уже на пятые сутки.

Шаболдин Андрей Николаевич Cпинальный хирург, вертебролог, кандидат Медицинских Наук, Травматолог ортопед
Читайте также:
- Синдром Крузона (Crouzon)
- Неотложная помощь. Неотложная медицинская помощь.
- Мышцы туловища и стенки тела эмбрионов. Морфогенез мышц конечностей плода
- Диагностика фиброматоза и десмоида грудной клетки по КТ, МРТ
- Энтерококки. Особенности энтерококков. Эпидемиология энтерококков. Клинические проявления поражений энтерококками. Выявление энтерококков. Диагностика энтерококков.
