Хронические заболевания у детей
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Хронические инфекционные болезни у детей встречаются ненамного реже острых инфекционных состояний, а термин «оппортунистические инфекции» перестал быть сугубо специальным для инфекционистов и гинекологов. Теперь с этой проблемой сталкиваются все врачи, в том числе педиатры.
Современные методы диагностики, в частности определение антител в крови методом ИФА и определение ДНК возбудителя методом ПЦР, продемонстрировали, что инфицированность людей оппортунистическими инфекциями достигает 90-99%.
Что такое оппортунистические инфекции
Так обозначаются распространенные хронические инфекционные заболевания, вызываемые условно патогенными микроорганизмами разных типов (вирусы, бактерии, простейшие, внутриклеточные микробы), поражающими преимущественно слизистые оболочки и лимфатическую систему, передающимися разными путями и имеющими ряд закономерностей.
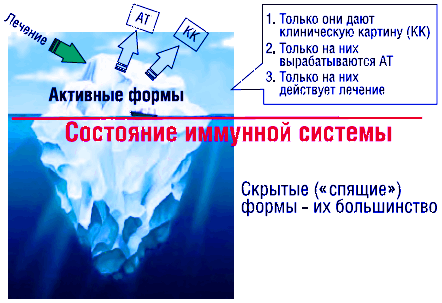
Главная особенность всех хронических инфекций - возможность существования в активной и «спящей» (латентной) форме, а также «айсберговый» тип существования (рис. 1). Большинство микроорганизмов присутствует в организме в неактивной форме, как подводная невидимая часть айсберга. Для организма такие неактивные микроорганизмы не представляют угрозы, клинической картины не вызывают, иммунная система на них практически не реагирует, и, самое главное, на неактивные формы не действуют этиотропные препараты (антибиотики, противовирусные и другие средства). Активных микробов меньше, они уязвимы для лекарств, вызывают клинические проявления, на них вырабатываются антитела (врачи начинают «видеть» хроническую инфекцию, как надводную часть айсберга). Соотношение активных и неактивных форм зависит от состояния иммунной системы. В случае адекватной работы иммунной системы хроническая инфекция может быть полностью подавлена, т.е. практически все микроорганизмы будут находиться в неактивной форме, а человек не только будет физически здоров, но и антитела на данную инфекцию будут на низком уровне (в пределах нормы).
 |
При ослаблении иммунитета происходит активизация значительных количеств оппортунистических микробов, соотношение «спящих» и активных смещается в сторону последних, нарастает клиническая картина. В этот момент лечение будет максимально эффективным. Знание этих особенностей оппортунистических инфекций помогает выбрать правильную и эффективную лечебную тактику.
Формирование очагов хронических (оппортунистических) инфекций происходит так, как изображено на рисунке 2. Инфицирование становится заболеванием, если нарушается баланс между количеством возбудителя, попавшего в организм, и состоянием иммунной системы. При ослабленном иммунитете даже небольшое количество микроба может создать проблемы, а большое количество микроорганизмов вызовет заболевание и при неослабленном иммунитете. Некоторые микроорганизмы могут вызвать острое заболевание, а потом перейти в хроническую форму; например, это характерно для вируса Эпштейн Барр - возбудителя инфекционного мононуклеоза. Другие возбудители могут формировать хроническое заболевание без стадии острой болезни, например лямблии (острая форма лямблиоза встречается очень редко). Активизация хронической инфекции может произойти на фоне инфицирования любым другим микробом, тогда к клиническим проявлениям, характерным для этого микроорганизма, присоединяются клинические проявления, характерные для хронического очага. Например, ребенок заболевает ОРВИ, через несколько дней присоединяются симптомы кишечных нарушений. Это может быть активизацией очага хронической инфекции в ЖКТ, спровоцированной ОРВИ.
Эпидемиология
Для оппортунистических инфекций характерны всевозможные пути заражения:
- воздушно капельный (хламидии, легочные микоплазмы); передаваться могут как активные, так и неактивные формы, если человек является не только носителем, но и выделителем микроба в окружающую среду (большинство людей являются носителями, примерно 15% - выделители);
- фекально оральный (хламидии - Ch. psittaci, лямблии); хламидийная инфекция характерна для птиц, животных. Экскременты перемешиваются с землей, загрязняют руки и продукты, при попадании загрязненных и инфицированных элементов в кишечник там может сформироваться очаг хронической инфекции;
- половой (урогенитальный хламидиоз, оппортунистические инфекции); вертикальный (трансплацентарно, во время родов); за счет того, что хронические инфекции существуют в виде активных и неактивных форм (рис. 1), возможен такой способ передачи инфекции от матери плоду: у беременной женщины существует оппортунистическая инфекция в латентной форме, клинических проявлений нет, антитела в крови - в пределах нормы или не выявляются. Происходит вертикальная передача инфекции плоду (передаются неактивные формы), у родившегося ребенка в какой-то момент происходит активизация инфекции;
- трансмиссивный (через кровь и насе комых).
Закономерности влияния на организм
Любой очаг хронической инфекции может вызвать следующие нарушения в организме:
Наличие даже одного направления клинической картины должно наводить педиатра на предположение о поиске хронических (оппортунистических) инфекций.
Принципы диагностики
Выявление инфекционного фактора может идти по двум направлениям.
- Поиск возбудителя (микробиологические методы, посевы и т.п.), его ДНК (метод ПЦР) или продуктов его жизнедеятельности (биохимические методы).
- Выявление иммунной реакции организма на инфекцию (поиск антител методом ИФА и др.). Особенности разных методов диагностики представлены в таблице 1.
- методы определения ДНК (ПЦР-диагностика) или посев;
- возможно, когда возбудитель локализуется на доступных слизистых оболочках (верхние дыхательные пути, наружные половые органы);
- ПЦР-диагностика «не отличает» живых микробов от убитых, на посев может потребоваться много времени.
- ИФА-диагностика - выявление антител классов М, G, А
- можно выявить инфекции с любой локализацией, в т.ч. «спрятанные» в слизистых оболочках или лимфатической системе;
- можно выявить стадию болезни: первичное заражение, активизация, хроническое течение;
- нельзя быстро отследить динамику после лечения, так как антитела долго (4-6 месяцев)сохраняются в крови
Трактовка результатов анализов представлена в таблице 2. В двух последних строках - ситуации, не требующие лечения.
| IgG | IgM | IgA | ПЦР | Трактовка |
| ↑ | N | N | ↑ или N | Инфекция есть (или есть иммунная память) |
| ↑ или N | ↑ | N | — | Активная фаза (недавнее первичное инфицирование) |
| ↑ или N | ↑ или N | ↑ | — | Активизация хронической инфекции |
| N | N | N | ↑ | Инфекция неактивна (или убитые микробы) |
| N | N | N | N | Инфекции нет (или нет клинически значимой) |
Повышение антител класса G выше диагностически значимых титров к какой либо хронической инфекции при первичной диагностике должно трактоваться как наличие этой инфекции и требует терапевтических действий: иммунокоррекции или активной этиотропной терапии.
Актуальные в педиатрии хронические инфекции
Бактериальные инфекции, вызванные условно патогенной флорой (УПФ)
Возбудители: гемолизирующая кишечная палочка, золотистый стафилококк, гемолизирующие стрептококки, клебсиеллы, лактозонегативные энтеробактерии и др. Живут на слизистых оболочках и в просвете ЖКТ, дыхательных, мочевыводящих путей.
Диагностика: бактериологические посевы - мазки из ВДП, половых органов, посевы на стерильность, исследования фекалий «на дисбактериоз».
Тактика педиатра: иммунокоррекция, применение фаготерапии, антисептиков. Применение антибиотиков показано в острую фазу (фебрильная температура, выраженность клинических проявлений).
Хламидийная инфекция
Возбудители: Ch. trachomatis, Ch. pneumoniae, Ch. psittaci. Вызывают внутриклеточные инфекции, поражающие слизистые оболочки и лимфатическую систему. Могут поражать все системы, где есть слизистая оболочка: конъюнктива глаза (интранатальное инфицирование); верхние дыхательные пути (ВДП), нижние дыхательные пути (воздушно капельный путь); слизистая ЖКТ (фекально оральный путь); мочеполовая система (половой путь или занос через лимфатическую систему);
Источники заражения:
- Человек, как здоровые носители, так и те, у кого активная форма болезни, при условии локализации на слизистых, сообщающихся с окружающей средой. Считается, что носителями хламидий являются более 90% людей.
- Птицы (попугаи, голуби, воробьи и др.). Хламидии выделяются с птичьим пометом, помет попадает в почву и на продукты питания, заражение человека происходит фекально оральным или воздушно-капельным путем.
- Кошки, мелкий рогатый скот (козы).
Инфицирование - еще не заболевание. Клинические признаки появляются при ослаблении иммунитета.
Клиническая картина зависит от локализации и активности хламидий:
- конъюнктивит (бывает у новорожденных детей при интранатальном инфицировании);
- хронические рецидивирующие заболевания ВДП (тонзиллит, фарингит), а также острые заболевания (ангина);
- рецидивирующие бронхиты или пневмонии, бронхообструкция, астма;
- хроническая дисфункция ЖКТ, дисбактериоз, не поддающийся лечению;
- атопический дерматит (хламидии, будучи внутриклеточной инфекцией, могут приводить к повреждению гистаминобразующих тучных клеток слизистых оболочек) с торпидным течением без эффекта от лечения;
- острые и рецидивирующие заболевания мочевыводящих путей, вульвиты и другие поражения половой системы.
- у детей диагноз подтверждается методом ИФА по выявлению антител;
- метод ПЦР и другие исследования, направленные на выявление возбудителя, практически не имеют смысла, поскольку локализация инфекции происходит чаще всего в труднодоступных для исследования местах (например, глубоко в бронхах или в слизистой оболочке кишечника);
- мазок из зева на выявление хламидий (методом ПЦР) нужен только для выявления степени эпидемиологической опасности, но не может быть основанием для назначения лечения;
- направление на анализы крови для выявления антител к хламидиям - по клинической картине и при наличии эпидемиологических указаний (при выявлении хламидийной инфекции в близком окружении).
Врачебная тактика при хламидийной инфекции. Применение антибактериальной терапии показано только при наличии признаков активности хламидийной инфекции, иначе не будет эффекта.
Показания для антибактериальной терапии:
- любое острое состояние, требующее назначения антибиотика: ангина, пневмония, острый бронхит, гнойный отит, гнойный тонзиллит, гайморит в стадии обострения;
- ОРЗ с высокой температурой (более 38,0 °С) более 3-5 дней;
- ОРЗ с температурой выше 37,0 °С, если она держится более 7-10 дней подряд;
- бронхообструктивный синдром; приступ бронхиальной астмы (если наличие хламидийной инфекции подтверждено анализами);
- затяжной кашель более 3 недель;
- обострение дерматита (если наличие хламидийной инфекции подтверждено анализами);
- неэффективность лечения аллергических болезней.
Все эти симптомы могут возникнуть при активизации хламидий за счет ослабления иммунной системы. В этот период они становятся максимально уязвимыми, а лечение - максимально эффективным. Нужно только применить правильный антибиотик! При подтвержденной хламидийной инфекции или подозрении на нее в случаях, когда нужен антибиотик, можно применять только те антибиотики, которые действуют на хламидии: макролиды, фторхинолоны, препараты тетрациклинового ряда. У детей используются толь ко макролиды! Применение «неправильного» антибиотика (пенициллинового ряда или цефалоспоринов) при хламидийной инфекции приведет не только к упущенной возможности значительно сократить количество хламидий в период их максимальной уязвимости, но и усилит их, позволив распространиться на соседние участки слизистых оболочек. Это в итоге приводит к аллергизации и астматизации (к этому же приводит и несвоевременное применение антибиотика).
Примерная схема лечения в острый период хламидийной инфекции:
- Свечи Виферон и/или КИПферон для укрепления иммунной системы и повышения эффективности антибиотика, 10 дней.
- Антибиотик - макролид (кларитромицин, рокситромицин, мидекамицин, джозамицин, спирамицин), курс 10 дней.
Вне периода активности применяются общеукрепляющие средства и иммунокоррекция.
Микоплазменная инфекция
Возбудители: М. pneumoniae, М. hominis. Вызывают внутриклеточные инфекции, поражающие слизистые оболочки. Излюбленная локализация: дыхательные пути (как верхние, так и нижние) и мочеполовая система (МПС).
Источники заражения: человек - как здоровые носители, так и те, у кого активная форма при условии локализации на слизистых, сообщающихся с окружающей средой. Считается, что носителями микоплазм являются более 90% людей.
Клиническая картина - заболевания дыхательных путей и МПС. До 30% бронхиальной астмы ассоциировано с наличием микоплазменной инфекции, удачное лечение которой может избавить человека от заболевания или существенно улучшить его течение.
Диагностика и лечебная тактика при микоплазменной инфекции не отличаются от таковой при хламидийной инфекции.
Вирусные хронические инфекции Возбудители: вирус Эпштейн Барр (ВЭБ), вирусы простого герпеса 1 го, 2 го, 6 го типов (ВПГ), цитомегаловирусы (ЦМВ) и др.
Для ВЭБ характерны как острое заболевание (инфекционный мононуклеоз), так и хроническое течение по типу оппортунистической инфекции. Для ВПГ 6 го типа характерны острые состояния по клинической картине, напоминающие инфекционный мононуклеоз.
При хроническом течении данные заболевания полностью подчиняются «правилам» оппортунистических инфекций: «айсберговый» тип, активизация при любом другом инфицировании. Характерно поражение лимфоузлов: при активизации ВЭБ или ВПГ 6-го типа развиваются лимфаденопатии той или иной степени тяжести (вплоть до гнойных лимфаденитов). ОРЗ осложняются увеличением лимфоузлов, в редких случаях рецидив инфекционного мононуклеоза; активизация ВПГ 1 го, 2 го типов приводит к появлению типичных везикулярных высыпаний на коже или слизистых.
Диагностика. Исследование крови на антитела (ИФА), диагностически значимым критерием является повышение уровня IgG; возможно также выявление методом ПЦР со слизистых зева.
Лечебная тактика. При выявленном носительстве ВЭБ в период протекания ОРЗ нужно проводить противовирусную терапию (Арбидол, Виферон, Изопринозин) в сочетании с иммунокоррекцией; лечебные мероприятия наиболее эффективны в период обострения.
Принципы восстановительного лечения детей с хронической патологией
Для улучшения качества лечебных мероприятий и повышения эффективности лечения больных детей принципиальное значение имеет внедрение в практику педиатрии современных методов восстановительного лечения и реабилитации. Под реабилитацией принято понимать ко
Для улучшения качества лечебных мероприятий и повышения эффективности лечения больных детей принципиальное значение имеет внедрение в практику педиатрии современных методов восстановительного лечения и реабилитации.
Под реабилитацией принято понимать комплекс координированно проводимых мероприятий медицинского, психологического, педагогического и социального характера, направленных на максимально быстрое и полное восстановление здоровья ребенка и его эффективный и ранний возврат к обычным условиям жизни и учебы [4, 30, 28]. В основе такого определения лежит совокупность признаков, характеризующих различные стороны частных вопросов общей реабилитации.
Совершенно ясно, что разработка концепции столь емкого по своим задачам процесса требует многоуровневого исследования обстоятельств реабилитируемого и выработки на этой основе адекватной стратегии и соответствующей тактики действий [26]. Разработан и внедрен алгоритм медико-социальной оценки ситуации пациента и планирования реабилитационного процесса.
Любой патологический процесс представляет собой взаимодействие между патогенетическими механизмами, с одной стороны, и защитными усилиями организма — с другой. Наличие у организма мощных механизмов противодействия неблагоприятным экзо- и эндогенным факторам было известно с древних времен. Недаром из поколения в поколение передавалась врачебная истина: “Природа лечит — врач помогает”. Значительное расширение в XX веке методической базы исследований позволило академической науке получить фактические материалы о саморегуляторных процессах. На их основе стало формироваться учение о саногенезе. По С. М. Павленко, саногенез — это динамическая система защитно-приспособительных механизмов (физиологического и патофизиологического характера), активизирующихся на стадии предболезни, развивающихся на протяжении болезненного процесса и направленных на восстановление нарушений саморегуляции организма. Например, основными механизмами для больных с патологией нервной системы, по мнению О. Г. Когана и В. Л. Найдина [16], можно считать реституцию, регенерацию, компенсацию и иммунитет. Эти механизмы играют ведущую роль в саморегуляции и адаптации здорового человека. При появлении патогенетических факторов они активизируются, обеспечивая саногенетический эффект. Защитный эффект выражен тем больше, чем сильнее консолидация саногенетических механизмов опережает во времени патологический процесс.
Заслуживает внимания широкий медицинский, философский, социологический, социально-психологический и педагогический подход к этим проблемам [8], так как у человека саногенез имеет биосоциальный характер и направлен на гармоничное восстановление здоровья, личного и социального статуса. Понятие реабилитации применительно к детям основывается на решении проблем, связанных с проведением восстановительного лечения, являющихся в детском возрасте ведущими, первичными в едином реабилитационном процессе. Далее следуют педагогические и социальные проблемы.
База реабилитационной службы в России начала интенсивно развиваться в 80-х годах, когда стали появляться различные типы учреждений восстановительного лечения: 1) отделения в поликлиниках и больницах, самостоятельные центры и больницы восстановительного лечения; 2) санаторные группы по разным профилям патологии в дошкольных учреждениях и оздоровительных лагерях, группы при детских поликлиниках; 3) медицинские блоки с центрами восстановительного лечения в школах; 4) группы для детей дошкольного возраста — инвалидов и страдающих хроническими заболеваниями — в домах ребенка, 5) отделения дневного пребывания в детских поликлиниках и больницах. 6) детские санатории различного профиля [11].
Медицинская реабилитация, возникшая в результате слияния интересов собственно медицины и социологии, переживает период научного становления. Она как бы приходит на смену лечебной медицине, объектом которой был больной, а главной целью — устранение признаков болезни. Прогрессивность реабилитационной педиатрии в том, что основной ее целью является восстановление общего здоровья ребенка даже при отсутствии признаков болезни. Конечная цель реабилитации — формирование здорового ребенка, приспособленного к условиям внешней среды [30, 5, 11].
В настоящее время выделены основные компоненты реабилитации: методологический — представление о биологической природе и социальной сущности человека; биологический — учение о саногенезе как интегральном процессе, включая представления о функциональных системах и фенотипической адаптации; психологический — учение о личности и компенсаторных механизмах, обусловливающих саногенетическую направленность личностных реакций; социально-экономический — потребность общества в полезной деятельности ее членов; организационный — разработка системы лечебно-организационных мероприятий, создание специализированных центров, отделений и кабинетов, обеспечивающих различные виды реабилитации [7, 35].
К медицинской реабилитации относятся все виды вмешательств, направленные на восстановление функций органов, систем или организма в целом, на профилактику и ликвидацию осложнений и рецидивов заболевания.
Социальный компонент реабилитации определяется отношением больного к своему заболеванию и физическому недостатку, взаимоотношением с медперсоналом, родителями и т. п. Немаловажное значение при этом имеет практическое преломление принципов медицинской деонтологии, этики и ятрогении в педиатрии [9].
Весьма важна адаптация к российским условиям принципов кондуктивной педагогики [22], признанной основополагающей во всем мире. В основе методов, используемых в разных школах реабилитации, лежат идеи, разработанные в конце 40-х годов венгерским врачом и педагогом А. Пето. Принципы кондуктивной педагогики едины и всеобъемлющи для реабилитации аномальных детей вне зависимости от нозологических форм и тяжести самого заболевания. В переводе с английского “кондуктор” означает “проводник, инструктор”. В системе “общество — кондуктор — больной ребенок” кондуктор и является, с одной стороны, проводником нужд ребенка-инвалида в большой мир, а с другой — адаптером многообразного социума и его требований к возможностям аномального ребенка. Поэтому главная цель — одновременное стимулирование двигательной и интеллектуальной активности ребенка — становится достижимой в рамках уникального педагогического, кондуктивного процесса.
Приемы кондуктивной педагогики базируются на трех принципах. Первый из них — принцип нормы. В кондуктивной педагогике не существует самого понятия “больной ребенок”; есть те или иные варианты нормы, более или менее отдаленные от медианы. При этом сказанное вовсе не является декоративным утверждением, а носит сугубо практический смысл. Если в неврологии, скажем, аксиомой является возврат правильного органического строения кисти (например, при выраженных контрактурах) и только после этого — построение функционального совершенствования, то кондуктивная педагогика декларирует, что морфологически аномальная конечность может выполнять те же движения, проявлять ту же манипулятивную активность, что и нормальная кисть.
Второй принцип кондуктивной педагогики — принцип абилитации. Если реабилитация, по определению, есть восстановление утраченных функций, то процесс абилитации значительно сложнее. Только опираясь на сохранные функции или на их остаточные проявления, можно попытаться восстановить, казалось бы, навсегда утраченное. Человек с контрактурой лучезапястного сустава никогда не станет Рихтером, но он сможет играть на рояле или гитаре. Если захочет! Именно эти слова и легли в основу третьего и наиболее фундаментального принципа кондуктивной педагогики — принципа мотивации. У пациента должно появиться стойкое желание выздороветь и мотив к достижению этой цели. Таким мотивом для больного ребенка, как и ребенка вообще, может быть только игра. Неуклонно растущий в России процент детей с умственной отсталостью и (или) моторными или сенсорными нарушениями требует срочных мер по раннему выявлению таких детей и оказанию им квалифицированной помощи. Санкт-петербургская инициатива “абилитации младенцев” — первая российская программа раннего вмешательства — была призвана решать именно эти задачи. Она направлена на наиболее раннее (в первые три года жизни) выявление детей с отставанием в психическом развитии, выбор оптимальной для данного ребенка стратегии раннего вмешательства и оказания соответствующих услуг [17].
Требуется активное участие матери ребенка, которая должна овладеть оптимальным для его психического развития стилем общения и игры и, кроме того, освоить специальные абилитационные процедуры, выбор которых зависит от характера и степени нарушений в организме ребенка.
Объектом восстановительного лечения являются дети II группы здоровья (здоровые дети с функциональными отклонениями и часто болеющие с риском возникновения хронических заболеваний, имеющие неблагоприятные наследственные и бытовые факторы, отставание в физическом развитии) и III группы здоровья (дети, имеющие значительные отклонения в состоянии здоровья постоянного или временного характера; хронические заболевания в стадии компенсации и субкомпенсации).
Наиболее полно и эффективно задачи реабилитации решаются в том случае, если программа реализуется поэтапно с соблюдением следующих основных положений: раннее начало реабилитационных мероприятий; комплексность, непрерывность и завершенность реабилитационных мероприятий с использованием стационара, санатория, поликлиники и других лечебно-профилактических учреждений; доступность реабилитации для всех лиц, нуждающихся в ней. Это положение может быть реализовано в том случае, если организационные формы реабилитации будут связаны как с системой здравоохранения, так и с системой просвещения [24, 1, 27].
По фазам реабилитация разбивается на реконвалесценцию, реадаптацию, ресоциализацию.
- Реконвалесценция — фаза выздоровления с восстановлением нарушенных биологических и психологических функций организма.
- Реадаптация — фаза приспособления к быту, труду, другим аспектам окружающей среды.
- Ресоциализация — фаза восстановления взаимоотношений индивидуума с макро- и микросредой.
Система восстановительных мероприятий в лечебно-профилактической практике также подразделяется на несколько этапов (фаз). Первый этап — стационарный. В этот период обеспечивается не только клиническое выздоровление и восстановление функций пораженных органов и систем, но и подготовка больного ребенка к следующему этапу. Лучше всего его проводить в условиях многопрофильной или специализированной детской больницы, чтобы обеспечивать в относительно короткий срок всестороннее обследование больного и качественное лечение [18].
Второй — санаторный этап восстановительного лечения. На этом этапе по возможности достигается полное восстановление здоровья ребенка при нормализации морфологических и функциональных характеристик. Данный период особенно необходим лицам с нарушениями адаптивности, а также при наличии стойких остаточных явлений патологического процесса. Основная цель — подготовить больного ребенка к активной жизни в семье и школе. Создаются предпосылки к рациональной перестройке режима дня, изменению сложившихся привычек, к систематическому проведению профилактических мероприятий, включая вторичную профилактику. Помимо детского санатория, можно рекомендовать восстановительное лечение в условиях специализированного дошкольного учреждения, в отделении восстановительной терапии, а также в специализированных группах родителей с детьми в санаториях-профилакториях [25, 31].
Третий — адаптационно-компенсаторный этап восстановительного лечения. Осуществляется, как правило, в домашних условиях или в том учреждении, которое посещает ребенок (детский сад, школа). Контроль за проведением этого этапа возлагается на специализированный реабилитационный центр или детскую поликлинику. Содержание реабилитационных мероприятий определяется не только условиями, в которых оказывается ребенок, но и состоянием его здоровья и степенью адаптационных возможностей детского организма. Основным видом медицинской реабилитации на данном этапе является рациональная методика диспансерного наблюдения за больными детьми [14, 12, 33].
Значительная роль отводится курортным факторам реабилитации. Наиболее частой патологией у детей, поступающих на санаторно-курортное лечение, являются заболевания нервной системы, органов пищеварения, почек и мочевыводящих путей. Лечение таких больных проводится в детских здравницах Пятигорска, Железноводска, Евпатории и др.
Для повышения эффективности санаторно-курортной помощи детям необходим правильный отбор больных и строгая их диспансеризация [15, 20]. Физический аспект реабилитации включает в себя весь арсенал физиотерапии, в том числе лечебную гимнастику, элементы закаливания, физическую подвижность [32, 29]. Систематическое контрастное воздушное или водное закаливание сопровождается повышением устойчивости организма к температурным колебаниям окружающей среды и повышает иммунобиологическую реактивность организма. Закаливание по контрастным методикам способствует нормализации ионного гомеостаза и проявляется уменьшением выделения из организма ионизированного кальция, повышением выделения клетками натрия и хлора, что свидетельствует об улучшении вегетативной регуляции [13, 19].
Физические агенты оказывают рефлекторное, гуморальное и непосредственное физико-химическое воздействие на ткани организма. Доказано, что физические факторы действуют в основном специфически, а неспецифический компонент играет второстепенную роль [34]. Специфичность влияния физических факторов на организм определяется видом физической энергии, локализацией воздействия, глубиной проникновения энергии в ткани, дозой воздействия, а также видом ткани (ее биофизической и биохимической структурой, функциональной активностью). Большое значение имеет характер ответной реакции организма на однократные и особенно курсовые физиотерапевтические воздействия [3].
В возникновении и течении многих хронических заболеваний у детей существенную роль играют психические факторы: конфликтные ситуации в семье, эмоциональные переживания ребенка [23, 21].
Из методов психотерапии используют внушение наяву, гипносуггестию, аутотренинг, рациональную, косвенную, семейную психотерапию и другие методы. Обычно используются два-три метода, остальные же подключаются в качестве взаимопотенцирующих элементов. При невротических расстройствах на первый план выдвигаются способы психической регуляции, а при неврозоподобных — способы психической саморегуляции [2]. Вместе с тем следует признать, что методы оказания дифференцированной психотерапевтической помощи детям в системе лечебно-восстановительных мероприятий должным образом не оценена, в частности в терапии болезней органов пищеварения [6].
Основными задачами психотерапевтического воздействия являются: коррекция и предупреждение психических нарушений, потенцирование и опосредование лечебно-диагностических процедур, проводимых по поводу основного заболевания, воздействие на его психическую составляющую (боли, неприятные ощущения, расстройства сна, аппетита и т. п.), психологическая адаптация детей к условиям стационара, формирование у пациентов установки на борьбу с болезнью и четкое выполнение всех врачебных назначений [10].
Восстановительное лечение сегодня рассматривается как единый медико-психолого-педагогический процесс, включающий в себя, помимо комплекса лечебно-оздоровительных мероприятий, психологическую коррекцию, направленную на формирование у ребенка адекватного осознания себя в ситуации болезни и активное привлечение семьи к процессу восстановительного лечения.
Литература
Заболевания детей дошкольного и младшего школьного возрастов
Заболевания и состояния, с которыми могут столкнуться родители детей 4-11 лет.
Быстрый переход
Инфекции
В этом возрасте первой линией защиты от инфекций по-прежнему остается иммунизация ребенка по графику. Вакцинация — самый эффективный, безопасный и доступный способ профилактики тяжелых и потенциально жизнеугрожающих инфекционных заболеваний. Согласно Национальному календарю профилактических прививок, дети 6 лет должны ревакцинироваться против кори, краснухи, эпидемического паротита, дети 6-7 лет получить вторую ревакцинацию против дифтерии и столбняка.
Подробнее о вакцинации детей любого (в том числе дошкольного и младшего школьного) возраста
Желательно провести дополнительную вакцинацию ребенка сверх национального календаря, проверить его прививочную карту и, если ему не делали прививки от ротавирусной инфекции, менингококковой инфекции, ветряной оспы, гепатита A, клещевой инфекции (путешествующим в эндемичные регионы или страны), сделать их.
Если вам сложно разобраться в том, какие прививки необходимы ребенку по возрасту, как дополнительно его защитить, запишитесь на консультацию к любому педиатру Рассвета. Наши врачи составят индивидуальную схему вакцинации ребенка и вакцинируют его в соответствии с возрастом и всеми требованиями.
Родителям, часто путешествующим с детьми в регионы России и за границу, полезно уточнить требования к вакцинации для путешественников на сайте Департамента г. Москвы, Консульского департамента МИД России, посмотреть рекомендации CDC (Центров по контролю и профилактике заболеваний США). Знать, какие требования к вакцинации путешествующих предъявляет принимающая страна, оформить надежную страховку для себя и ребенка.
В экстренном случае, если получить медицинскую помощь на месте невозможно, проконсультироваться с врачом дистанционно.
В стране пребывания важно соблюдать правила личной гигиены, чтобы избежать распространенного заболевания туристов — диареи путешественников: мыть руки с мылом, питаться в проверенных местах, тщательно мыть фрукты и овощи, пить только бутилированную воду, избегать контакта с животными. Чтобы защитить ребенка (и себя) от укусов насекомых, необходимо использовать репелленты, на прогулках в лесу носить одежду, полностью закрывающую руки и ноги.
Боль в горле, боль в ушах, простуда, грипп, конъюнктивит, гастроэнтерит
Заболевания и состояния, характерные не только для детей раннего возраста, но и для детей, которые уже ходят в детский сад и посещают начальную школу. О механизмах их распространения, диагностике и подходах к лечению мы подробно писали в этой статье.
Аллергия
Аллергия — это сверхчувствительность иммунной системы к некоторым веществам (аллергенам), выражающаяся в воспалительном ответе даже на их минимальное воздействие.
Аллергию могут вызывать пыльца растений, пыль, шерсть и эпидермис домашних животных, продукты жизнедеятельности домашних пылевых клещей, укусы насекомых, продукты питания (арахис, яйца, коровье молоко, соя, пшеница и др.), споры плесневых и дрожжевых грибов, некоторые лекарства. Симптомы аллергии могут варьироваться от раздражающих и снижающих качество жизни (заложенность носа, многократное чихание, слезотечение, зуд и покраснение глаз, осиплость голоса, продолжительный и настойчивый сухой кашель, крапивница) до жизнеугрожающих (затруднение дыхания, потеря сознания, отек лица и шеи, анафилактические реакции).
Некоторые аллергии носят сезонный характер (аллергия на пыльцу растений), другие не зависят от времени года и могут проявиться в любой момент, при контакте с аллергеном (аллергия на продукты питания, пылевых клещей, плесень).
Аллергия часто носит наследственный характер и может передаваться от родителя ребенку. Однако если у одного из родителей или ребенка в семье есть аллергия, это не означает, что у других детей она обязательно разовьется. С другой стороны, у некоторых детей аллергия возникает спонтанно, даже если у родственников нет этого заболевания. Иногда у детей возникает т. н. перекрестная аллергия, например, у ребенка, имеющего аллергию на пыльцу березы, может возникнуть аллергическая реакция на яблоки, морковь, киви, сельдерей, вишню, персик, грушу, лесной орех, картофель, поскольку они содержат белки, структурно схожие с белками пыльцы деревьев. У людей с аллергией на латекс могут проявиться симптомы аллергии на киви, авокадо, бананы и каштаны.
Аллергический ринит (поллиноз, сенная лихорадка) является самой распространенной аллергической реакцией у детей старше 4 лет. Обычно симптомы аллергического ринита включают заложенность носа, насморк, зуд в носу, чихание, слезотечение, отеки и покраснение глаз. Отсутствие симптоматического лечения часто приводит к дыханию через рот (особенно во время сна), что может негативно влиять на рост зубов и развитие зубочелюстной системы; провоцировать ушные инфекции и снижение слуха, которое, в свою очередь, может влиять на развитие речи. Поэтому очень важно, заметив у ребенка первые симптомы аллергии, записаться на прием к детскому аллергологу, пройти всю необходимую диагностику (анализы крови — ImmunoCAP — на специфические иммуноглобулины E к пыльце деревьев, споры плесени и др., реже — кожные пробы) и получить оптимальную схему лечения.
Лечение аллергического ринита направлено на устранение симптомов и профилактику аллергических приступов. Для уменьшения симптомов врач рекомендует по возможности избегать контакта с аллергеном: во время сезона пыления деревьев и трав не гулять в лесу или парках, держать окна закрытыми, пользоваться противоаллергенными очистителями воздуха, делать ежедневную влажную уборку, не открывать окна в машине, придя домой с улицы, принимать душ, исключить из рациона продукты, на которые существует перекрестная аллергия; придерживаться гипоаллергенной диеты. Также врач назначает антигистаминные препараты; в некоторых случаях (при возникновении астмы из-за хронического воспаления бронхов, вызванного аллергией) дополнительно назначает стабилизаторы мембран тучных клеток, антагонисты лейкотриеновых рецепторов, стероидные глазные капли, носовые спреи, кремы и мази, снимающие воспаление и отек, ингаляционные глюкокортикостероиды.
Также врач может назначить аллерген-специфическую иммунотерапию (АСИТ), которая на сегодняшний день является единственным методом лечения аллергии с длительным эффектом. Она заключается в последовательном введении в организм малых доз аллергенов, с постепенным их увеличением (препараты в виде капель под язык или уколов). Заключающая фаза лечения — поддерживающая, здесь одна и та же доза аллергена вводится в течение 3 лет. После нее у пациента возникает длительная ремиссия, т. е. невосприимчивость к аллергену. При условии начала применения АСИТ на ранних стадиях развития аллергического ринита и приверженности лечению (соблюдение всех рекомендаций врача) с помощью этого метода можно добиться уменьшения и даже полного прекращения проявления симптомов аллергии, избежать последующих сенсибилизаций, снизить вероятность развития астмы.
Астма
Астма входит в число наиболее распространенных детских заболеваний. Причины ее возникновения окончательно не установлены, но считается, что большую роль играет наследственность (астма у одного или нескольких членов семьи) и факторы внешней среды (пассивное курение, загрязнение воздуха). Астма может быть аллергической — развиваться вследствие воздействия таких аллергенов, как пыльца, пыль, шерсть и эпидермис домашних животных — и неаллергической, связанной с перенесенным инфекционным или другим заболеванием, неблагоприятным воздействием окружающей среды, приемом определенных лекарственных препаратов.
К триггерам астмы относятся пыльца травы и деревьев, перхоть домашних животных, продукты жизнедеятельности домашних пылевых клещей и тараканов, табачный дым, пары химических веществ, погодные условия (холодный воздух, повышенная влажность, сухость воздуха), некоторые лекарства, стресс, вирусные респираторные инфекции (в том числе грипп), рефлюкс (в некоторых случаях, когда желудочная кислота попадает в пищевод).
Симптомы астмы: кашель (особенно ночью, при физических нагрузках, во время смеха), затрудненное дыхание, свистящее дыхание и хрипы (особенно при выдыхании воздуха), учащенное дыхание, затруднение глотания, тяжесть в груди, «частые простуды».
Симптомы детской астмы могут варьироваться — от затяжного (длящегося несколько недель или месяцев) кашля до очень сильных приступов затруднения дыхания. У большинства детей, предрасположенных к астме, первые симптомы проявляются в возрасте до 5 лет. Их можно перепутать с симптомами простуды, бронхита, но ухудшение заметно при контакте с триггером.
Своевременное обнаружение астмы у ребенка зависит не только от внимательности родителей, но и от их знания семейной истории аллергии и астмы и информированности педиатра. На приеме у врача родители должны обязательно сообщить о таких заболеваниях у них самих или других членов семьи.
Диагностика астмы обычно включает физикальный осмотр и исследование функции внешнего дыхания (спирометрию). Однако оценить функциональное состояние легких и измерить объем и скорость воздушного потока (вдыхаемого и выдыхаемого воздуха) с помощью этого метода у детей дошкольного и младшего школьного возраста сложно. Они еще не умеют четко выполнять инструкции врача функциональной диагностики (например, делать резкий выдох), поэтому при диагностике астмы у детей до 9 лет врачам часто приходится полагаться на косвенные критерии: сбор анамнеза, анализы крови, кожные пробы или подтверждать диагноз пробной терапией ингаляционными стероидами (четкое улучшение свидетельствует о наличии астмы).
Лечение астмы у детей зависит от тяжести заболевания и частоты проявляющихся симптомов. Лекарства, воздействующего на причину астмы не существует, но есть множество препаратов (быстрого и пролонгированного действия), облегчающих ее течение и устраняющих симптомы, они безопасны и эффективны. Например, бронходилататоры (бета2-агонисты или антихолинергические средства) — ингаляционные препараты короткого действия, которые используются непосредственно для снятия приступа астмы, при обострении симптомов. Препараты длительного действия (пероральные или ингаляционные кортикостероиды, модификаторы лейкотриенов, ингаляционные бета2-бронходилататоры длительного действия) направлены на предотвращение симптомов, уменьшают воспаление в дыхательных путях и требуют ежедневного использования, даже если ребенок чувствует себя хорошо. Некоторым детям показаны только лекарства быстрого действия, некоторым необходимы препараты и быстрого, и длительного действия. Если астма спровоцирована аллергией, необходимо исключить ее триггеры, рассмотреть возможность иммунотерапии (АСИТ). В тяжелых случаях астмы рассматривается вариант применения препаратов биологической терапии.
Подробнее
Развитие ребенка
Обычно к 5-6 годам ребенок готов к обучению в дошкольной гимназии или центре развития, который занимается подготовкой к школе. Шестилетний ребенок уже может сосредоточиться на определенной задаче и посвятить ей от 15 минут своего внимания. Примерно к 9 годам он сможет концентрироваться на задаче в течение часа. Дети младшего школьного возраста умеют использовать простые, но полные предложения, в среднем содержащие 5-7 слов.
Если вы замечаете, что ваш ребенок не соответствует общепринятым критериям, у него отмечается задержка речи (может быть связана с нарушением слуха или интеллекта), он необщителен или напротив агрессивен в общении со сверстниками или преподавателями, постоянно конфликтует, спорит, будто целенаправленно выводит родителей из себя, необходимо обратиться к соответствующим специалистам: педиатру, психологу, психотерапевту, логопеду, неврологу. За необычным поведением ребенка может скрываться как задержка развития или психическое расстройство, так и проблемы в учебе или трудности в коммуникации со сверстниками, которые он может стараться скрыть, боясь осуждения или насмешек. Поэтому родителям очень важно понимать, что с ним происходит; рассказывать, как справляться с неудачами и разочарованием, сохраняя высокий уровень самооценки; поощрять ребенка открыто выражать свое мнение и рассказывать о проблемах, не боясь наказания; при необходимости обратиться за помощью к специалисту.
Одним из самых распространенных расстройств развития у детей сегодня является СДВГ (синдром дефицита внимания и гиперактивности). Исследования показывают, что количество детей с диагностированным синдромом, проявляющимся неврологическими и поведенческими отклонениями, продолжает расти.
Например, по данным CDC, в 2011 году в США около 11 % детей в возрасте от 4 до 17 лет (6,4 млн) имели диагноз СДВГ, по сравнению с 7,8 % в 2003 году.
Растущую статистику связывают не только с увеличением распространенности СДВГ, но и с повышением осведомленности о нем общества.
Симптомы СДВГ подразделяют на три категории: невнимательность, гиперактивность-импульсивность, комбинация невнимательности и гиперактивности-импульсивности. У мальчиков СДВГ развивается чаще, чем у девочек, они же более склонны к гиперактивно-импульсивному поведению.
Для ребенка с СДВГ характерны проблемы с концентрацией и вниманием, контролем импульсивного поведения, чрезмерная активность; ребенок не слушает, когда к нему обращаются, не выполняет просьбы, испытывает трудности с организацией своих школьных и домашних дел; неохотно выполняет задачи, которые требуют длительных умственных и физических усилий, избегает их; часто теряет важные вещи (школьные принадлежности, ключи, очки, документы, телефон); часто и легко отвлекается, забывчив; импульсивен (не может спокойно усидеть на месте, ползает по классу или бегает во время урока, не может спокойно играть сам и принимать участие в коллективных играх), много и часто неуместно говорит, прерывает ответами вопросы, речь говорящих, вмешивается в разговор, ему трудно дождаться своей очереди и в разговоре, и в коллективных мероприятиях.
Шесть и более симптомов невнимательности и/или шесть и более симптомов гиперактивности-импульсивности — признаки того, что ребенку нужна помощь специалистов (педиатра, психолога или психотерапевта). СДВГ нельзя «перерасти», без коррекции симптомы сохраняются и могут вызывать трудности не только в детском возрасте (в школе, дома, с друзьями и вообще со всеми, с кем ребенок общается), но и во взрослой жизни.
Американская академия педиатрии в качестве первой линии терапии СДВГ для детей в возрасте до 6 лет рекомендует обучение родителей управлению поведением ребенка. Лекарства от СДВГ дошкольникам не назначают, поскольку известно, что обучение родителей в этом случае так же эффективно, как и лекарства. Кроме того, побочные эффекты таких лекарств у маленьких детей проявляются чаще, чем у детей старше 6 лет, а долгосрочные эффекты изучены недостаточно.
Детям старше 6 лет рекомендуется поведенческая терапия (ее цель — научить правильному поведению и закрепить эти навыки, устранить нежелательное и проблемное поведение, повысить самооценку, улучшить самоконтроль) и медикаментозное лечение. Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) для лечения СДВГ одобрены два типа лекарств — стимуляторы (содержат различные формы метилфенидата и амфетамина, повышающих уровень дофамина в мозге) и «не стимуляторы» (атомоксетин, гуанфацин, клонидин — для детей, которые плохо переносят стимуляторы).
С клиническими рекомендациями по диагностике и лечению СДВГ у детей и подростков можно ознакомиться здесь.
Безопасность детей
С 4-5 лет дети начинают активно осваивать коньки (зимние и роликовые), велосипед, скейтборд, а в начальной школе к таким занятиям присоединяется элемент соревновательности. Ожидая одобрения сверстников, ребенок может пробовать вести себя более активно, стремиться выполнять сложные трюки на велосипеде или коньках, не свойственные его возрасту, развитию и тренированности. Родителям важно объяснить ему правила безопасности на улице (и на воде, если ребенок посещает бассейн), контролировать его на игровой площадке или на школьном дворе после уроков (по статистике, чаще всего черепно-мозговые травмы дети 5-9 лет получают именно на игровых площадках), приобрести средства защиты для занятий активным спортом (шлем, наколенники, налокотники, защиту для запястий).
О том, как защитить детей от бытового травматизма и случайных отравлений можно прочитать здесь и здесь, а также в рекомендациях CDC — здесь и здесь.
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Хронические заболевания у детей
Хронические заболевания, развившиеся в детском и подростковом возрасте, влияют не только на общее здоровье ребенка, но и на его социальное взаимодействие, физическую активность, психологическое состояние, качество жизни в целом.
Такие хронические заболевания у детей, как астма, диабет 1 типа, синдром дефицита внимания и гиперактивности (СДВГ), хронические болезни сердца, ЖКТ, почек, легких, психические расстройства, некоторые «детские» виды рака могут иметь серьезные негативные последствия в их дальнейшей, взрослой жизни. Кроме того, они ложатся серьезным финансовым и эмоциональным бременем на всю семью, влияя на качество жизни родителей, братьев и сестер, нарушая привычную повседневную деятельность, нередко разрушая родственные связи и надежды на благополучие, особенно в семьях с низким социально-экономическим статусом.
Причины развития хронических заболеваний в детском возрасте чаще всего обусловлены генетическими (наследственные и врожденные патологии), иммунными, социально-экономическими (качество и доступность медицинской помощи) факторами, а также факторами окружающей среды (плохая экология, бытовые травмы).
Диабет 1 типа
Диабет 1 типа (ранее ювенильный диабет или инсулинозависимый диабет) — аутоиммунное заболевание, характеризующееся неспособностью поджелудочной железы вырабатывать достаточное количество инсулина и, следовательно, гипергликемией (повышенным уровнем сахара в крови). У детей заболевание чаще дебютирует в младшем возрасте (4-6 лет), для него характерно внезапное развитие. Родителям необходимо обратить внимание на следующие симптомы:
- постоянная жажда; , вернувшийся ночной энурез в нетипичном возрасте;
- потеря аппетита или сильное и постоянное чувство голода наряду с потерей веса;
- затуманивание зрения;
- раздражительность, перепады настроения; , повышенная утомляемость;
- дыхание с запахом фруктов («фруктовое» дыхание), тошнота, рвота, боль в животе, учащенное дыхание, вялость, сонливость, потеря сознания (эти симптомы требуют немедленного обращения за медицинской помощью, поскольку указывают на диабетический кетоацидоз — жизнеугрожающее состояние).
Точная причина развития диабета 1 типа не установлена, но известно, что у пациентов с этим заболеванием иммунная система ошибочно атакует и разрушает бета-клетки поджелудочной железы, продуцирующие инсулин (один из типов т. н. островковых клеток ПЖ или островков Лангерганса). К факторам риска относятся: семейная история заболевания, генетическая предрасположенность, воздействие некоторых вирусов.
При отсутствии постоянного контроля (несвоевременного или неправильного лечения) диабета 1 типа могут развиваться осложнения, затрагивающие различные органы и системы организма: сердце и сосуды, нервную систему, почки, органы зрения, кости. Во взрослом возрасте эти осложнения могут привести к развитию артериальной гипертензии, заболеваниям сердца, инсульту, нейропатиям, почечной недостаточности, снижению зрения, остеопорозу.
Диагностика диабета 1 типа включает лабораторные исследования (анализы на сахар в крови натощак и в случайно выбранное время, анализ на гликированный гемоглобин (A1C), анализ мочи на кетоновые тела, глюкозотолерантный тест).
Лечение диабета 1 типа направлено на поддержание нормального уровня сахара в крови (инсулинотерапия — инъекции инсулина с помощью шприца, шприц-ручки, инсулиновой помпы). Родителям и ребенку объясняются принципы самоконтроля заболевания: правила определения уровня глюкозы в крови в течение дня, важность соблюдения диеты (контроль времени приема пищи, здоровая еда и подсчет углеводов), важность регулярной физической активности (не менее 1 часа в день). Также необходимо проходить регулярные контрольные осмотры у детского эндокринолога — врач будет периодически назначать лабораторные исследования для определения уровня A1C, уровня холестерина, контроля функции щитовидной железы, почек и печени, следить за ростом и развитием ребенка, показателями артериального давления.
Астма — это хроническое неинфекционное заболевание дыхательных путей воспалительного характера. Причины возникновения астмы окончательно не изучены, но считается, что большую роль играют наследственность и неблагоприятное воздействие окружающей среды. Триггерами астмы могут быть аллергены (пыльца, плесень, шерсть животных), неблагоприятное воздействие окружающей среды (сигаретный дым, загрязненный воздух, холодный климат), вирусные инфекции (грипп, простуда).
Ожирение и гипертония
С каждым годом во всем мире растет число детей и подростков с избыточным весом и ожирением. По данным ВОЗ, в 2019 году такие проблемы отмечались у 38,3 миллиона детей в возрасте до 5 лет. За последние 20 лет у этой возрастной группы не было достигнуто никакого прогресса в снижении избыточной массы тела. Среди детей от 5 до 19 лет глобальная распространенность ожирения составила 6,8 % в 2016 году, по сравнению с 2,9 % в 2000 году.
Согласно Международной классификации болезней, ожирение является хроническим комплексным заболеванием, которое может нанести серьезный ущерб здоровью. Оно определяется множеством условий, включая поведенческие (неправильное питание, нарушение режима сна, прием некоторых лекарств, недостаточная физическая активность) и психосоциальные факторы, а также генетическую предрасположенность.
Избыточная масса тела доказанно связана с ухудшением здоровья не только в детском возрасте, но и в дальнейшей, взрослой жизни, повышением риска развития таких заболеваний, как артериальная гипертензия, диабет 2 типа, болезни сердца, астма, заболевания опорно-двигательного аппарата, некоторые виды рака, неалкогольный стеатогепатит, гастроэзофагеальная рефлюксная болезнь, тревожность, депрессия, а также с низкой самооценкой и в целом более низким качеством жизни. Поэтому родителям необходимо следить за ИМТ (индекс массы тела) ребенка, поощрять его питаться правильно и заниматься активными видами спорта, следить за его режимом сна (недостаток сна связан с увеличением веса), сократить время просмотра телевизора и использования гаджетов (не более 2 часов в день). Детям младше 2 лет Американская академия педиатрии смотреть телевизор не рекомендует.
Правильное питание ребенка предполагает употребление большого количества овощей и фруктов, цельнозерновых продуктов, нежирного мяса, молочных продуктов низкой жирности, чистой питьевой воды в достаточном объеме, а также отказ от переработанных продуктов, ограничение продуктов и напитков с добавленным сахаром и высоким содержанием натрия. Для нормального роста и развития дети 3-5 лет должны быть активными в течение всего дня, дети от 6 лет и подростки получать умеренные и высокие физические нагрузки каждый день, в течение 60 минут и более.
Атопический дерматит
Атопический дерматит — хроническое воспалительное заболевание кожи, сопровождающееся зудом, покраснением, сухостью, мокнутием, образованием корок и лихенификацией (уплотнение кожи, усиление ее рисунка и нарушение пигментации).
Лечение атопического дерматита предполагает комплексный подход: устранение факторов, вызывающих обострение заболевания, восстановление барьерной функции кожи и ее увлажнение, использование противовоспалительных местных и медикаментозных средств.
Подробнее о симптомах, диагностике и лечении атопического дерматита у детей можно прочитать здесь
Хроническая болезнь почек (ХБП)
Хроническая болезнь почек — это любое заболевание (или повреждение) почек, которое вызывает снижение их функции в течение длительного времени (3 месяца и более).
Заболевание почек у детей может быть обусловлено:
- врожденными дефектами развития (агенезия почек, эктопическая почка, почечная дисплазия);
- наследственными заболеваниями (поликистозная болезнь почек, синдром Альпорта);
- инфекционными заболеваниями (с последующим развитием гемолитико-уремического синдрома или острого постстрептококкового гломерулонефрита);
- нефротическим синдромом (совокупность симптомов, указывающих на поражение почек, включает альбуминурию, гиперлипидемию, отеки, гипоальбуминемию);
- различными системными заболеваниями (системная красная волчанка, диабет);
- травмой почки (включая последствия хирургического вмешательства);
- непроходимостью мочевыводящих путей, пузырно-мочеточниковым рефлюксом.
Обычно причинами почечной недостаточности в возрасте 0-4 лет ребенка являются врожденные дефекты и наследственные заболевания, в возрасте 5-14 лет — нефротический синдром, наследственные и системные заболевания.
Обращают на себя внимание следующие симптомы: отеки (лица, ступней и лодыжек), жжение или боль при мочеиспускании, участившиеся позывы к мочеиспусканию, кровь в моче, высокое артериальное давление, повышенная утомляемость, слабость.
Для подтверждения диагноза заболевания почек детский врач-нефролог может назначить лабораторные исследования (анализ крови на альбумин и креатинин; анализ мочи на белок и эритроциты и другие), визуальные исследования (УЗИ). В некоторых случаях, для уточнения причины заболевания и определения степени поражения органа, требуется проведение биопсии почки.
Лечение заболеваний почек у детей зависит от их причины. Если основное заболевание провоцирует повышение артериального давления, врач назначит лекарства для его снижения и контроля: ингибиторы АПФ, блокаторы рецепторов ангиотензина и диуретики могут значительно замедлить прогрессирование заболевания почек. По мере снижения функции почек, при развитии анемии и нарушении роста, ребенку может назначаться гормон эритропоэтин, инъекции гормона роста и специальная диета. У детей с наследственными заболеваниями почек часто диагностируют инфекции мочевыводящих путей, поэтому, наряду с препаратами, замедляющими прогрессирование основного заболевания, им может потребоваться антибиотикотерапия. У детей с нефротическим синдромом отмечается хороший терапевтический ответ на лечение кортикостероидами, которые уменьшают отеки и снижают активность иммунной системы. Однако при нефротическом синдроме, связанном с фокально-сегментарным гломерулосклерозом или мембранопролиферативным гломерулонефритом, помимо кортикостероидов, могут потребоваться другие иммунодепрессанты.
Лечение системных заболеваний (волчаночный нефрит) аналогично требует терапии кортикостероидами и другими иммуносупрессорами, а также препаратами, снижающими артериальное давление. Жизненно важное значение для ребенка с ХБП имеет рацион питания, соответствующие рекомендации дает только врач.
Синдром дефицита внимания и гиперактивности (СДВГ)
На сегодняшний день СДВГ является одним из самых распространенных расстройств развития у детей.
Подробнее о симптомах и лечении заболевания, характеризующегося неврологическими и поведенческими отклонениями, можно прочитать здесь
Ознакомиться с клиническими рекомендациями по диагностике и лечению СДВГ у детей и подростков можно здесь.
Хроническая диарея
Заболевание, встречающееся у детей любого возраста. Основной симптом — жидкий и водянистый стул с частотой три и более раз в день, который не проходит в течение как минимум 4 недель (острая диарея обычно длится несколько дней и проходит сама по себе).
Осложнениями хронической диареи являются: мальабсорбция (состояние, при котором организм не усваивает питательные вещества из пищи, что вызывает нехватку белка, витаминов и калорий); связанное с мальабсорбцией недоедание, негативно влияющее на рост и развитие ребенка; обезвоживание.
В зависимости от причины хронической диареи, у ребенка могут также проявляться следующие симптомы: лихорадка, озноб, кровь в стуле, потеря контроля над процессом дефекации, тошнота, рвота, боль или спазмы в животе; симптомы, связанные с мальабсорбцией (вздутие живота, изменения аппетита, зловонный запах кала, стеаторея, потеря или плохой набор веса); симптомы, связанные с обезвоживанием (жажда, редкое мочеиспускание, вялость, отсутствие слез при плаче, сухость кожи, запавший родничок у младенцев).
Диагностика включает сбор врачом медицинского и семейного анамнеза, опрос родителей (питание, напитки, образ жизни ребенка), особое внимание уделяется наследственным заболеваниям, вызывающим хроническую диарею (болезнь Крона, язвенный колит). Врач может назначить анализы крови (для выявления признаков инфекции, целиакии), анализ кала (может показать наличие крови в стуле, признаки инфекции, пищевой аллергии, нарушение всасывания сахаров, белков или питательных веществ), водородный дыхательный тест (помогает выявить непереносимость лактозы, фруктозы, сахарозы, избыточный бактериальный рост в тонком кишечнике); эндоскопические исследования.
При различных инфекциях пищеварительного тракта (бактериальных, паразитарных), вызывающих хроническую диарею, врач может назначить антибиотикотерапию, порекомендовать изменить рацион питания ребенка. Функциональное расстройство ЖКТ, вызывающее хроническую диарею в раннем детстве («диарея малышей» или хроническая неспецифическая диарея детей раннего возраста), как правило, лечения не требует. Дети с таким расстройством хорошо набирают вес, не имеют нарушений роста (т. е. в целом здоровы) и обычно «перерастают» его примерно к 5-летнему возрасту. Синдром раздраженного кишечника (еще одно функциональное расстройство) требует изменения рациона питания, приема пробиотиков и лекарств (например, от спазмов или запора), а также помощи психолога (когнитивно-поведенческая терапия). При пищевой аллергии или непереносимости лактозы, фруктозы, сахарозы — состояниях, также вызывающих хроническую диарею, врач порекомендует исключить из рациона продукты-триггеры. Воспалительные заболевания кишечника (болезнь Крона, язвенный колит) требуют применения медикаментозной терапии, направленной на снижение воспаления в кишечнике, в некоторых случаях — хирургического вмешательства.
Запоры
Причинами запоров у детей обычно являются: стресс, связанный со слишком ранним приучением маленького ребенка к горшку; чувство стеснения при пользовании туалетом в общественных местах и детских учреждениях, например, в детском саду; нежелание прерывать игры и интересные занятия походом в туалет; боязнь боли и неприятных ощущений при дефекации. Запоры может вызывать прием определенных лекарств (препаратов железа, обезболивающих, противосудорожных), неправильное питание (рацион, небогатый клетчаткой), недостаточное потребление жидкости, некоторые заболевания (патологии ЖКТ, щитовидной железы, неврологические расстройства, аллергия на коровье молоко).
Обратите внимание на следующие симптомы: дефекация реже, чем два раза в неделю, стул твердой консистенции, боль при дефекации, ребенок сообщает об ощущении неполного опорожнения кишечника, жалуется на боль в животе, старается избежать акта дефекации, у него наблюдается вздутие живота, на нижнем белье обнаруживаются следы жидкого или пастообразного стула. Если запор длится более 2 недель, ребенок не ест, теряет вес, у него поднялась температура, обнаружена кровь в стуле, немедленно обратитесь за медицинской помощью.
Диагностика запоров обычно включает физикальный осмотр, сбор личного и семейного анамнеза. В некоторых (сложных) случаях для определения причины запора врач может назначить лабораторные исследования (анализы крови — направлены на выявление таких состояний, как анемия, гипотиреоз, целиакия; анализ стула — показывает наличие крови в стуле, признаки инфекции, воспаления; анализ мочи — помогает установить инфекцию мочевого пузыря, вызванную запором); функциональные тесты (аноректальная манометрия); визуализационные исследования (УЗИ, КТ, рентген брюшной полости); биопсию прямой кишки (при диагностике аномалии развития толстой кишки врожденной этиологии — болезни Гиршпрунга).
Лечение запоров у детей заключается в налаживании рациона питания (вводятся продукты с высоким содержанием клетчатки), соблюдении питьевого режима, изменении привычек, касающихся опорожнения кишечника, применении медикаментозных средств (слабительные препараты, глицериновые свечи) и клизм (только по рекомендации врача).
Профилактика запоров: употребление продуктов с высоким содержанием клетчатки (рекомендуемое количество пищевых волокон — 14 г на каждые 1 000 калорий) и достаточного количества жидкости; регулярная физическая активность; четкий распорядок дня, определяющий не только привычные прием пищи, игры, прогулки и сон, но и время для посещения туалета; ревизия лекарств, которые принимает ребенок (если одно из них вызывает запоры, попросите врача порекомендовать другой препарат).
Депрессия
Депрессия у детей и подростков проявляется потерей интереса к любимым занятиям, грустью, подавленным настроением.
Важно вовремя обратить внимание на изменения в поведении ребенка, понимать, что симптомы депрессии не могут исчезнуть сами по себе, получить профессиональную помощь (психолога, психотерапевта, психиатра). В зависимости от тяжести состояния ребенка врач может назначить когнитивно-поведенческую или межличностную терапию, медикаментозную терапию (антидепрессанты, противотревожные препараты) или рекомендовать их сочетание.
У многих родителей, особенно уже столкнувшихся с эпизодами депрессии у ребенка, возникает вопрос о профилактике заболевания. К сожалению, родители не всегда могут знать о стрессовых факторах или трудных ситуациях в жизни ребенка, кроме того, его депрессия может быть связана с биологическими причинами (нарушением нейрохимических процессов в мозге, изменениями гормонального баланса, хроническими заболеваниями, ограничивающими физическую или социальную активность). Иногда депрессия, развившаяся в подростковом возрасте, вызвана какими-то травмирующими событиями раннего детства, о которых давно забыли родственники (или ребенок просто не рассказывал о них), выученными примерами негативного мышления, при котором предпочтение отдается собственной беспомощности, а не поиску решения проблемы. Однако родители, безусловно, могут влиять на поддержание нормального психического здоровья ребенка — поощрять ежедневную физическую активность, создавать благоприятную домашнюю среду, проявлять больше интереса к его делам, учить справляться с трудностями, следить за соблюдением режима сна и питанием.
Подробнее о симптомах и лечении подобного рода психических расстройств
Хронические заболевания могут влиять на физическое, интеллектуальное и эмоциональное развитие, социальное взаимодействие не только с друзьями, преподавателями, врачами, но и с самыми близкими людьми (родителями, братьями и сестрами, старшим поколением семьи). Дети и подростки с хроническими заболеваниями чаще сталкиваются с бытовыми трудностями, им сложнее учиться и участвовать в школьных мероприятиях, они стесняются того, что они «не такие, как все», чаще испытывают стресс, тревогу и депрессию, чем здоровые сверстники. Важно помогать им поддерживать социальные связи, развивать особые таланты, увлекать хобби, особенно во время вынужденного одиночества (лечения дома или пребывания в больнице); важно рассказывать об особенностях болезни и лечения, наладить хорошую коммуникацию с врачами, привлечь при необходимости психолога или психотерапевта, проговаривать все страхи, вместе строить планы на будущее.
Читайте также:
