Ишемическая болезнь сердца. Лечение ишемической болезни сердца
Добавил пользователь Cypher Обновлено: 01.02.2026
Ишемическая болезнь сердца — острое или хроническое поражение миокарда, возникающее вследствие уменьшения или прекращения снабжения сердечной мышцы артериальной кровью, в основе которого лежат патологические процессы в системе коронарных артерий.
ИБС широко распространенное заболевание. Одна из основных причин смертности, временной и стойкой утраты трудоспособности во всем мире. В структуре смертности сердечно-сосудистые заболевания стоят на первом месте, из них на долю ИБС приходится около 40%.
Формы ишемической болезни
Классификация ИБС (МКБ-10; 1992г.)
- Стенокардия
- — Стабильная стенокардия напряжения
- — Нестабльная стенокардия
- Первичный инфаркт миокарда
- Повторный инфаркт миокарда
- Старый (перенесенный ранее) инфаркт миокарда (постинфарктный кардиосклероз)
- Внезапная сердечная (аритмическая) смерть
- Сердечная недостаточность (поражение миокарда вследствие ИБС)
Основной причиной нарушения снабжения миокарда кислородом является несоответствие между коронарным кровотоком и метаболическими потребностями сердечной мышцы. Это может быть следствием:
- — Атеросклероза коронарных артерий с сужением их просвета более, чем на 70%.
- — Спазма неизмененных (малоизмененных) коронарных артерий.
- — Нарушения микроциркуляции в миокарде.
- — Повышения активности свертывающей системы крови (или снижение активности противосвертывающей системы).
Главный этиологический фактор развития ишемической болезни сердца — атеросклероз коронарных артерий. Атеросклероз развивается последовательно, волнообразно и неуклонно. В результате накопления холестерина в стенке артерии формируется атеросклеротическая бляшка. Избыток холестерина приводит к увеличению бляшки в размере, возникают препятствия току крови. В дальнейшем, под воздействием системных неблагоприятных факторов, происходит трансформация бляшки от стабильной до нестабильной (возникают трещины и разрывы). Запускается механизм активации тромбоцитов и образования тромбов на поверхности нестабильной бляшки. Симптомы усугубляютя с ростом атеросклеротической бляшки, постепенно суживающей просвет артерии. Уменьшение площади просвета артерии более чем на 90-95% является критическим, вызывает снижение коронарного кровотока и ухудшение самочувствия даже в покое.
Факторы риска ишемической болезни сердца:
- Пол (мужской)
- Возраст >40-50 лет
- Наследственность
- Курение (10 и более сигарет в день в течение последних 5 лет)
- Гиперлипидемия (общий холестерин плазмы > 240 мг/дл; холестерин ЛПНП > 160 мг/дл)
- Артериальная гипертония
- Сахарный диабет
- Ожирение
- Гиподинамия
Симптомы
Клиническая картина ИБС
Первое описание стенокардии предложил английский врач Уильям Геберден в 1772 году: «. боль в грудной клетке, возникающая во время ходьбы и заставляющая больного остановиться, в особенности во время ходьбы вскоре после еды. Кажется, что эта боль в случае ее продолжения или усиления способна лишить человека жизни; в момент остановки все неприятные ощущения исчезают. После того, как боль продолжает возникать в течение нескольких месяцев, она перестает немедленно проходить при остановке; и в дальнейшем она будет продолжать возникать не только когда человек идет, но и когда лежит…» Обычно симптомы болезни впервые появляются после 50 лет. В начале возникают только при физической нагрузке.
Классическими проявлениями ишемической болезни сердца являются:
- — Боль за грудиной, часто иррадиирует в нижнюю челюсть, шею, левое плечо, предплечье, кисть, спину.
- — Боль давящая, сжимающая, жгучая, душащая. Интенсивность различная.
- — Провоцируются физическими или эмоциональными факторами. В покое прекращаются самостоятельно.
- — Длится от 30 секунд до 5-15 минут.
- — Быстрый эффект от нитроглицерина.
Лечение ишемической болезни сердца
Лечение направлено на восстановление нормального кровоснабжения миокарда и улучшение качества жизни больных. К сожалению, чисто терапевтические методы лечения не всегда эффективны. Существует множество хирургических методов коррекции, таких как: аорто-коронарное шунтирование, трансмиокардиальная лазерная реваскуляризация миокарда и чрескожные коронарные интервеционные вмешательства (баллонная ангиопластика, стентирование коронарных артерий).
«Золотым стандартом» в диагностике обструктивных поражений коронарных артерий сердца считается селективная коронарография. Применяется для того, чтобы узнать существенное ли сужение сосуда, какие артерии и сколько их поражено, в каком месте и на каком протяжении. В последнее время все большее распространение получила мультиспиральная компьютерная томография (МСКТ) с внутривенным болюсным контрастированием. В отличие, от селективной коронарографии, которая по существу является рентгенохирургическим вмешательством на артериальном русле, и выполняется только в условиях стационара, МСКТ коронарных артерий, как правило, выполняется амбулаторно с помощью внутривенного введения контрастного вещества. Еще одним принципиальным отличием может быть то, что селективная коронарография показывает просвет сосуда, а МСКТ и просвет сосуда, и, собственно, стенку сосуда, в которой локализуется патологический процесс.
В зависимости от изменений в коронарных сосудах, выявленных при коронарографии, могут быть предложены различные методы лечения:
Аортокоронарное шунтирование — отработанная в течение многих лет операция, при которой берут собственный сосуд больного и подшивают к коронарной артерии. Тем самым, создается путь обхода пораженного участка артерии. Кровь в нормальном объеме поступает в миокард, что приводит к ликвидации ишемии и исчезновению приступов стенокардии. АКШ является методом выбора при ряде патологических состояний, таких как сахарный диабет, поражение ствола, многососудистое поражение и т.д. Операция может проводиться с искусственным кровообращением и кардиоплегией, на работающем сердце без искусственного кровообращения, и на работающем сердце с искусственным кровообращением. В качестве шунтов могут использоваться, как вены, так и артерии пациента. Окончательное решение о выборе того или иного вида операции зависит от конкретной ситуации и оснащенности клиники.
Популярная в свое время баллонная ангиопластика потеряла свою актуальность. Основная проблема — краткосрочность эффекта от выполненного рентгенохирургического вмешательства.
Более надёжным и, в то же время, малоинвазивным методом восстановления и удержания нормального просвета сосуда, является стентирование. Метод по сути такой же, как баллонная ангиопластика, но на баллончике смонтирован стент (небольшой трансформируемый металический сетчатый каркас). При введении в место сужения, баллон со стентом раздувают до нормального диаметра сосуда, стент прижимается к стенкам и сохраняет свою форму постоянно, оставляя просвет открытым. После установки стента пациенту назначается длительная антиагрегантная терапия. В течение первых двух лет ежегодно выполняется контрольная коронарография.
В тяжелых случаях облитерирующего атеросклероза коронарных артерий, когда нет условий для АКШ и рентгенохирургических вмешательств, пациенту может быть предложена трансмиокардиальная лазерная реваскуляризация миокарда. В этом случае улучшение кровообращения миокарда происходит за счет потока крови напрямую из полости левого желудочка. На пораженную область миокарда хирург помещает лазер, создавая множество каналов диаметром менее 1 миллиметра. Каналы способствуют росту новых кровеносных сосудов, через которые кровь поступает в ишемизированный миокард, обеспечивая его кислородом. Эта операция может выполняться как самостоятельно, так и в сочетании с аортокоронарным шунтированием.
После устранения аортокоронарного стеноза заметно повышается качество жизни, восстанавливается трудоспособность, значительно снижается риск возникновения инфаркта миокарда и внезапной сердечной смерти, увеличивается продолжительность жизни.
В настоящее время диагноз ИБС это не приговор, а повод для активных действий по выбору оптимальной лечебной тактики, которая позволит сохранить жизнь на многие годы.
Ишемическая болезнь сердца (ИБС)
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Ишемическая болезнь сердца (ИБС): причины появления, симптомы, диагностика и способы лечения.
Определение
Ишемическая болезнь сердца (ИБС) - острое (преходящее) или хроническое (стабильное) поражение сердечной мышцы (миокарда), вызванное уменьшением или прекращением кровотока по коронарным артериям.
Причины появления ишемической болезни сердца
Ишемия миокарда возникает, когда потребность миокарда в кислороде превышает возможности его доставки с кровотоком по коронарным артериям. В норме у коронарных артерий существует резерв для расширения, обеспечивающий пятикратное увеличение коронарного кровотока, и, как следствие, доставки кислорода к сердечной мышце. Несоответствие между доставкой кислорода и потребностью мышцы может возникать под действием разнообразных факторов.
В 95% случаев причиной развития ишемической болезни сердца становится снижение его кровоснабжения (недостаточное поступление кислорода) по коронарным артериям вследствие атеросклеротического сужения просвета сосуда.
Течение болезни определяется наличием и дальнейшим ростом атеросклеротической бляшки, которая может перекрывать сосуд полностью или частично. При повышении артериального давления склерозированный эндотелий сосуда легко повреждается, кровь проникает внутрь бляшки, активируется процесс свертывания крови и формируется тромб, который может частично или полностью закупорить сосуд.
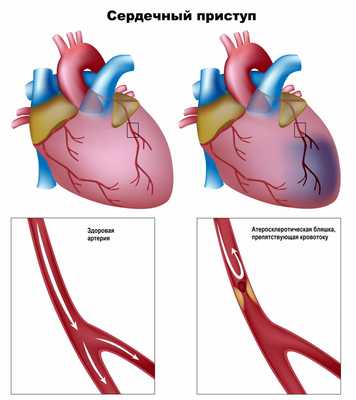
Немалую роль в развитии ИБС играют нарушения движения крови по сосудам и изменения реологических свойств крови (способности крови к текучести).
Образование тромба, особенно на фоне спазма сосуда, может привести к полной или частичной его закупорке.
В 5% случаев причиной ИБС становятся врожденные аномалии отхождения коронарных артерий, синдромы Марфана и Элерса-Данло с расслоением корня аорты, коронарные васкулиты при системных заболеваниях соединительной ткани, болезнь Кавасаки и синдром Гурлер, инфекционный эндокардит, передозировка сосудосуживающих препаратов и некоторых наркотических средств, сифилитический мезаортит и другие состояния.
Выделяют факторы, провоцирующие развитие ишемической болезни сердца, на которые можно повлиять: дислипопротеидемия (нарушение нормального соотношения липидов крови); артериальная гипертония; сахарный диабет; курение; низкая физическая активность; ожирение; стресс. А также те факторы риска развития ИБС, которые невозможно изменить: мужской пол, возраст, отягощенный семейный анамнез по сердечно-сосудистым заболеваниям (инфаркт миокарда или ишемический инсульт у ближайших родственников: у женщин - до 65 лет, у мужчин - до 55 лет).
Классификация ИБС
I. Острый инфаркт миокарда (ИМ).
- По стадии заболевания:
- развивающийся - от 0 до 6 часов;
- острый - от 6 часов до 7 суток;
- заживающий (рубцующийся) - от 7 до 28 суток;
- заживший - начиная с 29-х суток.
- По глубине поражения:
- трансмуральный ИМ (некроз всей толщи сердечной мышцы);
- Q-образующий (на ЭКГ появляется зубец Q);
- не Q-образующий.
- По локализации:
- передний;
- нижний;
- инфаркт миокарда других уточненных локализаций;
- инфаркт миокарда неуточненной локализации.
- По наличию или отсутствию стойкого подъема сегмента ST на ЭКГ:
- инфаркт миокарда с подъемом сегмента ST на ЭКГ;
- инфаркт миокарда без подъема сегмента ST на ЭКГ.
- Впервые возникшая стенокардия.
- Прогрессирующая стенокардия.
- Вариантная стенокардия (стенокардия Принцметала).
- Стенокардия напряжения I-IV ФК (функциональный класс).
- Перенесенный в прошлом инфаркт миокарда.
- При атеросклерозе кровь не может поступать к сердцу в достаточных количествах из-за того, что жировая бляшка сужает просвет. По этой причине становится невозможным удовлетворить потребность кардиомиоцитов в кислороде. В результате болевой приступ (стенокардия) развивается на фоне стресса или физической нагрузки.
- Тромбоэмболия. Формирование кровяного сгустка провоцируется распадом холестериновой бляшки. Иногда тромб формируется в полости сердца, потом отрывается и закупоривает просвет артерии. При эндокардите в качестве «затычки» может выступить кусочек ткани клапана. . Резкое сокращение гладкомышечных волокон в системе коронарных артерий провоцируется быстрым переходом из горизонтального положения в вертикальное. Такое явление наблюдается при вдыхании холодного воздуха, сильном переохлаждении всего тела, стрессе, использовании некоторых препаратов.
- неправильное питание с избытком жирной пищи, богатой холестерином;
- ожирение и нарушение процессов обмена (в том числе и липидного);
- «сидячий» образа жизни;
- эндокардит и пороки сердца;
- возраст после 45 у мужчин и у женщин старше 55 лет;
- наличие сосудистых заболеваний;
- диабет;
- гипертония;
- постоянные стрессы, которые сопровождаются повышением давления и учащением сердцебиения;
- алкоголь и курение.
- Внезапная сердечная смерть. Относится ко всем летальным исходам в течение первых 60 минут после начала приступа, которым предшествовала потеря сознания, острые симптомы ишемии и остановка сердца.
- Стенокардия.
- . Возникает в результате физической или психоэмоциональной нагрузки.
- Впервые возникшая.
- Стабильная.
- Первый класс проявляется только при выраженных перегрузках и никогда не бывает во время обычной работы;
- Второй ставится у тех, кто не может без боли пройти быстро 500 и более метров, а также подняться на 6 этаж и выше;
- Третий класс характеризует развитие приступа при незначительном напряжении (условно принято, что при ходьбе до 100 метров и подъеме на первый пролет);
- Четвертому классу соответствует появление загрудинной боли при условии полного покоя, при этом человек не может совершать никакого движения без того, чтобы не развивалась сердечная острая ишемия с характерными для нее признаками.
- Прогрессирующая (нестабильная). При такой форме происходит ухудшение состояния и снижение эффективности лечения при ведении обычного образа жизни.
- . Протекает с поражением большой площади и (или) всех слоев миокарда. Хорошо определяется с помощью ЭКГ. . Ишемия и некроз миокарда затрагивают небольшие участки и не всегда проявляются на кардиограмме.
- . .
- Нарушения сердечного ритма.
- тошнота, рвота;
- сильное утомление;
- выраженная одышка с затруднением вдоха;
- потливость;
- бледность кожных покровов;
- повышение или снижение артериального давления;
- учащение (реже урежение) сердцебиения, аритмия.
- Появление высокого и острого зубца Т. Хотя я наблюдала ЭКГ у высоких астеничных людей, у которых такие признаки являются вариантом нормы. Субэндокардиальная ишемия передней стенки сердца может характеризоваться отрицательным T, а двухфазный зубец появляется на границе зоны поражения и нормального участка миокарда.
- Еще одним типичным признаком острой ишемии является смещение сегмента ST на расстояние более 0,5 мм от изолинии. Его подъем в грудных отведениях свидетельствует о поражении левого желудочка, а депрессия в этих же областях говорит о нарушении кровотока задней стенки.
- Некроз при развитии инфаркта проявляется в виде появления патологического зубца Q или целого комплекса QRS в соответствующих отведениях.
- Нагрузочные тесты. Они рекомендуются на начальной стадии ишемии, помогают определить заболевание при атипичном проявлении и неявных отклонениях на электрокардиограмме. Принцип заключается в том, чтобы искусственно создать повышенную потребность миокарда в кислороде и зафиксировать изменения. Для этого чаще всего используется велоэргометрия, чреспищеводная электрокардиостимуляция и фармакологические пробы с препаратами «Изопротенол», «Дипиридамол». При наличии нарушения прохождения крови по артериям сердца регистрируется ишемия миокарда на ЭКГ.
- Коронарография. Относится к наиболее информативным способам выявления коронарной патологии. Она позволяет проводить исследование, не провоцируя и не дожидаясь приступа. В правую и левую артерии сердца вводится контрастное вещество, а на ангиографе получается полноценная картина состояния сосудистого русла.
- ЭхоКГ. В данном случае является вспомогательным методом диагностики. Позволяет оценить локальную и глобальную сократимость миокарда, показывает полноценность работы сердца в систоле и диастоле, определить наличие осложнений при ИБС.
- Щадящий режим. Исключение физических нагрузок, приводящих к повышенному потреблению кислорода миокардом.
- Диета с исключением животных жиров, продуктов с высоким содержанием соли и легкоусвояемых углеводов. При избыточной массе тела следует снизить общую калорийность пищи.
- Дезагреганты для предупреждения образования тромбов. Я обычно рекомендую «Аспирин» или «Клопидогрель» («Плавикс»).
- Бета-адреноблокаторы («Небивалол», «Бисопролол»). Многочисленные и длительные исследования доказывают увеличение продолжительности жизни больных с ИБС, которые постоянно используют данную группу лекарственных средств.
- Статины, они помогают выровнять уровень «вредного» холестерина. Если лечить ишемическую болезнь сердца с их помощью, то жизнь пациента существенно продлевается. Для быстрого и сильного снижения применяется «Розувастатин», а у пациентов с сахарным диабетом и высокими триглицеридами лучше принимать «Аторвастатин».
- Для купирования острого приступа используется «Нитроглицерин» сублингвально, или «Изосорбида мононитрат» для внутреннего применения. Расширяя венозное русло, препараты этого ряда снижают преднагрузку на сердце и быстро снимают приступ стенокардии.
- Диуретики уменьшают объем сосудистого русла и этим облегчают работу сердца. Для быстрого снятия отеков применяется «Фуросемид». С целью постоянного приема я рекомендую «Индапамид» или «Торасемид».
- «Аспирин». Основные аналоги: «Аспирин Кардио», «Кардиомагнил».
- «Клопидогрел» назначают после аортокоронарного шунтирования или чрескожного коронарного вмешательства. Препарат профилактирует тромбозы, пациент принимает его не менее 1-2 лет после интервенции.
- «Варфарин» применяют при фибрилляции и ситуациях, связанных с крайне высоким риском тромботических проблем. Среди всех кроворазжижающих лекарств он выделяется самой высокой частотой кровотечений (побочный эффект дезагрегантов). Требует контроля МНО под постоянным наблюдением кардиолога (первые полгода - каждый месяц).
- «Ксарелто» (ривароксабан), «Дабигатран», «Прадакса» - современные препараты, цель создания которых - уменьшить высокий риск кровотечений при приеме средств предыдущих поколений. Большинство из них доказали свою эффективность в исследованиях, хоть и не опередили по этому параметру «Варфарин». Но существенное снижение частоты кровопотери позволило внести их в перечень препаратов выбора для пациентов, нуждающихся в длительной антиагрегантной терапии.
- «Метопролол», «Беталок»;
- «Бисопролол», «Конкор», «Коронал»;
- «Карведилол», «Кориол», «Таллитон»;
- «Небивалол», «Небилет», «Небивалол Сандоз», «Небивал».
- «Лизиноприл», «Диротон», «Комбиприл»;
- «Эналаприл», «Энап», «Энам», «Берлиприл»;
- «Каптоприл», «Капотен», «Каптопрес»;
- «Рамиприл», «Рамизес», «Хартил», «Тритаце»;
- «Периндоприл», «Пренесса», «Престариум».
- «Зофеноприл», «Фозиноприл».
- «Симвастатин»;
- «Аторвастатин»;
- «Ловастатин»;
- «Розувастатин».
- «Нитроглицерин»;
- «Изосорбидамононитрат»;
- «Моносан», «Нитросорбид», «Эффокс Лонг», «Кардикет», «Изокет», «Изомик».
- Гипотонический эффект. Лекарства добавляют к ингибиторам АПФ или сартанам как вспомогательное средство. В качестве вторично назначаемого лекарства удобнее применять блокатор кальциевых каналов благодаря выраженному эффекту. С целью антигипертонического действия часто используют додиуретические дозы мочегонных (в два раза ниже стандартных).
- Профилактика застойных процессов при ХСН - назначают высокие дозы, допускается прием нескольких препаратов одновременно (два, три).
- кровоизлияние из ЖКТ;
- язва желудка или ДК;
- бронхоспазм;
- онкопроцессы.
- Сахаропонижающие средства: «Метформин», «Гликлазид» и т. д. Количество и дозу определяют степенью СД и показателями уровня глюкозы.
- Антигипертензивные средства: «Рамиприл».
- Лечение ИБС: «Небивалол», «Аторвастатин», «Аспирин Кардио».
- Кардиометаболическая терапия: «Предуктал» (курс лечения 2 месяца).
- снижение потребления натрия (кухонная соль);
- отказ от животной пищи (красного мяса, прежде всего);
- табу на копчености, жареную и жирную пищу;
- исключение быстрых углеводов (мучное и кондитерка).
- малоподвижный образ жизни;
- лишний вес;
- неправильное питание - большое количество в рационе жирной и калорийной пищи;
- психоэмоциональный стресс;
- вредные привычки, особенно - курение;
- высокое содержание «вредного» холестерина и триглицеридов в крови;
- повышенное кровяное давление - артериальная гипертония;
- сахарный диабет;
- эндокардит и пороки сердца;
- снижение концентрации липопротеидов высокой плотности в крови.
- мужской пол;
- возраст старше 65 лет;
- ИБС, особенно инфаркт миокарда в прошлом у близких родственников больного;
- наступление менопаузы.
- слабостью;
- головокружением;
- потерей сознания;
- шумным и частым дыханием;
- расширением зрачков;
- урежением частоты дыхательных движений;
- отсутствием сердечных сокращений.
- дезагреганты - препараты, разжижающие кровь;
- бета-блокаторы;
- ингибиторы АПФ или сартаны;
- статины.
- Аортокоронарное шунтирование - создание обхода для крови места сужения коронарных артерий с помощью сосудистых протезов.
- Коронарная ангиопластика и стентирование - восстановление диаметра сосуда, а соответственно и кровотока в нем, с помощью установки специального расширителя.
Наиболее распространенной формой ИБС является стенокардия напряжения, при которой самой частой жалобой пациентов является сжимающая или давящая боль в груди. Боль может отдавать в левую руку, спину или шею, нижнюю челюсть, реже - в область под мечевидным отростком, и длиться от 2 до 5 и даже 20 минут. Она возникает во время физических нагрузок или выраженного психоэмоционального стресса. После прекращения физической нагрузки или через 1-3 минуты после приема нитроглицерина боль быстро исчезает.
При прогрессировании заболевания наступает момент, когда для приступа стенокардии достаточно даже минимальной нагрузки, и наконец, приступы начинают возникать в покое. У некоторых пациентов болевой приступ может развиться в положении лежа из-за увеличенного притока крови к сердцу.
Необходимо учитывать, что боль, возникающая при других заболеваниях (невралгии, гастралгии, холецистите и др.) может провоцировать и усиливать имеющуюся стенокардию.
При нарушении кровообращения сердечной мышцы с развитием очага некроза (омертвения ткани) возникает инфаркт миокарда. Инфаркт (от лат. infarcire - начинять, набивать) — омертвление тканей органа вследствие острого недостатка кровоснабжения.
Боль при инфаркте миокарда по интенсивности и продолжительности в значительной степени превосходит обычный приступ стенокардии.
Боль не снимается нитроглицерином и ее продолжительность может быть различной - от 1 часа до нескольких суток. Иногда инфаркт миокарда сопровождается слабостью, головокружением, головной болью, рвотой, обмороком, потерей сознания. Больной выглядит бледным, губы синие, наблюдается потливость.
Диагностика ишемической болезни сердца
Диагноз «ишемическая болезнь сердца» устанавливается по совокупности жалоб, сведений о течении болезни, данных лабораторных и инструментальных методов обследования.
У всех пациентов с подозрением на ИБС уточняются следующие вопросы:
- клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
Почему возникает ишемическая болезнь сердца и как ее лечить
Согласно статистике, одной из ведущих причин внезапной смерти и инвалидизации трудоспособного населения является острое или хроническое нарушение коронарного кровообращения. В этой статье я хочу рассказать о своем видении проблемы, что такое ишемическая болезнь сердца (ИБС), как она проявляется, рассказать способы лечения и профилактики.
Что приводит к появлению ИБС
Ишемическая болезнь сердца (ИБС) развивается в результате воздействия механизмов, которые приводят к нарушению кровообращения в коронарных сосудах и кислородному голоданию миокарда.
Кроме основных причин в появлении острой или хронической ишемии миокарда также играют роль провоцирующие факторы:
Высокие показатели холестерина при нарушении обменных процессов и склонность к образованию тромбов передаются по наследству. Поэтому степень вероятности появления ИБС выше у тех людей, чьи родственники имели в анамнезе инфаркт в возрасте 45-65 лет, или скончались в результате коронарной недостаточности.
Классификация
При установлении диагноза ишемической болезни сердца мои коллеги до сих пор пользуются классификацией, которая была принята еще в 80-х годах прошлого столетия.
Как и почему возникает болевой синдром при ИБС
Патогенез появления боли во время приступа изучен хорошо. Уменьшение притока крови или повышение потребности в кислороде приводит к развитию ишемии. В очаге начинается усиленное высвобождение активных веществ (медиаторов), вызывающих раздражение болевых рецепторов (гистамин, брадикинин). Из области поражения начинают идти сигналы по нервным волокнам. Сначала они проходят в шейные и грудные сплетения, локализованные в позвоночнике. Оттуда импульсы через таламус идут в кору мозга, и там уже формируется ощущение боли.
Выраженность болевого симптома при ИБС зависит не только от степени поражения. Именно поэтому и существуют «немые» и атипичные формы стенокардии и даже инфаркта.
В своей практике я постоянно сталкиваюсь с тем, что больные с ИБС обращаются за помощью не сразу. Это происходит потому, что первые симптомы ишемической болезни нарастают постепенно.
Самой частой жалобой больного при стенокардии или инфаркте является боль в загрудинной области — у большинства она сопровождается ощущением страха и паникой. Иррадиация обычно наблюдается под лопатку, в руку, и часть нижней челюсти с девой стороны. Некоторые предъявляют жалобы на онемение верхней конечности, ломоту в лучезапястном суставе. При нехватке кислорода в области заднебазального отдела сердца болезненность распространяется на зону желудка. И совсем редко она отмечается в правой руке.
Когда я прошу охарактеризовать вид боли, человек указывает что она:
Появление болевого синдрома связывается с физической нагрузкой — когда человек бежал, быстро шел, или поднимался по лестнице. Иногда приступ наблюдался после стресса, сильного эмоционального напряжения, выходе на улицу в холодную погоду. Резкий приток крови к сердцу отмечается также при вставании из положения лежа. Все эти факторы приводят к увеличению давления, учащению пульса и повышению потребности миокарда в кислороде.
Боль при стенокардии является кратковременной и не продолжается более 5-15 минут. Как только человек останавливается, присаживается, успокаивается, она стихает, так как устраняются причины острой ишемии. Больные со стажем всегда носят с собой нитроглицерин, который быстро снимает симптомы. Если интенсивность неприятного ощущения не стихает после приема средства, то это чаще всего свидетельствует о внесердечной патологии, либо указывает на развитие инфаркта.
При вазоспастической или спонтанной стенокардии боль и другие признаки ишемии миокарда развиваются без связи с физической нагрузкой, она отмечается в утренние часы, часто провоцируются воздействием холода. Хорошо снимаются только антагонистами кальция.
Другие частые проявления
Другие признаки ишемической болезни сердца проявляются не всегда, у некоторых пациентов в период приступа я наблюдала следующие симптомы:
В ряде случаев вместо классического приступа, указывающего на наличие ишемической болезни в сердце, можно увидеть его эквиваленты: одышку, утомляемость после минимальной нагрузки.
Диагностика
Диагностика ишемической болезни сердца включает в себя лабораторные и инструментальные методики.
Анализы
Биохимические методы выявления в крови ряда ферментов помогают в определении острой фазы инфаркта, так как они выделяются в результате разрушения кардиомиоцитов. Первые сутки после приступа, когда отмечается острая ишемия миокарда и некроз, происходит увеличение ЛДГ и миоглобина. Повышение КФК бывает в первые 8 часов от начала, тропонины обнаруживаются спустя 1-2 недели
Кардиограмма
В обязательном порядке поступившего больного с жалобами и признаками сердечного приступа я направляю на срочное проведение кардиограммы. Она позволяет обнаружить наличие увеличения левого желудочка, нарушение ритма и степень выраженности поражения в определенной области сердца.
Признаки острой ишемии в миокарде на ЭКГ имеют следующий вид:
Более подробно и об изменениях пленки у пациентов с ишемией мы рассказали в статье по ссылке здесь.
Другие методы
С целью определения ИБС также широко применяются следующие методики:
Лечение
Лечение ишемической болезни сердца начинается с коррекции образа жизни и назначения диеты. Мне неоднократно приходилось сталкиваться с тем, что пациенты относились к этой важной части терапии недостаточно серьезно, а потом удивлялись, почему так долго не наступает улучшение состояния.
Коррекция образа жизни
Итак, перед тем, как отправляться в аптеку за лекарствами, необходимо запомнить две важные вещи:
Медикаменты
Разумеется, одной коррекции питания и образа жизни будет недостаточно, поэтому необходимо поддержать организм и медикаментозным путем.
Случай из практики
Ко мне на прием обратился пациент с жалобами на частые боли за грудиной, давящие и сжимающие, отдающие в левую руку и под лопатку. Возникала она после быстрой ходьбы, одновременно появляется одышка и страх смерти. При осмотре кожные покровы бледные, границы сердца увеличены слева. На ЭКГ с нагрузкой: угнетение сегмента ST в отведениях II, III, aVF, признаки гипертрофии левого желудочка. В анамнезе - перенесенный инфаркт миокарда задней стенки, длительный стаж курения и употребления алкогольных напитков.
Диагноз: ИБС. Постинфарктный кардиосклероз, стенокардии напряжения ФКII. Было назначено пожизненное применение препаратов «Аторвастатин», «Аспирин кардио», «Бисопролол». Во время развития болевого синдрома прием «Нитроглицерина» под язык. Через две недели после начала лечения частота приступов снизилась, общее состояние относительно удовлетворительное. Рекомендована вторичная профилактика ишемической болезни сердца (употребление вышеназначенных препаратов), наблюдение врача.
Совет специалиста
Многие пациенты задают вопрос о том, можно ли вылечить ишемию сердца. На самом деле полностью избавиться от проблемы можно только в случае проведения операции по восстановлению тока крови. Но следует учитывать, что любое вмешательство может закончиться осложнениями.
Поэтому необходима профилактика ишемической болезни сердца. Я рекомендую переходить на здоровый образ жизни, отказаться от вредных привычек, следить за весом. Особенно важно соблюдать правила тем, у кого в семье уже есть близкие родственники с ИБС или лица, которые перенесли инфаркт. Нужно уделять внимание заболеваниям, связанным с сосудистыми отклонениями (сахарный диабет, системные болезни) и принимать адекватное лечение.
Для подготовки материала использовались следующие источники информации.
Препараты и лекарства при ишемии сердца: схемы лечения
Лечат ишемическую болезнь сердца таблетками комплексно на любой стадии развития, поскольку это тяжелая патология, имеющая необратимый характер. Страшна ишемия не столько фактом своего присутствия, как последствиями: бляшка венечного сосуда может окклюзировать артерию, оставив сердечный мускул без кислорода. Результат фатальный - коронарный тромбоз и совсем мало времени на реваскуляризацию (пару часов на растворение тромба и установку стента).
Группы препаратов
Ишемическая болезнь сердца - хроническое заболевание коронарных сосудов. Лечение ее заключается в приеме средств, профилактирующих осложнения, и коррекции стиля жизни, особенно культуры тела и еды. Протокол включает назначение препаратов, которые предупреждают развитие инфаркта или кардиосклероза.
У больных с ИБС есть ряд сопутствующих патологий, среди которых артериальная гипертензия (гипертония), нарушения ритма (аритмии), сахарный диабет и сердечная недостаточность. Каждая из вышеуказанных болезней требует контроля у профильного врача в установленном протоколом периоде времени (в среднем - раз в полгода). Из-за «длинного» диагноза, больные с ишемией принимают от 4 до 7 таблеток в сутки, что не комфортно, но необходимо. Современные препараты позволяют включать в одну пилюлю до 3 действующих веществ (технология «полипилл»), что упрощает схему принятия таблеток, повышая приверженность пациентов к лечению.
У среднего человека с ИБС будет такой список обязательных лекарств для постоянного приема: статин, антиагрегант, ингибитор АПФ, бета-блокатор. На выбор и усмотрение врача к подобному плану могут быть добавлены кардиометаболики, но западная кардиологическая практика не одобряет их использование (точнее, не всех).
Антиагреганты - препараты, которые препятствуют слипанию клеток крови в тромботическую массу. Еще одно немаловажное свойство лекарств этой группы - предотвращение прикрепления форменных элементов к внутренней стенке сосуда. Основная причина ишемии - атеросклеротическая бляшка, которая становится опасной после начала формирования тромба на своей поверхности. С этим связан процесс закупорки сосуда и нарушения перфузии тканей сердца кислородом. Дезагреганты воздействуют на патогенез развития инфаркта и других осложнений, из-за чего их принимают регулярно и постоянно.
Бета-адреноблокаторы. Каждый пациент с установленным диагнозом ИБС обязательно должен принимать ß-блок, потому что этот препарат уменьшит расход кислорода, которого так не хватает истощенным ишемией клеткам миокарда. Лекарство воздействует на бета-адренорецепторы и снижает частоту сердцебиения, урежая ритм и экономя ресурсы мышцы. Постоянное употребление их существенно увеличивает длительность предстоящей жизни больного с ишемией.
Отмена препарата происходит с плавным снижением дозы вплоть до минимума. Причиной таких действий служит синдром отмены - ситуация, когда резкий отказ от употребления лекарства вызывает усугубление состояния пациента.
Ингибиторы ангиотензинпревращающего фермента. Подобная группа подавляет работу фермента, переводящую неактивную форму ангиотензина I в рабочий ангиотензин II. Это важно, поскольку именно второй приводит к спазму сосудов с целью повышения давления в почечных артериях. Средства - лекарства первой линии в лечении гипертонической болезни и обладают выраженными нефропротекторными свойствами.
Статины воздействуют на состояние стенки сосудов и обмен липопротеидов (холестерина). Эти препараты для лечения ишемической болезни сердца фундаментальные - они, наряду с антиагрегантами, продлевают жизнь больным с атеросклерозом. Прием статинов врач рекомендует при нарушениях в липидограмме или если у пациента плохой кардиоваскулярный риск в ближайшие 10 лет. Лекарства нужно пить каждый день, на ночь, регулярно контролируя показатели биохимии печени (статины влияют на работу гепатоцеллюлярного аппарата).
Средства этой группы останавливают развитие атеросклеротических бляшек, снимают воспалительный процесс на их поверхности. Более того, препараты замедляют образование новых жировых элементов в стенке сосуда.
Фибраты («Фенофибрат») применяют для лечения дислипидемии, воздействуя прежде на триглицериды, в отличие от статинов, цель которых - липопротеиды. Сфера использования - чаще наследственные заболевания печеночной паренхимы. Плохо переносятся пациентами и имеют множество реакций на употребление.
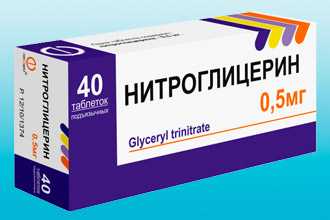
Нитраты. Действие препаратов - вазодилатация венозных сосудов и депонирование крови. Как результат, существенно снижается преднагрузка на миокард. Такой эффект провоцирует понижение артериального давления, уменьшение потребления сердцем кислорода, дилатацию коронарных сосудов.
Нитраты не меняют длительность жизни, но успешно убирают приступ грудной жабы. При тяжелых состояниях лекарства вводят внутривенно. Среди современных препаратов присутствуют вещества, обладающие длительным эффектом (моно- и динитрат). Их бонусы: менее агрессивное снижение АД, возможность приема раз в сутки, легкий вариант течения типичных головных болей.
Диуретики - требуют аккуратного приема, поскольку крайне вредны и отрицательно влияют на баланс электролитов в клетках. Несмотря на это, средства широко назначают, поскольку они избавляют ткани от ненужной внеклеточной жидкости. При ИБС мочегонные назначают с такими целями:
Стоит аккуратно назначать диуретики больным с сахарным диабетом. Они часто имеют хроническое заболевание почек, поэтому прежде чем использовать лекарство, нужно определить скорость клубочковой фильтрации больного.

Петлевые диуретики - «Фуросемид», «Торасемид», «Лазикс» применяют в таблетках и инъекциях. Используют для проведения форсированного диуреза, поскольку имеют быстрый и выраженный эффект.
Тиазидные и тиазидоподобные диуретики - препараты, назначаемые для длительного приема как средство от гипертонии. К ним относятся «Гипотиазид», «Индапамид», «Гидрохлортиазид», «Ксипамид».
Противопоказания
ß-блокаторы имеют ряд запретов к употреблению, среди которых обструктивные патологии легких, слабость синусового узла, урежения ритма, гипотония, а также блокада атриовентрикулярного типа (начиная со второй стадии). Вопрос с бронхоспазмом частично решен - «Небивалол» снижает ЧСС, не вызывая дыхательного дискомфорта. Он разрешен к использованию лицам с атопией, если польза от назначения превосходит возможные риски.
Основные противопоказания к нитратам - гипотония, гиповолемия, острый инфаркт миокарда, инсульт геморрагического типа, перикардит.
Противопоказания к применению антикоагулянтов:
Схема лечения
При риске развития ишемической болезни сердца, доктор рассматривает вопрос о назначении препаратов из числа описанных выше.
Представим себе типичного пациента 60-70 лет с таким «набором» в амбулаторной карте: гипертония, сахарный диабет (СД), ИБС, стабильная стенокардия напряжения 2ФК. Рассмотрим алгоритм назначений современного доктора на примере такого больного:
Так выглядит схема лечения подобного пациента. Все препараты из списка выше нужно добросовестно принимать, большинство - на постоянной основе.
В постинфарктном периоде консервативная терапия более расширенная: два антиагреганта и высокие дозы статинов.
По личному предпочтению врач может включить в план лечения кардиопротекторные вещества. Действие их не имеет доказанного подтверждения, но есть некоторые исследования, утверждающие, что метаболики работают и активно защищают миокард от склероза.
Для лечения ИБС используют ранолазин («Ранекса»). Препарат должен вызывать дилатацию коронарных сосудов, снижая частоту и выраженность приступов загрудинной боли. Из практики известно, что эффект менее яркий, чем от приема нитратов.
Образ жизни пациентов
Лечение ИБС требует от пациентов весомого внимания к стилю жизни и типу питания. Второй по важности момент - приверженность человека к лечению, ведь таблетки нужно принимать регулярно и длительно. Ответственное отношение к предписаниям врача может продлить длительность качественного периода жизни на 10-20%. Важным шагом будет нормализация биологического цикла сна и бодрствования, отказ от табака и алкоголизма.
При физических и эмоциональных нагрузках миокарду приходится сложней из-за растущих трат кислородного топлива. А при несостыковке запросов и резервов у человека проявятся симптомы ишемии. Поэтому нужно контролировать свои чувства и физические порывы, но не забывать о здоровой культуре тела.
Принципами составления рациона будут:
Лишний вес нужно убирать, не откладывая дело на потом. Это основное условие, которое поможет нормализовать состояние и уменьшить количество необходимых для приема препаратов.
Ишемическая болезнь сердца (ИБС): причины, симптомы, лечение
Ишемическая болезнь сердца - хроническое или остро развивающееся заболевание, характеризующееся частичной или полной остановкой кровоснабжения сердечной мышцы.
Причиной этого явления служит спазм и тромбоз коронарных артерий, как правило, вследствие их атеросклеротических изменений.
Ишемия органа проявляется чаще всего приступообразной болью в груди - стенокардией, при резком и выраженном нарушении кровотока в сосудах развивается инфаркт миокарда.
Распространенность заболевания
В России ИБС страдает около 5,1-5,3% населения. При этом ишемическая болезнь сердца остается основной причиной смертности и инвалидизации населения. Во всем мире на долю смертей от патологий сердечно-сосудистой системы приходится треть диагностированных случаев. В России этот показатель выше и составляет 57%, из которых 29% - летальные исходы вследствие именно ишемии миокарда.
Страдают ишемией миокарда преимущественно лица старше 40 лет. В молодом и среднем возрасте ишемическую болезнь сердца чаще выявляют у мужчин, с повышением возраста соотношение заболевших выравнивается.
Факторы риска развития ишемии миокарда
Предрасполагающие к этому заболеванию факторы условно делятся на две группы - изменяемые и неизменяемые. При устранении или коррекции первых значительно уменьшается риск возникновения ишемической болезни сердца.
Симптомы и формы ИБС
При разной форме ишемической болезни сердца симптоматика может отличаться. Существует несколько форм заболевания.
Стенокардия
Состояние характеризуется приступами сдавливающей или жгучей боли за грудиной, которая появляется обычно при физическом и эмоциональном стрессе. Она может иррадиировать в левую руку, шею, плечо, нижнюю челюсть, подлопаточную область, верхнюю часть живота. За это стенокардию называют также «грудной жабой». Продолжительность боли обычно составляет несколько минут. В зависимости от стабильности течения заболевания выделяют стабильную и нестабильную формы стенокардии.
Первая возникает только после физической или психоэмоциональной нагрузки, при повышении артериального давления, тахикардии. По мере развития заболевания объем доступной человеку активности сокращается, и при четвертом классе патологии он уже не может совершать никакого движения без того, чтобы не развивались приступы загрудинной боли.
Нестабильная стенокардия может быть впервые возникшей - спустя месяц и меньше после появления симптомов, прогрессирующей и ранней постинфарктной. Для прогрессирующей стенокардии характерно снижение переносимой нагрузки, например - уменьшение расстояния, которое человек может пройти без появления симптомов.
Нестабильная стенокардия требует обследования и лечения в условиях больницы, высок риск инфаркта миокарда.
Инфаркт миокарда
Развивается остро. Вследствие продолжительного снижения кровотока или при его полном прекращении к отдельным участкам сердечной мышцы, происходит омертвение участка сердечной мышцы - некроз. Участок поражения может быть разных размеров в зависимости от диаметра пострадавшего сосуда, потому заболевание нередко называют крупноочаговым или мелкоочаговым инфарктом миокарда.
Болевые ощущения при этом состоянии интенсивные, давящего и сжимающего характера, нередки также приступы жгучей «кинжальной» боли. У многих больных она имеет типичную локализацию в загрудинной области, но может также захватывать и зону слева от грудины или распространиться на всю поверхность грудной клетки. При этом пациент испытывает «страх смерти», тоску, возникает чувство обреченности, может быть беспокоен и сильно возбужден.
Локализация болей при инфаркте миокарда может быть практически любой, например, иногда боли возникают даже в животе. Встречается и безболевая форма.
При мелкоочаговом поражении симптомы могут быть «смазаны», а диагностика по ЭКГ бывает затруднена.
Спонтанная ишемия «Принцметалла»
Загрудинная боль возникают на фоне спазма коронарных сосудов и не связана с нагрузкой. Чаще всего состояние развивается ночью, в промежутке времени между полуночью и восемью часами утра. Спастическая стенокардия отличается регулярностью и цикличностью, нередко повторяется несколько приступов подряд с небольшим промежутком.
Постинфарктный кардиосклероз
После перенесенного инфаркта происходит замещение погибших клеток мышечной ткани соединительной. При этом нарушается проводимость в миокарде, что может сопровождаться ощущениями перебоев в работе или длительной остановки сердца, периодическими обмороками и головокружениями. Могут быть также приступы учащенного сердцебиения, боль за грудиной, одышка, побледнение или посинение кожных покровов.
Сердечная недостаточность
Заболевание, при котором сердце не может полноценно выполнять свою функцию по обеспечению тканей различных органов достаточным количеством крови. Состояние проявляется одышкой, отеками, быстрой утомляемостью, плохой переносимостью физической нагрузки.
Нарушения ритма сердца
Аритмии носят разнообразный характер. Сопровождаются ощущением сердцебиения или снижением ЧСС. Больной может испытывать сильную слабость, головокружение, тошноту, возможны потери сознания. Существуют и бессимптомные формы патологии, которые становятся случайной находкой на ЭКГ.
Безболевая ишемия миокарда
Протекает без характерных приступов стенокардии. Выявляется обычно случайно на ЭКГ и после специальных диагностических проб с нагрузкой.
Внезапная сердечная смерть
Диагностика ишемической болезни сердца
Обычно заподозрить заболевание помогают жалобы и симптомы, характерные именно для ишемической болезни сердца. С целью подтверждения ишемии миокарда используют инструментальные и лабораторные методы диагностики.
Позитронно-эмиссионная томография (ПЭТ) применяется для диагностики жизнеспособных клеток сердечной мышцы. Используются радиофармпрепараты, по накоплению которых в клетках сердца выявляют жизнеспособные и некротизированные участки.
Среди инвазивных методик применяется коронарография - рентгенологическое исследование сосудов с помощью контрастного вещества.
Лечение ИБС
Лечение ишемической болезни сердца включает изменение образа жизни, прием медикаментов и в ряде случаев хирургическое вмешательство. Всем больным рекомендуется отказаться от пагубных привычек, проводить больше времени на свежем воздухе, снизить избыточную массу тела. В питании необходимо избегать продуктов с высоким содержанием жира, очень соленых и сладких блюд. Категорически запрещены курение, самовольное прекращение приема назначенных лекарственных препаратов. Все это может привести к резкому ухудшению состояния пациента.
Для купирования приступа стенокардии нужно немедленно прекратить физическую нагрузку, обеспечить доступ свежего воздуха и принять нитроглицерин под язык либо использовать нитрат в виде спрея.
При наличии сопутствующих заболеваний, особенно сахарного диабета и гипертонической болезни, требуется их лечение, достижение целевых уровней давления и глюкозы крови.
Меры по профилактике сердечно-сосудистой патологии
Чтобы избежать развития заболеваний сердца, нужно отказаться от курения и сократить употребление алкоголя.
Сильный стресс - также один из предрасполагающих факторов к возникновению ИБС. Стресс из жизни убрать невозможно, но можно правильно реагировать на него: человек эволюционно устроен так, что после любого стресса необходима мышечная работа. Поволновались или расстроились - после этого надо поприседать, пробежаться, пройтись - мышцы должны устать. При сильных волнениях может потребоваться использование успокоительных, для подбора которых нужно обратиться к врачу.
Полезны для профилактики ишемии регулярные занятия спортом с умеренной физической нагрузкой. Также нужно следить за своим весом и артериальным давлением. Всем лицам старше 40 лет необходимо ежегодно обследоваться - сдавать биохимический анализ крови для проверки уровня холестерина в крови, делать ЭКГ.
Читайте также:
