Изменчивость эпителия желудка. Сроки возникновения множественного рака желудка
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
Рак антрального отдела желудка встречается чаще других злокачественных новообразований данного органа. Он может длительное время протекать бессимптомно, поэтому его нередко диагностируют уже на 4 стадии. Провести радикальное лечение в такой ситуации уже нельзя. Предотвратить запущенные случаи можно с помощью регулярной гастроскопии.
Общая информация
Злокачественные опухоли желудка занимают пятую позицию в общей онкологической структуре заболеваемости в России и третье место среди причин смертности от неопластических новообразований. Мужчины страдают данным видом рака в 1,3 раза чаще, чем женщины. Максимальный уровень заболеваемости отмечается в возрасте от 60 до 65 лет.
Причины развития
К раку антрального отдела желудка приводят следующие факторы:
- Образ жизни — стрессы, адинамия, вредные привычки, отсутствие режима и т. д.
- Характер питания — избыток поваренной соли и углеводов, недостаток витаминов и микроэлементов, грубая пища, травмирующая поверхность эпителия и способствующая заселению бактерией Хеликобактер пилори на слизистых оболочках 12-перстной кишки и желудка.
- Инфицирование бактерией Хеликобактер пилори.
- Состав потребляемой воды. Если она содержит нитраты и нитриты, они под воздействием микроорганизмов превращаются в желудке в нитрозамины, являющиеся мощными канцерогенами.
- Эндогенные причины — дуоденогастральный рефлюкс, наследственность, снижение местного и гуморального иммунного ответа и т. д.
Запускают процесс канцерогенеза в желудке, как правило, свободные радикалы, образующиеся при воспалении. Поэтому рак практически всегда возникает на фоне хронической патологии. К предраковым болезням относят:
- аденоматозные полипообразные разрастания (аденомы желудка);
- хроническую язву;
- оперированный по поводу доброкачественных патологий желудок;
- хроническое воспаление различной природы, в том числе болезнь Менетрие и аутоиммунный гастрит типа А.
Большую роль в развитии злокачественных новообразований играет дисплазия слизистой оболочки.
По данным ряда исследований, из-за хронического гастрита, возникает порядка 75-85% случаев рака желудка.
Симптомы рака антрального отдела желудка
Среди клинических симптомов, сопровождающих злокачественные новообразования желудка, можно выделить несколько групп:
- общие (астенический синдром, анемия);
- желудочные (диспепсические жалобы, болевой синдром);
- связанные с отдалёнными метастазами (при 4 стадии) и характеризующиеся поражением конкретных органов и структур.
По характеру течения злокачественные опухоли желудка имеют 3 клинических варианта:
- латентный (бессимптомный);
- безболевой;
- с болевым синдромом.
На начальной стадии рак может развиваться бессимптомно или сопровождаться клиникой фонового заболевания. Большинство пациентов (2/3) предъявляют жалобы, типичные для хронического гастрита. Они испытывают периодический дискомфорт, ощущение переполнения желудка после приёма пищи, отрыжку, изжогу, тошноту, рвоту, вздутие живота и другие симптомы.
Иногда первым признаком рака становится пальпируемая опухоль в желудке, что характерно для латентной формы заболевания. Как правило, в скором времени присоединяется выраженный болевой синдром.
Чтобы не пропустить развитие злокачественного образования в антральном отделе, следует пользоваться рекомендациями А.И. Савицкого, который ещё в 1951 году создал симптомокомплекс «малых признаков». Он подчеркнул важность того, что начальные проявления рака должны оцениваться в совокупности.
Данный синдром включает в себя:
- Необъяснимая регулярная или постоянная слабость, быстрая физическая и умственная утомляемость, снижение работоспособности.
- Немотивированное стойкое снижение аппетита, вплоть до анорексии, с преимущественным отвращением к мясной пище.
- Резкая потеря массы тела.
- Систематическое ощущение желудочного дискомфорта, когда периодически или постоянно после еды возникает чувство тяжести, переполненности желудка, болезненность, вследствие чего человек становится привередливым в выборе пищи.
- Изменение эмоционального фона — пациент становится замкнутым, отчуждённым, теряется интерес к окружающему, вплоть до апатии и глубокой депрессии.
При инфицировании опухоли антрального отдела появляются признаки интоксикации организма. Если новообразование желудка осложнилось кровотечением, будут наблюдаться типичные симптомы — рвота «кофейной гущей», дегтеобразный стул, тахикардия, выраженная слабость, головокружение, вплоть до обморока. При перфорации стенки органа появятся острые нестерпимые «кинжальные боли», холодный пот, резкое ухудшение общего состояния, иногда потеря сознания. Также опухоль, расположенная в антральном отделе, способна полностью перекрыть выход из желудка в 12-типерстную кишку, что приведёт к застою пищи и соответствующей клинической картине — рвоте съеденной пищей, выраженной «тяжести» в эпигастрии, истощению и т.д.
Если метастазы рака поразили печень, характерными проявлениями будут желтуха, кожный зуд, болезненность и дискомфорт в правом подреберье. При канцероматозе основным симптомом станет асцит (скопление жидкости в брюшной полости). Запоры и боли в животе могут свидетельствовать о метастазе Шницлера (опухоль дугласова пространства).

Классификация
Злокачественные опухоли антрального отдела желудка классифицируют по:
- Гистологическому строению — муцинозная аденокарцинома, медуллярный рак с лимфоидной стромой, недифференцированная форма и т. д.
- По Лаурену — кишечный, диффузный, смешанный, неклассифицируемый типы.
- Макроскопическому критерию — ранний и распространённый рак.
- Японской классификации, основанной на путях лимфооттока и поражении регионарных лимфатических узлов.
- Международной системе TNM с определением стадии процесса.
Реже используются прочие классификации.
Локализация и метастазирование
Злокачественные новообразования способны располагаться в любом отделе желудка. При поражении его антральной области опухоль может локализоваться ближе или дальше от привратника, что будет определять клиническое течение и хирургическую тактику.
При раке антрального отдела метастазирование происходит несколькими путями:
- По стенке желудка с инвазией в окружающую здоровую слизистую оболочку.
- С током крови в отдалённые органы — печень, лёгкие, кости, поджелудочная железа и т.д.
- Лимфогенным путём в регионарные лимфоузлы.
- С помощью имплантации клеток рака по брюшине — канцероматоз.
Чаще встречается лимфогенное метастазирование. При раке антрального участка опухолевые «отсевы» в лимфатических узлах обнаруживаются у половины пациентов.
Диагностика рака антрального отдела желудка
Диагностические мероприятия при опухолях желудка всегда начинаются с опроса, сбора анамнеза и осмотра пациента. Врач выясняет, были ли у больного родственники, которые умерли от рака, имеет ли человек вредные привычки, хронические болезни пищеварительной системы и т. д. Дальнейшая диагностика преследует две задачи: установить наличие и распространение опухолевого процесса в антральной области желудка и обнаружить отдалённые метастазы.
План обследований включает в себя:
- лабораторные тесты;
- эндоскопическое исследование пищевода, желудка, 12-типерстной кишки, с прицельным забором материала с 6-8 разных точек;
- анализ желудочного сока;
- рентгенологические методы.
Дополнительно могут быть назначены: УЗИ желудка, КТ органов брюшной полости и грудной клетки, сцинтиграфия скелета, кровь на онкомаркеры (РЭА, СА19.9, СА72.4 и SСС) и другие исследования.
Лечение
При злокачественных опухолях желудочно-кишечного тракта радикальным лечением считается оперативное вмешательство. При хирургическом удалении новообразований желудка 1 и 2 стадии в большинстве случаев удаётся добиться полного излечения.
«Ранний рак» (in situ или T1a-N0M0) преимущественно убирают с помощью эндоскопического доступа, с диссекцией подслизистого слоя. Опухоль должна быть высокой или умеренной степени дифференцировки, на превышать более 2 см в поперечнике и не иметь изъязвления. В остальных случаях вопрос об операции, её объеме и доступе решается индивидуально с учётом многих факторов. Основными из них являются:
- стадия процесса, форма роста первичного новообразования, местное распространение рака;
- степень поражения регионарных лимфатических узлов;
- общее состояние пациента, его готовность и «способность» перенести оперативное вмешательство, с удалением части или всего желудка;
- наличие отдалённых метастазов.
При локализации опухоли в пилороантральном отделе в большинстве случаев показана субтотальная дистальная резекция желудка. Объём радикальной операции при раке — это удаление опухоли «единым блоком», с отступом от здоровых тканей на 5-7 см в зависимости от типа роста, с обязательной лимфодиссекцией. Если проводится гастрэктомия (удаляется весь орган), важным этапом является последующая реконструкция, для восстановления возможности энтерального питания. Также при злокачественных опухолях желудка могут выполняться паллиативные хирургические вмешательства (обходные анастомозы, ликвидация метастазов и т.д.).
Часто операция сочетается с облучением и/или лекарственной терапией. Последняя может быть назначена перед, вовремя или после хирургической манипуляции. Лучевая терапия проводится либо интраоперационно, либо после оперативного вмешательства. Комбинированный метод применяется наиболее часто, так как обеспечивает удаление основного очага и «убивает» имеющиеся и потенциальные «отсевы» рака в лимфоузлы и другие органы и ткани организма.

В ряде случаев используется ФДТ (фотодинамическая терапия) и таргетные препараты. Также всем пациентам с новообразованиями желудка проводится адекватное симптоматическое лечение и реабилитационные мероприятия.
Осложнения и рецидивы
После удаления опухоли из желудка, особенно при объёмных операциях, высок риск развития последующих осложнений. К ним относятся:
- рецидив рака;
- кровотечение и анемия;
- гнойно-септические осложнения, вплоть до перитонита;
- несостоятельность культи желудка или созданных анастомозов;
- гипоксия;
- панкреонекроз;
- кишечная непроходимость;
- тромбоэмболия;
- инфаркт миокарда, пневмония и прочие осложнения от перенесённого вмешательства и наркоза.
После операций при раке желудочно-кишечного тракта остаётся высоким риск летального исхода, особенно при объёмных, технически сложных вмешательствах, например, после полного удаления желудка — от 11 до 25%. Большое влияние на частоту осложнений и смертность оказывает уровень подготовки хирурга и анестезиолога.
Прогноз
Отдалённые результаты при раке пилороантральной области желудка зависят от стадии процесса, гистологического типа опухоли, своевременности начатого лечения и возраста пациента. Согласно статистическим данным, 5-летняя выживаемость в среднем составляет:
- при первой стадии рака — 87-100%;
- при второй стадии рака — 70-80%;
- при третьей стадии рака — около 20%.
При наличии отдалённых метастазов прогноз резко ухудшается.
Профилактика
Профилактические мероприятия против рака, в том числе новообразований желудка, включают в себя здоровый образ жизни, полноценный сон (минимум 8 часов в сутки), исключение стрессов и контактов с канцерогенными факторами и т. д. Чтобы в организме не образовывались злокачественные клетки, иммунная система должна работать «без сбоев». Очень важно своевременно диагностировать и лечить все хронические заболевания, особенно патологию желудка.
Большая роль в профилактике рака пищеварительной системы отводится правильному питанию. Учёные доказали, что ежедневное употребление большого количества свежих ягод, фруктов, овощей и зеленого чая существенно снижает риск появления и развития злокачественных образований желудка. Ведь в этих продуктах содержится много антиоксидантов (витамины А, С, Е, B6, В9, β-каротины, селен, цинк и т.д.). Они защищают слизистую органа от травмирующего действия свободных радикалов, предупреждая нитрозирование и воздействие других канцерогенных веществ.
Врачи рекомендуют не нарушать режим питания, питаться регулярно, небольшими порциями, делая акцент на здоровой еде. Чтобы предупредить болезни желудка, желательно свести к минимуму потребление фастфуда, продуктов, содержащих искусственные красители, ароматизаторы, консерванты и другие вредные вещества. Также для исключения рака следует ежегодно посещать врача и по показаниям проходить эндоскопическое исследование ЖКТ.
Специалисты «Евроонко» имеют большой опыт в лечении злокачественных новообразований ЖКТ. Даже сложные пациенты, от которых отказались другие врачи, могут рассчитывать на объективный и профессиональный подход, а также на лечение, которое поможет улучшить качество жизни и уменьшить интенсивность клинических проявлений.
Аденокарцинома желудка - симптомы и лечение
Что такое аденокарцинома желудка? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бондаренко Юлии Сергеевны, хирурга со стажем в 16 лет.
Над статьей доктора Бондаренко Юлии Сергеевны работали литературный редактор Юлия Липовская , научный редактор Вячеслав Михайличенко и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Аденокарцинома желудка (Gastric adenocarcinoma) — это злокачественная опухоль, которая развивается из железистых клеток внутренней стенки желудка — эпителиального слоя. На её долю приходится 90-95 % от всех типов рака желудка [1] .
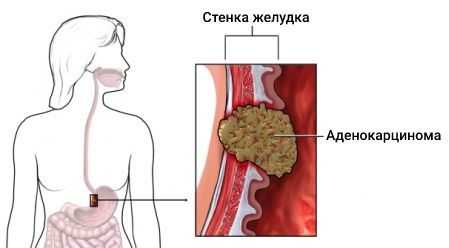
К основным симптомам аденокарциномы относятся: боль в верхних отделах живота («под ложечкой»), снижение веса, тошнота, рвота и потеря аппетита.
Причины аденокарциномы желудка
Причины заболевания окончательно не изучены. Известны только факторы риска, которые могут привести к развитию болезни. Их наличие не гарантирует, что со временем у человека сформируется рак желудка.
Различают внешние и внутренние факторы риска аденокарциномы.
Внешние факторы риска:
- нездоровый образ жизни и нерациональное питание: курение, употребление алкоголя, большого количества копчёностей, консервантов и нитритов, диета с низким содержанием овощей и фруктов; ;
- операции на желудке: ушивание прободной язвы и резекция желудка — удаление его части;
- профессиональные вредности: вдыхание угольной пыли, лаков и красок, производство резины, металлургические работы;
- инфекции, например вирус Эпштейна — Барр и Helicobacter pylori.
Внутренние факторы риска:
- , которая развивается из-за дефицита витамина В12; ;
- аденоматозные полипы желудка;
- болезнь Мене́трие — переразвитие слизистой оболочки желудка с её последующим утолщением, появлением аденом и кист;
- наследственные факторы: мутация гена CDH1 и/или развитие рака желудка у родственника повышает вероятность образования опухоли на 80 % [1][2] .
Под влиянием этих факторов железистые клетки желудка начинают мутировать и бесконтрольно делиться, «ускользая» от иммунной системы.
Эпидемиология
Аденокарцинома желудка — наиболее распространённая злокачественная опухоль. В структуре смертности среди онкозаболеваний она занимает второе место.
Ежегодно в России регистрируют около 36 тысяч новых случаев рака желудка и более 34 тысяч человек умирают от этой болезни. Высокая смертность связана с тем, что больные обращаются за медицинской помощью уже на поздних стадиях рака.
Мужчины заболевают аденокарциномой в 1,3 раза чаще женщин. Возможно, это связано с тем, что женщины внимательней относятся к своему здоровью и раньше обращаются к врачу.
Чаще всего болезнь выявляют у людей старше 50 лет [3] . Но аденокарцинома, вызванная наследственными причинами, чаще возникает до 40 лет.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы аденокарциномы желудка
- На ранних стадиях — дискомфорт в животе, изжога, чувство переполнения и распирания вскоре после еды, иногда даже после небольшого перекуса.
- На более поздних стадиях — тошнота и боли в верхней части живота.
- Рвота съеденной пищей из-за поражения выходного отдела желудка.
- Дискомфорт за грудиной при продвижении пищи из-за поражения пищеводно- желудочного перехода.
- Рвота «кофейной гущей» и «чёрный стул» при кровотечении из опухоли желудка.
- Снижение веса, анемия, слабость и кахексия (истощение) из-за проблем с проходимостью пищи, плохого аппетита и быстрой насыщаемости на фоне растущей опухоли.
- Бледность кожи из-за присоединения анемии [2] .
Аденокарцинома желудка проявляет себя не сразу. Первым симптомом чаще всего становится быстрая насыщаемость, дискомфорт и тяжесть в верхних отделах живота. Постепенно болевой синдром прогрессирует, из-за чего снижается аппетит и вес. Признаки кровотечения и рвота также характерны для более поздних стадий болезни.
Патогенез аденокарциномы желудка
Патогенез аденокарциномы желудка до конца не изучен. Существует теория, что под воздействием агрессивных внешних факторов на слизистую оболочку желудка повреждается структура ДНК железистых клеток, которые выстилают желудочные ямки, вырабатывают слизь и гормоны простагландины. Это повреждение приводит к различным мутациям, из-за которых здоровая клетка становится злокачественной [4] .
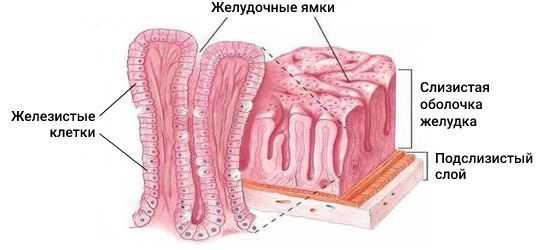
Изначально агрессивные факторы вызывают воспаление в стенке желудка, которое затем приводит к дисплазии и метаплазии. Клетки начинают быстро делиться, становятся атипичными, из-за чего меняется структура слизистой оболочки желудка. По сути дисплазия — это предраковое состояние.
После образования аденокарцинома начинает расти либо в просвет желудка, либо прорастать во все слои его стенки, соседние ткани и органы, например в поджелудочную железу, печень, переднюю брюшную стенку и поперечный отдел толстой кишки с её брыжейкой. Также опухоль может расти вдоль пищеварительной трубки, распространяясь на пищевод и двенадцатиперстную кишку.
С током лимфы, а на поздних стадиях через кровоток, раковые клетки распространяются в организме и становятся причиной метастазов — образования вторичных очагов опухоли в других органах. Чаще всего аденокарцинома метастазирует в печень, лёгкие, головной мозг и брюшину.
Классификация и стадии развития аденокарциномы желудка
Аденокарцинома может образоваться в любой части желудка. Чаще всего её обнаруживают в пилорическом отделе, чуть реже — в кардиальном.
У каждой локализации есть свой шифр:
- C16.0 — опухоль находится в кардиальном отделе желудка;
- C16.1 — в дне желудка;
- C16.2 — в теле желудка;
- C16.3 — в антральном отделе желудка;
- C16.4 — в пилорическом отделе желудка;
- C16.5 — на малой кривизне желудка;
- C16.8 — на большой кривизне желудка;
- C16.8 — выходит за пределы перечисленных областей;
- C16.9 — опухоль неуточнённой локализации [16] .
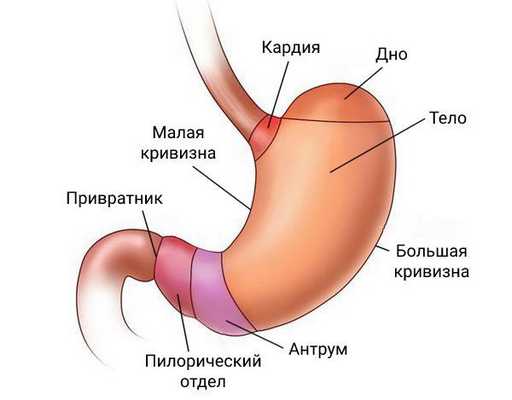
В медицинском международном сообществе наиболее признана классификация по TNM, где:
- «T» обозначает «tumor», т. е. глубину прорастания опухоли в стенке желудка;
- «N» — «nodus», т. е. количество поражённых лимфоузлов;
- «М» — «metastasis», т. е. наличие метастазов.
Стадии аденокарциномы желудка по классификации TNM 2018 года представлены ниже в таблице [18] .
В зависимости от того, насколько опухолевые клетки похожи на здоровые, выделяют три формы опухоли:
- высокодифференцированная аденокарцинома желудка (G1) — клетки опухоли похожи на здоровую ткань, сама опухоль обычно растёт медленно, при своевременной диагностике хорошо поддаётся лечению;
- умеренно дифференцированная аденокарцинома (G2) — скорость роста и злокачественность клеток опухоли умеренные;
- низкодифференцированная аденокарцинома (G3) — клетки опухоли не похожи на какую-либо здоровую ткань, сама опухоль наиболее злокачественная, отличается быстрым ростом и метастазированием.
Отдельно стоит сказать о перстневидноклеточной аденокарциноме желудка. Это редкая низкодифференцированная опухоль, одна из самых агрессивных форм рака желудка [19] [21] . Фактически она не поддаётся химио- и лучевой терапии, наиболее эффективным методом лечения на ранних стадиях является операция. Поэтому крайне важно обращаться к врачу при появлении первых симптомов, похожих на признаки гастрита или язвы желудка, особенно если есть предрасположенность к раку желудка.
Осложнения аденокарциномы желудка
Чаще возникает кровотечение и опухолевый стеноз, реже — асцит.
Диагностика аденокарциномы желудка
Обычно пациент с аденокарциномой желудка жалуется на боли в верхней части живота (под «ложечкой»), снижение веса, непроходимость пищи, отвращение к еде, потерю аппетита, рвоту съеденной накануне пищей или кровью.
При подозрении на аденокарциному желудка назначают инструментальное обследование:
- ФГДС с биопсией — обследование пищевода, желудка и двенадцатиперстной кишки с забором и исследованием фрагмента опухоли. Выполняется в первую очередь. Позволяет отличить аденокарциному от других видов опухоли.
- КТ органов брюшной полости, грудной клетки и головы с внутривенным контрастированием — онкопоиск. Позволяет уточнить, поражены ли лимфоузлы, есть ли метастазы в других органах.
- Лапароскопия — обследование желудка с помощью видеолапароскопа. Показано пациентам, у которых по данным эндоУЗИ или КТ есть подозрение на прорастание опухоли в серозную оболочку желудка. Обязательна при тотальном и субтотальном поражении органа. Если местное распространение опухоли подтвердилось, меняется тактика лечения: таким больным сначала будет показана химиотерапия, а затем (при уменьшении опухоли) — хирургическое лечение. В сомнительных случаях в ходе лапароскопии берут смывы с желудка и брюшной полости. Это помогает обнаружить опухолевые клетки и выставить стадию рака перед началом химиотерапии.
- УЗИ брюшной полости и надключичных лимфоузлов — позволяет выявить метастазы печени, асцит и увеличение лимфоузлов (зачастую поражаются лимфоузлы над ключицами, в области яичников, прямой кишки и пупка).
Чаще всего выполняют УЗИ, КТ и ФГДС с биопсией, реже — эндоскопическое УЗИ, так как не все специалисты могут его провести. В крупных онкологических стационарах пациенты проходят все перечисленные исследования и ПЭТ КТ, так как они помогают верно подобрать тактику лечения.
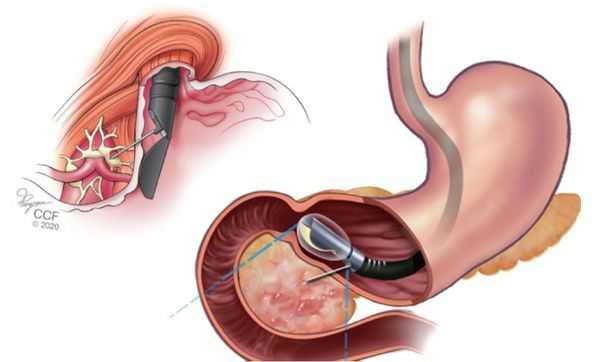
При подготовке к операции обязательно назначают консультацию кардиолога. Чтобы оценить функцию сердца, по показаниям дополнительно проводят эхокардиографию и холтеровское мониторирование. Также выполняют исследование ФВД (функции внешнего дыхания) и УЗДГ вен нижних конечностей, чтобы исключить тромбозы. Иногда может потребоваться консультация эндокринолога, невролога и других врачей [6] .
Лабораторная диагностика включает:
- развёрнутый клинический и биохимический анализ крови;
- коагулограмма — исследование свёртывающей системы крови;
- определение группы крови и резус-фактора с фенотипированием;
- анализ крови на гепатиты В, С, ВИЧ-инфекцию и сифилис;
- общий анализ мочи;
- анализ крови на онкомаркеры (Са 19-9, Са 72-4 и РЭА — раковый эмбриональный антиген).
Все эти анализы также нужны для предоперационной подготовки. Если есть подозрение на аденокарциному желудка, нужно обратить внимание на количество эритроцитов и гемоглобина в общем анализе крови: их снижение может указывать на развитие анемии и внутрижелудочное кровотечение.
Лечение аденокарциномы желудка
Хирургическое лечение на ранней стадии
При выявлении ранних форм рака, т. е. при раке in situ, показано эндоскопическое лечение:
- резекция слизистой (EMR) — удаление опухоли вместе с частью слизистой оболочки желудка;
- диссекция в подслизистом слое (ESD) — удаление опухоли вместе с частью подслизистого слоя. Проводится при аденокарциноме до 2 см, позволяет удалить её единым блоком, без разрезов [8] .
Эти операции проводят под общим обезболиванием. Вначале определяют границы опухоли и с помощью электрокоагуляции «маркируют» (прижигают) края резекции, отступая на 3 мм от границы опухоли. Затем в подслизистый слой вводят инъекцию физраствора и Волювена (Гидроксиэтилкрахмала), чтобы отделить опухоль от мышечного слоя. Потом аденокарциному удаляют и смотрят на её «ложе»: нет ли кровотечения или перфорации, удалось ли полностью удалить опухоль. После чего удалённый фрагмент извлекают и отправляют на гистологическое исследование.
![Резекция слизистой желудка [17]](/pimg3/izmenchivost-epiteliya-zheludka-BA3A.jpg)
После операции пациентов выписывают на 3-4 сутки. Эффективность лечения при соблюдении всех стандартов составляет 98 %. Рекомендуется:
- через месяц после операции, а затем каждые 3 месяца делать ФГДС;
- через полгода после операции — КТ;
- в течение месяца строго соблюдать диету — питаться жидкой протёртой пищей, исключить алкоголь и горячую еду.
Хирургическое лечение на поздних стадиях
Операция при аденокарциноме желудка проводится в несколько этапов: сначала удаляется сама опухоль, затем восстанавливается пассаж пищи [9] .
Основные радикальные операции при аденокарциноме желудка:
- гастрэктомия — полное удаление желудка;
- субтотальная проксимальная резекция — удаление верхней части желудка вместе с кардиальным отделом;
- субтотальная дистальная резекция — удаление нижних 2/3 или 3/4 желудка.
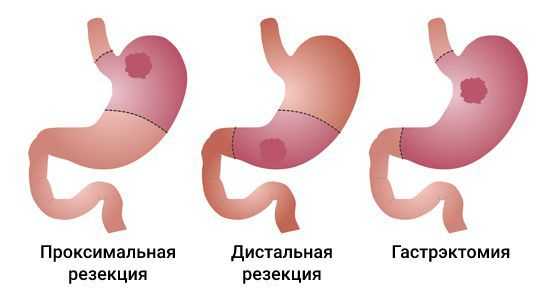
Все виды операций выполняются как «открытым» способом (лапаротомически), так и через небольшие разрезы (лапароскопически), в том числе с помощью робототехники. Выбор хирургического доступа и объёма операции зависит от распространённости процесса: степени поражения стенок желудка, вовлечения пищевода, двенадцатиперстной кишки и наличия метастазов.
После удаления опухоли часто выполняют лимфодиссекцию. Это стандартная операция по удалению лимфоузлов при раке желудка. Она проводится, чтобы снизить риск рецидива, так как аденокарцинома очень часто метастазирует лимфогенным путём , т. е. с током лимфы.
При единичных метастазах в других органах выполняют симультанные операции, т. е. сразу несколько вмешательств.
Если у пациента много отдалённых метастазов, то оперативное лечение, как правило, не проводится. Но при развитии экстренных жизнеугрожающих состояний, таких как перфорация стенки желудка, кровотечение или стеноз, операция выполняется, чтобы спасти жизнь пациента. Объём оперативного вмешательства при этом должен быть минимальным.
Химиотерапия
Основным методом лечения опухоли, которую невозможно удалить, является химиотерапия [12] . Она нужна для того, чтобы убить опухолевые клетки или значительно замедлить их рост.
Доктор может назначить монотерапию, т. е. лечение одним препаратом, или комбинированную химиотерапию с применением нескольких лекарств. Комбинированная химиотерапия позволяет усилить противоопухолевый эффект.
Комбинированные методы лечения включают:
- периоперационную химиотерапию — предпочтительный метод, проводится перед операцией, чтобы уменьшить опухоль, и после операции для борьбы с оставшимися раковыми клетками [10][11] ;
- адъювантную химиотерапию — выполняется после операции;
- адъювантную химиолучевую терапию — проводится после нерадикального удаления опухоли, т. е. когда раковые клетки остаются по краям резекции и продолжают расти.
Выбор конкретной комбинации зависит от состояния пациента, его возраста, а также тяжести и характера сопутствующих заболеваний.
Показания к химиотерапии:
- распространение аденокарциномы за пределы слизистого слоя;
- поражение лимфоузлов;
- наличие метастазов.
Пациент может отказаться от химиотерапии, но он должен понимать, что без лечения опухоль может быстро возникнуть снова и метастазировать.
Симптоматическое лечение (паллиативная помощь)
Симптоматическая терапия проводится на IV стадии рака, когда специальные методы лечения противопоказаны. Она помогает облегчить симптомы болезни с помощью адекватного обезболивания.
Рекомендуется постепенно переходить от слабых обезболивающих (например, Кетопрофена) к более сильным препаратам, вплоть до наркотических (Трамадола или Морфина). При выраженном болевом синдроме их можно использовать в среднем каждые 4 часа.
Прогноз. Профилактика
Прогноз при аденокарциноме желудка зависит от морфологического вида опухоли (дифференцированности), её размеров, наличия и количества метастазов, а также от инвазии в окружающие органы.
Зачастую пациенты с аденокарциномой обращаются к врачу уже на поздних стадиях болезни, когда опухоль проявляет себя осложнениями и её уже нельзя удалить [16] . Всё дело в том, что на ранних стадиях симптомы рака похожи на симптомы гастрита или язвы желудка. При таких проявлениях пациентам не хочется срочно делать гастроскопию. Вместо этого они идут в аптеку и покупают лекарства, после приёма которых жалобы на время стихают, однако опухоль продолжает расти. Поэтому чаще всего при аденокарциноме желудка прогноз неблагоприятный.
У пациентов, которым полностью удалили опухоль, более благоприятный прогноз:
- при первой стадии рака пятилетняя выживаемость отмечается у 80-90 % пациентов;
- при второй стадии рака — у 50-60 % пациентов;
- при третьей стадии рака — у 10-30 % пациентов [13][14] .
Пятилетняя выживаемость — это условный срок. Именно в это время зачастую развиваются рецидивы. Если в течение пяти лет после лечения опухоль не развилась повторно, то прогноз можно считать благоприятным.
Профилактика аденокарциномы желудка
Чт обы предотвратить развитие аденокарциномы, необходимо:
- правильно питаться: меньше употреблять солёных, копчёных и вяленых продуктов, больше — сезонных овощей и фруктов;
- избавиться от вредных привычек: алкоголя и курения;
- при наличии факторов риска регулярно проходить скрининг — 1 раз в год делать ФГДС;
- при появлении жалоб как можно скорее обращаться к врачу и лечить хронические заболевания желудка.
После 45-50 лет профилактически обследовать желудок нужно абсолютно всем: статистически доказано, что с возрастом риск развития аденокарциномы желудка увеличивается [15] .
Аденокарцинома желудка
Аденокарцинома желудка — это одна из наиболее часто встречающихся разновидностей рака данной локализации. На ее долю приходится до 95% всех злокачественных новообразований желудка. Заболевание коварно тем, что на начальных стадиях никак себя не проявляет, затем возникают боли, тошнота, потеря аппетита, на фоне этих симптомов нарастает слабость и потеря веса. Единственный на сегодняшний день радикальный метод лечения аденокарциномы это хирургическая операция. Лучевая терапия и химиотерапия назначаются в качестве дополнительного лечения или при невозможности хирургического вмешательства.
Причина злокачественной трансформации клеток слизистой оболочки до конца не выявлены, но ученые определили несколько факторов, которые достоверно повышают такую вероятность:
- Хронический атрофический гастрит. На его фоне развивается до 60% всех случаев рака желудка. При локализации атрофического процесса в теле желудка, риск увеличивается в 3-5 раз, в антральной его части — в 18 раз, а если поражен весь желудок — в 90 раз.
- Нарушение питания — употребление большого количества острых и соленых продуктов, маринадов, копченостей, вяленого мяса, а также жиров, особенно подвергшихся термической обработке. Имеет значение характер приема пищи. Переедание, недостаточно тщательное пережевывание пищи может привести к хронической травматизации стенки желудка и на этом фоне — к злокачественному перерождению клеток.
- Инфицирование бактерией Хеликобактер пилори увеличивает риски в 3-4 раза.
- Курение и злоупотребление алкоголем.
- Наличие в анамнезе операций на желудке. Риск развития рака увеличивается в 4 раза.
- Пернициозная анемия — злокачественная анемия, связанная с невозможностью усвоения витамина В12. На этом фоне происходит снижение иммунитета, что в 10% случаев приводит к развитию рака.
- Иммунодефицитные состояния, в том числе СПИД.
- Наследственная предрасположенность по данным разных авторов увеличивает риск на 5-20%. В научной литературе описаны случаи наследования аденокарциномы желудка.
- Работа с вредными производственными факторами (никель, асбест).
- Язва желудка. При ее расположении в теле желудка, риски малигнизации увеличиваются в 2 раза, а при поражении антрального отдела данной закономерности не отмечается.
Виды аденокарциномы желудка
Согласно современной классификации выделяют следующие виды аденокарцином, поражающих желудок:
- Папиллярная — визуально напоминает полип.
- Тубулярная. Произрастает из клеток кубического или цилиндрического эпителия.
- Муцинозная. Произрастает из слизисто-продуцирующих клеток.
По степени дифференцировки выделяют следующие формы:
- Высокодифференцированная аденокарцинома желудка (G1). Клетки опухоли имеют высокий уровень дифференцировки и «напоминают» здоровую ткань. Характеризуется медленным ростом и, при своевременной диагностике, хорошо поддается излечению. Главная проблема заключается в том, что в самом начале данную опухоль сложно обнаружить, даже при эндоскопическом обследовании, а ее выявление на поздних стадиях не позволяет достичь желаемого результата.
- Умеренно дифференцированная аденокарцинома желудка (G2). Клетки этой опухоли сложно идентифицировать с тканью, из которой она произрастает. Характеризуется умеренной злокачественностью и скоростью роста.
- Низкодифференцированная аденокарцинома желудка ( малодифференцированная аденокарцинома желудка , аденокарцинома G3 желудка ). Клетки данной опухоли невозможно идентифицировать с определенной тканью. Это наиболее злокачественный тип рака желудка. Характеризуется быстрым ростом и метастазированием.
Также часто используют бинарную систему классификации. В соответствии с ней выделяется аденокарцинома желудка high grade (высокая степень дифференцировки) и low grade (низкая степень дифференцировки).
Симптомы
При аденокарциноме желудка симптомы могут быть следующими:
- Потеря аппетита.
- Явления диспепсии — вздутие живота, тошнота, отрыжка, чувство тяжести. Если опухоль имеет большие размеры, она может перекрывать просвет желудка, что вызывает рвоту при приеме пищи, но это происходит уже на последних стадиях.
- Слабость и апатия.
- Боль. Как правило, она возникает не сразу, а преимущественно на распространенных стадиях. В это время она носит постоянный характер и не зависит от приема пищи. Возникает без видимых причин и часто усиливается после еды. На последних стадиях она настолько сильная, что не купируется привычными анальгетиками.
Как мы видим, эти симптомы неспецифичны, и человек может долгое время пытаться купировать их самостоятельно.
Своевременная диагностика рака желудка имеет важнейшее значение, поскольку прогноз на ранних стадиях заболевания куда более благоприятен, чем при распространенном опухолевом процессе. Но аденокарцинома на начальных стадиях характеризуется либо бессимптомным течением, либо ее симптомы воспринимаются как признаки другого заболевания, например, гастрита, язвы, желчнокаменной болезни, панкреатита. В результате пациенты не обращаются к врачу, купируя симптомы самостоятельно с помощью препаратов, купленных в аптеке.
Стадии аденокарциномы
- 0 стадия или рак in situ. Злокачественные клетки не распространяются на пределы эпителиального слоя.
- 1 стадия. Опухоль прорастает эпителий и распространяется на другие слои стенки желудка, но не выходит за ее пределы.
- 2 стадия. Опухоль увеличивается в размерах и дает метастазы в регионарные лимфатические узлы.
- 3 стадия. Аденокарцинома прорастает в соседние органы (поджелудочная железа, печень) и/или дает метастазы в несколько групп лимфатических узлов.
- На четвертой стадии, аденокарцинома дает метастазы в отдаленно расположенные органы и лимфатические узлы.
Важно понимать! Стадия и степень дифференцировки злокачественного новообразования - не одно и то же. Например, если диагностирована аденокарцинома желудка G3 , это еще не означает того, что заболевание находится на поздней стадии.
Диагностика
Диагностика аденокарциномы желудка носит комплексный характер и включает ряд обследований, которые не только помогают определить тип опухоли, но и стадию заболевания:
- ФГДС — обследование, которое осуществляется с использованием специального прибора — гибкого эндоскопа. С его помощью производится визуальный осмотр слизистой оболочки желудка, причем прибор транслирует увеличенное изображение исследуемого участка на монитор, что позволяет обнаружить незначительные изменения слизистой. Во-вторых, эндоскоп оснащен специальной манипуляционной системой, с помощью которой можно взять кусочек ткани на гистологический анализ и точно определить вид опухоли и степень дифференцировки ее клеток.
- УЗИ. Этот метод исследования позволяет уточнить размер опухоли, ее соотношение с соседними органами, наличие метастазов в регионарные лимфатические узлы.
- КТ и МРТ также помогают верифицировать размеры злокачественного новообразования и его врастание в окружающие ткани, но главной целью является поиск метастазов в лимфоузлы и отдаленные органы (например, легкие).
- ПЭТ-КТ (позитронно-эмиссионная компьютерная томография) позволяет обнаружить отдаленные метастазы размером до 1 мм.
- Определение онкомаркеров РЭА, СА72-4, СА19-9. При раке желудка эти маркеры не имеют диагностического значения как такового, но при исходном повышении нормы, их можно использовать в качестве контроля лечения и возникновения рецидива. После операции уровень онкомаркеров должен снизиться, он может достичь нормы. При возникновении рецидива или прогрессирования заболевания, он будет опять нарастать.

Доктор М.С. Бурдюков проводит диагностическое обследование желудка - ФГДС
Метастазирование аденокарциномы желудка
Для аденокарциномы характерно лимфогенное, гематогенное и имплантационное метастазирование.
Имплантационное метастазирование предполагает распространение клеток посредством контакта опухоли с воспринимающей поверхностью. В случае рака желудка такой поверхностью может быть брюшина, плевра, перикард, диафрагма. На четвертой стадии часто обнаруживается канцероматоз (массивное метастазирование в различные ткани).
Лимфогенное метастазирование подразумевает распространение опухоли по лимфатическим сосудам. Сначала поражаются близлежащие лимфатические узлы, а потом и более отдаленные. При раке желудка существуют специфические формы лимфогенных метастазов:
- Поражение узлов левой надключичной области — метастазы Вирхова.
- Поражение параректальных ЛУ — метастазы Шницлера.
- Поражение подмышечных ЛУ — метастазы Айриша.
Гематогенное метастазирование предполагает перенос раковых клеток по кровеносным сосудам. Чаще всего поражается печень в результате миграции клеток по воротной вене. Также возможно поражение легких, почек, головного мозга, костного мозга.

Лечение аденокарциномы зависит от стадии заболевания и гистологического типа опухоли. Как правило, при аденокарциноме желудка лечение носит комплексный характер и предполагает сочетание хирургической операции с химио- или лучевой терапией. Хирургический компонент здесь является ключевым фактором.
Хирургическое лечение аденокарциномы желудка может предусматривать удаление всего органа (гастрэктомия), или его части (резекция желудка). Одновременно удаляются ткани, пораженные злокачественными клетками — регионарные лимфатические узлы, части органов, куда проросла опухоль (печень, тонкая кишка, брюшина и др).
Химиотерапия и лучевая терапия могут применяться в дооперационном (неоадъювантный режим) и послеоперационном периоде (адъювантный режим). В первом случае их целью является уменьшение размеров опухоли, чтобы ее можно было удалить с наименьшим объемом тканей, а во втором — уничтожение оставшихся раковых клеток. Кроме того, применение химиотерапии и лучевой терапии может уменьшить выраженность болевого синдрома.
Если радикальное удаление образования невозможно, проводится паллиативное лечение. В этом случае оно направлено на устранение осложнений, вызванных аденокарциномой, и улучшение качества жизни больного. Например, если опухоль перекрыла просвет желудка, накладываются обходные анастомозы или выводится гастростома, благодаря чему пациент сможет питаться.
Прогноз аденокарциномы желудка
Прогноз при аденокарциноме зависит от стадии заболевания. Чем раньше начать лечение, тем более эффективным оно будет:
- При первой стадии пятилетняя выживаемость достигает 80%. Причем высоки шансы на полное выздоровление. К сожалению, на этой стадии рак желудка выявляется очень редко, как правило, случайно.
- На второй стадии пятилетняя выживаемость приближается к 55%. Половина из этих людей имеет шансы на полное излечение. Согласно данным литературы, менее 10% злокачественных опухолей желудка выявляются на второй стадии.
- При третьей стадии пятилетняя выживаемость находится на уровне менее 40%, а при четвертой — не превышает 5%. К сожалению, до 75% аденокарцином выявляется именно на четвертой стадии.

Профилактика рака желудка направлена на предотвращение или снижение воздействия факторов риска, приводящих к развитию данного заболевания:
Опухоли желудка
Опухоли желудка - полиморфная группа новообразований, поражающих все слои желудка, имеющих различную степень пролиферативной активности и влияния на здоровье и жизнь пациента. К основным признакам онкопатологии желудка относят слабость, исхудание, дискомфорт пищеварения, потерю аппетита, анемию, депрессию и утрату интереса к жизни. Для выявления опухолей используют рентгенологические и эндоскопические методики, УЗИ, КТ и МРТ органов брюшной полости. Лечение данной патологии в основном хирургическое, при выявлении злокачественного новообразования терапия комбинированная, включает также лучевую и полихимиотерапию.


Общие сведения
Опухоли желудка могут отличаться характером опухолевого роста, происхождением, степенью дифференцировки. Среди всех новообразований желудка доброкачественные опухоли встречаются не более чем в 4% случаев, подавляющее большинство из них - полипы желудка. Среди злокачественных опухолей чаще всего выявляют рак желудка; другие виды злокачественных новообразований составляют не более 5%.
Соотношение мужчин и женщин среди пациентов с онкопатологией желудка 3:2. Возрастная планка смещена в сторону пожилых людей: более двух третей - пациенты старше 50 лет. В последние годы заболеваемость раком желудка значительно снизилась, и гастроэнтерологи связывают это со своевременным выявлением и эрадикацией хеликобактерной инфекции. Известно, что именно H.pylori принадлежит ведущая роль в формировании язвенной болезни желудка и ДПК, а длительно существующая язва способна малигнизироваться и приводить к развитию рака желудка.

Классификация опухолей желудка
По степени дифференцировки опухоли желудка делятся на доброкачественные и злокачественные. Дальнейшее разделение внутри этих групп осуществляется по типу ткани, из которой происходит данное опухолевое образование. Среди доброкачественных гастральных опухолей большая часть представлена полипами - железистыми новообразованиями, растущими в просвет желудка, имеющими округлую форму, тонкую ножку или широкое основание. По количественному критерию выделяют одиночный полип, множественные полипы, полипоз желудка (наследственное заболевание, характеризующееся поражением слизистой оболочки органов ЖКТ).
По строению полипы бывают аденоматозные (происходят из железистого эпителия желудка, в 20% случаев трансформируются в рак, особенно при размерах полипа более 15 мм); гиперпластические (развиваются на фоне атрофического гастрита, составляют более 80% всех полипов, очень редко малигнизируются); воспалительно-соединительнотканные (инфильтрированы эозинофилами, не являются истинными опухолями, но внешне очень напоминают онкологический процесс). Отдельно выделяют болезнь Менетрие - предраковое состояние, которое описывается как полиаденоматозный гастрит. Доброкачественные опухоли желудка могут происходить из различных тканей: мышечной (лейомиома), подслизистого слоя (липома), сосудов (ангиома), нервных волокон (невринома), соединительной ткани (фиброма) и др.
Большинство злокачественных опухолей желудка (более 95% случаев) представлены аденокарциномой (рак желудка эпителиального происхождения). Среди других опухолей выделяют карциноид (имеет нейроэндокринный генез, опухоль способна продуцировать гормоны), лейомиобластому (содержит в себе клетки, напоминающие как эпителиоидные, так и гладкомышечные), лейомиосаркому (состоит из трансформировавшихся гладкомышечных клеток), злокачественную лимфому (происходит из переродившейся лимфоидной ткани). Реже могут выявляться такие опухоли желудка, как фибропластическая и ангиопластическая саркома, ретиносаркома, злокачественная невринома.
Причины опухолей желудка
На сегодняшний день еще не выявлены точные причины трансформации нормальных тканей в опухоль желудка. Однако в гастроэнтерологии выделены основные предрасполагающие факторы и состояния, которые с большой вероятностью приводят к формированию онкопатологии.
Предрасполагающие факторы в основе своей одинаковы как для злокачественных, так и для доброкачественных новообразований. К ним относят хроническую хеликобактерную инфекцию, атрофический гастрит, генетическую предрасположенность (наличие онкопатологии желудка у родственников, выявление гена ИЛ-1), неправильное питание, курение и алкоголизм, проживание в зоне экологического бедствия, иммуносупрессию. К злокачественной трансформации также предрасполагает наличие полипов желудка (аденоматозных), резекция части желудка, злокачественная анемия, болезнь Менетрие.
Симптомы опухолей желудка
Доброкачественные опухоли желудка чаще всего никак не проявляются и обнаруживаются случайно во время обследования по поводу другой патологии. Полипы больших размеров могут манифестировать ноющей болью в эпигастральной области после приема пищи; тошнотой и рвотой с прожилками крови; изжогой и отрыжкой; слабостью; головокружениями (на фоне анемии, желудочного кровотечения); частой сменой запоров и поносов. Симптомы лейомиом появляются в случае некроза опухолевого узла и внутреннего кровотечения. В этой ситуации пациента беспокоят слабость, бледность, головокружения.
Признаки злокачественных опухолей желудка могут возникнуть как на фоне полного здоровья, так и сопровождать симптоматику язвенной болезни, хронического гастрита. На ранних стадиях рака желудка пациент отмечает снижение аппетита, боли и чувство перенаполнения желудка после еды, прогрессирующее исхудание, извращение вкуса и отказ от некоторых продуктов из-за этого. На поздних стадиях болезни развивается раковая интоксикация; отмечается усиление болей в животе на фоне прорастания опухолью соседних органов; рвота пищей, съеденной накануне; мелена (стул с измененной кровью); увеличение регионарных лимфоузлов.
К осложнениям доброкачественного онкопроцесса относят малигнизацию; прорастание опухолью стенки желудка с перфорацией и развитием перитонита; перекрытие просвета желудка опухолевым конгломератом с нарушением пассажа пищевого комка; изъязвление опухоли с распадом и кровотечением из опухолевого узла; миграцию полипа на ножке в двенадцатиперстную кишку с ущемлением и некрозом полипа.
Злокачественные опухоли желудка также осложняются сужением полости желудка, изъязвлением и кровотечением, перфорацией желудка. Кроме того, для злокачественных опухолей характерны метастазирование, быстрое исхудание с развитием раковой кахексии.
Диагностика опухолей желудка
В прежние годы основным методом диагностики опухоли желудка являлась рентгенография, однако сегодня на первый план выходят эндоскопические исследования. Тем не менее, нельзя отрицать информативность и широкие возможности рентгенографии - в некоторых клиниках она до сих пор остается главной диагностической методикой.
Обзорная рентгенография органов брюшной полости позволяет заподозрить опухоль благодаря деформации контуров желудка, смещению соседних органов. Для более точной диагностики используются контрастные исследования (рентгенография желудка с двойным контрастированием) - во время такого исследования выявляются различные дефекты заполнения, свидетельствующие о наличии растущей в полость органа опухоли, либо дефекты слизистой оболочки, указывающие на озлокачествление и распад новообразования.
Консультация врача-эндоскописта нужна для визуализации опухолевого процесса и назначения эзофагогастродуоденоскопии и эндоскопической биопсии. Проведение морфологического исследования позволяет установить правильный диагноз и начать своевременное лечение в 95% случаев. Для уточнения распространенности опухолевого конгломерата, степени задействованности окружающих органов и наличия метастазов возможно проведение УЗИ, КТ и МСКТ органов брюшной полости. Клинические и биохимические анализы дают возможность оценить общее состояние пациента, степень опухолевой интоксикации.

Лечение опухолей желудка
Тактика в отношении лечения доброкачественных и злокачественных опухолей желудка несколько отличается. Удаление доброкачественных опухолей желудка обычно осуществляется хирургическим путем. В отношении полипов желудка гастроэнтерологи могут занимать выжидательную тактику, хотя чаще принимается решение об удалении полипов желудка при ЭГДС с одновременным проведением интраоперационного гистологического исследования.
Выяснение морфологических характеристик удаленной доброкачественной опухоли позволяет принять решение - произвести резекцию только полипа или также прилегающей слизистой. Если во время эндоскопического исследования выявляется тотальный полипоз желудка, производится гастрэктомия. После удаления доброкачественной опухоли назначается курс лечения ингибиторами протонной помпы, антихеликобактерными препаратами.
Лечение злокачественных новообразований желудка обычно комплексное, включает оперативное вмешательство, лучевую и полихимиотерапию. На сегодняшний день наиболее эффективным методом терапии считается операция. Объем оперативного вмешательства зависит от многих факторов: типа и размеров опухоли, распространенности онкологического процесса, наличия и количества метастазов, вовлечения окружающих органов, общего состояния пациента.
При наличии злокачественного новообразования может выполняться радикальная операция либо же паллиативное вмешательство. Радикальная операция подразумевает под собой удаление опухоли, тотальную гастрэктомию, резекцию сальника (оментэктомию) и вовлеченных в процесс окружающих органов, лимфоузлов. Паллиативные операции направлены на облегчение общего состояния и обеспечение энтерального питания пациента. В комплекс лечения злокачественных новообразований обычно включают лучевую, химиотерапию для достижения наилучшего результата, предупреждения рецидивов опухоли.
Прогноз при опухолях желудка
Прогноз при выявлении доброкачественных новообразований благоприятный; однако, поскольку эти опухоли склонны к рецидивированию, пациенты находятся на диспансерном наблюдении в течение всей жизни. Установление злокачественного характера опухоли значительно ухудшает прогноз. Шансы на выздоровление намного выше при своевременной диагностике и начале лечения злокачественной опухоли. При выявлении метастазов, прорастании соседних органов прогноз для жизни значительно ухудшается.
Специфической профилактики опухолей желудка не существует. Для предупреждения формирования онкопроцесса следует исключить провоцирующие факторы: наладить режим питания, отказаться от вредных привычек, своевременно выявлять и лечить воспалительные заболевания желудка, регулярно проходить эндоскопическое обследование при наличии семейной предрасположенности к онкопатологии. По достижении 50-летнего возраста следует ежегодно проходить обследование у гастроэнтеролога.
Читайте также:
