УЗИ при доброкачественном лимфоэпителиальном поражении (ДЛЭП)
Добавил пользователь Владимир З. Обновлено: 01.02.2026
Категории МКБ: Доброкачественное новообразование лимфатических узлов (D36.0), Другие неспецифические лимфадениты (I88.8), Неспецифический лимфаденит неуточненный (I88.9), Новообразование неопределенного или неизвестного характера лимфоидной, кроветворной и родственных им тканей неуточненное (D47.9), Отдельные болезни, протекающие с вовлечением лимфоретикулярной ткани и ретикулогистиоцитарной системы (D76), Саркоидоз лимфатических узлов (D86.1), Хронический лимфаденит, кроме брыжеечного (I88.1)
Общая информация
Краткое описание
Национальное гематологическое общество
НАЦИОНАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ДИАГНОСТИКЕ ЛИМФАДЕНОПАТИЙ
2018
Лимфаденопатия (ЛАП) — увеличение лимфатических узлов любой природы в одной или нескольких анатомических зонах, относится к числу наиболее частых симптомов при многих заболеваниях и требует проведения тщательного диагностического поиска ее причины [1—7]. Этиология и патогенез ЛАП зависят от заболевания, симптомом которого она является.
Проблема дифференциального диагноза лимфаденопатий имеет большое значение для врачей многих специальностей: терапевтов, гематологов, онкологов, педиатров, хирургов, инфекционистов [8—11]. В большинстве случаев первичную диагностику проводит врач общей практики, направляющий больного к определенному специалисту. Приступая к диагностическому поиску, надо быть готовым к любому заболеванию [1—11].
Эффективный дифференциально-диагностический алгоритм предполагает знание по крайней мере основных причин увеличения лимфатических узлов. Основная проблема диагностики ЛАП состоит прежде всего в сходстве клинической картины опухолевых и неопухолевых ЛАП, которые занимают большое место в работе гематолога и онколога [9—11].
По данным исследования, проведенного в ФГБУ «НМИЦ гематологии», на неопухолевые ЛАП приходится 30% первичных обращений к гематологу по поводу увеличенных лимфатических узлов [5]. Результаты исследования 1000 больных с неопухолевыми ЛАП показали, что нозологический диагноз устанавливается всего в 50% случаев. Частота выполнения биопсий у больных с неопухолевыми лимфаденопатиями составила 46%. При этом только у трети подвергнутых биопсии больных с неопухолевыми ЛАП она имела решающее значение в постановке диагноза. В остальных случаях морфологическое исследование биопсированного лимфатического узла позволяло констатировать отсутствие опухоли, но не приводило к уточнению диагноза [5].
Спектры этиологической структуры при локальной и генерализованной ЛАП радикально отличаются. При локальной лимфаденопатии соотношение опухоль/не опухоль составляет 1:1 (48% и 52% соответственно), при генерализованной в 90% случаев выявляется опухоль и только в 10% подтверждается неопухолевый генез ЛАП [5]. У 10% больных с исходным диагнозом «неопухолевая лимфаденопатия» при повторной биопсии диагностируются опухоль или не классифицируемая редкая патология. Нередко разграничить лимфатическую опухоль и реактивный процесс не удается, особенно это касается диагностически трудных случаев, пограничных состояний, атипично протекающих лимфопролиферативных процессов. Диагноз в таких случаях устанавливается только со временем [5].
Анализ публикаций отечественных [1—5,8] и зарубежных [12—14] авторов, посвященных алгоритмам диагностики ЛАП, а также многолетний опыт работы «НМИЦ гематологии» [5] позволили разработать и внедрить протокол дифференциальной диагностики лимфаденопатий [15—17].
Лимфаденопатия - увеличение лимфатических узлов любой природы, относящееся к числу наиболее частых клинических симптомов, требующих проведения дифференциального диагноза.
D36.0 — доброкачественное новообразование лимфатических узлов (болезнь Кастлемана, локальные варианты);
D47.9 — новообразование неопределенного или неизвестного характера лимфоидной, кроветворной и родственных им тканей неуточненное;
D76 — отдельные болезни, протекающие с вовлечением лимфоретикулярной ткани и ретикулогистиоцитарной системы;
Лимфоэпителиомоподобная карцинома слюнных желез
Ключевые факты. Терминология. Лимфоэпителиомоподобная карцинома (ЛЭК). Злокачественная опухоль с морфологическими признаками, идентичными карциноме носоглотки по классификации ВОЗ.
Данные УЗИ слюнных желез при карциноме
- Увеличенное солидное образование околоушной при ультразвуковом сканировании (примерно 75%) или поднижнечелюстной железы (примерно 25%)
- Особенности визуализации неспецифические
- Нечеткие или четко определенные границы.
- Гипоэхогенная, гомогенная или гетерогенная эхоструктура на УЗИ
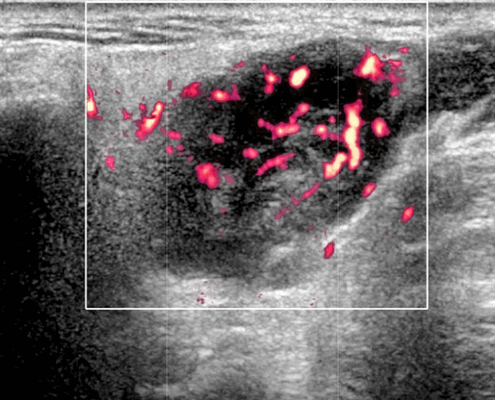
- Отмечается внутренняя васкуляризация на цветном доплеровском исследовании.
- Могут наблюдаться аномальные интрапаротидные, перипаротидные, шейные лимфатические узлы.
- Гетерогенное улучшение на КТ и МРТ с контрастированием
- Ультразвуковое сканирование необходимо проводить от основания черепа до ключиц для выявления шейной лимфаденопатии и исключения первичной опухоли в носоглотке.
- Посоветуйте провести эндоскопию носоглотки при диагностике ЛЭК слюнной железы.
Основной дифференциальный диагноз
- Опухоль Вартина
- Доброкачественная смешанная опухоль (плеоморфная аденома)
- Мукоэпидермоидная карцинома.
- Аденоидно-кистозная карцинома.
- Метастатическое поражение околоушных узлов.
- Околоушная неходжкинская лимфома.
Клинические проблемы
- Более высокая заболеваемость среди населения Юго-Восточной Азии, редко у кавказцев.
- Симптомы: опухоль в шее / шейная лимфаденопатия, паралич лицевого нерва при лимфоэпителиомоподобной карциноме околоушной железы.
- Вариабельная ассоциация с вирусом Эпштейна-Барра (ВЭБ)
- Радиочувствительная опухоль, похожая на носоглоточный аналог.
Терминология. Сокращения. Лимфоэпителиомоподобная карцинома (ЛЭК). Синонимы. Лимфоэпителиальная карцинома. Злокачественное лимфоэпителиальное поражение, недифференцированная карцинома с лимфоидной стромой. Эскимома (старый термин, больше не используется)
Определение. Злокачественная опухоль с морфологическими признаками, идентичными некератинизирующей недифференцированной карциноме носоглотки (НКН), согласно классификации ВОЗ
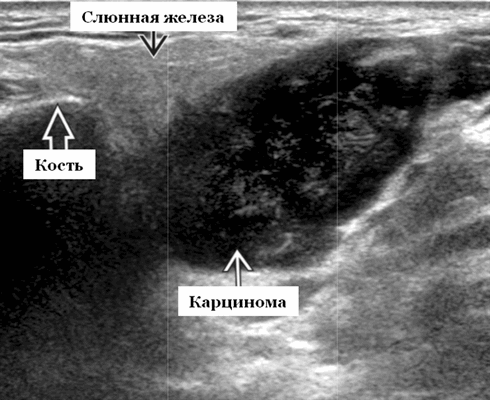
Общие характеристики при ультразвуковом сканировании
- Лучший диагностический признак на УЗИ слюнной железы - Увеличенное солидное образование околоушной или поднижнечелюстной железы
- Место расположения. Околоушная железа: около 75%. Поднижнечелюстная железа: около 25%. Другие места в голове и шее (редко) - дно полости рта, язык, миндалины, мягкое небо, гортань, гортань. Остальная часть тела (редко) - легкие, тимус, желудок и двенадцатиперстная кишка, грудь, почечная лоханка и мочевой пузырь, шейка матки, эндометрий, яичник, влагалище
- Размер 1-5 см.
- Морфология переменная. Четко очерченные, дольчатые до инфильтративного типа края
Результаты ультразвукового исследования слюнной железы
- Серошкальное УЗИ. Одиночное солидное образование в паренхиме околоушной или подчелюстной железы. Может иметь хорошо выраженные, дольчатые или плохо очерченные / инфильтративные границы. Гипоэхогенная структура по отношению к паренхиме слюнной железы. Общее улучшение ультразвукового изображения задних структур. Иногда центральный кистозный компонент представляет некроз. Могут наблюдаться связанные аномальные интрапаротидные, перипаротидные, шейные лимфатические узлы
- Цветной допплер. Внутриузловая васкуляризация от умеренной до выраженной
Результаты КТ. Солидное образование мягких тканей слюнной железы. Повышенное напряжение по сравнению с околоушной и подчелюстной паренхимой. Изоаттенуация по сравнению с мышцами. При КТ с контрастированием однородное или неоднородное усиление ± внутренний некроз
Результаты MРТ
- T1WI. Изо- до гипоинтенсивного сигнала относительно слюнной железы
- T2WI FS. Слегка гиперинтенсивное поражение в зоне опухоли и лимфатических узлов. Иногда гиперинтенсивный кистозный очаг представляет собой некроз. Насыщение жиром улучшает видимость поражения. МРТ подходит для оценки степени, местной инфильтрации и периневральной инвазии
- T1WI C + FS. Однородное или неоднородное усиление ± внутренний некроз
Рекомендации по визуализации. Лучший инструмент для визуализации. Особенности визуализации неспецифичны, имитируют другие новообразования слюнной железы. Лучшая методика МРТ для определения анатомической протяженности. ТАБ под контролем УЗИ для цитологической диагностики. Исследования необходимо проводить от основания черепа до ключиц для выявления шейной лимфаденопатии и исключения первичной опухоли в носоглотке
Дифференциальный диагноз
- Доброкачественная смешанная опухоль (плеоморфная аденома). Хорошо выраженная, дольчатая, однородная опухоль. На УЗИ заднее акустическое усиление. Редкая васкуляризация
- Опухоль Вартина. Четко выраженное гипоэхогенное внутрижелезистое образование. Гетерогенная внутренняя архитектура с солидным и кистозным компонентами. Обычно располагается в околоушной части хвоста. У 20% пациентов на УЗИ имеет мультицентрический характер
- Мукоэпидермоидная карцинома. Хорошо / плохо выраженный, однородный / неоднородный край в зависимости от степени злокачественности опухоли. Выраженная васкуляризация ± инфильтрация соседних тканей, метастатические лимфатические узлы
- Аденоидно-кистозная карцинома. Плохо / четко выраженные, однородные / неоднороднык края в зависимости от степени злокачественности опухоли. Выраженная васкуляризация. Склонность к периневральной инфильтрации
- Метастатическое заболевание околоушных лимфатических узлов. Одиночная / множественная, плохо определенная, неоднородная архитектура. Известная или очевидная первичная опухоль вокруг уха или рак носоглотки
- Околоушная неходжкинская лимфома. Паренхиматозная неходжкинская лимфома (НХЛ): инфильтративное поражение околоушных желез / диффузная паренхиматозная гетерогенность на УЗИ. Узловая НХЛ: одиночные / множественные солидные интрапаротидные лимфатические узлы, выраженная внутриузловая васкуляризация
Патология. Общие характеристики. Этиология. Большинство возникает de novo. Генетические и экологические факторы риска. Меньшая часть развивается при доброкачественном лимфоэпителиальном поражении (ЛЭП). Ассоциация с вирусом Эпштейна-Барра (ВЭБ). Переменная распространенность, связанная с расовыми и географическими факторами. Онкологическая роль ВЭБ спорна
Макропатологические и хирургические особенности
- Может быть ограниченным, многодолевым или инфильтративным образованием
- От серо-коричневого до желто-серого цвета
- Некроз и кровотечение нечасто.
Микроскопические особенности. Опухолевые клетки: синцитиальная цитоплазма, большие везикулярные ядра и выступающие ядрышки в лимфоидной строме. Иммуногистохимический анализ: антитело к цитокератину AE1, p63 и EMA (+). Гибридизация EBER in situ: 100% положительный результат у китайских и инуитских пациентов, вариабельный у кавказцев
Анализы крови. Сыворотка EBV-VCA IgA и EBV-EA IgA (+) у многих пациентов. Повышенная ДНК ВЭБ около 40%. Повышенное соотношение нейтрофильных лимфоцитов (НЛ). Возможное прогностическое значение
Клинические проблемы и проявления. Наиболее частые признаки / симптомы. Уплотнение шеи / шейная лимфаденопатия (40-70%). Паралич лицевого нерва при лимфоэпителиомоподобной карциноме околоушной железы (20%). Необычно боль или нежность
Демография. Возраст. 20-70 лет
Пол. Никаких гендерных пристрастий.
Этническая принадлежность. Более высокая заболеваемость среди населения Юго-Восточной Азии и инуитов. ЛЭК составляет большинство (92%) всех карцином слюнных желез у инуитов. Редко у кавказцев
Эпидемиология. Естественная история и прогноз. Лучший общий прогноз по сравнению с другими недифференцированными карциномами слюнных желез и карциномой носоглотки. Показатели выживаемости. 5 лет: 66-90%, 10 лет: 29-75%. Неинкапсулированная опухоль со склонностью к метастазированию. Интрапаротидные лимфоузлы поражаются чаще, далее в порядке убывания ретроаурикулярные, шейные, надключичные, паратрахеальные узлы. 20% имеют скрытые метастазы в лимфатических узлах у пациентов с профилактической диссекцией шеи. У 20% всех пациентов в течение 3 лет после терапии появляются отдаленные метастазы. Наиболее частые участки: легкие, кости, печень.
Лечение
Околоушная неходжкинская лимфома на УЗИ
Ключевые факты при ультразвуковой диагностике слюнных желез
- Узловая неходжкинская лимфома (НХЛ): одиночные или множественные увеличенные яйцевидные внутрипаротидные лимфатические узлы, которые на УЗИ гомогенно гипоэхогенны по отношению к паренхиме околоушной железы, эхо-картина сетчатая. Заднее акустическое усиление. Выраженная внутриузловая гиперваскуляризация
- Лимфома лимфоидной ткани, ассоциированная со слизистой оболочкой (MALT-лимфома): диффузная, неоднородная эхо-картина, нечеткие, гипоэхогенные, похожие на опухоль участки. На момент пункции под контролем УЗИ имеется внутрикистозная или паренхиматозная кальцификация из-за конечной стадии воспалительного изменения. Небольшие кистозные области возникают вследствие сдавления терминальных протоков лимфоидной гипертрофией. Множественные небольшие гипоэхогенные области (которые, как считается, представляют собой лимфоидные агрегаты) разбросаны на фоне ткани слюнной железы. Диффузная железистая гиперваскуляризация. Имитирует диагноз хронический сиаладенит, который часто ставится при биопсии.
- ± перипаротидная и шейная лимфаденопатия
- Двустороннее заболевание только с системной НХЛ; MALТ -лимфомой часто двусторонняя, на 30% состоит из нескольких желез.
- Синдром околоушной железы Шегрена (БШ)
- Околоушный сиаладенит.
- Доброкачественные лимфоэпителиальные поражения - ВИЧ
- Метастатическое поражение околоушных лимфоузлов.
Что надо знать при проведении ультразвуковой диагностики слюнных желез
- У пациента с новой околоушной опухолью фоновые гетерогенно измененные околоушные железы предполагают НХЛ с синдромом Шегрена.
- Важно оценить на УЗИ контралатеральную околоушную железу, другие слюнные и слезные железы, а также протяженность шейных лимфоузлов.
- Визуализирующие характеристики могут наводить на мысль, но для окончательного диагноза часто требуется эксцизионная биопсия.
Терминология. Сокращения. Неходжкинская лимфома (НХЛ) слюнных желез на УЗИ
Определение. НХЛ включает любую из различных лимфом, характеризующихся отсутствием клеток Рида-Стейнберга. Могут быть разделены на агрессивные (высокозлокачественные) или вялотекущие (с низким уровнем злокачественности) типы. Образуется В-клетками или Т-клетками
Различные формы поражения околоушных желез при НХЛ. Узловая НХЛ. Первичная узловая НХЛ. Системная НХЛ с вовлечением околоушных лимфоузлов. Первичная паренхиматозная лимфома чаще всего НХЛ происходит от лимфоидной ткани, ассоциированной со слизистой оболочкой (MALT) (MALToma), часто ассоциируется с синдромом Шегрена (СШ) или доброкачественным лимфоэпителиальным поражением (BLEL)
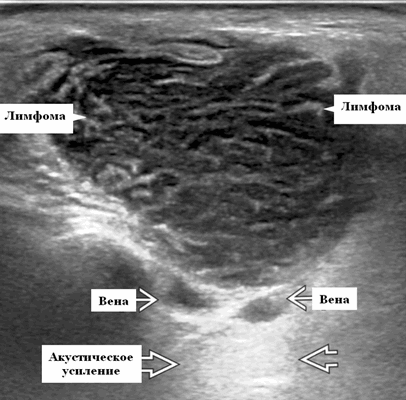
Визуализация. Общие особенности при ультразвуковом сканировании слюнных желез
Лучший диагностический признак на УЗИ при узловой НХЛ: множественные однородные, четко выраженные образования околоушных желез и лимфаденопатия верхних отделов шеи. Паренхиматозная НХЛ: инфильтративная околоушная опухоль, фон СШ, BLEL
Расположение. Околоушная железа ± ипсилатеральные шейные узлы. Только двустороннее заболевание с системной НХЛ. MALToma часто бывает двусторонней; 30% - множественные опухоли
Размер. Узловая НХЛ. Обычно 1-3 см. Паренхиматозная НХЛ может поражать большую часть околоушной и / или поднижнечелюстной железы
Морфология. Узловая НХЛ. Обычно хорошо очерченное образование от округлой до яйцевидной формы, иногда дольчатой или неправильной формы. Иногда может быть матовой, но редко некротической. Паренхиматозная НХЛ имеет распространенную инфильтрацию или нечеткое образование. Может быть солидной или (реже) кистозной
Серошкальное УЗИ. Узловая НХЛ. Одиночные или множественные увеличенные яйцевидные внутрипаротидные лимфатические узлы. Гомогенно гипоэхогенный по отношению к паренхиме околоушной железы. Сетчатый эхосигнал. Заднее акустическое усиление. Первичная паренхиматозная НХЛ. Рассеянный, неоднородный эхосигнал; нечеткие, гипоэхогенные, похожие на опухоль участки. В пунктате внутрикистозная или паренхиматозная кальцификация из-за конечной стадии воспалительного изменения. Небольшие кистозные области образуются из-за сдавления терминальных протоков лимфоидной гипертрофией. Множественные небольшие гипоэхогенные участки (представляют собой лимфоидные агрегаты), разбросанные на фоне ткани слюнной железы. Изменения могут имитировать хронический сиалоаденит и диагноз часто ставится при биопсии. На УЗИ необходимо искать аналогичное поражение других слюнных и слезных желез, фон синдром Шегрена, BLEL. Может иметь или не иметь перипаротидную и шейную лимфаденопатию
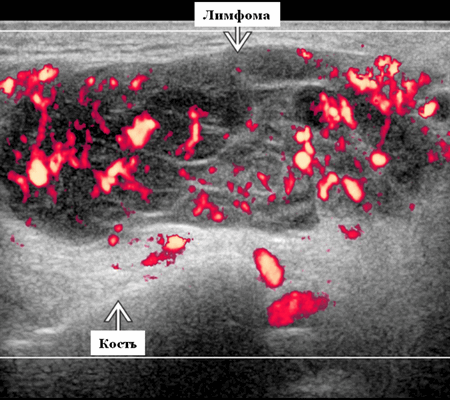
Цветной допплер. Узловая НХЛ. Выраженная центральная или внутриузловая гиперваскуляризация. Паренхима при неходжкинской лимфоме более диффузная железистая гиперваскуляризация. Васкуляризация от умеренной до выраженной в плохо очерченных образованиях.
- Синдром околоушной железы Шегрена. Пожилая женщина с заболеванием соединительной ткани, сухостью глаз, сухостью во рту. Двустороннее увеличение околоушных желез, маленькие или большие кисты ± лимфоидные агрегаты. Хронический: атрофированные, неоднородные железы ± кальцификаты. Имеет 40-кратную заболеваемость НХЛ
- Околоушный сиаладенит. Диффузная неоднородная эхо-картина и гиперваскуляризация могут имитировать паренхиму НХЛ. Может обнаружить расширение протоков и камни. Клинически проявляется болью и отеком.
- Доброкачественные лимфоэпителиальные поражения-ВИЧ. Смешанные кистозные и солидные интрааротидные поражения увеличивают обе околоушные железы. Если у больного СПИДом есть НХЛ, визуализация может быть сложной.
- Метастатическое заболевание околоушных узлов. Множественные односторонние или двусторонние образования с инвазивными краями и часто с центральным некрозом. Часто другие метастазы в лимфоузлы: уровни II и V. Часто наблюдаются перипаротидные кожные покровы, волосистая часть головы и носоглотка.
Патология. Общие особенности. Этиология. Неизвестна, возможно многофакторнле влияние. Окружающая среда, генетика, вирус, предшествующее излучение. Повышенная заболеваемость аутоиммунными заболеваниями. Синдром Шегрена имеет 40-кратную заболеваемость НХЛ. Ревматоидный артрит, системная волчанка. Повышенная заболеваемость при иммуносупрессии
Постановка диагноза, оценка патологии и классификация. Модифицированная система стадирования Ann Arbor предназначена для клинической стадии НХЛ. Стадия I: единичный лимфоузел или лимфоидная структура (например, селезенка) или единичный экстралимфатический участок (IE). Стадия II: ≥ 2 узловых областей на одной стороне диафрагмы (II) или смежных экстранодальных органа / участка + региональные узлы ± другие узлы на той же стороне диафрагмы (IIE). Стадия III: Узловые области по обе стороны от диафрагмы (III), селезенки (IIIS), экстранодальной (IIIE), обеих (IIISE). Стадия IV: Распространенное заболевание: ≥ 1 экстранодальный орган или ткань, ± узлы или изолированное экстралимфатическое заболевание с удаленными узлами
Классификация Лугано для оценки ответа на КТ и ПЭТ / КТ (2014). Гистологическая классификация НХЛ Всемирной организации здравоохранения (2016 г.). На основании иммунофенотипа и морфологии
Макропатологические и хирургические особенности. Хорошо очерченные, инкапсулированные, мягкие мясистые массы.
Микроскопические особенности. Слои гомогенных лимфоидных клеток, расположенных диффузным или фолликулярным образом. Подразделяются на мелкоклеточные и крупноклеточные варианты. Первичная околоушная лимфома. Чаще всего НХЛ типа MALTомы. Односторонняя диффузная инвазия протоковой и ацинарной ткани
Клинические проблемы и проявления. Наиболее частые признаки / симптомы. Медленно увеличивающееся безболезненное образование околоушной железы ± шейная лимфаденопатия. Редкие системные симптомы группы B: лихорадка, потеря веса, ночная потливость. «Резиновая» консистенция классически описывается при клинической пальпации лимфоматозных узлов.
Демография
- Возраст. Среднее при предъявлении: 55 лет.
- Пол. Мужчины: Женщины = 1,5: 1,0
- Этническая принадлежность. Кавказская раса страдает чаще, чем афроамериканцы, латиноамериканцы или азиаты. Редкие Т-клеточные лимфомы чаще встречаются у молодых афроамериканских мужчин
- Эпидемиология. Первичная околоушная неходжкинская лимфома составляет 2-5% злокачественных новообразований околоушной железы. Системная НХЛ включает околоушные железы в 1-8%
Естественная история и прогноз. Зависит от гистологии, морфологии и стадии. Общая 5-летняя выживаемость: 72%. Заболевание высокой степени злокачественности быстро прогрессирует. Заболевание низкой степени злокачественности: медленное прогрессирование в течение многих лет. Лучший прогноз: мелкоклеточные и фолликулярные формы. В целом хороший прогноз при первичной околоушной неходжкинской лимфоме, хотя у 35% рецидивы наступают через 5 лет. Обычно диагностируется рано: I или II стадия.
Лечение
Доброкачественные лимфоэпителиальные поражения (ВИЧ) на УЗИ слюнных желез
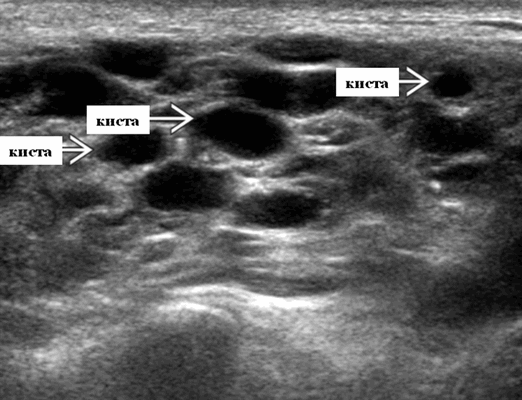
Терминология. Сокращения. Доброкачественные лимфоэпителиальные поражения (ДЛП) - ВИЧ. Доброкачественные лимфоэпителиальные кисты (ДЛК).
Синонимы. Кисты околоушной железы, связанные со СПИДом (ARPC). Избегайте синонимов ARPC. Для проявления ДЛП у пациента должен быть только ВИЧ (+). Может не иметь полноценного СПИДа с ДЛП
Определение. Мультифокальные смешанные кистозные и солидные интрапаротидные образования, обнаруженные у ВИЧ-инфицированных пациентов.
3-х уровневая классификация. Кистозные поражения: кисты ДЛК. Смешанные солидные и кистозные образования: ДЛП. Солидные поражения: стойкая генерализованная лимфаденопатия околоушных желез.
Ультразвуковое исследование слюнных желез. Общие особенности
Лучший диагностический признак: множественные кистозные и твердые образования, увеличивающие обе околоушные железы, связанные с гиперплазией миндалин и реактивной аденопатией шеи
Расположение. Двустороннее вовлечение околоушных слюнных желез на УЗИ. Редко наблюдается в подчелюстных или подъязычных слюнных железах. Только околоушная железа имеет собственную лимфоидную ткань.
Размер. Переменный: обычно несколько мм, ≤ 3,5 см
Морфология. Кисты хорошо очерчены, округлой формы. Солидные лимфоидные агрегаты могут быть плохо определены. Часто бесчисленные маленькие массы; необычно одинокий
- Серошкальное УЗИ. Спектр сонографических находок от простых кист до смешанных и солидных образований. Кистозные, смешанные и солидные поражения могут возникать одновременно в околоушных железах. Кистозные поражения (кисты ДЛК). Хорошо очерченная киста, разного размера, от анэхогенной до гипоэхогенной структуры с задним акустическим усилением. Сеть тонких перегородок ± муральные узлы. Часто встречаются внутренние эхо, которые могут быть мобильными. Сотовидная внешность паренхимы околоушной железы, когда она диффузно изменена з а счет кист. Смешанные поражения (ДЛП). Границы могут быть плохо очерченными, разного размера. Структура преимущественно гипоэхогенная, железы могут быть неоднородными. Без заднего акустического усиления. Солидные поражения (околоушная лимфаденопатия). Множественные овальные / круглые, гипоэхогенные, внутрипаротидные лимфоузлы на УЗИ. Четкий корковый слой ± сохранная корневая архитектура. Сопутствующая реактивная шейная лимфаденопатия
- Цветной допплер. Кистозные поражения: от бессосудистого до умеренного сосудистого кровотока в перегородках, интрамуральных лимфоузлах и на периферии. Смешанные поражения: переменная, васкуляризация от легкой до умеренной. Солидные поражения: внутрипаротидная васкуляризация.
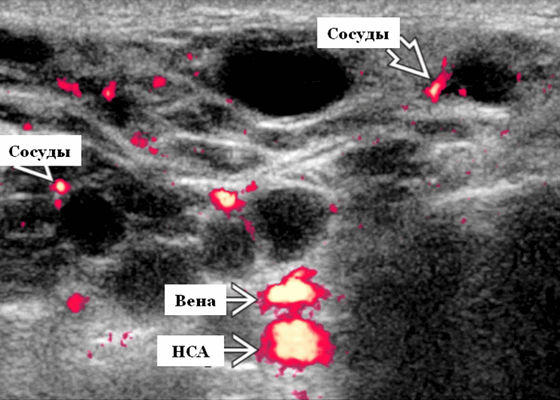
Результаты КТ. Множественные, двусторонние, четко очерченные кистозные и солидные образования в увеличенных околоушных железах. При контрастировании легкое усиление кистозных поражений с гетерогенным усилением солидных поражений. Другие результаты КЭКТ, связанные с ВИЧ: реактивная шейная лимфаденопатия, и гипертрофия аденоидных, небных и язычных миндалин
Результаты MРТ
- T1WI. Кистозные поражения низкой интенсивности сигнала. Гетерогенный переменный сигнал при солидных поражениях. Нормальный жир околоушной железы обеспечивает хороший естественный контраст
- T2WI. Гиперинтенсивные, двусторонние, четко очерченные, округлые или яйцевидные интрапаротидные поражения. Гиперинтенсивная двусторонняя шейная лимфаденопатия. Увеличение лимфатического кольца Вальдейера с высоким сигналом
- T1WI C +. Увеличение тонкого ободка при кистозных поражениях с переменным гетерогенным усилением твердых поражений. Солидные поражения могут быть менее заметными на C +, чем неусиленный T1WI из-за окружающего жира
Дифференциальная диагностика
- Синдром околоушной железы Шегрена. Пожилые женщины с синдромом Сикки (сухость глаз, сухость во рту, сухость кожи) и заболеванием соединительной ткани (ревматоидный артрит); антинуклеарные антитела. Кистозные поражения могут быть идентичны кистам ДЛП при визуализации ан УЗИ. Неоднородный фон околоушной паренхимы трудно оценить с бесчисленными кистами ± поражение подчелюстных и слезных желез.
- Киста 1-й жаберной щели. Одиночное, одностороннее, кистозное, интрапаротидное образование. Анэхогенная структура ± мелкий детрит, тонкие стенки, псевдосолидный вид с задним акустическим усилением. Может быть виден «клюв» в сторону костного наружного слухового прохода. Лимфаденопатия при наличии воспаления
- Опухоль Вартина. Солитарные или мультифокальные околоушные образования. Солидные или смешанные кистозно-солидные околоушные образования с узловатыми стенками. 20% - многоочаговые, но не тотально многочисленные. Солидные / кистозные, толстые стенки, перегородки, внутренний детрит ± васкуляризация, особенно внутри корней при небольших поражениях. Отсутствие сопутствующей гиперплазии миндалин и аденопатии шеи
- Неходжкинская лимфома околоушных лимфоузлов. Двусторонние твердые интрапаротидные образования при системной неходжкинской лимфоме (НХЛ). Может быть идентично стойкой лимфаденопатии околоушных желез. Лимфаденопатия в другом месте обычно уже очевидна. Структура на УЗИ солидная, круглая, не кальцинированная, гипоэхогенная, сетчатая / псевдокистозная, внутриопухолевая васкуляризация более выраженная, чем периферическая. Первичная околоушная НХЛ встречается очень редко. Односторонние, мультифокальные, солидные внутрипаротидные образования или диффузная паренхиматозная неоднородность
- Метастатическое заболевание околоушных узлов. Односторонние, мультифокальные, твердые околоушные образования ± центральный некроз из-за нарушения их кровоснабжения. Первичная злокачественная опухоль и другие метастатические отложения уже очевидны
- Околоушный саркоидоз. Шейные и средостенные лимфатические узлы. Может быть идентичным ДЛП. Интрапаротидный саркоидоз встречается очень редко.
Патология. Общие особенности. Этиология. Гипотеза 1: перидуктальные лимфоидные агрегаты вызывают непроходимость корня протока, перидуктальную атрофию и образование дистальных кист. Гипотеза 2: Цистификация; Формирование кисты происходит во включенном железистом эпителии внутри паротидных лимфоузлов. Не возникает непосредственно из интрапаротидных лимфатических узлов.
Сопутствующие аномалии. Цервикальная лимфаденопатия и носоглоточная лимфофолликулярная гиперплазия. Кистозные пространства, выстланные плоским эпителием, сопровождаемые обильной лимфоидной стромой. Сообщалось о редкой трансформации в В-клеточную лимфому.
Макропатологические и хирургические особенности. Диффузно увеличенные околоушные железы с множеством хорошо очерченных узлов, резиновой консистенции и гладкого, коричнево-белого цвета, мясистого вида
Микроскопические особенности. Тонкие гладкостенные кисты размером от нескольких мм до 3-4 см. При аспирации жидкости кисты выявляются пенистые макрофаги, лимфоидные и эпителиальные клетки, а также многоядерные гигантские клетки. Интенсивная иммуноэкспрессия белков S100 и p24 (ВИЧ-1) в многоядерных гигантских клетках
Клинические проблемы и проявления. Наиболее частые признаки / симптомы. Двустороннее безболезненное увеличение околоушной железы. Другие признаки / симптомы. Шейная лимфаденопатия. Отек миндалин
Клинический профиль. Двусторонние околоушные образования у пациента с ВИЧ (+). Первоначально наблюдается у пациентов с ВИЧ (+) до появления СПИДа. ДЛП может предшествовать сероконверсии ВИЧ. Доброкачественное лимфоэпителиальное поражение не считается предшественником СПИДа
Демография. Возраст. В любом возрасте, если человек инфицирован ВИЧ
Эпидемиология. Исторически у 5% пациентов с ВИЧ (+) развивается ДЛП. Доброкачественные лимфоэпителиальные поражения наблюдается реже после начала высокоактивной антиретровирусной терапии
Естественная история и прогноз. При отсутствии лечения перерастает в хроническое состояние, подобное паротиту, со значительным двусторонним увеличением околоушных желез. Редко может трансформироваться в В-клеточную лимфому; рекомендуется последующее наблюдение. Прогноз пациента зависит от других заболеваний, связанных с ВИЧ и СПИДом, а не от ДЛП
Лечение
Применение УЗИ для оценки состояния поверхностных групп лимфатических узлов
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Введение
Одним из нерешенных вопросов клинической медицины является оценка состояния различных групп лимфатических узлов. Это относится как к лимфатическим узлам, расположенным в брюшной полости и забрюшинном пространстве, так и группам лимфатических узлов, имеющих поверхностное расположение и доступных пальпаторной оценке. Согласно данным Gritcman, при выявлении метастазов в лимфатические узлы шеи показатели чувствительности, специфичности и точности метода пальпации составляют 69, 87 и 80%. При УЗИ эти показатели состаляют 92, 84 и 89% соответственно [1]. Для сравнения - чувствительность КТ в диагностике метастатического поражения шейных лимфатических узлов составляет 75-85%, МРТ - 84-85% 2. Улучшить диагностические возможности эхографии позволило сочетание ее с тонкоигольной биопсией. При этом показатели чувствительности составили 96%, специфичности 94% и точности - 88% [5]. Данная работа посвящена проблеме диагностики доброкачественных аденопатий шеи - зоны цервикальных (глубоких яремных, югулярных) лимфатических узлов.
Лимфатические узлы представляют собой коллекторные органы, которые принимают участие в процессах обеззараживания организма и расположены в местах слияния нескольких лимфатических сосудов. Лимфатические узлы претерпевают структурные изменения на протяжении всей жизни человека. С момента рождения и до 12 лет лимфатические узлы находятся в стадии своего формирования. Затем наступает длительный период функциональной активности, который в старости заканчивается инволюцией лимфатического узла. При активизации лимфатического узла на фоне воспаления либо за счет других процессов происходит перестройка его внутренней структуры, увеличение размеров, при этом лимфатические узлы становятся пальпируемыми. Данное состояние лимфатических узлов клинически трактуется как аденопатия (лимфадениты). Доброкачественные аденопатий могут сопровождаться повышенной выработкой нормальных лимфоцитов, усилением васкуляризации, отеком либо замещением структур лимфатического узла на соединительную или жировую ткань [6].
Для того чтобы правильно определить тактику лечения больных с аденопатиями необходимо знать природу процесса - доброкачественная или злокачественная. При этом необходимо знать варианты эхографического изображения различных доброкачественных изменений лимфатических узлов.
Материалы и методы
Для изучения эхографической картины доброкачественных процессов в лимфатических узлах нами обследовано 326 пациентов с клинически определяемыми аденопатиями (в возрасте от 18 до 36 лет). Из них были выделена группа в 100 человек с доброкачественными изменениями в лимфатических узлах (в группу оценки умышленно не включались доброкачественные аденопатии при туберкулезном поражении и другой специфической инфекции лимфатических узлов).
После пальпаторного выявления измененных лимфатических узлов их дальнейший анализ осуществлялся на основании данных ультразвукового и морфологического (цитологического и гистологического) заключения. Пальпаторную оценку проводил врач-онколог. Морфологическое заключение было получено на основании цитодиагностики после тонкоигольной биопсии (45 случаев). У остальных пациентов подтверждение доброкачественности процесса было клиническим (динамическое наблюдение сроком 1-3 месяца).
Ультразвуковое исследование проводили на различных ультразвуковых аппаратах среднего и высокого класса. Эхографическое заключение давал специально обученный диагност.
За основу УЗ оценки были приняты следующие критерии:
- форма лимфатического узла (овальная, шаровидная, неправильная);
- дифференциация области ворот лимфатического узла (есть/нет изображение);
- состояние коры лимфатического узла (кортикальный слой узкий/широкий гипоэхогенный);
- общая эхогенность лимфатического узла (повышенная, средняя, низкая);
- дифференциация составных частей лимфатического узла (есть/нет);
- соотношение поперечного и переднезаднего диаметров лимфатического узла (более 1, менее 1, равно 1) (J.N. Bruneton 1995) [7].
Из группы лиц с доброкачественной аденопатией визуализировано 217 лимфатических узлов. При этом как правило выявлялось более двух лимфатических узлов на одной из сторон шеи.
Практически во всех случаях дифференцировали лимфатический узел Кютнера (югулодигастральный), расположенный на границе средней и верхней трети шеи. Выявляемые лимфатические узлы имели размеры от 0,5 х 0,2 см до 2,3 х 0,8 см. УЗ-оценку производили после полипозиционного осмотра и нахождения самой длинной горизонтальной оси, что и принимали за максимальный поперечный диаметр. Большая часть лимфатических узлов (187) имели овальную форму с соотношением поперечного/переднезаднего более 1 (рис. 1 - 3). Тенденцию к округлению имели 30 лимфатических узлов, соотношение поперечного/переднезаднего приближалось к 1.
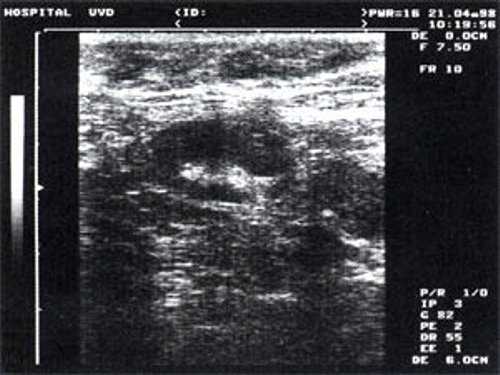
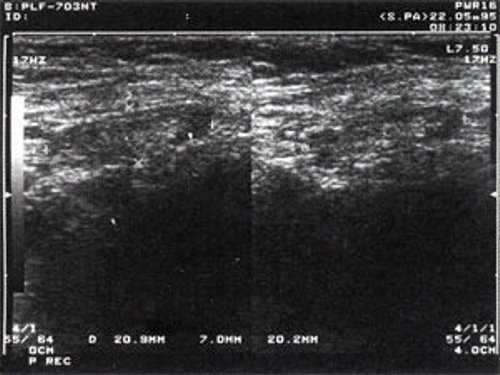
Рис. 1. УЗ-томограмма увеличенного реактивно измененного лимфатического узла: а - на фоне аденовирусной инфекции, б - после проведения противовоспалительного лечения
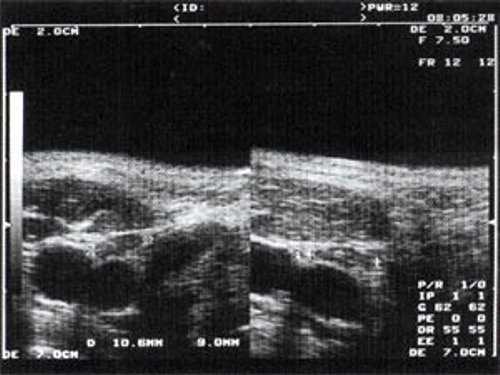
Рис. 2. Эхографическое изображение непальпируемого югулярного лимфатического узла на фоне остаточных явлений после перенесенного фарингита.
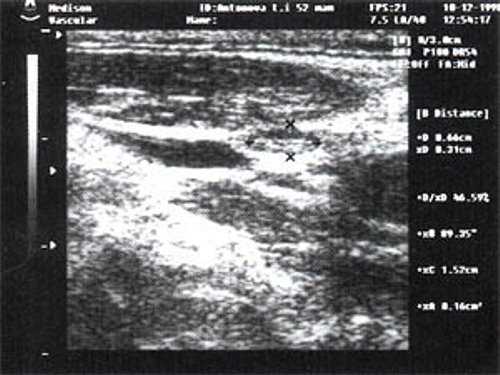
Рис. 3. Эхографическое изображение непальпируемого югулярного лимфатического узла без четкой клинической симптоматики воспалительного процесса в области головы и шеи.
Мы установили, что, как правило, более округлая конфигурация лимфатического узла при его размерах, превышавших 10 мм, сопровождалась небольшими болевыми ощущениями, и более выраженной простудной (воспалительного характера) симптоматикой. Лимфатические узлы менее 10 мм чаще всего плохо пальпировались, либо вообще не выявлялись пальпаторно. Во всех случаях эхографически хорошо дифференцировался гипоэхогенный кортикальный слой и широкое, средней или чуть ниже средней эхогенности изображение области ворот лимфатических узлов. Четкость дифференциации составных частей лимфатического узла была снижена при размерах менее 5 мм. Мы отмечали различную толщину гипоэхогенного изображения области коры лимфатического узла: от очень широкой - при выраженности или прогрессировании воспалительного процесса, до узкой - на фоне положительной динамики.
В группе доброкачественных аденопатий во всех случаях при УЗ-контроле через 1 месяц выявлявшиеся ранее лимфатические узлы не дифференцировались. При этом у 20 человек с выявленной аденопатией не было симптоматики простудных заболеваний, у 70 человек с доброкачественной аденопатией в момент обследования были установлены небольшие простудные явления (35 человек с ощущением першения в горле, 17 с небольшим насморком, у 18 человек остаточные явления перенесенного ранее острого респираторного заболевания). Большинство пациентов не проводили никакого специального противовоспалительного лечения, в то же время 16 человек принимали различные антибиотики широкого спектра действия. Независимо от проведения либо отсутствия, какой либо терапии лимфатические узлы переставали дифференцироваться при УЗИ в течение 5-7 дней с момента начала наблюдения. При этом нами отмечено, что на фоне медикаментозной терапии лимфатические узлы становились невидимыми при эхографии раньше (на 3-5 день с момента начала лечения).
Особую группу доброкачественных аденопатий составили 10 пациентов с воспалением легких, протекавшем на фоне ВИЧ инфекции.
Мы выявили совершенно другую УЗ-картину состояния пальпируемых лимфатических узлов при динамической оценке у больных с синдромом иммунодефицита. Оцениваемые лимфатические узлы имели эхографические признаки доброкачественного процесса, в большинстве наблюдений их размеры превышали 2-2,5 см. При этом во всех случаях дифференцировались составные части лимфатического узла. Определялся узкий кортикальный слой и широкая гиперэхогенная сердцевина при сохранении овальной конфигурации и соотношении поперечного/переднезаднего более 1.
При повторных УЗ осмотрах на фоне массированной противовоспатительной терапии было отмечено увеличение числа лимфатических узлов вовлеченных в процесс активизации. При этом заметной перестройки эхоструктуры и уменьшения размеров в наблюдаемых лимфатических узлах отмечено не было (рис 4).
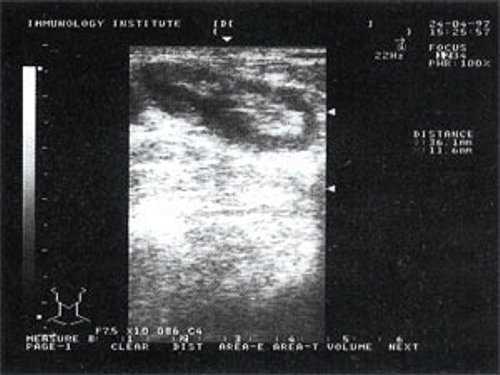
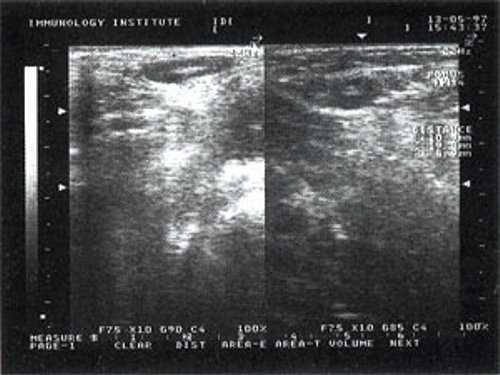
Рис. 4. Варианты изображения увеличенного лимфатического узла с УЗ-признаками доброкачественной аденопатии у больного с синдромом иммунодефицита.
Таким образом, на основании полученных данных можно сделать следующие выводы:
- в ответ на воспалительные (микробной или вирусной этиологии) процессы лимфатические узлы отвечают изменением эхоструктуры в виде улучшения четкости дифференциации лимфатических узлов на фоне окружающих тканей. При этом отмечается увеличение толщины гипоэхогенного изображения коры лимфатического узла. Гиперэхогенное изображение области ворот сужено. Процесс выздоровления (возвращение лимфатического узла в состояние покоя на фоне медикаментозной терапии или за счет собственных защитных сил) характеризуется сначала уменьшением толщины корковой части и общих размеров лимфатического узла, а затем практически полным отсутствием его дифференциации с окружающими тканями;
- у больных с воспалительными процессами на фоне синдрома иммунодефицита не было отмечено УЗ признаков активизации коры, что в контрольной группе проявлялось увеличением толщины области ворот и тенденцией к округлой конфигурации. При динамическом наблюдении УЗ-картина свидетельствовала о вовлечении в процесс все новых лимфатических узлов. "Старые" же лимфатические узлы на фоне проводимой терапии не имели УЗ признаков положительной динамики.
Следовательно, эхография позволяет не только выявлять доброкачественные изменения лимфатических узлов, но и оценивать положительную или отрицательную динамику изменения эхоструктуры лимфатического узла в ответ на медикаментозную терапию или собственную сопротивляемость организма.
Литература
- Greetzman W., Chembirek H., Hajek P. et al. Sonographische hals anatomie und betendung beim lymphkoten staging von Koph-Hals-Malignomen. Stuttgart; N.Y.; S.G. Thieme Verlag. 1987. p.146.
- Feinmesser R., Freedman I.L., Noyek A.M., et al. Metastatic neck disease: a clinical radiographic patologic correlative study. Arch. Otolaryngol.Head Neck Surg. 113:1307-1310, 1987.
- Stem W.B.R, Silver C.E., Zeifen B.A. et al. Computed tomography of the clinically negative neck. Head Neck 12:109-113, 1990.
- Van den Brekel M.W.M., Casteliging I.A., Croll G.A. et al. Magnetic resonance imaging US. Palpation of cervical lymph node metastasis. Arch. Otolaryngol.Head Neck Surg. 117:666-673, 1991
- Takashima Sh., Sone S., Nomura W. et al. Nonpalpable lymphatic nodes of the neck: assessment with US and US-guided fine-needle aspiration biopsy. J. of clinical ultrasound V.25.N6, July/August 1997.
- Заболотская Н.В. Ультразвуковая томография при заболеваниях лимфатической системы/Ультразвуковая диагностика в акушерстве, гинекологии и педиатрии. - 1993. - N2. С.133-142.
- Brunetone L., Rubaltelli., Solbiati L. Lunph nodes. In:Ultrasound of superficial structures. Ed by Solbiati L., Rizzetto G. p.279-303.
УЗИ сканер HS50
Читайте также:
- Особенности артикуляции согласных. Артикуляция гласных букв
- Диагностика гемимегалэнцефалии на МРТ, КТ
- Пример информирования пациента о шизофрении и его лечении
- Причины лихорадки неустановленного происхождения у детей
- Ощупывание измененной поджелудочной железы. Техника пальпации измененной поджелудочной железы
