Изменения психики при отравлении - причины
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Восточно-Сибирский научный центр экологии человека, Ангарск
Когнитивные нарушения при токсическом поражении мозга
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. 2015;115(2): 11‑15
ФГБУ "Восточно-Сибирский научный центр экологии человека" СО РАМН, Иркутск
Цель исследования — выявление особенностей когнитивных нарушений у пациентов с токсической (ртутная и алкогольная) энцефалопатией. Материал и методы. Обследовали 36 пациентов с хронической ртутной интоксикацией и 30 с хроническим алкоголизмом. В контрольную группу были включены 30 здоровых мужчин репрезентативного возраста, не имеющих контакта с токсическими веществами и не злоупотребляющих алкоголем. Всем пациентам проводилось нейропсихологическое исследование, включающее комплекс нейропсихологической системы по А.Р. Лурия, оценивающий состояние памяти, праксиса, гнозиса и речи. Для диагностики умеренно выраженных когнитивных расстройств использовались тесты MMSE и FAB. Также проводились компьютерная ЭЭГ и исследование когнитивных вызванных потенциалов. Результаты и заключение. Обследование выявило диффузность мозгового поражения при токсической энцефалопатии по результатам как ЭЭГ, так и нейропсихологического обследования. Изменения аналитико-синтетического мышления, слухоречевой, долговременной, зрительной памяти, реципрокной координации, пальцевого гнозиса, импрессивной речи отмечались при ртутной энцефалопатии. Выявлена функциональная недостаточность лобной доли и премоторной области левого полушария при алкогольной энцефалопатии.
Когнитивные нарушения (КН) сопровождают многочисленные заболевания головного мозга. При заболеваниях с преимущественным поражением подкорковых базальных ганглиев (токсические поражения головного мозга, сосудистая мозговая недостаточность) на первый план в клинической картине когнитивных расстройств выходят подкорково-лобные КН в виде изменения планирования и переключения деятельности, снижения скорости реакции и умственной работоспособности, импульсивного поведения. Такие нарушения обычно сопровождаются симптомами депрессии и неврологическими расстройствами в виде оживления примитивных рефлексов, олигобрадикинезии и лобной дисбазии [1, 2]. Выделяют легкие, умеренные и тяжелые К.Н. Исторически проблема когнитивных расстройств изучалась преимущественно в рамках деменции, означающей наиболее тяжелые когнитивные нарушения, приводящей к дезадаптации в повседневной жизни. Впоследствии большое внимание стали уделять менее выраженным расстройствам [3].
Помимо широко распространенных цереброваскулярных заболеваний, причиной КН при органической патологии мозга может являться хроническое токсическое воздействие, в том числе профессиональное. В настоящее время в мире известно свыше 100 000 наименований химических соединений, из них 25% способны повредить человеческий мозг (например, ртуть). Известно, что в основе патологического действия ртути лежит блокада биохимически активных групп белковых молекул и низкомолекулярных соединений, страдают тиоловые энзимы, блокируются сульфгидрильные группы — SH, активные ферментативные центры, что ведет к глубоким нарушениям функций ЦНС. Многочисленные ферменты тканевого окисления являются тиолосодержащими энзимами. Выключение из биохимических процессов данных ферментативных комплексов приводит к нарушению обмена веществ, дестабилизации тканевых липопротеидных комплексов и нарушению проницаемости внутриклеточных мембран [4].
Кроме профессиональных токсических факторов, следует упомянуть алкоголь — наиболее частый экзогенный токсин, вызывающий энцефалопатию. При этом прогрессирующее нарушение интеллектуальных функций является характерной особенностью алкоголизма. КН у страдающих хроническим алкоголизмом лиц выявляются в 50—70% случаев, в 10% — они носят выраженный характер, достигающий степени деменции. Считается, что деменция, связанная с алкоголизмом, составляет от 5 до 10% всех случаев, особенно у лиц молодого возраста [5]. Причиной возникновения КН у лиц, злоупотребляющих алкоголем, помимо токсического действия, могут быть другие дефицитарные расстройства, в частности дефицит никотиновой кислоты, витаминов В 6 и В 12 , фолатов. С помощью современных неинвазивных методов исследования (магнитно-резонансная томография — МРТ) установлено, что у пациентов, страдающих хроническим алкоголизмом, расширены пространства между бороздами и увеличены желудочки мозга, что расценивается как проявление атрофии мозга [6]. Морфометрические измерения мозга пациентов выявили уменьшение подкоркового белого вещества и размеров нейронов, нарушение цитоархитектоники. Результаты морфометрических исследований свидетельствуют также о селективности алкогольного поражения мозга. Особенно чувствительны к алкоголю лобные доли, которые отвечают за интеграцию поведения, интеллекта, эмоций. В них происходит утрата как серого, так и белого вещества [7].
Для диагностики КН в клинической практике и научных исследованиях чаще всего используются нейропсихологические и нейрофизиологические методы исследования. Наиболее популярными и простыми для интерпретации методиками являются краткое исследование психического статуса (Mini-Mental State Examination, MMSE), батарея лобной дисфункции (Frontal Assessment Battery, FAB), тест рисования часов. Однако чувствительность данных методик, высокая при деменции и умеренных КН, на этапе легких КН может оказаться недостаточной. В целом легкие КН выявляются только с помощью наиболее чувствительных нейропсихологических тестов.
Цель данного исследования — выявление особенностей когнитивного дефицита при токсических энцефалопатиях алкогольного и ртутного генеза.
Материал и методы
Обследовали 66 больных. 1-ю группу составили 36 мужчин с хронической ртутной интоксикацией (средний возраст — 50,8±6,0 года), со средним стажем работы в контакте с ртутью 14,7±1,05 года. Во 2-ю группу вошли 30 мужчин с хроническим алкоголизмом (средний возраст — 47,5±6,6 года), средняя длительность алкоголизации — 16,7±2,1 года. Контрольную группу составили 30 условно здоровых мужчин репрезентативного возраста (средний — 47,2±4,7 года) и общего трудового стажа (14,2±1,2 года), не имеющих контакта с токсическими веществами и не злоупотребляющих алкоголем.
С целью выявления особенностей КН применяли нейропсихологическое исследование, включающее комплекс нейропсихологической системы по А.Р. Лурия; оценивали состояние памяти (тесты «четвертый лишний», «разбитое окно», «выполнение тройного счета», «выполнение простых счетных операций», «подбор противоположностей», «10 слов», «запоминание групп картинок при трехкратном воспроизведении»), праксиса (пробы «кулак-ребро-ладонь», Хэда, Озерецкого), гнозиса (узнавание перечеркнутых, наложенных изображений, неречевых шумов и знакомых мелодий, показ заданного пальца по образцу и названию) и речи (тесты на понимание логико-грамматических конструкций, порядковый счет от 1 до 10, перечисление дней недели, месяцев, завершение хорошо известных пословиц, повторение звуков, серии звуков, слов и фраз) [9]. Для диагностики умеренно выраженных когнитивных расстройств, поражения лобных долей или подкорковых церебральных структур использовали тесты MMSE и FAB.
Выраженность эмоциональных нарушений исследовалась с использованием шкал оценки астенического состояния, личностной и реактивной тревожности, уровня невро- и психопатизации, депрессии Цунга.
Проводили компьютерную электроэнцефалографию (ЭЭГ) с определением когнитивных ВП по стандартной методике на компьютерном многофункциональном комплексе для исследования ЭЭГ и ВП Нейрон-Спектр-4 (ООО «Нейрософт», Россия).
Для статистической обработки результатов исследования применяли интегрированную систему для комплексного статистического анализа и обработки данных Statistica 6.0. Проверку нормальности распределения количественных показателей выполняли с использованием критерия Шапиро—Уилка. Для сравнения количественных признаков применяли тест Манна—Уитни, различия считали статистически значимыми при р
В соответствии с требованиями Комитета по биомедицинской этике, утвержденными Хельсинкской декларацией Всемирной медицинской ассоциации (2000) и приказом Минздрава Р.Ф. № 266 от 19.06.03, обследование проводили с письменного информированного согласия пациентов. Работа не ущемляла права и не подвергала опасности благополучие субъектов исследования.
Результаты и обсуждение
В 1-й группе органическое расстройство личности встречалось в 74,2% случаев, КН — в 100%. Астеническое расстройство было выявлено в 25,8% случаев, синдром вегетативной дисфункции — в 61,3%, дрожательный гиперкинез — в 22,5%, полинейропатия — в 6,5%, вестибуло-координаторные нарушения — в 35,5%, эпилептиформный синдром — в 16,1%. При неврологическом осмотре выявлялись рассеянная мелкоочаговая симптоматика; дрожательный гиперкинез, проявляющийся асимметричным мелкоразмашистым тремором конечностей (постурально-кинетический), часто сопровождающийся нерезко выраженным интенционным компонентом; явлениями вегетативной дисфункции с преобладанием симпатикотонической направленности.
Во 2-й группе, алкогольная энцефалопатия проявлялась в виде рассеянной неврологической симптоматики, психовегетативных и когнитивных расстройств, нарушений цикла «сон—бодрствование». Астеническая симптоматика проявлялась в виде вялости, усталости, разбитости, быстрой утомляемости, пессимистического настроения с парадоксальной эмоциональной реакцией, раздражительной слабости, падения работоспособности, повышенной сонливости, отсутствия удовлетворения от сна и ощущения разбитости, тяжести в голове утром. На фоне астенического синдрома у 20% больных при неврологическом осмотре выявлялось дрожание пальцев рук, головы, век; у 16,7% — нарушение координации движений. Нарушение сна и снижение аппетита регистрировались у 63,3% пациентов. Помимо сонливости, расстройства сна проявлялись в виде нарушения засыпания, патологически раннего пробуждения. Расстройства сна сопровождались кошмарными сновидениями, ощущениями падения, удушья, страха. Вегетативные расстройства наблюдались у 83,3% пациентов данной группы, КН — у 90,0%, эмоционально-волевые нарушения — у 100%. Пациенты жаловались на ощущение «покалывания», «ползания мурашек», онемение в дистальных отделах конечностей, при неврологическом осмотре выявлялся полинейропатический тип нарушений чувствительности. Полинейропатия была диагностирована в 63,3% случаев.
Проведенное исследование показало, что среднегрупповые показатели мнестической сферы и сферы внимания у пациентов 1-й и 2-й групп достоверно различались (р<0,05) с показателями в контроле (табл. 1), причем отклонения от нормативных уровней были наиболее значительными у пациентов с ртутной энцефалопатией.

Таблица 1. Показатели когнитивной сферы в обследованных группах, Ме (Q1—Q3) Примечание. Здесь и в табл. 2 и 3: * — статистически достоверные различия по сравнению с показателями при ртутной энцефалопатии при р
КН у пациентов с ртутной энцефалопатией проявлялись снижением объема памяти, внимания, ассоциативно-логического мышления, низкими значениями баллов по шкале MMSE.
Таблица 2. Показатели эмоционально-волевой сферы в обследованных группах, Me (Q1—Q3)
При сравнении показателей когнитивных ВП (Р300) у пациентов с энцефалопатией различного генеза регистрировалось статистически значимое увеличение латентности до 435,3 (375—496) и 335,5 (321—345) мс соответственно у пациентов 1-й и 2-й групп относительно группы контроля — 305,4 (270—315) мс, а также снижение амплитуды до 1,7 (0,75—2,15) и 2,2 (1,7—2,9) мкВ (в контрольной группе — 5,2 (4,5—6) мкВ). Более выраженное изменение латентности Р300 наблюдалось в 1-й группе (р<0,05).
Показатели, характеризующие категориальное мышление (0,3; 2,1 и 0,1 соответственно) и динамический праксис (0,8; 1,7 и 0,8 соответственно), у больных 2-й группы были статистически значимо выше (р<0,05), чем у пациентов 1-й группы и контроля (табл. 3). Это свидетельствует о приоритете функциональной недостаточности лобной доли и премоторной области левого полушария у больных с алкогольной энцефалопатией.

Таблица 3. Нейропсихологические показатели высших психических функций в обследованных группах, Me (Q1—Q3)
При анализе характера и выраженности нарушений высших психических функций у пациентов 1-й группы были обнаружены статистически значимые различия по сравнению с контролем по показателям аналитико-синтетического мышления, слухоречевой, долговременной, зрительной памяти, реципрокной координации, пальцевого гнозиса, импрессивной речи (р<0,05) (см. табл. 3). Такие изменения указывают на вовлечение в патологический процесс лобных, нижних височных, теменных, затылочных отделов коры головного мозга, гиппокампа, мозолистого тела, зоны перекрытия третичных височно-теменно-затылочных отделов коры левого полушария [10].
При компьютерном анализе ЭЭГ локализации эквивалентных дипольных источников патологической активности в 1-й группе были выявлены очаги в области диэнцефальных образований (таламус, гипоталамус) — у 56,2% больных, мозолистого тела — у 37,5%, гиппокампа — у 31,2%, мозжечка — у 25,0%, ствола мозга (средний мозг, мост) — у 25,0%, правых височных отделов — у 18,7%, подкорковых структур (поясная извилина, прозрачная перегородка) — у 12,5%. Во 2-й группе очаги дипольных источников патологической активности располагались в области диэнцефальных отделов и мозжечка у 46,6% обследованных, височных и стволовых отделов мозга — у 20,0%, подкорковых структур и мозолистого тела — у 13,3%, в лобных областях и гиппокампе — у 6,6% (см. рисунок).
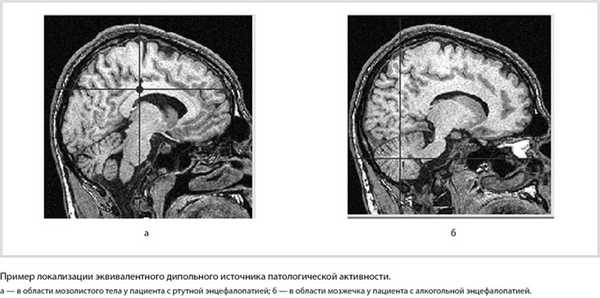
Пример локализации эквивалентного дипольного источника патологической активности. а — в области мозолистого тела у пациента с ртутной энцефалопатией; б — в области мозжечка у пациента с алкогольной энцефалопатией.
Таким образом, при анализе выявленных нарушений у пациентов с токсической энцефалопатией (ртутный и алкогольный генез) можно выделить общепатологический стереотип развития. Установлено, что ведущим клиническим проявлением токсической энцефалопатии является органическое расстройство личности с КН различной степени выраженности и астенический синдром. Однако, если для хронической ртутной интоксикации характерен гиперстенический вариант, то для алкогольной энцефалопатии — гипостенический, при котором на первый план выступает преимущественно физическая астения. КН при токсических энцефалопатиях подтверждались снижением объема памяти, внимания, ассоциативно-логического мышления и изменением показателей когнитивных (Р300) ВП мозга. Неразрывно связаны с КН психоэмоциональные расстройства, наблюдающиеся при энцефалопатии любой этиологии. Особенностью ртутной энцефалопатии являлось наличие более значимых уровней тревожности, депрессии, астенического состояния, невро- и психопатизации.
Кроме того, независимо от этиологического фактора, при энцефалопатиях наблюдалось многоочаговое поражение головного мозга. Общими признаками являлось наличие эквивалентных источников патологической активности в области диэнцефальных структур, клинически характеризующееся эмоциональными и когнитивными расстройствами. Спецификой для ртутной энцефалопатии являлось поражение мозолистого тела, что подтверждало наличие выраженных депрессивных реакций. Для алкогольной энцефалопатии характерным отличием служило более частое наличие очагов патологической активности в области мозжечка, клинически сопровождающееся мозжечковыми расстройствами.
Диффузность мозгового поражения подтверждалась данными нейропсихологического обследования — изменение аналитико-синтетического мышления, слухоречевой, долговременной, зрительной памяти, реципрокной координации, пальцевого гнозиса, импрессивной речи при ртутной энцефалопатии. Однако одновременно нейропсихологические тесты (в том числе FAB) позволили выявить приоритет функциональной недостаточности лобной доли и премоторной области левого полушария при алкогольной энцефалопатии, вероятно, играющей центральную роль в развитии когнитивных нарушений при этой патологии.
Токсическое поражение нервной системы
При острых отравлениях химическими веществами наблюдаются разнообразные нарушения со стороны нервной системы: оглушенность, сомнолентность, кома, астеническое состояние, энцефалопатия, психомоторное возбуждение, острые интоксикационные психозы (делирии), токсические полиневриты.
Что провоцирует / Причины Токсического поражения нервной системы:
Угнетение сознания отмечается преимущественно при отравлении веществами наркотического действия. В легких случаях или в самом начале отравления имеет место оглушение, при отравлении средней степени тяжести оно сменяется сомнолентностью. Тяжелые отравления химическими веществами вызывают коматозные состояния различной глубины. Метаболические комы могут быть первичные, возникающие в токсикогенную фазу отравления, и вторичные - в соматогенную фазу в результате накопления эндогенных токсических веществ.
Патогенез (что происходит?) во время Токсического поражения нервной системы:
Патогенез экзотоксической комы. Развитие комы обусловлено снижением потребления кислорода центральной нервной системой (ЦНС). При утилизации кислорода менее 60 % от нормы развивается кома. Гипоксия, вызванная блокадой дыхательных ферментов (цитохромоксидаз), нарушает окисление глюкозы в цикле Кребса. Анаэробный тип гликолиза приводит к накоплению недоокисленных продуктов обмена (молочной, пировиноградной кислот), которые оказывают токсическое воздействие на нервные клетки вплоть до их гибели. При гипоксии ЦНС наблюдается рефлекторное расширение сонных и межпозвоночных артерий, что увеличивает приток крови и способствует отеку мозга, который может сопровождаться гипертоиусом мышц, менингеальными симптомами, парезами и параличами.
При токсической коме, продолжающейся более 30 ч, наблюдается прижизненная гибель мозга.
Симптомы Токсического поражения нервной системы:
Клиническая симптоматика
Выделяют: оглушенность больного (у пострадавшего наблюдается замедленная реакция на вопросы); сомноленцию (больной отвечает на вопросы, но не ориентируется в пространстве и времени) и кому (у больного полностью отсутствует сознание). По классификации экзотоксические комы подразделяются на поверхностные, глубокие и запредельные.
Для поверхностной комы характерно:
- отсутствие сознания,
- сохранение корнеальных и зрачковых рефлексов,
- сохранение мышечного тонуса и сухожильных рефлексов,
- наличие глотательного рефлекса,
- отсутствие атонии мышц мягкого неба,
- есть реакция на болевые раздражители,
- нет угнетения дыхания и сердечной деятельности.
В зависимости от характера отравления при поверхностной коме могут наблюдаться миоз или мидриаз, нормальный ; мышечный тонус или гипертонус, бронхорея или бронхоспазм.
Для глубокой комы типично:
- бледность кожных покровов,
- угнетение глазодвигательных рефлексов и реакции зрачка на свет,
- снижение мышечного тонуса и сухожильных рефлексов,
- отсутствие реакции на болевой раздражитель,
- появление патологических рефлексов (Бабинского),
- снижение систолического, диастолического и пульсового давления,
- угнетение дыхания,
- гипотермия.
Запредельной коме присуще резкое угнетение дыхания и гемодинамики, летальные исходы от острой дыхательной и сердечной недостаточности.
Экзотоксические комы могут быть осложненными и неосложнеиными. Осложнением комы считается отек мозга, бронхорея, бронхоспазм, угнетение дыхания, гемодинамики.
В соматогенной фазе отравления комы часто осложняются пневмониями и синдромом позиционного сдавления.
Экзотоксические комы дифференцируются:
- с первично-неврологическими комами, обусловленными черепно-мозговыми травмами, расстройствами мозгового кровообращения;
- с эндотоксическими комами, которые возникают ;
- при накоплении токсических веществ при таких заболеваниях, как сахарный диабет, болезни печени и почек.
Выход из комы возможен через двигательное возбуждение, судорожный синдром. После коматозного состояния у больного может возникнуть делирий.
При экзотоксикозах часто наблюдаются острые психозы, которые могут быть первичными и вторичными. Первичные возникают в токсикогенную, вторичные - в соматогенную фазы отравления. К первичным психозам относят онейроидный (грезоподобный) синдром (при отравлении атропином, кокаином, опиатами, димедролом, циклодолом); психосенсорный делирий с изменением формы и величины предметов (при отравлении ФОН); эмоционально-гиперестетический с повышенной чувствительностью к свету, звуку (при отравлении этиленгликолем, тубазидом).
Частыми вторичными психозами являются: алкогольный, возникающий после алкогольной комы и проявляющийся абстинентным синдромом, переходящим в устрашающие галлюцинации и иллюзии, кататоно-шизофренный синдром (после отравления угарным газом).
После отравления у больного нередко наблюдается астенический синдром и энцефалопатия. Энцефалопатию часто вызывают такие вещества, как алкоголь, хлорированные углеводороды, этиленгликоль и др. В легкой форме она проявляется головной болью, разбитостью, низкой работоспособностью, в тяжелых случаях - резким снижением памяти и интеллекта.
Лечение Токсического поражения нервной системы:
Принципы лечения токсических поражений нервной системы следующие:
- Естественные и хирургические методы детоксикации, аитидотная терапия.
- Защита мозга от гипоксии при коме (гипотермия, назначение в первые сутки оксибутирата натрия, цитохрома С, цитомака).
- Инфузионная терапия и форсированный диурез.
- Назначение веществ, усиливающих окисление ядов (глюкоза, аскорбиновая кислота, гипохлорид натрия, витамины, кислород) при отсутствии летального синтеза.
- Переливание альбуминов, плазмы; введение стероидных гормонов и мочегонных средств при отеке мозга.
- Применение препаратов, улучшающих метаболизм нервной клетки (церебролизин, ноотропные препараты, поливитамины, АТФ, никотиновая кислота, большие дозы аскорбиновой кислоты).
- Противосудорожная терапия (седуксен, тазепам, реланиум, сернокислая магнезия, тизерцин, тиопентал-натрий или гексенал).
Больным в глубокой метаболической коме противопоказано введение аналептиков (бемегрид), так как повышая потребность мозга в кислороде, они вызывают судорожный синдром.
К каким докторам следует обращаться если у Вас Токсическое поражение нервной системы:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Токсического поражения нервной системы, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Изменения психики при отравлении - причины
Лекарственные средства
Астматол. Первые признаки интоксикации заключаются в появлении астении, сильной сонливости, расстройстве зрения. Острые психозы обусловливают картину делирия со зрительными галлюцинациями мелкого масштаба (насекомые, мелкие животные и т. д.), а также состояние острого вербального галлюциноза с последующим развитием отрывочного несистематизированного галлюцинаторного бреда. Характерны гиперемия лица, широкие зрачки, стойкая речевая разорванность, смазанность и невнятность речи. Как правило, наблюдается двигательное возбуждение: хаотическое, нецеленаправленное, иногда напоминающее возбуждение при малой хорее.
Атропин. При атропиновой интоксикации возникают картины делирия с выраженным возбуждением и изменчивым аффектом, а также состояния оглушения, переходящего в сопор и кому. Интоксикация атропином часто сопровождается тахикардией, сухостью во рту, мидриазом, параличом аккомодации, дрожью, подергиваниями в отдельных мышечных группах.
Барбитураты. После однократного приема больших доз препарата возникает состояние, напоминающее опьянение, затем развивается оглушение, быстро переходящее в сопор и кому. Возможны эпилептиформные припадки. При хронической интоксикации барбитуратами наблюдаются психопатоподобные состояния с эйфорией, расторможенностью, расстройствами памяти, значительным снижением критики. Возможно развитие психозов с картиной галлюциноза и последующим возникновением галлюцинаторного бреда, а также депрессивно-бредовых состояний. При внезапном прекращении приема барбитуратов бывают эпилептиформные припадки или коматозное состояние.
Кофеин. Передозировка препарата вызывает повышенную двигательную активность, говорливость, общее возбуждение, сменяющиеся вялостью, сонливостью, неуверенностью походки. Возможно развитие острых психотических состояний с картиной делирия или сумеречного помрачения сознания с эпилептиформным возбуждением, обильными зрительными и слуховыми галлюцинациями.
Циклодол. При передозировке циклодола возникает эйфория; она нарастает, и в последующем развивается состояние суженного сознания с ощущением полета и появлением ярких чувственных зрительных галлюцинаций, напоминающих цветной мультипликационный фильм. Такое состояние может возникнуть при приеме дозы препарата, в 2—3 раза превышающей терапевтическую.
Гормональные препараты. Вызванные действием гормонов психозы могут сопровождаться расстройствами сознания, зрительными галлюцинациями (по типу делириозных состояний), эпилептиформными припадками. В некоторых случаях развиваются галлюцинаторно-бредовые психозы. Психозы с такими особенностями наблюдались при введении тиреоидных гормонов, при передозировке эстрогенов, а также при введении кортикостеро-идов [Невзорова Т. А., 1958; Бондарев В. Н., 1963; Bleuler M ., 1954; Baruk H ., 1955]. Частота вызываемых кортикостероидами психических нарушений составляет 5,7 %, из которых до 20 % составляют депрессии [ Terao T . et al ., 1997]. Однако чаще в этих случаях проявляется стимулирующее действие кортикостероидов: так, кортизон, оказывая на ЦНС стимулирующее действие, способен вызывать повышение настроения вплоть до эйфории, бессонницу и двигательное беспокойство у психически здоровых лиц [ Braceland F ., 1953]. При лечении кортизоном и АКТГ были неоднократно описаны и депрессивные реакции, а также депрессивно-бредовые, галлюцинаторно-бредовые состояния, кататоноподобные психозы, состояния измененного сознания. H . Rome , F . Braceland (1951) привели классификацию психических расстройств при лечении кортикостероидами и АКТГ, разделив психические реакции в соответствии с их тяжестью на 4 степени. К I степени они отнесли легкое эйфорическое состояние с ощущением соматического благополучия; ко II — выраженную эйфорию со склонностью к гиперболизации, бессонницей и легкостью течения мыслей; III степень сопровождается психомоторным возбуждением у одних больных и сонливостью и оглушенностью у других; IV степень — развернутые психотические состояния (у 10 % больных).
При гормональных психозах у детей может преобладать делириозный компонент (больные видят мелких животных, насекомых, что напоминает алкогольный делирий), а также нарушения схемы тела.
Промышленные и бытовые вещества
Анилин. В легких случаях у больных развиваются головные боли, тошнота, рвота, явления обнубиляции сознания, отдельные судорожные подергивания. В более тяжелых случаях наступают сопор и кома или делириозные состояния с резким психомоторным возбуждением; возможно развитие мусситирующего делирия. На отравление анилином указывает характерный внешний вид больных: кожа и слизистые оболочки имеют серый или серовато-черный оттенок.
Ацетон. Наряду с астенией, сопровождающейся головокружением, шаткой походкой, отрыжкой, тошнотой и рвотой, у больных могут возникать затяжные делириозные состояния с ухудшением в вечерние часы и светлыми промежутками днем. Возможно развитие депрессивных состояний с тревогой, тоскливостью, идеями самообвинения. Менее типичны для отравлений ацетоном галлюцинаторные состояния с комментирующим или императивным содержанием галлюциноза. При хроническом отравлении ацетоном бывают органические изменения личности различной глубины.
Бензин. Острое отравление бензином обусловливает эйфорию или астению с головными болями, тошнотой, рвотой, сменяющуюся состояниями делирия и в последующем сопором и комой. Возможны судороги, параличи, в тяжелых случаях может быть летальный исход.
Бензол, нитробензол. Психические нарушения близки к расстройствам при интоксикации анилином. Особенность интоксикации состоит в высоком лейкоцитозе. При отравлении нитробензолом в выдыхаемом больным воздухе ощущается запах горького миндаля.
Марганец. При хронических интоксикациях наблюдаются длительные астенические состояния, алгии, психосенсорные расстройства, беспокойство, страхи, аффективные нарушения в виде депрессий, нередко с суицидальными мыслями, преходящие идеи отношения. Возможны выраженные психопатоподобные изменения личности органического типа и развернутый психоорганический синдром. Нередки явления паркинсонизма, боли в крестце и нижних конечностях, отеки ног, импотенция.
Мышьяк. Острое отравление приводит к оглушению, переходящему в сопор и кому; первыми симптомами отравления, как правило, бывают рвота с кровью, диспепсические расстройства, увеличение печени и селезенки. При хроническом отравлении мышьяком развивается психоорганический синдром.
Окись углерода. В остром периоде интоксикации наблюдается картина оглушения, возможен делирий. Спустя несколько дней или неделю после отравления на фоне кажущегося благополучия развиваются психопатоподобные расстройства, корсаковский синдром, явления афазии и агнозии, паркинсонизм.
Ртуть. При хронической интоксикации расстройства сводятся к психопатоподобным симптомам органического типа с выраженной аффективной лабильностью, слабодушием, иногда с эйфорией и снижением критики, в наиболее тяжелых случаях со стойкой астенией, аспонтанностью и вялостью. Отмечаются дизартрия, атактическая походка, тремор.
Свинец. Первыми проявлениями интоксикации становятся головные боли, головокружения, астенические расстройства в виде повышенной физической и психической утомляемости и особенно резко выраженной раздражительной слабости. В тяжелых случаях острой интоксикации наблюдаются делирий, эпилептиформное возбуждение. Хроническая интоксикация обусловливает развернутый психоорганический синдром с эпилептиформными припадками и грубыми расстройствами памяти.
Тетраэтилсвинец. Наряду с глубокими и выраженными астеническими расстройствами наблюдаются брадикардия, снижение АД, гипотермия, а также головные боли, головокружения, тошнота, рвота, повышенная саливация, поносы, резкие боли в области живота, потливость. Значительное место в картине заболевания занимают гиперкинезы различной выраженности и интенсивности: интенционный тремор, подергивания в отдельных мышечных группах, хореиформные движения, гиперкинезы, сопровождающиеся мышечной слабостью, гипотонией, атактической походкой. Характерен симптом «постороннего тела во рту»: у больных возникает ощущение волос, тряпок и других предметов во рту, при этом больные постоянно пытаются освободиться от них. Возможно развитие эпилептических припадков, а также синдромов помрачения сознания (оглушение, делирий). При хронической интоксикации тетраэтилсвинцом может возникнуть псевдопаралитический и корсаковский синдром.
Фосфор и фосфорорганические соединения. При приеме больших количеств фосфорорганических соединений развиваются астенические расстройства, эмоциональная неустойчивость, светобоязнь, фотопсии, тревога, беспокойство, судорожные явления в сочетании с брадикардией, гипергидрозом, тошнотой, дизартрией, нистагмом; возможны оглушение, сопор, коматозные состояния, сменяющиеся длительным сном. Рвота бывает неукротимой, рвотные массы имеют запах чеснока и светятся в темноте. Хроническое отравление фосфором сопровождается протрагированными симптоматическими психозами в виде галлюцинаторно-бредовых состояний или кататонического ступора.
Патологическая анатомия. Нейроморфологическая картина при соматогенных психозах неспецифична. Она характеризуется общими признаками, свойственными аноксическим или токсическим энцефалопатиям с более или менее выраженными дистрофическими изменениями и гибелью нервных клеток. Гиперпластическая реакция глии, как правило, отсутствует; ее клетки изменены (цитолиз, набухание и т. п.). Возможны пролиферация и набухание эндотелия мелких сосудов, инфильтраты вокруг них, гипертрофия стенок сосудов.
Больше других заболеваний изучен ревматизм. Помимо изложенных общих особенностей нейроморфологии симптоматических психозов, в некоторых случаях обнаруживается ревматический менингоэнцефалит, при котором, помимо фиброза оболочек мозга и стенок сосудов, можно обнаружить характерные инфильтративные узелки. Они представляют собой конвалюты (клубки) капилляров с необычно оживленной реакцией микроглии вокруг них. Эмболическая форма ревматизма мозга — особенно частый предмет исследования в психиатрической прозектуре. В этих случаях макроскопически можно видеть кисты размягчения (в том числе под оболочками, под эпендимой). Гистологическая картина паренхимы мозга в целом определяется дисциркуляторным синдромом и явлениями аноксической энцефалопатии.
Кафедра судебной медицины Волгоградского государственного медицинского университета, Волгоград, Россия, 400131
ГБУЗ «Волгоградский областной клинический наркологический диспансер», Волгоград, Россия, 400006
Судебно-медицинское значение токсического действия неустановленного вещества в структуре химической травмы
Журнал: Судебно-медицинская экспертиза. 2019;62(4): 10‑13
Провели статистический анализ случаев судебно-химической травмы за 6 лет. Проанализировали и систематизировали особенности и обстоятельства 209 смертельных отравлений неустановленным веществом. За указанный период отметили тенденцию к увеличению числа умерших. Установили, что в большинстве случаев обстоятельства смерти помогают предположить возможный характер яда. Обращено внимание на проблемы, возникающие при проведении судебно-химического анализа, что может быть полезным при решении вопроса о конкретизации причины смерти в последующих случаях.
Об отравлении как причине смерти может быть сделано заключение на основании совокупной оценки всех имеющихся в распоряжении эксперта данных, включая осмотр места происшествия, следственные материалы, медицинскую документацию, результаты вскрытия трупа и лабораторных исследований. Данное утверждение является неоспоримым. Часто характер яда предположительно неизвестен, а его точное обозначение при отравлении в каждом конкретном случае не всегда представляется возможным. Следовательно, на практике возникает немало сложностей при формулировке судебно-медицинского диагноза и составлении экспертных выводов.
В последние годы, по данным ГБУЗ «ВОБ СМЭ», участилась следующая причина смерти (по МКБ-10): «Т65. Токсическое действие других и неуточненных веществ», т. е. отравление неустановленным (неизвестным) веществом. К сожалению, публикации, посвященные изучению данной проблемы, практически отсутствуют. Встречаются единичные упоминания в некоторых работах [1—3].
Цель статьи — установление тенденции смертности от отравления неустановленным веществом за 2012—2017 гг. по сравнению с другими видами химической травмы, а также детальный разбор 209 случаев для определения вероятной причины отравления. Уделено внимание проблемам экспертной практики при проведении рутинного судебно-химического анализа.
Для изучения смертности населения от химической травмы провели анализ заключений экспертов ГБУЗ «ВОБ СМЭ» за 2012—2017 гг. Особое внимание уделяли случаям отравления неустановленным веществом. Из сопроводительных документов интересовало следующее: медицинская документация — бланки станций скорой медицинской помощи, а также истории болезней из стационаров; протокол осмотра места происшествия; направление или постановление о проведении судебно-медицинской экспертизы; показания свидетелей, которые располагали информацией о погибших. При изучении обстоятельств смерти отмечали дату и место обнаружения трупа; наличие «атрибутов» наркомана, медикаментов; признаков распития спиртных напитков при осмотре места происшествия; следы парентерального введения яда в организм, найденные на трупе при вскрытии.
При описании тенденций распределения определяли медиану (Ме) — значение, делящее выборку пополам. Взаимосвязь между показателями изучали, используя коэффициент ранговой корреляции Спирмена (rs). Значимым считали коэффициент корреляции, равный или более 0,3 при достоверности 95%. Достоверность различий между двумя независимыми выборками проверяли с помощью t-критерия Стьюдента при достоверности 95%. Для статистических вычислений использовали интегрированную систему анализа и обработки данных Statistica 10.0 [4].
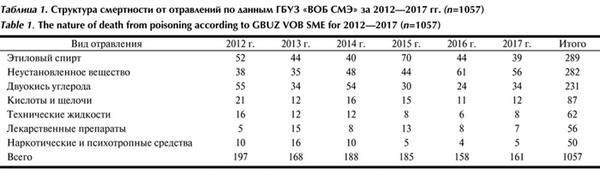
За 2012—2017 гг. произведено 26 166 судебно-медицинских экспертиз трупов, из них 1057 случаев относятся к химической травме, а 282 (26,7%) случая не были подтверждены судебно-химическим исследованием (табл. 1). Таблица 1. Структура смертности от отравлений по данным ГБУЗ «ВОБ СМЭ» за 2012—2017 гг. (n=1057)
Как следует из данных табл. 1, отравление неустановленным веществом по суммарному количеству занимает 2-е место. Сравнили данные за 6 лет между собой и установили, что с 2012 г. смертность от данного вида химической травмы возросла на 60,5 и 47,4% по сравнению с 2016 г. и 2017 г. соответственно. Отравления неустановленным веществом, обогнав по количеству отравления этанолом в 2016 г., поднялись с 3-го места в 2012 г. на 1-е в 2016 г. и в 2017 г. продолжают сохранять лидирующую позицию.
Далее провели детальный разбор 209 случаев отравления неустановленным веществом (2014—2017 гг.), так как в наличии имелись все экспертные заключения. Сравнили данные 4 лет между собой и установили, что смертность в 2016 г. возросла на 27,1 и 38,6% по отношению к 2014 г. и 2015 г. соответственно, а также немного снизилась в 2017 г. по отношению к 2016 г. — всего на 8,2%.
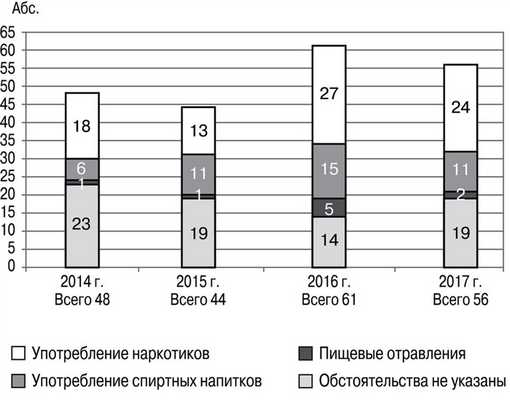
При сопоставлении всех имеющихся данных условно структуру смертности от токсического действия неустановленных веществ можно разделить на четыре группы (см. рисунок). Структура смертности от токсического действия других и неуточненных веществ по данным материалов ГБУЗ «ВОБ СМЭ» за 2014—2017 гг. (n=209).
В 74 (35,4%) из изученных 209 случаев не удалось собрать полноценные сведения. В постановлении о проведении судебно-медицинской экспертизы было обозначено только место обнаружения трупа без подробностей, при осмотре признаков насильственной смерти не обнаружили. При внутреннем исследовании выявили патоморфологические признаки быстро наступившей смерти.
Умершие, которых доставили из стационаров с диагнозом «пищевое отравление неясной этиологии», составили группу «пищевые отравления» — 9 (4,3%) из 209. Во всех случаях имелась сопроводительная медицинская документация.
В группу «Употребление спиртных напитков» вошли 45 (21,5%) из 209 случаев. Лица, доставленные из больниц с сопроводительной медицинской документацией и отметкой о присутствии запаха алкоголя на момент поступления или злоупотреблении спиртным, составили 35 (77,8%) из 45. Остальные 10 (22,2%) из 45 умерших были обнаружены при различных обстоятельствах в состоянии алкогольного опьянения разной степени.
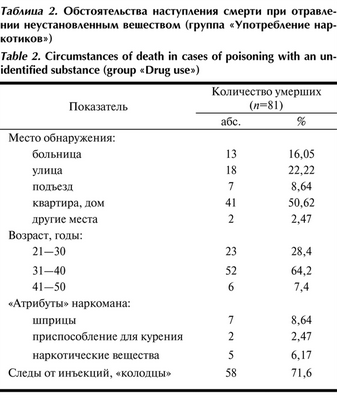
Самой многочисленной оказалась группа «Употребление наркотиков» (табл. 2). Таблица 2. Обстоятельства наступления смерти при отравлении неустановленным веществом (группа «Употребление наркотиков») В 58 (71,6%) из 81 случая при осмотре обнаружили следы от инъекций различной локализации, которые у 7 (8,6%) из 81 сочетались с «колодцами» (рубцы в виде воронкообразного углубления). Из больниц доставили 13 умерших, в анамнезе которых — употребление наркотиков, при этом у 8 из них следов от инъекций, в том числе и медицинского характера, не обнаружили.
Обращали внимание на обстоятельства обнаружения трупа. Так, в 14 (17,3%) случаях рядом с трупами нашли шприцы, приспособления для курения, наркотические вещества. Эти «атрибуты» наркомана обнаруживали на месте происшествия, что достоверно связано с его характеристикой (rs=0,87; р<0,05). Такие предметы были найдены в 31,3% случаев при обнаружении умерших в квартирах, в 14,2% — на улице и в 26,4% случаев в подъездах.
По данным судебно-химического отделения, при производстве экспертизы выявление таких традиционных наркотических средств, как морфин, героин, метадон, амфетамин и Δ 9 -тетрагидроканнабинол, не составляет труда. Есть все основания полагать, что в определенных случаях возможно отравление «дизайнерскими» наркотиками.
При подозрении на отравление, согласно приказу Минздрава России от 12.05.10 № 346н, направляют на экспертизу комплекс внутренних органов: содержимое желудка, треть печени, желчь, одну почку, а также всю мочу (не более 200 мл) и 200 мл крови. Очень важным этапом в проведении судебно-химического исследования является пробоподготовка. Стоит отметить, что наиболее простым биообъектом для анализа является моча вследствие низкого содержания белковых компонентов [5]. В нашей практике собрать мочу от трупа не всегда представлялось возможным.
Трупная кровь может создать трудности при проведении пробоподготовки из-за более высокой вязкости по сравнению с плазмой крови у живых [6]. Затруднить исследование может и посмертный гемолиз эритроцитов. При работе с органами значительно увеличивается количество эндогенных балластных соединений в извлечении, которые не позволяют идентифицировать искомые вещества (особенно при их следовых количествах в биоматериале) и способствуют появлению ложноположительных пиков на хроматограмме.
Таким образом, в практике судебно-медицинских экспертов различных подразделений бюро на многих этапах возникает большое количество проблем, которые мешают установить истинную причину смерти при отравлении неизвестным ядом.
Выводы
1. При анализе структуры химической травмы установили, что на протяжении 6 лет сохраняется растущая тенденция случаев смерти от токсического воздействия неуточненных веществ (отравление неустановленным веществом).
2. Полученные данные свидетельствуют о пристрастиях большинства умерших к наркотическим веществам и алкоголю. Необходимо тщательно и грамотно проводить на всех этапах судебно-медицинскую экспертизу, начиная с осмотра трупа на месте его обнаружения и заканчивая оценкой результатов лабораторных исследований.
3. Для решения вопроса о конкретизации причины смерти в ходе судебно-химического анализа следует обратить внимание на трудности пробоподготовки биоматериала от трупа и необходимость поиска других альтернативных способов ее проведения наряду с рутинными методами химического анализа.
Помощь при химическом отравлении
Химическое отравление - это тяжелое состояние, которое опасно для жизни. Оно может быть вызвано попаданием токсического вещества в организм через пищевой тракт, дыхание, через кожу или слизистые оболочки. В этой статье детально рассматриваются вещества, какие могут вызвать химическое отравление, основные симптомы, клинические проявления и компоненты оказания первой помощи при отравлении химикатами.
Причины развития химического отравления

Химическое отравление может быть вызвано огромным количеством веществ. Это могут быть медикаментозные препараты, средства для уборки, косметические вещества, химикаты на производстве, химическое оружие.
К основным причинам попадания этих веществ в организм человека относятся:
- Случайное или специальное употребление внутрь химических веществ. Взрослые могут таким образом пытаться совершить суицид, а дети могут случайно выпить или съесть хорошо пахнущие моющие средства.
- Попадание химических веществ в воздух, вследствие аварий на производстве, или использования массового химического оружия.
- Служебная невнимательность, или оплошность, вследствие которой растворы с химикатами попали на кожу или слизистые оболочки.
Возможные последствия отравления
Какие осложнения и последствия могут развиться вследствие химического отравления? Различные химические вещества могут послужить развитию тяжелых нарушений со стороны всех органов и систем, и летальному исходу. Тип осложнения зависит от химического вещества.
К возможным последствиям отравления химикатами относятся:

- Острая дыхательная недостаточность, ожог верхних и нижних дыхательных путей.
- Химический ожог ротовой полости, глотки, пищевода и кишечника.
- Острая почечная и печеночная недостаточность.
- Желудочно-кишечное кровотечение.
- Токсический или анафилактический шок.
- Остановка сердечной работы.
- Ожоги кожных покровов разной степени.
- Острый панкреатит.
- Поражение нервной системы, нарушение сознания до комы.
- Острая аллергическая реакция.
- ДВЗ синдром.
- Гемолиз (распад) эритроцитов, с последующим развитием анемии.
Основные клинические проявления химического отравления
Отравление химическими веществами, может проявляться разными симптомами. Они зависят от вещества, которое попало в организм, и от механизмов его действия. При химическом отравлении симптомы могут появиться сразу же, или в течение нескольких часов. Они могут послужить поражению различных органов и систем.
Ниже в таблице приведены первые признаки химического отравления, в зависимости от пути его попадания в человеческий организм:
- кашель;
- повышенное слезотечение, или сухость конъюнктивы глаза;
- одышка;
- бледность или посинение кожи;
- замедленное дыхание;
- потеря сознания;
- остановка дыхания;
- нарушение сердечного ритма (ускоренное или замедленное сердцебиение).
- Тошнота и рвота. Рвота может иметь черный цвет, вследствие начавшегося желудочно-кишечного кровотечения.
- Сильная боль в желудке, животе.
- Диарея. Черный, похожий на кашу, стул означает внутреннее кровотечение.
- Обезвоживание.
- Появление на коже покраснения и ожоговых пузырей на месте контакта с химическим веществом.
- Болевой синдром.
- Нарушение сердцебиения, дыхания.
- Одышка.
Выше приведены симптомы, которые появляются в самой начальной стадии химического отравления. Затем, при отсутствии врачебной неотложной помощи, они перерастают в осложнения, которые были перечислены в прошлой части статьи.
Что делать при химическом отравлении
При отравлении вам следует немедленно вызвать скорую медицинскую помощь, подробно описав диспетчеру ситуацию и назвав точное месторасположение больного. Пока медики едут, окажите пострадавшему первую помощь, детально описанную ниже:
Отравление через рот
Обратите внимание, что если больной отравился щелочами или кислотами, промывать ему желудок и провоцировать рвоту категорически запрещено. Это может вызвать повторное химическое поражение слизистой пищевода и ротовой полости, привести к болевому шоку и внутреннему кровотечению, быстрой смерти.

Если человек находится без сознания, следует положить его на пол, и повернуть ему голову набок. Это убережет его от захлебывания собственными рвотными массами и от западания языка.
Если пострадавший находится в сознании, вам следует выяснить у него, чем именно он отравился. Ниже представлен основной алгоритм ваших действий:
- Если отравление произошло вследствие употребления медикаментов, дайте ему выпить залпом литр воды, и спровоцируйте рвоту. В случае, когда он не назвал вам химическое вещество, или если оно является кислотой, или щелочью, промывание желудка запрещено.
- Дайте человеку выпить простой воды (мл 200-300). Жидкость разбавить концентрацию химиката, и уменьшит его негативное влияние на пищевой канал.
Это все, что вы можете сделать до приезда медиков. Давать человеку какие-то лекарства запрещено, так как вы не будете знать, как они отреагируют с содержимым желудка.
Респираторное отравление
Запомните, что перед оказанием первой помощи пострадавшему, в первую очередь следует позаботиться о своей безопасности. Если воздух загрязнен химикатами- оденьте марлевую повязку, или респиратор.

В случае респираторного отравления (через дыхательные пути), в первую очередь необходимо вывести пострадавшего на чистый воздух. Если вам грозит опасность, и надеть маску вы не можете, дождитесь приезда спасательной помощи, не подвергайте свою жизнь опасности.
Оказавшись в помещении (или на улице) с не загрязненным воздухом, следуйте следующим рекомендациям:
- Расстегните человеку галстук, рубашку, убедитесь, что ничего не мешает ему дышать.
- Если больной в сознании - посадите его, если он в бессознательном состоянии - положите его на твердую ровную поверхность, и поверните набок голову.
- Можете дать ему попить воды.
Попадание химикатов на кожу
Если химическое вещество попало на кожные покровы, промойте их под холодной проточной водой на протяжении 15-20 минут. Это поможет очистить кожу от остатков вещества, которое не успело всосаться в кровь. Также, холодная вода немного ослабит болевой синдром.
Первая медицинская помощь
Расскажите членам бригады СМП, чем отравился человек, какие у него появились первые симптомы, и как вы оказывали ему первую помощь. После быстрой оценки состояния больного, медики окажут первую помощь, которая необходима для того, чтобы больной дожил до госпитализации в стационар.
В зависимости от симптомов и состояния пациента, ему может быть оказана следующая помощь:
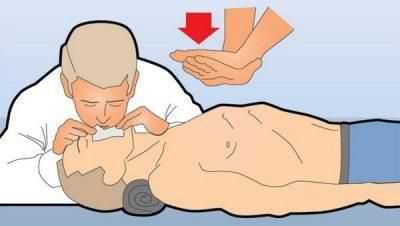
- Подключение больного к кислороду.
- Интубирование и начало проведения искусственного дыхания.
- Промывание желудка через зонд.
- Внутривенное введение растворов, медикаментозных препаратов для нормализации работы сердечно-сосудистой и дыхательных систем.
Госпитализация проводится в максимально быстрый период времени. Больного транспортируют в отделение токсикологии или в палату интенсивной терапии.
Лечение
Длительность лечения и прогноз зависит от состояния пациента. В стационаре ему могут быть введены антидоты к химическому веществу, которое он выпил (если они существуют).
Для определения пораженных органов и систем проводится детальное обследование больного (параллельно с оказанием медицинской помощи).
Обследование может состоять из:
- общего анализа крови;
- общего анализа мочи;
- биохимического анализа крови;
- электрокардиограммы;
- рентгенографии легких;
- анализа крови на токсины;
- ультразвукового исследования внутренних органов.
При тяжелом состоянии, пациент помещается в реанимационное отделение. Ему может проводиться гемодиализ (очищение крови). Прогноз для его жизни вы сможете узнать у лечащего врача.
Отравление химическими веществами относится к самым опасным поражениям организма. Они могут привести к летальному исходу. Категорически запрещено проводить самолечение. Чем раньше будет вызвана скорая помощь, тем больше у человека шансов на выживание и выздоровление. Отравившийся больной нуждается в суточном медицинском наблюдении, и оказании квалифицированной врачебной помощи.
Читайте также:
- Техника завязывания ниток. Вязание узлов. Техника вязания хирургических узлов. Как завязать хирургический узел?
- Атипичный тиреотоксикоз. Лечение поражений сердца при тиреотоксикозе
- Волосатая лейкоплакия языка. Географический язык. Географический стоматит. Язык при анемии.
- Показания к неотложной терапии нарушений ритма. Показания к госпитализации больных с нарушениями ритма.
- УЗИ при дилатации желчных путей
