Катаракта глаза: лечение, симптомы, причины и профилактика
Добавил пользователь Валентин П. Обновлено: 31.01.2026
Катаракта одно из наиболее часто встречаемых заболеваний в пожилом возрасте. Нарушение обмена веществ и ряд заболеваний могут привести к патологии глаза с последующей слепотой. Чтобы не лишится зрения на старости лет, необходимо четко понимать, как определить заболевание и способы его лечения.
Что такое катаракта
Это заболевание проявляется в виде пятен на хрусталике глаза. Катаракту классифицируют на два вида:
- Односторонняя - помутнения появляются только на одном из глаз.
- Двухсторонняя - распространяется на оба зрительных органа.
Зачастую заболевание начинается с односторонней и прогрессирует в двухстороннюю катаракту. Развивается в 4 этапа:
- Начальный. Практически бессимптомный этап развития болезни. Характеризуется легким помутнением краев глаза, которые не влияют на зрение, поэтому на этом этапе, зачастую пациенты не могут определить начало болезни. Диагностируется с помощью медикаментозного оборудования.
- Незрелая. Помутнение продвигается вглубь глаза, что значительно сказывается на потере остроты зрения. Больной начинает видеть белые пятна.
- Зрелая. Хрусталик полностью мутнеет, а больной перестает точно различать предметы и видит только силуэты близкорасположенных вещей.
- Перезрелая. Хрусталик желтеет и появляется шанс развития глаукомы.
Болезнь прогрессирует в течение 20 лет. При возникновении катаракты глаза в 60-ти летнем возрасте, к 80-ти года можно полностью лишиться зрения.
Но есть способ, как избавиться от этого заболевания. Для этого необходимо в первую очередь знать симптомы развития, чтобы вовремя диагностировать патологию и начать лечение.
Симптомы
Катаракта характеризуется медленным и незаметным развитием. Зачастую пациенты не считают, что происходит, что-то серьезное, списывая все проблемы на возраст, пока не станет слишком поздно.
Первым «звоночком» становится появление близорукости. Это происходит из-за утолщения хрусталика. Если вы всю жизнь страдали от дальнозоркости, и резко все поменялось, срочно обратитесь к врачу.
Вторым симптомом является улучшение зрения в темноте. Если в дневное время суток начинает все плыть, а предметы становятся не четкими, но ночью вы стали видеть ярче, незамедлительно отправляйтесь к врачу за консультацией.
Третьим признаком становится аура, вокруг светящихся объектов. Посмотрите на лампу, фонарь или другой ярко светящийся предмет, если вокруг него возникает ореол, это один из симптомов катаракты.
Помимо трех основных симптомов болезни можно встретить еще несколько распространенных:
- Сложность с наведением фокуса.
- Ощущение темноты, даже в ярко освещенном помещении.
- Двоение в глазах.
При проявлении хоть одного из перечисленных симптомов, следует немедленно обратиться к специалисту за помощью, чтобы начать лечение.
Лечение
Вид процедуры определяется в зависимости от возраста пациента и тяжести заболевания. Если на начальных этапах можно обойтись медикаментозными препаратами и комплексом упражнений, то в запущенной стадии используется только операционное вмешательство.
При хирургическом вмешательстве, всегда есть риск осложнений. Последствия удаления катаракты в пожилом возрасте могут быть катастрофическими, поэтому лучше начинать лечение на начальном этапе.
Медикаментозное лечение
Если диагноз был установлен на начальных этапах развития катаракты, то пожилым людям предлагают капли, которые позволяют избавиться от заболевания без операции. Офтальмологи в большинстве случаев прописывают следующие препараты:
- Тауфон.
- Витафакол.
- Квинакс.
- Офтан Катахром.
- Вицеин.
Эти капли улучшаю обмен в хрусталике, питание глаза, снимают воспаление и ускоряют процессы восстановления. Но каждый препарат действует уникально, поэтому прежде чем отправится в аптеку, пройдите консультацию у врача.
Хирургическое вмешательство
На сегодняшний день медицина может предложить десятки разных операций по восстановлению и замене хрусталика, но самой эффективной считается бесшовная операция с применением лазера. Такая процедура выполняется за считанные минуты и гарантирует высокий шанс успеха. Суть заключается в удалении хрусталика и его замене на новую линзу.
К другим операциям наиболее популярным в России относятся:
- Ультразвуковая факоэмульсификация. С помощью специального оборудования в глаз вводится смесь размягчающая хрусталик, после чего врач его раздробляет и выводит. Хрусталик заменяется на новенькую линзу, обеспечивающую хорошее зрение.
- Экстракапсулярная экстракция. Выполняется разрез роговицы, и заменяется капсула хрусталика на новый имплант.
Хирургическое вмешательство является крайней мерой лечения. Помимо капель, на ранних стадиях можно использовать народную медицину. Но эффективность таких методов 50 на 50 с возможными осложнениями. Поэтому прежде чем заниматься самолечением пообщайтесь со специалистом офтальмологом.
Запомните, вовремя поставленный диагноз - 50% лечения. Поэтому при малейших симптомах не оттягивайте свой поход к врачу.
Вторичная катаракта - симптомы и лечение
Что такое вторичная катаракта? Причины возникновения, диагностику и методы лечения разберем в статье доктора Орловой Ольги Михайловны, офтальмолога со стажем в 9 лет.
Над статьей доктора Орловой Ольги Михайловны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов
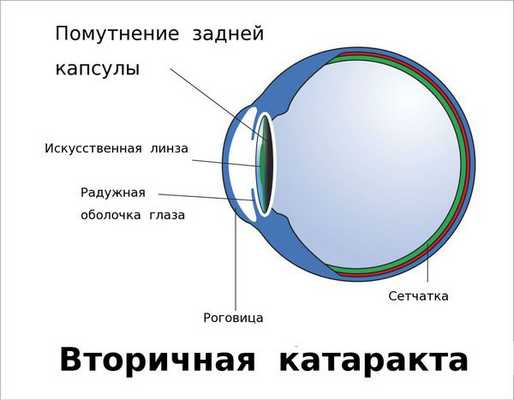
Определение болезни. Причины заболевания
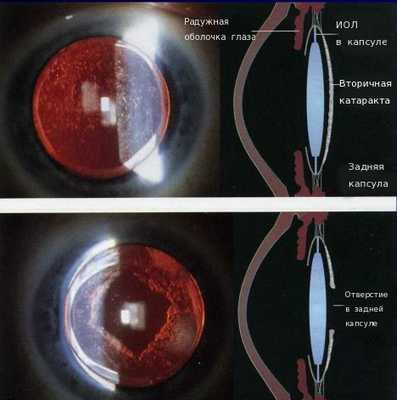
Вторичная катаракта — это помутнение задней капсулы хрусталика глаза. Помутнение может появиться после удаления катаракты и замены родного хрусталика на искусственный, также известный как искусственная или интраокулярная линза (ИОЛ).
Это одна из наиболее распространённых патологий, возникающих после удаления катаракты. Прежде чем мы начнём обсуждать причины возникновения и методы лечения вторичной катаракты, важно отметить, что в большинстве случаев эта патология развивается не из-за халатности или непрофессионализма хирурга. Как правило, это индивидуальная особенность организма, результат клеточных реакций и обменных процессов в капсуле хрусталика.
Средний срок развития вторичной катаракты от двух месяцев до четырёх лет после хирургического лечения. Многие пациенты ошибочно считают вторичную катаракту видом помутнения родного хрусталика. На самом деле это помутнение его задней капсулы, возникающее уже после замены родного хрусталика на искусственный.
Основная причина развития вторичной катаракты — это разрастание клеток эпителия на задней капсуле хрусталика после хирургического лечения катаракты.
Также на формирование и скорость развития вторичной катаракты влияют сопутствующие факторы:
- возраст — чем старше становится человек, тем больше изменений происходит в обменных процессах организма, в том числе и на клеточном уровне;
- наличие сопутствующих заболеваний в организме, таких как сахарный диабет, ревматизм и другие болезни, связанные в первую очередь с нарушением обменных процессов;
- травмы глазного яблока;
- воспалительные процессы, возникающие в глазу после замены хрусталика, например, иридоциклит и увеиты.
Иногда фактором риска развития вторичной катаракты и скорости её прогрессирования может служить техника удаления катаракты. Например, при экстракапсулярной экстракции катаракты, когда поражённый хрусталик достаётся через небольшой разрез (10-12 мм) на роговице, риск возникновения вторичной катаракты выше, чем при факоэмульсифкации (разрез всего 2-3 мм). Однако сейчас метод экстракции практически не используется в связи с появлением новых, более современных технологий.
Также существует предположение о том, что на развитие вторичной катаракты влияет воздействие ультрафиолетовых лучей и различных препаратов. Однако эти сведения не подтверждены.
Таки образом, вероятность и скорость развития вторичной катаракты индивидуальна и зависит от многих факторов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вторичной катаракты
Основной жалобой пациентов является постепенное снижение остроты зрения после замены хрусталика. Зрение может ухудшаться как вдаль, так и вблизи, возможно нарушение фокусировки взгляда. Может снижаться контрастная чувствительность и/или цветовое восприятие (яркость изображения).

У некоторых пациентов возникают жалобы на расстройство темновой адаптации, появление бликов и ореолов, особенно в тёмное время суток при взгляде на яркий источник света (фонарь, свет фар).

Повышается утомляемость при чтении и обычных зрительных нагрузках. Возникает двоение и ощущение пелены или тумана перед оперированным глазом.
Патогенез вторичной катаракты
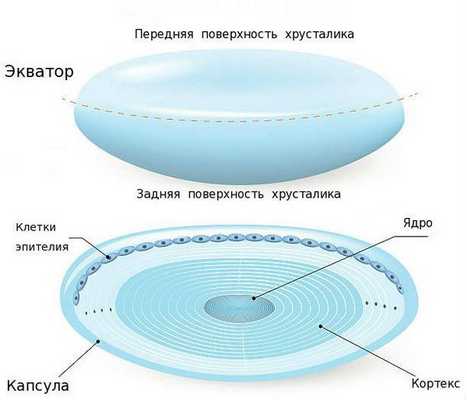
Чтобы понять, как формируется и развивается вторичная катаракта, нужно разобраться в строении глаза, а точнее хрусталика.
Хрусталик — это прозрачная, двояковыпуклая биологическая линза, одним из основных компонентов которой является белок [3] . То есть это белковая структура. В отличие от других структур глаза в нём очень мало воды (около 50-60 %). С возрастом количество воды уменьшается, клетки хрусталика мутнеют и уплотняются. В норме биологическая линза взрослого человека желтоватого цвета, а когда возникает катаракта, она приобретает более интенсивный жёлтый или красный оттенок [3] . Хрусталик в глазу находится в специальной капсульной сумке (капсульном мешке, капсуле). Часть капсулы, которая покрывает хрусталик спереди, называется "передней капсулой", капсульная сумка, покрывающая линзу сзади — это "задняя капсула".
Изнутри передняя капсула хрусталика покрыта клетками эпителия, а задняя часть капсульного мешка не имеет таких клеток, поэтому она тоньше почти в два раза. Эпителий передней капсулы на протяжении всей жизни активно размножается и участвует в обменных процессах хрусталика, избирательно пропуская к нему питательные вещества через переднюю капсулу [3] .
Когда родной хрусталик мутнеет и образуется катаракта, возникает вопрос о хирургическом лечении.
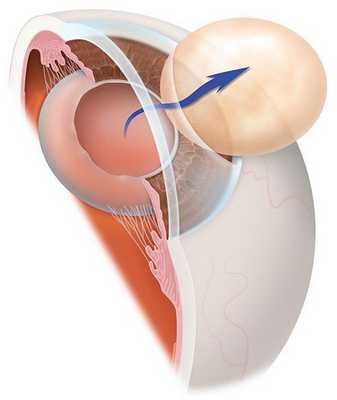
Существует несколько видов операций по удалению катаракты. На сегодняшний день самый эффективный и быстрый способ лечения помутнения — факоэмульсификация с заменой помутневшего хрусталика на интраокулярную линзу. Техника операции достаточно простая и не требует длительной реабилитации. Вначале хирург делает микроразрезы на роговице 1 мм и 2-3 мм. Далее формируется круглое отверстие в передней капсуле и с помощью ультразвука мутный хрусталик удаляется через это отверстие. Задняя капсула хрусталика остается целой. После того, как хрусталиковые массы удалены, в капсульный мешок через это же отверстие имплантируют искусственный хрусталик (ИОЛ).
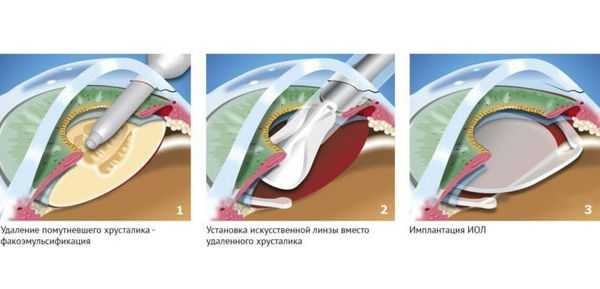
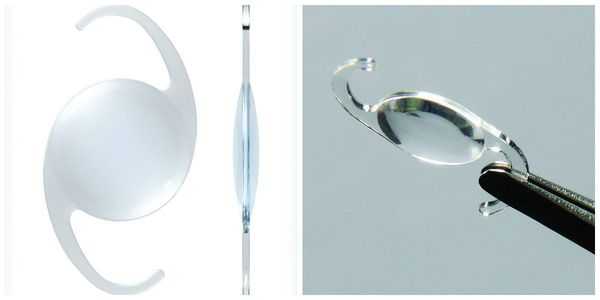
По своему строению интраокулярная линза намного тоньше биологической, поэтому в капсульной сумке первое время она находится в свободном положении. В срок от одной недели до месяца капсульный мешок плотно обволакивает искусственный хрусталик.
Иногда на передней капсуле хрусталика могут оставаться единичные эпителиальные клетки. В зависимости от обменных процессов и индивидуальных особенностей организма эти клетки могут разрастаться и переходить на заднюю капсулу хрусталика. Когда на ней скапливается большое количество этих клеток, капсула мутнеет и острота зрения постепенно снижается. Такое помутнение задней капсулы и называется вторичной катарактой. То есть патология представляет собой результат разрастания эпителиальных клеток на задней капсуле хрусталика.
Классификация и стадии развития вторичной катаракты
Существует несколько классификаций вторичных катаракт. В данном разделе мы рассмотрим наиболее распространённые.
- По морфологическим признакам:
- регенераторная форма — наличие на задней капсуле клеток хрусталикового эпителия и его форм, например, шаров Эльшнига — Адамюка (визуально шары похожи на лягушачью икру);
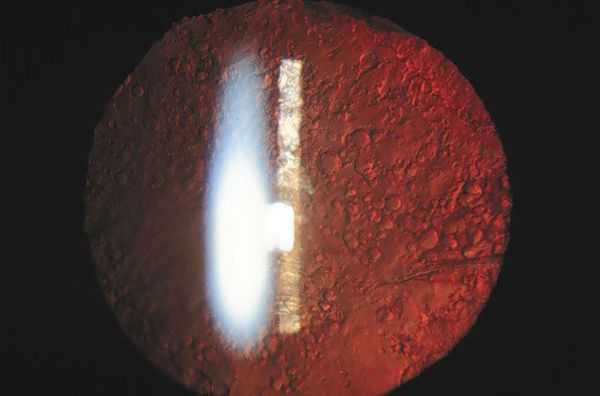
Осложнения вторичной катаракты
Учитывая, что основные симптомы вторичной катаракты связаны с ухудшением зрительных функций после замены хрусталика, главным осложнением является снижение качества жизни пациента. Без лечения симптомы будут прогрессировать, постепенно увеличивая зрительный дискомфорт.
Вторичная катаракта может привести к потере трудоспособности и инвалидности. Но до этого, как правило, не доходит, так как пациенты обращаются к врачу гораздо раньше, на этапе ухудшения зрения.
Диагностика вторичной катаракты
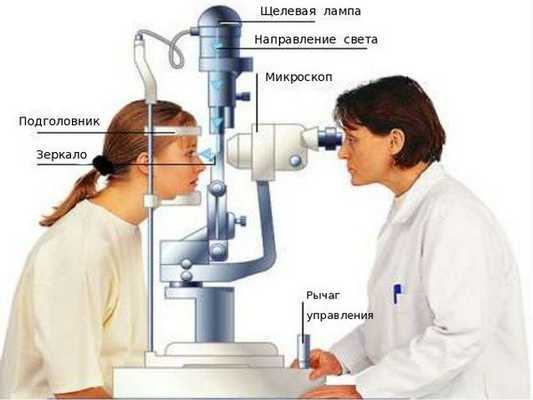
Обычно для выявления вторичной катаракты требуется стандартное офтальмологическое обследование — биомикроскопия (проверка остроты зрения и осмотр в щелевой лампе с расширенным зрачком).
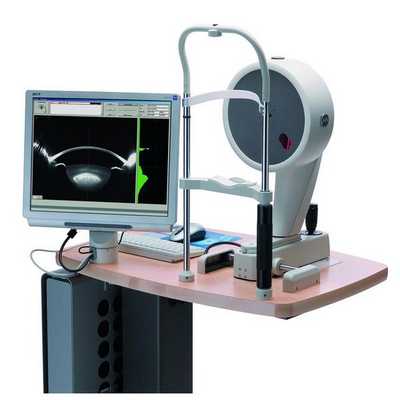
В некоторых случаях плотность помутнений на задней капсуле (толщину задней капсулы) определяют с помощью прибора Pentacam (используется для компьютерной топографии роговицы и комплексного исследования переднего сегмента глазного яблока) . Этот вид диагностики чаще всего проводится с целью клинических исследований или для определения целесообразности удаления капсулы, а также для определения мощности лазера в ходе операции.
Дифференциальная диагностика заболевания не проводится, так как клинические и лабораторные признаки заболевания очевидны.
Если при наличии помутнения капсулы врач видит, что степень помутнения не соответствует степени снижения остроты зрения, тогда проводится дальнейшее дообследование. Специалист должен выявить другое заболевание, которое является причиной ухудшения зрения, и определить дальнейшую тактику лечения пациента.
Лечение вторичной катаракты
Основная задача лечения вторичной катаракты — сформировать круглое отверстие в помутневшей задней капсуле хрусталика с целью улучшения зрительных функций.
Существует два основных способа сделать такое отверстие:
- Хирургическое лечение (инвазивный метод, проникающая операция).
- Лазерное лечение (неинвазивный, непроникающая операция).
В первом случае хирург в условиях операционной делает разрезы, проникает в глазное яблоко и механически удаляет помутневшую капсулу, формируя круглое отверстие в ней. Это достаточно травматичный метод, поэтому используется крайне редко, обычно при наличии абсолютных противопоказаний к лазерному лечению.
В настоящее время при лечении пациентов с вторичной катарактой преимущественно применяют лазерную фотодеструкцию (ЛФД) [4] [6] . ЛФД — это лазерная дисцизия вторичной катаракты (иначе её называют YAG-лазерной дисцизией капсулы хрусталика или лазерной капсулотомией), то есть рассечение помутневшей задней капсулы хрусталика с помощью лазерного луча.
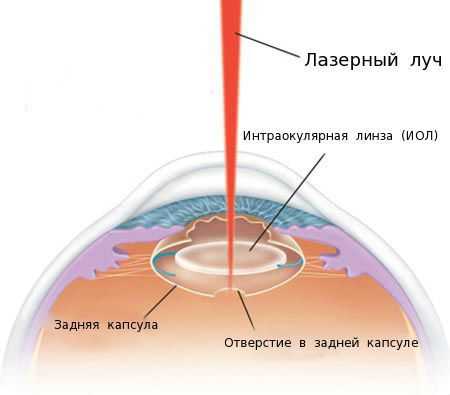
Точное и дозированное воздействие лазерного луча оказывает малую травматичность на структуры глаза и позволяет достичь высоких зрительных функций сразу после операции.
Данный вид операции не требует госпитализации. Сама процедура безболезненная, делается без анестезии и длится не более 5-10 минут. Лишь в некоторых случаях может потребоваться закапывание обезболивающих капель.
Методика проведения операции
За 30 минут до начала процедуры пациенту закапывают в глаз мидриатик (капли, расширяющие зрачок). В зависимости от вида помутнений задней капсулы и других факторов хирург определяет оптимальную тактику лазерного лечения и мощность лазерного излучения. Врач фокусирует луч лазера на задней капсуле, при его воздействии задняя капсула рассекается в нескольких местах и образуется круглое отверстие.
Показание к YAG-лазерной дисцизии:
- вторичная катаракта (помутнение задней капсулы хрусталика).
- низкий прогнозируемый результат после проведения процедуры (как правило, это связано с сопутствующими заболеваниями на этом глазу);
- воспалительные процессы глаза в остром периоде;
- мутные среды глаза, которые затрудняют хирургу обзор задней капсулы и могут повлиять на качество проведения операции.
Послеоперационный период
Реабилитационный период после удаления вторичной катаракты не требуется. Пациент может сразу после операции вести привычный образ жизни. В некоторых случаях врач назначает глазные противовоспалительные и/или гипотензивные капли в течение нескольких дней после операции и/или ограничение физических нагрузок и активных действий на некоторый срок.
Любая терапия должна быть назначена лечащим врачом. Нужно понимать, что каждый случай индивидуален, и, чтобы правильно определить тактику лечения, важно знать общую картину сопутствующих заболеваний.
Осложнения в ходе лазерного лечения и послеоперационном периоде
Появление лазерного оборудования в офтальмологической практике до недавнего времени воспринималось лишь оптимистично. Однако с накоплением клинического опыта стали появляться сведения о риске развития различных осложнений.
- Наиболее часто встречается офтальмогипертензия (повышение внутриглазного давления) после лазерной дисцизии вторичной катаракты. Осложнение длится не более 3 дней. В этой ситуации врач назначает гипотензивные капли или препараты внутрь.
- Рецидив помутнения в постлазерном периоде может возникнуть у пациента с периодическими воспалительными заболеваниями глаза (иридоциклитом), сахарным диабетом или пигментным ретинитом. Для снижения риска развития осложнений назначаются нестероидные противовоспалительные препараты (НПВС) внутрь или в виде капель.
- Риск развития после операции кровотечения в переднюю камеру глаза возрастает, если у пациента есть новообразованные сосуды на радужке или склонность к кровотечениям и гематомам. В редких случаях может произойти кровоизлияние в стекловидное тело (гемофтальм).
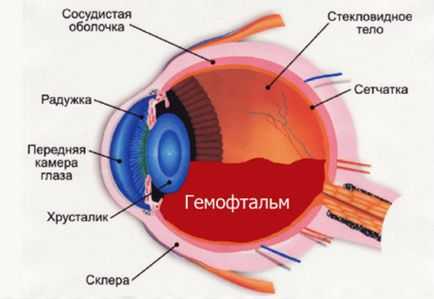
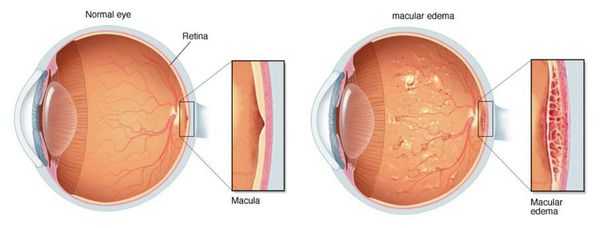
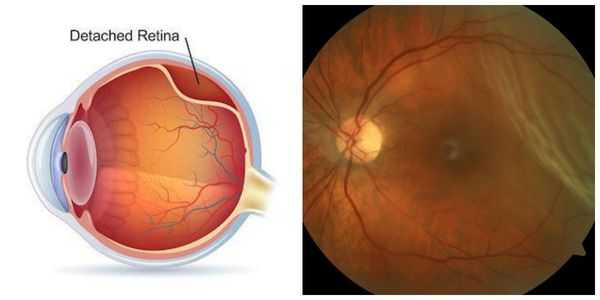
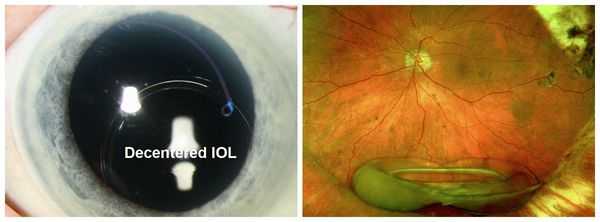
Важнейшим преимуществом лазерной хирургии является формирование стабильного оптического отверстия в задней капсуле хрусталика. Точное дозированное воздействие лазерного луча обеспечивает высокие послеоперационные результаты. Однако, несмотря на простоту техники проведения операции, возможность развития указанных осложнений требует тщательного обследования пациентов и учёта всех возможных факторов риска. Такой подход позволяет провести процедуру безопасно и получить хороший послеоперационный результат.
Прогноз. Профилактика
Вторичная катаракта не возникает повторно. Причиной заболевания является помутнение капсулы хрусталика, которая в ходе операции рассекается лазером и удаляется. На её месте образуется пустое отверстие ("окошко"), и клеткам, которые вызывали снижение зрения, больше негде расти. Некоторыми хирургами вопрос профилактики вторичной катаракты решается одновременно с удалением катаракты [2] [7] [9] . Это особенно актуально для пациентов с угрозой развития макулярного отёка или отслойки сетчатки и у детей младшего возраста [8] . Данная техника позволяет избежать развития вторичной катаракты и, как следствие, лазерного вмешательства.
Однако на сегодняшний день доказано, что удаление задней капсулы хрусталика одномоментно с удалением катаракты в целях профилактики вторичной катаракты не целесообразно, так как может привести к ряду осложнений.
Выше мы говорили о том, что одним из факторов развития вторичной катаракты являются воспалительные процессы в глазу после хирургического лечения. Следовательно, проведение противовоспалительной терапии в раннем послеоперационном периоде снижает вероятность возникновения помутнений на задней капсуле хрусталика [6] .
В качестве профилактических мер может проводиться фотодинамическая терапия (фотохимическое воздействие на новообразованные сосуды) перед хирургическим лечением катаракты. Однако к ней есть множество противопоказаний и не всегда эффективность такой терапии оправдана.
Немаловажное значение имеет материал, из которого сделан искусственный хрусталик. На сегодняшний день предпочтение отдают ИОЛ из акрила. Помимо многих преимуществ такие линзы являются лазеропрочными. То есть, если возникнет необходимость удалить вторичную катаракту, вероятность того, что луч лазера повредит оптику линзы и повлияет на качество зрения после операции, практически отсутствует.
Необходимо помнить, что в целях профилактики рекомендуется проходить осмотр офтальмолога 1-2 раза в год и незамедлительно обращаться к врачу, если происходит резкое ухудшение зрения.
Катаракта: виды, диагностика, методы лечения
Катара́кта — заболевание, связанное с помутнением хрусталика глаза, которое может привести к полной потере зрения.
Здоровый хрусталик имеет прозрачную структуру и выполняет функцию природной линзы, которая пропускает лучи света, фокусируя их на сетчатке. Как только хрусталик теряет свою прозрачность, пропускная способность его ослабляется и у человека ухудшается зрения.
Как диагностируется болезнь, ее первые симптомы, по каким причинам возникает катаракта глаза, почему она опасна своим прогрессированием, ведущим к полной потере зрительной функции. Своевременное лечение катаракты и точная диагностика на ранних стадиях заболевания позволяют избежать тяжелых последствий и сохранить зрение.
Причины катаракты
Прозрачная структура хрусталика сохраняется благодаря свойствам белковой ткани, из которой состоит природная линза глаза человека. Нарушение обменных процессов в организме способствуют изменению физико-химических и биологических свойств тканей хрусталика, что приводит к его помутнению. Этот процесс прогрессирует и является необратимым.
Развивается катаракта в период старения организма и связано это с возрастными изменениями. В 90% случаев катаракту диагностируют у пациентов старшего пенсионного возраста.
Факторы, которые ускоряют развитие заболевания, связаны с нарушением обменных процессов, недостаточным поступление витаминов, неблагоприятной экологическая обстановка и сахарным диабетом.
Помутнение хрусталика также может развиваться из-за перенесенных травм глаз или быть врожденным заболеванием, диагностируемым у младенцев. Врожденная катаракта имеет несколько типов, которые отличаются локализацией помутнения. Риск рождения ребенка с катарактой возрастает у беременных женщин, болеющих диабетом, а также перенесших в первом триместре беременности инфекционные заболевания.
Виды катаракты
Катаракта глаза в зависимости от периода развития может быть врожденной из-за патологий развития плода, приобретенной в результате травм и возрастной из-за естественных процессов старения организма.
В зависимости от расположения помутнения на хрусталике различают:
- Полярную заднюю и переднюю катаракту, когда помутнение находится на полюсах хрусталика и практически не влияет на остроту зрения. Наиболее распространена у новорожденных.
- Слоистую катаракту, когда ткани хрусталика мутнеют слоями и чередуются с прозрачными.
- Веретенообразную катаракту, расположенную в центральной части хрусталика. Она слабо влияет на остроту зрения и практически не прогрессирует.
- Корковую катаракту, которая встречается у пожилых пациентов.
- Субкапсулярную катаракту с быстрым прогрессированием и значительным влиянием на снижение остроты зрения.
- Полную катаракту, которая охватывает всю поверхность хрусталика.
Виды катаракты классифицируются по нескольким признакам:
- возрасту пациента;
- причине возникновения;
- локализации помутнения;
- стадии развития.
Признаки и симптомы
Первым явным симптомом заболевания является ухудшение зрения и ощущение пелены перед глазами. Человек видит предметы словно через запотевшее стекло. В таком случае единственным лечением является операция по удалению помутневшего хрусталика и его замене на интраокулярную линзу.
Катаракта глаз характеризуется явными симптомами, которые сложно не заметить:
- ухудшается острота зрения в темное время суток;
- возникают сложности с фокусировкой зрения на ближнем расстоянии для выполнения ручного труда, чтения и шитья;
- цветовосприятие ослабляется и яркость объектов снижается;
- изображение перед глазами двоится и может искажаться;
- подбор оптических средств коррекции зрения усложняется.
Врожденная катаракта
У младенцев врожденная катаракта возникает в результате нарушений в период внутриутробного развития плода и может поражать один или оба глаза одновременно. Заболевание у новорожденных часто сопровождается косоглазием и ритмическим подергиванием глаз (нистагмом). Помутнение на хрусталике может быть локализовано в районе зрачка. На поверхности хрусталика помутнение может быть точечным, в виде диска или полностью закрывать оптическую зону.
Со временем можно обратить внимание, что ребенок не реагирует на возникающие перед глазами объекты, отсутствует реакция на знакомые лица. Если катаракта односторонняя, то для рассмотрения объектов ребенок приближает игрушки к одному здоровому глазу.
В детском возрасте зрительная система играет важную роль в развитии ребенка и познании окружающего мира. Своевременная диагностика и лечение катаракты помогут обеспечить правильное формирование зрительной системы малыша.Оперативное лечение может быть проведено в возрасте от трех месяцев.
Диагностика
Чтобы катаракта глаза была диагностирована на ранних сроках развития патологии, применяется высокоточное оборудование для комплексного обследования. В период развития заболевания на ранних стадиях симптомы катаракты можно спутать с возрастной дальнозоркостью, поэтому ошибочно не придают им особого значения.
Во время диагностики осуществляется:
- проверка остроты зрения;
- проверка внутриглазного давления;
- обследование глазного дна;
- обследование поля зрения.
Методы лечения
Так как помутнение хрусталика является необратимым процессом, оноэффективно устраняется только оперативным путем. Удаление катаракты осуществляется методом факоэмульсификации. Процедурапроводится амбулаторно под местной капельной анестезией и длится около 20 минут.
В ходе оперативного лечения выполняется микроразрез роговицы, через который вводится прибор для ультразвукового воздействия на ткани хрусталика. Под действием ультразвука хрусталик превращается в эмульсию и с помощью того же инструмента удаляется из капустного мешка глаза.
Затем, через тот же микроразрез, вводится интраокулярная линза, которая подбирается пациенту индивидуально и может дополнительно корректировать остроту зрения. Чтобы скорректировать зрение, потребуется установка ИОЛ с корректирующими характеристиками, которые подбираются пациенту в соответствии с имеющимися отклонениями остроты зрения. Для коррекции зрения вблизи и вдаль используются мультифокальные ИОЛ.
Наложение швов не требуется, поэтому заживление проходит естественным путем. Период реабилитации сокращен минимально. После операции пациент отправляется домой для восстановления. Полная реабилитация занимает около месяца. В этот период нужно выполнять рекомендации врача, не пропускать контрольные осмотры. В течение двух недель после операции нужно исключить посещение бассейнов, защищать глаза от солнечных лучей, не перенапрягать глаза длительным чтением или просмотром телевизора. После полного восстановления можно возвращаться к привычному образу жизни без ограничений.
Разрушаем мифы о катаракте
От катаракты нельзя избавиться народными способами без оперативного вмешательства. Процесс помутнения хрусталика необратим, поэтому никакие лекарственные средства не могут восстановить прозрачность хрусталика.
Операция длится от 15-30 минут и лежать в стационаре не требуется. Процесс удаления хрусталика и имплантация интраокулярной мягкой линзы выполняются через микронадрез, поэтому никаких швов накладывать не нужно.
Очки больше не понадобятся. Но это в случае выбора трифокальных интраокулярных линз, которые обеспечивают коррекцию зрения на разных расстояниях. Могут быть использованы торические линзы, которые корректируют зрение после удаления катаракты и исправляют астигматизм.
Откладывать лечение катаракты нельзя! Постепенно помутневший хрусталик увеличивается в размерах и начинает давить на глазное яблоко, что приводит к повышенному внутриглазному давлению. В результате может начать развиваться глаукома, что при стремительном прогрессировании приводит к полной безвозвратной потере зрения из-за атрофии волокон зрительного нерва.
Видео о катаракте




Катаракта
Катаракта - это частичное или полное помутнение хрусталика глаза, расположенного внутри глазного яблока между радужкой и стекловидным телом. Хрусталик от природы прозрачный и играет роль естественной линзы, преломляющей световые лучи и пропускающей их к сетчатке. Потерявший прозрачность хрусталик при этом заболевании перестаёт пропускать свет и зрение ухудшается вплоть до полной потери.
Причины развития катаракты и группы риска
Заболевание может развиться:
- у пожилых людей - возрастная катаракта (90% от всех случаев);
- у людей после травм - травматическая катаракта (4%);
- после радиационного облучения - лучевая катаракта (3%);
- у новорождённых - врождённая катаракта (3%).
Ее развитию способствуют эндокринные расстройства (нарушение обмена веществ, сахарный диабет), авитаминоз, некоторые глазные заболевания, неблагоприятная экологическая обстановка, длительный приём определённых лекарственных препаратов. В последние годы было доказано, что причиной заболевания может также стать активное курение.
Акции
Дарим подарки на 25-летие клиники «Эксимер»: скидка до 10 000 рублей* на микрохирургическое лечение катаракты за 1 день.
* Акция действует с 17.10.2022 по 17.11.2022. Скидка предоставляется в зависимости от вида интраокулярной линзы.
Факоэмульсификация катаракты с имплантацией стандартной монофокальной интраокулярной линзы (A16.26.093.002)
Факоэмульсификация катаракты с имплантацией монофокальной интраокулярной линзы с дополнительными характеристиками (A16.26.093.002)
Факоэмульсификация катаракты с имплантацией монофокальной интраокулярной линзы с улучшенными оптическими характеристиками (A16.26.093.002)
Факоэмульсификация катаракты с имплантацией монофокальной торической интраокулярной линзы (A16.26.093.002)
Факоэмульсификация катаракты с имплантацией монофокальной торической интраокулярной линзы с индивидуальными оптическими параметрами (A16.26.093.002) ? Требуется предварительный заказ интраокулярной линзы Факоэмульсификация катаракты с имплантацией торической мультифокальной интраокулярной линзы с индивидуальными оптическими параметрами (A16.26.093.002) ? Требуется предварительный заказ интраокулярной линзы Факоэмульсификация катаракты с имплантацией интраокулярной линзы с расширенным фокусом (A16.26.093.002) ? Требуется предварительный заказ интраокулярной линзы Факоэмульсификация катаракты с имплантацией торической интраокулярной линзы с расширенным фокусом (A16.26.093.002) ? Требуется предварительный заказ интраокулярной линзыФакоэмульсификация катаракты с имплантацией торической трифокальной интраокулярной линзы (A16.26.093.002)
Как видит человек с катарактой


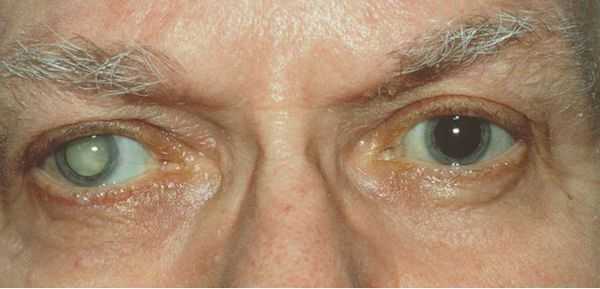
Симптомы катаракты
Древние греки называли катаракту «водопад» - kataraktes. Человек видит как бы сквозь пелену, запотевшее стекло. Это и есть главный симптом заболевания, говорящий о том, что помутнение уже затронуло центральную зону хрусталика и требуется оперативное лечение.
Здесь перечислены далеко не все признаки катаракты. И, конечно, важно понимать, что те же симптомы могут свидетельствовать о наличии других опасных заболеваний глаз! Определить, что именно стало причиной ухудшения зрения и принять адекватные лечебные меры под силу только грамотному специалисту.
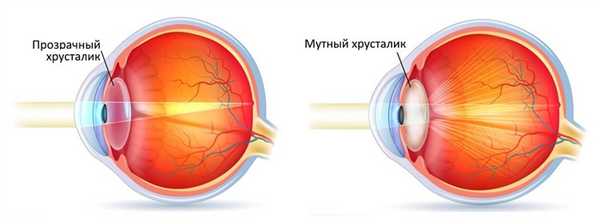
Природа появления катаракты
В состав хрусталика входят соединения белка, обладающие определёнными физико-химическими и биологическими свойствам и обеспечивающие прозрачность хрусталика. Под влиянием возрастных изменений в организме происходит денатурация белковых соединений - нарушение структуры молекул белка, то есть потеря их природных свойств. Представьте себе яичный белок: при варке он теряет прозрачность и становится белым. Это и есть процесс денатурации, при этом прозрачность вернуть белку уже невозможно. Можно сказать, что аналогичные процессы происходят и в хрусталике глаза человека.
Как быстро созревает катаракта?
Процесс помутнения хрусталика необратим!
Не ждите полного созревания катаракты, не теряйте зрение! Врачи рекомендуют проводить лечение, как только она начинает мешать нормальной зрительной жизни.
Хрусталик при возрастной катаракте мутнеет постепенно, процесс может занять от 4 до 15 лет. На начальной стадии заболевания помутнения могут затрагивать лишь периферию хрусталика, не попадать в оптическую зону и не влиять на зрение. Затем изменения охватывают и центральную часть, препятствуя прохождению света, и зрение ощутимо ухудшается. При перезрелой катаракте острота зрения снижается до светоощущения. По мере ее развития цвет зрачка вместо чёрного постепенно становится сероватым, серовато-белым, молочно-белым. В этих случаях катаракту можно заметить даже без специального оборудования.
Возрастные изменения хрусталика
Катаракта у пожилых людей
Чаще всего встречается возрастная катаракта. По статистике Всемирной организации здравоохранения, в 70-80% случаев эта паталогия глаза развивается у людей после 70 лет. Однако она может развиться и раньше, в возрасте 45 - 50 лет. Нередко возрастную катаракту называют старческой, но такое название нельзя считать корректным.
Основная причина развития возрастной катаракты - изменение биохимического состава хрусталика, обусловленное возрастными процессами в организме. Помутнение хрусталика - вполне естественное явление, поэтому от катаракты никто не застрахован.
Виды возрастной катаракты
Возрастная катаракта бывает ядерная, корковая, капсулярная, передняя полярная, задняя полярная, тотальная катаракта. Также она классифицируется по типу прогрессирования, характеру дегенеративных изменений, степени плотности хрусталиковой структуры.
Передняя полярная катаракта образуется из-за разрастания эпителиальных клеток. Особенность течения ядерная катаракты непосредственно в помутнении центра хрусталика. Корковый тип развивается на фоне дегенеративных изменений в коре хрусталика. Тотальная катаракта — это помутнение хрусталика целиком, что часто характерно для врожденной катаракты.
Врождённая катаракта у ребенка
Врождённая катаракта составляет более половины всех врождённых дефектов органа зрения. Заболевание у новорождённых обусловлена генетическими изменениями в структуре белков, необходимых для обеспечения прозрачности хрусталика. Причинами паталогии хрусталика у детей до года могут быть сахарный диабет у матери, инфекционные заболевания матери в I триместре беременности, приём определённых лекарственных препаратов. Главное в этом случае - ранняя диагностика врождённой катаракты. Если локализация и размеры помутнения в хрусталике не препятствуют правильному развитию органа зрения, то такая катаракта не требует экстренного хирургического лечения.
Виды врождённой катаракты
Среди врождённых катаракт наиболее часто встречаются:
- КАПСУЛЯРНАЯ. Изолированное помутнение передней или задней сумки (капсулы) хрусталика. Степень снижения зрения зависит от размеров помутнения капсулы. Развитие капсулярной катаракты может быть вызвано заболеваниями матери во время беременности или внутриутробными воспалительными процессами.
- ПОЛЯРНАЯ. Поражение распространяется как на капсулу, так и на вещество хрусталика у переднего или заднего полюсов. В большинстве случаев встречается двусторонняя катаракта. Размеры и форма значительно варьируются, от чего зависит ее влияние на зрение.
- СЛОИСТАЯ (зонулярная). Самая часто встречающаяся форма врожденной катаракты. В подавляющем большинстве случаев двусторонняя. Располагается в центре, вокруг прозрачного (или слегка мутноватого) ядра. Зрение снижается всегда, чаще всего очень значительно, до 0,1 и ниже.
- ЯДЕРНАЯ. Развивается на обоих глазах, имеет выраженный семейно-наследственный характер, чаще всего снижается зрение до очень низкого уровня - 0,1 и ниже. В случаях, когда помутнение ограничивается эмбриональным ядром, зрение может снижаться незначительно или не падать вовсе.
- ПОЛНАЯ. Заболевание, как правило, двустороннее. Клиническая картина разнообразна и зависит от степени помутнения хрусталика. При полном развитии катаракты весь хрусталик мутный. Ребенок слеп, имеет только светоощущение. Может развиться еще до рождения или созреть в первые месяцы жизни. Полная катаракта сочетается с другими дефектами развития глаз (микрофтальмом, колобомой сосудистой оболочки, гипоплазией желтого пятна, нистагмом, косоглазием и т. д.). Полная катаракта иногда может иметь тенденцию к рассасыванию, и тогда в области зрачка остается пленка — пленчатая катаракта.
- ОСЛОЖНЕННАЯ. Причиной ее развития может быть галактоземия, диабет, вирусная краснуха и другие тяжелые заболевания. Часто сопровождается другими врожденными дефектами (пороки сердца, глухота).
Главное в этом случае - ранняя диагностика врождённой катаракты. Если локализация и размеры помутнения в хрусталике не препятствуют правильному развитию глаза, то такая паталогия глаза не требует экстренного хирургического лечения. Если же помутнение препятствует поступлению световых лучей к сетчатке, развитию центрального зрения у младенца, то необходимо как можно раньше удалить это препятствие для того, чтобы правильно развивалась зрительная система ребёнка. Лечение врождённой катаракты в клинике «Эксимер» проводится даже у самых маленьких детей, начиная с трёх месяцев.
Диагностика катаракты
Современные диагностические приборы и методики в клинике «Эксимер» позволяют выявить заболевание даже на ранних этапах. На начальной стадии развития болезни человек может и не подозревать о наличии заболевания, однако биохимический процесс уже запущен, хрусталик постепенно потеряет прозрачность, а человек - зрение. Многие путают катаракту с другим схожим по симптомам, но иным по своей природе возрастным изменением - возрастной дальнозоркостью. Точный диагноз поставит только врач-офтальмолог при помощи специальных приборов. Основным в диагностике катаракты является осмотр с помощью световой (щелевой) лампы - биомикроскопия глаза. Важны также такие исследования как определение остроты зрения, осмотр глазного дна, исследование полей зрения, измерение внутриглазного давления. На этапе расчёта параметров искусственного хрусталика в клинике «Эксимер» применяется уникальный прибор - оптический когерентный биометр ИОЛ-мастер Zeiss.
Единственный эффективный способ избавиться от катаракты - хирургическое лечение, в ходе которого помутневший хрусталик заменяется на прозрачный искусственный, по своим свойствам максимально приближенный к природному. В клинике «Эксимер» лечение катаракты проводится по самой передовой методике - ультразвуковой факоэмульсификации, в том числе и с фемтолазерным сопровождением.

Комбинированный биометрический прибор для получения данных человеческого глаза, необходимых для расчета имплантируемой интраокулярной линзы. При помощи этого прибора в течение одного сеанса измеряются длина оси глаза, радиусы кривизны роговицы, глубина передней камеры глаза и многое другое. Такое оборудование позволяет осуществить высокоточный подбор искусственного хрусталика всего за 1 минуту!
Лечение катаракты
Лечение при катаракте включает в себя как медикаментозную терапию, так и применение радикальных хирургических методов.
Медикаментозная терапия
Капли для глаз способствуют улучшению обменных процессов в хрусталике и тканях глаза, окружающих эту природную линзу зрительной системы человека, благодаря чему процесс развития катаракты может приостановиться. Однако важно понимать, что современная медицина не располагает препаратом, позволяющим решить проблему катаракты и обрести хорошее зрение без хирургического вмешательства.
Перед применением любых лекарственных препаратов обязательно проконсультируйтесь со специалистом-офтальмологом!
Помните: катаракту невозможно вылечить каплями!
Не стоит бездумно верить рекламе и тратить драгоценное время на поиски чудо-средства от катаракты. Это заболевание чревато опасными осложнениями, не откладывайте лечение! Обратитесь за консультацией к врачу!
Операция по удалению катаракты
Суть операции по удалению катаракты - замена помутневшего природного хрусталика, естественной линзы человеческого глаза, на интраокулярную линзу. Операция проводится без наркоза, занимает всего около 15 - 20 минут и переносится, как правило, достаточно легко. Местная капельная анестезия, применяемая в ходе вмешательства, исключает излишнюю нагрузку на сердечно-сосудистую систему и организм в целом, высокая безопасность процедуры позволяет оперировать пациентов любых возрастных групп. Реабилитационный период после операции по удалению катаракты краток и проходит с минимумом ограничений.
Современные интраокулярные линзы имеют желтый фильтр, защищающий сетчатку от вредного ультрафиолета. Как правило, в их конструкции есть асферический компонент, позволяющий получать качественное, четкое и контрастное изображение как в дневное, так и в вечернее время. В конструкции мультифокальных интраокулярных линз предусмотрено несколько оптических фокусов, позволяющих получать максимальную остроту зрения как на удаленных расстояниях, так и вблизи, что дает пациенту возможность полностью избавиться от очков.
Противопоказания к удалению катаракты
В некоторых случаях операция по удалению катаракты может быть противопоказана. К таким случаям относятся:
- Инфекционно-воспалительные заболевания.
- Период беременности и лактации.
- Снижение остроты зрения до светоощущения. В ситуации, когда у пациента зрение ухудшилось настолько, что осталось только светоощущение, операция в большинстве случаев не проводится в силу неблагоприятного прогноза. Но если результаты диагностики зрения и наблюдения показывают, что операция поможет хотя бы частично восстановить зрительную функцию, вмешательство проводится.
- Глаукома при отсутствии декомпенсации.
- Некоторые заболевания в острой стадии. При наличии таких состояний, как перенесенный в течение полугода инсульт или инфаркт, острое течение сахарного диабета, рассеянный склероз, операция, по решению врача-офтальмолога, может быть исключена.
Профилактика катаракты
К сожалению, от этого заболевания не застрахован никто, и можно условно сказать, что если бы люди жили до 120 - 150 лет, то катаракта была бы у всех.
Однако надо заметить, что катаракта не всегда является частью естественного процесса старения.
Факторами, провоцирующими развитие заболевания, могут стать эндокринные расстройства, нарушение обмена веществ, травмы глаз, пребывание в неблагоприятной экологической обстановке, длительный прием некоторых лекарственных препаратов, ряд общих заболеваний - и это еще не весь список. Профилактика катаракты может включать в себя соблюдение следующих пунктов:
- оберегайте глаза от вредного воздействия ультрафиолета, не пренебрегайте ношением солнцезащитных очков, особенно в ситуациях, когда глаза находятся под ударом прямого и отраженного солнечного излучения - от воды, снега и т. д.;
- включайте в меню продукты, богатые витаминами и микроэлементами, полезными для зрения;
- откажитесь от курения;
- контролируйте состояние своего организма, в том числе обязательно уделяя внимание профилактике эндокринных расстройств.
И главное правило: проходите ежегодный профилактический осмотр у офтальмолога. Современная высокоточная диагностическая аппаратура позволяет обнаружить паталогии глаза уже на ранних стадиях - и максимально оперативно принять необходимые лечебные меры, не допуская развития опасных осложнений.



Читайте также:
- Измена. Психология измены, анализ причин измен
- Укладка при рентгенограмме черепа и нижней челюсти в ЗП или ПЗ проекции
- Протезирование коронками при коротких зубах с повышенной стираемостью. Рекомендации
- Послеоперационный лучевой контроль манипуляции на почке после трансплантации
- Абсцесс зуба: причины, симптомы и лечение
