Кавернозная гемангиома конъюнктивы: признаки, гистология, лечение, прогноз
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Гемангиома: причины появления, симптомы, диагностика и способы лечения.
Определение
Гемангиомой называют гиперплазию сосудов (разрастание клеток сосудистой стенки) - заболевание, которое классифицируется как доброкачественная опухоль (доброкачественное новообразование) и может быть как врожденным, так и появиться в течение нескольких месяцев после рождения ребенка.
Гемангиома кожи у взрослых встречается, но не часто, так как большинство опухолей самостоятельно рассасываются еще в детском возрасте. Если похожее новообразование появилось на коже взрослого человека, где до этого не было никаких поверхностных дефектов, то такая опухоль требует тщательной диагностики.
Если в детстве гемангиома выражена слабо (в виде ссадины или небольшого пятнышка), то во взрослом возрасте под действие определенных факторов она может расти и увеличиваться.
Гемангиомы формируются, как правило, на коже головы, лица, шеи и реже - на туловище и конечностях. Излюбленными локациями на внутренних органах являются печень, кости, легкие.
Гемангиомы кожи чаще представляют собой одиночные новообразования, но бывают исключения. Замечено: если гемангиом на видимых участках тела больше пяти, высока вероятность того, что есть и гемангиома внутренних органов.
Причины появления гемангиом
Причины появления гемангиом до конца не изучены. Согласно одной из теорий, разросшиеся клетки эндотелия могут быть остаточными эмбриональными клетками. Другое предположение заключается в том, что гемангиома начинает расти внутриутробно в условиях хронического недостатка кислорода. Возможно, формирование опухоли могут провоцировать острые инфекции, в том числе респираторно-вирусные, если таковые были у матери в первом триместре беременности. Это лишь теория, потому как гемангиомы возникают и у детей, родившихся от матерей с нормально протекавшей беременностью.
Угрозы выкидыша, предлежание плаценты (очень низкое расположение плаценты в матке, затрудняющее естественные роды), отслойка и воспаление плаценты, обвитие пуповины, преэклампсия (комплекс симптомов, включающий отеки, повышение артериального давления и выявление белка в анализе мочи), возраст матери (старше 38 лет) также являются факторами риска.
Классификация заболевания
Гемангиомы детского возраста подразделяют на врожденные и инфантильные (младенческие).
Нередко крупные гемангиомы можно увидеть во время ультразвукового скрининга. Новорожденный появляется с гемангиомой, которая впоследствии может самостоятельно в течение полутора лет уменьшиться в размере и исчезнуть (быстро инволюционирующая), уменьшиться, но не полностью исчезнуть (частично инволюционирующая) или не измениться совсем (не инволюционирующая). Если врожденная гемангиома растет, то только пропорционально росту ребенка. С равной частотой она встречается как у мальчиков, так и у девочек.
Инфантильная гемангиома
Предшествует такой гемангиоме участок измененной кожи или красное пятно. Рост гемангиомы может продолжаться до шести месяцев жизни ребенка. Затем наступает период остановки роста, он длится в среднем два месяца, а потом происходит фаза медленного уменьшения новообразования, которая может продолжаться до десяти лет.
Младенческая гемангиома встречается у девочек в пять раз чаще, чем у мальчиков.
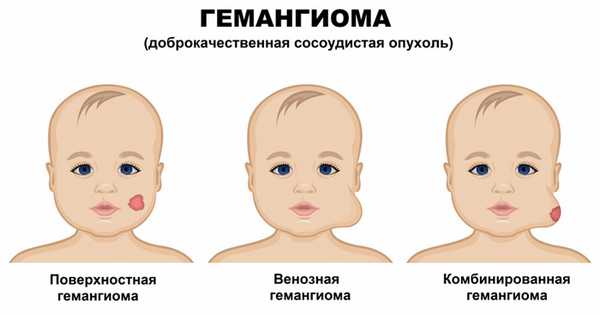
Инфантильные гемангиомы могут располагаться на коже (простые капиллярные гемангиомы), под кожей (венозные и кавернозные гемангиомы) и быть комбинированными.
В зависимости от гистологического строения и от калибра сосудов гемангиомы подразделяют:
- на капиллярные,
- венозные,
- кавернозные,
- комбинированные.
Располагается на поверхности кожи и представляет собой густую сеть тесно переплетенных капилляров, выстланных клетками эндотелия. Эта форма встречается в 90-96% случаев, характерна интенсивным разрастанием новых сосудов и считается начальной стадией развития образования.
Образования представлены венами мелкого и среднего калибра. Таким гемангиомам свойственно разрастание вглубь кожи и над ее поверхностью.
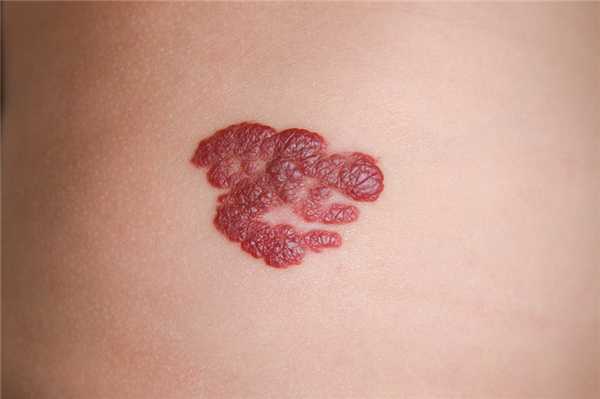
Кавернозные, или пещеристые гемангиомы.
Кавернозное образование считается следующим этапом развития венозной формы гемангиомы. Оно состоит из полостей, ограниченных эндотелиальным слоем сосудов и разделенных перегородками. Такая гемангиома формируется в результате переполнения кровью неполноценных капилляров и разрыва их стенок с образованием полостей (каверн) и кровоизлияний (гематом). Кровь, находящаяся в этих полостях, из-за повышения коагуляционных свойств образует мелкие сгустки.
К этому виду гемангиом относят образования, имеющие признаки нескольких форм различной степени выраженности.
- Капиллярная, или поверхностная гемангиома кожи (винное пятно) склонна к разрастанию в окружающие ткани и представляет собой объемное эластичное образование от бледно-розового до насыщенного красного или бордового цвета, с неровными очертаниями, несколько возвышающееся над поверхностью кожи. При надавливании гемангиома бледнеет, но потом быстро принимает исходный вид. При локализации на затылке имеет название «укус аиста», при локализации на лбу - «поцелуй ангела».
Края гемангиомы говорят о стадии ее развития: ровный очерченный край наблюдается в фазе остановки роста и фазе уменьшения опухоли. Во время активного роста края размыты.
Небольшие гемангиомы внутренних органов зачастую никак себя не проявляют и случайно выявляются при проведении исследований, связанных с другими заболеваниями.
Для того чтобы гемангиома печени давала болевые ощущения, она должна достигать внушительных размеров - 5-10 см. Гемангиома позвоночника не вызывает никаких симптомов, если она находится внутри позвонка. Как только она затрагивает надкостницу (оболочку, покрывающую кость) или связки, появляется постоянная боль. Опухоль, сдавливающая корешки спинномозговых нервов, может привести к различным нарушениям чувствительности в конечностях.
Некоторые гемангиомы сразу вызывают симптомы, это объясняется особенностью расположения. Разрастаясь, они быстро нарушают функцию органа. К таким относят гемангиомы гортани, трахеи, опухоли глаз.
Диагностика гемангиомы
Диагностика гемангиомы начинается с опроса пациента и/или его представителей о течении заболевания, первых проявлениях, динамике событий. Затем проводят детальный осмотр сосудистого образования. В зависимости от симптомов и расположения гемангиомы может потребоваться углубленный осмотр узким специалистом (офтальмологом, оториноларингологом и т.д.).
Для уточнения размеров, глубины залегания, строения новообразования показано ультразвуковое исследование с изучением кровотока. Однако при некоторых гемангиомах оно может быть неинформативным.
Исследование мягких тканей для выявления патологических изменений и диагностики новообразований.
Гемангиома глаза
Гемангиома глаза - это доброкачественная сосудистая опухоль, располагающая на коже век или конъюнктиве и состоящая из патологических сосудистых сплетений. Причины возникновения гемангиомы глаза точно неизвестны. Различают капиллярные и кавернозные гемангиомы, а также смешанные варианты. Клинические проявления зависят от вида гемангиомы. Диагностику проводят с помощью визуального осмотра и биомикроскопии, из дополнительных методов используют УЗИ глаза, МРТ или КТ орбит, ангиографию. Лечение проводят консервативно или оперативно, в зависимости от размеров и места расположения гемангиомы. При раннем обращении и правильном лечении прогноз благоприятный.

Общие сведения
Гемангиома глаза - доброкачественное сосудистое новообразование, возникающее из гиперплазированного эндотелия кровеносных сосудов, которое проявляется преимущественно в детском возрасте, характеризуется довольно быстрым ростом и частым прорастанием в окружающие ткани. Гемангиома глаза является одной из самых частых доброкачественных опухолей в детской офтальмологии. Встречается у новорожденных детей, чаще у недоношенных. Обнаруживается в первые дни после рождения ребенка или в первые месяцы жизни. Девочки болеют чаще, чем мальчики. Наиболее высокая заболеваемость наблюдается у детей из развитых стран. Если у ребенка появилась гемангиома глаза, то в течение первого полугодия жизни у таких детей возможно появление гемангиом на других участках тела. Являясь морфологически доброкачественными образованиями, гемангиомы часто отличаются неблагоприятным клиническим течением и характеризуются быстрым инфильтрирующим ростом, достигая максимальной величины в первые недели и месяцы жизни.

Причины гемангиомы глаза
Причины возникновения гемангиом глаза до сих пор вызывают много споров у офтальмологов. В настоящее время ещё не найдены специфические генные мутации, отвечающие за развитие гемангиомы глаза, наследственность не является фактором риска. Неизвестны точные механизмы, запускающие нарушения в ангиогенезе (процесс образования и развития новых сосудов). Имеются определённые доказательства, что гемангиома глаза у новорожденных детей образуется в результате повреждения ангиобластов (клетки сосудистой стенки). Эти процессы возникают в первом триместре беременности, между 7 и 10 неделей. Процесс внутриутробного развития сосудов достаточно сложен и окончательно не изучен. Любые изменения в ангиогенезе могут приводить к спонтанному росту кровеносных сосудов, отмечаемому при гемангиомах глаза у детей.
Симптомы гемангиомы глаза
Выделяют капиллярную и кавернозную гемангиому глаза, а также смешанные варианты. Капиллярная гемангиома, или «земляничный» невус, проявляется у новорожденных детей в виде ограниченного опухолевидного разрастания ярко-красного цвета. Выступает над уровнем кожи, бледнеет при надавливании и увеличивается в размерах во время крика или плача ребёнка. Чаще встречается на верхнем веке и может распространяться в орбиту. У данного вида гемангиомы активный рост отмечается в первый год жизни ребёнка и останавливается к двум годам. Затем происходит обратный регресс опухоли с полным исчезновением к 5-6 годам. В редких случаях гемангиома глаза может сочетаться с поражениями других органов и систем в виде синдрома Казабаха-Мерритта (характеризуется тромбоцитопенией, анемией и нарушением свёртывания крови), или синдрома Маффуччи (сочетается с хондроматозом рук, ног и искривлением трубчатых костей).
Кавернозная гемангиома, или пламенеющий невус, проявляется в виде пятна, чётко отграниченного, мягкого по консистенции, розового цвета, не бледнеющего при надавливании. Возникают также у новорожденных. С возрастом не увеличивается в размерах и не проходит самостоятельно, меняется цвет пятна до тёмно-красного или фиолетового. Кожа под образованием может грубеть, гипертрофироваться, становиться узловатой, рыхлой, кровоточить или воспаляться. Поражение носит сегментарный характер, но встречаются и двусторонние невусы. Сочетанные поражения возникают при обширных гемангиомах, затрагивающих ветви тройничного нерва. Проявляются в структуре синдрома Штурге-Вебера (характеризуется нарушением в развитии сосудов сетчатки и оболочек головного мозга).
Из осложнений гемангиом глаза выделяют: механический птоз (большой размер опухоли мешает нормальной работе мышц век), как результат птоза развивается обскурационная амблиопия; косоглазие (новообразование в области глаза мешает полноценному движению глазного яблока в какую-либо сторону). На месте регрессировавшей опухоли может оставаться рубец или гипопигменация. Гемангиомы глаза большого размера могут осложняться кровотечениями, инфицированием или нагноением.
Диагностика гемангиомы глаза
Диагностика всех видов гемангиом глаза обычно не вызывает затруднений и основывается на визуальном осмотре ребёнка офтальмологом с помощью метода биомикроскопии при помощи щелевой лампы. Для уточнения диагноза и дифференциальной диагностики с другими сосудистыми опухолями проводят дополнительные исследования, такие как УЗИ глазного яблока (для уточнения структуры и глубины распространения гемангиомы), КТ орбит или МРТ (при недостаточности данных УЗИ, для уточнения размеров новообразования и возможного поражения соседних органов).
При необходимости оперативного лечения гемангиомы глаза дополнительно проводят ангиографию для более точного определения границ опухоли и распространения патологических сосудов. При изменении поверхности гемангиомы, окраски или консистенции выполняют биопсию, для исключения злокачественного перерождения новообразования. Также могут назначаться консультации онколога, дерматолога, гематолога или инфекциониста.
Лечение гемангиомы глаза
При лечении гемангиомы применяют консервативный или хирургический метод. Консервативная терапия включает в себя использование препаратов из группы глюкокортикостероидов (препарат вводят перорально ребёнку при первых проявлениях новообразования), интерфероны (подкожное введение препарата используется при обширных гемангиомах). При малых размерах гемангиомы глаза для удаления используют метод криодеструкции или диатермокоагуляции (воздействие на гемангиому низкой или высокой температурой, в результате чего происходит разрушение и отторжение новообразования). Использование лазерных методик оправдано также при небольших размерах гемангиомы глаза. Оперативное лечение показано при обширных гемангиомах с расположением в анатомически сложных областях. Кроме того, хирургический метод используют для удаления косметических дефектов, оставшихся от гемангиом.
При своевременном обращении к офтальмологу с первыми признаками формирования гемангиом, правильно подобранной терапии - прогноз благоприятный, удается добиться полного исчезновения новообразования без видимых дефектов.
Профилактика гемангиомы глаза
Учитывая, что гемангиомы глаза закладываются на эмбриональном этапе, профилактические мероприятия включают в себя тщательный контроль и обследование женщин как в период беременности, так и на этапе подготовки к зачатию. За несколько месяцев до зачатия необходимо пройти лечение всех хронических очагов инфекции (ЛОР-органов, глаз, зубов). Обязательно информировать женщин о вреде курения и алкоголя в период беременности, своевременно освободить беременную от работы на вредных химических производствах или перевести на более лёгкий труд. У рожениц старше 35-40 лет необходимо тщательно контролировать артериальное давление для предотвращения возникновения эклампсии. При обнаружении у новорожденного гемангиомы глаза необходимо максимально быстро обратиться к офтальмологу для обследования и уточнения диагноза, а также строго соблюдать рекомендации врача.
Кавернома головного мозга
Кавернома головного мозга — это церебральная сосудистая мальформация, состоящая из заполненных кровью полостей. Клинически проявляется менее чем в половине случаев. Основные симптомы включают цефалгию, судорожные пароксизмы, кровоизлияния в головной мозг. Диагностика осуществляется с применением электроэнцефалографии, церебральной МРТ, ангиографии. Консервативное лечение проводится с назначением противосудорожным препаратов. Хирургическая тактика заключается в полном иссечении каверномы. При глубинном расположении мальформации возможно использование радиохирургии или лазерной облитерации.
МКБ-10



Согласно классификации сосудистых мальформаций, кавернома относится к кавернозной форме гемангиом. Ранее была отнесена к новообразованиям. В настоящее время считается аномалией развития сосудов. На долю каверномы головного мозга приходится около 10-15% всех мальформаций сосудов ЦНС. Более 70% имеют супратенториальную локализацию. Распространенность каверном среди населения не превышает 0,5%. Клинически проявленные случаи заболевания наблюдается у 40-45% пациентов, остальные являются бессимптомными носителями аномалии. Выявляемость патологии значительно улучшилась с внедрением в медицинскую практику методов нейровизуализации.

Причины
Около 50% каверном головного мозга носят наследственный характер, что доказано обнаружением патологии при проведении МРТ ближайшим родственникам. В семейных случаях прослеживается аутосомно-доминантный тип наследования. Выявлено, что к образованию церебральной каверномы приводят мутации генов CCM1 и ССМ2, расположенных на 7-й хромосоме, и гена ССМ3, локализованного на 3-й хромосоме. Продолжаются исследования роли гена ССМ4, предположительно также участвующего в ангиогенезе.
Этиология спорадических случаев остается неясной. Считается, что спорадическая кавернома формируется в результате нарушений церебрального ангиогенеза, происходящего на 3-8 неделях внутриутробного развития. Триггерами аномалии выступают любые мутагенные факторы, действующие на организм беременной в этот период. Основными мутагенами являются: интоксикации, вирусные заболевания, прием медикаментов с тератогенным эффектом. Доказан радиоиндуцированный механизм возникновения каверном.
Патогенез
Гены ССМ1, ССМ2, ССМ3 кодируют синтез протеинового комплекса, необходимого для нормального морфогенеза эндотелиального слоя сосудистой стенки. Мутации указанных генов приводят к нарушению образования и миграции эндотелиоцитов с формированием каверн. Очевидно, подобные изменения эмбриогенеза возникают и под действием мутагенных факторов. Считается, что кавернома головного мозга имеет врожденный характер, однако она редко выявляется у детей до года, что связано с ее первоначально малыми размерами.
Точно не изучен механизм возникновения кавернозных гемангиом под воздействием радиоактивного излучения. Известны случаи их появления после лучевой терапии по поводу новообразования головного мозга, особенно у детей до 10 лет. Остается открытым вопрос, являются ли они результатом стимуляции роста имеющейся аномалии или образуются de novo.
Морфологически кавернома головного мозга представляет собой конгломерат высланных эндотелием полостей, разделенных соединительнотканными перегородками. Полости содержат кровь и тромботические массы, находящиеся в различной стадии формирования. Размер образования варьирует от 1-2 мм до 9 см. В стенке каверны отсутствуют типичные для нормального сосуда гладкомышечные элементы и эластические волокна.
Классификация
По этиологии каверномы головного мозга классифицируются на семейные и спорадические. По локализации в пределах головного мозга выделяют супра- и субтенториальные формы, по количественной характеристике — единичные и множественные. Микроскопическое изучение позволило выделить 3 базовых гистологических типа кавернозных гемангиом:
- Классический (I тип) — составляет 94% всех каверном. Образование состоит из каверн, разделенных соединительной тканью. Церебральное вещество между кавернами не определяется.
- Смешанный (II тип) — встречается у 5% пациентов. Характеризуется наличием между полостями прослоек мозгового вещества. Местами определяются слабо дифференцированные сосудистые элементы.
- Пролиферативный (III тип) — наиболее редкий. Наряду с типичной тканью кавернома содержит участки пролиферации эндотелия. По своему строению последний тип имеет сходство с морфологией капиллярных телеангиоэктазий.

Симптомы
Более половины выявленных каверном имеют асимптомное течение. Манифестация симптоматически проявленной каверномы возможна в любом возрасте. Клиническая картина зависит от локализации и размеров сосудистой аномалии. Наиболее типичным проявлением является судорожный синдром, наблюдающийся в 63% случаев супратенториальной формы. При локализации в неокортексе эпиприступы имеются у 90% больных.
Эпилептические пароксизмы варьируют от генерализованных до простых парциальных. Характерным является их достаточно редкое возникновение. Генерализованные эпиприступы типичны для лобной локализации, парциальные припадки — для каверномы височной доли головного мозга. В 34% случаев прослеживается тенденция к генерализации и учащению эпиприступов с течением заболевания, несмотря на проводимую противосудорожную терапию. Резистентность к антиконвульсантам наиболее характерна для мальформаций височной локализации.
У ряда больных на первый план выходит общемозговая симптоматика в виде цефалгий различной интенсивности. Возможны нарушения функции отдельных черепных нервов. При локализации каверномы вблизи ликворных путей наблюдается интенсивная головная боль, сопровождающаяся такими симптомами повышенного интракраниального давления, как тошнота, давление на глазные яблоки, рвота.
Расположение каверномы в глубинных отделах полушарий головного мозга проявляется очаговыми симптомами: парезами, сенсорным дефицитом, глобальной афазией. Мозжечковый синдром в виде дизартрии, грубых нарушений координации, походки характерен для кавернозной гемангиомы мозжечка. Наиболее тяжело протекает кавернома ствола головного мозга. Она проявляется альтернирующим синдромом, глазодвигательными расстройствами, бульбарными симптомами.
Осложнения
Наиболее часто кавернома головного мозга осложняется кровоизлиянием. Возможно субарахноидальное кровотечение, формирование внутримозговой гематомы. Кровоизлияние манифестирует внезапным появлением и быстрым прогрессированием очаговых симптомов. В ряде случаев наблюдается серия эпиприступов, переходящая в эпилептический статус. Повторные кровоизлияния приводят к формированию стойких неврологических нарушений. Кровоизлияния в ствол мозга могут иметь летальный исход в связи с параличом сосудистого или дыхательного центра.
Диагностика
Асимптомная кавернома головного мозга диагностируется врачом-неврологом при прохождении МРТ по поводу другого заболевания или в связи с наличием диагноза у родственника. При симптомном течении в неврологическом статусе возможно выявление очаговых расстройств, нарушений речи и координации. Среди инструментальных методов исследования для диагностики каверном в современной неврологии применяются:
- Электроэнцефалография (ЭЭГ). В обязательном порядке проводится пациентам с эпилептическими пароксизмами. Возможно выявление типичных форм эпиактивности, высокоамплитудных вспышек, гиперсинхронности альфа и бета ритмов.
- КТ головного мозга. Диагностирует наличие объемного округлого образования с четкими границами. Неоднородность структуры свидетельствует о наличие петрификатов в стенках каверн. Позволяет диагностировать гематому, субарахноидальное кровоизлияние. Малоинформативно в отношении каверном среднего и малого размера.
- МРТ головного мозга. Наиболее информативный метод диагностики каверномы. Визуализирует мальформацию с 98% специфичностью. На снимках наблюдается наличие гетерогенного образования с четкими контурами с типичным ободком сигнала низкой интенсивности в режиме Т2 за счет отложений гемосидерина.
- Ангиография. В большинстве случаев не фиксирует патологические изменения. Иногда визуализирует каверному как бессосудистую область. Ангиография применяется для исключения артериовенозной мальформации, сосудистой опухоли, аневризмы.
- Гистологическое исследование. Проводится на материале, полученном при проведении операции. Выявляет наличие характерных полостей, в ряде случаев — кальцификацию, кровоизлияния. Позволяет точно верифицировать морфологический тип мальформации.
Дифференциальная диагностика
Каверному головного мозга необходимо дифференцировать от интракраниальной опухоли, аневризмы, артериовенозной мальформации (АВМ). Церебральное новообразование отличается неуклонным нарастанием клинической симптоматики, при прорастании в окружающие ткани ‒ нечеткими границами образования, по данным МРТ. В отличие от каверномы, аневризмы и АВМ остаются включенными в кровоток, поэтому визуализируются при ангиографическом исследовании.

Лечение каверномы головного мозга
Консервативная терапия
Медикаментозное лечение направлено на купирование основных проявлений заболевания. Проводится при расположении мальформации в функционально значимой зоне головного мозга, при отсутствии очагового дефицита, у пациентов с редкими эпилептическими пароксизмами. Консервативная терапия показана после первичного кровоизлияния из каверномы функционально важной области при условии полного восстановления неврологических функций.
Основу фармакотерапии у больных с судорожными приступами составляют антиконвульсанты. Препарат подбирается индивидуально, его дозировка регулируется в зависимости от частоты приступа. Лечение осуществляется длительно, поскольку его прекращение ведет к возобновлению или учащению пароксизмов.
Хирургическое лечение
Показанием к операции являются проявившиеся кровоизлиянием каверномы головного мозга, локализующиеся за пределами функционально значимых областей. При расположении каверномы в значимой зоне хирургическое вмешательство рекомендовано в случае тяжелого эписиндрома, повторных кровоизлияний, прогрессирования неврологического дефицита, нарастающих признаков поражения ствола. Основными методиками хирургического лечения выступают:
- Хирургическая резекция. Является золотым стандартом лечения. Операция проводится с применением микрохирургической техники для полного удаления конгломерата каверн. При неполном удалении оставшиеся патологические ткани служат источником кровоизлияний и триггером эпилептической активности.
- Стереотаксическая радиохирургия. Показана при глубинном расположении каверномы с опасностью повреждения функциональных зон. Операция позволяет существенно снизить частоту кровоизлияний.
- Стереотаксическая лазерная абляция. Относительно новый метод лечения с малым количеством клинических наблюдений. Сообщается об эффективности данной методики в отношении каверном, расположенных в хирургически недоступных зонах.
Прогноз и профилактика
В целом наблюдается доброкачественное течение каверномы головного мозга. Возникающий при первичном кровоизлиянии очаговый дефицит обычно имеет тенденцию к полному регрессу. Повторные кровотечения из каверномы влекут инвалидизацию больного. Полное иссечение мальформации в ходе операции гарантированно предотвращает появление кровоизлияний, в 60% случаев приводит к полному прекращению эпиприступов, в 20% ‒ к уменьшению их частоты.
Специфические меры профилактики каверномы головного мозга не разработаны. Для предотвращения спорадических мутаций необходимо соблюдение охранительного режима в период беременности.
1. Кавернозные ангиомы ствола головного мозга. Клинические проявления, диагностика и результаты лечения/ Коновалов А.Н., Гаврюшин А.В., Хухлаева Е.А.// Вопросы нейрохирургии» имени Н.Н. Бурденко. - 2020. - 84(2).
2. Наследственные каверномы головного мозга: анализ 12 семей/ Белоусова О.Б., Коновалов А.Н., Окишев Д.Н., Сазонова О.Б., Шамов А.Ю.// Вопросы нейрохирургии. - 2011. - №4.
3. Современные подходы к хирургическому лечению кавернозных ангиом головного мозга/ Родич А., Смеянович А., Сидорович Р., Шанько Ю., Капацевич С., Щемелев А., Сусленков П. // Наука и инновации. - 2018. - №188.
4. Characteristics of cavernomas of the brain and spine/ J. Kivelev, M. Niemelä, J. Hernesniemi// Journal of Clinical Neuroscience. - 2012. -19(5).
Гемангиома печени
Гемангиома печени - это доброкачественная сосудистая опухоль, поражающая одну или обе доли печени. Чаще всего ее размер не превышает 5 см, а стертая симптоматика появляется только при значительных размерах образования. Первичная диагностика обычно является случайной и происходит при обследовании по поводу другой патологии. Заподозрить неоплазию позволят УЗИ, КТ или МРТ гепатобилиарной системы. Уточняют диагноз с помощью статической сцинтиграфии печени - метод позволяет доказать доброкачественный характер новообразования. Лечение только оперативное - при достижении опухолью больших размеров, сдавлении сосудов и соседних органов, кровотечении показано удаление части печени.


Гемангиома печени - сосудистое новообразование, локализующееся в паренхиме печени, не склонное к малигнизации. О происхождении гемангиом до сих пор ведутся споры, однако большинство ученых склоняются к врожденному генезу данного вида новообразований. Вероятнее всего, формирование гемангиоматозного узла в печени происходит в первом триместре беременности, в период закладки кровеносных сосудов плода, вследствие патологического воздействия на организм беременной.
Гемангиома печени встречается у 7% населения. Несмотря на бытующее мнение о редкости данного вида новообразований, неоплазия занимает второе место среди всех опухолей печени. До 80% сосудистых новообразований, обнаруженных в первые три месяца жизни, в последующем подвергаются спонтанному регрессу. Заболевание чаще выявляют у молодых женщин - это связывают со стимулирующим влиянием эстрогенов на рост сосудистых опухолей. Опасность данного образования в том, что первым его проявлением может быть массивное кровотечение с вероятным летальным исходом. Следует отметить, что распространенность патологии среди населения в последние годы неуклонно растет.

Считается, что гемангиома печени начинает формироваться еще внутриутробно из эмбриональной ткани, как дефект закладки сосудов венозного русла. Многочисленные исследования морфологического субстрата сосудистых опухолей ставят гемангиомы на промежуточную ступень между пороками развития и эмбриональными бластомами. Среди всех гемангиом внутренних органов самая частая локализация - в печени, при этом в 7-10% случаев диагностируются гигантские опухоли (более 5 см). В практической гастроэнтерологии гемангиома лидирует среди всех доброкачественных опухолей печени.
Несмотря на множество исследований, посвященных сосудистым опухолям, до сих пор не принято единого решения - является ли гемангиома истинной опухолью или же это аномалия развития сосудов. В пользу опухолевой теории говорит инвазивный рост, гормонозависимость, рецидивирование после удаления. На сторону порока развития склоняет частое возникновение множественных гемангиом, что нехарактерно для опухолей. Нередок и гемангиоматоз печени, когда практически вся паренхима поражена мелкими (от нескольких миллиметров до 2 см) гемангиомами. Иногда тотальный гемангиоматоз приводит к тяжелой печеночной недостаточности и циррозу.
Ученые связывают рост новообразования не только с размножением клеток, а также с кровоизлияниями, тромбозом и расширением опухолевых сосудов. Наибольшая из известных доброкачественных сосудистых опухолей весила более пяти килограммов, хотя средний диапазон веса составляет 300-1500 г. Обычно новообразования растут очень медленно, к зрелому возрасту достигая размеров не более нескольких сантиметров. Кавернозные гемангиомы обычно растут быстрее капиллярных. У женщин рост сосудистых опухолей более интенсивный из-за высокого уровня эстрогенов, которые стимулируют деление клеток гемангиомы.
Само понятие "гемангиома печени" является собирательным, многие авторы сюда относят разнообразные доброкачественные сосудистые новообразования печени: доброкачественную гемангиоэндотелиому, кавернозную, гроздевидную, венозную ангиомы. Гемангиома может быть кавернозной или капиллярной. Кавернозная гемангиома состоит из полостей больших размеров, которые объединяются в одну. Многие авторы в понятие каверномы включают не только опухоль, но и пороки развития, телеангиэктазии. Капиллярная гемангиома печени состоит из множества мелких полостей, каждая из которых содержит сосуд.
Симптомы гемангиомы печени
В 70% случаев выявленная неоплазия не превышает в размерах пяти сантиметров. Такие маленькие сосудистые опухоли никак не проявляются ни клинически, ни лабораторно. При достижении больших размеров (иногда до 20 см) может появиться стертая симптоматика: увеличение печени, боли в правом подреберье, тошнота. Чаще всего проявления гемангиомы бывают связаны со сдавлением крупных сосудов и соседних органов.
Иногда первым проявлением гемангиомы печени может быть массивное внутреннее кровотечение. Вызвать разрыв сосудов гемангиомы и кровопотерю могут разнообразные факторы: резкие движения, травмы живота (даже незначительные), высокие нагрузки. Кровотечение может быть столь массивным, что приводит к смерти пациента. Именно поэтому при возникновении резких болей в животе, после травмы брюшной полости пациентам с данной неоплазией следует незамедлительно обратиться к врачу.
Консультация врача-гепатолога редко позволяет своевременно выявить гемангиому печени, поскольку она практически никак не проявляет себя. Обычно доброкачественная сосудистая опухоль печени обнаруживается как случайная находка во время обследования по поводу другой патологии. УЗИ печени и желчного пузыря может обнаружить в паренхиме округлое образование с четкими контурами, неоднородным содержимым. Те же данные, но гораздо более точные, получают и при МРТ печени и желчевыводящих путей, МСКТ брюшной полости.

КТ ОБП С+. Гиперваскулярное объемное образование в правой доле печени, соответствующее плотности пула крови во всех фазах - гемангиома
Убедиться, что выявленная опухоль является гемангиомой печени, позволят ангиография чревного ствола (целиакография), статическая сцинтиграфия печени. Гепатосцинтиграфия используется для дифференцировки злокачественных и доброкачественных новообразований. Биохимические пробы печени (печеночные пробы) при гемангиоматозе обычно не изменены, если у пациента нет другой сопутствующей патологии (например, цирроза печени, гепатита). Клинические анализы также остаются в пределах нормы. Пункционная биопсия печени для диагностики сосудистой опухоли не используется, так как может привести к массивному кровотечению.
Большое внимание уделяется изучению генетических маркеров заболевания. Так, доказана связь А (II) группы крови с повышенным риском развития гемангиомы печени. Ученые предполагают, что развитие опухолевого процесса может иметь наследственную природу. Если исследования в данном направлении увенчаются успехом, то в будущем станет возможным выявлять группу риска по данной патологии, проводить диспансеризацию таких пациентов и диагностировать патологию еще на субклиническом этапе развития новообразования. Дифференцировать гемангиому печени следует с другими доброкачественными и злокачественными опухолями, кистами паразитарной и неинфекционной этиологии.
Лечение гемангиомы печени
От того, какого размера опухоль будет выявлена при обследовании, зависит дальнейшая тактика ведения и лечения данного пациента. Так как опухолевидное образование не всегда имеет шаровидную форму, принята единая методика измерения усредненного размера - фиксируется диаметр гемангиомы в трех взаимно перпендикулярных плоскостях ее наибольшего сечения. Неоплазии небольших размеров (до 5 сантиметров) не требуют каких-либо лечебных мероприятий. При первичном выявлении небольшой гемангиомы рекомендуют повторить УЗИ печени через 3 месяца для оценки динамики роста опухоли и общего состояния больного. В дальнейшем следует проводить ультразвуковое обследование каждые 6-12 месяцев, чтобы при повторной консультации гастроэнтеролога вовремя выявить показания к оперативному вмешательству.
Показания к удалению гемангиомы печени постоянно пересматриваются и дополняются. Специалисты сходятся во мнении, что необходимость операции должна оцениваться в каждом случае индивидуально. При этом учитываются размеры, локализация и количество новообразований, общее состояние пациента, сопутствующая патология. Главным критерием при определении показаний является сопоставление эффективности и риска операции. На сегодняшний день в пользу оперативного вмешательства свидетельствуют:
- Размеры опухоли более 50 мм.
- Быстрый рост опухоли - более чем на 50% ежегодно.
- Разрыв тканей опухоли с кровотечением.
- Тяжелая симптоматика, вызванная сдавлением опухолью сосудов или соседних органов.
- Сомнения в доброкачественности новообразования.
Однако существуют и противопоказания к проведению оперативного вмешательства - это прорастание основных венозных сосудов печени, цирроз печени, множественные гемангиомы в обеих долях печени.
При оперативном удалении неоплазий могут использоваться различные хирургические методики, в зависимости от размеров и локализации узла: сегментарная резекция печени, резекция доли печени (лобэктомия), гемигепатэктомия. Достаточно эффективными являются склерозирование и эмболизация. Указанные методы интервенционной радиологии могут использоваться и при множественных гемангиоматозных узлах, когда радикальная операция невозможна. В качестве подготовки к операции может применяться гормонотерапия - она позволяет уменьшить сосудистый узел в размерах, что в дальнейшем сводит объем операции и риск послеоперационных осложнений к минимуму.
В настоящее время разрабатывается множество современных неинвазивных методик лечения доброкачественных опухолей печени. Один из таких способов экспериментальной терапии заключается во введении в ткани гемангиомы ферромагнитных частиц с последующим созданием высокочастотного электромагнитного поля. При этом локальная температура в области опухолевого узла значительно повышается, вызывая асептический некроз, а затем - лизис поврежденных тканей.
Прогноз при гемангиоме небольших размеров благоприятный. Так как данное новообразование закладывается еще внутриутробно, то единственным методом профилактики является тщательная подготовка к беременности, соблюдение здорового образа жизни и правильное питание, особенно в первом триместре. Методы профилактики возникновения неоплазия после завершения беременности не разработаны. Женщинам с данной патологией следует сообщить о своем диагнозе гинекологу, поскольку назначение данным специалистом эстрогенов может привести к росту опухоли и кровотечению.
Лечение гемангиом глаз
Гемангиома глаза представляет собой сосудистое новообразование доброкачественной природы, которое состоит из сплетений гиперплазированных кровеносных сосудов. Она может развиваться на кожном покрове век или на конъюнктиве и в подавляющем большинстве случаев поражает новорождённых детей, чаще всего — недоношенных.Согласно медицинской статистике, гемангиома является наиболее распространённым новообразованием доброкачественной природы, которое можно встретить в детской офтальмологии. Её отличительными особенностями является интенсивный рост и прорастание в соседние ткани. Специалисты отмечают: если у ребёнка обнаружено это заболевание, то в течение первых шести месяцев новообразование может появиться и на других частях тела.
Этиология гемангиом
К сожалению, современная офтальмология не может установить точных причин развития гемангиом: обнаружить специфические мутации генов, которые провоцируют рост новообразования, не удаётся. В то же время специалисты отмечают, что врождённая наследственность в данном случае не играет никакой роли. Помимо этого, доказана связь глазных гемангиом у новорождённых и повреждений клеток стенок сосудов. Такое возможно во время 1-го триместра беременности в период между седьмой и десятой неделями.Важно понимать, что процесс развития сосудистой системы ребёнка в период внутриутробного развития очень сложен и на сегодняшний день изучен недостаточно. Это значит, что любые патологические процессы, протекающие в организме будущей мамы, могут провоцировать развитие гемангиомы у её малыша. К ним относят заболевания эндокринной системы, а также резус-конфликт. Вредные привычки беременной, а также плохая экологическая обстановка также могут спровоцировать развитие новообразования.
Типы гемангиом, клинические проявления
Гемангиомы могут располагаться под глазом или на веке и иметь разное строение. Исходя из последнего, выделяют три типа новообразований:
| Тип новообразования | Характерные особенности и проявления |
|---|---|
| Капиллярная | Около 90% случаев гемангиом приходится на капиллярные. Они выглядят как густая сеть ярко-красных или малиновых капилляров, которые выступают над уровнем кожи и становятся бледнее, если на них надавить. |
Чаще всего поражают верхнее веко и может захватить орбиту. Отличается интенсивными развитием в течение первых 12-ти месяцев жизни малыша и его затуханием к 2-м годам. После этого наблюдается регресс новообразования и его исчезновение к пяти годам.
Имеет вид розового пятна, которое не бледнеет при надавливании на него. Новообразование имеет чёткие границы и мягкую консистенцию. По мере его развития капилляры переполняются кровью, сосуды расширяются, что приводит к их разрыву и вытеканию крови внутрь опухоли. В результате формируются небольшие полости, наполненные кровью — каверны, которые и определили название вида гемангиомы.
Симптоматика гемангиом зависит от этапа их развития и типа гемангиомы. Так, для начального этапа характерны небольшие размеры новообразования. Оно выглядит как несущественная припухлость, на которой хорошо просматривается сеть капилляров. При надавливании на неё развивается болевая симптоматика. Внешний вид гемангиом отличается. Так:
- капиллярная выглядит как ярко-красное пятно, сформированное переплетёнными сосудами;
- кавернозная выглядит как опухоль, выступающая над кожей, в которой можно увидеть капиллярный узор и кровь в просветах.
Осложнения гемангиом глаза
Несмотря на свою доброкачественную природу, гемангиома может спровоцировать целый ряд осложнений. К примеру:
- механический птоз век, последствием которого может стать функциональное, обратимое понижение зрения одного из глаз;
- неодинаковое направление глазных зрачков — косоглазие;
- косметический дефект после исчезновения новообразования в виде рубца;
- кровоизлияния.
Диагностика глазных гемангиом
Перед тем, как приступить к лечению гемангиомы, офтальмолог проводит её диагностику. Она достаточно проста и предусматривает проведение визуального осмотра и биомикроскопии. Последняя направлена на определение состояния передней камеры глаза.Для того, чтобы дифференцировать заболевания от других новообразований сосудов, врач может назначить:
- УЗ-диагностику глазного яблока, которая позволит определить структуры и глубину новообразования;
- Компьютерную томографию орбит, которая позволит определить размер опухоли и её влияние на соседние структуры и ткани.
В случае, если диагностика проводится в связи с изменением внешнего вида новообразования, то с целью исключить риск перерождения в злокачественную опухоль офтальмолог назначает биопсию.
Читайте также:
