Классификация переломов зубного отростка второго шейного позвонка (осевого позвонка)
Добавил пользователь Владимир З. Обновлено: 21.01.2026
Как известно, перелом зубовидного отростка С2 позвонка является довольно редкой травматической патологией верхнего отдела шеи. Обычно эта травма бывает в результате ДТП, резкого удара в лоб. Чаще всего травма не совместима с жизнью и пациенты умирают на месте из-за сдавления или разрушения каудальных отделов ствола мозга и верхне-шейных отделов спинного мозга.
Классификация перелома зуба С2
Известна классификация перелома зуба С2 по Андерсон и Д Алонсо, которые выделили 3 типа перелома зуба С2. Чаще всего подлежит оперативному лечению 2 тип перелома — через талию зубовидного отростка, которая наименее кровоснабжаема и как следствие с худшей способностью к самостоятельной консолидации.
Возможные варианты лечения
- Репозиция и длительная фиксация в Галло-аппарате. Процедура не требует инвазии, но доставляет массу неудобств пострадавшему, вызывая ряд осложнений
- Операция Хармса — фиксация через боковые массы С1-С2. На мой взгляд, подходит при неудачной попытке трансдентальной фиксации. Из недостатков — сильно ограничивает повороты шеи, ограничивает подвижность в сегменте С1-С2
- Трансдентальная фиксация — самый распространенный вариант лечения данной патологии.
С учетом редкости данной травмы, врачи, работающие в нейрохирургических отделениях общего профиля (кроме НИИ травматологии или нейрохирургии) не имеют достаточного опыта выполнения данных вмешательств.
Пример лечения перелома зубовидного отростка С2 позвонка
В данной статье хочу продемонстрировать опыт лечения очень возрастного пациента с переломом зубовидного отростка С2.
Автотравма. Удар лбом о переднее сидение. Доставлена в реанимацию с глубоким тетрапарезом. На фоне лечения сила в ногах наросла, руки по-прежнему слабые.
На операции в скобе Мейфилда репозиция вывиха С1.
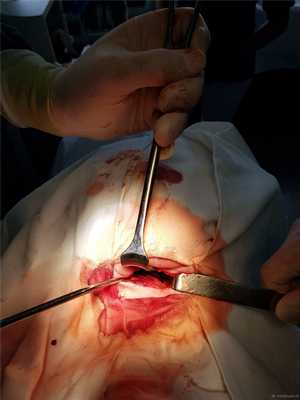
Доступ к С2 под нижней челюстью справа. Можно и слева, но правше и сподручнее справа.
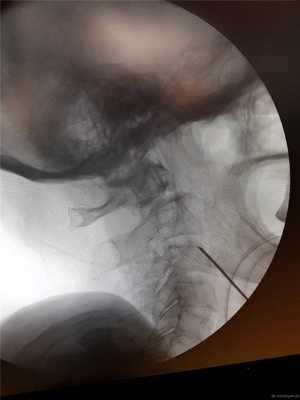
Затем под рентгеновским контролем устанавливается спица в необходимой точке ввода под нужную траекторию.
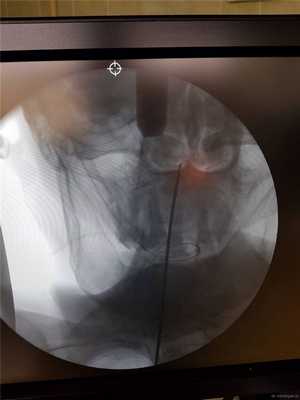
Контроль в прямой проекции.
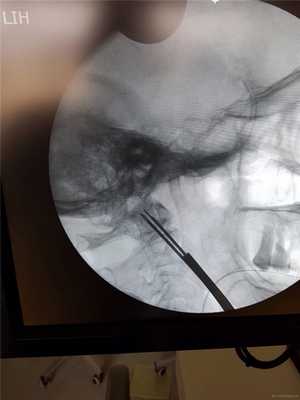
Спица проводится дрелью до верхушки С2. Затем так же проводится и вторая.
Затем первую спицу можно удалить и на ее место закрутить винт с двойной резьбой, предварительно измерив длину необходимого импланта по шаблону.
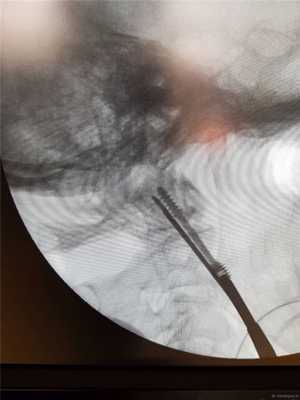
Вкручивается второй винт.
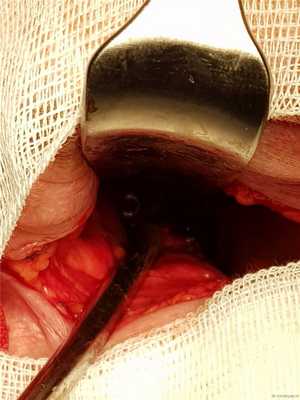
Вид операционной раны с головками винтов.
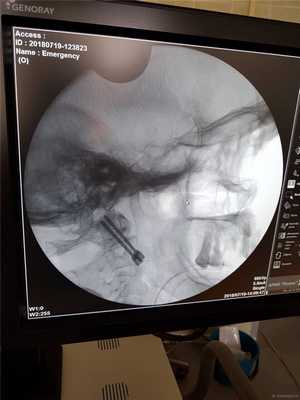
На контрольной КТ стояние винтов хорошее без промаха.

Фото укладки инструментов.
Автор статьи: врач-нейрохирург Воробьев Антон Викторович Рамка вокруг текста
Перелом зуба осевого позвонка
Перелом зуба осевого позвонка - это перелом зуба аксиса, обусловленный резким сгибанием шеи.
Эпидемиология:
Перелом зуба шейного позвонка наиболее часто диагностируемое повреждение верхней части шейного отдела позвоночника и составляет 11—13% всех повреждений шейного отдела позвоночника.
Патология:
Перелом обусловлен переразгибанием, чрезмерным сгибанием или наклоном в сторону. При остеопорозе чаще наблюдается II тип переломов и последующее несращение отломков.
Клинические проявления
- Боль в шее
- Неврологическая симптоматика возникает редко
- У 41% пациентов имеются повреждения головы, лица или другие повреждения
- Большинство пациентов не могут сесть из положения лежа без помощи рук, особенно при переломе тел позвонков у ребенка.
Последствия перелома шейного позвонка:
- Сдавление позвоночных артерий с симптомами поражения ствола мозга; повреждение спинного мозга наблюдается очень редко (при оскольчатых переломах со смещением).
Классификация
Классификация Anderson and D'Alonzo

Сравнение классификаций Anderson and D'Alonzo и Roy-Camille
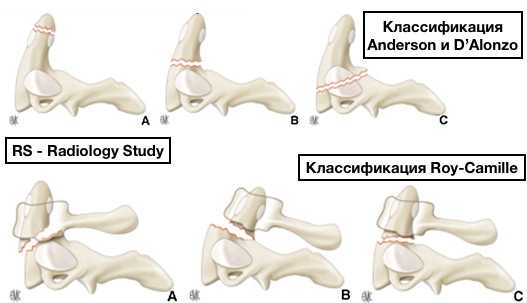
Классификация Anderson и D'Alonzo
Наиболее широко используемая классификация.
- I тип (8%): косой перелом через верхушку зуба с отрывом крыловидной связки - стабильный (потенциально нестабильный).
- II тип (59%): перелом основания зуба - нестабильный.
- III тип (33%): перелом распространяется на тело позвонка (фактически перелом отростков шейного позвонка), может быть стабильным или нестабильным (горизонтальный перелом верхней трети более стабильный, чем косой перелом, направленный кпереди, в средней и нижней трети позвонка).
Классификация Roy-Camille
Классификация Roy-Camille учитывает плоскость разрушения. В целом передние косые переломы считаются более стабильными, чем задние косые переломы.
Классификация Thoracolumbar injury classification and severity score (TLICS) при повреждениях грудного и поясничного отделов позвоночника
«Историческая» классификация переломов грудо-поясничного отдела позвоночника Magerl et al. была выполнена пятью авторами в 1994 г. и была основана на трех механизмах травмы:
- А. Компрессионная травма передней колонны
- В . Дистракционная травма с повреждением двух колонн
- С. Вращательная травма с повреждением трех колонн
Классификация Thoracolumbar injury classification and severity score (TLICS) была разработана группой специалистов, занимающейся проблемами визуализации и лечения при травмах позвоночника, для преодоления определенных трудностей в классификации и определения дальнейшей тактики лечения.
Классификация основана на следующих признаках:
- Морфология травмы определяется рентге- нографической картиной
- Целостность заднего связочного комплекса
- Неврологическое состояние пациента
- Компрессия/ (простая компрессия) - 1 балл
- Взрывная компрессия - 2 балла
- Поступательный/вращательный - 3 балла
- Дистракция - 4 балла
Целостность заднего связочного комплекса
- Целый - 0 баллов
- Подозрение/не определен - 2 балла
- Поврежден - 3 балла
Неврологический статус
- Норма - 0 баллов
- Повреждение корешков - 2 балла
- Конус спинного мозга: норма - 2 балла
- Конус спинного мозга: поврежден - 3 балла
- Конский хвост - 3 балла
Методы лечения
- 3 и менее баллов: консервативное лечение
- 4 балла: на выбор консервативное или оперативное лечение
- 5 или более баллов: оперативное лечение
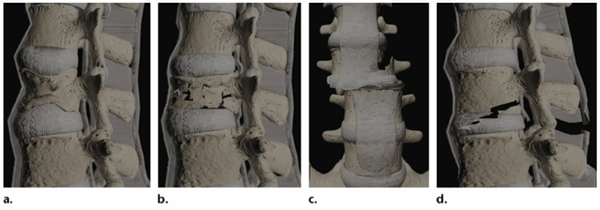
Механизм травмы:
- a. Компрессия/ (простая компрессия)
- b. Взрывная компрессия
- c. Поступательный/вращательный
- d. Дистракция
Контрольный список при описании травмы позвоночника на КТ и МРТ
КТ
Морфологические изменения
- Тип перелома
- Описание основных морфологических изменений
- Снижение высоты тела позвонка (приблизительно в %)
- Смещение осколков тела позвонка назад и сужение позвоночного канала (приблизительно в %)
- Другие смежные или не смежные повреждения
- Угол кифоза
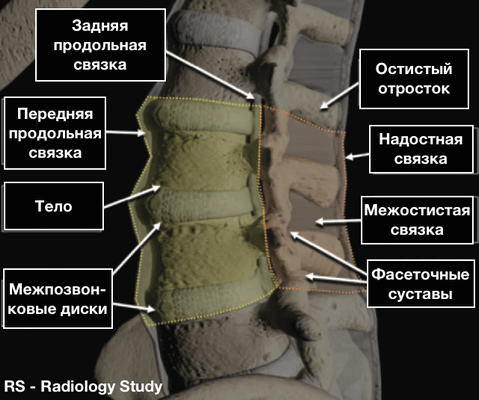
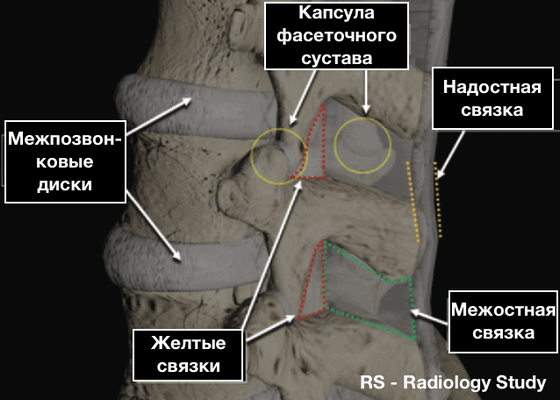
Косвенные признаки повреждения заднего связочного (лигаментозного) комплекса
- Расширение дугоотростчатых (фасеточных) суставов
- Увеличение межостистого расстояния
- Отрывной (авульсионный) перелом остистого отростка
- Подвывихи и смещения тел позвонков
МРТ
Костные повреждения (аналогично КТ)
Повреждения мягких тканей
Состояние заднего связочного (лигаментозного) комплекса (интактный, сомнительно, разрыв)
Классификация переломов зубного отростка второго шейного позвонка (осевого позвонка)


Актуальность. При переломе II шейного позвонка (или C2, аксис, лат. - axis) без смещения зубовидного отростка вертебральная и неврологическая симптоматика не является очевидной, - указывающей на наличие указанного перелома, - клинические симптомы при не осложнённых атлантоаксиальных дислокациях не выражены или даже отсутствуют. Это подтверждается тем, что около половины случаев переломов зубовидного отростка С2 позвонка не диагностируются в остром периоде, а в трети случаев атланто-аксиальные дислокации диагностируются после указанной выше травмы спустя несколько месяцев или даже лет. Эти диагностические затруднения также обусловлены, прежде всего, проекционными условиями рентгенографии верхне-шейных позвонков, на которые наслаиваются другие костные структуры: нижняя челюсть, сосцевидные отростки. Тем не менее, даже при отсутствии дислокации зубовидного отростка на фоне переломе С2-позвонка всегда сохраняется вероятность его (отростка) смещения вместе с атлантом и черепом в сторону позвоночного канала, что чревато возможностью появления и нарастания двигательных расстройств и формированием у больного краниоспинального синдрома [Богородинского] вплоть до летального исхода.
Введение. Прежде чем переходить к клинической картине, принципам диагностике и лечения неконсолидированного перелома зубовидного отростка С2 позвонка (без смещения) рассмотрим его анатомо-функциональные особенности, классификацию (виды) перелома зубовидного отростка С2-позвонка, а также основные клинические признаки при переломе зубовидного отростка С2-позвонка.
Зуб аксиса совместно с поперечной связкой и передней дугой атланта является основой стабильности атлантоакси-ального сочленения и препятствует чрезмерному смещению атланта и головы кпереди и кзади. С переломом зуба аксиса эта стабильность утрачивается и возникает опасность при дислокации его на уровне атланто-аксиального сочленения повреждения медулло-бульбарного отдела мозга и вертебральных артерий у выхода их из костного канала. Переломы зубовидного отростка у пострадавших [в среднем] в 20% осложняются повреждением спинного мозга, а [в среднем] в 7% приводят к летальному исходу. Переломы зубовидного отростка встречаются у 8 - 15 % пострадавших с повреждениями шейного отдела позвоночника. Данные повреждения особенно часто встречаются у людей моложе восьми и старше семидесяти лет.
Запомните : на месте происшествия каждый пострадавший с подозрением на перелом зуба аксиса должен рассматриваться как пациент с наличием перелома; он в экстренном порядке с осуществленной внешней иммобилизацией шейного отдела позвоночника, в нейтральном положении должен быть транспортирован в специализированный вертебрологический центр неотложной помощи (или в лечебное учреждение осуществляющее оказание неотложной помощи с наличием нейрохирургического и/или травматологического отделений).
Анатомо-функциональные особенности C2-позвонка (аксиса). Аксис является единственным осевым позвонком, который обеспечивает вместе с атлантом и мощным связочным комплексом стабильность в атланто-аксиальном сочленении и более 50 % ротационных движений головы, наряду со сгибанием и разгибанием.
Классификация. Классификация переломов зуба аксиса, предложенная в 1974 г. Anderson и D'Alonzo, актуальна и в настоящее время. Основанная на морфологичес-ких нарушениях, эта классификация, тем не менее, позволяет судить и о механизмах травмы, и о методах лечения, и о прогнозе. Основываясь на дополнительных методах исследования, классификация продолжает совершенствоваться и развиваться. С появлением компьютерной томографии, спиральной компьютерной томографии стало возможным более точно проследить линию излома, направление смещения фрагментов. В классификациях Hadley, А.А. Луцика, Я.Л. Цивьяна имеются небольшие уточнения основных типов повреждений.
- I тип - отрыв (косой перелом) верхушки (апикальной части) зуба аксиса в месте прикрепления крыловидной связки (этот тип перелома зуба аксиса встречается крайне редко, поэтому в литературе описаны единичные случаи таких переломов; это повреждение - стабильное);
- II тип - линия излома при переломе проходит по «талии» зуба, т.е. перелом шейки в месте соединения зуба с телом аксиса (это повреждение является нестабильным); оскольчатые переломы основания зуба классифицированы как тип IIа (выделение этого подвида обусловлено сложностью лечения данного повреждения);
- III тип - линия излома распространяется в тело аксиса с переходом на верхнюю суставную фасетку, т.е. перелом у основания зуба в теле аксиса (при этом повреждении возникает флексионно-экстензионная нестабильность);
- в литературе описаны единичные случаи возникновения вертикальных переломов зуба аксиса; верификация данного вида перелома стала возможной благодаря КТ; особенностью таких переломов является ротационная нестабильность, а нестабильность в сагиттальной плоскости не является истинной (вертикальные переломы зубовидного отростка С2 не отображены в общепринятых известных классификациях повреждений верхнешейного отдела позвоночника);
- переломы зуба аксиса также классифицируются в зависимости от наличия и степени смещения по ширине и под углом.
► Клиническая картина неконсолидированного перелома зубовидного отростка второго шейного позвонка без смещения (клиника изложена на основе результатов обследования [И.В. Мещеряков ООО «Санаторий (курорт) «Краинка», Тульская обл., Россия] восьми пациентов (8 случаев с 2001 по 2013 гг.) с неконсолидированным переломом зубовидного отростка С2 позвонка без смещения как 1-го типа [отрывной перелом верхушки зубовидного отростка], так и 2-го тип [поперечный перелом основания зуба], средний возраст которых составлял 62 года; среднее время существования у них перелома зуба аксиса до его диагностики составляло 15,7 месяцев: минимальное - 1 мес., максимальное - 3 года 2 месяца; в 7 случаях повреждающий удар был ! не очень большой силы - падение головой о край ванной, бордюр тротуара, ребро батареи водяного отопления с высоты своего роста или с табуретки; у 6 рентгенологически выявлен остеопороз).
Характерны жалобы на ноющие боли в затылке и в верхне-шейном отделе позвоночника при движениях головой, стихающие в покое. Активные движения в шейном отделе позвоночника (далее - ШОП) затруднены в связи с появлением или усилением боли в затылке, (реже) появлением головокружения и (значительно реже) онемения лица. Характерно (тест): если встать за спиной сидящего на стуле больного (с неконсолидированным переломом зуба аксиса без смещения) и попросить его посмотреть назад и вправо, а затем назад и влево, то больной разворачивается как вправо, так и влево всем корпусом без предварительного поворота головы, что отличает выше указанную патологию С2-позвонка от цервикаго, при котором больные всегда могут в одну из сторон немного повернуть голову, чаще - более чем на 15°, а затем уже совершают «доворот» туловищем (то есть при цервикаго имеется асимметрия симптоматики: ограничение поворота головы и болевой синдром более выражены с одной из сторон, а при переломе зубовидного отростка С2 без смещения симптоматика ! симметричная). При попытке обследования пассивных движений в шейных позвоночных двигательных сегментов (далее - ПДС) возникает выраженное двустороннее тоническое напряжение подзатылочных мышц: при попытке исследования ротации шейных ПДС в положении больного сидя при прямом положении головы - оно возникает при повороте головы менее чем на 15° в любую из сторон. У больных со 2 типом перелома зуба аксиса при попытке наклона головы вперёд также возникает такое мышечное напряжение. У больных с 1 типом перелома возможно аккуратно наклонить голову вперёд до соприкосновения подбородка с грудной клеткой. Однако при попытке повернуть голову в стороны в этом положении максимального наклона шеи вперёд (исследование ротации в ПДС C1 - С2) - это мышечное напряжение возникает при повороте менее чем на 5° равномерно с 2 сторон (то есть вновь обращает на себя внимание ! симметричность симптоматики).
В положении больного лёжа на спине: при создании неподвижности в ПДС C1 - С2 (фиксация ладонью врача подзатылочной области) пассивный наклон шеи больного вперёд возможен более чем на 45° без нарастания боли в затылке и субокципитальной области, а также без появления равномерного двустороннего напряжения мышц подзатылочной области. Без надёжной фиксации ладонью врача субокципитальной области боль и двустороннее напряжение мышц или возникают, или резко усиливаются на значительно меньшем углу пассивного наклона шеи пациента вперёд: около 15 - 20° ( ! этот клинический признак отличает напряжение подзатылочных мышц при неконсолидированном переломе зубовидного отростка С2-позвонка от ригидности затылочных мышц при менингеальном и псевдоменингеальном синдромах; поэтому для описания напряжения субокципитальных мышц у данных больных лучше использовать термин не «ригидность», а «симметричный дефанс подзатылочных мышц», чтобы подчеркнуть: во-первых, разный механизм возникновения защитного мышечного напряжения в случаях менингеальных синдромов и при переломе зуба аксиса, а во-вторых, то, что при надёжной фиксации ПДС C1 - С2 при пассивном сгибании шеи дефанс подзатылочных мышц пропадёт или уменьшится, а ригидность затылочных мышц - не изменится).
Феномен Руста (больному трудно удерживать голову в обычном положении, при изменении положения больной рефлекторно подпирает голову рукой) не характерен для пациентов с перелом зубовидного отростка С2 позвонка без смещения. Также не характерны для пациентов с перелом зубовидного отростка С2 позвонка без смещения: невралгия тройничного нерва, поражение языкоглоточного нерва, тахикардия (в отличие от синдрома Руста, при котором перечисленные синдромы наблюдаются).
Мануальное обследовании остистого отростка С2-позвонка посредством пассивной ротации (даже при малейшей ротации) головы выявляет сразу же возникающее смещение остистого отростка аксиса в сторону поворота с последующим моментальным возникновением мышечного дефанса и боли, иррадиирующей в подзатылочную область ( ! симметричная симптоматика наблюдается и с противоположной стороны).
При пальпации подзатылочной области у этих больных всегда отмечается болезненность нижних косых мышц головы ( ! симметрично с двух сторон), и остистого отростка С2-позвонка, однако наибольшая болезненность при пальпациивыявлется между остистым отростком C2-позвонка и затылочной костью (даже при небольшом наклоне головы вперёд болезненность остистого отростка аксиса и промежутка между ним и затылочной костью при пальпации усиливается). У некоторых пациентов также возможна болезненность при пальпации поперечных отростков С2-позвонка ( ! Симметричная с двух сторон), при этом боль иррадиирует в затылок и подзатылочную область. При исследовании симптома Нери всегда возникает иррадиация боли в подзатылочную область.. Неврологическая симптоматика при переломе зубовидного отростка C2-позвонка без смещения может отсутствовать или быть скудной: нистагм, лёгкая девиация языка, лёгкие интенция и промахивание при координаторных пробах (если не учитывать вышеперечисленную симптоматику, то перечисленные неврологические симптомы легко можно расценить как последствия черепно-мозговой травмы, поскольку практически у всех пациентов в момент травмы имела место потеря сознания вследствие удара головой). ! Возможно усиление имеющихся симптомов и появление новых (стволовых очаговых симптомов) после мануальной диагностики подвижности шейных ПДС. Кроме того, возможно «мерцание» неврологической симптоматики в течение дня: усиление её после двигательной нагрузки и уменьшение вплоть до полного исчезновения после отдыха.
Диагностика. Прежде чем перейти к рассмотрению проблемы диагностики перелом зубовидного отростка С2 позвонка (без смещения) позвольте остановится на некоторых принципиальных моментах, касающихся диагностики травматической патологии краниовертебральной области (в т.ч. верхне-шейного отдела позвоночника). Диагностика повреждений верхне-шейного отдела позвоночника проводится по определенной схеме. В случае отсутствия возможности проведения компьютерной томографии (КТ) сначала выполняются рентгенограмма шейного отдела позвоночника в боковой проекции и через открытый рот. В неясных случаях использовались функциональные снимки шейного отдела позвоночника, то есть рентгенография в положении сгибания и разгибания. Причем даже ! свежее повреждение не является абсолютным противопоказанием для выполнения функциональных снимков, наоборот, в ряде случаев они являются решающими для установления диагноза. Разумеется, выполнение функциональных снимков следует проводить в присутствии врача и в тех пределах, в которых больной может согнуть и разогнуть шею. В случае застарелого повреждения краниовертебрального сегмента выполнение функциональных снимков шейного отдела позвоночника является обязательным и необходимым, поскольку на обычных снимках соотношение позвонков может быть нормальным, а при сгибании и разгибании взаимоотношения могут существенно меняться. Для диагностики перелома зубовидного отростка С2-позвонка обычно достаточно снимка через открытый рот и рентгенографии шейного отдела позвоночника в боковой проекции. Подтверждает наличие перелома зуба аксиса выявляемое при рентгенографии в боковой проекции расширение шейно-ларингиального промежутка (между задней стенкой гортани и краниовентральным углом тела С3-позвонка), который в норме не должен превышать 4 мм (Meyer P.K., 1997). При диагностике у детей перелома зуба без смещения на уровне прохождения линии синхондроза в теле аксиса могут возникать трудности, так как линия синхондроза в теле аксиса обычно закрывается у ребенка в возрасте семи лет. Знание рентгеносемиотики нередко встречающихся анамалий развития в верхних двух третях зубовидного отростка - аплазии, гипоплазии, os odontoideum - позволяет при дифференциальной диагностике, как правило, безошибочно устанавливать перелом зуба аксиса. Трудно идентифицировать перелом зуба аксиса у пожилых людей при наличии остеопении. . При переломе зуба аксиса у основания без смещения линия перелома может проникать в медиальное возвышение боковой массы, это осложняет идентифицикацию перелома при рентгенографии.
В случае, когда диагноз вызывал сомнение, прибегают к сагиттальной и фронтальной зонографии краниовертебрального сегмента или аксиальной КТ с сагиттальной и фронтальной реконструкцией (зонография - разновидность рентгенотомографии, при которой получают изображения слоев большой толщины, используя малые углы качания движущейся системы томографа); [обратите внимание:] к тому же сагиттальная, фронтальная зонографии и аксиальная КТ с реконструкцией за счет более высокой разрешающей способности этих исследований позволяют раньше на 1 - 1,5 мес. увидеть формирование костной мозоли - это в конечном итоге сокращает сроки иммобилизации и время лечения (в некоторых случаях для определения наличия или отсутствия сращения применяют и коронарную КТ, однако проведение этого метода затруднительно, поскольку для получения качественных срезов необходима хорошая подвижность шейного отдела). При функциональной КТ движения могут вызвать артефакт, который может симулировать перелом зуба на перформатированных изображениях. При выявлении деформации позвоночного канала с сопутствующей неврологической симптоматикой возможно применение магнитно-резонансной томографии (МРТ) или восходящей миелографии.
► Диагностика неконсолидированного перелома зубовидного отростка С2 позвонка (без смещения) Сочетание вышеописанных симптомов (см. клиническую картину неконсолидированного перелома зубовидного отростка второго шейного позвонка без смещения) с рентгенографией ШОП позволяет заподозрить и подтвердить наличие перелома зуба аксиса. Рентгенография зубовидного отростка осевого позвонка в прямой задней проекции через открытый рот всегда позволяет выявить его неконсолидированный перелом без атлантоаксиальной дислокации в случаях, когда невозможно провести его КТ. КТ зуба аксиса, по данным, является «золотым стандартом» для диагностики данной патологии. А рентгенография ШОП в боковой проекции этот вид перелома по объективным причинам выявляет не всегда, особенно 1 тип перелома.
► Принципы лечения. В большинстве случаев при переломе зубовидного отростка аксиса использование только наружной иммобилизации не приводит к развитию костной мозоли и консолидации области перелома, что приводит к необходимости хирургической тактики при таких повреждениях. Оперативное вмешательство выполняется преимущественно трансоральным доступом с последующей фиксацией зубовидного отростка различными материалами.
Литература: 1. статья «Клинические проявления неконсолидированного перелома зубовидного отростка II шейного позвонка (без смещения)» И.В. Мещеряков, ООО «Санаторий (курорт) «Краинка», Тульская обл., Россия; статья опубликована в журнале «МАНУАЛЬНАЯ ТЕРАПИЯ» 2013 №2 (50). 2. статья «Диагностика и лечение повреждений верхнего шейного отдела позвоночника» С.Т. Ветрилэ, С.В. Колесов, Центральный институт травматологии и ортопедии им. Н.Н. Приорова, Москва; статья опубликована в журнале «Хирургия позвоночника» 1 / 2005 (c. 16-20). 3. статья «Вертикальный перелом зуба позвонка С2» В.В. Рерих, С.В. Жеребцов, Новосибирский НИИ травматологии и ортопедии; статья опубликована в журнале «Хирургия позвоночника» 1 / 2004 (c. 93-96). 4. статья «Повреждения верхнего шейного отдела позвоночника: диагностика, классификации, особенности лечения» Э.А. Рамих, Новосибирский НИИ травматологии и ортопедии; статья опубликована в журнале «Хирургия позвоночника» 1 / 2005 (c. 25-44). 5. статья «Повреждения верхнего шейного отдела позвоночника: диагностика, классификации, особенности лечения» Э.А. Рамих, Новосибирский НИИ травматологии и ортопедии; статья опубликована в журнале «Хирургия позвоночника» 3 / 2004 (c. 8-19).
Перелом шейного отдела позвоночника ( Перелом шейного позвонка )
Перелом шейного отдела позвоночника - нарушение целостности одного или нескольких шейных позвонков в результате травматического воздействия. Возникает вследствие удара, падения на голову, резкого сгибания или разгибания шеи. Проявляется болями в шее, ограничением движений и спастическим напряжением мышц. Часто выявляется неврологическая симптоматика различной степени выраженности. Диагноз выставляют на основании данных рентгенографии, при необходимости дополнительно назначают КТ и МРТ. Лечение чаще консервативное, при повреждении спинного мозга требуется операция.
МКБ-10

Общие сведения
Переломы шейных позвонков составляют около 30% от общего количества переломов позвоночника. При этом в 40-60% случаев наблюдается повреждение спинного мозга той или иной степени тяжести. Около 30% пациентов с такими переломами гибнут на месте вследствие шока, а также тяжелых нарушений дыхания и сердечной деятельности, обусловленных повреждением нервных структур. Основная часть пациентов с переломами шейного отдела позвоночника - активные люди молодого и среднего возраста.
Причиной травмы обычно становится падение на голову с высоты, ныряние в воду в недостаточно глубоких местах, резкое сгибание (реже - разгибание) шеи при внезапном торможении транспорта или удар головой о крышу автомобиля при движении по плохой дороге. Чаще всего выявляются компрессионные переломы IV, V и VI позвонков, однако наиболее тяжелые последствия возникают при переломах I и II позвонков. Лечение переломов шейного отдела позвоночника осуществляют травматологи.
Перелом атланта
I шейный позвонок (атлант) имеет вид кольца и является своеобразным «основанием», на котором держится голова. Своими вогнутыми поверхностями он сочленяется с выпуклыми мыщелками затылочной кости, образуя сустав с тонкими хрящевыми поверхностями, капсулой и связками. Между затылочной костью и I шейным позвонком нет толстой хрящевой прокладки (межпозвонкового диска), поэтому при ударе головой травмирующая сила передается на атлант без амортизации.
Мыщелки затылочной кости вдавливаются в кольцо атланта, при этом, в зависимости от выраженности и оси приложения травмирующей силы может возникать несколько видов переломов. Перелом передней дуги - изолированное повреждение переднего полукольца, может сопровождаться более или менее выраженным смещением отломков. Перелом задней дуги - изолированное повреждение заднего полукольца, обычно устойчивое, без существенного смещения и сдавления нервов. Переломы боковых масс - нарушение целостности центральных отделов кольца, сопровождающееся снижением высоты позвонка.
Самым тяжелым повреждением атланта является «лопающийся» перелом или перелом Джефферсона, при котором целостность кольца атланта нарушается сразу в четырех точках. Существуют также варианты «лопающегося» перелома, при котором происходит взрывное повреждение либо передней, либо задней дуги атланта или параллельные переломы задней и передней дуг. Травма атланта может быть изолированной или сочетаться с повреждением II шейного позвонка и других позвоночных сегментов.
Пациента беспокоит чувство нестабильности шеи, боли в шее, темени и затылке, возможна потеря чувствительности в теменной и затылочной области. Больной придерживает голову руками. При повреждении или сдавлении нервных структур выявляется неврологическая симптоматика. Рентгенография I шейного позвонка в специальной проекции (через рот) позволяет подтвердить нарушение целостности атланта и оценить степень смещения дуг. При необходимости дополнительно назначают КТ. Больных с подозрением на повреждение спинного или продолговатого мозга осматривает нейрохирург или невролог.
Перелом аксиса
II шейный позвонок (аксис) также имеет форму кольца. В передних отделах этого кольца находится массивный костный вырост, называемый зубом. Зуб соединяется с задней поверхностью атланта, образуя сустав Крювелье. Кроме того, атлант и аксис сочленяются между собой при помощи широких и плоских симметрично расположенных суставных поверхностей. Из-за особенностей строения верхних отделов позвоночника при травмах обычно страдает зубовидный отросток. Могут выявляться переломы зуба трех типов. Первый тип - отрывное повреждение верхушки зуба, редко встречающийся стабильный перелом. Второй тип - повреждение узкой части зуба, нестабильный перелом, наблюдается более чем в 50% случаев. Третий тип - повреждение основания зуба, в 20% случаев сопровождается неврологическими нарушениями.
С учетом степени смещения атланта и выраженности симптоматики выделяют три степени перелома зубовидного отростка. При первой степени смещение отсутствует, больной предъявляет жалобы на неприятные ощущения в области шеи и незначительные боли при движениях головы. При второй степени атлант и отломок зуба смещаются кпереди, а задняя часть I позвонка сдавливает спинной мозг. Возможна потеря сознания во время травмы или через некоторое время после нее, выявляется неврологическая симптоматика - от незначительных нарушений чувствительности до парезов и параличей. При третьей степени из-за значительного смещения обычно возникают тяжелые повреждения нервных структур, несовместимые с жизнью.
Следует учитывать, что ложное благополучие при переломах первой степени может провоцировать недооценку тяжести повреждения (как врачом, так и самим пациентом). Больной свободно передвигается, поворачивает голову, трясет головой и т. д. При таких движениях иногда возникает резкое смещение атланта и внезапная компрессия спинного мозга, сопровождающаяся острой компрессионной миелопатией и резким ухудшением состояния пациента. С учетом этого обстоятельства все переломы аксиса следует рассматривать как потенциально опасные повреждения.
Для подтверждения диагноза выполняют рентгенографию в двух проекциях: боковую и через рот. При неопределенных результатах возможно проведение функциональных снимков (с максимальной осторожностью и в присутствии врача), однако более безопасным и информативным методом исследования является аксиальная КТ с фронтальной и сагиттальной реконструкцией. При неврологических нарушениях назначают консультацию невропатолога или нейрохирурга.

Переломы нижних шейных позвонков
Компрессионные и раздробленные переломы шейного отдела позвоночника в большинстве случаев возникают при форсированном сгибании шеи (сгибательные переломы). Реже встречаются повреждения вследствие резкого разгибания шеи (разгибательные переломы). Пациенты жалуются на боли в шейном отделе позвоночника. Движения ограничены. Определяется спастическое сокращение и напряжение мышц шеи. Пальпация остистого отростка сломанного позвонка болезненна.
В отдельных случаях (при разрыве связок между остистыми отростками) выявляется искривление линии остистых отростков в виде штыка или молнии. Данный признак свидетельствует о нестабильности перелома. Компрессионные переломы обычно не сопровождаются повреждением спинного мозга, при этом может наблюдаться нерезко выраженная неврологическая симптоматика, обусловленная отеком пораженной области. При повреждении спинного мозга (чаще возникает при раздробленных переломах и переломовывихах) неврологические нарушения выражены более ярко, в тяжелых случаях выявляется тетраплегия, нарушение акта дефекации и мочеиспускания.
Особенно тяжелыми повреждениями являются переломовывихи шейных позвонков, которые также обычно возникают вследствие резкого сгибания головы. При переломовывихах часто обнаруживаются одновременные повреждения нескольких позвонков, переломы дужек, остистых и суставных отростков, чаще возникают полные параличи и потеря чувствительности. Возможен летальный исход сразу после повреждения, через несколько часов или несколько суток. В последнем случае причиной смерти становятся нарушения дыхания, отек легких и другие осложнения.
Решающее значение при постановке диагноза имеет рентгенография шейного отдела позвоночника. Особенно информативен боковой снимок, на котором может выявляться компрессия (снижение высоты передних отделов позвонка) и увеличение промежутка между остистыми отростками сломанного и вышележащего позвонков. В сомнительных случаях назначают КТ позвоночника в шейном отделе, для оценки состояния мягкотканных структур используют МРТ позвоночника. При наличии неврологических нарушений показана консультация нейрохирурга или невропатолога.
Лечение
В большинстве случаев при переломах шейных позвонков показано консервативное лечение. Пациентов госпитализируют в травматологическое отделение. При неосложненных переломах без смещения проводят иммобилизацию с использованием воротника по типу Шанца, гипсового корсета или жесткого воротника сроком до 4 месяцев. При наличии смещении и опасности повреждения спинного мозга применяют вытяжение петлей Глиссона в сочетании с корректирующими подушками или валиками.
При сгибательных переломах подушку под голову не кладут, под плечи подкладывают валик. При разгибательных повреждениях используют две подушки, подложенные под голову пациента, после устранения компрессии подушки убирают. Через 15-30 суток вытяжение снимают и накладывают жесткий воротник или гипсовый полукорсет сроком на 3-4 месяца. Больным назначают обезболивающие, физиотерапевтические процедуры и лечебную гимнастику.
Хирургические вмешательства проводят при нестабильных переломах и переломовывихах шейных позвонков (особенно в сочетании со сдавлением или повреждением спинного мозга), оскольчатых компрессионных переломах, а также при неэффективности консервативного лечения. Для фиксации позвонков применяют ламинарные контракторы, трансартикулярные фиксаторы или пластины. В послеоперационном периоде назначают антибиотики, анальгетики, ЛФК, массаж и физиопроцедуры, в последующем проводят реабилитационные мероприятия.
1. овреждения позвоночника: методическое пособие/ Виноградов В.Г., Комогорцев И.Е., Мункожаргалов Б.Э., Лебедев В.Ф, Ангарская Е.Г. - 2011
4. Клинические рекомендации по лечению острой осложненной и неосложненной травмы позвоночника у взрослых/ Ассоциация нейрохирургов России - 2013
Читайте также:
