Клиника рака легкого. Симптоматология рака легкого
Добавил пользователь Алексей Ф. Обновлено: 01.02.2026
Рак легких - злокачественная опухоль, берущая начало из тканей бронхов или легочной паренхимы. Симптомами рака легких могут служить субфебрилитет, кашель с мокротой или прожилками крови, одышка, боли в грудной клетке, похудание. Возможно развитие плеврита, перикардита, синдрома верхней полой вены, легочного кровотечения. Точная постановка диагноза требует проведения рентгенографии и КТ легких, бронхоскопии, исследования мокроты и плеврального экссудата, биопсии опухоли или лимфоузлов. К радикальным методам лечения рака легкого относятся резекционные вмешательства в объеме, продиктованном распространенностью опухоли, в сочетании с химиотерапией и лучевой терапией.
МКБ-10


Общие сведения
Рак легкого - злокачественное новообразование эпителиального происхождения, развивающееся из слизистых оболочек бронхиального дерева, бронхиальных желез (бронхогенный рак) или альвеолярной ткани (легочный или пневмогенный рак). Рак легкого лидирует в структуре смертности населения от злокачественных опухолей. Летальность при раке легких составляет 85% от общего числа заболевших, несмотря на успехи современной медицины.
Развитие рака легкого неодинаково при опухолях разной гистологической структуры. Для дифференцированного плоскоклеточного рака характерно медленное течение, недифференцированный рак развивается быстро и дает обширные метастазы. Самым злокачественным течением обладает мелкоклеточный рак легкого: развивается скрытно и быстро, рано метастазирует, имеет плохой прогноз. Чаще опухоль возникает в правом легком - в 52%, в левом легком - в 48% случаев.

Причины
Факторы возникновения и механизмы развития рака легкого не отличаются от этиологии и патогенеза других злокачественных опухолей легкого. В развитии рака легких главная роль отводится экзогенным факторам:
- курению
- загрязнению воздушного бассейна веществами-канцерогенами
- воздействию радиации (особенно радона).
Патогенез
Раковая опухоль преимущественно локализуется в верхней доле легкого (60%), реже в нижней или средней (30% и 10% соответственно). Это объясняется более мощным воздухообменом в верхних долях, а также особенностями анатомического строения бронхиального дерева, в котором главный бронх правого легкого прямо продолжает трахею, а левый в зоне бифуркации образует с трахеей острый угол. Поэтому канцерогенные вещества, инородные тела, частицы дыма, устремляясь в хорошо аэрируемые зоны и длительно задерживаясь в них, вызывают рост опухолей.
Метастазирование рака легких возможно по трем путям: лимфогенному, гематогенному и имплантационному. Наиболее частым является лимфогенное метастазирование рака легких в бронхопульмональные, пульмональные, паратрахеальные, трахеобронхиальные, бифуркационные, околопищеводные лимфоузлы. Первыми при лимфогенном метастазировании поражаются пульмональные лимфоузлы в зоне разделения долевого бронха на сегментарные ветви. Затем в метастатический процесс вовлекаются бронхопульмональные лимфатические узлы вдоль долевого бронха.
В дальнейшем возникают метастазы в лимфоузлах корня легкого и непарной вены, трахеобронхиальных лимфоузлах. Следующими вовлекаются в процесс перикардиальные, паратрахеальные и околопищеводные лимфатические узлы. Отдаленные метастазы возникают в лимфоузлах печени, средостения, надключичной области. Метастазирование рака легкого гематогенным путем происходит при врастании опухоли в кровеносные сосуды, при этом наиболее часто поражаются другое легкое, почки, печень, надпочечники, мозг, позвоночник. Имплантационное метастазирование рака легких возможно по плевре в случае прорастания в нее опухоли.
Классификация
По гистологической структуре выделяют 4 типа рака легкого: плоскоклеточный, крупноклеточный, мелкоклеточный и железистый (аденокарцинома). Знание гистологической формы рака легкого важно в плане выбора лечения и прогноза заболевания. Известно, что плоскоклеточный рак легкого развивается относительно медленно и обычно не дает ранних метастазов. Аденокарцинома также характеризуется сравнительно медленным развитием, но ей свойственна ранняя гематогенная диссеминация. Мелкоклеточный и другие недифференцированные формы рака легкого скоротечны, с ранним обширным лимфогенным и гематогенным метастазированием. Замечено, что чем ниже степень дифференцировки опухоли, тем злокачественнее ее течение.
По локализации относительно бронхов рак легких может быть:
- центральным, возникающим в крупных бронхах (главном, долевом, сегментарном)
- периферическим, исходящим из субсегментарных бронхов и их ветвей, а также из альвеолярной ткани.
Центральный рак легкого встречается чаще (в 70%), периферический - гораздо реже (в 30%). Форма центрального рака легкого бывает эндобронхиальной, перибронхиальной узловой и перибронхиальной разветвленной. Периферическая раковая опухоль может развиваться в форме «шаровидного» рака (круглой опухоли), пневмониеподобного рака, рака верхушки легкого (Панкоста). Классификация рака легкого по системе TNM и стадиям процесса подробно дана в статье «злокачественные опухоли легких».
Симптомы
Клиника рака легкого схожа с проявлениями других злокачественных опухолей легких. Типичными симптомами служат постоянный кашель с мокротой слизисто-гнойного характера, одышка, субфебрильная температура тела, боли в грудной клетке, кровохарканье. Некоторые различия в клинике рака легких обусловлены анатомической локализацией опухоли.
Центральный рак легкого
Раковая опухоль, локализующаяся в крупном бронхе, дает ранние клинические симптомы за счет раздражения слизистой оболочки бронха, нарушения его проходимости и вентиляции соответствующего сегмента, доли или целого легкого.
Заинтересованность плевры и нервных стволов вызывает появление болевого синдрома, ракового плеврита и нарушений в зонах иннервации соответствующих нервов (диафрагмального, блуждающего или возвратного). Метастазирование рака легкого в отдаленные органы обусловливает вторичную симптоматику со стороны пораженных органов.
Прорастание опухолью бронха вызывает появление кашля с мокротой и нередко с примесью крови. При возникновении гиповентиляции, а затем ателектаза сегмента или доли легкого присоединяется раковая пневмония, проявляющаяся повышенной температурой тела, появлением гнойной мокроты и одышки. Раковая пневмония хорошо поддается противовоспалительной терапии, но рецидивирует вновь. Раковая пневмония часто сопровождается геморрагическим плевритом.
Прорастание или сдавление опухолью блуждающего нерва вызывает паралич голосовых мышц и проявляется осиплостью голоса. Поражение диафрагмального нерва приводит к параличу диафрагмы. Прорастание раковой опухоли в перикард вызывает появление болей в сердце, перикардита. Заинтересованность верхней полой вены приводит к нарушению венозного и лимфатического оттока от верхней половины туловища. Так называемый, синдром верхней полой вены проявляется одутловатостью и отечностью лица, гиперемией с цианотичным оттенком, набуханием вен на руках, шее, грудной клетке, одышкой, в тяжелых случаях - головной болью, зрительными расстройствами и нарушением сознания.
Периферический рак лёгкого
Периферический рак легкого на ранних этапах своего развития бессимптомен, т. к. болевые рецепторы в легочной ткани отсутствуют. По мере увеличения опухолевого узла происходит вовлечение в процесс бронхов, плевры, соседних органов. К местным симптомам периферического рака легких относятся кашель с мокротой и прожилками крови, синдром сдавления верхней полой вены, осиплость голоса. Прорастание опухоли в плевру сопровождается раковым плевритом и сдавлением легкого плевральным выпотом.
Развитие рака легких сопровождается нарастанием общей симптоматики: интоксикации, одышки, слабости, потери веса, повышения температуры тела. В запущенных формах рака легкого присоединяются осложнения со стороны пораженных метастазами органов, распад первичной опухоли, явления бронхиальной обструкции, ателектазы, профузные легочные кровотечения. Причинами смерти при раке легких чаще всего служат обширные метастазы, раковые пневмонии и плевриты, кахексия (тяжелое истощение организма).
Диагностика
Диагностика при подозрении на рак легкого включает в себя:
- общеклинические анализы крови и мочи;
- биохимическое исследование крови;
- цитологические исследования мокроты, смыва с бронхов, плеврального экссудата;
- оценку физикальных данных;
- рентгенографию легких в 2-х проекциях, линейную томографию, КТ легких;
- бронхоскопию (фибробронхоскопию);
- плевральную пункцию (при наличии выпота);
- диагностическую торакотомию;
- прескаленную биопсию лимфоузлов.

КТ ОГК. Солидная мягкотканная опухоль в верхней доле левого легкого с морфологическими признаками злокачественности.
Лечение рака легкого
Ведущими в лечении рака легких являются хирургический метод в сочетании с лучевой терапией и химиотерапией. При наличии противопоказаний или неэффективности данных методов проводится паллиативное лечение, направленное на облегчение состояния неизлечимо больного пациента. К паллиативным методам лечения относятся обезболивание, кислородотерапия, детоксикация, паллиативные операции: наложение трахеостомы, гастростомы, энтеростомы, нефростомы и т. д.). При раковых пневмониях проводится противовоспалительное лечение, при раковых плевритах - плевроцентез, при легочных кровотечениях - гемостатическая терапия.
Прогноз
Наихудший прогноз статистически отмечается при нелеченном раке легких: почти 90% пациентов погибают через 1-2 года после постановки диагноза. При некомбинированном хирургическом лечении рака легкого пятилетняя выживаемость составляет около 30%. Лечение рака легких на I cтадии дает показатель пятилетней выживаемости в 80%, на II - 45%, на III - 20%.
Самостоятельная лучевая или химиотерапия дает 10%-ную пятилетнюю выживаемость пациентов с раком легких; при комбинированном лечении (хирургическом + химиотерапии + лучевой терапии) процент выживаемости за это же период равен 40%. Прогностически неблагоприятно метастазирование рака легких в лимфоузлы и отдаленные органы.
Профилактика
Вопросы профилактики рака легких актуальны в связи с высокими показателями смертности населения от данного заболевания. Важнейшими элементами профилактики рака легких являются активная санпросветработа, предупреждение развития воспалительных и деструктивных заболеваний легких, выявление и лечение доброкачественных опухолей легких, отказ от курения, устранение профессиональных вредностей и повседневного воздействия канцерогенных факторов. Прохождение флюорографии не реже одного раза в 2 года позволяет обнаружить рак легкого на ранних стадиях и не допустить развития осложнений, связанных с запущенными формами опухолевого процесса.
2. Рак легкого: учебно-методическое пособие для студентов/ Иванов С. А. , Нагла Ю. В., Коннов Д.Ю. - 2011.
Злокачественные опухоли легких
Злокачественные опухоли легких - общее понятие, объединяющее группу новообразований трахеи, легких и бронхов, характеризующихся бесконтрольным делением и разрастанием клеток, инвазией в окружающие ткани, их разрушением и метастазированием в лимфоузлы и отдаленно расположенные органы. Злокачественные опухоли легких развиваются из средне-, низко- или недифференцированных клеток, значительно отличающихся по структуре и функциям от нормальных. К злокачественным опухолям легких относятся лимфома, плоскоклеточный и овсяноклеточный рак, саркома, мезотелиома плевры, малигнизированный карциноид. Диагностика злокачественных опухолей легких включает рентгенографию, КТ или МРТ легких, бронхографию и бронхоскопию, цитологическое исследование мокроты и плеврального выпота, биопсию, ПЭТ.

Злокачественные опухоли легких - общее понятие, объединяющее группу новообразований трахеи, легких и бронхов, характеризующихся бесконтрольным делением и разрастанием клеток, инвазией в окружающие ткани, их разрушением и метастазированием в лимфоузлы и отдаленно расположенные органы. Злокачественные опухоли легких развиваются из средне-, низко- или недифференцированных клеток, значительно отличающихся по структуре и функциям от нормальных.
Самой частой злокачественной опухолью легких является рак легкого. У мужчин рак легкого встречается в 5-8 раз чаще, чем у женщин. Рак легкого обычно поражает пациентов старше 40-50 лет. Рак легкого занимает 1-е место в ряду причин смерти от рака, как среди мужчин (35%), так и среди женщин (30%). Другие формы злокачественных опухолей легких регистрируются значительно реже.

Причины злокачественных опухолей легкого
Появление злокачественных опухолей вне зависимости от локализации связывают с нарушениями дифференцировки клеток и пролиферации (разрастания) тканей, происходящими на генном уровне.
Факторами, вызывающими подобные нарушения в тканях легкого и бронхов, являются:
- активное курение и пассивное вдыхание сигаретного дыма. Курение является основным фактором риска возникновения злокачественных опухолей легких (в 90% у мужчин и в 70% у женщин). Никотин и смолы, содержащиеся в сигаретном дыме, обладают канцерогенным действием. У пассивных курильщиков вероятность развития злокачественных опухолей легких (особенно рака легкого) возрастает в несколько раз.
- вредные профессиональные факторы (контакт с асбестом, хромом, мышьяком, никелем, радиоактивной пылью). Люди, связанные в силу профессии с воздействием этих веществ, подвержены риску возникновения злокачественных опухолей легких, особенно, если они - курильщики.
- проживание в зонах с повышенным радоновым излучением;
- наличие рубцовых изменений легочной ткани, доброкачественных опухолей легкого, склонных к малигнизации, воспалительных и нагноительных процессов в легких и бронхах.
Данные факторы, влияющие на развитие злокачественных опухолей легких, могут вызывать повреждения ДНК и активизировать клеточные онкогены.
Виды злокачественных опухолей легких
Злокачественные опухоли легких могут изначально развиваться в легочной ткани или бронхах (первичная опухоль), а также метастазировать из других органов.
Рак легкого - эпителиальная злокачественная опухоль легких, исходящая из слизистой бронхов, бронхиальных желез или альвеол. Рак легкого обладает свойством метастазирования в другие ткани и органы. Метастазирование может происходить по 3 путям: лимфогенному, гематогенному и имплантационному. Гематогенный путь наблюдается при прорастании опухоли в кровеносные сосуды, лимфогенный - в лимфатические. В первом случает опухолевые клетки с кровотоком переносятся в другое легкое, почки, печень, надпочечники, кости; во втором - в лимфоузлы надключичиной области и средостения. Имплантационное метастазирование отмечается при прорастании злокачественной опухоли легких в плевру и распространении ее по плевре.
По локализации опухоли по отношению к бронхам различают периферический рак легкого (развивается из мелких бронхов) и центральный рак легкого (развивается из главного, долевых или сегментарных бронхов). Рост опухоли может быть эндобронхиальным (в просвет бронха) и перибронхиальным (в сторону легочной ткани).
По морфологическому строению различают следующие виды рака легкого:
- низко- и высокодифференцированный плоскоклеточный (эпидермоидный рак легкого);
- низко- и высокодифференцированный железистый рак легкого (аденокарцинома);
- недифференцированный (овсяноклеточный или мелкоклеточный) рак легкого.
В основе механизма развития плоскоклеточного рака легкого лежат изменения эпителия бронхов: замещение железистой ткани бронхов фиброзной, цилиндрического эпителия плоским, возникновение очагов дисплазии, переходящих в рак. В возникновении карциномы играют роль гормональные факторы и генетическая предрасположенность, способные активизировать канцерогены, попавшие в организм.
Овсяноклеточный рак относится к злокачественным опухолям легкого диффузной нейроэндокринной системы (АПУД-системы), продуцирующим биологически активные вещества. Этот вид рака легкого дает гематогенные метастазы уже на ранней стадии.
Лимфома - злокачественная опухоль легких, исходящая из лимфатический системы. Лимфома может первично локализоваться в легких или метастазировать в них из других органов (молочных желез, толстого кишечника, прямой кишки, почек, щитовидной железы, предстательной железы, желудка, яичка, шейки матки, кожи и костей).
Саркома - злокачественная опухоль легкого, развивающаяся из интраальвеолярной или перибронхиальной соединительной ткани. Саркома чаще развивается в левом, а не в правом легком, как рак. Мужчины заболевают саркомой чаще женщин в 1,5-2 раза.
Рак плевры (мезотелиомы плевры) - злокачественная опухоль, исходящая из мезотелия - эпителиальной ткани, выстилающей полость плевры. Чаще поражает плевру диффузно, реже - локально (в виде полипозных образований и узлов). В результате плевра утолщается до нескольких сантиметров, приобретает хрящевую плотность, становится шероховатой.
Малигнизированный карциноид приобретает все признаки злокачественной опухоли легкого: неограниченный инфильтративный рост, способность метастазирования в отдаленные органы (другое легкое, печень, головной мозг, кости, кожу, надпочечники, почки, поджелудочную железу). В отличие от рака легкого карциноид растет медленнее и позднее дает метастазы, поэтому радикальная операция дает хорошие результаты, местные рецидивы возникают редко.
Классификация рака легкого
В онкопульмонологии используется классификация рака легкого по международной системе TNM, где:
Т- первичная злокачественная опухоль легкого, ее размер и степень прорастания в ткани:
- ТХ - рентгенологические и бронхологические данные за наличие злокачественной опухоли легких отсутствуют, однако определяются атипичные клетки в смывах из бронхов или в мокроте
- ТО — первичная опухоль не определяется
- Tis — преинвазивный (внутриэпителиальный) рак
- Tl — в окружении легочной ткани или висцеральной плевры определяется опухоль диаметром до 3 см, при бронхоскопии признаков поражения главного бронха не обнаруживается
- Т2 — определяется опухоль диаметром более 3 см, переходящая на главный бронх ниже зоны бифуркации не менее чем на 2 см, либо с прорастанием висцеральной плевры, либо с наличием ателектаза части легкого
- ТЗ — опухоль с прорастанием в грудную стенку, париетальную плевру, перикард, диафрагму, или с распространением на главный бронх, не доходя менее 2 см до бифуркации, или сопровождающаяся ателектазом целого легкого; размер опухоли любой
- Т4 — опухоль распространяется на средостение, миокард, крупные сосуды (аорту, ствол лёгочной артерии, верхнюю полую вену), пищевод, трахею, зону бифуркации, позвоночник, а также опухоль, сопровождающаяся выпотным плевритом.
N - задействованность регионарных лимфоузлов:
- NX — недостаточно данных для оценки регионарных лимфоузлов
- NO — отсутствие метастатического поражения внутригрудных лимфоузлов
- N1 — метастазирование или распространение злокачественной опухоли легких на перибронхиальные или (и) лимфоузлы корня легкого
- N2 — метастазирование злокачественной опухоли легких в бифуркационные или лимфоузлы средостения со стороны поражения
- N3 — метастазирование злокачественной опухоли легких в лимфоузлы корня и средостения на противоположной стороне, надключичные или прескаленные лимфоузлы с любой стороны
M - отсутствие или наличие отдаленных метастазов:
- MX — недостаточно данных для оценки отдаленных метастазов
- МО — отсутствие отдаленных метастазов
- Ml — наличие отдаленных метастазов
G — градация по степени дифференцировки злокачественной опухоли легких (определяется после гистологического исследования):
- GX — невозможно оценить степень клеточной дифференцировки
- GI — высокодифференцированная
- G2 — умереннодифференцированная
- G3 — низкодифференцированная
- G4 — недифференцированная
IV стадии рака легкого:
- I - опухоль легкого размером до 3 см с локализацией в пределах одного сегмента или сегментарного бронха, метастазы отсутствуют.
- II - опухоль легкого размером до 6 см с локализацией в пределах одного сегмента или сегментарного бронха, наличие единичных метастазов в бронхопульмональных лимфоузлах
- III - опухоль легкого размером более 6 см, переходящая на соседнюю долю, соседний или главный бронх, метастазы в трахеобронхиальные, бифуркационные, паратрахеальные лимфоузлы.
- IV— опухоль легкого распространяется на другое легкое, соседние органы, имеются обширные местные и отдаленные метастазы, раковый плеврит.
Знание классификации злокачественных опухолей легких позволяет прогнозировать течение и исход болезни, план и результаты лечения.
Симптомы злокачественных опухолей легких
Проявления злокачественных опухолей легких определяются локализацией, размерами опухоли, ее отношением к просвету бронха, осложнениями (ателектазом, пневмонией), распространенностью метастазов. Ранние симптомы злокачественных опухолей легких малоспецифичны. Пациентов беспокоят нарастающая слабость, повышенная утомляемость, периодическое повышение температуры тела, недомогание. Начало развития опухоли часто маскируется под клинику бронхита, пневмонии, частых ОРВИ. Нарастание и рецидивы этих проявлений заставляют пациента обратиться к врачу.
Дальнейшее развитие злокачественных опухолей легких эндобронхиальной локализации характеризуется упорным кашлем со слизисто-гнойной мокротой и нередко кровохарканьем. Легочное кровотечение говорит о прорастании опухоли в крупные сосуды. С увеличением размеров злокачественной опухоли легких нарастают явления нарушения бронхиальной проходимости - появляется одышка.
Периферические опухоли легких протекают бессимптомно до момента прорастания в грудную стенку или плевру, когда возникают сильные боли в груди. Поздние проявления злокачественных опухолей легких - слабость, похудание, кахексия. В поздних стадиях рак легкого сопровождается массивным, рецидивирующим геморрагическим плевритом.
Диагностика злокачественных опухолей легких
Выраженные физикальные проявления на ранних этапах онкопроцесса в легких нехарактерны. Основным источником выявления злокачественных опухолей легких на стадии отсутствия клиники является рентгенография. Злокачественные опухоли легких могут быть случайно выявлены при проведении профилактической флюорографии. При рентгенографии легких определяются опухоли диаметром более 5-6 мм, участки сужения и неровностей контуров бронхов, ателектаза и инфильтрации. В сложных диагностических случаях дополнительно проводят МРТ или КТ легких.
При периферической локализации опухоли легкого определяется плевральный выпот. Подтверждается диагноз такой злокачественной опухоли легких цитологическим исследованием выпота, полученного путем плевральной пункции, или биопсией плевры. Наличие первичной опухоли или метастазов в легких может устанавливаться при цитологическом исследовании мокроты. Бронхоскопия позволяет осмотреть бронхи вплоть до субсегментарных, обнаружить опухоль, провести забор бронхиальных смывов и трансбронхиальную биопсию.
Глубоко расположенные опухоли диагностируются при помощи пункционной биопсии легкого и гистологического исследования. С помощью диагностической торакоскопии или торакотомии определяется операбельность злокачественной опухоли легких. При метастазировании злокачественной опухоли легких в прескаленные лимфоузлы проводят их биопсию с последующим определением гистологической структуры опухоли. Отдаленные метастазы первичной опухоли легких выявляются при УЗИ-эхолокации, КТ или радиоизотопном сканировании (ПЭТ).
Лечение злокачественных опухолей легких
Радикальным методом лечения злокачественных опухолей легких является их оперативное удаление, которое проводят торакальные хирурги. Учитывая стадию и обширность поражения, производят удаление одной или двух долей легкого (лобэктомия или билобэктомия); при распространенности процесса - удаление легкого и регионарных лимфоузлов (пневмонэктомия). Методом проведения оперативного вмешательства может быть торакотомия или видеоторакоскопия. Одиночные или множественные метастазы в легком оперируют, если произведено удаление первичного очага.
Оперативное лечение при злокачественных опухолях легких не проводится в случаях:
- невозможности радикального удаления опухоли
- наличия отдаленных метастазов
- тяжелых нарушений функций легких, сердца, почек, печени
Относительным противопоказанием к оперативному лечению является возраст пациента старше 75 лет.
В послеоперационном периоде или при наличии противопоказаний к операции проводится лучевая и/или химиотерапия. Часто различные виды лечения злокачественных опухолей легких комбинируют: химиотерапия - операция - лучевая терапия.
Прогноз и профилактика
Без лечения продолжительность жизни пациентов с диагностированными злокачественными опухолями легких составляет около 1 года.
Прогноз при радикально проведенной операции определяется стадией заболевания и гистологическим видом опухоли. Самые неблагоприятные результаты дает мелкоклеточный низкодифференцированный рак. После операций по поводу дифференцированных форм рака I стадии пятилетняя выживаемость пациентов составляет 85-90%, при II стадии - 60%, после удаления метастатических очагов - от 10 до 30 %. Летальность в послеоперационном периоде составляет: при лобэктомии - 3-5 %, при пневмонэктомии - до 10 %.
Профилактика злокачественных опухолей легких диктует необходимость активной борьбы с курением (как активным, так и пассивным). Важнейшими мерами являются снижение уровня воздействия канцерогенов на производстве и в окружающей среде. В предупреждении злокачественных опухолей легких играет роль профилактическое рентгенологическое обследование лиц группы риска (курящих, пациентов с хроническими пневмониями, работников вредных производств и др.).
Центральный рак легкого
Центральный рак легкого - это злокачественная опухоль, поражающая крупные бронхи, вплоть до субсегментарных ветвей. Ранние симптомы центрального рака легкого включают кашель, кровохарканье, одышку; поздние симптомы связаны с осложнениями: обтурационной пневмонией, синдромом ВПВ, метастазами. Верификация диагноза осуществляется путем проведения рентгенографии и КТ легких, бронхоскопии с прицельной биопсией, спирометрии. В операбельных случаях лечение центрального рака легкого хирургическое, радикальное (объем резекции от лобэктомии до расширенной или комбинированной пневмонэктомии), дополненное послеоперационной лучевой терапией, химиотерапией.

Центральный рак легкого - бронхогенный рак с внутри- или перибронхиапьным ростом, исходящий из проксимальных отделов бронхиального дерева - главных, долевых или сегментарных бронхов. Это самая частая клинико-рентгенологическая форма заболевания, составляющая до 70% рака легкого (на долю периферического рака легкого приходится порядка 30%). Однако если периферический рак чаще при выявляется при профилактической флюорографии, еще до возникновения симптомов, то центральный - преимущественно в связи с появлением жалоб. Это приводит к тому, что каждый третий пациент с центральным раком легкого, самостоятельно обратившейся к врачу, оказывается уже неоперабельным.
У мужчин рак легкого развивается в 8 раз чаще, чем у женщин. На момент выявления опухоли возраст больных обычно составляет от 50 до 75 лет. Рак легкого является актуальнейшей проблемой клинической пульмонологии и онкологии, что связано как с его высоким удельным весом в структуре онкозаболеваемости, так и с устойчивым ростом случаев патологии.
Все факторы, влияющие на частоту развития центрального рака легкого, подразделяются на генетические и модифицирующие. Критериями генетической предрасположенности служат 3 и более случая рака легкого в семье, наличие у пациента синдрома полинеоплазии - первично-множественных опухолей злокачественного характера.
Модифицирующие факторы могут быть экзогенными и эндогенными; большинство из них потенциально предотвратимы. Значимыми экзогенными факторами служат:
- курение: ежедневное выкуривание одной пачки сигарет увеличивает риск возникновения центрального рака легкого в 25 раз и смертность в 10 раз.
- воздействие на эпителий бронхов канцерогенов окружающей среды (полиароматических углеводородов, газов, смол и пр.), производственных поллютантов (удобрений, паров кислот и щелочей, мышьяка, кадмия, хрома).
- ионизирующая радиация обладает системным воздействием на организм, увеличивающая риск развития злокачественных новообразований.
Неустранимыми факторами риска считаются мужской пол и возраст старше 45 лет. К важнейшим эндогенными причинам относятся:
- ХНЗЛ (хроническая пневмония, хронический бронхит, пневмофиброз и др.);
- туберкулез легких.
Обычно центральный рак легкого развивается на фоне дисплазии слизистой бронхов, поэтому неудивительно, что среди заболевших свыше 80% являются заядлыми курильщиками, а 50% страдают хроническим бронхитом.
Согласно клинико-анатомической классификации, центральный рак легкого подразделяется на эндобронхиальный (эндофитный и экзофитный), перибронхиальный узловой и перибронхиальный разветвленный. По гистоморфологическим особенностям строения различают плоскоклеточный (эпидермальный), мелкоклеточный, крупноклеточный рак, аденокарциному легкого и другие редко встречающиеся формы. В 80% случаев центральный рак легкого верифицируется как плоскоклеточный. В отечественной классификации центрального рака легкого выделяют 4 стадии онкопроцесса:
- 1 стадия - диаметр опухоли до 3 см, локализация на уровне сегментарного бронха; признаков метастазирования нет.
- 2 стадия - диаметр опухоли до 6 см, локализация на уровне долевого бронха; есть единичные метастазы в бронхопульмональных лимфоузлах.
- 3 стадия - диаметр опухоли больше 6 см, отмечается переход на главный или другой долевой бронх; есть метастазы в трахеобронхиальных, бифуркационных, паратрахеальных лимфоузлах.
- 4 стадия - распространение опухоли за пределы легкого с переходом на трахею, перикард, пищевод, диафрагму, крупные сосуды, позвонки, грудную стенку. Определяется раковый плеврит, множественное регионарное и отдаленное метастазирование.
Симптомы центрального рака
Клинику заболевания характеризуют три группы симптомов: первичные (местные), вторичные и общие. Первичные симптомы принадлежат к числу наиболее ранних; они обусловлены инфильтрацией опухолью стенки бронха и частичным нарушением его проходимости. Обычно вначале появляется надсадный сухой кашель, интенсивность которого более выражена по ночам.
По мере нарастания обтурации бронха появляется слизистая или слизисто-гнойная мокрота. У половины пациентов возникает кровохарканье в виде прожилок алой крови; реже центральный рак легкого манифестирует легочным кровотечением. Выраженность одышки зависит от калибра пораженного бронха. Типичны боли в груди как на пораженной, так и противоположной стороне.
Вторичная симптоматика отражает осложнения, сопутствующие центральному раку легкого. Такими осложнениями могут являться обтурационная пневмония, сдавление или прорастание соседних органов, регионарное и отдаленное метастазирование. При полной обтурации просвета бронха опухолью развивается пневмония, которая нередко носит абсцедирующий характер. При этом кашель становится влажным, мокрота - обильной и гнойной. Повышается температура тела, возникают ознобы, усиливаются признаки интоксикации. Усугубляется одышка, может развиться реактивный плеврит.
Общие симптомы при центральном раке легкого связаны с раковой интоксикацией и сопутствующими воспалительными изменениями. Они включают недомогание, утомляемость, снижение аппетита, похудание, субфебрилитет и др. Обычно они присоединяются уже в распространенных стадиях. У 2-4% пациентов выявляются паранеопластические синдромы: коагулопатии, артралгии, гипертрофическая остеоартропатия, мигрирующий тромбофлебит и др.
Осложнения
В случае прорастания внутригрудных структур нарастают боли в грудной клетки, могут развиваться синдромы медиастинальной компрессии и синдром верхней полой вены. На распространенный характер центрального рака легкого может указывать осиплость голоса, дисфагия, отечность лица и шеи, набухание шейных вен, головокружение. При наличии отдаленных метастазов в костной ткани появляются боли в костях и позвоночнике, патологические переломы. Метастазирование в головной мозг сопровождается интенсивными головными болями, моторными и психическими расстройствами.
Центральный рак легкого часто протекает под маской рецидивирующих пневмоний, поэтому во всех подозрительных случаях требуется углубленно обследование пациента у пульмонолога с проведением комплекса рентгенологических, бронхологических, цитоморфологических исследований. При общем осмотре уделяется внимание состоянию периферических лимфоузлов, перкуторным и аускультативным признакам нарушения вентиляции. В алгоритм обследования входит:
- Лучевая диагностика. В обязательном порядке всем больным проводится двухпроекционная рентгенография легких. Рентгенпризнаки центрального рака легкого представлены наличием шаровидного узла в корне легкого и расширением его тени, ателектазом, обтурационной эмфиземой, усилением легочного рисунка в зоне корня. Линейная томография корня легкого помогает уточнить размер и локализацию опухоли. КТ легких информативно для оценки взаимоотношения опухоли с сосудами легких и структурами средостения.
- Эндоскопия бронхов. С целью визуального обнаружения опухоли, уточнения ее границ и забора опухолевой ткани производится бронхоскопия с биопсией. В 70-80% случаях информативным оказывается анализ мокроты на атипичные клетки, цитологическое исследование смыва с бронхов.
- ФВД. На основании данных спирометрии представляется возможным судить о степени бронхообструкции и дыхательных резервах.

КТ органов грудной клетки. Центральный рак правого легкого с полной обструкцией просвета правого верхнедолевого бронха
При центральной форме рака легкого дифференциальная диагностика осуществляется с инфильтративным и фиброзно-кавернозным туберкулезом, пневмонией, абсцессом легкого, БЭБ, инородными телами бронхов, аденомами бронхов, кистами средостения и др.
Лечение центрального рака легкого
Выбор способа лечения зависит от его стадии, гистологической формы, сопутствующих заболеваний. С этой целью в онкологии используют хирургический, лучевой и химиотерапевтический методы, а также их комбинации.
Хирургические методы
Противопоказаниями к проведению операции может служить значительная распространенность онкопроцесса (неоперабельность), низкие функциональные показатели деятельности сердечно-сосудистой и дыхательной систем, декомпенсация сопутствующей патологии. Радикальными операциями при центральном раке легкого являются:
- Резекции легких в объеме не менее одной доли (лобэктомия, билобэктомия). В хирургии центрального рака легкого широко используются клиновидные или циркулярные резекции бронхов, дополняющие лобэктомию.
- Расширенная пневмонэктомия. Прорастание опухолью перикарда, диафрагмы, пищевода, полой вены, аорты, реберной стенки служит основанием для комбинированной пенвмонэктомии.
Консервативное лечение
В постоперационном периоде пациентам обычно назначается химиотерапия; возможна комбинация операции с последующей лучевой терапией. Известно, что такое сочетание повышает 5-летнюю выживаемость прооперированных пациентов на 10%. При неоперабельных формах центрального рака легкого проводится лучевое или лекарственное лечение, симптоматическая терапия (анальгетики, противокашлевые, кровоостанавливающие средства, эндоскопическая реканализация просвета бронха).
Прогноз выживаемости зависит от стадии рака и радикальности проведенного лечения. Среди пациентов, прооперированных на 1 стадии, 5-летний послеоперационный рубеж преодолевают 70%, на 2 стадии - 45%, 3 стадии - 20%. Однако ситуация осложняется тем, что число операбельных больных среди самостоятельно обратившихся составляет не более 30%. Из них 40% пациентам требуется выполнение различных модификаций пневмонэктомии и 60% - лоб- и билобэктомии. Послеоперационная летальность колеблется в диапазоне 3-7%. Без операции больные погибают в течение ближайших 2-х лет после установления диагноза.
Важнейшими направлениями профилактики рака легкого служат массовое профилактическое обследование населения, предупреждение развития фоновых заболеваний, формирование здоровых привычек, исключение контакта с канцерогенами. Эти вопросы являются приоритетными и поддерживаются на государственном уровне.
Случай успешного радикального хирургического лечения ложно местно-распространённого рака лёгкого
Несмотря на достижения современных медицинских технологий в торакальной онкологии, рак лёгкого остаётся одной из основных причин смертности населения. Алгоритм и тактика лечения пациентов со злокачественными опухолями лёгких определяются на основании клинической стадии заболевания. Стадия устанавливается по результатами диагностических исследований: компьютерной (КТ) и позитронно-эмиссионной томографии (ПЭТ-КТ), радиоизотопных исследований и бронхоскопии.
Достаточно часто (13-30 %) течение рака лёгкого осложняется вторичным параканкрозным (расположенным вокруг опухоли ) воспалением, которое затрудняет своевременную диагностику и адекватное стадирование рака лёгкого. Нередко это приводит к гипердиагностике, то есть ошибочному медицинскому заключению о наличии у пациента осложнений, которые на самом деле отсутствуют. Применимо к раку лёгких, гипердиагностика возможна по характеристикам первичной опухоли и поражению лимфатических узлов (категории "T" и "N" в классификации TNM), что отодвигает хирургические методы лечения на второй план или вовсе исключает их из возможных опций лечения рака лёгкого.
Приводим клиническое наблюдение пациента с ложно местно-распространённой злокачественной опухолью лёгкого. Учёт характера новообразования в этом случае позволил провести пациенту успешное хирургическое лечение первым этапом.
31.07.2020 мужчина 57 лет обратился в Клиническую больницу № 2 АО ГК МЕДСИ с данными компьютерной томографии, где выявлено центральное новообразование в корне нижней доли левого лёгкого.
Жалобы
Пациент предъявлял жалобы на боль в груди (в проекции грудины и нижне-грудного отдела позвоночника), эпизоды повышения температуры тела до субфебрильных значений (до 38 °C) и постоянный кашель с выделением небольшого количества светлой мокроты.
Сначала болезненные ощущения трактовались как проявления гастроэзофагеальной рефлюксной болезни (ГЭРБ). Пациент получал лекарственную терапию, но без существенного эффекта.
Анамнез
У пациента длительный анамнез курения — 40 пачколет (т. е., 1 пачка в день в течение 40 лет или 2 пачки в день в течение 20 лет и т .д.). Считает себя больным с апреля 2020 года, когда появилась боль в груди и кашель. С этими симптомами больной обратился к терапевту в поликлинику по месту жительства. Жалобы были расценены как проявления гастро-эзофагеальной рефлюксной болезни (ГЭРБ). По результатам гастроскопии диагностированы признаки хронического гастрита и косвенные признаки ГЭРБ. Назначенное лечение не дало эффекта.
При дальнейшем дообследовании, по данным рентгенографии и компьютерной томографии органов грудной клетки выявлено новообразование в нижней доле левого лёгкого. После этого пациент был направлен на консультацию к торакальному онкологу.
- (терапия метформином и гликлазидом);
- мультифокальный атеросклероз с преимущественным поражением сосудов головного мозга. 27.12.2019 зафиксирована транзиторная ишемическая атака (острое кратковременное нарушение кровообращения головного мозга).
Обследование
При осмотре и физикальном обследовании обращало на себя внимание наличие экспираторных (при выдохе) свистящих хрипов по всем лёгочным полям (больше слева) и ослабление дыхания в нижних отделах слева.
Периферические лимфатические узлы шеи, подмышечных, над- и подключичных областей не увеличены в размерах или не пальпируются (не прощупываются).
Первым этапом пациенту была проведена фибробронхоскопия, по данным которой выявлено, что устье нижнедолевого бронха слева сужено за счёт подслизистого и перибронхиального распространения опухоли.
Выполнена многократная биопсия из устья нижнедолевого бронха слева. По данным гистологического исследования материала эндоскопической биопсии верифицирован диагноз немелкоклеточного рака лёгкого.
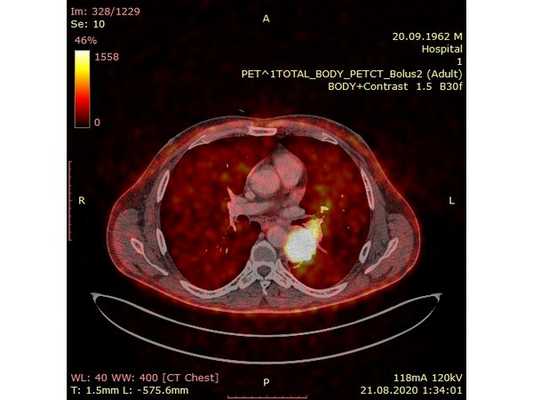
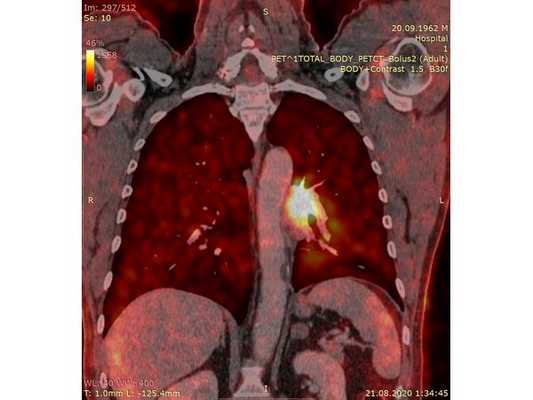
Чтобы провести первичное стадирование опухоли, пациенту проведена позитронно-эмиссионная томография в сочетании с компьютерной томографией (ПЭТ-КТ). По данным исследования, выявлена метаболически активная опухоль в корне левого лёгкого с бугристыми контурами размерами 41 х 43 мм. В толще опухоли проходят нижнедолевой бронх и бронх 6-го сегмента левого лёгкого, просветы бронхов значительно сужены. Нижняя доля левого лёгкого уменьшена в размерах за счёт того, что сегменты 6, 9 и 10 субтотально (частично) инфильтрированы и безвоздушны. Лимфатические узлы корня лёгкого и средостения не увеличены в размерах и не накапливают радиофармпрепарат (РФП), который был введён пациенту перед обследованием внутривенно. Других очаговых образований и очагов гиперметаболизма в организме не обнаружено.
При этом отмечено, что опухоль распространяется в средостение по нижней стенке левого главного бронха и широко прилежит к нижнегрудному отделу аорты (по заключению специалиста ПЭТ-КТ — имеется инвазия опухоли в ткани средостения и возможное врастание в стенку аорты). При самостоятельном пересмотре изображений отмечено, что "опухолевая" ткань, которая распространяется по нижней стенке левого главного бронха в средостение, не накапливает РФП (т. е. не является злокачественной), а стенка аорты в области "инвазии" опухоли имеет ровный чёткий контур и адвентициальную границу, что также свидетельствует об отсутствии онкологического процесса в этой области.
- эхокардиография;
- ультразвуковая допплерография (УЗДГ) артерий и вен нижних конечностей и брахиоцефальных артерий;
- спирометрия (измерение объёмных и скоростных показателей дыхания с целью диагностики и оценки функционального состояния лёгких).
По результатам исследований не выявлено существенных патологий, которые могли бы ограничить возможности хирургического вмешательства на лёгких.
На период обследования пациенту была рекомендована противовоспалительная (НПВС) и ингаляционная терапия, на фоне чего пациент отметил уменьшение болевого синдрома и выраженности кашля.
Диагноз
Основное заболевание: Центральный немелкоклеточный рак нижней доли левого лёгкого, сT2bN0M0, IIА стадия. (T2b — опухоль более 5 см, но менее 7 см в наибольшем измерении; N0 — нет метастазов в региональных лимфатических узлах; M0 — нет отдалённых метастазов).
- Сахарный диабет 2 типа, субкомпенсированный (среднетяжёлое течение болезни).
- Мультифокальный атеросклероз с преимущественным поражением сосудов головного мозга (транзиторная ишемическая атака от 27.12.2019). Код МКБ-10 — E11.9.
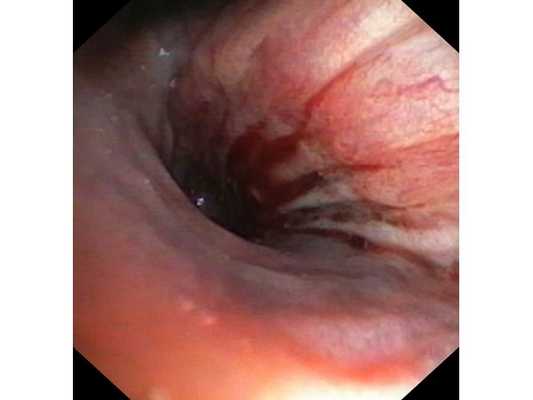
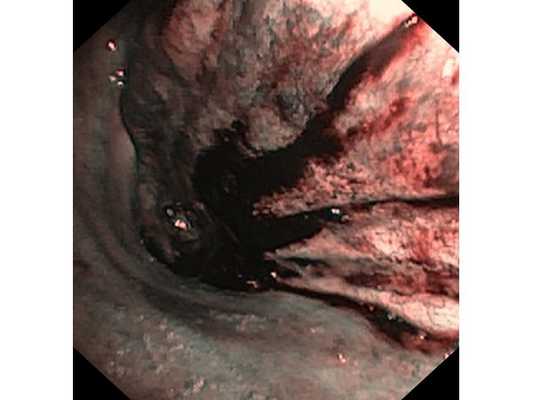
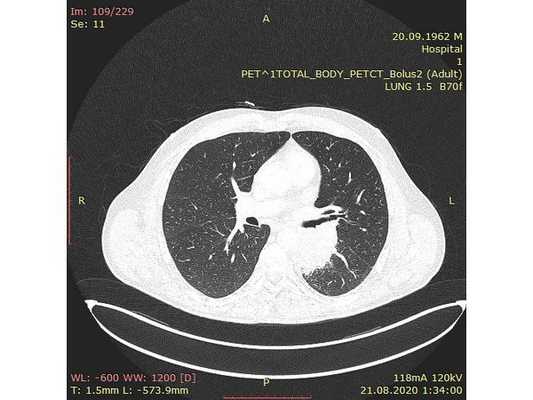
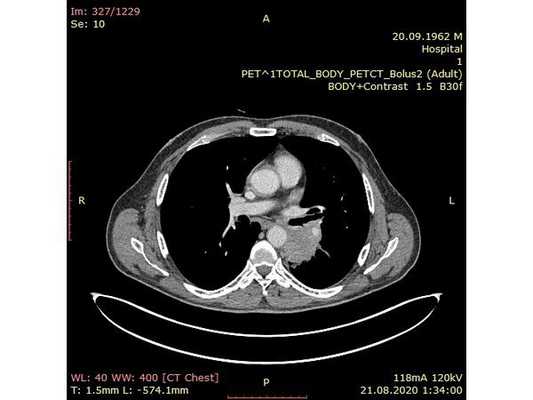
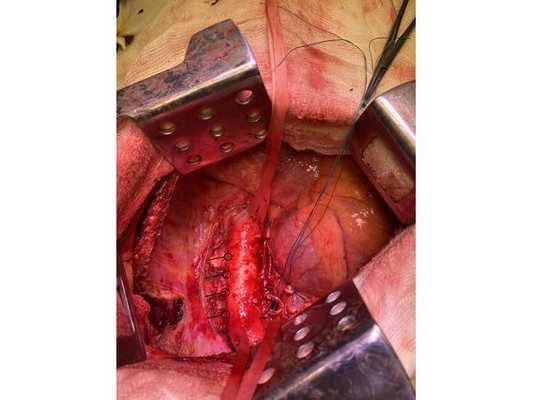
Интраоперационное фото: клипированные межрёберные артерии; аорта на тесёмочных держалках по краям зоны резекции адвентиции; культя главного бронха с провизорными швами при ушивании по Оверхольту
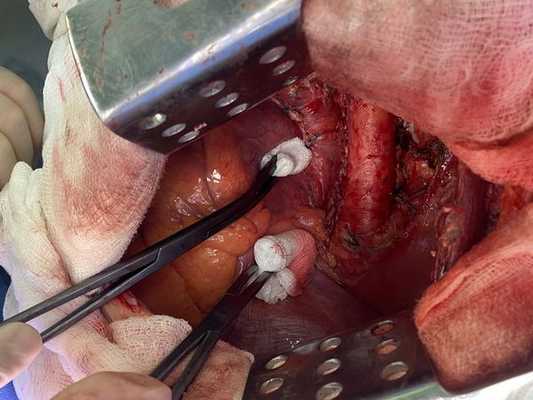
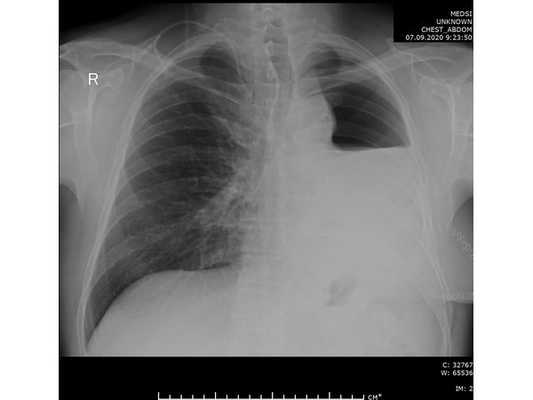
Лечение
Проведён онкологический консилиум (Клиническая больница № 2 АО ГК МЕДСИ). Решением консилиума рекомендовано первым этапом провести хирургическое лечение в объёме нижней лобэктомии (удаления доли органа) с циркулярной резекцией левого главного бронха (удалением сегмента бронха с восстановлением целостности бронхиального дерева) или пневмонэктомии слева (полного удаления лёгкого) после интраоперационной ревизии с систематической медиастинальной лимфодиссекцией (иссечением лимфатических узлов).
- боковая торакотомия (вскрытие грудной клетки) слева;
- пневмонэктомия с резекцией адвентиции (наружной оболочки) аорты, париетальной и медиастинальной плевры и мышечной стенки пищевода;
- медиастинальная лимфаденэктомия.
1. В положении на правом боку с раздельной вентиляцией лёгких выполнена боковая торакотомия слева. При ревизии:
- в плевральной полости выпота (скопления жидкости) нет;
- имеются единичные сращения в области верхней доли и 6 сегмента — разделены при помощи электрокоагуляции;
- очагового поражения париетальной и висцеральной плевры нет.
- в нижней доле имеется плотная большая опухоль, подрастающая к грудной аорте и врастающая в медиастинальную плевру и средостение;
- сосуды корня лёгкого в опухолевый процесс не вовлечены;
- определяются множественные неувеличенные в размерах лимфатические узлы.
Учитывая данные интраоперационной ревизии, диагноз скорректирован: центральный местно-распространённый немелкоклеточный рак нижней доли левого лёгкого с врастанием в адвентицию аорты и ткани средостения — cT4NxM0. Принято решение о выполнении пневмонэктомии (полного удаления лёгкого).
2. Выделены и взяты на держалки верхняя и нижняя лёгочные вены, выделен ствол лёгочной артерии, который также взят на держалку. Выполнено пробное пережатие лёгочной артерии — нарушений гемодинамики (движения крови по сосудам) и гемоксигенации (насыщения крови кислородом) нет.
3. Последовательно прошиты сшивающими аппаратами и пересечены нижняя и верхняя лёгочные вены и ствол лёгочной артерии. Выявлено, что опухоль подрастает к мышечной стенке пищевода, выполнена краевая резекция мышечной стенки пищевода на протяжении 2 см.
4. Острым путём отсечён левый главный бронх, при этом обнаружено, что опухоль распространяется перибронхиально. Культя левого главного бронха реампутирована (ампутирована повторно) в пределах визуально здоровой ткани стенки бронха, до 1,5-2 см от карины трахеи (гребня хряща между разделением двух главных бронхов). Центральная часть культи левого главного бронха ушита по Оверхольту.
5. Отступив по грудной стенке от края врастания опухоли в аорты на 2 см, рассечена и отсепарована (отделена хирургически) париетальная плевра и адвентиция аорты. Аорта мобилизована по типу "ручки чемодана" и взята на тесёмочные держалки выше и ниже места врастания опухоли.
6. Скелетизируя грудную стенку и аорту, с перевязкой левых межрёберных артерий, на участке рёбер 4, 5, 6 и 7 выполнена полуциркулярная резекция адвентиции аорты, мягких тканей грудной стенки с париетальной плеврой и тканей средостения.
7. Пневмонэктомия. Проверка аэростаза (герметичности) под уровнем жидкости — просачивания воздуха в области культи бронха нет.
8. Выполнена лимфодиссекция из области лёгочной связки, области бифуркации трахеи (места её разделения на главные бронхи), аортального окна, левого трахеобронхаильного угла и нижних паратрахеальных лимфатических узлов слева. Проверка гемостаза — сухо.
10. В плевральную полость заведён толстый силиконовый дренаж. Послойное ушивание раны, рёбра сведены тремя перикостальными швами. Наложена асептическая повязка.
- дренаж из плевральной полости удалён на первый послеоперационный день;
- из отделения реанимации и интенсивной терапии (ОРИТ) пациент переведён в госпитальное отделение с целью активизации.
Проведена профилактическая стандартная антибактериальная терапия в течение пяти суток. По данным контрольной рентгенографии, отмечено смещение средостения в оперированную сторону.
- умеренно-дифференцированная аденокарцинома лёгкого (G2) с очаговой периневральной и лимфо-васкулярной инвазией (Pn1, LV1), выраженной фибропластической реакцией стромы, умеренной воспалительной инфильтрацией, фокусами некрозов.
- Размер опухоли — 6,0 х 4,5 х 3,5 см — pT2b.
- В 40 исследованных лимфатических узлах (4 группа — 5 шт., 5 группа — 4 шт., 7 группа — 10 шт., 9 группа — 1 шт., 10 группа — 2 шт., 11 группа и внутрилегочные — 18 шт.) метастазов опухоли не обнаружено — pN0.
- Края резекции без опухоли — R0.
- Область "подрастания" опухоли к адвентиции аорты и врастания опухоли в средостения была представлена фиброзной тканью с воспалительной инфильтрацией стромы.
Еженедельный амбулаторный контроль состояния пациента в течение трёх недель констатировал неосложнённый поздний послеоперационный период.
Проведён повторный онкологический консилиум Клинической больницы № 2 АО ГК МЕДСИ по результату первого этапа лечения: учитывая размеры опухоли, периневральную и лимфо-васкулярную инфильтрацию, степень дифференцировки опухоли и возраст пациента, рекомендовано проведение химиотерапии в адъювантном режиме по схеме Пеметрексед + Карбоплатин (4 курса). Первый курс химиотерапии проведён в штатном режиме на 28 послеоперационный день.
Заключение
Таким образом, принимая во внимание данные предоперационного обследования и заключение специалистов лучевой диагностики, можно было ложно определить "нехирургическую" стадию рака лёгкого и констатировать полную невозможность радикального хирургического лечения (инвазия в стенку аорты). Однако прицельный пересмотр данных ПЭТ-КТ и учёт клинической картины воспалительного синдрома ( температура тела до 38 °С ; кашель, купированный на фоне ингаляционной терапии; болевой синдром, купированный приёмом НПВС) позволили принять решение о возможности хирургического лечения. Интраоперационная ревизия на мгновение пошатнула уверенность в правильности стадирования онкологического процесса, однако патологоанатомическое исследование полностью подтвердило предоперационную трактовку клинической ситуации.
Данное клиническое наблюдение свидетельствует о важности учёта параканкрозного воспаления при раке лёгких, которое может вносить существенный вклад в ложную трактовку стадии заболевания. Каждый пациент с злокачественной опухолью лёгкого требует индивидуального подхода и оценки рисков и возможностей радикального хирургического лечения.
Рак легких: 1-4 стадия. Сколько живут при онкологии легких?
Рак легких - это серьезное тяжелое заболевание, которое несет угрозу для жизни человека. Прогноз патологии будет зависеть от ее стадии и индивидуальных особенностей организма человека. Чем раньше будет выявлен рак, тем больше шансов на благоприятный исход лечения и продления жизни. Наиболее опасной является 4-ая стадия рака с метастазами, когда заболевание распространилось на весь организм. В этом случае современная медицина может только несколько замедлить прогрессирование патологии и облегчить состояние пациента. В Москве лечение рака легких успешно выполняют в Юсуповской больнице. Специалисты используют в работе международные протоколы, которые доказали свою эффективность на практике.
Рак легких 1 стадия: сколько живут
Существует множество видов рака легких. Они отличаются по гистологической структуре (немелкоклеточный, мелкоклеточный, плоскоклеточный и железистый рак) и локализации. Заболевание может поражать различные доли, бронхи, легочную ткань. Выделяют также бронхиолоальвеолярный рак легкого. Прогноз патологии будет во многом зависеть от его вида и стадии развития. Наиболее неблагоприятным считается мелкоклеточный рак, который имеет агрессивное течение.
Рак легких на первой стадии лучше всего поддается лечению. Пятилетняя выживаемость пациентов после удаления опухоли составляет 50-60%. На первой стадии раковые клетки еще не поражают лимфатические узлы, и заболевание не распространяется в другие органы и системы.
Рак легких 1 стадии делят на 1a и 1b в зависимости от размера новообразования. При 1a опухоль имеет размер до 3-х см в диаметре, а при 1b - от 3 до 5 см. В обоих случаях лимфатический узлы не поражены.
К сожалению, заболевание на ранней стадии выявляется редко, поскольку оно не имеет выраженной клинической картины. Происходит незначительное ухудшение состояния, которое больной может воспринимать как обычное недомогание. В большинстве случаев рак легких 1 стадии выявляют случайно во время профилактических осмотров или при исследовании другой патологии.
Людям, в семье которых были отмечены случаи рака легких, следует регулярно (раз в год) выполнять профилактическое обследование с рентгенографией и анализами крови. Хоть наследственность и является одним из факторов риска онкологии, это не значит, что заболевание обязательно проявиться у кого-то из членов семьи. Тем не менее, необходимо быть начеку.
Рак легких 2 стадия: сколько живут
На второй стадии рака легких опухоль уже достигает 7 см в диаметре, происходит поражение региональных лимфатических узлов. Начинают проявляться характерные симптомы. У пациентов отмечают:
- Кашель с выделением мокроты;
- Тяжелое дыхание;
- Повышение температуры тела;
- Общее недомогание.
Для стадии 2a характерно увеличение новообразования до 5 см с распространением патологии на региональные узлы. Или опухоль достигает 5-7 см, при этом в лимфатических узлах раковые клетки не обнаруживаются.
На стадии 2b может происходить следующее:
- Опухоль имеет размер 5-7 см с поражением региональных лимфатических узлов;
- Опухоль больше 7 см, лимфатические узлы не поражены;
- Опухоль около 5-7 см и локализуется в центральном бронхе;
- Опухоль около 5-7 см и прорастает в диафрагму.
После лечения рака легких 2-ой степени пятилетняя выживаемость составляет 30-40%. Грамотно подобранная терапия позволит продлить жизнь еще на 5-7 лет. При мелкоклеточном раке доля выживаемости значительно меньше и составляет всего 20%.
Рак легких 3 стадия: сколько живут
Для третьей стадии характерно увеличение опухоли более 7 см с распространением раковых клеток на лимфоузлы и соседние органы. Могут наблюдаться метастазы в отдаленных участках организма.
Особенности течения рака третьей степени:
- 3a. Опухоль более 5-7 см. Она может прорастать в ближайшие ткани и органы. Раковые клетки поражают лимфатические узлы возле легкого. Опухоль может локализоваться в центральном бронхе или прорастать в диафрагму;
- 3b. Опухоль имеет размер более 7 см. Лимфатические узлы возле легкого поражены. Также раковые клетки могут проникать в контралатеральные лимфатические узлы. Новообразование может располагаться в центральном бронхе или врастать в диафрагму. Оно может проникать в ближайшие органы, нарушая их работу.
На этой стадии вылечить заболевание практически невозможно. Доля пятилетней выживаемости составляет 20%. Большинство врачебных мероприятий направлено на снижение проявлений симптоматики и улучшения состояния пациента.
Рак легких 4 стадия: сколько живут
Это самая поздняя стадия патологии. Она имеет неблагоприятный прогноз: только 5% пациентов проживают 5 лет.
На данной стадии хирургическое вмешательство не проводится. Альтернативным лечением выступает химиотерапия, лучевая терапия и радиохирургия. Данные виды лечения позволяют воздействовать на все очаги онкологии, которая уже распространилась по организму. Дополнительно пациенту назначают терапию для устранения выраженных клинических проявлений.
На 4-ой стадии опухоль имеет размер более 7 см. Раковые клетки поражают лимфатические узлы, соседнее легкое, ближайшие ткани. Отмечается наличие метастаз в печени, костях, надпочечниках, головном мозге.
У пациента значительно ухудшается состояние:
- Усиливаются боли в груди;
- Сильный кашель с кровью и мокротой;
- Лихорадка;
- Тяжелая интоксикация.
Лечение рака легких в Москве
В Юсуповской больнице города Москвы работает специальное отделение для лечения злокачественных патологий - Клиника онкологии. Здесь выполняют терапию рака легких любой степени. Опытные врачи применяют в работе современные достижения медицины, что позволяет продлить жизнь пациента и уменьшить проявления неприятных симптомов.
Хирургическое лечение рака легких выполняется на базе широкой сети клиник-партнеров. Дальнейшее лечение патологии происходит в стационаре Юсуповской больницы. Для пациента составляют наиболее оптимальный план терапии на основании современных международных протоколов лечения онкологических заболеваний. В курс лечения могут входить химиотерапия, лучевая терапия и иммунотерапия. А также дополнительное лечение для устранения болевого синдрома и других неприятных проявлений заболевания.
С пациентами работают лучшие онкологи Москвы, которые постоянно повышают уровень своей квалификации, обмениваясь опытом с зарубежными и отечественными коллегами, изучая современную медицинскую литературу, посещая профильные конференции. В стационаре уход за пациентами выполняют квалифицированные медицинские сестры, прошедшие специальное обучение для оказания помощи онкологическим больным.
Читайте также:
- Показатели корреляции рангов артикуляции у различных дикторов. Различия артикуляции речи
- Антифосфолипидный синдром
- Гигиена труда в угольной промышленности. Производственные процессы добычи угля
- Регуляция секреции АДГ. Факторы приводящие к секреции АДГ
- Обструкция лоханочно-мочеточникового сегмента у детей
