Антифосфолипидный синдром - причины, симптомы, диагностика и лечение
Добавил пользователь Alex Обновлено: 01.02.2026
Антифосфолипидный синдром, АФС или синдром антифосфолипидных антител - это аутоиммунное заболевание, при котором кровь может неконтролируемо сворачиваться в любых сосудах человеческого тела. Образуемые тромбы закупоривают вены или артерии, вызывая нарушения работы систем организма и, в том числе, прерывание беременности.
Выживание плода имеет особое значение для природы человека, потому организм матери в значительной части подстраивается под него. Объём крови увеличивается в среднем на 42,5%, функции иммунитета гаснут, чтобы не повредить малышу, повышается кровяное давление.
Основные силы организма направлены на сохранение новой жизни. Поэтому аутоиммунное заболевание, перенаправляющее их против организма-носителя, имеет особую роль и требует повышенного внимания, изучения и своевременного лечения.
Как работает антифосфолипидный синдром
Из-за высокого процента смертности из-за АФС учёные потратили множество сил и средств на его изучение. Сейчас мы не можем с точностью сказать, почему организм больных антифосфолипидным синдромом ведёт себя именно таким образом, но исследования продолжаются.
Причины антифосфолипидного синдрома
Как возникает антифосфолипидный синдром, на данный момент, неизвестно. Организм в этом состоянии продуцирует антитела к собственным клеткам или тканям, что имеет губительные последствия. Естественная работа иммунитета превращается в грозное оружие против самого себя.
Человек может до конца жизни так и не узнать, что у него был синдром антифосфолипидных антител, если его ничто не заставит работать. Исследования показывают: триггером для яркого проявления может стать любое вмешательство в организм: инфекция, операция, гормональные противозачаточные, онкология. Или течение другого аутоиммунного заболевания. По этим признакам АФС делится на первичный и вторичный.
При этом все виды АФС имеет симптомы помимо тромботических: недостаток тромбоцитов в крови и анемию.
Механизм работы синдрома антифосфолипидных антител
При антифосфолипидном синдроме обнаруживаются белки, воздействующие на клетки выстилки сосудов и внешней оболочки клеток крови. При этом стенки вен и артерий утолщаются, а сгустки, перекрывая кровоток, прекращают поступление к органам необходимых питательных веществ, повышают давление; приводят к ишемии, инсульту, нарушениям мышления и памяти, выкидышам и преждевременным родам.
Любая система организма может пострадать, но самыми распространёнными последствиями являются тромбоз глубоких вен нижних конечностей, неврологические нарушения и акушерские патологии. Как правило, проверка на наличие антител рекомендуется после нескольких повторных выкидышей на ранних сроках или повторном тромбозе.
Распространённость синдрома антифосфолипидных антител
Даже полностью здоровые по клиническим и лабораторным показателям женщины могут иметь это заболевание без каких-либо проявлений. Возможность узнать о заболевании представляется им только после постановки крайне неприятного диагноза «привычное невынашивание беременности» или обнаружения тромбов. При этом болезнь избирательна: как правило, в пределах одного организма поражаются либо вены, либо артерии, но не одновременно все сосуды.
Низкий уровень антител обнаруживается достаточно часто по сравнению с высоким, влекущим за собой постановку диагноза: на 20-50 фиксаций антифосфолипидных антител только 5 требуют пристального внимания врачей. При этом мужчины сталкиваются с этой проблемой гораздо реже - всего 1 случай из 6. А 85% общей заболеваемости приходится на женщин в возрасте 15-50 лет.
Три вида антифосфолипидного синдрома
Первичный антифосфолипидный синдром
Первичный АФС - самостоятельное заболевание, в 70% случаев обусловленное сбоями в генетической картине носителя. Он не является следствием других аутоиммунных нарушений и соседствует с ними в организме. Фактор риска - генетический маркер HLA-DR7.
При этом купирование симптомов и осложнений синдрома как такового у первичного АФС легче, чем у вторичного, так как он не осложняется течением другой болезни.
Вторичный антифосфолипидный синдром
Вторичный АФС является спутником и осложнением другого заболевания. Как правило, оно тоже аутоиммунное и чаще всего - системная красная волчанка. Но так же возможна постановка диагноза при инфекциях, диабете, злокачественных опухолях. Ранее она была очень опасной, но сейчас купируется на 90% и часто входит в стадию ремиссии.
В сочетании с волчанкой, полное лечение которой так же не найдено, приоритетным становится избавление носителя от её симптомов. Лечение аутоиммунных заболеваний схоже и часто пересекается, что позволяет проводить одновременную терапию.
Кроме системной красной волчанки и других заболеваний, типичный для вторичного АФС, есть и генетические основания его развития - маркеры HLA-B8, HLA-DR2 и DR3-HLA.
Катастрофический антифосфолипидный синдром
Катастрофический АФС - это стремительно развивающаяся форма синдрома антифосфолипидных антител, опасная для жизни носителя. Возникая внезапно, антифосфолипидные антитела заставляют кровь сворачиваться сразу в нескольких органах и это вызывает соответствующую недостаточность функций организма. Отсутствие своевременного лечения катастрофического АФС приводит к смерти в 50% случаев.
Как ставится диагноз
Диагноз «антифосфолипидный синдром» устанавливается в случае фиксации любых двух признаков.
Клинические критерии
Клиническими считаются наиболее часто встречающиеся осложнения антифосфолипидного синдрома:
Обнаружение тромбов в сосудах любого калибра: артериях, венах, мелких сосудах и органах.
- Смерть плода, зафиксированная на 10 неделе беременности. При условии нормального развития и отсутствия иных факторов, которые могли повлечь за собой смерть;
- Преждевременные роды, зафиксированные до 34 недели беременности. Причиной могут служить эклампсия, тяжёлые случаи преэклампсии или нарушения функций плаценты - фетоплацентарная недостаточность;
- Более двух подряд выкидышей на сроке до 10 недели беременности, не обусловленных гормональными или анатомическими отклонениями в организме матери.
Лабораторные критерии
Лабораторные критерии представляют собой обнаружение с помощью соответствующих тестов антифосфолипидных антител соответствующей группы:
- Определение в сыворотке или плазме крови высокого уровня антикардиолипиновых антител на основе иммуноглобулинов G и М.
- Обнаружение в плазме крови волчаночного антикоагулянта - иммуноглобулина, вопреки названию, не имеющего ничего общего с волчанкой.
- Наличие в плазме или сыворотке крови антител к 2 гликопротеину I иммуноглобулинов G или М.
Все из лабораторных критериев, должны быть выявлены в течение 12 недель минимум двумя последовательными тестами.
По результатам анализов АФС делится ещё на 4 категории:
- I - при наличии одного лабораторного критерия.
- IIa - при наличии только антикардиолипиновых антител.
- IIb - при наличии только волчаночного антикоагулянта.
- IIc - при наличии только антител к 2 гликопротеину I.
Лечение антифосфолипидного синдрома
Причины возникновения синдрома антифосфолипидных антител пока неизвестны. Но учёные относят его к разряду аутоиммунных заболеваний, обусловленных генетически. Таким образом, полноценное лечение его невозможно - вместо него проводится симптоматическое и профилактическое.
Прежде всего, это профилактика тромбозов. Она в данном случае важна - антитела могут запустить процесс образования тромбов в любой момент и даже привести к катастрофическим последствиям для носителя. Но, при этом, больным с неяркой формой антифосфолипидного синдрома, без эпизодов закупорки сосудов и невынашивания беременности в анамнезе, лечение часто не требуется.
При первичном антифосфолипидном синдроме с высокими титрами антител назначается долгосрочная поддерживающая терапия низкими дозами ацетилсалициловой кислоты с последующим добавлением прямых антикоагулянтов при необходимости.
Терапия вторичного АФС сконцентрирована на купировании основного заболевания. К низким дозам ацетилсалициловой кислоты добавляются противомалярийные препараты, способствующие прекращению процесса свёртывания крови.
При этом для пациентов с венозными и артериальными тромбозами стратегия лечения различна. При первых назначаются непрямые антикоагулянты, такие как варфарин, тогда как при вторых требуется более жесткое лечение, вплоть до плазмафереза или инфузий плазмы.
Кроме лекарственных средств, всем больным АФС необходимо максимально уменьшить факторы сосудистого риска. Обязательно придерживаться здорового питания, больше двигаться, отказаться от вредных привычек. Необходимо ответственнее подходить к решению о медицинском вмешательстве в организм, таком как операция или приём гормональных добавок, а так же планирование беременности.
Существуют так же другие методы борьбы. Применение антагонистов витамина К, прямых ингибиторов тромбина и Ха недостаточно изучено, требует частого и строгого лабораторного контроля. Определение назначений полностью зависит от результатов лабораторных тестов.
Антифосфолипидный синдром и беременность
Аутоиммунные заболевания плохо сочетаются с беременностью, так что лечение антифосфолипидного синдрома при беременности значительно сложнее. Непрямые антикоагулянты обладают тератогенным эффектом, то есть проникают через плаценту в плод, нарушая его развитие. А глюкокортикостероиды, применяемые для лечения системной красной волчанки, связывают с осложнениями для самой беременной.
Антитела при тяжелом АФС могут проходить через плацентарный барьер и образовывать сгустки кровяных клеток в протоках плаценты или внутри плода, считавшегося здоровым. Из-за этого патологии беременности при АФС включают в себя задержку внутриутробного развития плода, его гибель и неонатальный антифосфолипидный синдром. Это самопроизвольный аборт, преждевременные роды, пониженный вес, низкая оценка по шкале Апгар и осложнения нейропсихического характера при сохранении жизни ребёнка.
Где наблюдаться при беременности с антифосфолипидным синдромом?
Минимизация последствий и купирование антифосфолипидного синдрома при беременности - нетривиальная задача. Постановка диагноза требует специфических анализов на АФС и настоящих профессионалов, которые соберут воедино картину обследования и определят стратегию подготовки к беременности или её сохранения. Гинекологи-гемостазиологи Медицинского женского центра на Таганке специализируются на проблемах бесплодия и невынашивания беременности, одной из которых и является антифосфолипидный синдром.
акушер-гинеколог, гемостазиолог, профессор, доктор медицинских наук, эксперт международного уровня по проблемам тромбозов и нарушений свертывания крови
При возникновении дополнительных вопросов, неясностей и сложностей, а также для записи на консультацию обращайтесь к специалисту Медицинского женского центра - Бицадзе Виктории Омаровне - по номеру телефона
Антифосфолипидный синдром
Антифосфолипидный синдром - это такое аутоиммунное заболевание, при котором организм вырабатывает антитела, атакующие фосфолипиды клеточных мембран, что приводит к сосудистым нарушениям. В результате у человека возникают самые разные проблемы, в том числе склонность к образованию тромбов, артериальная гипертензия и т.п. Беременность у женщин с АФС протекает тяжело, поскольку это заболевание значительно повышает риск самопроизвольного аборта, внутриутробной гибели плода, гестоза и других осложнений.
Антифосфолипидный синдром - это комплексная патология. Антитела поражают, в первую очередь, мембраны клеток внутренней выстилки сосудов (эндотелия), а также элементов крови: тромбоцитов и нейтрофилов. Это приводит к значительному повышению способности крови к свертыванию, а также к образованию тромбов в мелких и крупных сосудах артериального и венозного русла (тромбофилия). Наиболее подвержены развитию патологии молодые женщины в возрасте 20-40 лет, но в целом, заболевание может возникнуть у человека любого пола и возраста.
Антифосфолипидный синдром - это аутоиммунная патология, в основе которой лежит образование антител к фосфолипидам, являющимся главными липидными компонентами клеточных мембран. Антифосфолипидный синдром может проявляться венозными и артериальными тромбозами, артериальной гипертензией, клапанными пороками сердца, акушерской патологией (привычным невынашиванием беременности, внутриутробной гибелью плода, гестозом), поражением кожи, тромбоцитопенией, гемолитической анемией. Основными диагностическими маркерами антифосфолипидного синдрома являются Ат к кардиолипину и волчаночный антикоагулянт. Лечение антифосфолипидного синдрома сводится к профилактике тромбообразования, назначению антикоагулянтов и антиагрегантов.
МКБ-10



Общие сведения
Антифосфолипидный синдром (АФС) - комплекс нарушений, вызванных аутоиммунной реакцией к фосфолипидным структурам, присутствующим на клеточных мембранах. Заболевание было детально описано английским ревматологом Hughes в 1986 году. Данные об истинной распространенности антифосфолипидного синдрома отсутствуют; известно, что незначительные уровни АТ к фосфолипидам в сыворотке крови обнаруживаются у 2-4% практически здоровых лиц, а высокие титры - у 0,2%. Антифосфолипидный синдром в 5 раз чаще диагностируется среди женщин молодого возраста (20-40 лет), хотя заболеванием могут страдать мужчины и дети (в т. ч. новорожденные). Как мультидисциплинарная проблема, антифосфолипидный синдром (АФС) привлекает внимание специалистов в области клинической ревматологии, акушерства и гинекологии, кардиологии.

Причины
Основополагающие причины развития антифосфолипидного синдрома неизвестны. Между тем, изучены и определены факторы, предрасполагающие к повышению уровня антител к фосфолипидам. Так, высокий титр антифосфолипидных антител наблюдается на фоне:
- вирусных и бактериальных инфекций (гепатита С, ВИЧ, инфекционного мононуклеоза, малярии, инфекционного эндокардита и др.)
- аутоиммунных заболеваний (системной красной волчанки, ревматоидного артрита, болезни Шегрена, узелкового периартериита, аутоиммунной тромбоцитопенической пурпуры);
- злокачественных новообразований;
- приема лекарственных средств (психотропных препаратов, гормональных контрацептивов и др.), отмены антикоагулянтов.
Имеются сведения о генетической предрасположенности к повышенному синтезу антител к фосфолипидам у лиц-носителей антигенов HLA DR4, DR7, DRw53 и у родственников больных антифосфолипидным синдромом.
Патогенез
В зависимости от структуры и иммуногенности различают «нейтральные» (фосфатидилхолин, фосфатидилэтаноламин) и «отрицательно заряженные» (кардиолипин, фосфатидилсерин, фосфатидилинозитол) фосфолипиды. К классу антифосфолипидных антител, вступающих в реакцию с фосфолипидами, относятся волчаночный антикоагулянт, Ат к кардиолипину, бета2-гликопротеин-1-кофакторзависимые антифосфолипиды и др. Взаимодействуя с фосфолипидами мембран клеток эндотелия сосудов, тромбоцитов, нейтрофилов, антитела вызывают нарушение гемостаза, выражающиеся в склонности к гиперкоагуляции. В целом иммунобиологические механизмы развития антифосфолипидного синдрома требуют дальнейшего изучения и уточнения.
Классификация
С учетом этиопатогенеза и течения различают следующие клинико-лабораторные варианты антифосфолипидного синдрома:
- первичный - связь с каким-либо фоновым заболеванием, способным индуцировать образование антифосфолипидных антител, отсутствует;
- вторичный - антифосфолипидный синдром развивается на фоне другой аутоиммунной патологии;
- катастрофический - острая коагулопатия, протекающая с множественными тромбозами внутренних органов;
- АФЛ-негативный вариант антифосфолипидного синдрома, при котором серологические маркеры заболевания (Ат к кардиолипину и волчаночный антикоагулянт) не определяются.

Симптомы
Согласно современным взглядам, антифосфолипидный синдром представляет собой аутоиммунную тромботическую васкулопатию. При АФС поражение может затрагивать сосуды различного калибра и локализации (капилляры, крупные венозные и артериальные стволы), что обусловливает чрезвычайно разнообразный спектр клинических проявлений, включающий венозные и артериальные тромбозы, акушерскую патологию, неврологические, сердечно-сосудистые, кожные нарушения, тромбоцитопению.
Наиболее частым и типичным признаком антифосфолипидного синдрома являются рецидивирующие венозные тромбозы: тромбоз поверхностных и глубоких вен нижних конечностей, печеночных вен, воротной вены печени, вен сетчатки. У больных с антифосфолипидным синдромом могут возникать повторные эпизоды ТЭЛА, легочная гипертензия, синдром верхней полой вены, синдром Бадда-Киари, надпочечниковая недостаточность.
Венозные тромбозы при антифосфолипидном синдроме развиваются в 2 раза чаще артериальных. Среди последних преобладают тромбозы церебральных артерий, приводящие к транзиторным ишемическим атакам и ишемическому инсульту. Прочие неврологические нарушения могут включать мигрень, гиперкинезы, судорожный синдром, нейросенсорную тугоухость, ишемическую нейропатию зрительного нерва, поперечный миелит, деменцию, психические нарушения.
Поражение сердечно-сосудистой системы при антифосфолипидном синдроме сопровождается развитием инфаркта миокарда, внутрисердечного тромбоза, ишемической кардиомиопатии, артериальной гипертензии. Довольно часто отмечается поражение клапанов сердца - от незначительной регургитации, выявляемой с помощью ЭхоКГ, до митрального, аортального, трикуспидального стеноза или недостаточности. В рамках диагностики антифосфолипидного синдрома с сердечными проявлениями требуется проведение дифференциальной диагностики с инфекционным эндокардитом, миксомой сердца.
Почечные проявления могут включать как незначительную протеинурию, так и острую почечную недостаточность. Со стороны органов ЖКТ при антифосфолипидном синдроме встречаются гепатомегалия, желудочно-кишечные кровотечения, окклюзия мезентериальных сосудов, портальная гипертензия, инфаркт селезенки. Типичные поражения кожи и мягких тканей представлены сетчатым ливедо, ладонной и подошвенной эритемой, трофическими язвами, гангреной пальцев; опорно-двигательного аппарата - асептическими некрозами костей (головки бедренной кости). Гематологическими признаками антифосфолипидного синдрома служат тромбоцитопения, гемолитическая анемия, геморрагические осложнения.
У женщин АФС часто выявляется в связи с акушерской патологией: повторным самопроизвольным прерыванием беременности в различные сроки, задержкой внутриутробного развития плода, фетоплацентарной недостаточностью, гестозом, хронической гипоксией плода, преждевременными родами. При ведении беременности у женщин с антифосфолипидным синдромом акушер-гинеколог должен учитывать все возможные риски.
Диагностика
Учитывая полиорганность поражения, диагностика и лечение антифосфолипидного синдрома требуют объединения усилий врачей различных специальностей: ревматологов, кардиологов, неврологов, акушеров-гинекологов и др. Антифосфолипидный синдром диагностируется на основании клинических (сосудистый тромбоз, отягощенный акушерский анамнез) и лабораторных данных. Диагноз считается достоверным при сочетании, по меньшей мере, одного основного клинического и лабораторного критерия:
- Лабораторные маркеры. Основные иммунологические критерии включают выявление в плазме крови средних или высоких титров Ат к кардиолипину класса IgG/IgM и волчаночного антикоагулянта дважды в течение шести недель. Дополнительными лабораторными признаками антифосфолипидного синдрома являются ложноположительная RW, положительная реакция Кумбса, повышение титра антинуклеарного фактора, ревматоидного фактора, криоглобулинов, антител к ДНК. Также показано исследование ОАК, тромбоцитов, биохимического анализа крови, коагулограммы.
- Инструментальная диагностика. Для подтверждения тромбозов внутренних органов выполняется УЗДГ сосудов головы и шеи, сосудов почек, артерий и вен конечностей, глазных сосудов и др. Изменения створок сердечных клапанов выявляются в процессе ЭхоКГ.
- Обследование при беременности. Беременные с антифосфолипидным синдромом нуждаются в мониторинге показателей свертывающей системы крови, проведении динамического УЗИ плода и допплерографии маточно-плацентарного кровотока, кардиотографии.
Дифференциально-диагностические мероприятия должны быть направлены на исключение:
- ДВС-синдрома;
- гемолитико-уремического синдрома;
- тромбоцитопенической пурпуры и др.

Основной целью терапии антифосфолипидного синдрома служит предотвращение тромбоэмболических осложнений. Режимные моменты предусматривают умеренную физическую активность, отказ от долгого нахождения в неподвижном состоянии, занятий травматичными видами спорта и длительных авиаперелетов. Женщинам с антифосфолипидным синдромом не следует назначать пероральные контрацептивы, а перед планированием беременности необходимо обязательно обратиться к акушеру-гинекологу. Беременным пациенткам в течение всего периода гестации показан прием малых доз глюкокортикоидов и антиагрегантов, введение иммуноглобулина, инъекции антикоагулянтов под контролем показателей гемостазиограммы.
Медикаментозная терапия при антифосфолипидном синдроме может включать назначение непрямых антикоагулянтов, прямых антикоагулянтов, антиагрегантов. Профилактическая антикоагулянтная или антиагрегантная терапия большинству больных с антифосфолипидным синдромом проводится длительно, а иногда пожизненно. При катастрофической форме антифосфолипидного синдрома показано назначение высоких доз глюкокортикоидов и антикоагулянтов, проведение сеансов плазмафереза, переливание свежезамороженной плазмы и т. д.
Прогноз
Своевременная диагностика и профилактическая терапия позволяют избежать развития и рецидивирования тромбозов, а также надеяться на благоприятный исход беременности и родов. При вторичном антифосфолипидном синдроме важным представляется контроль за течением основной патологии, профилактика инфекций. Прогностически неблагоприятными факторами служат сочетание антифосфолипидного синдрома с СКВ, тромбоцитопения, быстрое нарастание титра Ат к кардиолипину, стойкая артериальная гипертензия. Все пациенты с диагнозом «антифосфолипидный синдром» должны находиться под наблюдением ревматолога с периодическим контролем серологических маркеров заболевания и показателей гемостазиограммы.
2. Антифосфолипидный синдром: диагностика и клинические проявления (лекция)/ Решетняк Т.М.// Научно-практическая ревматология. - 2014.
3. Наследственные аспекты антифосфолипидного синдрома/ Чапаева Н.Н., Демин А.А., Трифонова М.А.// Сибирский научный медицинский журнал. - 2008.
Клинические особенности антифосфолипидного синдрома у детей
Изучение антифосфолипидного синдрома (АФС) началось в 1907 г. с разработки Васcерманом лабораторного метода диагностики сифилиса. Впервые АФС описал в 1986 году английский ревматолог Hughes G. С этого времени начинается интенсивное изучение патофизиологич
Изучение антифосфолипидного синдрома (АФС) началось в 1907 г. с разработки Васcерманом лабораторного метода диагностики сифилиса. Впервые АФС описал в 1986 году английский ревматолог Hughes G. С этого времени начинается интенсивное изучение патофизиологических и клинических особенностей АФС. Критерии диагностики АФС, которые были сформулированы в октябре 1998 г. на VIII Международном симпозиуме [1], делятся на клинические и лабораторные. Нужно отметить, что эти критерии разработаны для диагностики АФС у взрослых и не учитывают особенностей детского возраста.
АФС — системное аутоиммунное заболевание: с артериальным или венозным тромбозом различной локализации, с невынашиванием беременности (спонтанные аборты, выкидыши, внутриутробная гибель плода) и с высоким титром патогенетически значимых антител к фосфолипидам (ФЛ) — таких как антитела к фосфолипидам (антитела к ФЛ), антитела к кардиолипинам (антитела к КЛ), антитела к волчаночному антикоагулянту (ВА) и антитела к кофакторным белкам (протромбин, протеин С, протеин S, аннексин V, простациклин) и бета2-гликопротеин I (бета2-ГП-I).
Выявление АФС в педиатрии имеет важное прогностическое значение, поскольку предполагает высокий риск тромбозов, а также определяет течение и исход основного заболевания. В 1972 г. впервые была отмечена ассоциация между наличием циркулирующего антикоагулянта и сосудистым тромбозом у детей с системной красной волчанкой [2]. В 2000 г. был создан официальный сайт «Европейский форум антифосфолипидных антител», где регистрируются дети с наличием антител к фосфолипидам. На основании данной базы в 2006 году была опубликована рабочая классификация АФС у детей (табл.).
Диагноз АФС для ребенка является достоверным при наличии клинического критерия и хотя бы одного лабораторного критерия.
Выделяют несколько клинических вариантов АФС у детей. Первичный антифосфолипидный синдром (ПАФС) — развивается у лиц без аутоиммунных заболеваний. Вторичный антифосфолипидный синдром (ВАФС) развивается у больных с ревматическими и аутоиммунными заболевания, со злокачественными новообразованиями, при применении ряда лекарственных препаратов (гормональных, контрацептивных, психотропных веществ, новокаинамида, высоких доз интерферона альфа), инфекционными заболеваниями (герпетическая инфекция, микоплазмоз). Катастрофический АФС — мультисистемные, преимущественно органные тромбозы на уровне микроциркуляторного русла с высоким титром антител к ФЛ, диссеминированная внутрисосудистая активация с тромбозом в сосудах с небольшим диаметром, полиорганные поражения.
Диагностирующим критерием для катастрофического АФС у детей является вовлечение в тромботический процесс не менее трех систем с гистологическим подтверждением микроваскулярной окклюзии и наличием антифосфолипидных антител (АФА). Неонатальный АФС — эта редкая патология имеет место у новорожденных детей при передаче тромботических факторов трансплацентарным путем от матерей с высокими АФА. Часто беременность на фоне высоких титров АФА разрешается мертворождением плода на раннем этапе гестации. Серологические варианты АФС — серопозитивный и серонегатвный АФС. В настоящее время диагноз «серонегативный АФС» ставится с очень большой осторожностью, после исключения всех других возможных тромбофилий.
Наиболее распространенными формами АФС у детей являются ПАФС и ВАФС. Диагноз ПАФС правомочен при наблюдении не менее 5 лет с момента выявления первых признаков заболевания, т. к. возможна не только трансформация ПАФС во вторичный, но и начало аутоиммунного заболевания с тромбозами и тромбоцитопенией.
J. C. Pittte и соавторы (1993) разработали ряд критериев, исключающих ПАФС. Это эритема лица (бабочка), дискоидная эритема, изъязвление слизистой рта или глотки, артриты, плевриты (без тромбоэмболии легочной артерии или левожелудочковой недостаточности), перикардит (исключается инфаркт миокарда или уремия), персистирующая протеинурия более чем 0,5 г/сут (наличие иммунокомплексного гломерулонефрита), лимфопения менее 1000 клеток в 1 мкл, антитела к нативной ДНК, антитела к экстрагированным ядерным антигенам, антинуклеарные антитела в высоком титре, прием препаратов, индуцирующих выработку антител к ФЛ.
Клинические признаки АФС разнообразны и зависят от локализации невоспалительной тромботической васкулопатии сосудистого русла.
При венозных тромбозах отмечается поражение глубоких вен нижних конечностей. У некоторых детей может развиться и тромбоз легочной артерии, правда, очень редко. Характерен тромбоз венозных сосудов почек, печени, глаз и мезентеральных сосудов.
Артериальный тромбоз у детей отмечается в церебральных артериях. Клиническая манифестация данной патологии — транзиторная ишемическая атака головного мозга или значительно реже — инсульт. Тромботическая васкулопатия характерна для артерий почек, печени и мезентеральных сосудов.
Локализация артериально-венозных тромбозов определяет разнообразие клинических проявлений АФС.
Высокий титр антифосфолипидных антител обусловливает широкий спектр патологии центральной и периферической нервной системы: транзиторная ишемическая атака головного мозга, окулярная нейропатия, внезапная тугоухость, парциальные судороги, эписиндром, хорея, транзиторная общая амнезия и психоз.
Клинические проявления поражения сердечно-сосудистой системы вариабельны и характеризуются поражением клапанов сердца, миокарда, артериальной гипертензией и внутрисердечными тромбами.
Кожные проявления АФС разнообразны и проявляются в первую очередь сетчатым ливедо — это сосудистая сеточка в виде синеватых пятен на голенях, ступнях, бедрах, кистях, особенно хорошо выявляемая при охлаждении. Возможна поверхностная сыпь в виде точечных геморрагий, напоминающих васкулит, или кровоизлияние в подногтевое ложе, подошвенная и ладонная эритема и кожные узелки. Наиболее тяжелые кожные проявления АФС — это некроз кожи дистальных отделов нижних конечностей и хронические язвы голеней.
Целью настоящего исследования является анализ клинических, лабораторных и иммунологических показателей у детей с АФС.
Методы исследования
Анамнез заболевания и жизни (наследственный анамнез), «стандартные» методы лабораторной диагностики (клинический анализ крови с тромбоцитограммой, определение свертываемости и длительности кровотечения), коагулограмма, определение уровня гомоцистеина, биохимическое исследование крови. Инструментальные исследования: ЭКГ, УЗИ сердца, рентгенография органов грудной клетки, фиброгастродуоденоскопия, УЗИ брюшной полости и почек, больным с нарушением мозгового кровообращения УЗДГ сосудов головного мозга и при необходимости МРТ.
Методы иммунологического анализа включали определение гетерогенной группы АФА. Использовались Антифосфолипид скрин (Orgentec, Германия), работающий по принципу непрямого твердофазного ИФА-ELISA. Он разработан для количественного определения аутоантител класса IgG и IgM к фосфолипидам. Ячейки планшета покрыты высокоочищенными человеческими фосфолипидами (кардиолипином, фосфатидил-серином, фосфатидил-инозитолом, фосфатидиловой кислотой). У всех детей определяли анти бета2-ГП-I антитела и проводили исследование системы гемостаза. Комплекс современных стандартизованных тестов, оценивающих состояние всех звеньев системы гемостаза, включал: сосудисто-тромбоцитарный гемостаз, агрегационную функцию тромбоцитов с определением спонтанной агрегации, АДФ — агрегацию с максимальной и субпороговой концентрацией индуцера. О наличии волчаночного антикоагулянта в плазме крови судили по удлинению времени свертывания крови in vitro при проведении фосфолипид-зависимых коагуляционных тестов. Согласно рекомендациям I Международного рабочего совещания, определения ВА осуществляли в три этапа.
Общая характеристика пациентов
Исследуемую группу составил 91 пациент с различными клиническими проявлениями АФС, проходивший стационарное лечение в кардиоревматологическом отделении ДГБ № 2 г. Санкт-Петербурга и педиатрическом отделении № 3 СПбГПМА.
Возраст детей составил от 2 до 18 лет (средний возраст 13,12 года), из них 59 девочек (64,80%) и 32 мальчика (35,20%). Дети в возрасте до 6 лет составили 5,56%, от 6 до 12 — 16,67%, дети старше 12 лет — 77,78%.
Клиническая картина АФС в связи с поражением различных органов и систем разнообразна (рис. 1).
Одним из ведущих клинических признаков АФС у детей является ливедо (сетчатость кожных покровов), которое встречалось одинаково часто как при ВАФС, так и при ПАФС. Нужно отметить, что усиление венозной сети на коже было более характерным для ВАФС (p < 0,05).
Результаты нашего исследования показали, что у детей с ВАФС, имеющих высокие титры аФЛ и анти бета2-ГП-I антитела, достоверно чаще отмечалось поражение легких, сердца, почек, что необходимо учитывать при ведение этих детей с тем, чтобы своевременно выявить пациентов с группой риска венозно-артериального тромбоза (рис. 2).
Характеристика и частота тромботических осложнений у детей с АФС
Наиболее часто отмечался тромбоз мелких сосудов кожи: ладонный и подошвенный тромбоваскулит с очагами поверхностного некроза, трофические язвы и livedo reticularis. У 5 детей (12,5%) была диагностирована почечная тромботическая микроангиопатия с гематурией и протеинурией различной степени выраженности, почечной недостаточностью острого периода и злокачественной артериальной гипертензией. Поражение ЦНС было выявлено у 5 детей, у одного ребенка течение основного заболевания осложнилось инсультом, а у остальных были стойкие проявления ишемической энцефалопатии, в виде нарушения когнитивных функций (памяти, внимания, мышления) и неустойчивого настроения. У двоих детей отмечался судорожный синдром (рис. 3).
Для наглядного представления пациентов с АФС приводим выписки из историй болезни из группы наблюдения.
Мальчик К., 16 лет, дебют заболевания отмечался 4 года назад осенью, когда появились зуд и отечность V пальцев обеих стоп. Через 2 года дефигурация нескольких пальцев кистей рук с зудом кожных покровов, сопровождавшимся нейтрофилезом и ускорением СОЭ до 35 мм/час. На холоде отмечалась отечность мягких тканей в области кистей рук с изменением цвета кожи в виде побледнения, сменяющегося цианозом с реактивной гиперемией и ощущением покалывания в пальцах. В дальнейшем состояние трактовалось как синдром Рейно и на фоне сосудистых препаратов отмечалась положительная динамика. В течение последнего года у мальчика отмечено варикозное расширения вен нижних конечностей, появление на внутренней поверхности правого бедра двух плотных узелков, сопровождающееся болевым синдромом и синюшным цветом кожи над ними. Ребенок также страдает частыми головными болями и кровотечением из носа. Из анамнеза наследственности известно, что у матери ребенка варикозное расширение вен нижних конечностей, частые мигреноподобные головные боли, кровотечение из носа, два выкидыша на 10-й и 12-й неделе беременности неясного генеза, кроме этого — ее сестра скончалась от СКВ.
На основании инструментального обследования у ребенка были выявлены: тромбоз вен нижних конечностей, наличие высоких титров антител к АФА и бета2-гликопротеину I, класса IgM и IgG, а также антифосфолипидные антитела волчаночного типа. На фоне антиагрегантной и антикоагулянтной как системной, так и местной терапии купировался болевой синдром, цианотический оттенок кожи в области узелков. На основании клинико-лабораторных, инструментальных показателей, семейного анамнеза и эффективности антиагрегантной и антикоагулянтной терапии диагноз ребенка трактуется как «АФС на фоне синдрома Рейно». Требуется дальнейшее наблюдение с соответствующей терапией и наблюдением за динамикой лабораторных показателей, а также данных инструментального обследовании в связи возможным риском дебюта системного ревматического заболевания.
Девочка М. в возрасте 12 лет госпитализирована экстренно на четвертые сутки болезни с жалобами на боли в животе, повышение температуры. Диагностирован острый аппендицит. Выполнена лапароскопическая аппендектомия. Диагностирован гангренозно-перфоративный аппендицит, оментит, разлитой перитонит. При сборе дополнительного анамнеза стало известно, что в течение последних двух лет до развития заболевания у девочки отмечался субфебрилитет, а весной прошлого года два эпизода немотивированных синкопальных состояний. Наследственность: дядя по линии отца страдает системной красной волчанкой.
С момента поступления обращало на себя внимание наличие протеинурии до 2 г/л, высоких цифр СОЭ 70-80, позднее была отмечена гиперемия лица по типу «бабочки». Иммунологическое обследование выявило высокие титры антинуклеарного фактора, антител к ДНК, антикардиолипиновых антител и волчаночного антикоагулянта. За время госпитализации у ребенка развивалась поздняя спаечная тонкокишечная непроходимость, острый панкреатит с последующим панкреанекрозом, поражения ЦНС по типу острых транзиторных ишемических нарушений (угнетение сознания, дезориентация) с последующим присоединением тонико-клонических судорог (два эпизода) с полной утратой сознания, три парциальных эпизода судорог с вовлечением мимической мускулатуры без утраты сознания, данная симптоматика развилась на фоне артериальной гипертензии (АД 180/110).
На основании отягощенной наследственности, анамнестических данных, клинико-лабораторных, иммунологических, инструментальных показателей, а также дебюта и течения заболевании у девочки диагноз трактовался как системная красная волчанка с полиорганным поражением, АФС, нефрит с нефротическим синдромом, цереброваскулит, миоперикардит, плеврит, пневмонит, поражение сосудов желудочно-кишечного тракта. Ребенок за время госпитализации получал гормональные, цитостатические препараты, антиагреганты, антикоагулянты, несколько курсов антибактериальных препаратов и симптоматические препараты. Был проведен ряд оперативных вмешательств. В итоге девочка в удовлетворительном состоянии (на фоне отрегулированной базисной терапии) находится под наблюдением кардиоревматолога в условиях амбулаторного и периодически стационарного лечения (в целях отслеживании клинико-лабораторных показателей и коррекции терапии).
Девочка В. с 13 лет наблюдалась с жалобами на головные боли, иногда сопровождающиеся тошнотой и рвотой, приносящие облегчение в состоянии. Через год отмечался острый эпизод нарушения речи, затем сознания. По клиническим проявлениям и результатам МРТ выставлен диагноз: «спонтанное субарахноидальное кровоизлияние». Выявлен высокий титр антител к АФА и бета2-гликопротеину I (класса IgM и IgG), а также антифосфолипидные антитела волчаночного типа.
При обследовании показателей внутрисосудистой активации тромбоцитов выявлено увеличение суммы активных форм тромбоцитов. Диагноз на основании клинико-лабораторных, инструментальных и иммунологических данных трактовался как первичный антифосфолипидный синдром. Получала антиагрегантные, антикоагулянтные и сосудистые препараты. Через два года была госпитализирована с жалобами на боли в животе. В связи с подозрением на кишечное кровотечение (при поступлении отмечался стул с большим количеством крови и слизи) была проведена диагностическая лапароскопия и лапаротомия. В результате обследования был выявлен терминальный илеит. На фоне терапии состояние девочки стабилизировалось. Находится под наблюдением ревматолога, получает терапию, которая корригируется на основании иммунологических и клинико-лабораторных показателей.
Ведение больных АФС представляет серьезную проблему. В основе АФС лежат различные патогенетические механизмы, приводящие к тромбозам. Гетерогенность клинических проявлений АФС, отсутствие общепризнанных клинических и лабораторных показателей, позволяющих прогнозировать рецидивирование тромбозов, существенно усложняет выбор медикаментозной терапии больных с АФС. Например, развитие повторных тромбозов не всегда коррелирует с изменением титров антител к ФЛ и активностью основного заболевания при вторичном АФС.
Лечение больных АФС основывается на назначении непрямых антикоагулянтов и антиагрегантов (низкие дозы аспирина), которые широко используются для профилактики тромбозов, не связанных с АФС. У больных с ВАФС, кроме того, проводится лечение основного заболевания.
Таким образом, изучение АФС остается одной из наиболее актуальных мультидисциплинарных проблем медицины. Для определения адекватной терапии этого заболевания необходимо объединение усилий специалистов различных областей медицины — педиатров, ревматологов, кардиологов, невропатологов, акушеров-гинекологов, иммунологов.
Литература
Wilson W. A., Gharavi A. E, Koike T. et al. International consensus statement on preliminary classification criteria for definite antiphospholipid syndrome // Arthr. Rheum. 1999,42, 1309-1311.
Olive D., Andreґ E., Brocard O. et al. Lupus eґ rytheґ mateux disseґ mineґ reveґ leґ par des thrombophleґ bites des membres inferieurs // Arch Fr Pediatr. 1979; 36 (9): 95.
Font J. Lopez-Soto A., Cervera R. et al. The primary antiphospholipid syndrome antiphospholipid antibody patern and clinical features of series of 23 patients autoimmunity. 1991,9, 69-75.
Shi W., Chong B. H., Chesterman C. N. b2-glycoprotein I is a requirement for anticardiolipin antibodybinding to activated platelets: differences with lupus anticoagulants // Blood. 1993,81: 1255-1262.
Arvieux J., Roussel B., Pouzol P., Colomb M. G. Platelet activating properties of murine monoclonalantibodies to beta2-glycoprotein I // Thromb Haemost. 1993, 70: 336-341.
Arvieux J., Jacob M. C., Roussel B., Bensa J. C., Colomb M. G. Neutrophil activation by anti-b2-glycoproteinI monoclonal antibodies via Fcг receptor II // J Leukoc Biol. 1995;57: 387-394.
Font J., Espinosa G., Tassies D. et al. Etteftc of beta2-glycoprotein I and monoclonal anticardiolipin antibodies in platelet interaction with subendothelium under flow conditions //Arthritis Rheum. 2002, 46: 3283-3289.
Lutters B. C., Derksen R. H., Tekelenburg W. L., Lenting W. L., Arout H., de Groot P. G. Dimers of beta2-glycoprotein I increase platelet deposition to collagen via interaction with phospholipids and the apolipoprotein E receptor 2’ // J Biol Chem. 2003, 278: 33831-33838.
Barreirinho S., Ferro A., Santos M. et al. Inherited and acquired risk factors and their combined effects in pediatric stroke // Pediatr. Neurol. 2003, 28, 134-138.
Cardo E., Monros E., Cobome C. et al. Children with stroke: polymorphism of the MTHFR gene, mild hyperhomocysteinemia, and vitamin status // J. Child. Neurol. 2000,15, 295-298.
Kynch J., Han C., Nee L. et al. Prothrombotic factorsin children with stroke or porencephalya // Pediatrics. 2005, 447-453.
Torres J. D., Cardona H., Alvares L. Inherited thrombophilia is associated with deep vein thrombosis in a Colombian population // Am. J. Haematol. 2006, 81 (12), 933-937.
Asherson R. A., Harris E. N. Anticardiolipin antibodies-clinical association // Postgrad. Med. J. 1986. Vol. 62. P. 1081-1087.
Г. А. Новик, доктор медицинских наук, профессор
Н. М. Калинина, доктор медицинских наук, профессор
Л. Н. Аббакумова, кандидат медицинских наук, доцент
К. Г. Кикнадзе
СпбГПМА, Санкт-Петербург
Антифосфолипидный синдром у детей
Антифосфолипидный синдром (АФС) — системное аутоиммунное заболевание с артериальным или венозным тромбозом различной локализации, с невынашиванием беременности (спонтанные аборты, выкидыши, внутриутробная гибель плода) и с&n
Изучение АФС началось в 1907 г. с разработки Васcерманом лабораторного метода диагностики сифилиса. Впервые АФС описал в 1986 г. английский ревматолог Hughes G. R. V. С этого времени начинается интенсивное изучение патофизиологических и клинических особенностей АФС. Критерии диагностики АФС, которые были сформулированы в октябре 1998 г. на VIII международном симпозиуме, делятся на клинические и лабораторные (табл.).
Клинические критерии АФС:
Один или более клинических эпизодов артериального, венозного тромбоза или тромбоза сосудов малого диаметра, в любых тканях или органах. Тромбоз должен быть подтвержден картиной ультразвукового доплеровского сканирования или данными гистологического исследования, за исключением поверхностных венозных тромбозов. При гистологическом исследовании тромбоз должен быть представлен значительными изменениями сосудистой стенки невоспалительного характера.
а) Один или более необъяснимых случаев смерти морфологически нормального плода на 10-й или позже неделе нормальной беременности, причем нормальная морфология плода должна быть документирована данными ультразвукового сканирования или непосредственным исследованием плода или
b) Один или более случаев преждевременных родов морфологически нормального плода к 34-й или ранее неделе беременности вследствие тяжелой преэклампсии или эклампсии, или тяжелой плацентарной недостаточности или
с) Три или более необъяснимых последовательных аборта до 10-недельного срока беременности. При этом без патологических или анатомических аномалий и/или гормональных нарушений у матери, причем хромосомные причины должны быть исключены у отца и матери.
Лабораторные критерии АФС:
Умеренный или высокий уровень антител к КЛ класса IgG и/или IgМ в крови в двух или более исследованиях, полученных с интервалом не менее 6 недель, измеренных путем стандартного и иммуноферментного метода (ИФА) для бета2-ГП-I-зависимых антител к КЛ.
Позитивный тест на наличие волчаночного антикоагулянта в плазме в двух или более исследованиях, полученных с интервалом не менее 6 недель [10].
Достоверный АФС диагностируется при наличии, по крайней мере, одного клинического и одного лабораторного критерия [5]. К сожалению, данные критерии разработаны для диагностики АФС у взрослых и не учитывают особенностей детского возраста.
Выявление АФС в педиатрии имеет важное прогностическое значение, поскольку предполагает высокий риск тромбозов, а также определяет течение и исход основного заболевания. Впервые ассоциации между наличием циркулирующего антикоагулянта и сосудистым тромбозам у детей были отмечены в 1972 г. у детей с системной красной волчанкой (СКВ) [10].
С 2000 года был создан официальный сайт «Европейский форум антифосфолипидных антител», где регистрируются дети с наличием антител к ФЛ. На основании данной базы в 2006 году была опубликована рабочая классификация АФС у детей.
Диагноз АФС для ребенка является достоверным при наличии клинического критерия и хотя бы одного лабораторного критерия.
Нужно отметить, что при подозрении АФС у детей важным критерием для постановки диагноза является семейный анамнез, наличие у родственников:
В исследуемых группах больных с АФС выявлены АФС-ассоциированные признаки заболевания: тромбоцитопения, мигрень или мигренеподобные головные боли, кровотечения из носа, сетчатое ливедо, эпилепсия, нарушения клапанного аппарата сердца, асептический некроз костей, хорея (гиперкинезы) и артериальная гипертензия. Данные проявления не являются клиническими критериями, но их наличие в совокупности с антителами к ФЛ представляет собой важный диагностический фактор для детей с АФС [14].
Выделяют несколько клинических вариантов АФС как у детей, так и у взрослых:
Вторичный АФС (ВАФС) развивается у больных с ревматическими и аутоиммунными заболевания, со злокачественными новообразованиями, при применении ряда лекарственных препаратов (гормональных, контрацептивных, психотропных веществ, Новокаинамида, высоких доз интерферона альфа), инфекционных заболеваниях (герпесвирусная инфекция, микоплазмоз).
Катастрофический АФС — мультисистемные, преимущественно органные тромбозы на уровне микроциркуляторного русла с высоким титром антител к ФЛ, диссеминированная внутрисосудистая активация с тромбозом в сосудах с небольшим диаметром, полиорганное поражение организма. Диагностирующим критерием для катастрофического АФС у детей является вовлечение в тромботический процесс не менее трех систем организма человека с гистологическим подтверждением микроваскулярной окклюзии и наличие антифосфолипидных антител (АФА).
Неонатальный АФС. Это редкая патология имеет место у новорожденных детей при передаче тромботических факторов трансплацентарным путем от матерей с высокими АФА. Часто беременность на фоне высоких титров АФА разрешается мертворождением плода на раннем этапе гестации.
В настоящее время диагноз «серонегативный АФС» ставится с очень большой осторожностью, после исключения всех других возможных тромбофилий [2, 13].
Наиболее распространенными формами АФС у детей являются ПАФС и ВАФС.
J.-C. Pitte и соавт. (1993) разработали ряд критериев, исключающих ПАФС:
Антитела к ФЛ представлены различными классами (IgG, IgM, IgA) и имеют фосфолипидную специфичность. ФЛ — гетерогенная группа молекул с различным химическим строением и электрическим зарядом. К отрицательно заряженным ФЛ относятся: фосфатидилглицерин — КЛ, фосфатидилинозитол, а к нейтральным — фосфатидилхолин и фосфатидилэтаноламин. В клеточной мембране ФЛ образуют двойной слой с выраженной асимметрией. Отрицательно заряженные ФЛ создают поверхность, на которой происходит сборка ферментных комплексов двух основных звеньев коагуляционного каскада. В одном из них (теназный комплекс) фактор Х активируется комплексом факторов IXа и VIIa, а в другом — протромбиназная реакция — происходит конверсия протромбина в тромбин ферментным комплексом, состоящим из фактора Xa и Va (протромбиназный комплекс). Взаимодействие факторов IXa, Xa и протромбина с липидной поверхностью происходит посредством образования кальцийзависимого мостика между остатками гамма-карбоксиглютаминовой кислоты этих белков и отрицательно заряженными полярными группами ФЛ. Связывание с липидной поверхностью приводит к увеличению локальной концентрации и эффективного расположения коагуляционных факторов, что способствует максимальной скорости протекания реакции. Любые вещества, мешающие сборке этих комплексов на фосфолипидной поверхности, в том числе антитела к ФЛ, способны повышать уровень образования тромбина и нарушать свертывание крови. К ФЛ относится и ВА, который in vitro пролонгирует различные фосфолипидзависимые коагуляционные тесты [1, 10, 11].
Со времен Hughes G. R. V. существуют различные теории, объясняющие клеточные и молекулярные механизмы, с помощью которых антифосфолипидные антитела к ФЛ инициируют тромбозы. Одна из теорий предполагает активацию эндотелиальных клеток при присоединении антитела к ФЛ, что проявляется экспрессией молекул адгезии, увеличением секреции цитокинов и метаболизма простациклина.
Вторая теория базируется на оксидантзависимом повреждении сосудистого эндотелия. Окисленные липопротеиды низкой плотности (ЛПНП) захватываются макрофагами, что приводит к их активации, продукции цитокинов и последующему повреждению эндотелиальных клеток. Это подтверждает тот факт, что антитела к КЛ перекрестно реагируют с окисленными ЛПНП. Более того, антитела к ФЛ связываются с окисленным кардиолипином и, вероятно, распознают окисленные ФС, фосфолипидсвязывающие белки или и то и другое.
Третья теория предполагает, что антитела к ФЛ взаимодействуют с фосфолипидсвязывающими протеинами и/или модулируют их функции регулирования коагуляции. Этой теорией объясняются молекулярные механизмы влияния антител к ФЛ к кофакторным белкам: протромбина, протеина С, протеина S, аннексина V, простациклина и бета2-ГП-I [4].
Клинические признаки АФС разнообразны и зависят от локализации невоспалительной тромботической васкулопатии сосудистого русла.
Артериальный тромбоз у детей отмечается в церебральных артериях. Клиническая манифестация данной патологии — транзиторная ишемическая атака головного мозга или значительно реже встречающийся инсульт [2]. Тромботическая васкулопатия характерна для артерий почек, печени и мезентеральных сосудов. Локализация артериально-венозных тромбозов определяет разнообразие клинических проявлений АФС.
Ravelli A., Martini A. (2007) в своих исследованиях уловили значимое родство антител к КЛ класса IgM c цереброваскулярными проявлениями у детей с СКВ. Подобное исследование врачей из Торонто показало, что патогенетическим фактором у детей с СКВ являются антитела к бета2-ГП-I [8]. Наличие высоких титров антител к ФЛ характерно для детей с мультифокальным судорожным синдромом [7].
Педиатрический регистр больных с АФС (Ped-APS регистр) заявил о наличии ассоциации между гематологическими проявлениями и ВАФС у детей. Из них более частыми являются: тромбоцитопения, аутоиммунная гемолитическая болезнь и кровотечения. Клинические проявления поражения сердечно-сосудистой системы вариабельны и характеризуются поражением клапанов сердца, миокарда, артериальной гипертензией и внутрисердечными тромбами.
По данным Европейской группы по изучению АФС у детей (Euro-Phosphpolipid Project Group) из 1000 детей с симптомами АФС у 53,1% был диагностирован первичный АФС. Наиболее характерными проявлениями АФС у детей являются венозные тромбозы, тромбоцитопения, livedo reticularis. Неврологическая симптоматика отмечается примерно у 20% больных [12].
По нашим данным ПАФС развивался чаще у мальчиков с отягощенной наследственностью (спонтанные аборты в анамнезе их матерей, инсульт, гипертоническая болезнь, варикозная болезнь, инфаркт миокарда). В клинических проявлениях преобладали симптомы поражения ЦНС на фоне более низких уровней антикардиолипиновых антител (АКА) и АФА класса IgG. ВАФС характеризовался клиническими признаками поражения почек, легких, кожи и наличием антител к ДНК (Рис.).
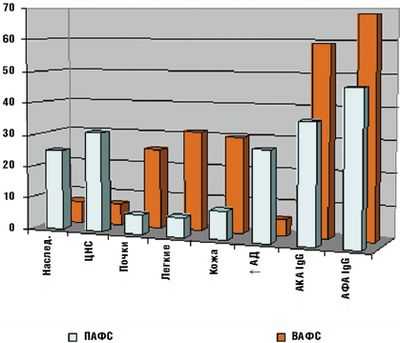
Необходимо отметить, что нередко выявляемое на фоне широкого спектра бактериальных и вирусных инфекций повышение уровня АФА (как правило, транзиторное) редко сопровождается развитием тромботических осложнений. Это связывают с различиями в иммунологических свойствах АФА при АФС и инфекционных заболеваниях: у больных с АФС формируются бета2-ГП-I-зависимые антикардиолипиновые антитела. Ряд вирусных инфекций (вирус Эпштейн-Барр, вирус герпеса и т. д.) способствуют повышению титра антител к ФЛ, поэтому для достоверности диагноза АФС у детей требуется наблюдение и контроль клинико-иммунологических показателей тромбоза в динамике [9, 13].
Ведение больных АФС представляет серьезную проблему. В основе АФС лежат различные патогенетические механизмы, приводящим к тромбозам. Гетерогенность клинических проявлений АФС, отсутствие общепризнанных клинических и лабораторных показателей, позволяющих прогнозировать рецидивирование тромботических проявлений, существенно усложняет выбор медикаментозной терапии больных с АФС. Например, развитие повторных тромбозов не всегда коррелирует с изменением титров антител к ФЛ и активностью основного заболевания при вторичном АФС.
Лечение больных АФС основывается на назначении непрямых антикоагулянтов и антиагрегантов (низкие дозы Аспирина), которые широко используются для профилактики тромбозов, не связанных с АФС. У больных с ВАФС, кроме того, проводится лечение основного заболевания. У пациентов с факторами риска повторных тромбозов в течение длительного периода должна проводиться интенсивная профилактика с использованием низкомолекулярного гепарина. Нужно отметить, что при венозных и артериальных тромбозах предпочтительно назначение варфарина и ацетилсалициловой кислоты в низких дозах, но при этом МНО (международное нормализованное отношение) должно сохраняться на уровне 2-3 (при венозных тромбозах) и > 3 (при артериальных). Включение ацетилсалициловой кислоты в комплексную терапию АФС приводит к нормализации свертывания крови и повышению количества тромбоцитов в периферической крови [4, 6]. В отдельных клинических наблюдениях или небольших открытых испытаниях сообщается об эффективности плазмафереза, введения внутривенного иммуноглобулина, простациклина, фибринолитических препаратов, препаратов рыбьего жира у женщин с акушерской патологией. Лечение плазмаферезом, высокими дозами глюкокортикоидами (в том числе пульс-терапия) и цитостатиками используется при лечении «катастрофического» АФС [4, 15].
Изучение механизмов развития, клинических особенностей и подходов к лечению АФС продолжает оставаться одной из наиболее актуальных мультидисциплинарных проблем современной медицины, для решения которой необходимо объединение усилий специалистов различных областей медицины — педиатров, ревматологов, кардиологов, невропатологов, акушеров-гинекологов, иммунологов.
Баркаган З. С., Момот А. П. Диагностика и контролируемая терапия нарушений гемостаза. Изд. 2-е, дополненное. М.: Ньюдиамед, 2001.
Калинина Н. М., Дрыгина Л. Б., Соколян Н. А. Аутоиммунная патология эндотелия // Медицинская иммунология. 2004. Т. 6. № 1, 1-15.
Решетняк Т. М. Антифосфолипидный синдром. Низкомолекулярные гепарины в терапии антифосфолипидного синдрома и новые перспективы. CONSILIUM-MEDICUM: Том 08 / N 2/2006.
Asherson R. A. Harris E. N. Anticardiolipin antibodies-clinical association // Postgrad. Med. J. 1986. Vol. 62. P. 1081-1087.
Avcin T., Cimaz R., Silverman E. D., Cervera R. Gattorno M., Garay S., Berkun Y., Sztajnbok F. R., Silva C. A., Campos L. M., Saad-Magalhaes C., Rigante D., Ravelli A., Martini A., Rozman B., Meroni P. L. Pediatric antiphospholipid syndrome: clinical and immunologic features of 121 patients in an international registry//Pediatrics Nov. 2008; 122 (5): 1100-1107.
Heshmat N. M., El-Kerdany T. H. Serum levels of vascular endothelial growth factor in children and adolescents with systemic lupus erythematosus // Pediatr Allergy Immunol. Jun 2007; 18 (4): 346-353.
Piette J.-C., Cervera R., Font J. et al. Antiphospholipid syndrome: clinical and immunologic manifistations and patterns of disease expression in a cohort of 1000 patients // Arthritis Rheum.
2002. 46: 1019-1027.
Ravelli A., Martini A. Antiphospholipid syndrome in pediatrics //Rheum Dis Clin North Am. Aug 2007; 3 (3): 499-523.
Wilson W. A., Gharavi A. E., Koike T. International consensus statement on preliminary classification criteria for definite antiphospholipid syndrome // Arthritis Rheum. 1999. 42: 1309-1311.
Xiao H. J., Yang J. Y., Gao T. J., Huang J. P., Yao Y., Zhang Y. Clinical significance of antiphospholipid antibody in pediatric patients and review of literature // Zhonghua Er Ke Za Zhi. Aug 2004; 42 (8): 571-573.s
Г. А. Новик, доктор медицинских наук, профессор Н. М. Калинина, доктор медицинских наук, профессор Л. Н. Аббакумова, кандидат медицинских наук, доцент К. Г. Кикнадзе СпбГПМА, Санкт-Петербург
Читайте также:
- Аллергический гранулематоз Черджа-Стросс, симулирующий опухоль конъюнктивы: признаки, гистология, лечение, прогноз
- Симптом воздушного серпа на рентгенограмме органов грудной клетки
- Техника доступа к латеральной лодыжке
- Статьи по отравлению антигистаминными препаратами
- Лечение отравления алкоголем после кодирования дисульфирамом
