КТ, цистография при плоскоклеточном раке мочевого пузыря
Добавил пользователь Morpheus Обновлено: 28.01.2026
Рак мочевого пузыря обнаруживается в связи с появлением симптомов заболевания, которые заставляют пациента обратиться к врачу, или после проведения стандартных обследований по другому поводу, результаты которых наводят на подозрение о раке мочевого пузыря. Для подтверждения или исключения этого диагноза необходимо проведение ряда обследований.
Консультация специалиста
На приеме врач расспросит об имеющихся у вас симптомах и других проблемах со здоровьем. Далее специалист проведет общий осмотр, при необходимости ректальное или влагалищное исследование.
Так как мочевой пузырь расположен рядом с прямой кишкой, простатой у мужчин, влагалищем и маткой у женщин, не всегда врачу удается определить, с чем связаны ваши симптомы заболевания. Поэтому для уточнения диагноза назначаются дополнительные обследования.
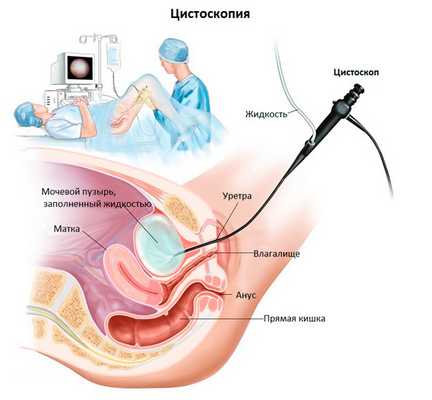
Цистоскопия
Цистоскопия - метод диагностики, позволяющий осмотреть внутреннюю поверхность уретры и мочевого пузыря. Для проведения диагностики врач использует специальное устройство - цистоскоп, оснащенный оптическими и осветительными элементами, позволяющими "глазом" увидеть мочевой пузырь.
Обследование проводится в амбулаторных условиях под местной, регионарной или общей анестезией. Цистоскоп вводится в мочевой пузырь через уретру. Врач осматривает слизистую оболочку мочевого пузыря, при необходимости выполняет биопсию. Биопсия - получение участка опухоли для исследования под микроскопом и установления степени рака.
Цистоскопия - "золотой стандарт" диагностики рака мочевого пузыря. В настоящее время разработаны современные методы, дополняющие традиционную цистоскопию и позволяющие повысить диагностическую ценность цистоскопии. Более подробную информацию об этом вы сможете найти в статьях "Цистоскопия при раке мочевого пузыря" и "Фотодинамическая диагностика рака мочевого пузыря".
Ультразвуковая диагностика рака мочевого пузыря
Ультразвуковая диагностика использует ультразвуковые волны для получения изображения внутренних органов. Данное исследование может быть использовано для определения размера опухоли и ее распространения на расположенные рядом органы и ткани. Стоит понимать, что рассмотреть поверхностный рак мочевого пузыря с помощью ультразвука не всегда является возможным.
Рисунок. Диагностика папиллярной опухоли путем ультразвукового исследования (слева) и цистоскопии (справа).
Внутривенная пиелография
Внутривенная пиелография, также называемая внутривенной урографией, представляет собой разновидность рентгенологического метода диагностики. Для этого через катетер врач вводит специальное вещество-контраст в вену. Он выводится из организма почками и через мочеточники попадает в мочевой пузырь. Когда контраст достигает почек и мочевого пузыря выполняется серия снимков, позволяющих получить изображения органов мочевыделительной системы.
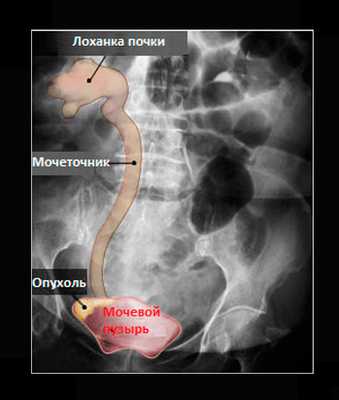
Рисунок. Внутривенная пиелография.
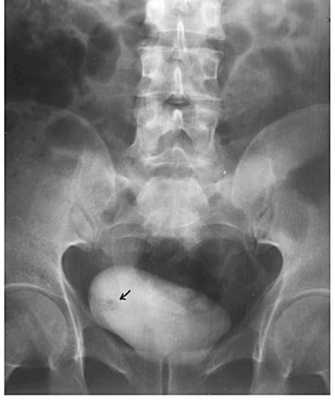
Рисунок. Рентгенологическая диагностика рака мочевого пузыря. При внутривенной урографии выявлен дефект наполнения мочевого пузыря. Это папиллярная опухоль.
Ретроградная пиелография
Суть исследования не отличается от таковой при внутривенной урографии, но используемый контраст вводится непосредственно в мочевой пузырь с помощью катетера.
Компьютерная томография
Компьютерная томография - метод диагностики, который использует рентгеновские лучи для получения подробных изображений поперечного сечения вашего тела. Благодаря данному виду диагностики врач может получить подробную информацию о размере, форме и положении любой опухоли мочевыводящей системы, в том числе мочевого пузыря. Компьютерная томография помогает выявить увеличение лимфатических узлов, которые могут быть вовлечены в раковый процесс, а также поражение других органов брюшной полости и малого таза.

Рисунок. Компьютерная томография.
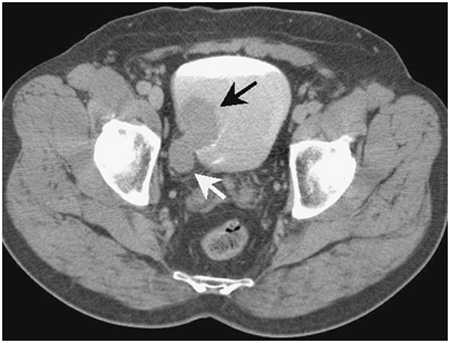
Рисунок. Изображение, полученное при проведении компьютерной томографии. На нем видно, что опухоль растет не только в просвет мочевого пузыря, но и распространяется на всю глубину стенки мочевого пузыря и за его пределы (стадия Т3).
Вместо того, чтобы сделать один или два снимка, как стандартный рентген, томограф позволяет получить серию снимков-срезов вашего тела.
Перед обследованием, вас могут попросить выпить контрастное вещество (пероральный контраст). Это позволяет очертить контуры кишечника, чтобы обеспечить лучшую диагностику. Контраст также может вводиться через венозный катетер. Такой вид диагностики носит название контрастной компьютерной томографии.
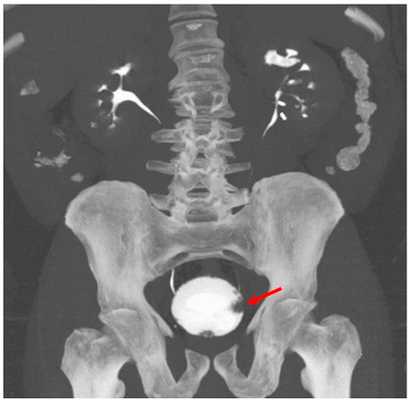
Рисунок. Контрастная компьютерная томография. Выявлена папиллярная опухоль, которая на снимке выглядит как дефект заполнения мочевого пузыря контрастом.
Компьютерный томограф представляет собой большой "пончик" с узким столом, который скользит туда и обратно через его отверстие. Вам необходимо будет лежать на столе, а вокруг вас будет вращаться рентгеновская трубка. Данное обследование занимает больше времени, чем обычная рентгенография. И вы можете чувствовать себя немного ограниченным кольцом, в то время как делаются снимки.
Компьютерная томография может использоваться для проведения биопсии. Биопсия под контролем компьютерной томографии не используется для опухолей, расположенных в мочевом пузыре, но может применяться при ее распространении на ткани и органы малого таза.
Магнитно-резонансная томография
Как и компьютерная томография, магнитно-резонансная томография обеспечивает получение детализированных изображений тканей и органов. При этом обследовании используются радиоволны и магнитные поля вместо рентгеновских лучей. Энергия радиоволн поглощается тканями организма, а компьютер преобразовывает информацию и отображает ее в виде рисунка. В процессе исследования в вену также может вводиться контрастное вещество для получения более четких изображений и деталей.
Магнитно-резонансная томография более длительное обследование, чем компьютерная томография. Иногда процедура длится до часа и более. Закрытые машины могут причинять психологический дискомфорт пациентам, страдающим клаустрофобией. Открытые машины позволяют избежать этого. Кроме того магнитно-резонансные томографы издают шумы, которые могут вызывать тревожные чувства у человека. В таких случаях могут использоваться затычки для ушей.
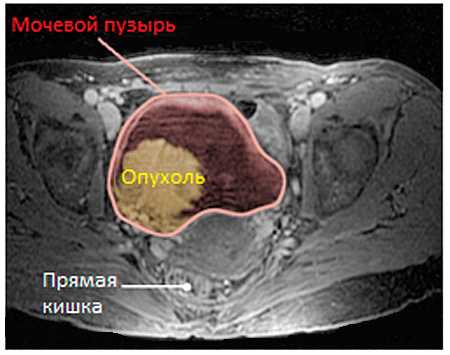
Рисунок. Магнитно-резонансная томография.
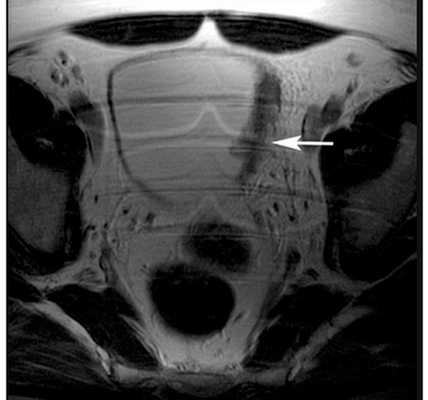
Рисунок. Рак мочевого пузыря на стадии T2b, с инвазией в мышечный слой.
Магнитно-резонансная томография особенно полезна в определении того, насколько далеко опухоль распространилась за пределы мочевого пузыря.
Лабораторная диагностика рака мочевого пузыря
Анализы крови
В процессе диагностики рака мочевого пузыря выполняются развернутый общий и биохимический анализы крови. При злокачественном процессе могут обнаруживаться качественные и количественные изменения красных или белых кровяных клеток (эритроцитов или лейкоцитов), а также тромбоцитов.
Биохимический анализ крови позволяет косвенно оценить функцию печени, почек и состояние костной системы и др.
Анализы мочи
Общий и биохимический анализы мочи - лабораторные методы диагностики, позволяющие не только выявить проблемы мочеполовой системы, но и дать косвенную оценку работы внутренних органов. Общий и биохимический анализы помогают выявить наличие проблемы, но для определения ее причины требуются дополнительные методы диагностики.
Например, появление крови в моче может быть признаком рака или воспаления органов мочевыделительной системы. Лейкоциты и бактерии в моче свидетельствуют об инфекции, но не говорят какого именно органа, почки или мочевого пузыря. Темно-желтая моча и повышенный в ней уровень билирубина говорит о нарушении функции печени, но не о причине этого нарушения.
Культуральное исследование мочи
Если вас беспокоят симптомы заболеваний мочевыделительной системы, необходимо выполнить данное исследования, для того, чтобы подтвердить или исключить наличие инфекции. Инфекционные заболевания и рак нередко имеют схожие признаки. Данный метод диагностики позволяет не только выявить бактерии в моче, но и установить их вид и чувствительность к антибиотикам. Хотя обнаружение бактерий в моче, еще не исключает рак мочевого пузыря.
Цитологическое исследование мочи
Цитологическое исследование мочи - стандартный неинвазивный метод диагностики опухоли мочевого пузыря. Данный метод диагностики позволяет обнаружить как нормальные, так и аномальные раковые клетки, попавшие в мочу. Для этого врач исследует осадок мочи под микроскопом.
Для исследования необходимо, по крайней мере, 100 мл свежей мочи. Утренняя порция мочи никогда не используется для диагностики, так как скопившиеся в ней в течение ночи клетки, как правило, изменены, и их тяжело анализировать. Если моча сильно разбавлена, то в ней может быть недостаточно клеток для анализа, что требует повторной диагностики.
Иногда образцы клеток для исследования получают путем введения катетера в мочевой пузырь и отсасывания мочи стерильным шприцем. Или же мочевой пузырь сначала опорожняют через катетер, а потом активно омывают его стенки физиологическим раствором. Полученные промывные воды отстаивают до образования осадка, который потом исследуется.
Чувствительность и специфичность цитологического исследования мочи
К сожалению, чувствительность данного метода диагностики рака мочевого пузыря низкая, и по данным различных источников составляет от 11% до 76%. Чувствительность в большой степени зависит от степени дифференцировки опухоли. Низкодифференцированные опухоли характеризуются выраженными изменениями внешнего вида клеток, и это отчетливо определяется при микроскопическом исследовании. Клетки хорошо дифференцированной опухоли, обнаружить намного сложней. Во-первых, от таких опухолей клетки отслаиваются намного реже, а во-вторых, они мало отличаются от здоровых, что затрудняет диагностику и может откладывать постановку диагноза на ранней стадии.
Таким образом, цитологический метод диагностики в 10-50% случаев рака на ранней стадии может давать ложноотрицательный результат, т.е. не выявлять опухоль, хотя она присутствует. При диагностике низкодифференцированного рака и рака in situ чувствительность достаточно высока и составляет 95%.
В настоящее время для повышения чувствительности данного метода диагностики используются усовершенствованные методики цитологического исследования: цитоиммунологическая технология, флуоресцентная гибридизация и др.
Маркеры рака мочевого пузыря в моче
Маркер рака, или онкомаркер, - это специфические вещества, выделяемые в процессе жизнедеятельности опухоли. Для многих опухолей существуют специфические онкомаркеры, т.е. характерные только для определенного вида рака. С другой стороны один онкомаркер может продуцироваться разными видами опухолей.
Наиболее часто используется такой онкомаркер как антиген рака мочевого пузыря (BTA). Как и другие маркеры, антиген мочевого пузыря обладает относительно невысокой чувствительностью и специфичностью. Так чувствительность в среднем составляет 68,7% (от 53% до 89%), а специфичность 73,7% (от 54% до 93%). Как вы видите, исследования показали широкие диапазоны чувствительности и специфичности определения антигена рака мочевого пузыря, что свидетельствует о том, что данный метод диагностики не дает 100% возможности исключить или подтвердить рак мочевого пузыря.
Доброкачественные опухоли мочевого пузыря ( Доброкачественные новообразования мочевого пузыря )
Доброкачественные опухоли мочевого пузыря - это группа эпителиальных и неэпителиальных новообразований, исходящих из различных слоев стенки мочевого пузыря и растущих внутрь его полости. Неоплазии могут проявляться гематурией различной интенсивности, учащенным мочеиспусканием и ложными позывами, болезненностью. Диагностика требует проведения УЗИ, цистоскопии с биопсией, нисходящей цистографии. Лечение при доброкачественных опухолях хирургическое - трансуретральное удаление новообразований, резекция мочевого пузыря.

Общие сведения
Группа доброкачественных опухолей мочевого пузыря включают в себя эпителиальные (полипы, папилломы) и неэпителиальные (фибромы, лейомиомы, рабдомиомы, гемангиомы, невриномы, фибромиксомы) новообразования. Новообразования мочевого пузыря составляют около 4-6% всех опухолевых поражений и 10% среди прочих заболеваний, диагностикой и лечением которых занимаются специалисты в сфере клинической урологии. Опухолевые процессы в мочевом пузыре диагностируются преимущественно у лиц старше 50 лет. У мужчин опухоли мочевого пузыря развиваются в 4 раза чаще, чем у женщин.

Причины
Причины развития опухолей мочевого пузыря достоверно не выяснены. Большая значимость в вопросах этиологии отводится воздействию производственных вредностей, в частности, ароматических аминов (бензидина, нафтиламина и др.), поскольку высокий процент новообразований диагностируется у рабочих, занятых в лакокрасочной, бумажной, резиновой, химической промышленности.
Провоцировать образование опухолей может длительный застой (стаз) мочи. Содержащиеся в моче ортоаминофенолы (продукты конечного обмена аминокислоты триптофана) вызывают пролиферацию эпителия (уротелия), выстилающего мочевыводящий тракт. Чем дольше моча задерживается в мочевом пузыре и чем выше ее концентрация, тем более выражено опухолегенное действие содержащихся в ней химических соединений на уротелий. Поэтому в мочевом пузыре, где моча находится сравнительно долго, чаще, чем в почках или мочеточниках, развиваются различного рода опухоли.
У мужчин в связи с анатомическими особенностями строения мочеполового тракта довольно часто возникают заболевания, нарушающие отток мочи (простатит, стриктуры и дивертикулы мочеиспускательного канала, аденома простаты, рак предстательной железы, мочекаменная болезнь) и существует большая вероятность развития опухолей мочевого пузыря. В некоторых случаях возникновению опухолей в мочевом пузыре способствуют циститы вирусной этиологии, трофические, язвенные поражения, паразитарные инфекции (шистосомоз).
Патанатомия
Полипы мочевого пузыря - папиллярные образования на тонком или широком фиброваскулярном основании, покрытые неизмененным уротелием и обращенные в просвет органа. Папилломы мочевого пузыря - зрелые опухоли с экзофитным ростом, развивающиеся из покровного эпителия. Макроскопически папиллома имеет сосочковую бархатистую поверхностью, мягкую консистенцию, розовато-беловатый цвет. Иногда в мочевом пузыре выявляются множественные папилломы, реже - диффузный папилломатоз.
Классификация
По морфологическому критерию все доброкачественные опухоли мочевого пузыря делятся на эпителиальные и неэпителиальные. Подавляющая часть новообразований (95%) - эпителиальные. К доброкачественным эпителиальным неоплазиям относятся папилломы и полипы. Эти типы опухолей имеют много переходных форм и довольно часто малигнизируются. Кроме того, группа доброкачественных неэпителиальных новообразований мочевого пузыря представлена фибромами, миомами, фибромиксомами, гемангиомами, невриномами, которые в урологической практике встречаются относительно редко.
Симптомы
Опухоли мочевого пузыря часто развиваются незаметно. Наиболее характерными клиническими проявлениями служат гематурия и дизурические расстройства. Наличие крови в моче может выявляться лабораторно (микрогематурия) или быть видимым глазом (макрогематурия). Гематурия может быть однократной, периодической или длительной, но всегда должна являться поводом для незамедлительного обращения к урологу.
Дизурические явления обычно возникают при присоединении цистита и выражаются в учащении позывов на мочеиспускание, тенезмах, развитии странгурии (затрудненного мочеиспускания), ишурии (острой задержке мочеиспускания). Боли при опухолях мочевого пузыря, как правило, ощущаются над лобком и в промежности и усиливаются в конце мочеиспускания.
Осложнения
Большие опухоли мочевого пузыря или полипы на длинной подвижной ножке, расположенные поблизости от мочеточника или уретры, могут перекрывать их просвет и вызывать нарушение опорожнения мочевых путей. Со временем это может привести к развитию пиелонефрита, гидронефроза, хронической почечной недостаточности, уросепсису, уремии. Полипы и папилломы могут перекручиваться, сопровождаясь острым нарушением кровообращения и инфарктом опухоли. При отрыве опухоли отмечается усиление гематурии.
Новообразования являются фактором, поддерживающим рецидивирующие воспаления мочевых путей - циститы, восходящие уретеро-пиелонефриты. Вероятность озлокачествления папиллом особенно велика у курильщиков. Папилломы мочевого пузыря склонны к рецидивированию через различные периоды времени, при этом рецидивы отличаются большей злокачественностью, чем ранее удаленные эпителиальные неоплазии.
Диагностика
Для выявления и верификации опухолей мочевого пузыря производится цистоскопия, эндоскопическая биопсия с морфологическим исследованием биоптата, цистография, КТ. УЗИ мочевого пузыря является неинвазивным скрининговым методом для диагностики новообразований, выяснения их расположения и размеров. Для уточнения характера процесса эхографические данные целесообразно дополнять компьютерной или магнитно-резонансной томографией органов малого таза с контрастированием.
Основная роль среди визуализирующих исследований мочевого пузыря отводится цистоскопии - эндоскопическому осмотру полости пузыря. Цистоскопия позволяет осмотреть стенки мочевого пузыря изнутри, выявить локализацию опухоли, размеры и распространенность, выполнить трансуретральную биопсию выявленного новообразования. При невозможности забора биоптата прибегают к выполнению цитологического исследования мочи на атипические клетки.
Среди лучевых исследований наибольшее диагностическое значение придается экскреторной урографии с нисходящей цистографией, позволяющим дополнительно оценить состояние верхних мочевыводящих путей. В процессе диагностики опухолевые процессы следует дифференцировать с язвами мочевого пузыря при туберкулезе и сифилисе, эндометриозом, метастазами рака матки и прямой кишки.
Лечение опухолей мочевого пузыря
Лечения бессимптомных неэпителиальных опухолей обычно не требуется. Пациентам рекомендуется наблюдение врача-уролога с выполнением динамического УЗИ и цистоскопии. При полипах и папилломах мочевого пузыря выполняется операционная цистоскопия с трансуретральной электрорезекцией или электрокоагуляцией опухоли. После вмешательства производится катетеризация мочевого пузыря на 1-5 суток в зависимости от обширности операционной травмы, назначение антибиотиков, анальгетиков, спазмолитиков. Современной малоинвазивной методикой является лазерная en-bloc резекция, позволяющая удалять образование с захватом мышечного слоя, что чрезвычайно важно для последующего гистологического исследования.
Реже (при язвах, пограничных новообразованиях) возникает необходимость в трансвезикальной (на открытом мочевом пузыре) электроэксцизии опухоли, частичной цистэктомии (открытой резекции стенки мочевого пузыря) или трансуретральной резекции (ТУР) мочевого пузыря.
Прогноз и профилактика
После резекции опухолей мочевого пузыря цистоскопический контроль выполняется каждые 3-4 месяца в течение года, в течение последующих 3-х лет - 1 раз в год. Выявление папилломы мочевого пузыря служит противопоказанием к работе во вредных отраслях промышленности. К стандартным мерам профилактики относится соблюдение питьевого режима с употребление не менее 1,5 - 2 л жидкости в сутки; своевременное опорожнение мочевого пузыря при позывах к мочеиспусканию, отказ от курения.
Диагностика и скрининг рака мочевого пузыря. Современный подход
Рак мочевого пузыря (РМП) встречается примерно в 2-5% всех новообразований. В структуре онкологической заболеваемости он занимает седьмое место. Опухоли мочевого пузыря составляют 70% новообразований органов мочевого тракта и около 4% всей онкологической патологии.
По данным Всемирной организации здравоохранения (ВОЗ) на 2010 г. ежегодно в мире регистрируется 260 000 новых случаев РМП у мужчин и 76 000 - у женщин. Мужчины болеют в 2,5-6 раз чаще женщин. Характерно нарастание заболеваемости с возрастом. Опухоли мочевого пузыря редко выявляются у людей моложе 35 лет, однако, в последние годы карцинома мочевого пузыря все чаще встречается у молодых пациентов [4]. Разработка новых методов лечения (фотодинамическая терапия, иммунотерапия и др.) опухолей мочевого пузыря направлена на улучшении бещзрецидивной выживаемости и улучшения качества жизни больных РМП. Совершенствование методов диагностики позволяет более точно стадировать опухоль и стратифицировать больных по группам прогноза. Гистологическое исследование опухоли остается краеугольным камнем диагностики. В последнее время ведется активный поиск значимых маркеров, необходимых для индивидуального прогноза течения заболевания. Для определения гистологического варианта опухоли используют классификацию ВОЗ. Последняя классификация была издана в 2004 г. Каждая из гистологических типов опухолей имеет особенности течения, хотя есть мнение, что морфологический вариант рака мочевого пузыря не имеет значения для инвазивного и метастатического потенциала опухоли [11]. Однако эта точка зрения вызывает много разногласий и не является абсолютным утверждением в отношении степени агрессивности опухоли.
Агрессивным клиническим течением отличаются такие редкие опухоли, как мелкоклеточная, перстневидноклеточная, плоскоклеточная карциномы. При плоскоклеточной карциноме пятилетняя выживаемость для пациентов с рТ1,2 составляет 56%, а пациентов с Т3,4 - только 19% [8]. Веррукозная карцинома мочевого пузыря не отличается высоким риском прогрессирования как при шистосоматозе, так и без него [8]. Мелкоклеточный рак характеризуется агрессивным клиническим течением с ранней сосудистой и мышечной инвазией. Пятилетняя выживаемость пациентов с локализованными формами составляет 8%. Если мелкоклеточная карцинома сочетается с другими типами рака мочевого пузыря, она имеет более благоприятный прогноз [7]. Однако все выше перечисленные опухоли встречаются редко (0,1% от всех случаев рака мочевого пузыря). Наиболее часто встречающейся опухолью является уротелиальная карцинома, поэтому основное внимание морфологов направлено непосредственно на нее.
Одним из наиболее значимых факторов прогноза после стадии заболевания, по данным большинства исследователей, является степень дифференцировки опухоли (G) [15]. Существуют критерии для оценки степени дифференцировки различных гистологических вариантов рака определенных локализаций. Уротелиальная карцинома характеризуются структурной и ядерной атипией различной степени выраженности, которая оценивается по шкале от 1 до 3, поскольку степень прогрессии значительно отличается для каждой из трех степеней. Градация опухолей неоднородной структуры (с участками различной степени диффреренцировки) определяется по наименее дифференцированным участкам, т.е. наивысшей степени анаплазии (G), при этом за последние два десятилетия градация степени анаплазии многократно подвергалась изменениям, но тем не менее исследователи и врачи до сих пор пользуются следующей классификацией:
- Первая степень анаплазии (G1) - высокодифференцированный рак - характеризуется легкой структурной и клеточной атипией.
- Вторая степень анаплазии (G2) - умеренно дифференцированный рак - является промежуточной, она отличается от G1 преимущественно нарастанием структурной атипии, но с сохранением некоторых элементов организации, т.е. полярности и мономорфности, что отсутствует в опухолях G3.
- Третья степень анаплазии (G3) - низкодифференцированный рак характеризуется выраженным клеточным полиморфизмом с отсутствием полярности, утратой поверхностных клеток (нарушение вызревания), вариабельностью ядерных параметров, многочисленными патологическими митозами.
Несмотря на то, что существует тесная связь между категориями TNM, G и выживаемостью больных, эта классификационная система не позволяет учесть динамические характеристики злокачественного процесса, от которых зависит его потенциальная агрессивность [2]. Поэтому в последние годы предпринимаются многочисленные попытки выявления самостоятельных иммуногистохимических (ИМГ) факторов прогноза рака мочевого пузыря.
Диагностика и скрининг рака мочевого пузыря. Существует методы, позволяющие осуществлять первичную диагностику рака мочевого пузыря, такие как ультразвуковая диагностика, цистоскопия с биопсией цитологическое исследование, магнитно-резонансная томография (МРТ), компьютерная томография (КТ). Применение данных рутинных методов обследования даёт возможность у 96% больных правильно установить степень местного распространения опухоли (Т1 - 90,6%, Т2 - 82,4%, Т3 - 91%, Т4 - 98,7%). Порядок применения данных диагностических манипуляций идет с наименее инвазивных к наиболее инвазивным методам. То есть сначала используются лабораторное методы диагностики (исследование крови на маркеры опухолевого роста), в дальнейшем лучевые методы, такие как ультразвуковое исследование (УЗИ), МРТ, мультиспиральная компьютерная томография, и эндоскопические (цистоскопия).
Ультразвуковое исследование является важным этапом как в уточнении степени распространенности рака мочевого пузыря, так и при динамическом наблюдении [13]. Такие преимущества метода как доступность, безболезненность и отсутствие лучевой нагрузки позволяют проводить многократные исследования при динамическом наблюдении. В целом точность трансабдоминального УЗИ, как самого распространенного варианта УЗИ, составляет 80%, чувствительность - 86%, специфичность - 63%, чувствительность УЗИ определяется также стадией процесса, и она выше на поздних стадиях заболевания. Использование трансабдоминального УЗИ, а также распространенных ректальных и вагинальных датчиков многие специалисты, занимающиеся диагностикой в онкоурологии, тем не менее считают недостаточно эффективными [14].
КТ и МРТ используются для определения степени инвазии опухоли, определения метастазирования. Точность КТ для определения стадии 60-85%, в целом эффективность КТ в определении стадии опухолевого процесса низкая. МРТ сочетает в себе лучшие свойства УЗИ и КТ. Точность при определении распространения опухолевого процесса составляет от 73% (Т3а-b) до 100% (при Т4).
Основным методом диагностики рака мочевого пузыря является цистоскопия, которая позволяет непосредственно визуализировать опухоль. При этом цистоскопия позволяет одномоментно выполнить резекцию мочевого пузыря (по показаниям) или взять материал для гистологического исследования. Постановка диагноза невозможна без морфологической верификации. Цитологическое исследование позволяет правильно установить диагноз в 70-99% случаев, но отрицательный результат не исключает наличия опухоли. Специфичность метода 95-100%, чувствительность 40-51%. Цитологический метод особенно ценен для малодифференцированных опухолей и рака in situ.
Комплексное обследование способно выявлять рак мочевой пузыря на ранней стадии (I по TNM). В качестве методов уточняющей диагностики для определения глубины инвазии опухоли мочевого пузыря преимущественно используют компьютерную томографию, магнитно-резонансную томографию и ультразвуковое исследование датчиками частотой 20 МГц и более [5, 6, 13]. Однако приоритетной задачей диагностики является раннее выявление опухоли. Перечисленные методы не всегда позволяют это сделать на ранней стадии, то есть не все эти методы подходят для скрининга населения. Метод ультразвуковой диагностики и исследование крови на маркеры опухолевого роста представляются наиболее подходящим для скрининга. В настоящий момент разрабатываются новые методы диагностики, подходящие для скрининга. В частности, существует метод регистрации сопротивления электрического тока, пропускаемого через малигнизированные ткани. Было установлено, что высокое сопротивление регистрируется в участках локализации опухолевой ткани. Электрическая спектроскопия является малоинвазивным высокочувствительным методом, позволяющим определить опухоль уже на I стадии [2].
Другим новым направлением скрининга РМП является определение метилированных аллелей генов опухолевых клеток в образце мочи. В настоящее время было проведено исследование, в котором моча 175 пациентов с раком мочевого пузыря была исследована с помощью полимеразной цепной реакции (ПЦР) на наличие метиленовых остатков аллелей 9 генов (APC, p14ARF, CDH1, GSTP1, MGMT, CDKN2A, RARβ2, RASSF1A, и TIMP3). Исследователи доказали, что специфичность этого метода составляет 100%, чувствительность - 69%, что позволяет определить наличие опухоли задолго до появления рентгенологических признаков [3].
Современным направлением в совершенствовании диагностики рака мочевого пузыря является исследование иммуногистохимических маркеров. Иммуногистохимическое исследование биопсийного материала - это основной прорыв в области молекулярной медицины за последнее десятилетие. Данное исследование проводится во многих центрах мира в обязательном рутинном порядке. Исследование иммуногистохимических маркеров является процедурой, позволяющей определить наличие опухоли, злокачественный потенциал и прогноз, что является перспективным методом диагностики и дополнением к вышеперечисленным методам. Кроме того, достоинством этого метода может быть высокая специфичность и чувствительность [2]. Однако существенным недостатком является то, что этот метод нельзя использовать для скрининга, так как для исследования берется биопсийный материал. Немаловажную роль иммуногистохимическое исследование играет и в уточняющей диагностики. Иммуногистохимические маркеры мочевого пузыря представлены в табл. 1. В частности, наибольшее значение имеют аопоптотические маркеры (р53, р16, р27) и эпидермальный фактор роста (EGFR). Уровень экспрессии р16, р27, EGFR коррелирует со стадией опухолевого процесса. Более подробно особенности экспрессии данных маркеров рассмотрены ниже.
Лечение поверхностного рака мочевого пузыря включает в себя повторные трансуретральные резекции мочевого пузыря при рецидивирования, интравезикулярные инстялляции цитотоксическими препаратами (тиотепа, митомицин С, доксорубицин, гемцитабин, валрубицин, терапия БЦЖ). В целом лечение поверхностного рака не столь агрессивное, как лечение инвазивного рака мочевого пузыря. При прогрессировании и частых рецидивах опухоли встает вопрос о проведении цистэктомии. Учитывая 30-80% частоту рецидивирования процесса, необходимо рано проводить повторное обследование (эндоскопическое исследование). Morris и соавт. в наблюдении за 179 пациентами с поверхностным РМП установили риск возникновения рецидивов в зависимости от времени. При отсутствии рецидива в течении 2, 5 и 10 лет риск рецидирования равен 43, 22, 2% соответственно [12].
Таблица 1. Иммуногистохимические маркеры рака мочевого пузыря [3]
При инвазивном раке мочевого пузыря золотым стандартом лечения является радикальная цистэктомия. Причиной включения химиотерапии в список проводимых процедур, выполняемых до и после радикальной цистэктомии, является предположение о том, что она способна увеличить выживаемость пациентов. Известно, что переходно-клеточная карцинома чувствительна к химиотерапии и у пациентов с метастазами на длительное время может быть достигнута стабилизация заболевания. Неоадъювантная химиотерапия у пациентов с распространенным заболеванием позиционируется как стандартный подход к лечению. Это основано на двух недавно проведенных исследованиях, в которых сообщается о преимуществах этого метода. Самое большое исследование (976 пациентов), проведенное группами MRC и EORTC, было направлено на изучение возможностей неоадъювантной терапии. Вторым подобным исследованием было исследование SWOG-0080. Оба этих исследования показали большое преимущество использования неоадъювантной терапии по сравнению с изолированной радикальной цистэктомией (5-летняя выживаемость при использовании неоадъювантной терапии составила около 40%, при изолированной цистэктомии - 25%). В настоящее время установлено, что у определенной группы пациентов радикальная цистэктомия не является оптимальным способом лечения. То есть получают все большое развитие органосохраняющие вмешательства. Основным преимуществом подобных вмешательств является более высокое качество жизни пациентов и меньший объем оперативного вмешательства, что делает эту операцию более переносимой. Однако большим недостатком подобных операций является постоянная недооценка стадии процесса (30-50% всех проведенных органосохраняющих операций) [14, 9]. При применении органосохраняющих видов терапии 5-летняя выживаемость больных составляет 40%. Местные рецидивы заболевания были отмечены у 28% больных [9].
Рис. 1. Общий алгоритм лечения рака мочевого пузыря [1]: ТРУЗИ - трансректальное ультразвуковое исследование, КТ - компьютерная томография, МРТ - магнитно-резонансная томография, ФЦС - флуоресцентная цистоскопия, БЦЖ - вакцина Бацилла Кальметта-Герена
В целом, общепринятый алгоритм диагностики и лечения рака мочевого пузыря, представленный на рис. 1, в ближайшем будущем пополнится новыми методами диагностиками, которые также будут подходящими для скрининга не только рака мочевого пузыря, но и других опухолей.
Список использованных источников:
1. Матвеев Б.П. Клиническая онкоурология Вердана. - М.- 2003.- С. 197-270.
2. Keshtkar A., Salehnia Z., Keshtkar A., Shokouhi B. Bladder Cancer Detection Using Electrical Impedance Technique (Tabriz Mark 1)// Patholog Res Int. 2012;2012:470101.
3. Blaveri E., Simko J.P., Korkola J.E. Molecular biomarkers in urothelial bladder cancer// Clin Cancer Res 2005; 11: 4044-55.
4. Bernhardt T.M., Schmidi H., Philipp C. et al. Diagnostic potential of virtual cystoscopy of the bladder: MRI vs CT. Preliminary report// Eur. Radiol. 2003. V. 13. № 2. P. 305-312.
5. Beer A., Saar В., Link T.M. et al. Virtual endoscopy of the urinary tract from T2-weighted and gadolinium-enhanced Tl-weighted MR urographic images// Rofo. 2001. V. 173. № 1. P. 997-1005.
6. Bray F., Guerra Yi.M., Parkin D.M. The comprehensive cancer monitoring programme in Europe// Eur J Public Health. 2003 Sep;13(3 Suppl):61-6.
7. Cheng L., Pan C.X., Yang X.J., Lopez-Beltran A., MacLennan G.T., Lin H., Kuzel T.M., Papavero V., Tretiakova M., Nigro K., Koch M.O., Eble J.N. Small cell carcinoma of the urinary bladder: a clinicopathologic analysis of 64 patients// Cancer. 2004 Sep 1;101(5):957-62.
8. Elsobky E., El-Baz M., Gomha M., Abol-Enein H., Shaaban A.A. Prognostic value of angiogenesis in schistosoma-associated squamous cell carcinoma of the urinary bladder// Urology, 2002 Jul;60(1):69-73.
9. Hautmann R.E., Paiss T. Does the option of the ileal neobladder stimulate patient and physician decision toward earlier cystectomy?// J Urol. 1998; 159: 1845-1850.
10. Онкоурология/ Дж.П. Рич, Э.В. Д'Амико. - М.: Бином, 2011, - 336 с.
11. Krüger S., Johannisson R., Kausch I., Feller A.C. Papillary urothelial bladder carcinoma associated with osteoclast-like giant cells// Int Urol Nephrol. 2005;37(1):61-4.
13. Scher H.I., Shipley W.U., Herr H.W. Cancer of the Bladder/ Cancer, Principles and Practice of Oncology/ Ed by De Vita V.T., Hellman S., Rosenberg S.A. - Philadelphia: Lippincott Raven Publishers. 1997.
14. Song J.H., Francis I.R., Platt J.F. et al. Bladder tumor detection at virtual cystoscopy// Radiology. 2001. V. 218. № 1. P. 95-100.
15. Tut V.M., Braithwaite K.L., Angus B., Neal D.E., Lunec J., Mellon J.K. Cyclin D1 expression in transitional cell carcinoma of the bladder: correlation with p53, waf1, pRb and Ki67// Br J Cancer. 2001 Jan;84(2):270-5.
В журнале «Врач-аспирант»:
16. Толкач Ю.В., Шестаев А.Ю., Петров С.Б., Schelin S., Костюк И.П., Крестьянинов С.С. Новый способ реконструкции шейки мочевого пузыря во время радикальной простатэктомии: предпосылки эффективности и клинические результаты// Врач-аспирант, №3.4(46), 2011. - С. 532-538.
17. Каримова Б.Н. Патология органов мочевой системы у часто болеющих детей (по данным ретроспективного анализа)// Врач-аспирант, №2(51), 2012. - С. 93-97
18. Миртазаев О.М., Ахмедов Р.Н., Турсунов Р.Б., Нурузова З.А., Мухамеджанова Н.Н. Госпитальные инфекции мочевыводящих путей: мониторинг микрофлоры как средство выбора эффективной терапии// Врач-аспирант, №2(51), 2012. - С. 97-104
Подписано в печать: 06.05.2013
Рак мочевого пузыря
Рак мочевого пузыря - это злокачественная опухоль слизистой оболочки или стенки мочевого пузыря. Проявлениями патологии служат гематурия, дизурия, боли над лобком. Диагностика требует проведения цитологического исследования мочи, ТУР-биопсии, цистографии, УЗИ мочевого пузыря, томографии. Программа лечения заболевания может включать хирургический подход (ТУР мочевого пузыря, цистэктомию, лазерную en-bloc резекцию) или консервативную тактику (системную химиотерапию, лучевую терапию). С целью профилактики рецидивов используется внутрипузырная химиотерапия и БЦЖ-терапия.
МКБ-10

Рак мочевого пузыря встречается в 70% случаев всех новообразований мочевыводящих органов, с которыми сталкиваются специалисты в сфере клинической онкоурологии. В структуре общей онкопатологии доля неоплазий данного органа составляет 2-4%. Среди злокачественных опухолей различных локализаций по частоте развития рак мочевого пузыря занимает 11-е место у женщин и 5-е у мужчин. Патология чаще встречается у жителей индустриально развитых стран; возраст заболевших преимущественно старше 65-70 лет.
Общепризнанной гипотезы в отношении этиологии рака мочевого пузыря не существует. Однако известны отдельные факторы риска, которые в значительной степени способствуют развитию злокачественной опухоли:
- Редкое мочеиспускание. Ряд исследований указывает на повышенную вероятность возникновения неоплазии при длительном стазе мочи в мочевом пузыре. Различные метаболиты, содержащиеся в моче в высоких концентрациях, обладают опухолегенным действием и вызывают злокачественную трансформацию уротелия.
- Заболевания мочеполовой сферы. Длительной задержке мочи в мочевом пузыре может способствовать различная урогенитальная патология: простатит, аденома и рак простаты, дивертикулы мочевого пузыря, уролитиаз, хронический цистит, стриктуры уретры и др.
- Инфекции. Вопрос о роли папилломавирусной инфекции в этиологии новообразования остается дискуссионным. Паразитарная инфекция - мочеполовой шистосомоз в значительной мере способствует канцерогенезу.
- Профвредности. Доказана корреляция между частотой случаев рака мочевого пузыря и профессиональными вредностями, в частности, длительным контактом с ароматическими аминами, фенолами, фталатами, противоопухолевыми препаратами. В группе находятся риска водители, маляры, дизайнеры, художники, работники кожевенной, текстильной, химической, лакокрасочной, нефтеперерабатывающей промышленности, медработники.
- Прочие канцерогены. Высоким канцерогенным потенциалом обладает курение табака: курильщики страдают от оухолей мочевого пузыря в 2-3 раза чаще, чем некурящие. Неблагоприятное воздействие на уротелий оказывает употребление хлорированной питьевой воды, увеличивающее вероятность возникновения новообразований в 1,6-1,8 раз.
- Наследственность. В некоторых случаях неоплазия может быть детерминирована генетически и связана с семейной предрасположенностью.
Рак мочевого пузыря различается по гистологическому типу, степени дифференцировки клеток, характеру роста, склонности к метастазированию. Учет этих характеристик чрезвычайно важен при планировании лечебной тактики. По морфологическим признакам наиболее часто встречаются переходно-клеточные (80-90%) и плоскоклеточные опухоли (3%), аденокарцинома (3%), папиллома (1%), саркома (3%). По степени анаплазии клеточных элементов различают низко-, умеренно- и высокодифференцированные неоплазии.
Практическое значение имеет степень вовлеченности в опухолевый процесс различных слоев стенки органа, в связи с чем говорят о поверхностном раке низкой стадии или высокостадийном инвазивном раке. Новообразование может иметь папиллярный, инфильтративный, плоский, узелковый, внутриэпителиальный, смешанный характер роста. Согласно международной системе ТNМ различают следующие стадии неоплазии:
- Та - неинвазивная папиллярная карцинома
- Tis - плоская карцинома in situ
- Т1 - опухолевая инвазия затрагивает субэпителиальную ткань
- Т2 - рак распространяется на мышечный слой (Т2а - поверхностный, Т2b - глубокий)
- Т3 - в процесс вовлекается паравезикальная клетчатка
- Т4 - инвазия затрагивает прилежащие органы (влагалище, матку, предстательную железу, брюшную стенку)
- N1-3 - выявляется метастазирование в одном (N1) или многих (N2) регионарных лимфоузлах либо в общих подвздошных лимфатических узлах (N3).
- М1 - обнаруживается метастазирование в отдаленные органы
Ранним проявлением рака мочевого пузыря служит выделение крови с мочой - микрогематурия или макрогематурия. Незначительная гематурия приводит к окрашиванию мочи в розоватый цвет, может быть эпизодической и не повторяться длительное время. В других случаях сразу же развивается тотальная гематурия: при этом моча становится кровавого цвета, могут выделяться сгустки крови. Длительная или массивная гематурия иногда вызывает развитие тампонады мочевого пузыря и острой задержки мочи, происходит прогрессирующее снижение гемоглобина и анемизация пациента.
По мере разрастания опухоли больных начинают беспокоить дизурические симптомы и боли. Мочеиспускание, как правило, становится болезненным и учащенным, с императивными позывами, иногда - затрудненным. Отмечаются боли в области лона, в паху, в крестце. Вначале болевые ощущения возникают только на фоне наполненного мочевого пузыря, затем, при прорастании мышечной стенки и прилежащих органов, становятся постоянными.
Многие симптомы рака мочевого пузыря не являются специфичными и могут встречаться при других урологических заболеваниях: цистите, простатите, мочекаменной болезни, туберкулезе, аденоме простаты, склерозе шейки мочевого пузыря и т. д. Поэтому зачастую пациенты на ранних стадиях длительно и неэффективно лечатся консервативно. В свою очередь, это затягивает своевременную диагностику и начало лечения, ухудшая прогноз.
Сдавление устья мочеточника вызывает нарушение оттока мочи из соответствующей почки. Развивается гидронефроз, острый болевой приступ по типу почечной колики. При сдавливании обоих устьев нарастает почечная недостаточность, которая может закончиться уремией. Некоторые виды рака с инфильтрирующим ростом склонны к распаду и изъязвлению пузырной стенки. На этом фоне легко возникают мочевые инфекции (цистит, пиелонефрит), моча приобретает гнойный характер и зловонный запах. Прорастание неоплазии в прямую кишку или во влагалище приводит к образованию пузырно-прямокишечных и пузырно-влагалищных свищей, сопровождающихся соответствующей симптоматикой.
Для выявления рака и определения стадии онкопроцесса требуется проведение комплексного клинико-лабораторного и инструментального обследования. Стандарт лабораторной диагностики включает проведение общего анализа мочи для определения гематурии, цитологического исследования осадка для обнаружения атипичных клеток, бактериологического посева мочи для исключения инфекции, теста на специфический антиген ВТА. Исследование крови обычно подтверждает анемию различной степени, указывающую на кровотечение.
- УЗИ мочевого пузыря. Выявляет опухолевые образования диаметром более 0,5 см, расположенные преимущественно в области боковых пузырных стенок. Для обнаружения неоплазии в зоне шейки наиболее информативно трансректальное сканирование. Иногда используется трансуретральная эндолюминальная эхография, проводимая с помощью датчика, введенного в полость мочевого пузыря.
- Томографическая диагностика. Наиболее ценные и информативные методы - КТ и МРТ мочевого пузыря. Позволяют оценить глубину распространения опухолевого процесса, выявить опухоли незначительных размеров, которые не доступны эхографической визуализации.
- Эндоскопия мочевого пузыря. Обязательным визуализирующим методом диагностики служит цистоскопия, при которой производится уточнение локализации, размеров, внешнего вида опухоли, состояния устьев мочеточников. Эндоскопическое исследование может дополняться биопсией, позволяющей провести морфологическую верификацию новообразования.
- Рентгенодиагностика. Из методов лучевой диагностики при раке мочевого пузыря проводится цистография, выявляющие дефект наполнения и деформацию контуров пузырной стенки и позволяющие судить о характере роста опухоли. Тазовую венографию и лимфангиоаденографию проводят для выявления вовлеченности тазовых вен и лимфатического аппарата.
Для выявления местных и отдаленных метастазов рака мочевого пузыря прибегают к проведению УЗИ органов брюшной полости, рентгенографии грудной клетки, УЗИ малого таза, сцинтиграфии костей скелета.

Лечение рака мочевого пузыря
Радикальное лечение может быть выполнено только хирургическими способами. При этом способ и вид операции коррелирует со стадией онкопроцесса. Виды оперативных вмешательств при раке мочевого пузыря:
- ТУР мочевого пузыря. При мышечно неинвазивном раке выполняется эндоскопическая операция - трансуретральная резекция стенки мочевого пузыря с опухолью. В ходе ТУР опухоль удаляется с помощью резектоскопа через мочеиспускательный канал.
- Лазерная en-bloc резекция. Наиболее современный метод - лазерная тулиевая en-bloc резекция. Данный метод позволяет убрать опухоль единым блоком вместе с мышечным слоем, что очень важно при гистологическом исследовании для оценки степени инвазии.
- Цистэктомия. К резекции мочевого пузыря (открытой, лапароскопической, робот-ассистированной) в последние годы прибегают все реже ввиду высокого процента рецидивов, осложнений и низкой выживаемости. В большинстве случаев при инвазивном раке мочевого пузыря показана радикальная цистэктомия. При проведении данной операции мочевой пузырь удаляют единым блоком с предстательной железой и семенными пузырьками у мужчин; придатками и маткой у женщин. Одновременно производится удаление части или всей уретры, тазовых лимфоузлов.
Для замещения удаленного органа используются следующие способы:
- имплантация мочеточников в кожу - уретерокутанеостомия
- отведение мочи в сигмовидную кишку - способ деривации мочи по Брикеру
- формирование кишечного резервуара по Штудеру (ортотопического мочевого пузыря) из тканей тонкой кишки, желудка, толстой кишки. Радикальная цистэктомия с кишечной пластикой является оптимальной, поскольку позволяет сохранить возможность удержания мочи и мочеиспускания.
Хирургическое лечение может дополняться дистанционной или контактной лучевой терапией, системной или внутрипузырной иммунотерапией.
При неинвазивном раке показатель 5-летней выживаемости составляет около 85%. Гораздо менее благоприятен прогноз для инвазивно растущих и рецидивирующих опухолей, а также рака мочевого пузыря, дающего отдаленные метастазы. Снизить вероятность развития опухоли поможет отказ от курения, исключение профессиональных вредностей, употребление очищенной питьевой воды, ликвидация уростаза. Необходимо проведение профилактического УЗИ, исследования мочи, своевременного обследования и лечения у врача-уролога при симптомах дисфункции мочевых путей.
Классификация рака мочевого пузыря
Классификация рака мочевого пузыря может затрагивать многие аспекты злокачественного процесса. Существует классификация рака в зависимости от его распространенности, позволяющая определить стадию опухоли. Морфологическая классификация позволяет установить, из каких клеток опухоль образовалась и насколько она злокачественна.
В данной статье рассмотрим морфологическую классификацию опухолей мочевого пузыря исходя из типа клеток, которые явились источником злокачественного процесса.
Морфологическая классификация рака мочевого пузыря:
- Переходно-клеточный рак, также известный под названием уротелиальная карцинома;
- Плоскоклеточный рак;
- Аденокарцинома;
- Другие редкие виды рака.
Переходно-клеточный и плоскоклеточный рак, а также аденокарцинома - это опухоли образуются из клеток, входящих в состав слизистой оболочки мочевого пузыря.
Переходно-клеточная карцинома
В 9 случаях из 10 опухоль мочевого пузыря представлена переходно-клеточной карциномой. Она развивается из клеток слизистой оболочки пузыря, которые носят название переходных, или уротелий. Отсюда и второе название данной опухоли уротелиальная карцинома. Когда мочевой пузырь пуст, уротелиальные клетки лежат слоями плотно друг к другу. Когда происходит накопление мочи, стенки пузыря растягиваются, и клетки как бы перераспределяются в один слой. Так как переходные клетки постоянно контактируют с продуктами, а точнее "отходами" жизнедеятельности нашего организма, содержащихся в моче, они подвержены риску перерождения в рак.
Классификация переходно-клеточной карциномы:
- Неинвазивная, или поверхностная, когда опухоль ограничивается лишь внутренним слоем стенки мочевого пузыря;
- Инвазивная карцинома характеризуется тем, что опухоль прорастает в мышечную оболочку и за ее пределы;
- Метастатический рак характеризуется поражением отдаленных органов и тканей с неблагоприятным прогнозом для жизни.
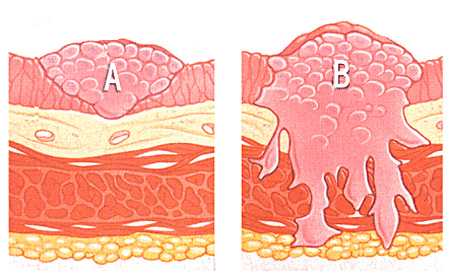
Рисунок. А - неинвазивная опухоль, В - инвазивный рак.
Неинвазивная карцинома является начальной стадией переходно-клеточного рака. Он затрагивает только слизистую оболочку, не распространяясь на другие слои.
Выглядеть злокачественный процесс может как маленькие образования, по форме напоминающие грибы, растущие в просвет мочевого пузыря. Такой рак называется папиллярным. Хирург может удалить эти мелкие образования, и высока вероятность, что рак никогда не вернется опять.
Другая разновидность поверхностного переходно-клеточного рака - карцинома in situ, или плоская опухоль - высоко злокачественна, быстро распространяется, имеет склонность к инвазивному росту и характеризуются высокой вероятностью рецидива. Карцинома in situ даже выглядит по-другому, она плоская, гладкая и не растет в просвет пузыря.
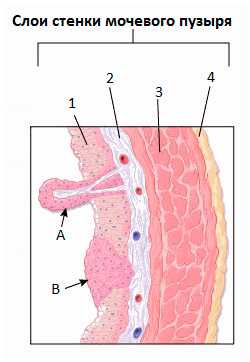
Рисунок. 1 - слизистая оболочка, 2 - подслизистая оболочка, 3 - мышечная оболочка, 4- жировой слой. А - папиллярный рак, В - карцинома in situ.
Инвазивный переходно-клеточный рак распространяется "вглубь" мочевого пузыря. Это значит, что опухоль прорастает во все слои стенки пузыря и даже за его пределы. Инвазивный рак требует более интенсивной терапии, чем поверхностный, так как высока вероятность развития метастазов.
Плоскоклеточная карцинома
В классификации вы можете встретить и такое название как сквамозная клеточная карцинома. В пяти случаях из ста (5%) рака мочевого пузыря представлена этим типом. Слово "сквамозный" происходит от латинского "squama" - чешуя. Сквамозные клетки могут образовываться под воздействием инфекции или в результате длительного раздражения, например, камнем. В последующем сквамозные клетки могут перерождаться в злокачественные. Опухоль состоит из плоских клеток, как черепица или чешуя, накладывающихся друг на друга.
Этот вид рака наиболее распространен в тропических странах, в первую очередь в Египте, где встречаются такое паразитарное заболевание как шистосомоз.
Аденокарцинома
Очень редкий вид рака, на который приходиться не более 0,5-2% ото всех случаев злокачественных новообразований мочевого пузыря. Он происходит из клеток слизистой оболочки, которые в норме продуцируют слизь, поэтому при микроскопическом исследовании имеет железистую структуру.
Другие редкие виды в классификации опухолей мочевого пузыря
В морфологическую классификацию входят и другие более редкие вида рака мочевого пузыря.
Опухоль может возникать не только из клеток слизистой оболочки мочевого пузыря. Редким типом опухоли мочевого пузыря является саркома - она развивается из клеток мышечного слоя. Еще одна разновидность носит название мелкоклеточного рака мочевого пузыря.
Широко распространена классификация рака мочевого пузыря в зависимости от стадии и степени опухолевого процессе. Об этом вы можете прочитать в соответствующих статьях.
Читайте также:
