КТ, МРТ печени при болезни накопления гликогена
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Искали одно - нашли. жировую болезнь печени. Это образное выражение в целом отражает особенность этого заболевания: в начальных фазах её развития человека зачастую ничего не беспокоит. Обнаруживают его случайно - например, во время обследования по поводу другого заболевания.
О том, что это за недуг, и почему ему следует уделять должное внимание, мы говорим с врачом-гастроэнтерологом «Клиника Эксперт Курск» Сошниковой Натальей Витальевной.
- Наталья Витальевна, что такое неалкогольная жировая болезнь печени?
Это понятие объединяет спектр клинических и структурных изменений печени, которые представлены стеатозом, неалкогольным стеатогепатитом, фиброзом и циррозом, и развиваются у пациентов, не принимающих спиртные напитки в количествах, токсичных для печени.
Гепатит С часто называют «ласковым убийцей». За что его так нарекли? Цитата из материала «Щит и меч от гепатита С. Как защитить себя и своих близких?»
- Неалкогольная жировая болезнь печени как-то кодируется по МКБ-10?
Да, её код - K76.0 (жировая дегенерация печени).
- Гепатоз, стеатоз и жировая болезнь печени - это один и тот же диагноз или это различные заболевания?
Строго формально не совсем так. Классификационно стеатоз (гепатоз) является первой фазой жировой болезни печени. Кроме стеатоза, имеется фаза стеатогепатита и цирроза.
НА СЕГОДНЯШНИЙ ДЕНЬ ЕДИНОГО, ХОРОШО
ИЗУЧЕННОГО МЕХАНИЗМА РАЗВИТИЯ
ЖИРОВОЙ БОЛЕЗНИ ПЕЧЕНИ НЕТ
- Жировая болезнь печени - это самостоятельное заболевание или это состояние может быть следствием какой-то другой болезни?
Скорее второе, но с уточнением. Основной причиной развития этого недуга является так называемый метаболический синдром - комплекс обменных и гормональных нарушений, куда входит ожирение, повышенное давление, патология липидного обмена и инсулинорезистентность. На сегодняшний день единого, хорошо изученного механизма развития жировой болезнь печени нет.
- В чём опасность этого заболевания? Что происходит с печенью при жировой болезни?
Дело в том, что эта патология проходит определённые стадии. Вначале в клетках печени начинает накапливаться жир (стеатоз). Позднее меняются их функции, и развивается воспалительный процесс (стеатогепатит). В последней, 3-й стадии, в печени разрастается соединительная ткань (фиброз, переходящий в цирроз).
- По каким причинам возникает это заболевание?
Основную роль играет инсулинорезистентность и изменение профиля гормонов-регуляторов жирового обмена (например, лептина). Это приводит к нарушению метаболизма жирных кислот, проникновению триглицеридов в клетки печени и их накоплению.
- Кто в группе риска?
Это лица с ожирением, сахарным диабетом 2 типа, артериальной гипертензией, ишемической болезнью сердца, гипотиреозом.
«Один из признаков заболевания печени - внезапно появляющиеся синяки на теле больного». Цитата из материала «МРТ печени: за и против»
- Какими симптомами проявляет себя жировая болезнь печени?
Чаще всего признаков может не быть, т.е. её обнаруживают случайно, когда пациент проходит обследование по другому поводу.
Однако некоторые люди все же могут предъявлять неспецифические жалобы. Это, например, повышенная утомляемость; ноющая боль либо дискомфорт в правом подреберье, без чёткой связи с приёмом пищи; иногда - чувство горечи, сухость во рту.
ОПАСНОСТЬ ЖИРОВОЙ БОЛЕЗНИ ПЕЧЕНИ
В ТОМ, ЧТО ЕЁ НАЧАЛЬНЫЕ ФАЗЫ
ЗАЧАСТУЮ НИКАК НЕ ДАЮТ О СЕБЕ ЗНАТЬ
В третьей фазе, когда речь идёт о циррозе печени, проявления будут уже более явными. Это увеличение в объёме живота за счёт накопления в брюшной полости жидкости, кровохарканье и некоторые другие симптомы. В этом и заключается опасность жировой болезни печени, что начальные её фазы зачастую никак не дают себя знать.
- Как устанавливается диагноз? Существует ли «золотой стандарт» исследований при подозрении на неалкогольную жировую болезнь печени?
Наиболее часто выполняется развёрнутый биохимический анализ крови, липидограмма (общий холестерин, липопротеиды высокой и низкой плотности, триглицериды), УЗИ печени.
Насколько безопасен контраст? Бояться нечего, контрастное вещество является гипоаллергенным. Цитата из материала «Для чего нужен контраст при МРТ?»
Если картина заболевания «смазана», есть подозрения на другие патологии, может выполняться МРТ печени с контрастом (при отсутствии противопоказаний), эластометрия, а также биопсия ткани печени.
- Врач какой специальности занимается лечением жировой болезни печени?
Гастроэнтеролог. Однако при ведении такого пациента нам необходимы и врачи смежных специальностей - кардиолог и эндокринолог. При их участии разрабатывается адекватный план лечения.
Если гастроэнтеролога нет, больного может лечить терапевт, но опять же при содействии вышеуказанных специалистов.
- Жировой гепатоз излечим?
При ведении правильного, здорового образа жизни и получении адекватного лечения жировую болезнь печени можно стабилизировать в первой фазе заболевания. Таким образом предотвращается переход заболевания в более глубокие фазы и улучшается прогноз.
- Наталья Витальевна, расскажите о профилактике неалкогольной жировой болезни печени. Каких рекомендаций необходимо придерживаться для того, чтобы это заболевание не застало врасплох?
При ожирении необходимо снизить массу тела минимум на 10%. Важное условие: скорость снижения веса не должна превышать 500-1000 г в неделю. Более быстрый темп способен усугубить стеатоз и привести к стеатогепатиту.
Рекомендуется придерживаться средиземноморского типа питания (много овощей и фруктов, растительной клетчатки, рыбы), ограничивается жирное мясо, фастфуд, газированные напитки, консервы).
Следует достаточно двигаться. Минимальная нагрузка - ходьба в среднем темпе в течение 20 минут в день, не менее 5 раз в неделю. Полезно плавание, езда на велосипеде. Иными словами, нужно вести здоровый образ жизни.
Другие материалы по темам:
Сошникова Наталья Витальевна
В 2003 году окончила лечебный факультет Курского государственного медицинского университета.
С 2003 по 2004 год училась в интернатуре по специальности «Терапия».
В 2005 году прошла профессиональную переподготовку по специальности «Гастроэнтерология».
В настоящее время работает на должности врача-гастроэнтеролога в «Клиника Эксперт Курск». Принимает по адресу: ул. Карла Либкнехта, д. 7.
Является действующим членом Российской гастроэнтерологической ассоциации (РГА) и Российского общества по изучению печени (РОПИП).
Другие статьи по теме
С патологией желчевыводящих путей современной медицине приходится сталкиваться довольно часто. И число. Когда желчный пузырь воспалён. Говорим о холецистите
Боль в животе, тошнота, запоры - наиболее частые симптомы дискинезии желчевыводящих путей. Дискинезия желчевыводящих путей: что скрывается за этим диагнозом?
Такое явление, как отрыжка, обычно не вызывает беспокойство. «Да у кого её. Как не стать драконом? Отрыжка и всё о ней
МРТ печени: за и против
Всемирная организация здравоохранения определила для рака печени восьмое место в статистике смертности. Коварство серьёзных заболеваний печени, среди которых - рак и цирроз, в том, что часто они развиваются бессимптомно. О своей болезни человек может узнать случайно или тогда, когда уже поздно.
Что делать, чтобы печень не болела? Каковы симптомы заболеваний печени? Как проводится диагностика печёночных заболеваний и какую роль в ней играет МРТ? С этими и другими вопросами мы обратились к исполнительному директору и главному врачу ООО «МРТ Эксперт Липецк» Оксане Егоровне Волковой.
- С чего начинаются заболевания печени?
Как правило, всё начинается с воспалительного процесса в печени, пусковым фактором для которого могут стать самые разные причины, среди них - гепатит C или B, злоупотребление алкоголем, врождённые заболевания, неправильное питание и целый ряд других факторов.
Изменения в печени происходят в несколько этапов. Всё начинается со стеатоза, при котором в печени накапливается повышенное содержание жировых клеток. Стеатоз и может привести к гепатиту (воспалению тканей печени). Затем следует стадия фиброза - печень «зарастает» соединительной тканью. Если на этом этапе не применено лечение, у пациента развивается цирроз печени - необратимое заболевание.
- Какими симптомами печень сигнализирует о своём неблагополучии?
Печень - очень большой и крайне ответственный орган пищеварительной системы, недаром древние знахари называли её «вместилищем души человека». Каждую минуту в печени происходит около 20 млн химических реакций. У неё огромное количество самых различных функций, до пятисот. Среди последних - синтез белка и желчной кислоты, накопление и распад глюкозы, обезвреживание токсинов, опасных для человека. Поэтому при поражении печени страдает весь организм.
Один из признаков заболевания печени - внезапно появляющиеся синяки на теле больного. При этом происхождение этих синяков не связано с внешними повреждающими факторами.
Среди других симптомов - горечь во рту по утрам, пожелтение языка, склер глаз и/или кожных покровов, красный цвет ладоней (пальмарная эритема), неприятный запах изо рта, кожный зуд, сбои со стороны органов пищеварения (снижение аппетита, поносы или запоры, тошнота, обесцвечивание стула, потемнение мочи).
Поскольку сама по себе печень болеть не может по причине отсутствия в этом органе болевых рецепторов, дискомфорт и боли в правом подреберье также могут свидетельствовать о заболеваниях печени. Такой болевой синдром с большой вероятностью указывает на то, что печень увеличена, что повлекло за собой растягивание капсулы, в которой она расположена.
- Оксана Егоровна, расскажите о методах диагностики печени
На УЗИ о печени можно узнать не всё, но многое - размер, структуру тканей, состояние сосудов, т.е. всё то, что касается физиологических изменений органа. А о функциональных нарушениях печени расскажет биохимический анализ крови.
Среди других методов диагностики печени - позитронно-эмиссионная томография (ПЭТ) и магнитно-резонансная томография.
Метод ПЭТ является передовым в ядерной медицине. Он позволяет с высокой степенью вероятности выявить разные новообразования в органах. Перед проведением диагностики пациенту внутривенно вводится радиофармпрепарат, быстро распределяемый по организму. Во время сканирования раковые клетки выдадут себя ярким свечением.
Что касается МРТ печени, то данная диагностика позволяет подтвердить то, что выявлено при УЗИ-исследовании, а также найти патологию печени, не обнаруженную во время проведения УЗИ. Отмечу, что в центры «МРТ Эксперт» в последнее время всё чаще приходят пациенты, которым назначена магнитно-резонансная томография печени как самостоятельная диагностика, в качестве альтернативы УЗИ. И подобные назначения врачей имеют основания.
Так, не так давно в центре «МРТ Эксперт Липецк» произошёл случай, когда пациент, у которого при УЗИ-исследовании была выявлена опухоль печени, ушёл от нас абсолютно здоровым и счастливым. МРТ-диагностика позволила опровергнуть диагноз. Почему так произошло? Одна из петель кишечника была принята врачом УЗИ за опухоль печени пациента. Это произошло потому, что УЗИ, в отличии от МРТ, не позволяет «разложить» органы по слоям.
- Какие заболевания позволяет выявить МРТ печени?
Во время проведения МРТ печени мы видим крайне широкий спектр патологий: доброкачественные и злокачественные образования, даже самые мелкие (от 2-3 мм), гемангиомы, аденомы печени, гиперплазии, застойные явления при портальной гипертензии, травматические и цирротические изменения, паразитарные болезни (среди которых эхинококкоз, альвеококкоз), гемохроматоз (пигментный цирроз), а также заболевания желчного пузыря и его протоков. Также МРТ хорошо визуализирует вторичные метастатические изменения печени.
МРТ позволяет выявить следы жидкости вокруг печени, что потенциально указывает на воспалительные заболевания по типу холангита или гепатита. Если жидкость видна во всей брюшной полости, то делается вывод о наличии асцита, свидетельствующего о первичной онкологии печени или её вторичных изменениях в виде метастазов из других органов. Асцит встречается и на фоне сердечно-сосудистой патологии.
Как правило, увидев следы жидкости при проведении МРТ печени, врач-рентгенолог отправит пациента на необходимые дообследования.
- МРТ печени проводится с контрастом или без него?
Проведение МРТ печени без контраста является малоинформативным. Любые образования печени требуют подтверждения, для чего и проводится динамическое контрастирование. Каждое из образований накапливает контраст специфично, что позволяет дифференцировать гемангиому, аденому, фокальную узловую гиперплазию, метастазы, кисту и иные патологии.
- Требуется ли специальная подготовка перед проведением МРТ печени?
Да, подготовка необходима. За 4 часа до исследования нельзя принимать пищу.
Поскольку редкие пациенты приходят на диагностику только МРТ печени, а не всей брюшной полости, для того, чтобы снизить перистальтику кишечника, за час до исследования рекомендуется приём пары таблеток но-шпы и 2-3 таблеток «Эспумизана».
- МРТ печени является отдельным исследованием или входит в комплексную диагностику МРТ брюшной полости?
Иногда МРТ печени проводится как отдельная диагностика. Но поскольку печень влияет на работу других органов, крайне желательно провести исследование всей брюшной полости. Так, в медицинской практике нередко встречаются холицестогенные панкреатиты на фоне нарушения деятельности желчно-выделительной системы.
- Если заболевание печени уже выявлено, как часто необходимо проходить МРТ для динамического наблюдения?
Это зависит от выявленной патологии, поэтому в заключении врачи-диагносты «МРТ Эксперт» пишут рекомендации, среди которых - дата повторения обследования. Как правило, динамика необходима через 3 или 6 месяцев, реже - через год.
- Как лечат заболевания печени?
Ещё недавно у больных с серьёзными заболеваниями печени было два пути: либо умереть, либо дождаться трансплантации. Теперь всё изменилось. Есть лекарства нового поколения. Но и хирургические методы лечения применяются широко. Печень - весьма регераторный орган, способный через 1,5-2 месяца после резекции восстановить объём резецированной ткани. Функционально она восстанавливается чуть дольше.
Но всё же важно помнить - если вовремя обнаружить изменения в печени хотя бы на стадии фиброза, то шансы вернуть здоровье высоки. Впрочем, и при циррозе можно жить долго.
Что покажет КТ печени

КТ печени представляет собой методику рентгенологического неинвазивного обследования, которое в медицинских центрах СПб осуществляется на спиральных низкодозных компьютерных томографах со срезовой мощностью от 12-340 срезов. Сделать данное обследованием можно в рамках КТ органов брюшной полости. Компьютерная томография представляет собой рентгенологическое обследование, при котором орган сканируется рентген-лучами. Послойные снимки, полученные во время процедуры, объединяются в трехмерные изображения. Томограммы позволяет оценить строение и анатомические особенности печени, выявить патологии, травмы, воспаления и опухоли, а также получить детальную информацию о расположении соседних органов брюшной полости и забрюшинного пространства.
Показания
КТ печени проводится в ситуациях:
- болевых ощущений острого и режущего характера в области живота:
- желтушности кожного покрова;
- резкого снижения массы тела пациента;
- нарушения работы системы пищеварения;
- появления признаков кровотечения;
- при светлом цвете кала.
Мультиспиральная КТ печени доказала свою эффективность при диагностике следующих состояний:
- нарушение целостности поверхности и отклонения от нормальных размеров печени;
- увеличение и изменение формы органа;
- кровоизлияния и гематомы внутрь брюшной полости;
- кисты и опухоли печени доброкачественного и злокачественного характера;
- абсцессы, фиброзы и некрозы органа.
Еще компьютерная томография печени применяется для контроля эффективности консервативного лечения, при подготовке хирургического вмешательства или трансплантации органа.


КТ печени с контрастом
При подозрении на очаги воспаления и онкологию для большей точности проводят компьютерную томографию печени с контрастом. Контрастирование необходимо при исследовании раковых заболеваний - злокачественные опухоли активно накапливают контраст, благодаря чему облегчается их идентификация и стадирование онкологии.
Для КТ печени с контрастированием в большинстве случаев используется контрастный состав на базе йода. Его вводят пациенту внутривенно. Процедура контрастного усиления увеличивает длительность обследования. Нативная компьютерная томография занимает 3-5 минут. КТ с контрастом потребует 20-30 минут. Цена МСКТ печени с контрастом также вырастет, поскольку дополнительно к стоимости сканирования пациента попросят заплатить за контрастный состав. Расчет необходимого количества контрастного препарата производится с учетом веса пациента, поэтому стоимость томографии у людей с разной массой тела может отличаться.
Противопоказания и ограничения
Процедуру КТ не проводят женщинам на любом сроке беременности из-за опасности лучевой нагрузки для плода. Противопоказаниями к введению контраста являются:
- недостаточность функции почек;
- аллергия на компоненты контраста.
Перед проведением любого вида МСКТ с контрастом пациент с почечной недостаточностью должен проконсультироваться с врачом и сдать назначенный анализ крови на креатинин.
Подготовка
Перед тем, как пройти процедуру обследования МРТ, человеку необходимо подготовиться к ней. Пациенту нужно избавиться от газообразования в животе, чтобы лишний воздух не помешал получить четкую картину происходящего в брюшиной полости.
Диета
- Стоит исключить из меню за несколько дней до процедуры кисломолочные продукты, бобовые, хлеб, кондитерские изделия, овощи, фрукты, соки, газированные и спиртные напитки;
- Рацион в период подготовки к МРТ печени может включать в себя говядину, курицу, каши на воде, нежирную рыбу. Лучше всего продукты отваривать или готовить блюда на пару;
- При желании пациент может применять энтеросорбент. Однако перед его употреблением стоит проконсультироваться с врачом, чтобы исключить наличие противопоказаний.
Пациентам с хроническими запорами перед процедурой накануне вечером или утром в день сканирования можно сделать маленькую очистительную клизму. Ее можно выполнить в домашних условиях.
Проводится томография любых органов брюшной полости на голодный желудок. Прием пищи нужно прекратить за 6 часов до обследования.
От курения необходимо воздержаться по крайней мере на 4 часа до начала диагностики.
Как делают томографию
Диагностика проводится следующим образом:
- Пациенту ставят катетер для введения контраста или сразу укладывают на стол томографа.
- Во время сканирования ему нужно будет сохранять неподвижность и следовать указаниям врача по задержке дыхания. Время, необходимое на сканирование, зависит от протокола обследования - нативная версия 3-5 минут, контрастная 20-30 минут.
- Сразу после завершения исследования пациенту разрешается встать. Ему снимают катетер, накладывают повязку и провожают в комнату ожидания.
- Обработка результатов обычно занимает около 40 минут. Пациент может дожидаться их, либо покинуть клинику, предварительно оставив администратору свои контакты, чтобы заключение врача можно было переслать по электронной почте.
От чего зависит стоимость компьютерной томографии печени

Цена компьютерной томографии печени варьируется на основании разной срезовой мощности томографа, квалификации врачей, протокола обследования (с контрастом или без) и времени проведения сканирования (днем или ночью).
Стоимость МСКТ во многом зависит от того, насколько современным томографом оснащен диагностический центр. Чем выше срезовая мощность аппарата, тем точнее и дороже будет стоить исследование на нем. Самый недорогой способ сделать КТ печени - это услуга ночной диагностики в круглосуточных медицинских центрах с 23.00 до 7.00, когда действуют максимальные скидки.
- Кармазановский Г.Г., Вилявин М.Ю., Никитаев Н.С. Компьютерная томография печени и желчных путей. М. Паганель Бук. — 1997
| Вид КТ исследования | Цена |
|---|---|
| МСКТ / КТ брюшной полости и забрюшинного пространства (КТ печени, селезенки, желчного пузыря, поджелудочной железы, желудка, почек, надпочечников) | от 2500 руб. |
| МСКТ / КТ урография (КТ мочевыделительной системы - почек и надпочечников, мочеточников и мочевого пузыря) | от 4400 руб. |
| КТ виртуальная колоноскопия (КТ толстого кишечника) | от 4200 руб. |
| КТ энтерография (КТ желудка, тонкого кишечника) | от 4200 руб. |
Где лучше сделать МСКТ печени в клиниках СПб
КТ печени в СПб осуществляют диагностические центры и профильные клиники как на платной, так и на бесплатной основе в рамках добровольного или обязательного медицинского страхования. Бесплатная КТ по ОМС потребует от пациента получения направления от лечащего врача и сопряжена с ожиданием квоты на диагностику. Среднее время ожидания составляет 2 месяца. Если стоит под вопросом онкологический диагноз, диагностику проводят в срочном режиме в течение 14 дней.
Выбирая, где сделать компьютерную томографию в Санкт-Петербурге на платной основе, нужно обращать внимание на массу факторов. Для качественного исследования недостаточно оформить запись на прием в ближайший центр компьютерной томографии. Нужно оценить, какой техникой он оснащен, изучить отзывы, узнать, располагает ли медицинский персонал диагностического центра достаточным уровнем квалификации. Сделать это можно с помощью бесплатной Службы записи на МРТ и КТ в СПб. Звоните, мы знаем все о диагностике в Санкт-Петербурге!
Ведущие рентгенологи Санкт-Петербурга



МРТ или КТ печени - что лучше?
В настоящее время существует два общедоступных вида экспертного неинвазивного исследования, способных дать наглядную информацию о состоянии печени - это МРТ и КТ. УЗИ печени является скрининговым методом диагностики данного органа. Его назначают в большинстве случаев как первичное обследование. Если его данные носят неясный характер, или были выявлены признаки серьезной патологии, врач направит пациента на дообследование. Но что лучше выбрать - МРТ или КТ печени?
Принципиальное различие между этими видами томографии кроется в природе излучения. МРТ действует электромагнитными волнами, а КТ продуцирует рентгеновские лучи. Компьютерная томография идеально подходит для исследования последствий травм печени и хорошо покажет состояние желчевыводящих протоков. МРТ чаще применяют для обследования мягких тканей печени и сосудов.
К преимуществам метода КТ относят следующие моменты:
- получение трехмерной модели исследуемого органа;
- возможность выполнения виртуальных срезов толщиной до 1 мм;
- точность изображения;
- высокая скорость обследования (КТ печени без контраста занимает всего 5 минут);
- комфортные условия выполнения процедуры.
Преимуществами МРТ является:
- высокая тканевая контрастность;
- отсутствие лучевой нагрузки.
При подозрении на опухолевое образование информативность МРТ печени немного выше, чем компьютерной томографии. Однако, в общем и целом, эти методы диагностики сопоставимы по своей эффективности выявления новообразований и воспалительных процессов в печени. Окончательное решение, какую форму томографии следует выбрать, обычно принимает лечащий врач на основании истории болезни, состояния здоровья и целей диагностики.
УЗИ или КТ печени - что лучше?
УЗИ и КТ печени - это два обследования с различным уровнем диагностической ценности. Если человека начинают мучить неприятные ощущения и боли в животе, врач, как правило, первым делом назначает сделать УЗИ печени. Это скрининговый метод исследования. Его задача - в первую очередь выявить зоны аномального развития тканей. Если результаты проведенной диагностики указывают на патологические процессы, происходящие в брюшной полости, тогда пациента направляют на дообследование с помощью МРТ брюшной полости или КТ брюшной полости и забрюшинного пространства.
Результаты компьютерной диагностики очень точны и информативны и более объективны, чем итоги ультразвукового скрининга. КТ печени лучше, чем УЗИ, покажет объемные новообразование, их локализацию, степень инвазии и злокачественный потенциал. Кроме того, при обследовании на томографе получается более объективная информация, поскольку качество изображений не зависит от движения рук и мастерства диагноста, как это происходит при ультразвуковом исследовании печени.
КТ или МРТ печени: что лучше?
Основные отличия магнитно-резонансной и компьютерной томографии заключаются в способе получения диагностических изображений и других показателях. В первом случае используются безопасные для организма электромагнитные волны, во втором - ионизирующее рентгеновское излучение. Визуализация печени часто требуется при диагностике онкологических, воспалительных и инфекционных заболеваний органа. КТ и МРТ — эффективные методы визуального исследования.
Чувствительность и специфичность КТ при обследовании печени составляет 57% и 91%, бесконтрастного МР-сканирования - 74-96% и 90-94%, с применением контрастного препарата 100% и 97% соответственно. Поэтому, выбирая, что информативнее, КТ или МРТ, лучше отдать предпочтение магнитно-резонансной томографии. Однако в отдельных клинических ситуациях и при наличии возможных противопоказаний к исследованию окончательное решение принимает лечащий врач.
Когда выбрать МРТ
МР-сканирование в первую очередь отличается отсутствием лучевой нагрузки и большей длительностью процедуры. Этот метод подходит для обнаружения опухолей, кист, патологий кровеносных сосудов и внутрипеченочных желчных протоков. МРТ при визуальном обследовании этого органа по точности сравнима с КТ с контрастным усилением. Недостаток — малоинформативные результаты при изучении очагов меньше 1 см.
Когда выбрать КТ
Результаты КТ укажут на атрофию тканей, фиброз, диффузные изменения и ранние стадии развития злокачественного новообразования.
Лучевая диагностика гепатоцеллюлярного рака

Гепатоцеллюлярный рак является наиболее распространённой первично злокачественной опухолью печени. Он чаще всего возникает на фоне цирроза как алкогольной, так и вирусной этиологии. ГЦР является пятым по распространённости злокачественным новообразованием в мире и третьей по частоте причиной смерти от рака (после рака лёгких и желудка). Заболеваемость ГЦР растет, что в значительной степени объясняется повышением уровня инфицированности гепатитом С.
К факторам риска относятся:
- инфицированность гепатитом B (HBV): 10% 5-летний кумулятивный риск;
- инфицированность гепатитом С (HCV): 30% 5-летний совокупный риск;
- алкоголизм: 8% 5-летний кумулятивный риск;
- билиарный цирроз: 5% 5-летний кумулятивный риск;
- врождённая атрезия желчных путей;
- контакт с некоторыми токсическими веществами (афлотоксины), а также потребление лекарственных средств (метилдофа, изониазид, цитостатики и т. д.);
- врождённые нарушения обмена веществ:
- гемохроматоз: 20% 5-летний кумулятивный риск,
- дефицит альфа-1-антитрипсина,
- дефицит галактозо-1-фосфат-уридилтрансферазы,
- болезни накопления гликогена типа 1,
- болезнь Вильсона,
- тирозинемия типа I;
ГЦР обычно диагностируется в среднем возрасте или у пожилых (в среднем 65 лет) и чаще встречается у мужчин (в 75% случаев). Однако опухоль также может встречаться в педиатрической практике; это вторая по распространённости у детей первично-злокачественная опухоль печени после гепатобластомы. Так как ГЦР чаще всего проявляется на фоне цирроза, не лишним будет описать типичную КТ/МРТ картину этого заболевания.
Общими для всех методов признаками являются:
- гетерогенность структуры по типу мелко-/крупноочаговой нодуллярности (за счёт присутствия регенераторных узлов) или септальной перестройки;
- сегментарная гипертрофия/атрофия:
- гипертрофия хвостатой доли и боковых сегментов левой доли (сегменты II и III),
- атрофия задних сегментов (VI и VII) правой доли;
При КТ:
- регенераторные узлы (большинство) изоденсны остальной ткани печени;
- сидерические узлы (меньшинство) гиперденсы вследствие накопления в них железа;
- может определяться неровность края печени;
- признаки портальной гипертензии:
- расширение портальной вены;
- портальный венозный тромбоз.
При МРТ:
- на T1 обычно изоинтенсивны, иногда слегка гиперинтенсивны, не наблюдается артериального накопления и «вымывания»;
- на T2 : обычно изоинтенсивны, гипоинтенсивные сидерические узлы;
- узлы низкой степени дисплазии будут напоминать регенераторные узлы;
- узлы высокой степени дисплазии очень схожи с высокодифференцированым ГЦР небольших размеров — отличить их бывает невозможно даже при гистологическом исследовании.
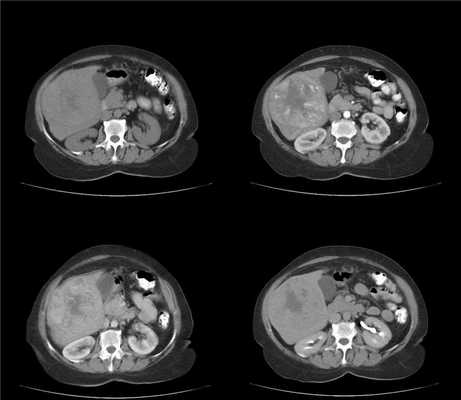
На фоне нерезко выраженых цирротических изменений в виде гетерогенности структуры и неровности контуров печени визуализуется крупное (более 2 см) образование, изоденсное в нативную фазу. В артериальную фазу оно демонстрирует гетерогенное накопление контраста (выше чем паренхима печени). Структура мозаичная, в центре образования участок пониженной плотности - вероятно, центральный некроз. Вокруг образования гиперденсный ободок, выраженый в портовенозную фазу. В отсроченной фазу образование гиподенсно по отношению к окружающей паренхиме печени.
Морфологически ГЦР может быть представлен очаговой, многоочаговой и диффузной формами. В большинстве случаев он не проявляется какими-либо симптомами на фоне уже имеющихся симптомов цирроза. Поэтому важно скрининговое наблюдение для пациентов с циррозом и гепатитами С и В — оно позволяет выявлять ГЦР на ранней стадии.
Радиологами часто используется система LI-RADS (Liver Imaging Reporting and Data System), которая содержит стандартную терминологию и специально разработана для определения рисков ГЦР и дифференциальной диагностики ГЦР с другими злокачественными образованиями (в частности, с внутрипечёночной холангиокарциномой) у пациентов с циррозом печени. В LI-RADS выделяют основные и дополнительные критерии. Основные критерии:
гиперинтенсивность (накопление) в артериальную фазу, или изо- или гипоинтенсивность в артериальную фазу;
надпороговое увеличение диаметра.
Как их правильно определять?
Накопление контрастного вещества в артериальную фазу подразумевает, что образование в артериальную фазу контрастирования становится гиперденсным (КТ) или гиперинтенсивным (МРТ) по отношению к остальной паренхиме печени в эту же фазу. Если образование в артериальную фазу становится гиперинтенсивным по сравнению с тем же образованием в нативную фазу, это не считается накоплением. Накопление контрастного вещества отслеживают в позднюю артериальную фазу, т.е. когда контрастирована брюшная аорта, ветви печёночной артерии и ветви портальной вены; ветви печёночной вены не контрастированы. Трудности с измерением диаметра могут возникнуть, если образование мозаичной структуры, структуры «узел-в-узле» или «узлы-в-узле», и при наличии «капсулы».
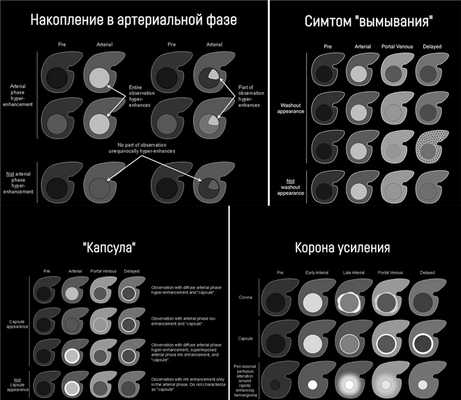
Симптом «вымывания» означает, что в портовенозную (во время наиболее выраженного контрастирования портальной вены; пикового контрастного накопления паренхимой печени и начального контрастирования ветвей печёночной вены) или отсроченную (в которой умеренно контрастированы вены печени и её паренхима) фазы образование становится гипоинтенсивным на фоне окружающей паренхимы печени. Здесь действует то же правило: если образование стало менее интенсивно по сравнению с собой в артериальную фазу, но не по отношению к паренхиме — это не симптом «вымывания».
Если образование накопило контраст в артериальную фазу, а в более поздние фазы выглядит изоинтенсивно паренхиме печени, это называют симтомом «выцветания» (fade). Термин «капсула» при визуализации соотносится с наличием как капсулы, так и псевдокапсулы у опухоли. «Капсула» визуализируется как ровный гладкий ободок по периферии образования, который усиливается в портовенозной или отсроченной фазе и является более толстым или более заметным, чем у ободки фоновых цирротических узелков.
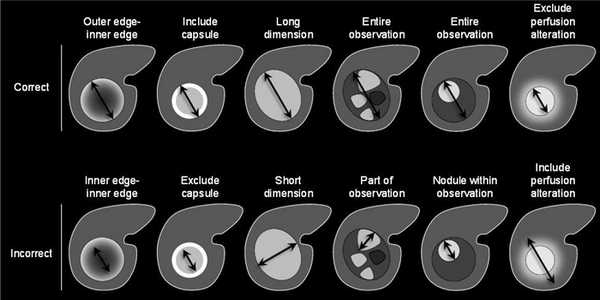
Надпороговое увеличение диаметра означает:
увеличение диаметра ≥50% менее чем за 6 месяцев,
увеличение ≥100% более чем за 6 месяцев,
появление нового образования размером 10 мм и более,
критерий увеличения выше пороговых значений не применим к диффузному поражению,
при сравнении измерения должны проводиться в одинаковых последовательностях/фазах, например, сравнивать Т2 только с другим Т2.
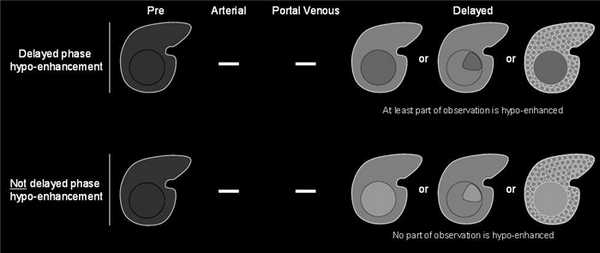
указывающие на ГЦР:
- умеренная гиперинтенсивность на Т2,
- на диффузно-взвешенных изображениях гипоинтенсивность при низких и высоких значениях b-value, гипоинтенсивность на картах ИКД (истинного коэффициента диффузии),
- корона усиления,
- мозаичная структура,
- структура «узла-в-узле»,
- признаки жирового отложения в образовании,
- признаки отложения железа менее выражены в образовании,
- признаки жирового гепатоза менее выражены в образовании,
- признаки кровотечения,
- увеличение диаметра образования, но меньше пороговых значений;
указывающие на доброкачественное образование:
- выраженная гомогенная гиперинтенсивность в Т2,
- выраженная гомогенная гипоинтенсивность в T2 или T2,
- неизменённые сосуды печени,
- образование накапливает контраст параллельно остальной паренхиме печени,
- уменьшение диаметра образования,
- стабильность диаметра на протяжении двух лет и более.
Корона усиления (corona enhancement) обозначает чаще усиление неровных, нечётких контуров вокруг образования, которое проявляется в позднюю артериальную фазу и становится изоденсным в портовенозную или отсроченную фазу. Этот симптом считается отображением раннего вымывания контрастного вещества из образования. Его редко наблюдают во время обычного четырёхфазного сканирования, чаще — при серии сканов в артериальную фазу. Если ободок усиления остается гиперинтенсивным в поздние фазы, его считают капсулой. Корону усиления при ГЦР следует дифференцировать с нарушением перфузии, асоциированном с быстро накапливающей контраст гемангиомой. Если КТ/МРТ картина более типична для гемангиомы, этот симптом не учитывается.
Система классификации
Основные критерии часто приводят непосредственно к присвоению балльной оценки LI-RADS. Если остаются сомнения,картину могут прояснить дополнительные критерии.

Дополнительные критерии, указывающие на ГЦР, могут быть использованы для повышения степени на одну или несколько LR-категорий, но не для присвоения LR5 категории. Это правило введено для того, чтобы сохранить соответствие между классификациями LI-RADS и OPTN (Organ Procurement and Transplantation Network). С помощью дополнительных критериев, указывающих на доброкачественный процесс, можно понизить степень на одну и больше категорий от LR5 до LR1. Эти критерии радиолог использует на свое усмотрение, исходя из общей лучевой и клинической картин.
Категории LI-RADS включают в себя: LR1-LR5, LR5V («опухоль-в-вене»), LR5 TREATED (после лечения) и LR OM (другое злокачественное образование). LR1 (100% вероятность доброкачественного образования) ставится, когда радиолог видит картину, типичную для (например):
сливного фиброза печени;
или другого доброкачественного образования.
Категория LR1 не включает в себя такие доброкачественные образования как фокальная нодуллярная гиперплазия (из-за сложностей её дифференциальной диагностики с ГЦР) и гепатоцелюлярная аденома (так как она крайне редко встречается при циррозе). Образование, которое редуцировалось само по себе в отсутствии лечения, тоже определяется как LR1.
К категории LR2 (вероятно доброкачественное) относятся образования, имеющие несколько нетипичный для доброкачественных вид, но все же не выглядящие злокачественными, например киста с перегородкой. Также категория LR2 присваивается цирроз-ассоциированным узлам печени, которые отвечают всем следующим критериям:
Изоинтенсивный другим фоновым узелкам во всех фазах.
Отличается от фоновых узелов по одному или нескольким из признаков:
отчетливо больше, чем другие фоновые узелки;
умеренно гиперденсны на КТ;
умеренно гиперинтенсивны на Т1;
умеренно гипоинтенсивны на Т2 или Т2* или умеренно или выраженно гиперинтенсивны на T2 или T2.
Узелки, которые не соответствуют всем этим критериям, классифицируются как LR3 или выше.
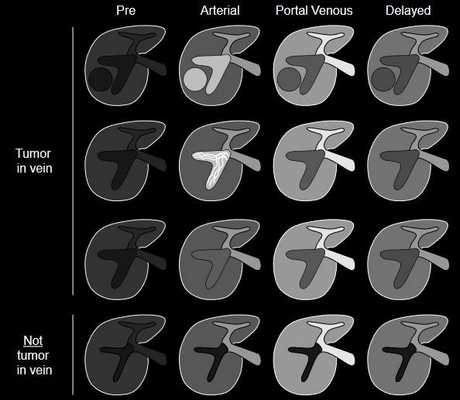
Категория LR5V используется для образования, проросшего в просвет вены. Радиологически оно проявляется как (см. схему):
Оклюзия и расширение вены, гипер- изо- или гиподенсное в артериальную фазу;
Гипо- или изоденсное в портовенозную и отсроченную;
Может присутствовать мягкотканное образование, ассоциированное с окклюзией, но его присутствие необязательно;
Могут определяться гиперденсные полосы в артериальную фазу (симптом “thread-and-streak”).
Опухолевую инвазию следует отличать от не-опухолевого тромбоза, при котором вена не будет выглядеть расширенной и не будет демонстрировать контрастного накопления ни в одну из фаз.
Категория LR5TREATED присваивают в случае:
Подтвержденного ГЦР после эмболизации или абляции, вне зависимости от успешности лечения;
Категория LR5TRAETED не присваивается:
Образованиям категории LR4 и ниже после эмболизации или абляции;
Подтвержденному ГЦР после системной терапии или
Категория OM и дифференциальная диагностика
ГЦР - наиболее распространенное злокачественное образование, возникающее на фоне цирроза. Однако, выявленные изменения следует дифференцировать со следующими злокачественными образованиями:
Посттранплантационная лимфопролиферативная болезнь.
Факторы риска развития холангиокарциномы мало отличаются от таковых для ГЦР. Биохимические маркеры ХГЦ: СА 19-9 (углеводный антиген 19-9) и CEA (карциноидоэмбриональный антиген). При визуализации для ХГЦ характерны:
Только кольцевидное усиление в артериальную фазу;
Усиление в портовенозную и отсроченную фазы;
Нерезко выраженные рестриктивные изменения в DWI;
«Втяжение» ткани печени к образованию;
Билиарная обструкция, при чем степень обструкции не соответствует размерам образования.
Первичные лимфомы печени крайне редки. Чаще встречаются вторичные поражения при системном процессе. Следует помнить, что лимфомы чаще возникают на фоне иммуносупрессии. Увеличение абдоминальных лимфоузлов может навести на правильный диагноз.
Посттранплантационная лимфопролиферативная болезнь - одно из наиболее частых злокачественных новообразований у пациентов с трансплантацией в анамнезе. Ее развитие ассоциировано с иммуносупрессией и инфицированием вирусом Эпштейн-Барра. Печень - наиболее частая локализация экстранодального поражения. Метастазы редко встречаются на фоне цирротического изменения. Необходимо указать первичную опухоль. При визуализации более вероятны следующие признаки:
Усиление в портовенозную/отсроченную фазы;
Частичное или кольцевидное усиление в артериальную фазу;
Центральный некроз или ишемия;
Нерезко выраженные рестриктивные изменения в DWI.
В зависимости от присвоенной категории, ACR рекомендовано:
LR1: продолжать скрининг в обычном режиме;
LR2: продолжать скрининг в обычном режиме;
LR3: тщательное наблюдение: отслеживать изменения размера, стабильности и клинических проявлений;
LR4: тщательное наблюдение, дополнительная визуализация, биопсия или лечение;
LR5: лечение без биопсии, радиологическое ТNM-стадирование.
Применяя LI-RADS в МРТ, следует помнить, что эта классификация разработана для использования внутриклеточных гадолиний-содержащих контрастных веществ (например, Гадавист). Использование гепатобилиарного контраста (Эовист, Примовист) изменит интерпретацию МРТ-картины.
Ведение пациентов выявленными объемными поражениями на фоне цирроза
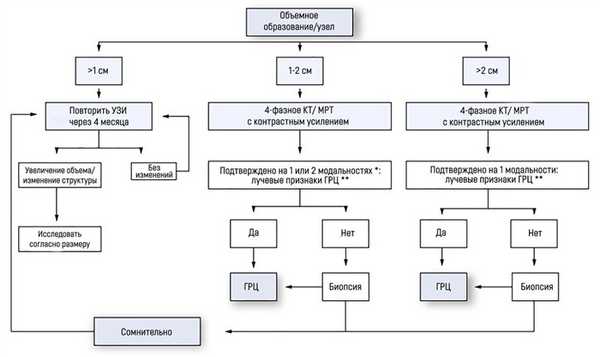
Гайдлайны EASL-EORTC (European Association for the Study of the Liver - European Organisation for Research and Treatment of Cancer) рекомендуют следующую тактику в случае, если УЗИ выявило очаговое поражение у пациента с циррозом:
если найденный узел менее 1 см диаметром, наблюдение каждые 4 месяца на протяжении первого года; затем - каждые 6 месяцев;
при узле 1-2 см диаметром диагноз базируется на неинвазивных методах визуализации или данных биопсии. Если последние оказались неубедительны или паттерн контрастного накопления при КТ/МРТ изменился за время исследования, рекомендована вторая биопсия;
при узле более 2 см диаметром диагностика должна базироваться на неинвазивных методах. Биопсия проводится в случае неубедительных или нетипичных данных КТ/МРТ.
EASL-EORTC называет типичные паттерны, наличия которых при визуализации достаточно для постановки диагноза: образование гиперваскулярно в артериальную фазу и демонстрирует симптом «вымывания» в портовенозную и/или отсроченную фазы. УЗИ с контрастным усилением не рекомендовано для диагностики ГЦР из-за иных характеристик контрастных веществ - они не покидают сосудистое русло. Определение уровня альфа-фетопротеина было исключено из протокола диагностики, так как он редко возрастает на ранней стадии ГЦР.
Источники
Читайте также:
