КТ, МРТ при гемангиоперицитоме головы и шеи
Добавил пользователь Валентин П. Обновлено: 28.01.2026
ФГБУ "НИИ нейрохирургии им. акад. Н.Н. Бурденко" РАМН, Москва
ФГБНУ «НИИ нейрохирургии им. акад. Н.Н. Бурденко», Москва, Россия
ФГУ "НКЦ оториноларингологии" ФМБА России
ФГКУ "Центральный клинический военный госпиталь" ФСБ России, Москва
Редкое наблюдение гигантской гемангиоперицитомы
Приводится пример успешного лечения больного с гигантской интракраниальной гемангиоперицитомой. Гемангиоперицитомы являются агрессивными опухолями с высокой частотой рецидивирования и отдаленного метастазирования. Хотя эти опухоли и относятся к злокачественным новообразованиям, они часто достигают больших размеров при незначительных клинических проявлениях. Хирургический метод лечения до настоящего времени остается основным в лечении данных новообразований.
Менингеальные гемангиоперицитомы (ГП) являются агрессивными опухолями с высокой частотой рецидивирования и отдаленного метастазирования. Хотя эти опухоли и относятся к злокачественным новообразованиям, они часто достигают больших размеров при незначительных клинических проявлениях. Хирургический метод лечения до настоящего времени остается основным в лечении данных новообразований.
ГП является злокачественной опухолью, происходящей из перикапиллярных клеток, или перицитов Циммермана. Эти опухоли обычно возникают в нижних конечностях, тазу и забрюшинном пространстве.
Внутричерепные ГП редки, поскольку они составляют 2-4% всех менингеальных опухолей и менее 1% всех внутричерепных опухолей.
Согласно последней международной классификации опухолей мягких тканей и костей ВОЗ 2013 г. [25, 26], ГП включены в качестве гистологического варианта в единую нозологическую форму - экстраплевральную солитарную фиброзную опухоль под названием «солитарная фиброзная опухоль с преобладанием гемангиоперицитарно подобного сосудистого компонента». Термин «гемангиоперицитома» рассматривается как устаревший синоним.
Несмотря на это, мы, учитывая локализацию процесса и основываясь на ныне действующей классификации опухолей ЦНС ВОЗ от 2007 г., анализируя ретроспективно источники литературы, посвященные опухолям, ранее диагностированным как ГП, оставляем за собой право использования этого термина в настоящей работе.
Больной П., 40 лет, поступил 13.03.09 в ФГКУ «Центральный военный клинический госпиталь» ФСБ России с жалобами на двустороннее снижение зрения, двоение, выраженную постоянную головную боль преимущественно в лобно-теменных областях.
По данным медицинских документов и со слов больного, начало заболевания с декабря 2008 г., когда появилась головная боль. В дальнейшем, в течение 1 мес развились зрительные нарушения - диплопия, концентрическое сужение полей зрения.
В январе 2009 г. при диспансеризации осмотрен офтальмологом, выявлен застой на глазном дне, направлен на стационарное лечение и обследование в лечебное учреждение по месту жительства. При обследовании диагностировано гигантское объемное образование левой гемисферы головного мозга, предположительно менингиома области переднего наклоненного отростка левого крыла основной кости. Для продолжения обследования и лечения госпитализирован в отделение нейрохирургии ЦКВГ ФСБ России, где при дообследовании диагноз подтвержден, начата противоотечная и дегидратационная терапия кортикостероидами.
При обследовании патологии внутренних органов не обнаружено. Больной в сознании, контактен. Критика к своему состоянию и к окружающему снижена. На вопросы отвечает адекватно, но периодически с элементами копролалии. Неврологический статус: не доводит глазные яблоки кнаружи влево, парез взора вверх, аккомодация отсутствует, лицо асимметричное, правый угол рта опущен. Мышечная сила в руках и ногах достаточная - 5 баллов с двух сторон. Сухожильные рефлексы повышены, анизорефлексия с повышением сухожильных рефлексов справа с расширением рефлексогенных зон. Клонусы надколенников и стоп, больше справа. Положительные симптомы Оппенгейма и Пуссепа слева. Симптом Маринеску-Радовичи с обеих сторон. Дистальный гипергидроз. Осмотр окулиста: VIS OS = 0,9, VIS OD = 1,0. Поля зрения: концентрическое сужение полей зрения до 20-30° справа от точки фиксации и до 30-40° слева от точки фиксации, абсолютные парацентральные скотомы обоих глаз. Глазное дно: диски зрительных нервов гиперемированы, отечны, границы смазаны, проминируют в стекловидное тело, перипапиллярно - отек, мелкие кровоизлияния, экссудаты, артерии резко сужены, спазмированы; вены расширены с разрывами, экссудацией. Застойные диски зрительных нервов обоих глаз.
При тотальной селективной каротидной ангиографии (КАГ) выявлено гиперваскуляризированное образование передней и средней черепной ямок слева, размером 7×7 см, питающееся ветвями левых средней мозговой артерии (СМА), наружной сонной артерии (НСА), интракраниального сегмента внутренней сонной артерии (ВСА). Венозные синусы проходимы, без признаков тромбоза (рис. 1).
Рисунок 1. Селективная КАГ(S). Гиперваскуляризированное образование передней и средней черепной ямок слева, размером 7×7 см, питающееся ветвями левых СМА, НСА, интракраниального сегмента ВСА. Венозные синусы проходимы, без признаков тромбоза.
При КТ головного мозга преимущественно в левой лобно-височно-теменной области определяется крупное объемное образование с достаточно четкими бугристыми контурами размером 78×76×64 мм, в базальных отделах прорастающее в правую лобную долю на 10-12 мм. Образование интимно прилежит к сифону левой ВАС, дну передней черепной ямки и к переднему бугорку турецкого седла, кости, образующие дно передней черепной ямки, «изъедены». Образование компримирует передние отделы левого бокового желудочка и, вероятно, распространяется в его просвет. При внутривенном контрастном усилении образование несколько неравномерно накапливает контрастный препарат (до +60 - +85 Ед. Хаунсфильда). К образованию подходит множество артериальных сосудов диаметром до 2-3 мм, преимущественно с медиальной и передней сторон образования. Определяется незначительно выраженный перифокальный отек (максимально до 7 мм у латерального края образования в левой височной области) (рис. 2).
Рисунок 2. КТ с контрастным усилением до операции. а - аксиальная проекция; б - фронтальная проекция. В левой лобно-височно-теменной области определяется крупное объемное образование с достаточно четкими бугристыми контурами размером 78×76×64 мм, в базальных отделах прорастающее в правую лобную долю на 10-12 мм. Образование компримирует передние отделы левого бокового желудочка и, вероятно, распространяется в его просвет, образование неравномерно накапливает контрастный препарат. Определяется незначительно выраженный перифокальный отек.
25.03.09 произведена операция. Осуществлен дугообразный разрез в левой лобно-теменно-височной области. Произведен расширенный птериональный доступ. Экстрадурально осуществлена резекция наружных отделов левого крыла основной кости. Твердая мозговая оболочка (ТМО) резко напряжена, выбухает, пульсация головного мозга не определяется. ТМО вскрыта по наружному краю базальных отделов левой лобной доли. Дальнейший ход операции с использованием операционного микроскопа и микрохирургического инструментария. Отведена от основания черепа лобная доля. Обнаружена ярко-розового цвета отграниченная от вещества головного мозга мелкобугристая опухоль, мягкая, легко кровоточивая - по виду больше похожа на параганглиому, чем на менингиому. Кровотечение интенсивное (алая кровь), гемостаз произведен при помощи придавливания опухоли ватниками с перекисью водорода. Возникло острое набухание и вспучивание мозга с грибовидным выбуханием его в дефект ТМО. Проведены противоотечные мероприятия. После устойчивого уменьшения напряжения и выбухания мозга возобновлены микрохирургические действия. Опухоль довольно легко фрагментировалась и удалялась обычным вакуумным отсосом. Часть опухоли отправлена на срочное гистологическое исследование, предварительный результат - менингиома смешанного строения. В основном опухоль гомогенная, кровоточивая, лишь в медиально-базальных отделах опухоль по строению напоминает бугристую с плотной стромой ячеистую менингиому, где имеет более отчетливо сформированные сосуды в строме и бо`льшую плотность. Кровоснабжение опухоли осуществлялось преимущественно из переходных пиальных сосудов, в связи с чем при удалении опухоли по границе с веществом головного мозга сопровождалось особенно интенсивным кровотечением. Матрикс опухоли обнаружен в медиальных отделах крыла основной кости на границе с передним наклоненным отростком, где стромальная структура опухоли наиболее выражена. ТМО в этой области узурирована, кровоточива, тщательно коагулирована. Опухоль удалена радикально. Визуализирована левая ВСА в супраклиноидном отделе, бифуркация ВСА, начальные сегменты СМА и передней мозговой артерии. Окончательный гемостаз аппликацией кровоостанавливающей ваты Суржицель. Появилась отчетливая пульсация мозга. Мозг расправился, частично запал. Анатомических повреждений мозгового вещества вследствие тракции мозга не произошло. ТМО без натяжения ушита непрерывным швом атравматической нитью. Костный лоскут уложен на место, фиксирован костным швом. Послойное ушивание раны. Интраоперационная кровопотеря около 3500 мл.
Гистологический диагноз: исследование, проведенное в условиях ЦКВГ ФСБ России, - менингиома смешанного строения, отмечается плотное расположение клеток, очаги некрозов и фигуры митозов не определяются.
После иммуногистохимического исследования в лаборатории нейроморфологии НИИ нейрохирургии им. акад. Н.Н. Бурденко РАМН: гемангиоперицитома, выраженная экспрессия Vim, CD 34, Factor XIII, ИМ пролиферативного маркера Ki-67 очагово более 5%, Grade III (рис. 3).
Рисунок 3. Микропрепараты опухоли. х400. а - гемангиоперицитома типичного строения с немногочисленными митозами, б - экспрессия CD 34 в клетках гемангиоперицитомы; в - ядерная экспрессия Ki-67 в опухоли. Окраска гематоксилином и эозином.
Послеоперационный период осложнился правосторонней плевропневмонией, формированием эпидуральной гидромы в области операции, сохранялся цефалгический синдром. Получал комплексную терапию: восполнение послеоперационной кровопотери (трансфузия эритроцитной массы - общий объем 1745 мл и свежезамороженной плазмы - 4900 мл), антибактериальную терапию, санационные люмбальные пункции, противоотечную терапию. Посевы ликвора - стерильны, роста нет. Рана зажила первичным натяжением. В ближайшем послеоперационном периоде отмечен регресс общемозговой и очаговой неврологической симптоматики, регресс психических нарушений.
КТ с контрастным усилением в 1-е сутки после операции не выявила участков патологического накопления контраста. Опухоль удалена радикально (рис. 4).
Рисунок 4. КТ с контрастным усилением. 1-е сутки после операции. а - аксиальная проекция; б - фронтальная проекция. Опухоль удалена радикально, геморрагических осложнений в ложе удаленной опухоли нет.
При контрольных КТ и МРТ с контрастным усилением через 5 мес после операции нет признаков рецидива (рис. 5).
Рисунок 5. КТ с контрастным усилением в аксиальной проекции (а) и МРТ с контрастным усилением в аксиальной (б) и фронтальной (в) проекциях. 5 мес после операции (признаков рецидива опухоли нет).
Однако, учитывая гистологию, радиологами НИИ нейрохирургии РАМН рекомендовано проведение по месту жительства лучевой терапии на область удаленной опухоли в суммарной очаговой дозе (СОД) 56 Гр.
Катамнез у больного прослежен в течение 5 лет. Рецидива опухоли нет.
Термин «гемангиоперицитома» впервые применили А. Stout, М. Murray [23] в 1942 г. для описания новообразования, расположенного в забрюшинном пространстве и состоящего преимущественно из пролиферирующих перицитов.
Менингеальные ГП впервые описаны в 1928 г. Р. Bailey и соавт. [2] и считались ангиобластическим вариантом менингиом. Иммуногистохимические, ультраструктурные и генетические исследования впоследствии показали полное отличие ГП от всех других типов менингиом [12, 18]. В последней классификации ВОЗ (2007) опухолей центральной нервной системы ГП отнесены к мезенхимальным неменинготелиальным опухолям и подразделяются на две степени злокачественности: II и III по пролиферативному потенциалу [14]. ГП состоит из мелких овальных клеток с большим количеством тонкостенных сосудов различного калибра, имея характерный сосудистый рисунок в виде «оленьего рога» [18]. Многие авторы указывают на наличие характерных нейрорентгенологических и ангиографических особенностей ГП. В отличие от менингиом большинство ГП имеет многодольчатое строение с нечеткими границами и инфильтрацией окружающей мозговой ткани, без гиперостоза, костных эрозий и кальцификатов. Также отмечается наличие перифокального отека. Кровоснабжение ГП осуществляется преимущественно из ветвей ВСА и задней мозговой артерии в отличие от менингиом, которые питаются в основном из оболочечных артерий НСА. Некоторые авторы [10, 16] отмечают наличие большого количества мелких штопорообразных сосудов в строме и выраженную сосудистую сеть, что является отличительной особенностью ГП.
Предоперационная эмболизация питающих сосудов опухоли, по данным литературы [11], является эффективной в уменьшении кровоснабжения, но, учитывая особенности кровоснабжения ГП, это не всегда возможно.
В настоящее время хирургия расценивается как основной метод лечения менингеальных ГП [10, 13, 15]. Частота «локальных» рецидивов высока даже после радикального удаления ГП, у некоторых авторов [15] данный показатель достигал 50%. Послеоперационная лучевая терапия уменьшает частоту рецидива ГП [19-21, 24]. В случаях труднодоступной локализации опухолей предпочтительна «щадящая» операция в комбинации с послеоперационной лучевой терапией [22]. Наиболее эффективная СОД составляла, по мнению большинства авторов [8, 9, 19, 20], 50-60 Гр.
Химиотерапия была неэффективна в лечении пациентов с менингеальными ГП [8]. По данным Е. Galanis и соавт. [8], только у 1 из 7 больных была положительная динамика при проведении химиотерапии доксорубицином. Однако некоторые авторы [1] сообщают об эффективности использования комбинации ифосфамида и эпирубицина.
Анализ настоящего клинического наблюдения и данных мировой литературы указывает на эффективность хирургического удаления менингеальных ГП как первого и основного метода лечения.
Особенностью данного клинического наблюдения является то, что опухоль достигла гигантских размеров с минимальными клиническими проявлениями. Несмотря на тщательное дообследование, крайне сложно представлялась постановка правильного клинического диагноза до операции.
Учитывая богатую васкуляризацию ГП, основным условием успешного хирургического лечения и исключения послеоперационного геморрагического осложнения является радикальное удаление опухоли. Лучевая терапия является вспомогательным методом лечения после хирургии. В сомнительных случаях установления гистологического диагноза при световой микроскопии необходимым условием для точного диагноза является проведение иммуногистохимического исследования.
Комментарий
Труднодиагностируемые и достаточно редко встречающиеся гемангиоперицитомы (ГП) головного мозга являются злокачественными опухолями, нередко напоминают по своим ocновным характеристикам церебральные менингиомы, но обладают высокой частотой рецидивирования и отдаленного метастазирования.
В данной работе приведено интересное клиническое наблюдение гигантской интракраниальной ГП в нейрохирургическом отделении госпиталя ФСБ: подробно описано клиническое наблюдение, анализированы как жалобы больного, так и динамика развития клинических проявлений, представлены данные объективного неврологического осмотра, причем клинический синдром напоминал таковой, встречающийся при базальных менингиомах с исходным ростом из области наклоненного отростка. Приведены данные объективных нейровизуализованных исследований - КТ с контрастным усилением и тотальной селективной каротидной ангиографии - все хорошо иллюстрировано фотографиями.
Далее подробнейшим образом (и это очень поучительно) представлена по этапам произведенная хирургическая операция по удалению опухоли - выбор адекватного хирургического доступа, его детали и техника выполнения, особенности вскрытия твердой мозговой оболочки (ТМО), визуализационные характеристики обнаруженной опухоли, ее структуры, неоднородной в зависимости от различных отделов опухоли. Детально описаны обнаруживаемые по ходу выполнения операции источники кровоснабжения опухоли и пути успешного гемостаза, который был тем не менее упорным, и кровопотеря составила 3 л, принципиально важно уточнено отношение опухоли к магистральным сосудам, в том числе внутренней сонной артерии (ВСА) в супраклиноидном отделе, бифуркация ВСА, системы средней и передней мозговых артерий. Все убедительно и тщательно описано, но хотелось бы видеть и наглядные интраоперационные снимки этапов проведенной операции - их в работе нет. Послеоперационный период протекал с умеренно выраженными осложнениями, которые удалось своевременно и успешно купировать.
В послеоперационном периоде выполнены контрольные исследования - КТ с контрастным усилением, которые убеждают в успешности произведенной операции. Иммуногистохимическое исследование, проведенное в условиях Института нейрохирургии, уточнило диагноз и степень злокачественности опухоли - Grade III - впоследствии проведена лучевая терапия, катамнез больного прослежен в течение 5 лет, не выявлено рецидивирования опухоли.
В конце работы приведено краткое обсуждение проблемы с анализом данных литературы в историческом аспекте. Подчеркивается, что в отличие от менингиом головного мозга основное кровоснабжение осуществляется из ветвей ВСА и задней мозговой артерии, а не менингеальных артерий. Вследствие выраженной васкуляризации ГП предоперационно по возможности следует выполнять эмболизацию питающих сосудов.
В заключение авторы подчеркивают несомненную значимость хирургического лечения данных опухолей как основы лечебного процесса, и при необходимости выполняется лучевая терапия.
Статья весьма интересная, познавательная, особенно для современных практикующих нейрохирургов. Она отражает актуальные тенденции в поисках оптимальных путей совершенствования техники микрохирургических операций по удалению таких сложных опухолей, как гемангиоперицитомы.
Гемагиоперицитома забрюшинного пространства
Гемангиоперицитома — сосудистая опухоль, образованная множеством капилляров, окруженных веретенообразными и круглыми клетками — перицитами.
Данная сосудистая опухоль может развиваться в основном в конечностях, полости малого таза, в области головы и шеи, мозговых оболочках, поражение почек происходит редко, еще реже в лоханке.
Синонимы:
Миоперицитома, инфантильный миофиброматоз, солитарная фиброзная опухоль и гемангиоперицитомо-подобные поражения - гетерогенная группа опухолей, которые также имеют перицитарную (миоидную) дифференцировку.
Этиология
Эпидемиология
Мужчины и женщины болеют в одинаковой пропорции; наибольшая заболеваемость отмечена в пятой декаде жизни
Патология
Локализация
Большинство гемангиоперицитом развивается в конечностях или забрюшинном пространстве, однако возможно поражение любой ткани.
Макроскопические признаки
Опухоль овоидной или сферичной формы. Размером от 2 до 25 см.
Сосудистая мягко-тканная опухоль, покрытая тонкой капсулой.
Микроскопические признаки
Исходит из перицитов капиллярной стенки. Функция перицитов—регуляция кровотока и проницаемости.Размер клеток, морфология, соединительная ткань не имеют определенных особенностей. Различное количество межклеточной соединительной ткани.
Клиническая картина
Протекает безболезненно, либо с незначительной болью в боку, также возможна гематурия, гипогликемия, артериальная гипертензия. Опухоль также может быть случайной находкой.
Саркомы мягких тканей головы и шеи
Саркомы мягких тканей - разнородная группа злокачественных новообразований мягких тканей головы и шеи. Под мягкими тканями подразумеваются все анатомические образования, расположенные между кожей и костями скелета, подкожная жировая клетчатка, рыхлая жировая межмышечная прослойка, синовиальная ткань, поперечно-полосатые и гладкие мышцы.
Саркомы мягких тканей чаще встречаются у взрослых, чем у детей. Пик заболеваемости приходится примерно на 50-60 лет, но опухоль может возникнуть в любом возрасте. В структуре онкологической заболеваемости саркомы мягких тканей занимают 1%, из них на локализацию головы и шеи приходится 10%.
Следует выделить ряд особенностей сарком мягких тканей, к ним относятся:
- отсутствие истинной капсулы;
- склонность к прорастанию в близлежащие органы и ткани и последующему разрушению этих образований;
- рост с образованием нескольких опухолевых узлов.
Перечисленные признаки обуславливают нередкие местные рецидивы опухолей данной группы.
Причины развития
До сих пор неясно, почему возникают саркомы мягких тканей, однако были выявлены определенные факторы риска.
Генетическая предрасположенность
- невоидный базально-клеточный синдром (синдром Горлина);
- нейрофиброматоз (болезнь фон Реклингхаузена);
- туберозный склероз (болезнь Борневилля);
- синдром Гарднера;
- синдром Вернера.
Канцерогены
Риск развития ангиосарком значительно увеличивается при предшествующем контакте с феноксигербицидами (2,4-дихлорфеноксиуксусная кислота, 2,4,5-трихлорфеноксиуксусная кислота) и диоксинами.
Иммуносупрессия
Наиболее ярким примером является саркома Капоши у людей со СПИД, аутоиммунной гемолитической анемией и у перенесших трансплантацию органов.
Большинство пациентов приходят с жалобой на рост опухоли после перенесенной травмы или ушиба. Связь между травмой и развитием сарком мягких тканей отсутствует.
Классификация
Классификация по ткани, из которой происходит опухолевое образование:
- Жировая - липосаркома;
- Мышечная:
- исчерченная мышечная ткань - рабдомиосаркома,
- неисчерченная мышечная ткань - лейомиосаркома;
- Сосуды:
- кровеносные - гемангиосаркома,
- лимфатические - линфангиосаркома;
- Соединительная - фибросаркома;
- Синовиальная мембрана - синовиальная саркома;
- Нервная - нейрогенная саркома;
- Кожа - фибросаркома.
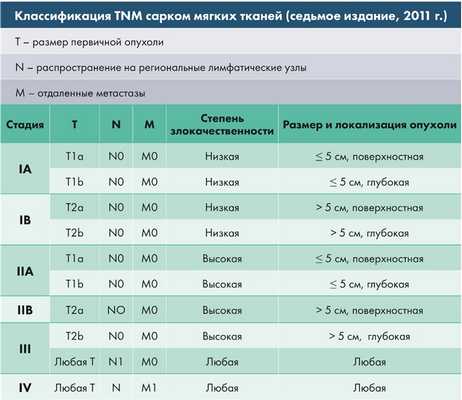
Симптомы
Клинические проявления и выраженность симптомов зависят от первичной локализации и размеров опухоли.
Чаще всего саркомы мягких тканей головы и шеи имеют бессимптомное течение.
- боль;
- парестезия - нарушение чувствительности вдоль хода периферических нервов, которое может проявляться жжением, онемением, покалыванием;
- параличи нервов;
- тризм - спазм жевательной мускулатуры, который характеризуется ограничением движений в височно-нижнечелюстном суставе;
- изъязвление слизистой оболочки;
- дисфония - явление, характеризующееся нарушением голосовой функции;
- дисфагия - нарушение глотания.
При расположении сарком мягких тканей рядом с носом может появиться заложенность носа, не проходящая на протяжении длительного периода.
Примеры сарком мягких тканей головы и шеи
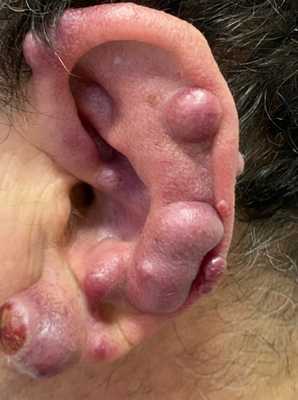
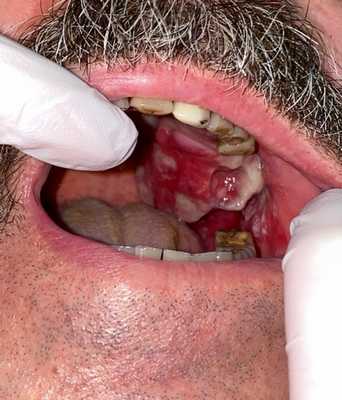
Остеогенная саркома альвеолярного отростка верхней челюсти
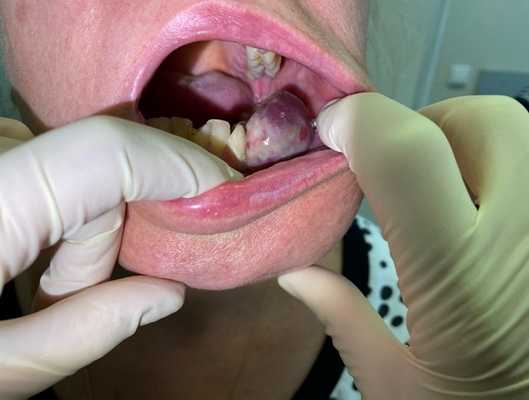
Остеогенная саркома нижней челюсти
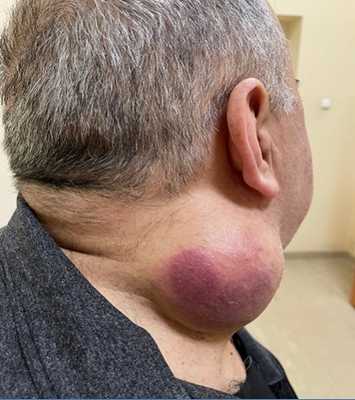
Плеоморфная саркома мягких тканей шеи справа
Диагностика
Диагноз устанавливается на основании гистологического исследования ткани опухоли.
Есть два метода получения материала для исследования:
- толстоигольная биопсия;
- открытая биопсия.
Биопсия должна быть выполнена в той локализации, которая во время операции будет входить в зону иссечения опухолевого образования.
- Осмотр: может наблюдаться бугристый округлый желтый или серый узел. Он может иметь разную плотность и консистенцию. Мягкие узлы - при липосаркомах, плотные - при фибросаркомах, желеобразные образования - при миксомах;
- Общий анализ крови с подсчётом лейкоцитарной формулы и количества тромбоцитов;
- Биохимический анализ крови с определением показателей функции печени, почек (включая электролиты); ;
- МРТ области головы и шеи;
- КТ лёгких;
- Ультразвуковое исследование;
- Радиоизотопное исследование костей скелета (при миксоидных липосаркомах);
- КТ головного мозга (при альвеолярной саркоме мягких тканей и гемангиоперицитоме).
Важно: с целью первичного обследования и уточнения стадии рутинное назначение ПЭТ не рекомендуется.
Лечение
К лечению пациента с саркомами мягких тканей головы и шеи требуется комплексный подход с привлечением ряда специалистов: морфолога, хирурга, лучевого диагноста, химиотерапевта, радиолога.
Хирургическое лечение
Хирургическое вмешательство является основным методом лечения пациентов с данной патологией.
Рост сарком мягких тканей происходит в капсуле, которая впоследствии отодвигает близлежащие ткани. Эта оболочка называется псевдокапсулой. Оперативное вмешательство подразумевает удаление псевдокапсулы единым блоком с отрицательными краями резекции без ее повреждения, так как нарушение целостности этого образования повышает риск рецидива опухоли.
В постоперационном периоде может проводится лучевая терапия для обеспечения местного контроля.
К дополнительным методам лечения можно отнести химиотерапию и лучевую терапию.
Лучевая терапия
Предоперационая лучевая терапия дает значительные преимущества - улучшаются условия оперирования и уменьшаются размеры опухолевого образования.
Негативным моментом этого лечения является высокая частота послеоперационных осложнений инфекционного характера.
Химиолучевая терапия
Лечение, сочетающее химиотерапию с лучевой терапией, называется химиолучевой терапией.
Химиотерапия может улучшить эффективность лучевой терапии, поэтому иногда их применяют вместе. Это комбинация системной и местной терапии.
Лечение при распространенном процессе
Химиотерапия является основой лечения прогрессирующего заболевания, так как вводимые препараты попадают в кровоток и достигают раковых клеток по всему организму.
Наиболее распространенными химиотерапевтическими препаратами, применяемыми при саркомах мягких тканей, являются доксорубицин, трабектедин, гемцитабин, доцетаксел и паклитаксел. Эти препараты могут быть назначены отдельно или в комбинации.
Химиотерапия у больных с прогрессирующим течением заболевания должна быть основана на доксорубицине или эпирубицине, оба препарата принадлежат к антрациклинам. У пациентов с ангиосаркомой вместо доксорубицина может быть предложен паклитаксел или доцетаксел.
Добавление другого препарата(ов) к доксорубицину или эпирубицину может усилить эффект системного воздействия химиотерапии у некоторых больных. Этот выбор в первую очередь зависит от гистологического типа рака.
Если первая химиотерапия не дала ожидаемого результата, то может быть предложена другая химиотерапия. Выбор одного или нескольких препаратов будет зависеть от ранее применяемых препаратов, а также от гистологического типа опухоли. Препараты, которые можно рассматривать, включают ифосфамид, трабектедин, гемцитабин, доцетаксел и паклитаксел.
Таргетная терапия
Этот метод лечения работает путем связывания с определенным белком или структурой, участвующей в росте и прогрессировании опухоли. Побочные эффекты отличаются от традиционной химиотерапии и зависят от механизма действия препарата. Таргетными препаратами, одобренными для применения при саркомах мягких тканей в России, являются:
- пазопаниб - при саркомах мягких тканей, отличных от липосарком;
- иматиниб - при дерматофибросаркоме, когда требуется системная терапия.
Лучевая терапия может применяться для облегчения симптомов или предотвращения осложнений, например, в случае наличия костных метастазов.
Хирургия
Хирургическое лечение метастазов может быть рассмотрено в зависимости от их локализации и от анамнеза заболевания. Например, когда метастазы в легких появляются через длительное время после первоначального лечения и когда, по мнению хирурга, их можно полностью удалить.
Прогноз
Прогноз при саркомах мягких тканей головы и шеи во многом зависит от размера опухоли, первичной локализации, этиологии и наличия местных или отдаленных вторичных очагов злокачественного новообразования. При проведении ранних диагностических мероприятий и адекватной своевременной терапии прогноз благоприятный.
Список литературы:

Авторская публикация:
Миненков Н.В.
Клинический ординатор НМИЦ онкологии им. Н.Н. Петрова

Под научной редакцией:
Раджабова З.А.
Заведующий отделением опухолей головы и шеи
НМИЦ онкологии им. Н.Н. Петрова,
врач-онколог, научный сотрудник, кандидат медицинских наук, доцент
Что вам необходимо сделать
Если вы хотите узнать побольше о бесплатных возможностях ФБГУ НМИЦ онкологии им. Н.Н. Петрова Минздрава России, получить очную или заочную консультацию по диагностике и лечению, записаться на приём, ознакомьтесь с информацией на официальном сайте.
Если вы хотите общаться с нами через социальные сети, обратите внимание на аккаунты в ВКонтакте и Одноклассники.
Опухоли носа и придаточных пазух
Злокачественная опухоль представляет собой разрастание раковых клеток в тканях полости носа, а также его пазух. По мере прогрессирования заболевания поражаются лобные, гайморовы и клиновидная придаточные пазухи, решетчатый лабиринт.
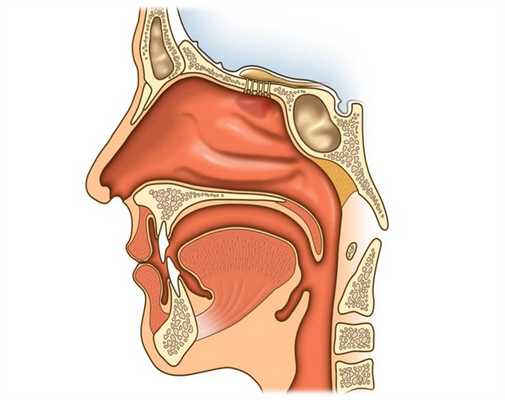
Строение носа и его пазух
Анатомическое строение носа состоит из полости и околоносовых пазух. Носовая полость ограничена пятью границами:
- задняя граница - хоана;
- передняя граница - плоскость, отделяющая нос от преддверия;
- верхняя стенка - свод, отделенный дырчатой пластиной, костью и телом клиновидной кости;
- нижняя стенка - дно;
- наружная стенка - медиальная сторона гайморовых пазух.
Неотделимая часть носа - его пазухи:
- верхнечелюстные (гайморовы) - парный воздухоносный орган, локализующийся на теле верхнечелюстной кости;
- клиновидная (основная, сфеноидальная) - расположена в теле клиновидной кости в точке перехода передней черепной ямки в переднюю;
- решетчатый лабиринт (ячейки решетчатой кости) - парный орган, локализующийся в центре между глазниц сбоку от небной, слезной, лобной клиновидной, верхнечелюстных костей;
- лобные - парный орган, расположенный сзади от надбровных дуг на лобной кости.
В основном опухоль развивается в верхнечелюстных пазухах, постепенно охватывая решетчатый лабиринт и всю полость носа. Намного реже очаг поражения диагностируется в лобных и клиновидной пазухах.

В зависимости от локализации патологического процесса онкологические процессы делятся на несколько групп:
| Поражение эпителиального слоя | Плоскоклеточный рак |
| Веррукозный рак | |
| Спиноцеллюлярный рак | |
| Аденокистозный рак | |
| Мукоэпидермоидный рак | |
| Слизистая аденокарцинома | |
| Аденокарцинома | |
| Переходно-клеточный рак | |
| Недифференцированный рак | |
| Другое | |
| Поражение мягких тканей | Фибросаркома |
| Злокачественная фиброксантома | |
| Рабдомиосаркома | |
| Злокачественная гемангиоперицитома | |
| Нейрогенная саркома | |
| Другое | |
| Поражение костно-хрящевой ткани | Остеома |
| Хондрома | |
| Остеогенная саркома | |
| Хондросаркома | |
| Другое | |
| Поражение кроветворной и лимфоидной ткани | Экстранодальная β - клеточная лимфома маргинальной зоны MALT - типа |
| Болезнь Ходжкина | |
| Диффузная β - клеточная лимфома | |
| Анапластическая крупноклеточная лимфома, периферическая Т- клеточная лимфома | |
| Смешанные опухоли | Злокачественная меланома |
| Тератома | |
| Эстезионейробластома | |
| Злокачественная меланома | |
| Другое | |
| Вторичные опухоли | |
| Неклассифицируемые опухоли |

Причины возникновения
Онкологические процессы развиваются на фоне хронической гиперпластичности. Исходя из практики, рак носа и его пазух становится следствием осложнений:
- кисты радикулярного или фолликулярного типа;
- гнойного железисто-фиброзного полипозного риносинусита;
- гнойного полипозного риносинусита, осложнения которого вызваны дисплазийным и метаплазийным разрастанием эпителия;
- гиперпластического гайморита с дисплазией;
- хронического фронтита;
- пигментного невуса;
- перфорации перегородки носа;
- лейкоплакии.
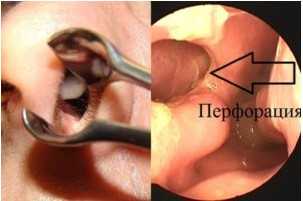
На развитие злокачественной опухоли влияют такие диагнозы, как плоскоклеточная папиллома, гемангиома, фиброматоз, остеобластокластома, плеоморфная аденома малой слюнной железы.
Рак носа диагностируется в любом возрасте, но большее распространение болезни зафиксировано в пожилом возрасте после 60 лет. Злокачественная опухоль среди всех онкологических патологий занимает 35 место. В группу риска входят:
- пациенты, которые удаляли полипы в носу или прижигали их;
- люди, работающие на вредном производстве. Вдыхание канцерогенов и химикатов сказывается на состоянии слизистой оболочки;
- неблагоприятная экология и другие факторы внешней среды.
На первых стадиях развития рак носа развивается бессимптомно. Врачи неправильно диагностируют опухоль, принимая ее за хроническое воспаление.
Первые признаки опухоли носа и придаточных пазух:
- выделения. Сначала больной замечает заложенность одного носового прохода, нарушается дыхание с одной стороны, что объясняется прорастанием опухоли в полость. Через время опухает лицо, смещаются глазные яблоки, и усиливается выработка слизи. При поражении гайморовых пазух секрет слизисто-гнойный с примесью крови;
- болевой синдром. Поначалу возникает головная боль. При опухоли решетчатого лабиринта голова болит уже в начале развития болезни. Боль в носу появляется уже на поздней стадии рака. Она распространяется на виски, глаза и уши, поэтому больной порой не может определить точную локализацию очага. При раке гайморовых пазух усиливается зубная боль.
Неврологические признаки рака носа и его пазух, например, онемение щек и верхней губы, нарастают уже на поздних стадиях, когда опухоль разрастается и выходит в крылонебную ямку.
Специфические признаки
На поздних стадиях развития онкологии появляются характерные клинические особенности, по которым распознают локализацию опухоли.
Так, рак гайморовых пазух вызывает смещение глазных яблок вперед, припухлость щек, снижение остроты зрения. При поражении заднебоковой и задней стенки опухает височная ямка, развивается экзофтальм. Полная непроходимость носовых ходов указывает на рак медиальной стенки. Опухоль решетчатого лабиринта распознаются по слезотечению, деформации внутреннего уголка глаза, изменению формы нижнего века.
Уже на поздних стадиях развитиях появляется носовое кровотечение, выпячивание глазных яблок усугубляется, деформируется твердое небо, увеличиваются заглоточные, шейные и околоушные лимфатические узлы.
Клинические особенности некоторых видов опухоли носа
Эстезионейробластома формируется из клеток нейроэпителия. Опухоль располагается в верхней части носового хода, постепенно охватывая пазухи, мозг, основание черепа и орбиту. На снимках выглядит в качестве мягкотканого полипа, который дает метастазы в средостение, шейные лимфатические узлы, кости, легкие, плевру . Этот вид рака носа встречается у пожилых людей, мужчин среднего возраста и детей. Заболевание прогрессирует тремя путями - обостряется ринологическая симптоматика при поражении решетчатого лабиринта, гайморовых пазух, глазницы, обостряется носоглоточная симптоматика при распространении опухоли в носоглотку, хоану или решетчатый лабиринт или обостряется неврологическая симптоматика при прорастании раковых клеток в основание черепа.
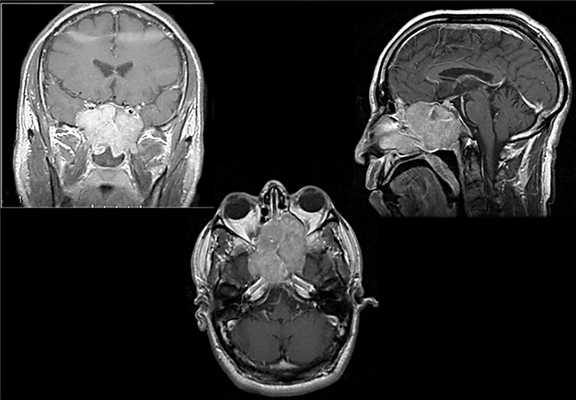
На первичном осмотре врач проводит внешний осмотр, пальпирует ткани. Специалист отмечает асимметрию лицевых черт из-за опухоли мягких тканей. При риноскопии выявляется сужение просвета полости носа и/или носоглотки, а орофарингоскопия устанавливает спазм жевательных мышц, из-за которого рот открывается не полностью. Если при пальпации лимфатических узлов на шее с обеих сторон чувствуются уплотнения, то это указывает на метастазы.
После консультации доктор выдает направление на анализы. Проводится цитологическое исследование лимфатических узлов и гайморовых пазух. Назначается гистологическое исследование - биопсия лимфатических узлов и тканей носовой полости.
Следующий этап - инструментальное обследование:
- КТ/МРТ пазух носа, верхней челюсти, основания челюсти и глаз. Томография указывает точную локализацию очага опухоли, его распространения на окружающие ткани. Если на снимках есть области затемнения, назначается более детальное обследование;
- фиброларингоскопия для углубленного осмотра носоглотки;
- УЗИ органов брюшной полости и шеи для поиска метастазов;
- рентгенография грудной клетки для поиска отдаленных метастазов;
- фибробронхоскопия для поиска метастазов в средостении;
- ФГДС для поиска метастазов в желудочно-кишечном тракте;
- ангиография для поиска метастазов в магистральных сосудах;
- КТ/МРТ, ПЭТ органов грудной клетки и брюшной полости для поиска метастазов;
- пункция гайморовых пазух, носовой полости для определения клеточного состава опухоли и ее структуры.
После уточнения диагноза врач устанавливает стадию развития болезни:
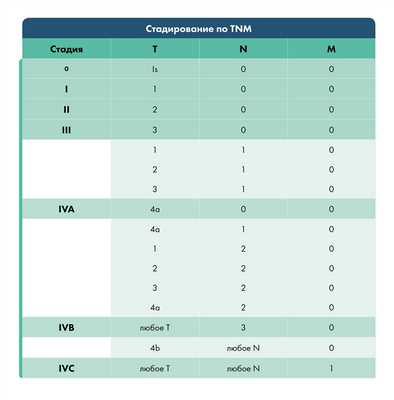
Тактика лечения определяется врачом, исходя из клинических особенностей и стадии развития болезни.
Оперативное вмешательство
Большинство опухолей лечатся хирургическим путем. Осуществляется открытая или эндоназальная операция. Так, например, злокачественная опухоль слизистой оболочки и пазух носа оперируется через наружный доступ. Врач обнажает анатомические структуры полости, верхней челюсти, решетчатой пазухи и глазницы. Операции предшествует лучевое облучение, суммарная очаговая доза которого не превышает 50 гр.
Операции в зависимости от степени тяжести:
| 1 стадия | Опухоль удаляется вручную через доступ в полости носа. Если очаг небольшой, то возможно удаление методом криодеструкции |
| 2 стадия | Проводится открытая операция. Наружная стенка и носовые раковины иссекаются, резецируются клетки решетчатой пазухи и отделы верхней челюсти при наличии раковых клеток в верхнечелюстной пазухе |
| 3 и 4 стадия | Верхняя челюсть резецируется. Если поражена глазница, то она полностью иссекается. Остаются только костные стенки |
При метастазировании удаляют первичный очаг, а также иссекается шейная клетчатка. Операция Крайля проводится редко при массовом поражении шейных лимфатических узлов.
Химиотерапия
Больные низкодифференцированными видами рака подвергаются лучевому облучению, а также химиотерапии. Кроме того, препараты назначаются по следующим показаниям:
- верифицированные опухоли по результатам гистологии и цитологии;
- отдаленные метастазы;
- метастазы в регионарных лимфатических узлах;
- рецидив;
- ненарушенная функциональность сердечно-сосудистой системы, почек, печени и органов дыхания;
- показатели крови удовлетворительны - количество тромбоцитов более 100000, гранулоцитов - более 200, а гемоглобин и гематокрит в порядке нормы;
- личный отказ пациента от операции;
- коррекция неоперабельной опухоли в операбельную.
Назначаются платины, метотрексат, блеомицин, фторурацил, доксорубицин.
Таргетная терапия назначается при лечении плоскоклеточного рака головы и шеи с метастазами после курса химиотерапии, местно-распространенного плоскоклеточного рака головы и шеи вкупе с облучением. Также таргетные препараты используются при неэффективности химиотерапии при лечении рецидивирующего плоскоклеточного рака.
Профилактика
Для предотвращения злокачественных опухолей носа и его пазух важно своевременно лечить воспаление носовых структур, не допускать развитие гиперпластических процессов и сразу удалять полипы.
В дальнейшем после пройденного курса лечения больные наблюдаются у онколога. Первые два года следует проходить осмотр ежемесячно, следующие пять лет - раз в полгода. При повышенном риске рецидива плановые обследования назначаются индивидуально.
Список литературы по теме:
- Ганцев Ш.Х. онкология - М, 2012 г - С.204-205.
- Головин Д. И. Ошибки и трудности диагностики опухолей, Д.: Медицина. Ленингр. отд-ние, 2015г. 305 с.
- Головин Д. Им Двораковскаг И. В. Опухоли носа и придаточных пазух. Л.: Медицина. Ленингр. отд-ние. 2014. 94 с.
- Избранные лекции по клинической онкологии/Под ред. В.И. Чиссова, С.Л. Дарьяловой. - М., 2010г.
- Матякин Е.Г., Алферов В.С. Химиотерапия опухолей головы и шеи // Мат. 2й Рос. онкол. конф. «Современные тенденции развития лекарственной терапии опухолей» 8-10 декабря 2016 г. - М., 256с.
- Подвязников С.О., А.И. Пачес, Т.Д. Таболиновская Диагностика и лечение злокачественных опухолей полости носа и придаточных пазух // СИБИРСКИЙ ОНКОЛОГИЧЕСКИЙ ЖУРНАЛ. . — 2011.
- Опухолиголовы и шеи: рук/ А.И. Пачес.- 5-е изд., доп. И перераб.-М.: Практическая медицина , 2013. -478 с.
- Хасанов А.И. Сравнительная оценка эффективности лечения местнораспространенных злокачественных опухолей верхней челюсти полости носа и околоносовых пазух Вестн РОНЦ им. Н.Н. Блохина РАМН. 2006. Т. 17. № 1 С. 45—49
- Шайн А.А. Онкология. М - 2014г. 365 с.
- Энциклопедия клинической онкологии/Под ред. М.И. Давыдова. - М.,2014г. -С.140-179.

Авторская публикация:
Захарова Ю.И.
Ординатор отделения опухолей головы и шеи
НМИЦ онкологии им. Н.Н. Петрова

МРТ головы и шеи, что показывает
МРТ головы и шейного отдела позвоночника — метод диагностики болезней головного мозга и шеи. Процедура может проводиться в стандартном режиме, для исследования мягких тканей, или в ангио-режиме, для исследования кровеносных сосудов, кровоснабжающих центральную нервную систему. В основе метода — использование магнитных полей и радиоволн для получения послойных снимков области интереса с превосходной четкостью и детализацией.
Когда назначают МРТ головы и шеи
Магнитно-резонансная томография головы и шеи применяется в диагностике следующих болезней:
- Первичные головные боли (кластерная головная боль, головная боль напряжения, мигрень) как метод, исключающий органическое поражение мозга;
- Воспалительные болезни ЦНС (менингиты, энцефалиты);
- Объемные образования головного мозга (кисты, абсцессы, опухоли);
- Метастазы в головной мозг, шейные позвонки;
- Болезни сосудов (атеросклероз, аневризмы, мальформации, синдром позвоночной артерии);
- Инсульты;
- Демиелинизирующие заболевания (рассеянный склероз), другие аутоиммунные патологии ЦНС;
- Дегенеративно-дистрофические процессы в шейном отделе позвоночника;
- Грыжи межпозвонковых дисков в шейном отделе позвоночника;
- Травмы шеи;
- Болезни щитовидной железы (кисты, опухоли, узлы);
- Другие патологии головы и шеи.
Симптомы, при которых рекомендуется не затягивать с МРТ исследованием головы и шеи:
- Головные боли;
- Боли в области шеи;
- Головокружение, шум в ушах;
- Шаткость походки;
- Снижение слуха, зрения;
- Ухудшение памяти, способности концентрировать свое внимание;
- Высокое артериальное давление;
- Судорожный синдром;
- Чувство ползания мурашек, онемение и жжение кожи;
- Нарушение тактильной чувствительности;
- Нарушение или ограничение подвижности позвоночника в шейном отделе, хруст при вращении, наклонах головы;
- Увеличение лимфатических узлов, посторонние новообразования, шишки в области шеи (щитовидной железы) и головы, которые определяются визуально или на ощупь.
Противопоказания для МР-томографии головы и шеи
Магнитно-резонансная томография имеет минимум противопоказаний — это одно из значимых преимуществ метода. Практически все они связаны с тем, что во время процедуры оборудование генерирует магнитные поля высокой напряженности.
- Пациентам с электрически активными имплантами — дефибрилляторами, нейростимуляторами, водителями сердечного ритма, кохлеарными имплантатами, инсулиновыми помпами (из-за риска поломки и выхода из строя, причинения вреда здоровью);
- Пациентам с металлическими инородными телами — частицы металла в глазных яблоках (у лиц, занятых металлообработкой), стенты и сосудистые клипсы из нержавеющей стали, осколки, шрапнель и дробь (из-за риска смещения и кровотечения);
- Беременным в период 1 триместра (из-за того, что влияние магнитных полей на развивающийся плод не изучалось по этическим соображениям, однако косвенные данные говорят о том, что метод абсолютно безопасен и при беременности);
- Детям в возрасте до 5 лет (маленькие пациенты не могут спокойно лежать во время исследования, что является обязательным условием для получения четких снимков);
- Лицам с избыточной массой тела более 130 кг и обхватом туловища более 150 см (из-за того, что оборудование для МРТ имеет ограниченные размеры и не подходит для исследования у тучных пациентов).
Как делают МРТ головы и шеи
МРТ головы и шеи проводится без специальной подготовки, в любое время суток. Исследование не требует соблюдения специальной диеты, отказа от воды и пищи. При этом уделяется большое внимание безопасности процедуры — категорически запрещается проходить МР-томографию, имея на теле или в карманах металлические предметы (ключи, ювелирные изделия, пирсинг, инструменты) или электронные устройства (сотовые телефоны, аккумуляторы, смарт-часы и другие гаджеты). Магнитные поля, действующие во время работы МРТ-оборудования, могут разгонять металлические предметы, превращая их в снаряды, выводить из строя электронику, причиняя травмы и ожоги пациенту.
Исследование проводится на специальном аппарате — томографе. Он имеет вид цилиндра, лежащего на боку, со сквозным отверстием длиной и шириной 60 см, образующим туннель. Этот туннель — рабочая часть аппарата, в котором во время процедуры находится пациент, лежа на спине. Для этого имеется подвижный стол, перемещающий больного.
После укладки пациенту предлагают надеть наушники — томограф издает громкие звуки. Наушники помогают защитить органы слуха и сделать обследование комфортнее. Через них также передаются команды оператора и спокойная музыка, помогающая расслабиться.
Длительность процедуры — 30 минут. Сразу после завершения обследования необходимо дождаться расшифровки снимков — обычно это занимает не более 30 минут. Снимки на бесплатном компакт диске или на пленке/флешке (платно) вместе с заключением рентгенолога нужно передать лечащему врачу. В случае, если пациент пришел без направления, наш врач-рентгенолог бесплатно проконсультирует пациента и/или его сопровождающее лицо о результатах исследования.
МРТ сосудов головы и шеи с контрастом
Для исследования сосудов головного мозга и шеи ранее применялось несколько методов, связанных с введением йодсодержащего контраста в артериальное русло. Это достаточно сложная и болезненная процедура, с большим количеством побочных эффектов. В то время как контраст вводится в артерии, врачи делают рентгеновские снимки или компьютерную томографию.
МРТ сосудов головы и шеи или магнитно-резонансная ангиография — совершенно другой метод диагностики болезней артерий и вен. Благодаря наличию ангио-режима томограф способен делать снимки только сосудистого русла без применения контраста, и связанных с ним болезненных манипуляций, таких как введение катетера в бедренную артерию. Пациенту требуется только сохранять неподвижность, лежа внутри томографа.
Тем не менее, МР-томография также может проводиться с контрастом. Однако в отличие от КТ, контрастные препараты для МРТ не содержат йода, безопасны и практически не вызывают побочных эффектов. МРТ контраст вводится обычным шприцом в локтевую вену в середине исследования (длительность процедуры при этом увеличивается на 15 минут). Контрастные препараты имеют свойство накапливаться в воспаленных или опухолевых тканях, выделяя и подсвечивая их на снимках, что облегчает диагностику и увеличивает информативность/специфичность магнитно-резонансной томографии.
Что показывает МРТ головы и шеи
Каждый МРТ снимок головы и шейного отдела позвоночника — это послойное изображение исследуемой области, сделанное в нескольких плоскостях. На нем четко различимы все анатомические структуры — головной и спинной мозг, нервы, кровеносные сосуды, мышцы, суставы и т.д. Метод позволяет сделать прижизненные снимки человеческого тела с высокой четкостью и самыми мельчайшими подробностями.
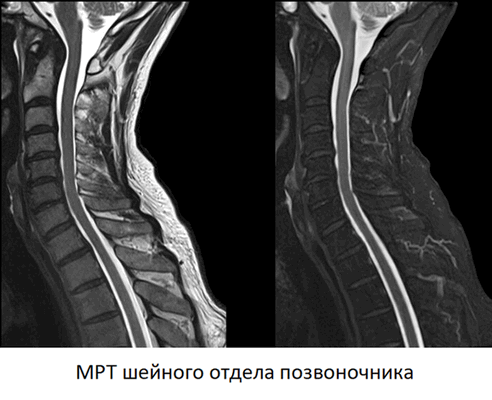
Расшифровывая снимки, врач-рентгенолог обращает внимание на малейшие признаки болезни. МРТ прекрасно “видит” воспаление, отек, нарушения кровообращения, опухоли и другие типовые патологические процессы. Это единственный на сегодняшний день метод, которые позволяет диагностировать практически все болезни головы и шейного отдела позвоночника за один раз.
Читайте также:
- Рекомендации по анализу рентгенограммы черепа и нижней челюсти в аксиальной ПЗ проекции по методу Тауна
- Инфантильный кортикальный гиперостоз (болезнь Caffey) и остеопетроз глазницы у ребенка
- Техника рентгенографии слезоотводящих путей
- Клинические варианты вертикального косоглазия
- Группы показаний к бронхоспирометрии. Бронхоспирометрия при туберкулезе
