КТ, МРТ при неходжкинской лимфоме лимфоузлов поднижнечелюстного пространства
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Причины увеличения шейный лимфоузлов у взрослых и детей
- Лимфаденит шейный широко распространенное заболевание у детей
- В 50% случаев возникает в возрасте до 5 лет, 90% - в возрасте до 10 лет
- У взрослых встречается реже.
Острый шейный лимфаденит:
- Основные возбудители - стрептококки и стафилококки (40-80%), а также анаэробы
- Обычно развивается вследствие очагового воспалительного процесса в полости носа, рта, в ушах, глотке или коже.
Подострый и хронический шейный лимфаденит:
- Вызван туберкулезом, атипичными микобактериями, токсоплазмозом или болезнью кошачьих царапин
- Редкий вариант с неустановленной этиологией, наиболее распространенный в Азии: болезнь Кикучи-Фуджимото (гистиоцитарный некротизирующий лимфаденит).
Клинические проявления
Симптомы шейного лимфаденита зависят от его стадии
- Чаще всего наблюдается припухлость мягких тканей верхней и центральной передней части шеи и поднижнечелюстной области
- Поражение, как правило, одностороннее
- Боль в области шеи
- Ограничение подвижности шеи
- Наличие в анамнезе инфекционных процессов зубов или верхних дыхательных путей
- Лимфатические узлы увеличены, болезненны при пальпации.
- Более длительная и выраженная припухлость лимфатических узлов, которая не проходит самостоятельно
- Острые проявления отсутствуют
- Субфебрильная температура
- Общая слабость.
- Болеют преимущественно женщины в возрасте 10-30 лет
- Лейкопения
- У 50% заболевших - субфебрильная температура, сонливость, диарея
- Возможны тошнота и рвота
- В 20% случаев наблюдается двустороннее увеличение лимфатических узлов.
- Шейный лимфаденит у детей и взрослых : в хронической фазе у ребенка температура не повышается в отличии от взрослого. А вот в острой фазе температура достигает 38 градусов.
Какой метод диагностики увеличенных лимфоузлов выбрать: МРТ, КТ, УЗИ
Методы выбора
Для чего проводят УЗИ шеи при лимфадените
- Пораженные лимфатические узлы удлинены (соотношение продольного размера к поперечному значительно больше 2)
- Корковый слой узла несколько гипоэхогенный
- Эхо-сигнал от ворот
- Четкие контуры
- Обильная васкуляризация за счет сосудов ворот.
Хронический лимфаденит: Признаки, сходные с острым лимфаденитом, но без увеличения васкуляризации.
Что покажет МСКТ шеи при увеличенных лимфоузлах
- Увеличенные овальные лимфатические узлы в зоне лимфооттока от очага инфекции
- После введения контрастного вещества, как правило, наблюдается гомогенное усиление
- Образование полости в центре узла приводит к появлению не накапливающей контраст зоны пониженной плотности в центре и кольца усиления по периферии
- Возможна имбибиция окружающей клетчатки и утолщение кожи
- Обычно односторонний процесс
- Образование полости в центре узла часто встречается при нетуберкулезной микобактериальной инфекции.
В каких случаях проводят МРТ шеи при лимфадените
- Пораженные лимфатические узлы имеют низкую интенсивность сигнала на Т1-взвешенном изображении и высокую - на Т2-взвешенном изображении
- Равномерное усиление после ведения гадолиния
- Центральная полость имеет низкую интенсивность сигнала на Т1-взвешенном изображении после введения гадолиния.
Отличительные признаки лимфаденита
- Увеличенные, удлиненные лимфатические узлы с соотношением продольного размера к поперечному значительно больше двух
- Гомогенное усиление после введения контрастного вещества
- Возможно образование полости в центре лимфатического узла
- При острой бактериальной инфекции поражение обычно одностороннее
- Плотность окружающей жировой ткани часто повышена
- Нетуберкулезный микобактериальный лимфаденит часто сочетается с воспалительным процессом в поднижнечелюстных или околоушных слюнных железах.
Что хотел бы знать лечащий врач
- Образование полостей в лимфатических узлах
- Размеры лимфатических узлов
- Группы пораженных лимфатических узлов
- Наличие перифокальной реакции
- Изменения соседних структур.
Какие заболевания имеют симптомы, схожие с шейным лимфаденитом
Реактивный лимфаденит
- Наиболее часто развивается при вирусных инфекциях верхних дыхательных путей
- Обычно безболезненное увеличение лимфатических узлов без образования полостей в них
Инфекционный мононуклеоз
- Генерализованное увеличение лимфатических узлов с повышением температуры тела и болью в горле
Лимфома, метастазы
- Безболезненное увеличение лимфатических узлов
- Возможно образование полостей в лимфатических узлах
- Системные проявления (повышение температуры тела, потливость по ночам, потеря веса)
Лечение шейного лимфаденита
- Парентеральная антибактериальная терапия (пенициллин, цефалоспорины II и III поколения)
- Вскрытие и дренирование абсцессов
- Лечение основного заболевания.
- Лечение основного заболевания (например, противотуберкулезные препараты, пириметамин при токсоплазмозе)
- Комбинированная антибактериальная терапия при наличии атипичных микобактерий
- Локальная лимфаденэктомия, в ряде случаев с удалением пораженных слюнных желез
- Укрепление иммунитета.
Болезнь Кикучи-Фуджимото: Обычно спонтанное выздоровление.
Врачи каких специальностей диагностируют и лечат шейный лимфаденит
- Терапевт (первичное обращение пациента)
- Хирург (дренирование абсцесса
Прогноз
- Быстрое, полное выздоровление на фоне антибактериальной терапии
- Важно устранить входные ворота инфекции (например, удалить больной зуб).
- Зависит от микроорганизма, ставшего причиной лимфаденита
- При инфекции, вызванной атипичными микобактериями, прогноз хороший после хирургического удаления пораженных лимфатических узлов.
Возможные осложнения и последствия
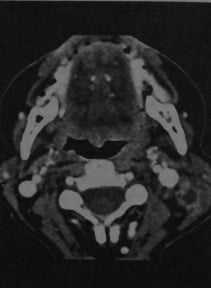
Лимфаденит шейный. КТ в горизонтальной проекции: увеличенные лимфатические узлы с образованием центральных полостей. Края лимфатических узлов нечеткие, кзади от левой яремной вены и медиальнее грудино-ключично-сосцевидной У мышцы определяется кольцо усиления.
КТ и МРТ диагностика лимфомы лимфоузлов
- Стадия I: Поражение лимфатических узлов одной группы или одного экстранодального органа.
- Стадия II: Поражение лимфатических узлов 2 и более групп или одного экстранодального органа и более одной группы лимфатических узлов по одну сторону диафрагмы.
- Стадия III: Поражение лимфатических узлов по обе стороны диафрагмы, с поражением или без поражения селезенки или экстранодального органа.
- Стадия IV: Диссеминированное поражение одного и более экстранодального органа с поражением или без поражения лимфатических узлов.
Типичные симптомы лимфомы лимфоузлов:
- Множественные, обычно двусторонние безболезненные объемные образования в области шеи
- Потливость по ночам
- Повышение температуры тела
- Потеря веса
- Иногда лимфома имеет симптомы кожного заболевания
- Зуд
Какой метод диагностики лимфомы лимфоузлов выбрать: МРТ, КТ, УЗИ, ангиографию
Для чего проводят УЗИ шеи при лимфоме лимфоузлов
- Увеличение размеров и количества лимфатических узлов
- Обычно имеют сферическую форму
- Очень низкая эхогенность
- Часто отсутствует эхо-сигнал от ворот
- Четко очерченные края
- При дуплексном УЗИ выявляется значительное повышение васкуляризации с наличием разветвленной сосудистой сети в узлах
- Высокий индекс резистентности внутри лимфатических узлов (ИР <0,8).
Информативна ли МСКТ лимфоузлов с контрастом при лимфоме шеи
- Пораженные лимфатические узлы имеют плотность, идентичную мышцам
- Склонны к образованию конгломератов
- Лимфатические узлы обычно имеют гомогенную плотность
- При лимфоме Ходжкина может быть снижена плотность в центре узлов, что свидетельствует о некрозе
- Минимальное усиление после введения контрастного вещества
- Иногда при неходжкинской лимфоме наблюдается интенсивное усиление
- Кальцинаты обычно не образуются до окончания терапии.
Что покажут снимки МРТ шеи с контрастом при лимфоме лимфоузлов
- Пораженные лимфатические узлы изоинтенсивны по отношению к мышцам на Т1 -взвешенном изображении и гиперинтенсивны - на Т2-взвешенном изображении и в последовательности STIR
- Как и при КТ, обычно наблюдается гомогенное усиление после введения контрастного вещества
- В случае некроза в центре узла при лимфоме Ходжкина выявляется высокая интенсивность сигнала на Т2-взвешенном изображении и очень низкая — на Т1 -взвешенном изображении
- Наблюдается высокая интенсивность сигнала от пораженных узлов на Т2-взвешенном изображении после введения USPIO.
Отличительные признаки лимфомы
- Увеличение количества и размеров лимфатических узлов
- Соотношение продольного размера к поперечному
- Часто двусторонние конгломераты лимфатических узлов
- При лимфоме Ходжкина обычно имеют равномерную плотность и интенсивность сигнала
- При неходжкинских лимфомах в центре некоторых лимфатических узлов наблюдается некроз
- лимфома Ходжкина и неходжкинские лимфомы невозможно отличить друг от друга только на основании данных методов визуализации
- В случае неходжкинских лимфом чаще происходит генерализация процесса, в то время как лимфома Ходжкина носит более локализованный характер.
- Наличие экстранодального поражения
- Какие группы лимфатических узлов поражены?
- Изменения сосудов и нервов.
Какие патологии имеют симптомы, схожие с лимфомой лимфоузлов
Саркоидоз
- В некоторых случаях наблюдается диффузное увеличение шейных лимфатических узлов
- Обычно сочетается с увеличением лимфатических узлов средостения и корней легких
- В ряде случаев образуются крупные кальцинаты
Метастазы
- Пораженные узлы расположены в зоне лимфооттока от основной опухоли
- В центре крупных лимфатических узлов обычно выявляется зона некроза
Шейный лимфаденит
- Проявления инфекционного заболевания
- Болезненная припухлость лимфатических узлов
- Возможно образование полости в центре узлов
Лечение
- Лимфома имеет лечение, которое зависит от стадии процесса, клеточного типа поражения и возраста пациента
- При неходжкинских лимфомах или лимфоме Ходжкина низкой степени злокачественности в группе благоприятного прогноза обычно достаточно только лучевой терапии
- В группе промежуточного прогноза или при неходжкинских лимфомах высокой степени злокачественности применяют химио- и лучевую терапию
- При лимфоме Ходжкина в группе неблагоприятного прогноза показана комбинированная химиотерапия
- В случае рецидива лимфомы Ходжкина требуется пересадка костного мозга или стволовых клеток.
Врачи каких специальностей диагностируют и лечат лимфому лимфоузлов
- Радиолог (лучевая терапия)
- Гематолог (контроль показателей крови, подбор лечения)
Прогноз лимфомы
- Излечение наступает в 50-90% случаев, в зависимости от группы прогноза
Неходжкинские лимфомы низкой степени злокачественности:
- Медленное прогрессирование
- Обычно наступает генерализованная стадия, которая не поддается лечению
- Продолжительность жизни - 2-10 лет
- При локализованной стадии излечение наступает в 50% случаев.
Неходжкинские лимфомы высокой степени злокачественности:
- Быстрое прогрессирование
- Локализованный процесс в 10-15% случаев, генерализованный - в 85-90% случаев
- В отсутствие лечения - продолжительность жизни небольшая
- При адекватной терапии примерно в 50% случаев наступает излечение.
Лимфома 4 стадии имеет неблагоприятный прогноз, если уровень ЛДГ и микроглобулинапривышен в 1,5 раза.
Возможные осложнения и последствия лимфомы
- Повышен риск развития вторичных опухолей, развивающихся после применения химио- и лучевой терапии.
- Выпадение волос
- Кардиомиопатия
- Увеличение масся тела
- Бесплодие у мужчин
Осложнения лучевой терапии:
- Гипотериоз
- Сухость во рту
- Лучевой пневмонит
- Лучевой колит
- Лучевой цистит
Осложнения вследствие заболевания
- Сдавление рядом прилегающий тканей за счет увеличенных лимфоузлов
- Поражение костного мозга, спинного и головного мозга, печени, костей
- Интоксикация вследствие распада опухолевых клеток
- Инфекционные осложнения
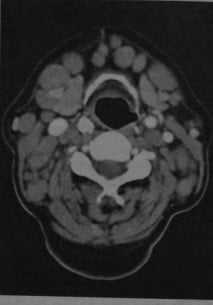
Лимфома шеи у женщины с хроническим лимфолейкозом. КТ с контрастированием: выраженное увеличение размеров и количества шейных лимфатических узлов, особенно в переднем и боковом треугольниках шеи. Плотность лимфатических узлов соответствует окружающим мышцам или выше.
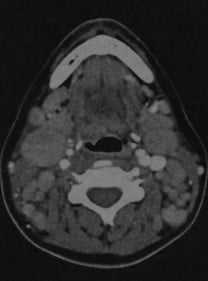
Неходжкинская лимфома. КТ с контрастированием: множественные лимфатические узлы под нижней челюстью и около яремной вены, а также позади грудино-ключично-сосцевидной мышцы. Узлы имеют овальную или округлую форму, повышенную плотность по сравнению с окружающими мышцами, после введения контраста наблюдается гомогенное усиление.
Неходжкинская лимфома
Неходжкинские лимфомы - системные злокачественные опухоли иммунной системы из клеток внекостномозговой лимфоидной ткани. НХЛ может возникать у людей всех возрастов, однако более половины разновидностей заболевания диагностируют у пациентов старше 60 лет.
Акции

Полное обследование на онкологические заболевания для мужчин и женщин.

Онкоконсилиум может потребоваться как при лечении в «СМ-Клиника», так и пациентам других медицинских учреждений с целью получения альтернативного мнения.

«СМ-Клиника» предоставляет своим пациентам предоперационное обследование со скидкой до 72%!

Консультация врача-хирурга по поводу операции бесплатно!
Содержание статьи:
Неходжкинские лимфомы (НХЛ) - это опухолевые заболевания лимфы, которые представлены злокачественными B- и T-клеточными лимфомами. По мере прогрессирования опухоль может давать метастазы по всему организму, распространяясь гематогенным путем или через лимфу.
Основными симптомами неходжкинских лимфом костного мозга являются увеличение лимфоузлов, признаки поражения тех или иных органов, повышение температуры тела, интоксикация организма. Диагноз ставится на основе клинической картины, данных рентгенографии, результатов анализов крови, биологического материала, взятого из костного мозга и лимфоузлов. Лечение комплексное, включает в себя лучевую и химиотерапию.
Лимфома неходжкинского типа может возникать у людей всех возрастов, однако более половины разновидностей заболевания диагностируют у пациентов старше 60 лет. В последние годы прослеживается четкая тенденция к увеличению заболеваемости данным видом онкологии.
Причины неходжкинских лимфом
Точные причины возникновения неходжкинской лимфомы (рака) неизвестны, хотя многие данные указывают на вирусную этиологию заболевания. Риск возникновения опухоли также повышают некоторые бактерии (например, Helicobacter pylori).
К факторам, которые увеличивают риск развития заболевания, также относят:
- иммунодефицит (первичный или вторичный, который может быть вызван приемом иммунодепрессантов);
- увеличение и хроническое воспаление лимфоузлов;
- воздействие химикатов (инсектицидов, гербицидов);
- наследственная предрасположенность — повышенный риск у людей, близкие родственники которых имеют диагноз неходжкинская лимфома или лимфома Ходжкина.
Неходжкинская лимфома неуточненного типа является второй по частоте опухолью у пациентов с ВИЧ. Что касается патогенеза неходжкинских лимфом, то большая их часть (около 85%) происходит из В-лимфоцитов (неходжкинская В-клеточная лимфома). Новообразование может развиваться как из клеток-предшественниц, так и из зрелых клеток. Стадия дифференцирования лимфоцитов определяет клинику и исход патологии.
Симптомы НХЛ
Клинические проявления общих симптомов и признаков неходжкинских лимфом могут быть самыми разными.
Первые признаки неходжкинской лимфомы:
- потливость в ночное время;
- повышенная утомляемость, слабость, снижение работоспособности;
- кожный зуд неясной этиологии;
- резкая беспричинная потеря веса;
- повышение температуры тела, не связанное с инфекционными заболеваниями.
Почти половина новообразований возникает в лимфоузлах. В результате они увеличиваются в размере, при пальпации лимфоузлы безболезненные, плотные с окружающими тканями не спаяны, часто сливаются в конгломераты.
Если опухоль возникает в глоточном конце, то у пациента нарушается дыхание, возникает заложенность носа, ощущение инородного тела во время глотания. Миндалины увеличены, возможно свисание синюшной бугристой опухоли из области носоглотки. В патологический процесс могут вовлекаться слюнные железы, пазухи, носовая полость, глазные орбиты, основание черепа. Довольно часто у пациентов увеличены подчелюстные и шейные лимфатические узлы.
Новообразования, возникающие в вилочковой железе и внутригрудных лимфоузлах вначале не имеют выраженной клинической картины.
По мере прогрессирования онкологического заболевания возникают следующие симптомы:
- синюшность кожи в области шеи и лица;
- нарушение глотания;
- одутловатость лица;
- осиплость либо потеря голоса;
- боли в области сердца;
- сухой, мучительный кашель, одышка, боль в груди.
Если опухоль развивается в брюшной полости, то вначале болезнь протекает бессимптомно. По мере роста новообразования появляются несильные боли в животе, метеоризм, вздутие, тошнота. При отсутствии лечения симптомы усиливаются, боли в животе становятся сильными, брюшная стенка напряжена, появляется рвота, возможно развитие кишечной непроходимости.
Если лимфома поражает кожу, то клинически это проявляется образованием узелков, папул, шелушащихся бляшек, могут появляться язвы, зуд. Высыпания могут иметь различный цвет (от багрового до ярко-розового). Увеличиваются лимфоузлы.
При любом типе опухоли может наблюдаться поражение ЦНС. В этом случае к основной клинической картине присоединяется головная боль, нарушение зрения, слуха, параличи, парезы. При поражении костного мозга количество клеток крови в организме уменьшается.
Классификация неходжкинских лимфом
Основные виды неходжкинских лимфом:
- В-клеточные:
- диффузная неходжкинская В-крупноклеточная лимфома;
- мелкоклеточная неходжкинская лимфома;
- нодальная лимфома маргинальной зоны;
- фолликулярная неходжкинская лимфома;
- экстранодальные лимфомы маргинальной зоны;
- селезеночная лимфома маргинальной зоны;
- первичная лимфома ЦНС;
- первичная медиастинальная лимфома;
- лимфоплазмоцитарная лимфома;
- лимфома Беркитта.
- Т-лимфобластная лимфома из клеток-предшественников;
- периферические Т-клеточные лимфомы.
Стадии неходжкинских лимфом
В зависимости от локализации новообразования и количества пораженных органов выделяют четыре стадии заболевания:
1 стадия Поражено не более одной группы лимфоузлов. 2 стадия Поражено две и более групп лимфоузлов с одной стороны от диафрагмы. 3 стадия Поражено две и более групп лимфатических узлов с обеих сторон диафрагмы либо поражены лимфоузлы над диафрагмой и селезенка. 4 стадия Поражаются ткани по всему организму с вовлечением в патологический процесс лимфоузлов (в зависимости от пораженного органа), костного мозга, центральной нервной системы. Диагностика лимфом неходжкинского типа
Заподозрить данную патологию можно при одновременном безболезненном увеличении сразу нескольких групп лимфоузлов и наличии неспецифических общих клинических признаков со стороны пораженных органов.
Основным методом диагностики заболевания является биопсия с последующим цитогенетическим, цитологическим, иммуногистохимическим исследованием взятого биоматериала. Для подбора правильной терапии жизненно важно точно определить тип новообразования. Это улучшает прогноз и повышает шансы на достижение стойкой ремиссии.
Увеличение размеров внутренних и периферических лимфоузлов определяют с помощью визуализационных методов диагностики. Вначале показано проведение УЗИ. Затем, для уточнения диагноза, а также выявления метастазов неходжкинских лимфом и определения стадии болезни проводят сцинтиграфию костной ткани и МРТ внутренних органов. В ряде случаев показано проведение эндоскопии.
Лабораторная диагностика включает общие анализы крови при неходжкинских лимфомах, скрининг на инфекции для выявления факторов риска, а также биохимический анализ крови для оценки работы внутренних органов.
Методы лечения неходжкинских лимфом
Лечение различных форм неходжкинской лимфомы проводится только в условиях стационара, так как требует постоянного наблюдения за пациентом, использования высокотехнологичного оборудования, участия в процессе специалистов разного профиля.
Выбор методов терапии осуществляет лечащий врач, индивидуально для каждого пациента, в зависимости от типа опухоли, ее размеров, локализации, стадии рака, возраста больного, индивидуальных особенностей организма.
Основные методы лечения данного типа опухолей:
- . Используются препараты-цитостатики, которые подавляют распространение и рост клеток новообразования. Данный метод является основным при лечении большинства видов неходжкинских лимфом.
- Лучевая терапия. При данной патологии используется только в случае, если химиотерапия не дает нужного результата. . Инновационный метод лечения, суть которого заключается в прицельном воздействии только на клетки опухоли, без вовлечения здоровых лимфоидных тканей.
Прогноз выживаемости при неходжкинских лимфомах
Прогноз зависит от гистологического типа новообразования, степени, на которой опухоль была диагностирована, возраста пациента, наличия сопутствующих заболеваний. При местных формах процент пятилетней выживаемости составляет 50-60%, при генерализованных — 10-15%.
Неблагоприятный прогноз при неходжкинской лимфоме 4 стадии, вовлечении в патологический процесс костного мозга, наличии нескольких очагов поражения. Вместе с тем, современные протоколы лечения при своевременной диагностике позволяют в большинстве случаев добиться долгосрочной ремиссии.
Профилактика
Специфической профилактики не существует. Чтобы снизить риск развития заболевания необходимо соблюдать следующие рекомендации:
- отказаться от вредных привычек;
- соблюдать режим труда и отдыха;
- отказаться от малоподвижного образа жизни, чаще гулять на свежем воздухе;
- при работе на вредном производстве соблюдать все правила техники безопасности;
- по возможности избегать стрессов и нервного перенапряжения;
- укреплять иммунные механизмы защиты организма;
- заниматься физкультурой;
- правильно питаться.
Для своевременного выявления заболеваний лимфатической системы и крови необходимо ежегодно проходить профилактические обследования.
Михайлов Алексей Геннадьевич оперирующий онколог, врач высшей квалификационной категории, к.м.н. стаж: 21 год
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Неходжкинские лимфомы ( Лимфосаркома )
Неходжкинские лимфомы - опухолевые заболевания лимфатической системы, представленные злокачественными B- и T-клеточными лимфомами. Первичный очаг может возникать в лимфатических узлах либо других органах и в дальнейшем метастазировать лимфогенным или гематогенным путем. Клиника лимфом характеризуется лимфаденопатией, симптомами поражения того или иного органа, лихорадочно-интоксикационным синдромом. Диагностика основывается на клинико-рентгенологических данных, результатах исследования гемограммы, биоптата лимфоузлов и костного мозга. Противоопухолевое лечение включает курсы полихимиотерапии и лучевой терапии.
МКБ-10



Общие сведения
Неходжкинские лимфомы (НХЛ, лимфосаркомы) - различные по морфологии, клиническим признакам и течению злокачественные лимфопролиферативные опухоли, отличные по своим характеристикам от лимфомы Ходжкина (лимфогранулематоза). В зависимости от места возникновения первичного очага гемобластозы делятся на лейкозы (опухолевые поражения костного мозга) и лимфомы (опухоли лимфоидной ткани с первичной внекостномозговой локализацией). На основании отличительных морфологических признаков лимфомы, в свою очередь, подразделяются на ходжкинские и неходжкинские; к числу последних в гематологии относят В- и Т-клеточные лимфомы. Неходжкинские лимфомы встречаются во всех возрастных группах, однако более половины случаев лимфосарком диагностируется у лиц старше 60 лет. Средний показатель заболеваемости среди мужчин составляет 2-7 случая, среди женщин - 1-5 случаев на 100 000 населения. В течение последних лет прослеживается тенденция к прогрессирующему увеличению заболеваемости.

Причины
Этиология лимфосарком достоверно неизвестна. Более того, причины лимфом различных гистологических типов и локализаций существенно варьируются. В настоящее время правильнее говорить о факторах риска, повышающих вероятность развития лимфомы, которые на данный момент хорошо изучены. Влияние одних этиофакторов выражено значительно, вклад других в этиологию лимфом весьма несущественен. К такого рода неблагоприятным предпосылкам относятся:
- Инфекции. Наибольшим цитопатогенным эффектом на лимфоидные клетки обладает вирус иммунодефицита человека (ВИЧ), гепатита С, Т-лимфотропный вирус 1 типа. Доказана связь инфицирования вирусом Эпштейна-Барр с развитием лимфомы Беркитта. Известно, что инфекция Helicobacter pylori, ассоциированная с язвенной болезнью желудка, может вызывать развитие лимфомы той же локализации.
- Дефекты иммунитета. Риск возникновения лимфом повышается при врожденных и приобретенных иммунодефицитах (СПИДе, синдроме Вискотта-Олдрича, Луи-Бар, Х-сцепленном лимфопролиферативном синдроме и др.). У пациентов, получающих иммуносупрессивную терапию по поводу трансплантации костного мозга или органов, вероятность развития НХЛ увеличивается в 30-50 раз.
- Сопутствующие заболевания. Повышенный риск заболеваемости НХЛ отмечается среди пациентов с ревматоидным артритом, красной волчанкой, что может быть объяснено как иммунными нарушениями, так и использованием иммуносупрессивных препаратов для лечения данных состояний. Лимфома щитовидной железы обычно развивается на фоне аутоиммунного тиреоидита.
- Токсическое воздействие. Прослеживается причинно-следственная связь между лимфосаркомами и предшествующим контактом с химическими канцерогенами (бензолом, инсектицидами, гербицидами), УФ-излучением, проведением лучевой терапии по поводу онкологического заболевания. Прямое цитопатическое действие оказывают цитостатические препараты, применяемые для химиотерапии.
Патогенез
Патологический лимфогенез инициируется тем или иным онкогенным событием, вызывающим нарушение нормального клеточного цикла. В этом могут быть задействованы два механизма - активация онкогенов либо подавление опухолевых супрессоров (антионкогенов). Опухолевый клон при НХЛ в 90% случаев формируется из В-лимфоцитов, крайне редко - из Т-лимфоцитов, NK- клеток или недифференцированных клеток.
Для различных типов лимфом характерны определенные хромосомные транслокации, которые приводят к подавлению апоптоза, утрате контроля над пролиферацией и дифференцировкой лимфоцитов на любом этапе. Это сопровождается появлением клона бластных клеток в лимфатических органах. Лимфоузлы (периферические, медиастинальные, мезентериальные и др.) увеличиваются в размерах и могут нарушать функцию близлежащих органов. При инфильтрации костного мозга развивается цитопения. Разрастание и метастазирование опухолевой массы сопровождается кахексией.
Классификация
Лимфосаркомы, первично развивающиеся в лимфоузлах называются нодальными, в других органах (небной и глоточных миндалинах, слюнных железах, желудке, селезенке, кишечнике, головном мозге, легких, коже, щитовидной железе и др.) - экстранодальными. По структуре опухолевой ткани НХЛ делятся на фолликулярные (нодулярные) и диффузные. По темпам прогрессирования лимфомы классифицируются на индолентные (с медленным, относительно благоприятным течением), агрессивные и высоко агрессивные (с бурным развитием и генерализацией). При отсутствии лечения больные с индолентными лимфомами живут в среднем 7 - 10 лет, с агрессивными - от нескольких месяцев до 1,5-2 лет.
Современная классификация насчитывает свыше 30 различных видов лимфосарком. Большая часть опухолей (85%) происходит из В-лимфоцитов (В-клеточные лимфомы), остальные из Т-лимфоцитов (Т-клеточные лимфомы). Внутри этих групп существуют различные подтипы неходжкинских лимфом. Группа В-клеточных опухолей включает:
- диффузную В-крупноклеточную лимфому - самый распространенный гистологический тип лимфосарком (31%). Характеризуется агрессивным ростом, несмотря на это почти в половине случаев поддается полному излечению.
- фолликулярную лимфому - ее частота составляет 22% от числа НХЛ. Течение индолентное, однако возможна трансформация в агрессивную диффузную лимфому. Прогноз 5-летней выживаемости - 60-70%.
- мелкоклеточную лимфоцитарную лимфомуи хронический лимфоцитарный лейкоз - близкие типы НХЛ, на долю которых приходится 7% от их числа. Течение медленное, но плохо поддающееся терапии. Прогноз вариабелен: в одних случаях лимфосаркома развивается в течение 10 лет, в других - на определенном этапе превращается в быстрорастущую лимфому.
- лимфому из мантийных клеток- в структуре НХЛ составляет 6%. Пятилетний рубеж выживаемости преодолевает лишь 20% больных.
- В-клеточные лимфомы из клеток маргинальной зоны - делятся на экстранодальные (могут развиваться в желудке, щитовидной, слюнных, молочных железах), нодальные (развиваются в лимфоузлах), селезеночную (с локализацией в селезенке). Отличаются медленным локальным ростом; на ранних стадиях хорошо поддаются излечению.
- В-клеточную медиастинальную лимфому - встречается редко (в 2% случаев), однако в отличие от других типов поражает преимущественно молодых женщин 30-40 лет. В связи с быстрым ростом вызывает компрессию органов средостения; излечивается в 50% случаев.
- макроглобулинемию Вальденстрема (лимфоплазмоцитарную лимфому) - диагностируется у 1% больных с НХЛ. Характеризуется гиперпродукцией IgM опухолевыми клетками, что приводит к повышению вязкости крови, сосудистым тромбозам, разрывам капилляров. Может иметь как относительно доброкачественное (с выживаемостью до 20 лет), так и скоротечное развитие (с гибелью пациента в течение 1-2 лет).
- волосатоклеточный лейкоз- очень редкий тип лимфомы, встречающийся у лиц пожилого возраста. Течение опухоли медленное, не всегда требующее лечения.
- лимфому Беркитта - на ее долю приходится около 2% НХЛ. В 90% случаев опухоль поражает молодых мужчин до 30 лет. Рост лимфомы Беркитта агрессивный; интенсивная химиотерапия позволяет добиться излечение половины больных.
- лимфому центральной нервной системы - первичное поражение ЦНС может затрагивать головной или спинной мозг. Чаще ассоциируется с ВИЧ-инфекцией. Пятилетняя выживаемость составляет 30%.
Неходжкинские лимфомы Т-клеточного происхождения представлены:
- Т-лимфобластной лимфомой или лейкозом из клеток-предшественников - встречается с частотой 2%. Различаются между собой количеством бластных клеток в костном мозге: при 25% - как лейкоз. Диагностируется преимущественно у молодых людей, средний возраст заболевших - 25 лет. Худший прогноз имеет Т-лимфобластный лейкоз, показатель излечения при котором не превышает 20%.
- периферическими Т-клеточными лимфомами, включающими кожную лимфому (синдром Сезари, грибовидный микоз), ангиоиммунобластную лимфому, экстранодальную лимфому из естественных киллеров, лимфому с энтеропатией, панникулитоподобную лимфому подкожной клетчатки, крупноклеточную анапластическую лимфому. Течение большей части Т-клеточных лимфом быстрое, а исход неблагоприятный.

Симптомы
Варианты клинических проявлений НХЛ сильно варьируются в зависимости от локализации первичного очага, распространенности опухолевого процесса, гистологического типа опухоли и пр. Все проявления лимфосарком укладываются в три синдрома: лимфаденопатии, лихорадки и интоксикации, экстранодального поражения. В большинстве случаев первым признаком НХЛ служит увеличение периферических лимфоузлов. Вначале они остаются эластичными и подвижными, позднее сливаются в обширные конгломераты. Одновременно могут поражаться лимфоузлы одной или многих областей. При образовании свищевых ходов необходимо исключить актиномикоз и туберкулез.
Такие неспецифические симптомы лимфосарком, как лихорадка без очевидных причин, ночная потливость, потеря веса, астения в большинстве случаев указывают на генерализованный характер заболевания. Среди экстранодальных поражений доминируют неходжкинские лимфомы кольца Пирогова-Вальдейера, ЖКТ, головного мозга, реже поражаются молочная железа, кости, паренхима легких и др. органы. Лимфома носоглотки при эндоскопическом исследовании имеет вид опухоли бледно-розового цвета с бугристыми контурами. Часто прорастает верхнечелюстную и решетчатую пазуху, орбиту, вызывая затруднение носового дыхания, ринофонию, снижение слуха, экзофтальм.
Первичная лимфосаркома яичка может иметь гладкую или бугристую поверхность, эластическую или каменистую плотность. В некоторых случаях развивается отек мошонки, изъязвление кожи над опухолью, увеличение пахово-подвздошных лимфоузлов. Лимфомы яичка предрасположены к ранней диссеминации с поражением второго яичка, ЦНС и др.
Лимфома молочной железы при пальпации определяется как четкий опухолевый узел или диффузное уплотнение груди; втяжение соска нехарактерно. При поражении желудка клиническая картина напоминает рак желудка, сопровождаясь болями, тошнотой, потерей аппетита, снижением веса. Абдоминальные лимфосаркомы могут проявлять себя частичной или полной кишечной непроходимостью, перитонитом, синдромом мальабсорбции, болями в животе, асцитом. Лимфома кожи проявляется зудом, узелками и уплотнением красновато-багрового цвета. Первичное поражение ЦНС более характерно для больных СПИДом - течение лимфомы данной локализации сопровождаются очаговой или менингеальной симптоматикой.
Осложнения
Наличие значительной опухолевой массы может вызывать сдавление органов с развитием жизнеугрожащих состояний. При поражении медиастинальных лимфоузлов развивается компрессия пищевода и трахеи, синдром сдавления ВПВ. Увеличенные внутрибрюшные и забрюшинные лимфатические узлы могут вызвать явления кишечной непроходимости, лимфостаза в нижней половине туловища, механической желтухи, компрессии мочеточника. Прорастание стенок желудка или кишечника опасно возникновением кровотечения (в случае аррозии сосудов) или перитонита (при выходе содержимого в брюшную полость). Иммуносупрессия обусловливает подверженность пациентов инфекционным заболеваниям, представляющим угрозу для жизни. Для лимфом высокой степени злокачественности характерно раннее лимфогенное и гематогенное метастазирование в головной и спинной мозг, печень, кости.
Диагностика
Вопросы диагностики неходжкинских лимфом находятся в компетенции онкогематологов. Клиническими критериями лимфосаркомы служат увеличение одной или нескольких групп лимфоузлов, явления интоксикации, экстранодальные поражения. Для подтверждения предполагаемого диагноза необходимо проведение морфологической верификации опухоли и инструментальной диагностики:
- Исследование клеточного субстрата опухоли. Выполняются диагностические операции: пункционная или эксцизионная биопсия лимфоузлов, лапароскопия, торакоскопия, аспирационная пункция костного мозга с последующими иммуногистохимическими, цитологическими, цитогенетическими и другими исследованиями диагностического материала. Кроме диагностики, установление структуры НХЛ важно для выбора тактики лечения и определения прогноза.
- Методы визуализации. Увеличение медиастинальных и внутрибрюшных лимфоузлов обнаруживается с помощью УЗИ средостения, рентгенографии и КТ грудной клетки, брюшной полости. В алгоритм обследования по показаниям входят УЗИ лимфатических узлов, печени, селезенки, молочных желез, щитовидной железы, органов мошонки, гастроскопия. С целью стадирования опухоли проводится МРТ внутренних органов; в выявлении метастазов информативны лимфосцинтиграфия, сцинтиграфия костей.
- Лабораторная диагностика. Направлена на оценку факторов риска и функции внутренних органов при лимфомах различных локализаций. В группе риска производится определение ВИЧ-антигена, анти-HCV. Изменение периферической крови (лимфоцитоз) характерно для лейкемизации. Во всех случаях исследуется биохимический комплекс, включающий печеночные ферменты, ЛДГ, мочевую кислоту, креатинин и др. показатели. Своеобразным онкомаркером НХЛ может служить b2-микроглобулин.
Дифференцировать неходжкинские лимфомы приходится с лимфогранулематозом, метастатическим раком, лимфаденитами, возникающими при туляремии, бруцеллезе, сифилисе, туберкулезе, токсоплазмозе, инфекционном мононуклеозе, гриппе, СКВ и др. При лимфомах конкретных локализаций проводятся консультации профильных специалистов: оториноларинголога, гастроэнтеролога, маммолога и т.д.

Варианты лечения неходжкинских лимфом включают оперативный метод, лучевую терапию и химиотерапию. Выбор методики определяется морфологическим типом, распространенностью, локализацией опухоли, сохранностью и возрастом больного. В современной онкогематологии приняты протоколы лечения лимфосарком, базирующиеся на использовании:
- Химиотерапии. Наиболее часто лечение лимфом начинают с курса полихимиотерапии. Этот метод может являться самостоятельным или сочетаться с лучевой терапией. Комбинированная химиолучевая терапия позволяет достичь более длительных ремиссий. Лечение продолжается до достижения полной ремиссии, после чего необходимо проведение еще 2-3 консолидирующих курсов. Возможно включение в циклы лечения гормонотерапии.
- Хирургических вмешательств. Обычно применяется при изолированном поражении какого-либо органа, чаще - ЖКТ. По возможности операции носят радикальный характер - выполняются расширенные и комбинированные резекции. В запущенных случаях, при угрозе перфорации полых органов, кровотечения, непроходимости кишечника могут выполняться циторедуктивные вмешательства. Хирургическое лечение обязательно дополняется химиотерапией.
- Лучевой терапии. В качестве монотерапии лимфом применяется только при локализованных формах и низкой степени злокачественности опухоли. Кроме этого, облучение может быть использовано и в качестве паллиативного метода при невозможности проведения других вариантов лечения.
- Дополнительных схем лечения. Из альтернативных методов хорошо себя зарекомендовала иммунохимиотерапия с применением интерферона, моноклональных антител. С целью консолидации ремиссии применяется трансплантация аутологичного или аллогенного костного мозга и введение периферических стволовых клеток.
Прогноз и профилактика
Прогноз при неходжкинских лимфомах различен, зависит, главным образом, от гистологического типа опухоли и стадии выявления. При местнораспространенных формах долгосрочная выживаемость в среднем составляет 50-60%, при генерализованных - всего 10-15%. Неблагоприятными прогностическими факторами служат возраст старше 60 лет, III-IV стадии онкопроцесса, вовлечение костного мозга, наличие нескольких экстранодальных очагов. Вместе с тем, современные протоколы ПХТ во многих случаях позволяют добиться долгосрочной ремиссии. Профилактика лимфом коррелирует с известными причинами: рекомендуется избегать инфицирования цитопатогенными вирусами, токсических воздействий, чрезмерной инсоляции. При наличии факторов риска необходимо проходить регулярное обследование.
2. Эпидемиология и биология неходжкинских лимфом/ Хансон К.П., Имянитов Е.Н.// Практическая онкология. - 2004 - Т.5, №3.
4. Современные подходы к терапии неходжкинских лимфом/ Поддубная И. В.// Русский медицинский журнал. - 2011. - №22.
Лимфома средостения
Лимфома средостения - опухоль злокачественного типа, развивающаяся из медиастинальных лимфатических узлов. В большинстве случаев лимфома средостения проявляется симптомами сдавления органов грудной полости: кашлем, затруднением дыхания и глотания, болями в грудной клетке; часто отмечается кожный зуд, ночная потливость. Лимфома средостения обнаруживается с помощью рентгенографии и КТ, диагноз подтверждается после проведения медиастиноскопии, гистологического и иммуноморфологического исследования фрагмента опухоли. Стандартные схемы лечения лимфом предусматривают проведение лучевой и химиотерапии; в некоторых случаях возможно хирургическое удаление опухоли средостения.



Под термином «лимфома средостения» понимаются неходжскинские (ретикулосаркома, лимфосаркома) и ходжкинские (лимфогранулематоз) лимфомы, первично поражающие лимфоузлы средостения. Среди всех опухолей средостения лимфомы составляют немногочисленную группу, тем не менее, частота поражения средостения при лимфогранулематозе составляет до 90%, а при неходжкинских лимфомах - до 50%. Медиастинальные лимфомы преимущественно обнаруживаются у лиц молодого и среднего возраста (20-45 лет).
Чаще всего лимфомы локализуются в передне-верхнем этаже средостения. Длительное индолентное (при лимфогранулематозе) или быстрое агрессивное (при лимфосаркоме) течение затрудняют своевременное выявление злокачественных лимфом. Решение этой проблемы требует интеграции усилий специалистов в области онкологии и торакальной хирургии.

Причины лимфомы средостения
В большинстве случаев непосредственная причина развития лимфомы средостения у конкретного пациента остается невыясненной. Однако гематологии известны факторы, повышающие вероятность возникновения лимфоидных неоплазий в популяции в целом. В группу повышенного риска включены пациенты:
- переболевшие инфекционным мононуклеозом, вирусным гепатитом С
- страдающие аутоиммунной патологией (СКВ, ревматоидным артритом и др.)
- те, чьи ближайшие родственники страдали гемобластозами
- имеющие генетические патологии, характеризующиеся первичным иммунодефицитом - это синдромы Вискотта-Олдрича, Луи-Бар (с-м атаксии-телеангиэктазии), Дункана и др.
- проходящие химиотерапевтическое или лучевое лечение по поводу других онкозаболеваний
- лица, получающие иммуносупрессивную терапию после трансплантации органов.
Среди неблагоприятных экзогенных факторов первостепенное значение придается производственным вредностям, экологическому неблагополучию, избыточной инсоляции, повышенному потреблению животных белков. Влияние употребления алкоголя и табакокурения на развитие лимфом однозначно не подтверждено.
Лимфомы средостения могут иметь первичное (изначально развиваются в медиастинальном пространстве) или вторичное происхождение (являются метастатическими новообразованиями или проявлением генерализованной формы лимфогранулематоза).
Симптомы лимфомы средостения
Ходжкинские лимфомы
Лимфогранулематоз средостения на начальных этапах протекает с минимальной симптоматикой. Нередко увеличение медиастинальных узлов, выявленных с помощью рентгенографии грудной клетки, является единственным признаком заболевания. Начальные клинические проявления обычно включают недомогание, повышенную утомляемость, бессонницу, пониженный аппетит, похудание. Характерны периодические подъемы температуры тела, сухой кашель, потливость по ночам, кожный зуд.
В поздних стадиях ходжкинской лимфомы средостения развивается компрессионный синдром, вызванный сдавлением структур средостения. Клиническим выражением этого синдрома может служить одышка, тахикардия, нарушение глотания, осиплость голоса, одутловатость шеи и лица (синдром верхней полой вены). При осмотре часто определяется увеличение шейных и подмышечных лимфоузлов, выбухание грудной клетки, расширение подкожных вен на груди.
Неходжскинские лимфомы
Чаще бывают представлены ретикулосаркомой, нодулярной или диффузной лимфосаркомой средостения. Они отличаются стремительным инфильтративным ростом и ранним метастазированием в легкие, костный мозг, селезенку, печень, кожу. При лимфосаркоме средостения преобладают признаки компрессионного медиастинального синдрома - затруднение дыхания, удушливый кашель, дисфония, цианоз, сдавление ВПВ.
Примерно у 10% пациентов с лимфомой средостения возникает экссудативный плеврит или хилоторакс, вызванные затруднением венозного или лимфатического оттока либо опухолевой инвазией плевры. В далеко зашедших стадиях опухоль может прорастать перикард, аорту, диафрагму, грудную стенку.
Лимфомы медиастинальной локализации не всегда диагностируются при рентгенологическом обследовании. Компьютерная томография, более детально, чем обзорная рентгенография позволяет рассмотреть конгломерат опухоли, увеличение лимфоузлов средостения, вовлечение паратрахеальных, трахеобронхиальных, прикорневых лимфатических узлов. Диагностическая значимость магнитно-резонансной томографии в верификации лимфом средостения признается не всеми авторами.

КТ ОГК. Объемное образование в средостении (патологически измененный лимфоузел), подтвержденная лимфома.
В дополнение к названным исследованиям используется УЗИ средостения, позволяющее оценить состояние внутригрудных лимфоузлов, недоступных для рентгенологической визуализации. Еще более высокочувствительным методом служит лимфосцинтиграфия с цитратом галлия. Для выявления компрессии трахеи и бронхов проводится бронхоскопия.
Поскольку тактика лечения лимфомы средостения определяется гистологическим и иммуногистохимическим типом опухоли, то обязательным этапом диагностики является биопсия. При увеличении доступных для пальпации лимфоузлов проводят эксцизионную, пункционную или прескаленную биопсию. В остальных случаях прибегают к операционной биопсии с помощью медиастиноскопии, парастернальной медиастинотомии, диагностической торакоскопии.
Дифференцировать лимфому средостения необходимо с другими медиастинальными опухолями, кистой средостения, саркоидозом, туберкулезом ВГЛУ, эхинококкозом, лимфаденитом различной этиологии, метастазами рака легкого, медиастинитом и др.

Лечение лимфомы средостения
Выбор протокола лечения лимфомы средостения зависит, главным образом, от типа и распространенности опухоли. При локальном лимфогранулематозе показана местная лучевая терапия. Иногда при изолированном поражении медиастинальных лимфоузлов прибегают к их хирургическому удалению с последующим лучевым лечением. Алгоритм лечения распространенных стадий лимфогранулематоза предусматривает проведение комбинированной химиолучевой терапии или полихимиотерапии.
Лимфосаркомы средостения также хорошо поддаются лечению с помощью консервативных методов - лучевой и химиотерапии. Многие онкологи и торакальные хирурги в последние годы высказываются за обоснованность хирургического удаления лимфомы средостения. В операбельных случаях операция может быть произведена уже на диагностическом этапе (так называемая тотальная биопсия), однако большинство хирургов признает целесообразность ее выполнения после предварительной противоопухолевой терапии (удаление остаточной опухоли).
Успешность лечения и выживаемость пациентов с лимфомой средостения во многом зависит от иммуноморфологического диагноза. 5-летний безрецидивный порог выживаемости при локальных формах лимфомы Ходжкина преодолевают 90% больных; при IV стадии лимфогранулематоза, даже после полихимиолучевого лечения этот показатель составляет не более 45%. Лимфосаркомы имеют гораздо более неблагоприятный прогноз ввиду быстрой генерализации процесса и частого рецидивирования.
1. Клинические рекомендации по диагностике и лечению лимфопролиферативных заболеваний/ Ассоциация онкологов России (авторский коллектив). - 2014.
2. Неходжкинские лимфомы из периферических T-клеток с преимущественным поражением средостения/ Мазурок Л.А. , Тумян Г. С., и др.// Клиническая онкогематология. - 2008 - Т.1, №3.
3. Дифференциальная диагностика В-клеточных лимфом средостения из крупных клеток: Диссертация/ Артемьева А.С. - 2015.
Читайте также:
